Заворот толстой кишки - диагностика
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Заворот толстой кишки - причины, признаки, лечение
Заворот - это поворот сегмента толстой кишки вокруг собственной сосудистой ножки, который может приводить к его обструкции, странгуляции, некрозу и перфорации. Это третья по частоте причина толстокишечной обструкции (ТКО) (3-10% случаев). Завороту толстой кишки могут предшествовать эпизоды неполного заворота (до 50%) и быстрая спонтанная деторсия (расправление) - состояние, сложное для верификации.
Предрасполагающие факторы: анатомически обусловленная гипермобильность вследствие недостаточной экстраперитонеальной фиксации, узкого основания брыжейки и избыточной длины кишки; диета, богатая клетчаткой (среди жителей экваториальной зоны отмечается наибольшая заболеваемость).
С заворотом кишок связано множество других факторов: возраст, беременность, прием психотропных препаратов, запоры, диарея, болезнь Паркинсона, болезнь Чагаса, пептическая язва, ишемический колит, диабет.
Локализация: заворот сигмовидной кишки (60-75%) > заворот слепой кишки (20-35%) > заворот поперечно-ободочной кишки (3-5%). Существует два различных механизма: ротация вокруг продольной оси (90% случаев любой локализации), заворот вокруг поперечной оси (10%, слепая кишка), т.е. заворот слепой кишки вокруг поперечной оси со смещением кверху.
а) Эпидемиология:
• Географическая вариабельность заболеваемости: 2-5% от всей ТКО в США, 15-30% (до 80%) в других географических поясах (Южная Америка, Африка, Ближний Восток, Индия, Пакистан, Восточная Европа). Возраст заболевших в США: 60-70 лет, редко у детей. Мужчины болеют чаще.
б) Симптомы заворота толстой кишки:
- Клиническая триада:
• Острая боль в животе, первоначально часто схваткообразная.
• Вздутие живота.
• Прекращение кишечной перистальтики.
- Поздние симптомы: лихорадка, озноб, тошнота, рвота, гипотензия и шок, перитонеальные симптомы.
в) Дифференциальный диагноз:
- Другие причины толстокишечной обструкции (ТКО):
• Опухоли (внутрипросветные, внепросветные).
• Стриктура (дивертикулит, ишемия, анастомоз, болезнь Крона).
• Грыжа.
• Толстокишечная псевдообструкция.
• Каловый завал.
- Другие причины ТКН, парез.
- Острый ишемический колит или мезентериальная ишемия.
г) Патоморфология. Неспецифические патологические изменения: ишемия с кровенаполнением, геморрагии, некрозы.
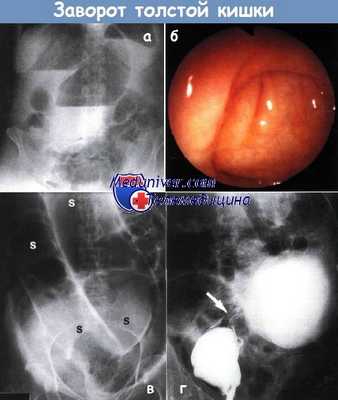
а - Заворот слепой кишки, рентгенограмма в прямой проекции. Два больших уровня жидкости в растянутой петле толстой кишки и небольшое растяжение газом тонкой кишки образуют картину «кофейного зерна».
Ворота расширенной петли формируют перекрученная брыжейка и выступающие части правой подвздошной ямки.
б - Обзорная рентгенограмма брюшной полости при завороте сигмовидной кишки. Две смежных окружности (S) сильно расширенной сигмовидной кишки.
в - Колоноскопическая картина перекрученной кишки при толстокишечном завороте.
г - Видно сужение с гладкой поверхностью (показано стрелкой). Проксимальнее места сужения сигмовидная кишка значительно расширена. Клизма с барием.
д) Обследование при завороте толстой кишки
Необходимый минимальный стандарт:
- Анамнез: функция толстой кишки, время начала, предшествующие неполные завороты?
- Клиническое обследование: оценка гемодинамики и баланса жидкости, лихорадка, вздутие живота, наличие/отсутствие перитонеальных симптомов, усиление кишечной перистальтики (вначале), отсутствие перистальтики (впоследствии). При пальцевом исследовании - пустая ампула прямой кишки.
- Методы лучевой визуализации:
• Обзорная рентгенография органов брюшной полости: в 70-90% случаев определяется дилатированная толстая кишка с характерным симптомом «автомобильной камеры» или симптомом «кофейного зерна» и осью, направленной от ЛНК к ПВК живота (заворот сигмовидной кишки) или от ПНК к ЛВК живота (заворот слепой кишки).
• Рентгеноконтрастные исследования (обычно не требуются): симптом «птичьего клюва» или «пикового туза».
- Эндоскопия (ригидная или гибкая): симптом «водоворота» - спирально суженный сегмент толстой кишки --> попытка расправления заворота, в частности заворота сигмовидной кишки.
Дополнительные исследования (необязательные):
• КТ, только если диагноз неясен (например, при подозрении на ишемию): симптом «водоворота», признаки некроза (например, пневматоз)?
е) Классификация:
• Основанная на локализации: сигмовидная, слепая или поперечно-ободочная кишка.
• Основанная на механизме возникновения: заворот вокруг продольной оси (классическая форма), заворот слепой кишки вокруг поперечной оси.
• Основанная на тяжести течения: пегангренозный, гангренозный.
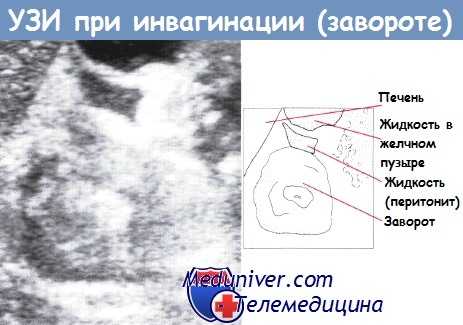
Ультразвуковое исследование ребенка.
Видимое образование — заворот, небольшое количество свободной жидкости ниже желчного пузыря — признак вторичного перитонита.
ж) Лечение без операции заворота толстой кишки
Заворот сигмовидной кишки:
• Ригидная ректороманоскопия (или фибросигмоидоскопия) с проведением дренажа (например, для дренирования плевральной полости).
• Ирригоскопия.
• Колоноскопия.
• Успешная деторсия в 70-90% случаев (признаки - массивное отхождение стула и газов), но имеется высокий риск рецидивов заворота (> 50%).
Заворот слепой/поперечно-ободочной кишки:
• Ирригоскопия.
• Колоноскопия.
• Высокая вероятность неудачи, высокий риск рецидивов заворота (75%).
з) Операция при завороте толстой кишки
Показания. Любой заворот у операбельного больного при:
• Признаках перитонита, невозможности деторсии - экстренная операция.
• Успешная деторсия: отсроченная операция в течение этой же госпитализации: резекция или коррекция гипермобильности.
Хирургический подход при завороте толстой кишки
Общий. Оценка жизнеспособности кишки; при необратимых изменениях - резекция.
Заворот сигмовидной кишки:
• Кишка жизнеспособна: 1) резекция с первичным анастомозом; 2) мезосигмоидопластика - рассечение брыжейки сигмовидной кишки и ушивание в поперечном направлении - расширение основания брыжейки.
• Кишка нежизнеспособна: операция Гартмана или первичный анастомоз с/без илеостомы.
• Доказательств эффективности такого метода, как чрескожная лапароскопическая сигмоидопексия на катетере (техника аналогична чрезкожной установке гастростомической трубки) нет.
Заворот слепой кишки:
• Кишка жизнеспособна: 1) резекция с первичным анастомозом; 2) цекопексия и цекостомия на зонде.
• Кишка нежизнеспособна: 1) резекция с илеоколоанастомозом; 2) резекция с илеостомой и трансверзостомой (или ушитой наглухо по типу операции Гартмана культей толстой кишки).
Заворот поперечно-ободочной кишки:
• Кишка жизнеспособна: сегментарная резекция или расширенная правосторонняя гемиколэктомия.
• Кишка нежизнеспособна: 1) расширенная правосторонняя гемиколэктомия с илеоколоанастомозом; 2) резекция с илеостомой и трансверзостомой (или ушитой наглухо по типу операции Гартмана культей толстой кишки).
и) Результаты лечения заворота толстой кишки. Летальность составляет 3-12% случаев при жизнеспособной кишке, 10-20% (достигает 50% у определенной категории больных) - при нежизнеспособной кишке.
к) Наблюдение и дальнейшее лечение. Повторные функциональные исследования (запоры, инконтиненция) через 3 и 6 месяцев. Полное обследование толстой кишки в плановом порядке.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Мегаколон у взрослых
Мегаколон – это хроническое расширение и увеличение толстой кишки или какой-либо ее части. Для заболевания характерно наличие запоров с первых месяцев или лет жизни. У взрослых приобретенная форма мегаколона обусловлена механическим препятствием (рубцовое сужение или опухоль).
Клиника мегаколона включает упорные запоры, метеоризм, увеличение живота, каловую интоксикацию, приступы преходящей кишечной непроходимости. Заболевание диагностируется с помощью рентгеновских методов (обзорной рентгенографии, ирригоскопии), эндоскопических исследований (ректороманоскопии, колоноскопии, биопсии), манометрии. Лечение хирургическое, заключается в резекции расширенного участка толстой кишки.
Отделение проктологии Юсуповской больницы предлагает полный спектр диагностических и терапевтических услуг для лечения различных заболеваний прямой кишки, в том числе мегаколона. В Юсуповской больнице используются инновационные методики диагностики и лечения заболеваний органов брюшной полости и желудочно-кишечного тракта, отвечающие всем требованиям сегодняшнего дня и принципам доказательной медицины. С пациентами Юсуповской больницы работает квалифицированный врачебный и административный персонал, оказывая неотложную помощь, помощь в условиях поликлиники и стационара, а также круглосуточное сопровождение во время лечения.

Мегаколон у взрослых: причины развития
Утолщение толстой кишки связано с гипоганглиозом (недоразвитием) или полным аганглиозом (отсутствием) ганглиозных клеток межмышечного подслизистого мейсснеровского и ауэрбаховского сплетений.
А гипоганглионарные зоны имеют локальное расположение в каком-нибудь отделе толстого кишечника и полностью поражают всю кишку, имея распространение и на подвздошную кишку. Исходя из этого всего, анатомически различают ректосигмовидную, субтотальную, сегментарную, тотальную и ректальную формы мегаколона. У 90% пациентов зоны аганглиоза имеют нахождение в ректосигмоидном отделе.
Лишенный интрамуральных нервных сплетений сегмент толстой кишки не перистальтирует, а спазмируется за счет преобладания влияния симпатической иннервации. Длительный застой кала в кишечнике приводит к интоксикации организма, а также язве слизистой оболочки кишки.
Мегаколон у взрослых: виды
Мегаколон может иметь врожденное или приобретенное происхождение. Врожденный мегаколон (болезнь Гиршпрунга) характеризуется аганглиозом - отсутствием нервных сплетений внутри стенок ректосигмоидального отдела толстой кишки. Деиннервированный участок кишки сужен, лишен перистальтики и является органическим препятствием для прохождения каловых масс.
Врожденный мегаколон возникает вследствие:
- аномалии развития болезни Фавалли-Гиршпрунга (развитие интрамуральной системы толстой кишки);
- свищевых форм атрезии, стенозы прямой кишки и заднепроходного канала (аноректальные пороки).
Формирование приобретенного мегаколона может быть связано с вторичными изменениями толстой кишки в результате:
- рубцов в ободочной кишке после травм и воспаления (спайки, стриктуры);
- закупоривания опухолью;
- эндокринных нарушений (гигантизм, гипотиреоз);
- поражения центральной нервной системы;
- возникновения атонических запоров (атония кишечника);
- медикаментозного действия.
Идиопатический мегаколон, который характеризуется отсутствием каких-либо изменений в ганглиях межмышечных сплетений:
- инертная прямая кишка (мегаректум);
- мегадолихосигма, мегадолихоколон;
- долихомегасигма, долихомегаколон.
Мегаколон у взрослых: симптомы
Тяжесть течения и особенности клиники заболевания напрямую связаны с протяженностью пораженного отдела и компенсаторными возможностями организма. У взрослых с мегаколоном развивается метеоризм, увеличивается окружность живота, нарастает хроническая каловая интоксикация. Периодически возникает рвота с примесью желчи. Опорожнение кишечника наступает только после выполнения очистительной или сифонной клизмы. Для испражнений характерен гнилостный запах, содержание слизи, крови, частиц непереваренной пищи. У пациентов с мегаколоном наблюдается истощение, отставание физического развития, анемия.
Прогрессирующие хронические запоры и вздутие кишечника при мегаколоне приводят к истончению и дряблости брюшной стенки, формированию, так называемого, «лягушачьего живота». Сквозь переднюю брюшную стенку можно наблюдать перистальтику в раздутых петлях кишечника. Расширение и вздутие толстой кишки при мегаколоне сопровождается высоким стоянием купола диафрагмы, уменьшением дыхательной экскурсии легких, смещением органов средостения, изменением размера и формы грудной клетки (бочкообразная грудная клетка). На этом фоне развивается цианоз, одышка, тахикардия, регистрируются изменения на электрокардиограмме, создаются условия для рецидивирующих пневмоний и бронхитов.
Частыми осложнениями мегаколона служат дисбактериоз и развитие острой кишечной непроходимости. При дисбактериозе в кишечнике развивается вторичное воспаление, происходит изъязвление слизистой, что проявляется «парадоксальными» поносами. Развитие кишечника сопровождается неукротимой рвотой и болями в животе. В тяжелых случаях – прободением толстой кишки и каловым перитонитом. При завороте или узлообразовании кишки может возникать странгуляционная кишечная непроходимость.
От степени выраженности симптомов мегаколона выделяют три основных стадии:
- компенсация мегаколона;
- субкомпенсация мегаколона;
- декомпенсация мегаколона.
Мегаколон у взрослых: диагностика
При диагностике мегаколона специалисты Юсуповской больницы учитывают данные клинической симптоматики, объективного осмотра, результатов рентгеновской и эндоскопической диагностики, лабораторных анализов (кала на дисбактериоз, копрограммы, гистологии).
В ходе осмотра проктолога выявляется увеличенный, асимметричный живот. При пальпации петли кишечника, заполненные каловыми массами, имеют тестоватую консистенцию, а в случае каловых камней – плотную. При мегаколоне отмечается симптом «глины» - надавливание пальцами на переднюю брюшную стенку оставляет на ней следы вдавления.
Обзорная рентгенография брюшной полости при мегаколоне выявляет раздутые и расширенные кишечные петли толстой кишки, высоко расположенный купол диафрагмы. Рентгеноконтрастная ирригоскопия позволяет определить аганглионарную зону – участок сужения толстой кишки с расширением ее вышележащих отделов, сглаженность их контуров, отсутствие складчатости и гаустр. При этом может преобладать расширение прямой (мегаректум), сигмовидной (мегасигма) или всей ободочной кишки (мегаколон). С помощью ректороманоскопии и колоноскопии производится осмотр толстого кишечника, выполняется трансанальная эндоскопическая биопсия. Отсутствие в биоптате мышечной оболочки прямой кишки нервных клеток ауэрбаховского сплетения подтверждает диагноз.
Дифференциальная диагностика при мегаколоне проводится с:
- опухолями толстой кишки;
- хроническим колитом;
- синдромом раздраженного кишечника;
- дивертикулярной болезнью;
- привычными запорами, вызванными анальными трещинами.

Мегаколон у взрослых: лечение
Если специалисты Юсуповской больнице у пациента выставляют диагноз "мегаколон", то лечение проводится методом хирургического вмешательства. Целью операции является удаление аганглионарной зоны вместе с сегментом толстой кишки, которая является расширенной, а также восстановление проходимости. Диаметр толстой кишки при данном заболевании может достигать, например 30-70 сантиметров. Переходная зона от здорового участка непосредственно к пораженному участку постепенная, сужение подобно воронке.
В Юсуповской больнице при мегаколоне наиболее распространены операции по Дюамелю-Баирову, по Соаве-Ленюшкину, а также по Свенсону-Хиатту-Исакову. Последняя операция включает два основных этапа:
У больных мегаколоном в тяжелой форме применяется 2 и 3-этапное вмешательство хирургов: во время первого этапа накладывают колостому на участок толстой кишки, который функционирует, а через несколько месяцев проводят резекцию измененных отделов кишки. Затем проходит восстановление непрерывности кишечника, после чего закрывают колостому.
Консервативное лечение включает в себя следующее:
- соблюдение диеты (грибы, овощи, ягоды, фрукты – до 50% дневного рациона);
- массаж кишечника, лечебная физическая культура (ЛФК), применение клизм, электроакопунктурная стимуляция, сифонные клизмы;
- парентеральное питание (белковые гидролизаты, протеин, аминокислоты, альбумин);
- общеукрепляющую (витаминную) терапию.
Юсуповская больница – это многопрофильная больница, предоставляющая собой полный комплекс услуг по профилактике, диагностике и лечению различных как хирургический, так и терапевтических заболеваний. Двери клиники всегда открыты для всех.
Юсуповская больница — это инновационная больница. На современном технологическом и профессиональном уровне работают диагностические подразделения больницы: специализированные лаборатории - клинико-диагностическая, иммунологическая, бактериологическая, экспресс-биохимическая. Активно используются прогрессивные методики - магнитно-резонансная томография, эндоскопия, рентгенологическая и ультразвуковая диагностика. Больница имеет мощный реабилитационно-физиотерапевтический комплекс.
Стационар Юсуповской больницы располагает комфортабельными палатами и койками, где каждый пациент почувствует себя как дома – в уютной и родной обстановке. Для записи на прием к врачу-проктологу Юсуповской больницы, позвоните по телефону, который указан на официальном сайте. Также, можно оставить свою заявку онлайн. Юсуповская больница работает круглосуточно, без перерыва и выходных.
Рак ободочной кишки
Рак ободочной кишки – злокачественная опухоль, которая чаще образуется у людей в возрасте 40-70 лет. Заболевание в течение длительного времени протекает бессимптомно или проявляется дисфункцией кишечника. По этой причине опухоль чаще выявляют на поздней стадии онкологического процесса, когда возникают сложности с выполнением радикального оперативного вмешательства.
Для диагностики и лечения опухолей ободочной кишки все условия созданы в Юсуповской больницы:
Европейский уровень комфортности палат;
Новейшая диагностическая аппаратура экспертного класса, обладающая высокой разрешающей способностью;
Высокий уровень квалификации врачей;
Применение международных протоколов и стандартов лечения злокачественных новообразований ободочной кишки;
Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Пациенты, нуждающиеся в паллиативной помощи, могут находиться в хосписе. Тяжёлые случаи рака ободочной кишки обсуждаются на заседании Экспертного Совета. В его работе принимают участие доктора и кандидаты медицинских наук, врачи высшей квалификационной категории. Ведущие специалисты в области онкологии коллегиально вырабатывают тактику ведения пациента.

Причина развития заболевания
Точной причины рака ободочной кишки учёные до настоящего времени не установили. Злокачественная опухоль может развиться на фоне предраковых заболеваний: семейного и приобретенного полипоза, ворсинчатых опухолей и аденоматозных полипов. К провоцирующим образование опухоли факторам исследователи относят следующие патологические процессы:
Неспецифический язвенный колит;
Заболевание может развиться при нарушении питания и состава пищи. Новообразование чаще развивается у людей, которые употребляют в пищу большое количество мяса и мясных продуктов. Внутренняя флора может вырабатывать канцерогенные вещества из животных жиров. К образованию опухоли приводит также нарушение пассажа кишечного содержимого при недостаточном употреблении свежих овощей, фруктов, продуктов, которые содержат большое количество клетчатки.
Макроскопически различают две формы злокачественного новообразования ободочной кишки – экзофитную и эндофитную. Первая форма рака характеризуется ростом опухоли в просвет кишки. Она может иметь вид узла или полипа, чаще встречается в правой половине ободочной кишки, по форме напоминает цветную капусту. Эндофитная опухоль в большинстве случаев образуется в левой половине ободочной кишки. Она инфильтрирует кишечную стенку, постепенно захватывает её по всей окружности и вызывает циркулярное сужение. На опухоли часто образуются язвы.
Морфологи различают следующие гистологические типы злокачественных новообразований ободочной кишки:
Рак ободочной кишки поздно метастазирует. Это позволяет хирургам-онкологам производить радикальные оперативные вмешательства даже при больших размерах новообразования. Опухоль рано вовлекается в воспалительный процесс. Он часто переходит на клетчатку, которая окружает кишечник. Метастазы могут длительное время находиться в регионарных лимфатических узлах. Их во время операции удаляют вместе с брыжейкой.
Симптомы
Ободочная кишка – это сегмент толстой кишки. Основные функции ободочной кишки – секреция, абсорбция и эвакуация содержимого кишечника. Ободочная кишка имеет самую большую длину. Она состоит из восходящей, нисходящей, поперечной и сигмовидной ободочной кишки, имеет печеночный изгиб, селезеночный изгиб. Рак ободочной кишки – это одно из распространенных злокачественных заболеваний в развитых странах, население которых употребляет избыточное количество животных жиров, много мяса и очень мало свежих овощей и фруктов.
Симптомы заболевания становятся более выраженными по мере роста опухоли и интоксикации организма. Клиническая картина бывает разнообразной, зависит от локализации, формы опухоли, различных отягчающих обстоятельств. Левосторонний рак ободочной кишки характеризуется быстрым сужением просвета кишки, развитием ее непроходимости. Правосторонний рак ободочной кишки характеризуется анемией, интенсивной болью в животе. На ранних стадиях развития рака ободочной кишки симптоматика схожа с различными заболеваниями желудочно-кишечного тракта, что часто не позволяет своевременно поставить правильный диагноз. К симптомам рака ободочной кишки относятся:
- отрыжка;
- несистематическая рвота;
- тяжесть в животе после приема пищи;
- тошнота;
- метеоризм;
- боли в области живота;
- запор или диарея;
- изменение характера стула, его формы;
- ощущение дискомфорта, неполного опорожнения кишечника;
- железодефицитная анемия.
Нередко рак ободочной кишки сопровождается присоединением инфекции и развитием воспалительного процесса в опухоли. Боли в животе могут напоминать боли при остром аппендиците, часто поднимается температура, анализы крови показывают увеличение СОЭ и лейкоцитоз. Все эти симптомы нередко приводят к врачебной ошибке. Ранние проявления рака ободочной кишки – это кишечный дискомфорт, симптомы которого часто относят к заболеваниям желчного пузыря, печени, поджелудочной железы. Запоры при раке ободочной кишки не поддаются лечению, что становится важным симптомом развития онкологического заболевания. Левосторонний рак ободочной кишки гораздо чаще сопровождается кишечными расстройствами, чем правосторонний рак.
Запоры при раке ободочной кишки могут сменяться диареей, живот вздувается, беспокоит отрыжка и урчание в животе. Такое состояние может беспокоить длительное время. Назначение диеты, лечение расстройства работы кишечника не приносит результатов. Наиболее выраженные симптомы с вздутием живота и запорами, свойственные раку ректосигмоидного отдела кишечника, появляются на ранних стадиях развития рака.
Непроходимость кишечника при раке ободочной кишки – это показатель позднего проявления онкологического заболевания, чаще встречается при левосторонней форме рака. Правый отдел кишки имеет большой диаметр, тонкую стенку, в правом отделе содержится жидкость – непроходимость этого отдела наступает на поздних стадиях рака. Левый отдел кишки имеет меньший диаметр, в нем находятся мягкие каловые массы, при росте опухоли происходит сужение просвета кишки и наступает закупорка просвета каловыми массами – развивается кишечная непроходимость.
При пальпации врачи определяют в правой половине живота неподвижную, слегка болезненную опухоль. В связи с меньшим диаметром нисходящей кишки, плотной консистенцией кала, эндофитным ростом с сужением просвета кишечника при раке этой локализации часто развивается кишечная непроходимость. Рак ободочной кишки может осложняться кровотечением, кишечной непроходимостью, перфорацией (прободением стенки кишечника), прорастанием новообразования в соседние органы, воспалением опухоли.
При правосторонней форме рака больные нередко обнаруживают опухоль сами при пальпации живота.
Кровь в кале
Пациенты предъявляют жалобы на наличие в кале примесей: крови, гноя, слизи. Кровянистые выделения при раке ободочной кишки чаще отмечаются при экзофитных типах опухолей, начинаются при распаде опухоли, относятся к поздним проявлениям злокачественного образования. В ряде случаев появление крови в фекалиях является единственным признаком рака, особенно если опухоль располагается в левой половине и селезёночном углу ободочной кишки.
В зависимости от расположения опухоли кал может иметь различный вид. При поражении восходящей кишки испражнения имеют бурый цвет или наблюдается дёгтеобразный стул. Каловые массы, смешанные с кровью, – признак опухоли, расположенной в области селезеночного угла и прилежащих отделов нисходящей кишки. При поражении конечного отдела ободочной кишки неизменённая (алая или тёмно-красного цвета) кровь покрывает кал.
Кровянистые выделения при раке ободочной кишки чаще отмечаются при экзофитных типах опухолей, начинаются при распаде опухоли, относятся к поздним проявлениям злокачественного образования.
Рак восходящей ободочной кишки
Рак восходящего отдела ободочной кишки характеризуется выраженным болевым синдромом. Боль в области живота также сильно беспокоит при раке слепой кишки. Этот симптом является одним из признаков рака этих отделов ободочной кишки.
Рак селезеночного изгиба ободочной кишки
В силу своего анатомического расположения рак селезеночного изгиба ободочной кишки плохо определяется при помощи пальпации. Также плохо определяется рак печеночного изгиба ободочной кишки. Чаще всего обследование проводят в положении стоя или в положении полусидя. Такое исследование при первичном обследовании пациента позволяет получить информацию о наличии, размере опухоли и месте её локализации.
Рак поперечно-ободочной кишки
Рак поперечно-ободочной кишки развивается реже чем рак сигмовидной или слепой кишки. При растущей опухоли поперечно-ободочной кишки поражаются правые ободочные, средние, левые ободочные и нижние брыжеечные лимфатические узлы. Симптомы рака поперечно-ободочной кишки – это потеря аппетита, ощущение тяжести в верхней части живота, отрыжка, рвота. Такие симптомы чаще характеризуют рак правой стороны поперечно-ободочной кишки.

Осложнения
Рак ободочной кишки вызывает тяжёлые и опасные для жизни осложнения:
- Кровотечение;
- Кишечную непроходимость;
- Перфорацию (прободение стенки кишечника);
- Прорастание новообразования в соседние органы;
- Воспаление опухоли.
Кровотечение из ободочной кишки при наличии злокачественного новообразования редко бывает обильным. В основном кровь перемешивается с каловыми массами и определяется с помощью лабораторных исследований.
Непроходимость кишечника у большинства пациентов служит первым проявлением болезни. Она является обтурационной кишечной непроходимостью (растущая опухоль сужает просвет ободочной кишки).
Большую опасность для пациента представляет перфорация кишки. Прободение возникает либо в области опухоли при изъязвлении или распаде, либо проксимальнее (выше) её в результате чрезмерного растяжения кишечной стенки содержимым. При перфорации опухоли ободочной кишки резко ухудшается состояние пациента, развивается каловый перитонит, нередко с летальным исходом.
Большие трудности для диагностики и лечения представляют воспалительные и нагноительные процессы в клетчатке, которая окружает опухоль ободочной кишки. Инфекция чаще всего поражает позадибрюшинную клетчатку восходящего и нисходящего отделов толстой кишки, которые лишены серозной оболочки. При наличии воспаления пациенты предъявляют жалобы на боль в пояснице и задних отделах брюшной стенки. У них повышается температура тела. При пальпации врачи определяют напряжение мышц и болезненность в области передней брюшной стенки и поясницы.
Методы диагностики
Врачи клиники онкологии Юсуповской больницы устанавливают диагноз «рак ободочной кишки» на основании анализа клинической картины заболевания, данных физикального обследования, эндоскопических и рентгенологических исследований, результатов биопсии. В анализе крови могут иметь место следующие изменения:
Анемия (уменьшение количества эритроцитов и гемоглобина);
Гипопротеинемия (снижение концентрации белка);
Увеличение скорости оседания эритроцитов;
Гипопротромбинемия (уменьшение количества тромбоцитов);
С помощью лабораторного анализа определяют наличие скрытой крови в кале. Во время ирригоскопии (рентгенологического исследования толстого кишечника с контрастированием бариевой смеси) определяют расположение, размер, протяжённость и характер роста опухоли. На рентгенограммах видны характерные признаки злокачественной опухоли ободочной кишки:
Сужение (стеноз) просвета кишки;
Ригидность кишечной стенки.
Колоноскопия (эндоскопическое исследование) позволяет осмотреть все отделы ободочной кишки, произвести биопсию. Участки тканей с патологически изменённых участков кишечника отправляют в морфологическую лабораторию для верификации гистологического типа рака. С помощью колоноскопии, выполненной с применением новейших аппаратов, онкологи Юсуповской больницы выявляют начальные стадии рака ободочной кишки, недоступные для других методов исследования.
Чтобы исключить наличие метастазов в печень, проводят радиоизотопное сканирование. Результаты исследования врачи клиники онкологии учитывают при определении стадии опухолевого процесса и составлении плана оперативного вмешательства. Позитронно-электронную компьютерную томографию (ПЭТ-КТ) выполняют при подозрении на метастазы. Если с помощью этих диагностических методов установить точный диагноз не удаётся, онкологи выполняют эксплоративную лапаротомию.
Перед операцией хирурги проводят дифференциальную диагностику рака ободочной кишки со следующими заболеваниями:
Если опухоль расположена в левой половине ободочной кишки, исключают амебиаз, дивертикулит, неспецифический язвенный колит. При поражении злокачественной опухолью печёночного угла проводят дифференциальный диагноз с опухолью печени или правой почки, калькулёзным холециститом. Если онкологи подозревают рак селезёночного изгиба ободочной кишки, исключают опухоль и кисту селезёнки, хвоста поджелудочной железы или левой почки.
Лечение
Онкологи Юсуповской больницы удаляют злокачественную опухоль ободочной кишки с помощью оперативного вмешательства. Проводится резекция пораженного участка ободочной кишки вместе с брыжейкой, также удаляются лимфатические узлы. Если обнаружен рак восходящей ободочной кишки, лечение проходит путем правосторонней гемиколэктомии. Таким же методом удаляется опухоль слепой кишки. Хирург удаляет лимфатический аппарат, всю правую половину толстой кишки, в том числе треть поперечно-ободочной кишки, восходящей, слепой кишки и участок печеночного изгиба.
Подготовка к хирургическому вмешательству
Независимо от характера и объёма операции, врачи клиники онкологии проводят общую и специальную предоперационную подготовку, которая во многом обеспечивает успех оперативного вмешательства. С помощью современных инфузионных средств ликвидируют нарушения водно-электролитного баланса, нормализуют уровень белка, проводят борьбу с гипохромной анемией и интоксикацией. Пациентам проводят внутривенное вливание препаратов и компонентов крови, глюкозы с витаминами, растворов электролитов. Одновременно проводят мероприятия, направленные на улучшение функции жизненно важных органов (сердца, лёгких, надпочечников, печени, почек).
Специальная подготовка направлена на удаление механическим путём каловых масс. Пациентам дают принимать слабительные препараты, ставят клизмы, подавляют патогенную микрофлору, которая в изобилии присутствует в кишечном содержимом, лекарственными средствами.
Для предоперационной подготовки толстого кишечника используют элементную диету. За 3-5 дней до операции врачи назначают пациентам специальные препараты, которые содержат все жизненно необходимые ингредиенты пищи в рафинированном виде.
Паллиативные резекции
При отсутствии технической возможности выполнить радикальную операцию хирурги проводят паллиативные резекции ободочной кишки. Выбор паллиативного вмешательства зависит от следующих факторов:
Степени распространения опухоли;
Анатомических особенностей места расположения первичного очага;
Осложнений опухолевого процесса;
Общего состояния пациента.
Если невозможно удалить опухоль правой половины ободочной кишки, хирурги накладывают обходной илеотрансверзоанастомоз. При неоперабельных новообразованиях нисходящей кишки и селезёночного угла создают обходной трансверзосигмоанастомоз. В случае выявления опухоли конечного отдела толстой кишки, накладывают проксимальную колостому, одноствольный иди двуствольный противоестественный задний проход.
Химиотерапия
Химиотерапия в лечении рака ободочной кишки применяется с разными целями – для уменьшения опухоли перед хирургическим вмешательством, приостановки ее роста, уничтожения раковых клеток, метастазов. Колоректальный рак – это довольно резистентная к цитостатикам опухоль. Химиотерапия при раке ободочной кишки назначается врачом в зависимости от размера опухоли и наличия метастазов, проводится курсами.
При поражении регионарных лимфатических узлов, прорастании опухолью серозной оболочки кишки проводят адъювантную химиотерапию. Если существует потенциальный риск развития метастазов в другие органы, проводят максимально активную химиотерапию. После нескольких циклов лечения противоопухолевыми препаратами оценивают состояние метастазов и проводят удаление очагов. После оперативного вмешательства применяют адъювантную химиотерапию.

Метастазы
Рак ободочной кишки чаще всего метастазирует в регионарные лимфатические узлы не сразу, а через продолжительное время после развития опухоли. Опухоль чаще прорастает в соседние ткани и органы. Рак ободочной кишки генерализованный, с проникающими метастазами в легкие, печень требует консультации торакального хирурга, хирурга-гепатолога.
Нерезектабельный рак ободочной кишки характеризуется прорастанием опухоли в костные структуры, магистральные сосуды. Проводится оценка возможности удаления опухоли; если хирургическое вмешательство невозможно, используется паллиативное лечение (химиотерапия).
Исходно резектабельные метастатические очаги удаляются хирургическим путем с последующим проведением паллиативной химиотерапии. Также в качестве лечения системная химиотерапия проводится перед операцией по удалению метастазов, после операции лечение химиотерапией продолжают.
Прогноз
Прогноз при отсутствии метастазов в регионарные лимфатические узлы оптимистичный. Пятилетняя выживаемость составляет около 80%. При наличии метастазов в регионарные лимфатические узлы более пяти лет живут около 25% больных.
При появлении первых признаков нарушения функции толстой кишки записывайтесь на приём к онкологу Юсуповской больницы, позвонив по номеру телефона контакт-центра. Выявление и лечение рака ободочной кишки на ранней стадии заболевания улучшает прогноз и способствует излечению пациента.
Заворот кишок (K56.2)
Примечание
В данную подрубрику включены:
- странгуляция ободочной или тонкой кишки;
Из данной подрубрики исключены:
- "Непроходимость двенадцатиперстной кишки" - K31.5
- "Врожденные аномалии фиксации кишечника" - Q43.3
- "Другая уточненная непроходимость кишечника у новорожденного" - P76.8
- "Непроходимость кишечника у новорожденного неуточненная" - P76.9

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Этиология и патогенез
Возникновение заворота в значительной степени связано со следующими факторами:
- состояние брыжейки и особенности ее прикрепления;
- наличие рубцовых изменений, которые обуславливают сближение между собой кишечных петель и удлинение участка кишки и брыжейки вследствие застоя и растяжения;
- фиксация петель кишечника и брыжейки спайками.
Поворот петли происходит вокруг оси брыжейки и при ее достаточной длине. Степень перекрута различна - от 90° до одного-двух полных оборотов. Чем сильнее перекручивание, тем больше нарушаются проходимость петли и ее питание.
Способствующие завороту кишок факторы:
- повышение внутрибрюшного давления при физическом напряжении (поднятие тяжестей);
- усиление перистальтики при переполнении кишечника неудобоваримой пищей в больших объемах, особенно после длительного голодания;
- запоры.
Наиболее часто встречаются завороты тонкой, сигмовидной и слепой кишок.
Тонкий кишечник
Практически все завороты тонкой кишки связаны с врожденными аномалиями. Основная из не связанных с врожденными аномалиями причин - приобретенные спайки брюшной полости.
Заворот тонкой кишки чаще происходит по ходу часовой стрелки. Длина вовлеченных в процесс кишечных петель различна. Возможен и тотальный заворот тонкой кишки.
- спайки;
- беременность;
- объемные образования в малом тазу;
- состояния после оперативного вмешательства на кишечнике;
- применение препаратов, влияющих на моторику кишечника.
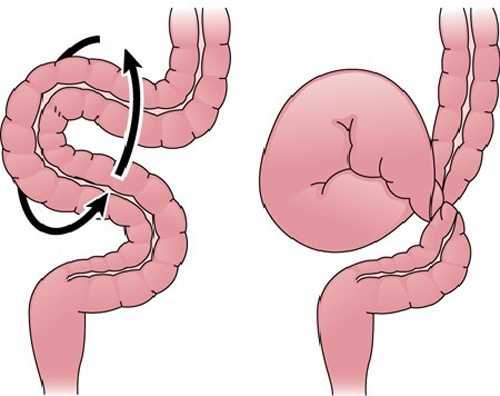
Заворот кишок может развиваться в любой части толстой кишки. Наиболее часто развивается в сигмовидной кишке из-за особенностей анатомии брыжейки. Реже заворот кишок встречается в правом отделе толстой кишки и терминальном отделе подвздошной кишки или только в слепой кишке. В редких случаях может развиться заворот поперечно-ободочной кишки или толстой кишки в области селезеночного изгиба.
Полный заворот приводит к развитию замкнутой обструкции пострадавших сегментов кишечника. Увеличение дилатации петли кишечника вызывает нарушения кровоснабжения кишечника. В конечном итоге все это приводит к ишемии, гангрене и перфорации кишечной стенки.
Эпидемиология
Возраст: преимущественно зрелый и пожилой
Признак распространенности: Распространено
Соотношение полов(м/ж): 2
Локализация. Наиболее распространены завороты толстого кишечника:
- сигмовидной кишки - 80%;
- слепой кишки - 15%;
- поперечно-ободочной кишки - 3%;
- заворот в области селезеночного изгиба - 2%.
Возраст
Заворот сигмовидной кишки характерен для людей зрелого и пожилого возраста (средний возраст - 60 лет). Заболеваемость увеличивается с возрастом.
Заворот слепой кишки развивается в более молодом возрасте. Средний возраст возникновения - 50 лет. В отдельных регионах средний возраст возникновения заболевания значительно моложе (например, в Индии - 33 года).
В детском возрасте заворот толстого кишечника и слепой кишки является редкостью. Преобладающими в детском возрасте являются завороты тонкого кишечника, связанные с врожденной патологией и рассматривающиеся в отдельной подрубрике. Приобретенные завороты кишечника у детей считаются редкостью.
Пол. В разных возрастных группах и разных регионах соотношение полов различно. По усредненным оценкам преобладают мужчины, однако заворот слепой кишки встречается немного чаще у женщин.
Раса. Данные противоречивы. По общему мнению, лица африканской расы болеют в 2 раза чаще.
Другие условия
После спаек, заворот сигмовидной кишки является второй наиболее распространенной причиной непроходимости кишечника во время беременности (25-44% всех случаев). Предполагается, что во время беременности увеличенная матка может смещать сигмовидную кишку, что иногда приводит к скручиванию толстой кишки. В результате большинство (75%) случаев заворота у беременных происходит в течение третьего триместра.
Пациенты домов престарелых и психоневрологических клиник составляют значительную долю пациентов с заворотом толстого кишечника.
Факторы и группы риска
Заворот тонкой кишки (как правило, ассоциирован с врожденной патологией):
- врожденные аномалии развития;
- спаечные процессы в брюшной полости;
- внутренние грыжи брюшной полости
Заворот слепой кишки (преимущественно ассоциирован с врожденными аномалиями):
- аномально удлиненная брыжейка;
- хирургические операции на слепой кишке с ее мобилизацией;
- аппендицит с образованием спаек;
- колоноскопия Колоноскопия - метод исследования внутренней поверхности толстой кишки, основанный на ее осмотре с помощью колоноскопа.
;
- объемные образования органов малого таза и брюшной полости.
Клиническая картина
Клинические критерии диагностики
рвота; вздутие живота; запор; ассиметрия живота; каловая рвота; отсутствие симптомов раздражения брюшины; пальпируемое образование в проекции кишечника; шум плеска; тимпанит при перкуссии живота; дегидратация; тахикардия; боль в животе; усиление перистальтики
Cимптомы, течение
Типично острое начало. Появляется интенсивная боль в брюшной полости. Боль может иметь различную локализацию: эпигастральная или пупочная область, правая половина, нижние отделы живота.
Вслед за болью возникает рефлекторная рвота съеденной накануне пищей. Затем рвота становится частой и обильной, рвотные массы представлены застойным кишечным содержимым. На поздних стадиях заворота рвота приобретает каловый характер.
При тонкокишечном завороте всегда присутствует задержка стула и газов. В некоторых случаях в первые часы заболевания может наблюдаться акт дефекации за счет содержимого дистального отдела кишечника.
Больные находятся в тяжелом состоянии, которое прогрессивно ухудшается. Язык сухой и обложеный налетом грязного цвета.
При пальпации в начале заворота живот безболезнен и не вздут. У худощавых больных иногда удается прощупать узловатый конгломерат петель кишечника.
Заворот сигмовидной кишки
1. Остро протекающая форма:
- внезапная интенсивная схваткообразная боль с локализацией в левой половине живота;
- рвота;
- нередко - коллапс;
- быстрое развитие некроза кишечных петель с нарастанием перитонита.
2. Подостро прогрессирующая форма. Имеет постепенное начало и более легкое течение. Больные с данной формой поступают в больницу спустя 3-4 дня после появления симптомов. Как правило, в анамнезе у 50% пациентов уже наблюдались подобные приступы боли. Рвота возникает поздно. Живот вздут. При перкусии выявляется тимпанит Тимпанит (перкуторный звук тимпанический) - громкий, средней высоты или высокий перкуторный звук, возникающий при перкуссии над полым органом или полостью, содержащей воздух
. Ампула прямой кишки пуста и расширена.
Наряду с общими симптомами кишечной непроходимости, при завороте сигмовидной кишки присутствуют следующие типичные признаки:
При завороте слепой кишки длительность периода от возникновения симптомов до поступления в больницу может колебаться от 2 часов до 10 дней, (в среднем 2 дня).
Примечание. При любом виде заворота симптоматология, особенно в начале заболевания, зависит от быстроты наступления заворота.
Диагностика
Визуализация играет решающую роль в диагностике и дифференциальной диагностике заворота кишок.
1. Обзорная рентгенография.
1.1 Заворот сигмовидной кишки. На обзорной рентгенограмме брюшной полости выявляют резко увеличенную в объеме сигмовидную кишку, доходящую до диафрагмы, с двумя уровнями жидкости: одним в проксимальном конце непроходимой кишки, другим - в дистальном.
2.1 Заворот сигмовидной кишки. Место заворота имеет вид "клюва" ("пикового туза"), над которым определяется значительно расширенная петля сигмы. При ориентации “клюва” в правую сторону присутствует заворот по ходу часовой стрелки, влево - в обратном направлении.
2.2 Заворот слепой кишки. Во время ирригографии барий проходит только до середины восходящей ободочной кишки.
3. Оральное контрастирование (применяется только при подозрении на непроходимость тонкого кишечника):
- препятствие прохождению контраста;
- раздувшиеся петли тонкого кишечника;
- понижение наполнения толстого кишечника.
4. Компьютерная томография - "золотой стандарт" диагностики. Исследование особенно полезно при завороте слепой и тонкой кишок. При завороте возможно выявление специфического признака "знак бури" (спираль), расширение кишки, отек брыжейки, утолщение стенки кишки.
Диагностика заворота у беременных
При появлении болей в верхней части живота у беременных (вне зависимости от срока беременности) рекомендуется начинать обследование с УЗИ. При завороте, несмотря на затрудненное исследование газосодержащих органов, УЗИ может выявить раздутые петли кишечника, выпот в брюшной полости и др. признаки заболевания.
Диагностическая лапароскопия - высокоинформативный метод диагностики при кишечной непроходимости в I триместре беременности и в послеродовом периоде. Начиная со II триместра, использование метода затруднено вследствие увеличенных размеров матки и негативного влияния наркотических средств на плод.
Проведение колоноскопии нежелательно из-за возможного развития угрозы прерывания беременности.
Рентгенологические методы исследования противопоказаны при беременности и могут проводиться только в случае крайней необходимости, при подозрении на острую кишечную непроходимость и сроке беременности больше 13 недель (обзорная рентгенография брюшной полости).
Лабораторная диагностика
Не существует специфических лабораторных тестов, подтверждающих диагноз заворота кишок. Тем не менее надлежащие анализы должны быть выполнены для диагностики осложнений (некроз кишечника) и дифференциальной диагностики.
1. Общий анализ крови:
- умеренный лейкоцитоз;
- повышение СОЭ.
Значительное повышение этих показателей указывает на некроз кишечника. Повышение гематокрита может быть связано с рвотой.
3. Печеночные пробы: амилаза и липаза, как правило, в норме.
4. Анализ кала: иногда выявляется примесь крови в стуле (признак некроза слизистой).
Дифференциальный диагноз
Заворот тонкой кишки, если он не связан со спайками брюшной полости и опухолями, почти всегда связан с аномалиями развития. Дополнительно тонкокишечную непроходимость могут вызвать дивертикулы , опухоль, камни тонкого кишечника, спайки.
Заворот сигмовидной кишки. Дифференциальный диагноз включает рак толстой кишки, дивертикулит, брыжеечную ишемию и другие виды непроходимости кишечника.
Заворот слепой кишки обычно встречается в молодом возрасте и поэтому наиболее часто его приходится отличать от аппендицита, разрыва кисты яичника, инфекции мочевыводящих путей, дивертикулита, воспалительных заболеваний кишечника и непроходимости кишечника другой этиологии.
Решающую роль в дифференциальной диагностике, как и в установке диагноза, играют методы визуализации.
Прочие осложнения при хронической, неполной непроходимости:
- кисты брыжейки и хилезный асцит;
- спайки и стенозы кишечника.
4. Контроль сопутствующей патологии.
5. Поскольку давление на нижнюю полую вену может привести к нарушению венозного возврата, пациент должен находиться в положении на левом боку (для улучшения венозного возврата).
6. Катетер Фолея для контроля диуреза .
При завороте тонкой кишки показано только хирургическое вмешательство – расправление заворота.
Если перитонит отсутствует, нежизнеспособные кишечные петли резецируются и формируется межкишечный анастомоз .
При наличии перитонита накладывается двуствольная илеостома с восстановлением целостности кишечника через 2-3 месяца.
Показания к хирургическому вмешательству:
- острая форма заворота сигмовидной кишки;
- неэффективность консервативных мероприятий при подостро прогрессирующей форме заворота.
При жизнеспособности сигмы применяются паллиативные и радикальные операции.
Паллиативные вмешательства: расправление заворота, реторсия в сочетании с мезосигмопликацией или сигмопексией.
Сигмопексии:
- подшивание кишки к париетальной брюшине;
- фиксация брыжейки кишки к париетальной брюшине;
- помещение сигмовидной кишки под выкроенный лоскут париетальной брюшины или в карман в предбрюшинном пространстве.
Данные операции характеризуются высоким процентом рецидивов.
Радикальные операции предполагают выполнение резекции сигмовидной кишки с первичным анастомозом "конец в конец", "конец в бок".
Резекция сигмы с первичным анастомозом редко применяется в случае заворота сигмы, осложненного гангреной. Это связано с высокой опасностью несостоятельности швов вследствие имеющегося нарушения микроциркуляции в стенке кишки.
Наиболее часто применяется операция Гартмана: резекция нежизнеспособного участка сигмы с ушиванием ее дистального конца и выведением проксимального противоестественного заднепроходного отверстия. После улучшения состояния больного (в среднем через 3 месяца) на втором этапе операции кишечный свищ закрывается.
Послеоперационное лечение:
- инфузионная терапия;
- антибактериальная терапия.
Возможные послеоперационные осложнения:
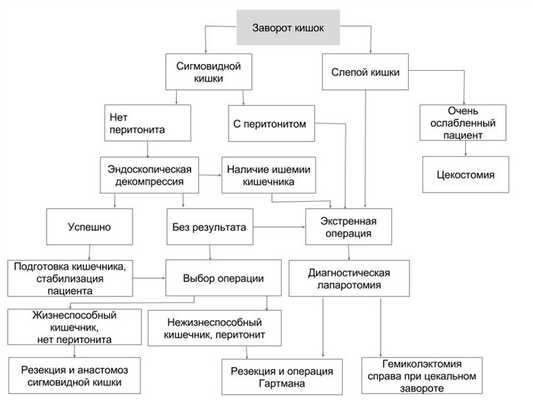
Схема выбора метода лечения при завороте кишки
Рецидивы. Частота рецидивов после эндоскопической декомпресии составляет до 50%.
Госпитализация
Профилактика
1. Профилактика запоров:
- контроль применения психотропных, слабительных и иных фармакологических препаратов, влияющих на моторику желудочно-кишечного тракта;
- ограничение в питании чрезмерного количества грубой клетчатки.
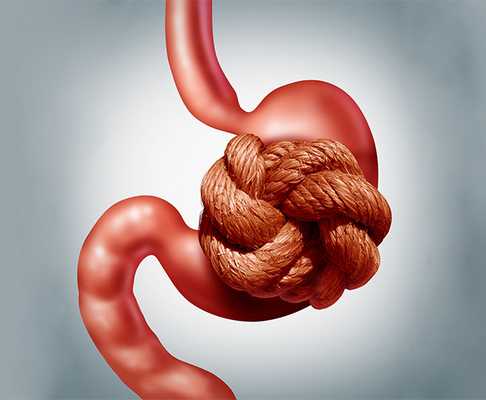
Заворот кишечника
array(6) < ["ID"]=>string(5) "30063" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(510) ["SRC"]=> string(86) "/upload/sprint.editor/610/img-1658586165-8955-294-5c96c500e41f1d29e92a5a562a0b9c90.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/610/img-1658586165-8955-294-5c96c500e41f1d29e92a5a562a0b9c90.jpg" ["DESCRIPTION"]=> string(0) "" >
Кишечная непроходимость – это патологическое состояние, ведущее к нарушению пассажа пищевого комка по кишечнику, расстройству кровообращения, интоксикации организма, а при неблагоприятном исходе к омертвению и перфорации участков кишечной стенки и гибели человека.
Одна из причин непроходимости – заворот кишечника – ситуация, когда часть толстой или тонкой кишки перекручивается вокруг собственной оси или вокруг оси брыжейки. Места перекрута становятся зажимом не только для пищевой массы, но и для нервных волокон, кровеносных и лимфатических сосудов.
Причины заворота кишок и факторы риска
Чтобы произошел поворот, должны возникнуть нетипичные, форс-мажорные обстоятельства. Это могут быть внутренние и внешние причины:
- физические: травма живота, удар об воду, резкий поворот тела, вынужденная непривычная поза, сдавление, сотрясение, подъем тяжестей;
- пищевые: переедание, особенно после длительного голодания, употребление незнакомой экзотической пищи, большое количество труднопереваримой клетчатки в рационе, продолжительный голод;
- органические: спаечные процессы, пупочная грыжа, новообразования, нарушение иннервации кишечника вследствие поражения центральной нервной системы, беременность;
- химические: отравление свинцом или лекарственными препаратами.
При анализе данных о пациентах были выявлены факторы, увеличивающие вероятность возникновения перекручивания кишок:
- возраст старше 55 лет (заворот сигмовидной кишки часто возникает у пациентов старше 60 лет, ободочной и слепой кишки – после 50 лет);
- регулярные запоры или поносы;
- малоподвижный образ жизни;
- тяжелый физический труд;
- фанатичная приверженность различным системам голодания для похудения, нерегулярное питание;
- переедание, особенно перед сном.
Основные симптомы
Заворот кишечника – состояние опасное для здоровья и жизни, поэтому при первых же признаках недомогания следует обращаться за врачебной помощью.
Симптомы по степени их появления и нарастания:
острая, схваткообразная боль в животе
в течение суток боль становится постоянной и труднопереносимой, может дойти до состояния шока
асимметрия контуров живота, вздутие
тошнота,многократная рвота (может быть с желчью, а в тяжелых случаях с запахом или примесью кала)
слабость, бледность, низкое артериальное давление, учащенный пульс
головная боль, головокружение, возможно спутанное сознание (и другие признаки интоксикации)
обезвоживание (сухие и потрескавшиеся губы, вязкая слюна, тусклая кожа)
Патология развивается быстро и состояние больного стремительно ухудшается. Человек погибнет в течение 2–3 суток, если не будет оказана экстренная медицинская помощь.

Оставьте заявку и наши врачи ответят на все ваши вопросы!
Как развивается заболевание
При полном перекрытии просвета кишки пищевые массы и газы не могут выйти естественным путем. Кишечник сокращается, пытается продвинуть содержимое, но не может. Возникают острые приступообразные боли. Накапливается газ и продукты распада, отравляется нервная система. Зажатый участок кишки начинает раздуваться от брожения (отсюда постоянная сильная боль и визуальное увеличение живота). Нарушается кровоток и передача нервного импульса.
Прекращается перистальтика. Поскольку нет кровоснабжения, ткань не получает кислород и гибнет. Образуются зоны омертвения. Стенка кишечника разъедается, разрывается, и содержимое патологического очага – изливается в брюшную полость, нарушая внутреннее равновесие в брюшине и обсеменяя все органы бактериями, вызывая воспаление (перитонит).
Врач-хирург Юсуповской больницы проводит визуальный, мануальный и инструментальный осмотр, собирает анамнез и направляет на дальнейшее обследование.
array(6) < ["ID"]=>string(5) "30070" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(480) ["SRC"]=> string(86) "/upload/sprint.editor/ab5/img-1658586783-9891-583-401ab96fbda1d27d061799d958010d0b.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/ab5/img-1658586783-9891-583-401ab96fbda1d27d061799d958010d0b.jpg" ["DESCRIPTION"]=> string(0) "" >
Подтвердить или опровергнуть кишечную непроходимость по причине заворота кишечника можно при помощи:
- рентген контрастного исследования с барием;
- ультразвуковой диагностики;
- эндоскопии;
- лапароскопии;
- лабораторной диагностики.
Специализированных лабораторных тестов нет, но общий анализ и биохимия крови могут показать глубину интоксикации и воспалительного процесса.
Поскольку состояние пациента при кишечной непроходимости быстро ухудшается, применяется только хирургическое лечение заворота кишок. Операция полостная, хирург вручную расправляет образовавшуюся петлю кишечника; в зависимости от стадии развития процесса иссекает зоны поражения или весь раздувшийся участок; возвращает функциональное состояние.
заворот кишок операция
Для успешного лечения и восстановления после операции врачами Юсуповской больницы применяется назоинтестинальный зонд. Он вводится во время операции, после всех основных хирургических манипуляций. Зонд пропускается через пищевод и желудок в оперированный отдел кишечника и находится там до восстановления иннервации, моторики и кровообращения, поддерживая правильное положение и свободный просвет кишки. Под наблюдением врача извлекается через 3–7 дней.
Медикаментозное лечение носит симптоматический характер: обезболивание, снятие спазмов и позывов к рвоте, восстановление водно-солевого баланса.
В терапевтических целях используются и сифонные клизмы.



Заворот кишок может повторяться, поэтому следует неукоснительно выполнять рекомендации лечащего врача, особенно на стадии реабилитации. Придерживаться назначенной диеты и физических нагрузок.
Любая внутрибрюшная операция может послужить причиной образования спаек. Поэтому, помимо соблюдения режима питания и активности, нужно периодически проходить профилактические медицинские осмотры и своевременно обращаться к врачу.
При завороте кишечника счет идет на часы, поэтому, чем раньше пациент обратиться за медицинской помощью, тем меньше необратимых процессов произойдет и легче будет устранить болезнь. Попытки прибегнуть к самолечению в этой ситуации бесполезны и опасны, они могут усугубить состояние и привести к смерти.
В Юсуповской больнице есть все возможности для проведения экстренной диагностики и лечения, а также для комфортного восстановления здоровья пациентов.
Читайте также:
- Микоплазменная пневмония. Возбудитель респираторного микоплазмоза. Агент Итона. Эпидемиология микоплазменной пневмонии.
- Системные заболевания и рот
- Задержка внутриутробного развития плода. Частота задержки внутриутробного развития плода
- Ламинирование ресниц. Особенности процедуры укрепления ресниц
- Подвывих и вывих хрусталика. Диагностика, лечение
