Злокачественные опухоли костей и доброкачественные, их симптомы и классификации
Добавил пользователь Евгений Кузнецов Обновлено: 23.01.2026
Гигантоклеточная опухоль кости – это доброкачественное, реже злокачественное новообразование, состоящее из мононуклеарных и гигантских многоядерных клеток, напоминающих остеокласты. Чаще локализуется в метафизах длинных трубчатых костей. Протекает бессимптомно или проявляется болями, припухлостью, локальной гипертермией, ограничением движений. Диагностика базируется на данных опроса, объективного осмотра, рентгенографии, компьютерной томографии, других аппаратных методик, цитологического и гистологического исследования. Лечение – хирургическое вмешательство, лучевая терапия.
МКБ-10
Общие сведения
Гигантоклеточная опухоль кости (ГКО, остеобластокластома, остеокластома) – неоплазия с двумя клиническими вариантами течения. Данные о распространенности существенно разнятся – от 4 до 25% от общего количества опухолевых поражений скелета. Доля злокачественного варианта составляет 5-10%. 80% пациентов находятся в возрастной категории 20-50 лет, пик заболеваемости приходится на третье десятилетие жизни. Женщины страдают несколько чаще мужчин. В 50-65% случаев поражается область коленного сустава (дистальная часть бедра или проксимальная часть голени).

Причины
Этиология гигантоклеточных опухолей окончательно не выяснена. Специалисты придерживаются общей для всех новообразований концепции Петерсона, согласно которой неоплазии являются полиэтиологическим заболеванием, возникают при сочетании внешних и внутренних неблагоприятных влияний. К экзогенным факторам риска относят вредные биологические (вирусные), химические, лучевые воздействия. Эндогенными факторами считаются обменные расстройства, нарушения гормонального баланса, снижение реактивности организма.
Патанатомия
В 89% ГКО формируется в длинных трубчатых костях. Нижние конечности поражаются двое чаще верхних. Первое место по распространенности занимает дистальный метафиз бедра, второе – проксимальная часть большеберцовой либо малоберцовой кости, третье – периферические отделы луча, четвертое – дистальная часть большеберцовой кости. Позвонки, мелкие и плоские кости страдают редко.
Характерны одиночные очаги, в литературе также описываются отдельные двойные локализации, чаще расположенные близко друг к другу в сочленяющихся костях. Гигантоклеточная опухоль находится в метафизе, иногда растет в сторону диафиза. Первично диафизарное расположение выявляется крайне редко. Одноядерные клетки новообразования имеют сходство с остеобластами, гигантские многоядерные – с остеокластами. В ткани неоплазии выявляются костные балочки, включения остеоида.
Доброкачественные опухоли имеют типичное строение. При озлокачествлении возможны три варианта. Первый – остеокластома метастазирует, сохраняя стандартную структуру (которая, выявляется, в том числе, в отдаленных очагах). Второй – первично злокачественная ГКО, которая отличается от доброкачественной наличием атипии и митозов преимущественно в одноядерных клетках. Третий – трансформация первично доброкачественной остеобластокластомы в различные виды сарком: остеогенную, веретеноклеточную, фибросаркому.
Симптомы
У большинства пациентов на начальной стадии единственным проявлением доброкачественной (типичной) гигантоклеточной опухоли является боль в зоне поражения. Иногда прослеживается связь между болевым синдромом и предшествующим травматическим повреждением. Симптом выражен умеренно, эпизодически беспокоит при движениях, имеет ноющий либо тянущий характер. Реже болезненности сопутствует появление опухолевидного образования, еще реже припухлость возникает без болевых ощущений.
У взрослых ГКО крайне редко манифестирует патологическим переломом. В то же время, у детей доля этого признака составляет более 50%. Все проявления, кроме патологического перелома, не доставляют особого беспокойства, поэтому больные впервые обращаются к врачу через 8 и более месяцев после дебюта заболевания, на стадии формирования развернутой клинической картины. На этом этапе боли выявляются у всех пациентов, нарастают при физической нагрузке, сохраняются в покое, зачастую беспокоят постоянно, усиливаются по ночам.
Пальпируемая неоплазия обнаруживается в 70-75% случаев. У остальных больных отмечается локальный отек мягких тканей. Частым симптомом в этом периоде становится ограничение подвижности в близлежащем суставе. Проявление, как правило, связано с усилением боли во время движений. Иногда отмечаются постепенно формирующиеся контрактуры, напрямую не связанные с болевым синдромом. У некоторых пациентов определяется выпот.
Злокачественная гигантоклеточная опухоль проявляется аналогичными признаками. Основными отличиями считаются незначительная продолжительность периода первичной симптоматики, быстрое прогрессирование, более высокая интенсивность болезненных ощущений. Новообразование, в среднем, начинает прощупываться через 4 месяца, развернутая клиническая картина выявляется спустя полгода с момента появления первых симптомов остеобластокластомы. Метастазы в легкие, другие кости, мягкие ткани обнаруживаются редко.
Диагностика
Первичные диагностические мероприятия осуществляются травматологами-ортопедами, в дальнейшем пациентов направляют к специалистам в области остеоонкологии. Характер патологии определяют на основании жалоб, данных физикального обследования, дополнительных исследований. В ходе внешнего осмотра выявляют опухолевидное образование костной плотности, отек и гиперемию, оценивают объем движений. Для уточнения вида новообразования применяют следующие методы:
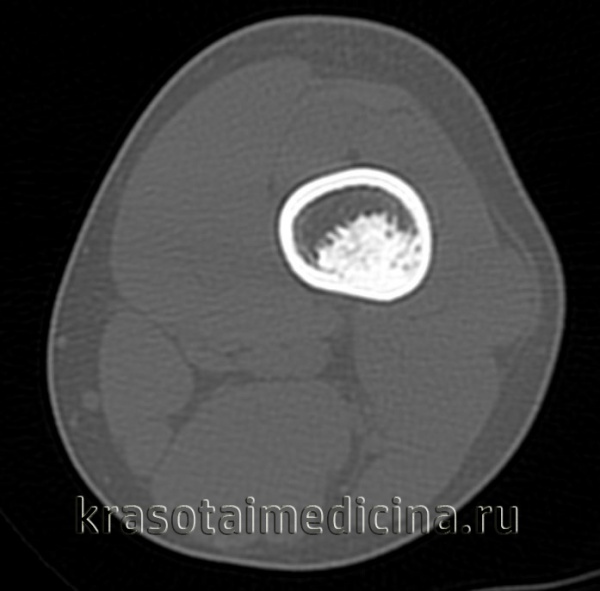
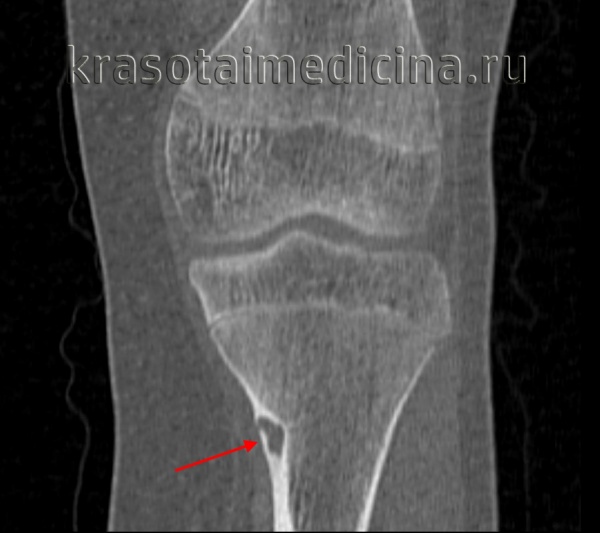
- Рентгенография кости. На снимках визуализируется кистообразные изменения или неоплазия в виде «мыльных пузырей» в метафизарной зоне. Признаки общего остеопороза отсутствуют, вокруг измененного участка может просматриваться остеосклероз. Границы доброкачественной ГКО более четкие, но из-за местно-агрессивного роста при значительном размере возможно появление «костного козырька». Выраженная периостальная реакция нехарактерна. Злокачественная остеокластома имеет нечеткую структуру. На снимках рано обнаруживается разрушение кортикального слоя.
- КТ и МРТ кости. Компьютерная томография дает более четкое представление о форме, размерах, границах гигантоклеточной опухоли, в сомнительных случаях позволяет подтвердить или опровергнуть разрыв коркового слоя. В ходе магнитно-резонансной томографии исследуют интрамедуллярный и кистозный компоненты, оценивают состояние окружающих мягких тканей, расположение сосудов и нервов. Методики помогают выбрать оптимальный вариант хирургического вмешательства, спланировать операцию.
- Другие аппаратные исследования. При злокачественном процессе назначают сцинтиграфию костей скелета или ПЭТ-КТ. Благодаря накоплению остеотропных фармпрепаратов, методы хорошо визуализируют новообразование, выявляют вторичные костные очаги. Ангиография при злокачественном течении свидетельствует о формировании беспорядочной сосудистой сети с артериями неравномерного диаметра. Рентгенография легких показана при подозрении на метастазирование.
- Морфологические исследования. Верификацию гигантоклеточной опухоли осуществляют путем цитологического или гистологического анализа. Материал получают методом аспирационной биопсии или трепанобиопсии. Вероятность точного определения вида и степени дифференцировки неоплазии составляет 80-90%, сложности чаще возникают при рецидивах. При недостаточной информативности выполняют повторный забор ткани методом открытой биопсии.
- Другие лабораторные анализы. Результаты тестов неспецифичны, но способствуют дифференцировке доброкачественных и злокачественных ГКО. В первом случае изменения отсутствуют, во втором в крови выявляются ускорение СОЭ, лейкоцитоз, снижение железа и белка, увеличение уровня щелочной фосфатазы, фосфора, кальция. В моче обнаруживаются гексокиназа, оксипролин.
Различение проводят с аневризмальной костной кистой (чаще – солидным вариантом), центральной гигантоклеточной гранулемой, хондробластомой. Также требуется дифференциальная диагностика с неоссифицирующей фибромой и остеосаркомой.
Лечение гигантоклеточной опухоли кости
Основной метод лечения ГКО – хирургическое вмешательство. Объем операции выбирают с учетом размеров и распространенности неоплазии. В случаях «неудобного» расположения (в позвонках, плоских костях) или незначительного поражения трубчатых костей осуществляют экскохлеацию. Новообразования среднего размера удаляют методом краевой резекции. При вовлечении половины и более диаметра либо центральном расположении прибегают к сегментарной резекции. По показаниям применяют костно-пластические методики для замещения образовавшегося дефекта. Ампутации требуются редко.
При ограниченных легочных метастазах производят парциальную резекцию легких. Лучевая терапия показана при труднодоступных неоплазиях, прежде всего – расположенных в верхних отделах крестца. Метод также используется при отказе от операции, наличии тяжелой соматической патологии. В рамках комбинированного лечения рекомендован в пред- и послеоперационном периоде. Чаще всего проводится дистанционная гамма-терапия.
Прогноз
Прогноз доброкачественной гигантоклеточной опухоли кости достаточно благоприятный – после радикального иссечения с соблюдением принципов абластичности в большинстве случаев наступает выздоровление. Частота рецидивирования напрямую зависит от выбранного оперативного метода, составляет 46% после экскохлеации, 30% после краевой резекции и 6,6% после радикальной резекции. При злокачественном характере патологического процесса пятилетняя выживаемость составляет 35%, через 10 лет в живых остается 18% больных.
1. Первичные опухоли костей и костные метастазы. Диагностика и принципы лечения. Учебное пособие/ Маланин Д.А., Черезов Л.Л. – 2007.
2. Дифференциальная диагностика гигантоклеточных опухолей у детей. Автореферат диссертации/ Рогожин Д.В. – 2018.
Опухоль спинного мозга - симптомы и лечение
Что такое опухоль спинного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ярикова Антона Викторовича, нейрохирурга со стажем в 10 лет.
Над статьей доктора Ярикова Антона Викторовича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
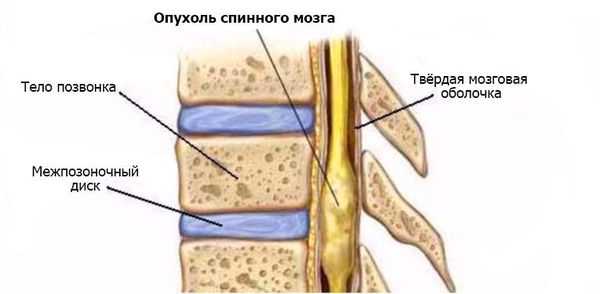
Опухоли спинного мозга — это первичные и вторичные новообразования в спинном мозге и окружающих его тканях [1] .
Первичные (интрамедуллярные) опухоли, как правило, доброкачественные, а вторичные (экстрамедуллярные) — метастатические, т. е. злокачественные [14] . Первичные опухоли растут из клеток спинного мозга, его оболочек или корешков. Вторичные — это метастазы опухолей, возникших в других частях тела, поэтому они всегда злокачественные.
Распространённость
Опухоли спинного мозга чаще выявляются в возрасте 30–50 лет. За год диагноз ставят в 1–1,3 случаях на 100 000 населения [2] .
Опухоли спинного мозга составляют 10–15 % опухолей ЦНС. Среди них:
- поражение шейного отдела спинного мозга (19–37 %);
- грудного отдела (27–47 %);
- пояснично-крестцового отдела (23–33 %);
- конского хвоста и терминальной нити (11 %) [3][4] .
Более 80 % опухолей спинного мозга развиваются из его оболочек, сосудов, эпидуральной клетчатки и нервных корешков. И только 15–20 % случаев составляют интрамедуллярные опухоли, которые растут внутри ткани спинного мозга.
Факторы риска
Достоверные причины появления опухолей спинного мозга до сих пор неизвестны. В качестве факторов риска выступают [1] [4] :
- генетическая предрасположенность;
- воздействие канцерогенных веществ (нефтепродуктов, красителей);
- лимфома (злокачественная опухоль лимфатической системы);
- болезнь Гиппеля — Ландау (наследственный опухолевый синдром, предполагающий развитие доброкачественных и злокачественных новообразований);
- нейрофиброматоз II типа (генетическое заболевание, при котором образуются множественные доброкачественные опухоли, преимущественно шванномы и менингиомы в ЦНС и по ходу периферических нервов);
- неблагоприятные экологические условия (радиация, химические загрязнения);
- нездоровый образ жизни (алкоголизм, курение, неправильное питание);
- низкий иммунитет;
- регулярный стресс;
- избыточное пребывание на солнце;
- воздействие высоковольтных линий (согласно последним исследованиям, связь между влиянием линий электропередач и развитием опухолей не выявлена [15][18] — Прим. ред.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы опухоли спинного мозга
- Болевой синдром. Самая частая жалоба — это боль. Изначально она возникает на том уровне позвоночника, где образовалась опухоль. На ранней стадии боль бывает разной интенсивности, но без выраженных неврологических расстройств. Поэтому многие пациенты лечатся от других болезней: дегенеративно-дистрофического заболевания позвоночника, остеопороза, рассеянного склероза и обращаются к нейрохирургу с уже развившимся неврологическим дефицитом (сенсорными и моторными нарушениями). Боль усиливается при чихании, кашле, физических нагрузках, наклонах головы и в ночное время [5][6] .
- Двигательные нарушения. Следующая по частоте жалоба — мышечная слабость. Обычно появляется через некоторое время после чувствительных симптомов. Также встречаются: атрофия мышц, мышечные подёргивания и внезапное сокращение расслабленной мышцы [7] .
- Безболевые чувствительные нарушения. Выпадение поверхностной чувствительности при сохранении глубокой: восприимчивость к боли и температурным колебаниям снижается, но к лёгким прикосновениям остаётся на прежнем уровне [8] .
- Расстройства функции сфинктеров. Зачастую урогенитальных, реже — анальных. Распространены задержка или недержание мочи.
- Сколиоз или другая деформация позвоночника, возникшая из-за болей, двигательных нарушений и деструкции позвонков.
Новообразования спинного мозга нельзя обнаружить по внешним признакам. Визуально можно определить только опухоль в позвонках или рядом с ними.
Патогенез опухоли спинного мозга
Появление опухолей вызвано изменениями в генах, которые контролируют работу клеток, особенно их рост и деление. Генетические нарушения могут быть унаследованы от родителей или возникать в течение жизни из-за ошибок при делении клеток или из-за повреждения ДНК под воздействием окружающей среды [17] .
Доброкачественные и злокачественные образования
Опухоли делятся на доброкачественные и злокачественные. Большинство первичных новообразований, которые развиваются из спинного мозга, его оболочки и/или корешков, — доброкачественные. В отличие от злокачественных опухолей для них не характерна инвазия — способность клеток опухоли отделяться от неё и проникать в окружающие ткани. Как правило, инвазия — это первый этап сложного процесса, приводящего к появлению метастазов. Метастатическая опухоль содержит клетки, подобные клеткам первичной опухоли [1] . Когда клетки отрываются от раковой опухоли, они могут перемещаться в другие области тела через кровоток или лимфатическую систему. Оттуда они могут попасть в любой орган или ткань [15] .
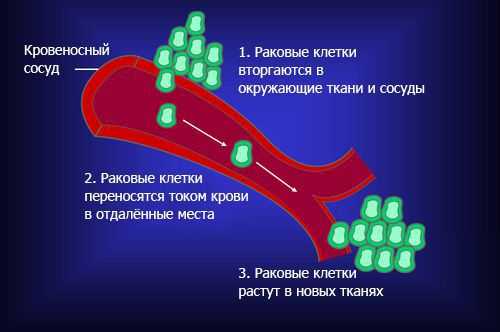
В спинной мозг чаще метастазируют опухоли молочной железы (21 %), лёгких (19 %), простаты (7,5 %), почек (5 %), желудочно-кишечного тракта (4,5 %) и щитовидной железы (2,5 %) [16] .
Скорость роста опухоли зависит от типа ткани и расположения новообразования [1] . Симптомы развиваются быстро, если опухоль злокачественная.
Новообразование со временем увеличивается и давит на содержимое позвоночного канала. Сильная боль возникает при опухолях в области шейного отдела и конского хвоста. Боль может быть односторонней, когда опухоль развивается на боковой поверхности спинного мозга и сдавливает корешок; двусторонние боли в начале заболевания служат указанием на заднюю локализацию опухоли.
Опухоли задней поверхности спинного мозга вызывают утрату суставно-мышечного чувства и чувствительности к вибрации. Заднебоковая локализация опухоли проявляется болевым корешковым (радикулярным) синдромом, пониженной чувствительностью в этой области с последующим её полным выпадением.
По мере развития опухоли возникают и другие симптомы, которые указывают на сдавление спинного мозга. Синдром половинного поражения спинного мозга проявляется слабостью мышц с непроизвольными сокращениями, выпадением глубокой чувствительности (ощущения массы тела, вибрации, давления), нарушением способности понимать через прикосновения, что пишут или рисуют на коже (графестезия). Кроме того, притупляются болевые, температурные, реже тактильные ощущения в противоположной стороне тела.
Стадия парапареза (снижения мышечной силы) самая длительная, и неврологические симптомы в этом периоде зависят от локализации опухоли. Средняя продолжительность этой стадии – 2-3 года, при новообразованиях конского хвоста – до 10 и более лет [8] .
Классификация и стадии развития опухоли спинного мозга
Заболевание классифицируют по следующим признакам:
- расположения опухоли по отношению к спинному мозгу, оболочкам и позвоночнику;
- гистологическое строение (из клеток каких тканей состоит опухоль);
- уровень локализации [1][8] .
По происхождению опухоли делятся на две группы:
- первичные — развиваются из спинного мозга, его оболочки и/или корешков.
- вторичные — образуются вне спинного мозга и являются метастазами других опухолей [1] .
По локализации [4] :
- интрамедуллярные опухоли — формируются из клеток мозгового вещества и растут внутри спинного мозга;
- экстрамедуллярные опухоли могут быть экстрадуральными (располагаются над твёрдой мозговой оболочкой) и интрадуральными, или субдуральными (локализуются под твёрдой мозговой оболочкой).
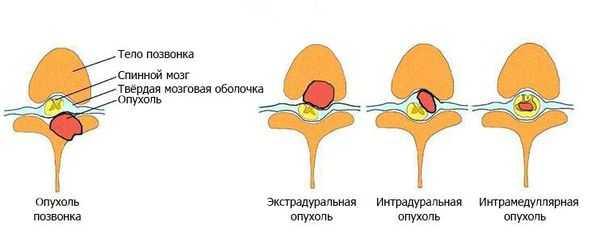
По отношению к стороне спинного мозга [3] [4] :
- дорсальные (задние);
- дорсолатеральные (заднебоковые);
- латеральные (боковые);
- вентральные (передние).
- вентролатеральные (переднебоковые).
По топографической локализации [8] :
- шейного отдела;
- грудного отдела;
- поясничного отдела;
- крестцового отдела.
По гистологической характеристике [1] [8] :
- менингиома (из клеток оболочек головного и спинного мозга);
- невринома (из клеток, образующих миелиновую оболочку нервов);
- эпендимома (из клеток центрального канала спинного мозга);
- астроцитома (из вспомогательных клеток нервной ткани);
- олигодендроглиомы (из олигодендроцитов — клеток нейроглии);
- ганглиоглиома (из нейрональных клеток и глии);
- гемангиобластома (из капиллярных каналов);
- дермоид (из клеток соединительной ткани и эпителия);
- эпидермоид (из клеток кожи);
- медуллобластомы (из эмбриональных клеток);
- тератома (из гоноцитов — первичных половых клеток ); (из эндотелиальных клеток);
- глиобластома (из вспомогательных глиальных клеток);
- липома (из жировых клеток);
- субэпендимома (клетки эпителиальной мембраны, выстилающей центральный канал спинного мозга);
- метастазы (лимфома, саркома, рак лёгкого, предстательной железы, почек, меланома).
Cтадии развития заболевания представлены в таблице [8] :
| Стадии развития заболевания | Проявления |
|---|---|
| 1. Радикулярная | 1. Слабая по интенсивности боль в области спины. Пациент может 10—15 лет не обращается к нейрохирургу или неврологу, так как не подозревает о проблеме. |
| 2. Броун-Секаровская | 1. Спастический парез со стороны опухоли. 2. Выпадение глубокой чувствительности (чувства массы тела, давления и вибрации, мышечно-суставные расстройства). 3. Нарушение графестезии. 4. Притупление болевого, температурного и реже тактильного восприятия с противоположной стороны тела. |
| 3. Парапарез или паралич | 1. Функциональные нарушения вегетативной системы, органов таза. 2. Выраженные сенсомоторные расстройства. 3. Паралич конечностей — как временный, так и постоянный. 4. Если опухоль злокачественная, то паралич наступает в течение 3-4 месяцев. Длительность жизни составляет полгода-год. |
Осложнения опухоли спинного мозга
Заболевание может приводить к следующим осложнениям [1] [2] :
- нарушение движений, парезы и параличи;
- снижение моторной функции кишечника;
- инвалидность из-за потери трудоспособности;
- недержание или задержка кала или мочи;
- нарушения чувствительности;
- сильная боль, которую не удаётся устранить;
- озлокачествление опухоли;
- венозные тромбоэмболические осложнения из-за снижения мышечной силы и нехватки двигательной активности;
- воспалительные осложнения (пневмония, инфекции мочеполовой системы и другие);
- пролежни;
- сепсис;
- переломы позвонков (метастазы могут прорастать в тела позвонков и приводить к переломам).
Сирингомиелический синдром при опухоли
Сирингомиелией называют образование полостей в спинном мозге, наполненных жидкостью. Они могут возникать как осложнение опухолей — примерно в 30 % случаев новообразования спинного мозга приводят к их появлению [19] .
Полости сдавливают спинной мозг, при этом сначала поражаются нервные волокна, несущие в мозг информацию о температуре и боли. Затем повреждаются волокна, передающие сигналы из мозга к мышцам. В результате пациенты становятся менее чувствительны к температуре и боли, их руки и ноги слабеют.
Диагностика опухоли спинного мозга
Когда следует обращаться к врачу
К доктору нужно обратиться при появлении первых симптомов: боли в спине, мышечной слабости и нарушении чувствительности.
Обследование и постановка диагноза
Диагностика опухоли спинного мозга проходит в несколько этапов:
1. Сбор анамнеза и жалоб. Уточняется начало развития заболевания, наличие болевого синдрома и неврологического дефицита, сроков его возникновения. Оценивают влияние клинических проявлений на качество жизни больного. Подробно собирается информация о сопутствующих патологиях [1] .
2. Неврологическое исследование. Проверяется чувствительность частей тела, рефлексы, уровень мышечной силы. Оценивают неврологические нарушения и общее состояние по следующим шкалам: ASIA, Frankel, Klekamp — Samii, Brice, MacKissock, EGOS и Karnofsky [9] [10] .
3. Магнитно-резонансная томография (МРТ) с контрастным усилением. На данный момент это основной метод диагностики новообразований спинного мозга. МРТ позволяет визуализировать весь спинной мозг и позвоночник и определить локализацию опухоли. Накопление контрастного вещества определяет не только распространение, но и гистологическую структуру опухоли [5] [6] .
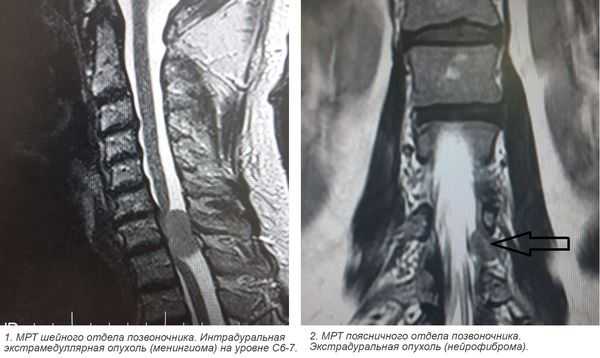
4. КТ-миелография. Применяют для выявления границ опухоли. Метод заключается в контрастировании субарахноидального пространства (полости со спинномозговой жидкостью между мягкой и паутинной оболочками спинного мозга) водорастворимыми веществами. В комбинации с МРТ или КТ позволяет значительно улучшить диагностику опухолей спинного мозга, особенно в окружающих его тканях.
5. Диффузионно-взвешенная МРТ. Позволяет оценить состояние опухолевой ткани путём мониторинга движения свободных молекул воды на клеточном уровне [5] [6] [10] .
6. Диффузионно-тензорная МРТ. Это разновидность диффузионно-взвешенной МРТ, которая позволяет визуализировать проводящие пути спинного мозга [11] [12] .
7. Сцинтиграфия. В организм вводят радиоактивные изотопы и по излучению от них получают двумерное изображение. Методом определяют распространение опухоли и количество метастатических очагов [9] .
8. Прямая ангиография. Рентгенологическая методика с введением контрастного вещества. Показана в редких случаях, в основном при подозрении на артериовенозную мальформацию спинного мозга [1] .
Дифференциальную диагностику проводят с рассеянным склерозом, спинальным лептоменингитом, миелитом, миелопатией, сирингомиелией, нейросифилисом, спинальным инсультом [3] .
Лечение опухоли спинного мозга
Диагноз "опухоль спинного мозга" зачастую предполагает нейрохирургическое вмешательство. Если пациент находится в тяжёлом соматическом, то хирургическое лечение противопоказано.
Операция
Она состоит двух этапов:
Нейрохирург, оперируя опухоль, стремится устранить сдавление спинного мозга, полностью удалить новообразование и, по возможности, избежать развития нового неврологического дефицита. Основные цели оперативного лечения:
- повысить уровень качества жизни;
- устранить болевой синдром;
- уменьшить неврологические симптомы;
- сократить период стационарного лечения.
За последние два десятилетия с развитием микронейрохирургической техники, интраоперационной нейровизуализации и нейронавигации хирургическое лечение опухолей спинного мозга стало значительно эффективнее [7] [13] . Нейрофизиологический мониторинг при удалении опухоли позволяет наблюдать за областями проводящих путей. Интраоперационное ультразвуковое сканирование даёт возможность проводить вскрытие твёрдой мозговой оболочки точно над опухолью. Ультразвуковая интраоперационная визуализация помогает спланировать вскрытие твёрдой мозговой оболочки и уточнить доступ в зависимости от расположения опухоли и её размера [7] [10] .
Интраоперационная мультиспиральная КТ позволяет чётко определить уровень расположения опухоли, уменьшить объём рассечения мягких тканей и костной резекции и снизить риск осложнений. Применение интраоперационного КТ и навигационной системы обеспечивает снижение лучевой нагрузки на медицинский персонал и пациента [13] .
Лучевая терапия и химиотерапия
При злокачественных опухолях кроме хирургического лечения больному назначают лучевую терапию и химиотерапию. Влияние химиотерапии на прогноз и результаты лечения на сегодняшний день не доказаны. Лучевую терапию проводят в том числе с помощью стереотаксической радиотерапии — высокоточной лучевой терапии. [9] . В этом случае лечение проводят нейрохирурги вместе с онкологами. При некоторых метастатических опухолях прибегают к гормональной терапии.
На настоящий момент лучевую терапию при опухолях спинного мозга не рассматривают в качестве первичного лечебного воздействия из-за её низкой продуктивности.
Стереотаксическая радиотерапия. Этот способ считается лучшим из всех известных медицине на сегодняшний день. Радиотерапию назначают пациентам, опухоли которых неоперабельны. Суть лечения в том, чтобы целенаправленным потоком гамма-излучения вызвать разрушение опухоли, не затрагивая при этом здоровые клетки.
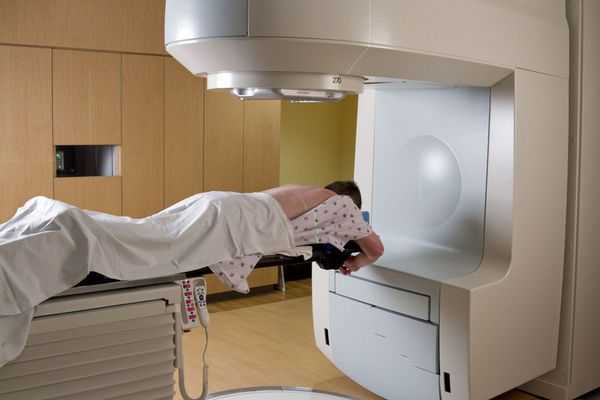
Прогноз. Профилактика
Прогноз зависит от возраста пациента, уровня неврологического дефицита, размеров опухоли, степени повреждения спинного мозга и разрушения позвоночника [1] [8] . При своевременном удалении экстрамедуллярной опухоли пациент может полностью восстановиться. При интрамедуллярных опухолях прогноз значительно хуже, полное выздоровление не происходит. Прогноз неблагоприятен при метастазах. При неоперабельной злокачественной опухоли пациенту присваивают I группу инвалидности бессрочно.
Реабилитация после удаления опухоли
После удаления опухоли пациенту необходима реабилитация, чтобы восстановиться как на физическом, так и на психологическом уровне. Для реабилитации назначаются лечебная физкультура, корсетотерапия и психологическая помощь, пациент учится ходить заново.
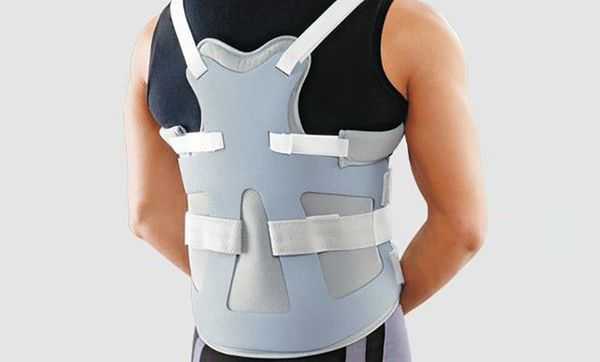
Профилактика
Для профилактики заболевания, начиная с раннего возраста, следует соблюдать основные правила:
Опухоли костей ( Новообразования костей )
Опухоли костей – группа злокачественных и доброкачественных новообразований, возникающих из костной либо хрящевой ткани. Чаще в эту группу относят первичные опухоли, но ряд исследователей называет опухолями костей и вторичные процессы, которые развиваются в костях при метастазировании злокачественных новообразований, расположенных в других органах. Для уточнения диагноза используется рентгенография, КТ, МРТ, УЗИ, радионуклидные методы и биопсия тканей. Лечение доброкачественных и первичных злокачественных опухолей костей обычно оперативное. При метастазах чаще используются консервативные методики.
Опухоли костей – злокачественное или доброкачественное перерождение костной либо хрящевой ткани. Первичные злокачественные новообразования костей встречаются редко и составляют около 0,2-1% от общего числа опухолей. Вторичные (метастатические) костные опухоли являются распространенным осложнением других злокачественных новообразований, например, рака легких или рака молочной железы. У детей чаще выявляются первичные опухоли костей, у взрослых – вторичные.
Доброкачественные опухоли костей обнаруживаются реже злокачественных. Большинство новообразований локализуется в области трубчатых костей (в 40-70% случаев). Нижние конечности поражаются вдвое чаще верхних. Проксимальная локализация считается прогностически неблагоприятным признаком – такие опухоли протекают более злокачественно и сопровождаются частыми рецидивами. Первый пик заболеваемости приходится на 10-40 лет (в этом периоде чаще развивается саркома Юинга и остеосаркома), второй – на возраст после 60 лет (чаще возникают фибросаркомы, ретикулосаркомы и хондросаркомы). Лечением доброкачественных опухолей костей занимаются ортопеды, травматологи и онкологи, злокачественных – только онкологи.

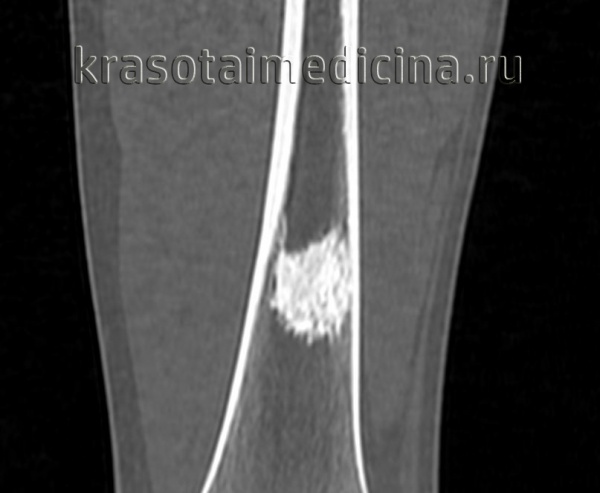
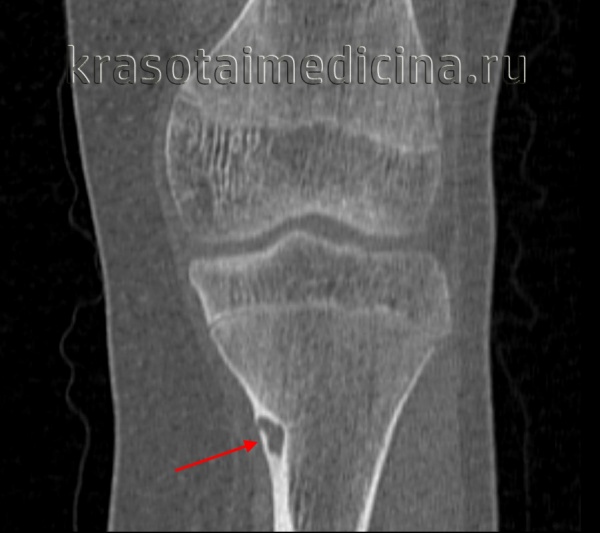
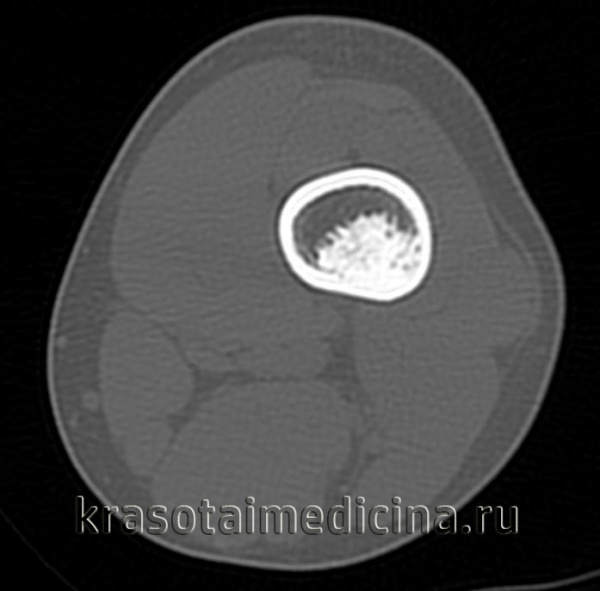
КТ левого бедра. Объемное образование (оссифицированная энхондрома) в нижней трети диафиза бедренной кости.
Доброкачественные опухоли костей
Остеома
Одна из самых благоприятно текущих доброкачественных опухолей костей. Представляет собой нормальную губчатую или компактную кость с элементами перестройки. Чаще остеома выявляется в подростковом и юношеском возрасте. Растет очень медленно, может годами протекать бессимптомно. Обычно локализуется в костях черепа (компактная остеома), плечевых и бедренных костях (смешанные и губчатые остеомы). Единственная опасная локализация – на внутренней пластинке костей черепа, поскольку опухоль может сдавливать мозг, вызывая повышение внутричерепного давления, эпиприпадки, расстройства памяти и головные боли.
Представляет собой неподвижное, гладкое, плотное безболезненное образование. На рентгенограмме костей черепа компактная остеома отображается в виде овального или округлого плотного гомогенного образования с широким основанием, четкими границами и ровными контурами. На рентгенограммах трубчатых костей губчатые и смешанные остеомы выявляются, как образования, имеющие гомогенную структуру и четкие контуры. Лечение – удаление остеомы в сочетании с резекцией прилегающей пластинки. При бессимптомном течении возможно динамическое наблюдение.
Остеоид-остеома
Опухоль кости, состоящая из остеоида, а также незрелой костной ткани. Характерны малые размеры, хорошо заметная зона реактивного костеобразования и четкие границы. Чаще выявляется у молодых мужчин и локализуется в трубчатых костях нижних конечностей, реже – в области плечевых костей, таза, костей запястья и фаланг пальцев. Как правило, проявляется резкими болями, в отдельных случаях возможно бессимптомное течение. На рентгенограммах выявляется в виде овального или округлого дефекта с четкими контурами, окруженного зоной склерозированной ткани. Лечение – резекция вместе с очагом склероза. Прогноз благоприятный.

Остеобластома
Опухоль кости, по строению похожая на остеоид-остеому, но отличающаяся от нее большими размерами. Обычно поражает позвоночник, бедренную, большеберцовую и тазовые кости. Проявляется выраженным болевым синдромом. В случае поверхностного расположения может выявляться атрофия, гиперемия и отек мягких тканей. Рентгенологически определяется овальный или округлый участок остеолиза с нечеткими контурами, окруженный зоной незначительного перифокального склероза. Лечение – резекция вместе со склерозированным участком, расположенным вокруг опухоли. При полном удалении прогноз благоприятный.
Остеохондрома
Другое название этой опухоли - "костно-хрящевой экзостоз", локализуется в зоне хряща длинных трубчатых костей. Состоит из костной основы, покрытой хрящевым покровом. В 30% случаев остеохондрома выявляется в области колена. Может развиваться в проксимальной части плечевой кости, головке малоберцовой кости, позвоночнике и костях таза. Из-за расположения вблизи сустава нередко становится причиной реактивного артрита, нарушения функции конечности. При проведении рентгенографии выявляется четко очерченная бугристая опухоль с негомогенной структурой на широкой ножке. Лечение – резекция, при образовании значительного дефекта – костная пластика. При множественных экзостозах ведется динамическое наблюдение, операция показана при быстром росте или сдавлении соседних анатомических образований. Прогноз благоприятный.
Хондрома

Доброкачественная опухоль кости, развивающаяся из хрящевой ткани. Может быть одиночной либо множественной. Локализуется хондрома в костях стопы и кисти, реже – в ребрах и трубчатых костях. Может располагаться в костномозговом канале (энхондрома) или по наружной поверхности костей (экхондрома). Озлокачествляется в 5-8% случаев. Обычно течет бессимптомно, возможны неинтенсивные боли. На рентгеновских снимках определяется округлый либо овальный очаг деструкции с четкими контурами. Отмечается неравномерное расширение кости, у детей возможна деформация и отставание роста сегмента конечности. Лечение хирургическое: резекция (при необходимости с эндопротезированием или костной пластикой), при поражении костей стопы и кисти иногда требуется ампутация пальцев. Прогноз благоприятный.
Злокачественные опухоли костей

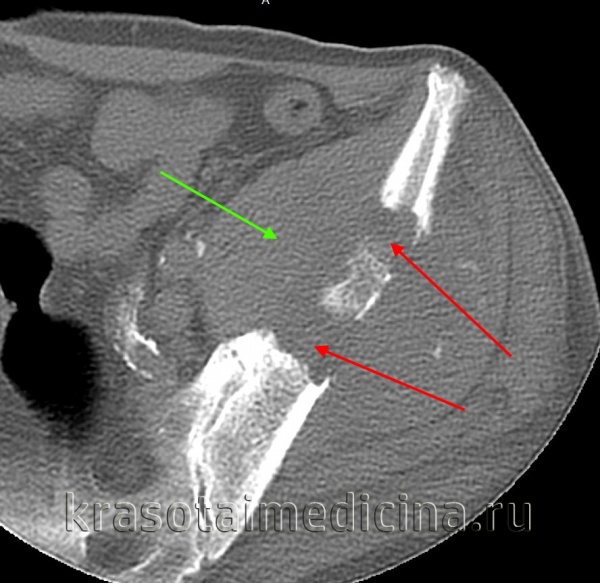
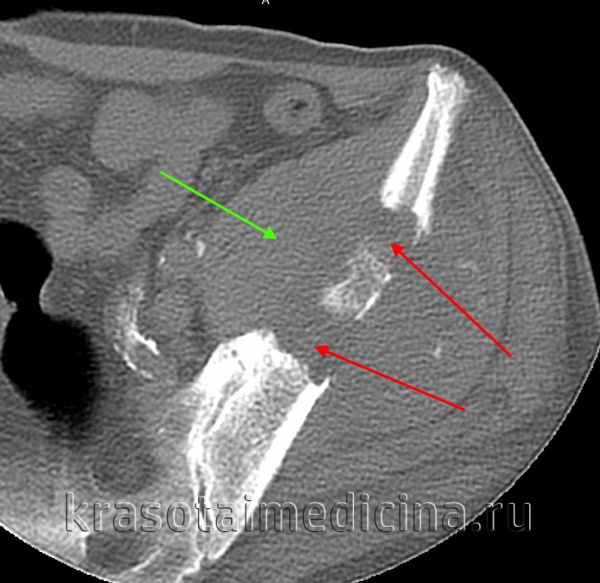
КТ таза. Метастатическая карцинома подвздошной кости слева с деструкцией костной ткани (красная стрелка) и обширным мягкоктанным компонентом (зеленая стрелка)
Остеогенная саркома
Опухоль кости, возникающая из костной ткани, склонная к бурному течению, быстрому образованию метастазов. Развивается преимущественно в возрасте 10-30 лет, мужчины страдают вдвое чаще женщин. Обычно локализуется в метаэпифизах костей нижних конечностей, в 50% случаев поражает бедро, затем следуют большеберцовая, малоберцовая, плечевая, локтевая кости, кости плечевого пояса и таза. На начальных стадиях проявляется тупыми неясными болями. Затем метаэпифизарный конец кости утолщается, ткани становятся пастозными, образуется видимая венозная сеть, формируются контрактуры, боли усиливаются, становятся невыносимыми.
На рентгенограммах бедра, голени и других пораженных костей на начальных стадиях выявляется очаг остеопороза со смазанными контурами. В последующем образуется дефект костной ткани, определяется веретенообразное вздутие надкостницы и игольчатый периостит. Лечение – оперативное удаление опухоли. Раньше применяли ампутации и экзартикуляции, теперь чаще выполняют органосохраняющие операции на фоне пред- и послеоперационной химиотерапии. Дефект кости замещают аллопротезом, имплантатом из металла или пластика. Пятилетняя выживаемость – примерно 70% при локализованных опухолях.
Хондросаркома
Злокачественная опухоль кости, образующаяся из хрящевой ткани. Встречается редко, как правило – у пожилых мужчин. Обычно локализуется в ребрах, костях плечевого пояса, костях таза и проксимальных отделах костей нижних конечностей. В 10-15% образованию хондросаркомы предшествуют экхондромы, энхондромы, остеохондроматоз, солитарные остеохондромы, болезнь Педжета и болезнь Олье.
Проявляется интенсивными болями, затруднением движений в прилегающем суставе и отечностью мягких тканей. При расположении в позвонках развивается пояснично-крестцовый радикулит. Течение обычно медленное. На рентгенограммах обнаруживается очаг деструкции. Кортикальный слой разрушен, периостальные наложения выражены нерезко, имеют вид спикул или козырька. Для уточнения диагноза могут назначаться МРТ, КТ, остеосцинтиграфия, открытая и проникающая игольчатая биопсия. Лечение чаще комплексное – химиохирургическое или радиохирургическое.
Саркома Юинга
Третья по распространенности злокачественная опухоль кости. Чаще поражает дистальные отделы длинных трубчатых костей нижних конечностей, реже выявляется в области костей плечевого пояса, ребер, таза и позвоночника. Описана в 1921 году Джеймсом Юингом. Обычно диагностируется у подростков, мальчики страдают в полтора раза чаще девочек. Является чрезвычайно агрессивной опухолью – еще на этапе постановки диагноза у половины больных обнаруживаются метастазы, выявляемые при помощи обычных методов исследования. Частота микрометастазирования еще выше.
На ранних стадиях проявляется неясными болями, усиливающимися по ночам и не стихающими в покое. В последующем болевой синдром становится интенсивным, нарушает сон, препятствует повседневной активности, вызывает ограничение движений. На поздних стадиях возможны патологические переломы. Характерны также общие симптомы: снижение аппетита, кахексия, повышение температуры, анемия. При осмотре выявляется расширение подкожных вен, пастозность мягких тканей, местная гипертермия и гиперемия.
Для уточнения диагноза может назначаться рентгенография, КТ, МРТ, позитронно-эмиссионная томография, ангиография, остеосцинтиграфия, УЗИ, трепанобиопсия, биопсия опухоли, молекулярно-генетическое и иммуногистохимическое исследования. На рентгеновских снимках определяется зона с участками деструкции и остеосклероза. Кортикальный слой нечеткий, расслоен и разволокнен. Выявляется игольчатый периостит и выраженный мягкотканный компонент с однородной структурой.
Лечение – многокомпонентная химиотерапия, лучевая терапия, при возможности осуществляется радикальное удаление опухоли (включая мягкотканный компонент), при этом в последние годы часто применяются органосохраняющие операции. При невозможности удалить новообразование полностью выполняется нерадикальное вмешательство. Все операции проводятся на фоне пред- и послеоперационной лучевой и химиотерапии. Пятилетняя выживаемость при саркоме Юинга – около 50%.
1. Ортопедия. Руководство для практикующих врачей/ Корнилов Н.В., Грязнухин Э.Г., Осташко В.И., Редько К.Г. - 2001
Злокачественные опухоли легких
Злокачественные опухоли легких – общее понятие, объединяющее группу новообразований трахеи, легких и бронхов, характеризующихся бесконтрольным делением и разрастанием клеток, инвазией в окружающие ткани, их разрушением и метастазированием в лимфоузлы и отдаленно расположенные органы. Злокачественные опухоли легких развиваются из средне-, низко- или недифференцированных клеток, значительно отличающихся по структуре и функциям от нормальных. К злокачественным опухолям легких относятся лимфома, плоскоклеточный и овсяноклеточный рак, саркома, мезотелиома плевры, малигнизированный карциноид. Диагностика злокачественных опухолей легких включает рентгенографию, КТ или МРТ легких, бронхографию и бронхоскопию, цитологическое исследование мокроты и плеврального выпота, биопсию, ПЭТ.
Злокачественные опухоли легких – общее понятие, объединяющее группу новообразований трахеи, легких и бронхов, характеризующихся бесконтрольным делением и разрастанием клеток, инвазией в окружающие ткани, их разрушением и метастазированием в лимфоузлы и отдаленно расположенные органы. Злокачественные опухоли легких развиваются из средне-, низко- или недифференцированных клеток, значительно отличающихся по структуре и функциям от нормальных.
Самой частой злокачественной опухолью легких является рак легкого. У мужчин рак легкого встречается в 5-8 раз чаще, чем у женщин. Рак легкого обычно поражает пациентов старше 40-50 лет. Рак легкого занимает 1-е место в ряду причин смерти от рака, как среди мужчин (35%), так и среди женщин (30%). Другие формы злокачественных опухолей легких регистрируются значительно реже.
Причины злокачественных опухолей легкого
Появление злокачественных опухолей вне зависимости от локализации связывают с нарушениями дифференцировки клеток и пролиферации (разрастания) тканей, происходящими на генном уровне.
Факторами, вызывающими подобные нарушения в тканях легкого и бронхов, являются:
- активное курение и пассивное вдыхание сигаретного дыма. Курение является основным фактором риска возникновения злокачественных опухолей легких (в 90% у мужчин и в 70% у женщин). Никотин и смолы, содержащиеся в сигаретном дыме, обладают канцерогенным действием. У пассивных курильщиков вероятность развития злокачественных опухолей легких (особенно рака легкого) возрастает в несколько раз.
- вредные профессиональные факторы (контакт с асбестом, хромом, мышьяком, никелем, радиоактивной пылью). Люди, связанные в силу профессии с воздействием этих веществ, подвержены риску возникновения злокачественных опухолей легких, особенно, если они – курильщики.
- проживание в зонах с повышенным радоновым излучением;
- наличие рубцовых изменений легочной ткани, доброкачественных опухолей легкого, склонных к малигнизации, воспалительных и нагноительных процессов в легких и бронхах.
Данные факторы, влияющие на развитие злокачественных опухолей легких, могут вызывать повреждения ДНК и активизировать клеточные онкогены.
Виды злокачественных опухолей легких
Злокачественные опухоли легких могут изначально развиваться в легочной ткани или бронхах (первичная опухоль), а также метастазировать из других органов.
Рак легкого – эпителиальная злокачественная опухоль легких, исходящая из слизистой бронхов, бронхиальных желез или альвеол. Рак легкого обладает свойством метастазирования в другие ткани и органы. Метастазирование может происходить по 3 путям: лимфогенному, гематогенному и имплантационному. Гематогенный путь наблюдается при прорастании опухоли в кровеносные сосуды, лимфогенный – в лимфатические. В первом случает опухолевые клетки с кровотоком переносятся в другое легкое, почки, печень, надпочечники, кости; во втором – в лимфоузлы надключичиной области и средостения. Имплантационное метастазирование отмечается при прорастании злокачественной опухоли легких в плевру и распространении ее по плевре.
По локализации опухоли по отношению к бронхам различают периферический рак легкого (развивается из мелких бронхов) и центральный рак легкого (развивается из главного, долевых или сегментарных бронхов). Рост опухоли может быть эндобронхиальным (в просвет бронха) и перибронхиальным (в сторону легочной ткани).
По морфологическому строению различают следующие виды рака легкого:
- низко- и высокодифференцированный плоскоклеточный (эпидермоидный рак легкого);
- низко- и высокодифференцированный железистый рак легкого (аденокарцинома);
- недифференцированный (овсяноклеточный или мелкоклеточный) рак легкого.
В основе механизма развития плоскоклеточного рака легкого лежат изменения эпителия бронхов: замещение железистой ткани бронхов фиброзной, цилиндрического эпителия плоским, возникновение очагов дисплазии, переходящих в рак. В возникновении карциномы играют роль гормональные факторы и генетическая предрасположенность, способные активизировать канцерогены, попавшие в организм.
Овсяноклеточный рак относится к злокачественным опухолям легкого диффузной нейроэндокринной системы (АПУД-системы), продуцирующим биологически активные вещества. Этот вид рака легкого дает гематогенные метастазы уже на ранней стадии.
Лимфома – злокачественная опухоль легких, исходящая из лимфатический системы. Лимфома может первично локализоваться в легких или метастазировать в них из других органов (молочных желез, толстого кишечника, прямой кишки, почек, щитовидной железы, предстательной железы, желудка, яичка, шейки матки, кожи и костей).
Саркома – злокачественная опухоль легкого, развивающаяся из интраальвеолярной или перибронхиальной соединительной ткани. Саркома чаще развивается в левом, а не в правом легком, как рак. Мужчины заболевают саркомой чаще женщин в 1,5-2 раза.
Рак плевры (мезотелиомы плевры) - злокачественная опухоль, исходящая из мезотелия – эпителиальной ткани, выстилающей полость плевры. Чаще поражает плевру диффузно, реже - локально (в виде полипозных образований и узлов). В результате плевра утолщается до нескольких сантиметров, приобретает хрящевую плотность, становится шероховатой.
Малигнизированный карциноид приобретает все признаки злокачественной опухоли легкого: неограниченный инфильтративный рост, способность метастазирования в отдаленные органы (другое легкое, печень, головной мозг, кости, кожу, надпочечники, почки, поджелудочную железу). В отличие от рака легкого карциноид растет медленнее и позднее дает метастазы, поэтому радикальная операция дает хорошие результаты, местные рецидивы возникают редко.
Классификация рака легкого
В онкопульмонологии используется классификация рака легкого по международной системе TNM, где:
Т- первичная злокачественная опухоль легкого, ее размер и степень прорастания в ткани:
- ТХ – рентгенологические и бронхологические данные за наличие злокачественной опухоли легких отсутствуют, однако определяются атипичные клетки в смывах из бронхов или в мокроте
- ТО — первичная опухоль не определяется
- Tis — преинвазивный (внутриэпителиальный) рак
- Tl — в окружении легочной ткани или висцеральной плевры определяется опухоль диаметром до 3 см, при бронхоскопии признаков поражения главного бронха не обнаруживается
- Т2 — определяется опухоль диаметром более 3 см, переходящая на главный бронх ниже зоны бифуркации не менее чем на 2 см, либо с прорастанием висцеральной плевры, либо с наличием ателектаза части легкого
- ТЗ — опухоль с прорастанием в грудную стенку, париетальную плевру, перикард, диафрагму, или с распространением на главный бронх, не доходя менее 2 см до бифуркации, или сопровождающаяся ателектазом целого легкого; размер опухоли любой
- Т4 — опухоль распространяется на средостение, миокард, крупные сосуды (аорту, ствол лёгочной артерии, верхнюю полую вену), пищевод, трахею, зону бифуркации, позвоночник, а также опухоль, сопровождающаяся выпотным плевритом.
N – задействованность регионарных лимфоузлов:
- NX — недостаточно данных для оценки регионарных лимфоузлов
- NO — отсутствие метастатического поражения внутригрудных лимфоузлов
- N1 — метастазирование или распространение злокачественной опухоли легких на перибронхиальные или (и) лимфоузлы корня легкого
- N2 — метастазирование злокачественной опухоли легких в бифуркационные или лимфоузлы средостения со стороны поражения
- N3 — метастазирование злокачественной опухоли легких в лимфоузлы корня и средостения на противоположной стороне, надключичные или прескаленные лимфоузлы с любой стороны
M – отсутствие или наличие отдаленных метастазов:
- MX — недостаточно данных для оценки отдаленных метастазов
- МО — отсутствие отдаленных метастазов
- Ml — наличие отдаленных метастазов
G — градация по степени дифференцировки злокачественной опухоли легких (определяется после гистологического исследования):
- GX — невозможно оценить степень клеточной дифференцировки
- GI — высокодифференцированная
- G2 — умереннодифференцированная
- G3 — низкодифференцированная
- G4 — недифференцированная
IV стадии рака легкого:
- I – опухоль легкого размером до 3 см с локализацией в пределах одного сегмента или сегментарного бронха, метастазы отсутствуют.
- II – опухоль легкого размером до 6 см с локализацией в пределах одного сегмента или сегментарного бронха, наличие единичных метастазов в бронхопульмональных лимфоузлах
- III – опухоль легкого размером более 6 см, переходящая на соседнюю долю, соседний или главный бронх, метастазы в трахеобронхиальные, бифуркационные, паратрахеальные лимфоузлы.
- IV— опухоль легкого распространяется на другое легкое, соседние органы, имеются обширные местные и отдаленные метастазы, раковый плеврит.
Знание классификации злокачественных опухолей легких позволяет прогнозировать течение и исход болезни, план и результаты лечения.
Симптомы злокачественных опухолей легких
Проявления злокачественных опухолей легких определяются локализацией, размерами опухоли, ее отношением к просвету бронха, осложнениями (ателектазом, пневмонией), распространенностью метастазов. Ранние симптомы злокачественных опухолей легких малоспецифичны. Пациентов беспокоят нарастающая слабость, повышенная утомляемость, периодическое повышение температуры тела, недомогание. Начало развития опухоли часто маскируется под клинику бронхита, пневмонии, частых ОРВИ. Нарастание и рецидивы этих проявлений заставляют пациента обратиться к врачу.
Дальнейшее развитие злокачественных опухолей легких эндобронхиальной локализации характеризуется упорным кашлем со слизисто-гнойной мокротой и нередко кровохарканьем. Легочное кровотечение говорит о прорастании опухоли в крупные сосуды. С увеличением размеров злокачественной опухоли легких нарастают явления нарушения бронхиальной проходимости - появляется одышка.
Периферические опухоли легких протекают бессимптомно до момента прорастания в грудную стенку или плевру, когда возникают сильные боли в груди. Поздние проявления злокачественных опухолей легких – слабость, похудание, кахексия. В поздних стадиях рак легкого сопровождается массивным, рецидивирующим геморрагическим плевритом.
Диагностика злокачественных опухолей легких
Выраженные физикальные проявления на ранних этапах онкопроцесса в легких нехарактерны. Основным источником выявления злокачественных опухолей легких на стадии отсутствия клиники является рентгенография. Злокачественные опухоли легких могут быть случайно выявлены при проведении профилактической флюорографии. При рентгенографии легких определяются опухоли диаметром более 5-6 мм, участки сужения и неровностей контуров бронхов, ателектаза и инфильтрации. В сложных диагностических случаях дополнительно проводят МРТ или КТ легких.
При периферической локализации опухоли легкого определяется плевральный выпот. Подтверждается диагноз такой злокачественной опухоли легких цитологическим исследованием выпота, полученного путем плевральной пункции, или биопсией плевры. Наличие первичной опухоли или метастазов в легких может устанавливаться при цитологическом исследовании мокроты. Бронхоскопия позволяет осмотреть бронхи вплоть до субсегментарных, обнаружить опухоль, провести забор бронхиальных смывов и трансбронхиальную биопсию.
Глубоко расположенные опухоли диагностируются при помощи пункционной биопсии легкого и гистологического исследования. С помощью диагностической торакоскопии или торакотомии определяется операбельность злокачественной опухоли легких. При метастазировании злокачественной опухоли легких в прескаленные лимфоузлы проводят их биопсию с последующим определением гистологической структуры опухоли. Отдаленные метастазы первичной опухоли легких выявляются при УЗИ-эхолокации, КТ или радиоизотопном сканировании (ПЭТ).
Лечение злокачественных опухолей легких
Радикальным методом лечения злокачественных опухолей легких является их оперативное удаление, которое проводят торакальные хирурги. Учитывая стадию и обширность поражения, производят удаление одной или двух долей легкого (лобэктомия или билобэктомия); при распространенности процесса – удаление легкого и регионарных лимфоузлов (пневмонэктомия). Методом проведения оперативного вмешательства может быть торакотомия или видеоторакоскопия. Одиночные или множественные метастазы в легком оперируют, если произведено удаление первичного очага.
Оперативное лечение при злокачественных опухолях легких не проводится в случаях:
- невозможности радикального удаления опухоли
- наличия отдаленных метастазов
- тяжелых нарушений функций легких, сердца, почек, печени
Относительным противопоказанием к оперативному лечению является возраст пациента старше 75 лет.
В послеоперационном периоде или при наличии противопоказаний к операции проводится лучевая и/или химиотерапия. Часто различные виды лечения злокачественных опухолей легких комбинируют: химиотерапия - операция – лучевая терапия.
Прогноз и профилактика
Без лечения продолжительность жизни пациентов с диагностированными злокачественными опухолями легких составляет около 1 года.
Прогноз при радикально проведенной операции определяется стадией заболевания и гистологическим видом опухоли. Самые неблагоприятные результаты дает мелкоклеточный низкодифференцированный рак. После операций по поводу дифференцированных форм рака I стадии пятилетняя выживаемость пациентов составляет 85-90%, при II стадии - 60%, после удаления метастатических очагов - от 10 до 30 %. Летальность в послеоперационном периоде составляет: при лобэктомии - 3-5 %, при пневмонэктомии - до 10 %.
Профилактика злокачественных опухолей легких диктует необходимость активной борьбы с курением (как активным, так и пассивным). Важнейшими мерами являются снижение уровня воздействия канцерогенов на производстве и в окружающей среде. В предупреждении злокачественных опухолей легких играет роль профилактическое рентгенологическое обследование лиц группы риска (курящих, пациентов с хроническими пневмониями, работников вредных производств и др.).
2. Рак легкого: учебно-методическое пособие для студентов/ Иванов С. А. , Нагла Ю. В., Коннов Д.Ю. – 2011.
Читайте также:
