Лекарства и токсины повреждающие печень
Добавил пользователь Morpheus Обновлено: 28.01.2026
Одна из основных функций печени - удаление и разрушение большинства химических веществ, поступающих из крови. Переработка и разрушение токсинов создает побочные продукты, которые могут привести к повреждению печени. И хотя печень имеет большой потенциал для регенерации, постоянное воздействие токсичных веществможет привести к серьезным недугам и нанести непоправимый ущерб здоровью.
Токсический гепатит характеризуется поражением печени из-за воздействия на нее какого-либо токсического вещества и проявляется неприятными, болезненными ощущениями в районе правого подреберья, пожелтением склер глаз и кожных покровов, общей слабостью.
Как правило, токсический гепатит развивается в течение нескольких часов или дней после контакта с токсином. Однако в некоторых случаях развитие токсического гепатита может занять долгое время: проходит несколько месяцев, прежде чем проявляются признаки и симптомы токсического гепатита.
Симптомы токсического гепатита часто уходят, когда воздействие токсина на организм прекращается. Однако это вовсе не значит, что больной должен потерять бдительность. Токсический гепатит может приводить к повреждению печени, что, в свою очередь, приводит к необратимому рубцеванию ткани печени (циррозу), а в некоторых случаях - к печеночной недостаточности. Поэтому любые проявления и симптомы токсического гепатита должны быть тщательно исследованы врачом, а по результатам исследований пациент должен пройти курс лечения.
Факторы риска
Факторы, которые могут увеличить риск токсического гепатита, заключаются:
- в неправильном или неуместном использовании обезболивающих и других медицинских препаратов: принимая лекарства, которые не прописаны вам врачом, вы должны понимать, что можете нанести вред здоровью: риск повреждений печени и риск токсического гепатита возрастает в разы. Это особенно актуально, если вы употребляете несколько препаратов или принимаете больше рекомендуемой дозы
- в существующих заболеваниях печени: имея серьезные расстройства печени, такие как цирроз или жировая болезнь печени, вы становитесь гораздо более восприимчивыми к воздействию токсинов
- в уже имеющемся гепатите: люди, которым поставлен диагноз гепатита В или С, гораздо чаще подвержены развитию токсического гепатита
- в старении: с возрастом ваша печень расщепляет вредные вещества медленнее. Это означает, что токсины и их продукты могут оставаться в вашем организме намного дольше
- в употреблении алкоголя: алкоголь, как известно, увеличивает токсическое действие большинства лекарств, а также сам по себе является мощным токсином для печени.
Кроме того, токсическому гепатиту гораздо чаще подвержены женщины. У женщин метаболизм проходит медленнее, чем у мужчин, поэтому их печень подвергается воздействию более высокой концентрации вредных веществ в течение длительного периода времени. Это увеличивает риск развития токсического гепатита.
Способствовать развитию этого неприятного недуга могут и некоторые генетические заболевания. Наследование определенных генетических мутаций, которые влияют на производство ферментов печени, расщепляющих токсины, может сделать вас более восприимчивым к токсическому гепатиту.
Работа с промышленными токсинами является мощнейшим испытанием для организма и также может спровоцировать токсический гепатит.

Признаки и симптомы
Основными симптомами токсического гепатита являются неприятные ощущения в области правого подреберья, тошнота, горечь во рту, вздутие живота, зуд кожи. При пальпации неприятные ощущения становятся резкими и болезненными.
Различают две формы течения токсического гепатита. Острая форма выражается повышением температуры тела, слабостью, болью в правом боку, суставах, желтушностью кожных покровов и слизистых оболочек. Другая форма течения заболевания – латентная (мало проявляющаяся клинически). Болезнь проявляется обычно в повышенной утомляемости человека, раздражительности, субфебрильном повышении температуры тела, отсутствии аппетита. Увеличение печени можно ощутить только при пальпации.
Причины
Токсический гепатит, или острое токсическое воспаление печени, может быть вызвано лекарственными, наркотическими препаратами, алкоголем и его суррогатами. Отравляющие вещества могут попасть в организм с воздухом, содержащим примеси химикатов, ядов, растворителей. Возможно поражение печени вследствие острых пищевых отравлений.
Медикаментозное поражение может быть вызвано тысячами различных, доступных широкому потребителю, лекарственных препаратов. В группу риска попадают антигистаминные препараты и антибиотики, жаропонижающие, антиревматические, гормональные препараты, антидепрессанты, нейро- и психотропные вещества, многие антидиабетические средства. Токсическое поражение печени может вызвать как передозировка лекарства, так и длительный приём одного или нескольких препаратов.
Алкоголь может вызвать токсический гепатит, как при одноразовом неумеренном возлиянии, так и при систематическом употреблении различных видов алкогольных напитков.
В последние годы участились случаи заболевания токсическим гепатитом вследствие употребления наркотических веществ.
Из пищевых продуктов наиболее частым провокатором токсического поражения печени являются грибы.
Диагностика
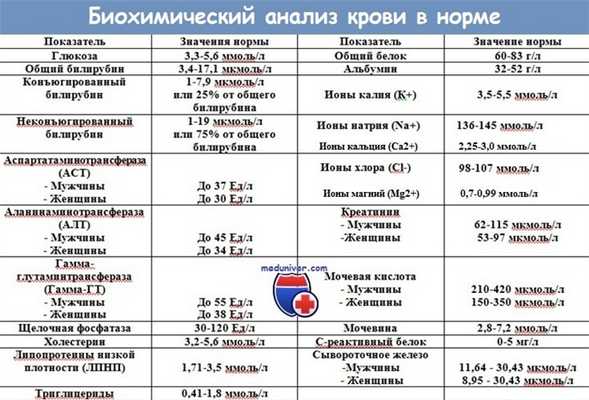
К сожалению, по клиническим проявлениям очень сложно отличить токсический гепатит от других заболеваний печени. Обязательными и необходимыми анализами при диагностике являются: биохимический анализ крови, коагулограмма, общий анализ крови и общий анализ мочи. Вторым необходимым условием диагностики является проведение подробного и серьёзного исследования анамнеза заболевания (история развития болезни) с целью установления факторов, повлекших нарушение функции данного жизненно важного органа.
При описанных симптомах рекомендуется консультация специалиста – гепатолога. Врач подберёт и назначит необходимые лабораторные и инструментальные обследования.
Для уточнения диагноза в помощь врачу сегодня доступны ультразвуковая диагностика с дополнительной функцией эластографии, компьютерная и магниторезонансная томография, сцинтиграфия печени. При необходимости выявить или уточнить источник отравления назначают пункционную или ларароскопическую краевую биопсию.
Лечение
Для лечения токсического гепатита нужно, прежде всего, исключить дальнейшее поступление яда, вызвавшего отравление организма и воспаление тканей печени.
Заболевшему рекомендуется постельный режим, а в ряде случаев - госпитализация. Назначаются препараты, способствующие выведению ядов из организма, рекомендуются препараты, защищающие и восстанавливающие клетки печени – гепатопротекторы.
При тяжелом поражении печени проводится внутривенная детоксикационная и гепатопротективная терапия, а также процедуры, позволяющие вывести токсичное вещество и продукты его обмена из организма – методы экстракорпоральной гемокоррекции (плазмаферез и др.)
Следует помнить, что печень является главным фильтром организма. И неисправность этого фильтра может довольно быстро проявиться нарушением функций многих других органов.
Для составления эффективного плана лечения токсического гепатита необходимо обязательно обратиться к специалисту, способному учесть особенности взаимодействия друг с другом назначенных лекарственных средств, а также особенности организма пострадавшего пациента.
Осложнения
Воспаления, причиной которых становится токсический гепатит, могут привести к повреждению печени и образованию рубцов. Со временем эти рубцы делают работу органа затруднительной. В конечном счете это приводит к циррозу печени. Единственным способом лечения хронической печеночной недостаточности является пересадка печени от донора. Поэтому лечение токсического гепатита откладывать не стоит ни в коем случае.
Профилактика
Никто не знает заранее, как организм будет реагировать на конкретный препарат. А потому токсический гепатит не всегда можно предотвратить. Но можно снизить риск развития проблемы с печенью и избежать лечения токсического гепатита, если:
Лекарства и токсины повреждающие печень
Лекарства приводящие к метаболическим нарушениям
Некоторые индуцируемые лекарствами метаболические расстройства перечислены ниже.
Фармакогенные метаболические расстройства и лечение связанных с ними критических состояний:
1. Избыток жидкости:
а) Причины. Избыток углеводов и Na; внутривенные вливания.
б) Коррекция. Мониторинг поступления/выведения, максимальное концентрирование всех жидкостей, ограничение Na.
2. Гиперкалиемия:
а) Причины. К-сберегающие диуретики, избыточное введение К, ацидоз.
б) Коррекция. Мягкая стимуляция диуреза петлевыми диуретиками, миниторинг К в сыворотке и моче, бывает необходим полистиролсульфонат натрия.
3. Гипернатриемия:
а) Причины. Препараты с высоким содержанием Na; кровепродукты.
б) Коррекция. Мягкая стимуляция диуреза с введением "чистой воды", избегание препаратов с высоким содержанием Na; ограничение Na и декстрозы; мониторинг уровней Na в сыворотке и моче.
4. Гипокальциемия:
а) Причины. Избыток цитрата при поступлении с кровепродуктами, агрессивное введение фосфата.
б) Коррекция. Введение Са с учетом сывороточной концентрации, поддержание величины Са х фосфат < 70.
5. Гипокалиемия:
а) Причины. Амфотерицин В, кортикостероиды, диуретики, алкалоз.
б) Коррекция. Компенсация потерь К с мочой, мониторинг К в сыворотке и моче.
6. Гипомагниемия:
а) Причины. Цисплатин, циклоспорин, диуретики.
б) Коррекция. Введение Mg с учетом сывороточной концентрации; при необходимости — мониторинг потерь с мочой.
7. Гипонатриемия:
а) Причины. Диуретики, назогастральные потери.
б) Коррекция. Компенсация диуретических и назогастральных потерь, мониторинг Na в сыворотке, моче и назогастральной жидкости.
8. Гипофосфатемия:
а) Причины. Содержащие аллюминий антациды; кортикостероиды, высокий сывороточный инсулин, агрессивное введение Са.
б) Коррекция. Введение фосфата с учетом сывороточной концентрации; < 0,96 ммоль/кг в сутки; поддержание соотношения Са х фосфат
9. Метаболический ацидоз:
а) Причины. Амфотерицин В, аминогликозиды.
б) Коррекция. Оценка кислотного (анионного) дефицита, мониторинг газов артериальной крови и снятие дефицита ацетатами.
10. Метаболический алкалоз:
а) Причины. Диуретики, минералокортикостероиды, большие назогастральные потери с низким рН > 140 мэкв цитрата с кровепродуктами.
б) Коррекция. Оценка катионного дефицита, мониторинг газов артериальной крови и снятие дефицита хлоридами и/или HCl; применение антагонистов Н2 при больших назогастральных потерях с низким желудочным рН.
Фармакогенная гиперкалиемия может быть результатом нарушения поступления калия в клетки (ингибирования Na+/К+-АТФазы), которое наблюдается при использовании наперстянки, антагонистов b2-адренорецепторов и средств, вызывающих ацидоз. Пониженная экскреция калия отмечается при приеме калийсберегающих диуретиков, ингибиторов ангиотензинпревращающего фермента, нестероидных противовоспалительных средств и агентов, нарушающих функцию почечных канальцев.
Гиперкалиемия следует за блокадой натриевых каналов (амилорид) и сочетается с абдоминальными и мышечными болями, поносом, слабостью, изменениями ЭКГ (высокие заостренные зубцы Т, подавленный сегмент ST, удлиненные интервал P—R и комплекс QRS) и сердечными аритмиями (желудочковыми тахикардией и фибрилляцией). Лечат это расстройство глюкозой, вливанием инсулина, бикарбонатом натрия и глюконатом кальция. Могут потребоваться ионообменные смолы и гемодиализ.
Фармакогенная гипокалиемия возникает при усиленном поступлении калия в клетки (повышение активности Na+/К+-АТФазы, индуцированное b2-агонистами, теофиллином, инсулином), при конкурентной блокаде калиевых каналов (хлорохин, барий), желудочно-кишечных потерях и фармакогенном метаболическом алкалозе.
Гипокалиемия ведет к генерализованной мышечной слабости, паралитической непроходимости кишечника, электрокардиографическим изменениям (плоские или обращенные зубцы Т, выраженные зубцы U, подавленный сегмент ST) и сердечным аритмиям (предсердная тахикардия, сердечная блокада, предсердно-желудочковая диссоциация, желудочковые тахикардия и фибрилляция). Если сывороточный уровень калия превышает 3 ммоль/л, его дают перорально, если этот уровень ниже, — вводят внутривенно.
Фармакогенная гипернатриемия наблюдается при избыточном потреблении натрия и солевых рвотных средств, применении солевых клизм, внутривенном вливании физраствора, чрезмерных потерях воды и применении средств, вызывающих несахарный диабет, включая литий, фенитоин и алкоголь. Лечение заключается в ограничении поступления воды, иногда с использованием петлевых диуретиков.
Фармакогенная гипонатриемия наблюдается при чрезмерном поступлении в организм воды и нарушении ее экскреции почками, обусловленной повышенной активностью антидиуретического гормона, что связано с интоксикацией карбамазепином, хлорпропамидом и нестероидными противовоспалительными средствами. Лечение заключается в ограничении потребления воды, иногда с использованием петлевых диуретиков.
Если сывороточный уровень натрия ниже 120 ммоль/л и присутствуют церебральные симптомы, осторожно вливают гипертонический солевой раствор. При слишком быстрой коррекции гипонатриемии существует опасность центрального понтинного миелинолиза и отека мозга.
Browning и соавт. считают, что введение 50 % раствора глюкозы показано только больным с гипогликемией. Предварительные данные по животным и человеку наводят на мысль о нежелательности внутривенного введения содержащих глюкозу растворов пациентам с риском церебральной ишемии, например при остром инсульте, грозящей остановке сердца или тяжелой гипотензии, а также лицам, проходящим сердечно-легочную реанимацию.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Защита печени при приеме лекарств
Печень - самая крупная железа человеческого организма, ее клетки выполняют до полусотни разнообразных функций, из которых одна из важнейших - детоксикационная. Именно печень каждую секунду пропускает сквозь себя циркулирующую в теле человека кровь, тщательно фильтруя ее от токсинов. Так или иначе, некоторое количество токсичных веществ попадает в человеческий организм, и это количество существенно возрастает при приеме лекарственных препаратов.
Безусловно, лекарства необходимы для борьбы с болезнью, однако многие из них, ударяя по причинам заболевания, ответным ударом больно "бьют" по печени, вынужденной работать с возросшим напряжением, очищая кровь от химических соединений - продуктов распада лекарств. Такое напряжение особенно возрастает при одновременном приеме трех и более лекарственных препаратов, а также при передозировке, превышении рекомендованной длительности курса приема и при самолечении, когда пациент принимает лекарства без консультации врача, нередко в неверной дозировке или недопустимых сочетаниях.
Как правило, проблемы с печенью при приеме лекарственных препаратов изначально практически не ощущаются. Хроническая усталость, вялость, слабость, ухудшение аппетита, незначительные боли в правом боку остаются незамеченными или списываются на проявления болезни. Таким образом, именно тогда, когда изменения в клетках печени еще минимальны, о них не задумываются. На консультацию к врачу больные чаще всего отправляются тогда, когда дискомфорт становится выраженным: появляется привкус желчи во рту, желтеет кожа, беспокоят боли в правом подреберье и кожный зуд.
Какие лекарства могут быть опасны для печени?
Пожалуй, наиболее токсичными являются средства для химиотерапии, которые применяются при лечении онкологических заболеваний. Ученые постоянно трудятся над повышением избирательности действия таких препаратов, но сделать абсолютно безопасными для организма вещества, чья цель - уничтожение раковых клеток, пока что невозможно. Однако не только химиотерапия может представлять опасность для печени. К потенциально опасным для печени препаратам относятся такие популярные лекарства, как парацетамол и аспирин, (жаропонижающие и болеутоляющие препараты), индометацин, ибупрофен, диклофенак натрия, и другие нестероидные противовоспалительные препараты, витамины А, D, антибиотики (в особенности рифампицин, тетрациклин, эритромицин, нитрофураны), а также ряд противоастматических, противоэпилептических препаратов, антиагреганты и практически все оральные контрацептивы.

Как своевременно защитить печень?
Дожидаться того, что появятся выраженные симптомы токсического гепатита вследствие приема лекарств, недопустимо. Печень нуждается в своевременной защите, для чего одновременно с приемом необходимых для лечения основного заболевания лекарств, или после окончания терапии, больному рекомендуется принимать гепатопротекторы. Гепатопротекторами называется группа лекарственных препаратов, которые обеспечивают защиту печеночных клеток от повреждения токсинами, нормализуют биохимические процессы в ткани печени, улучшают отток желчи, стимулируют процессы регенерации гепатоцитов. Часто после приема лекарств назначается гепатопротектор растительного происхождения Легалон. Его действующее вещество - силимарин, получаемый из плодов расторопши пятнистой - защищает клетки печени от повреждений, в том числе, химическими соединениями при распаде лекарственных препаратов, способствует регенерации ткани печени, оказывает выраженное антиоксидантное действие, нормализует реологические свойства желчи и предотвращает ее застой. Благодаря уникальной системе очистки активные вещества этого немецкого препарата отличаются максимальной биологической доступностью для человеческого организма, что значительно отличает данный препарат от других гепатопротекторов растительного происхождения. Принимать его рекомендуется как для профилактики в дозировке 70мг три раза в день, так и в составе комплексной терапии, увеличив дозировку до 140мг, также три раза в день. Помимо приема гепатопротекторов, во время лечения гепатотоксичными лекарственными препаратами важно придерживаться рациональной диеты, из которой исключены жирные и жареные блюда, фастфуд и полуфабрикаты; отказаться от вредных привычек, не забывать о разумной физической активности (безусловно, в рамках допустимого при основном заболевании).
Своевременная защита печени при приеме лекарств позволяет предотвратить повреждение ткани печени лекарственными препаратами и развитие токсического гепатита.
Стоякин Максим Тимофеевич, врач-терапевт, ГКБ им. Боткина, г. Москва.
- Вернуться в оглавление раздела "фармакология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лекарственные поражения печени
Учитывая роль печени в метаболизме химических веществ, можно априори утверждать, что не существует лекарств, которые в определенных условиях не вызывали бы повреждения печени. Многочисленные сведения о гепатотоксическом действии многих лекарственных
Учитывая роль печени в метаболизме химических веществ, можно априори утверждать, что не существует лекарств, которые в определенных условиях не вызывали бы повреждения печени. Многочисленные сведения о гепатотоксическом действии многих лекарственных препаратов позволяют сделать вывод, что медикаментозные поражения печени — одна из важнейших проблем гепатологии.
Патогенез медикаментозных поражений печени, несмотря на многочисленные исследования, изучен недостаточно. Выделяют три механизма медикаментозного поражения печени:
- прямое токсическое действие препарата на клетки печени;
- оксическое действие метаболитов лекарственных средств;
- иммуноаллергические поражения печени.
Прямое токсическое действие препаратов на гепатоциты в настоящее время встречается крайне редко, вследствие ужесточения контроля за побочным действием лекарственных препаратов. В качестве примера лекарственного средства, вызывающего подобные негативные эффекты, можно привести препарат галотан.
Токсическое действие метаболитов лекарственных средств можно представить в следующей последовательности: первая фаза — метаболизм лекарственных препаратов; вторая фаза — биотрансформация лекарственных метаболитов; экскреция продуктов биотрансформации с желчью или мочой.
Первая фаза. Основная система, метаболизирующая лекарства, расположена в микросомальной фракции гепатоцитов — гладкой эндоплазматической сети (рис. 1). К ней относятся монооксигеназы со смешанной функцией, цитохром С — редуктаза, цитохром Р450. Кофактором служит восстановленный НАДФ в цитозоле. Лекарства подвергаются гидроксилированию или окислению, что обеспечивает усиление их поляризации.
Система гемопротеинов Р450, расположенная в эндоплазматической сети гепатоцитов, обеспечивает метаболизм лекарств. При этом образуются токсичные метаболиты. Идентифицированы по меньшей мере 50 изоферментов системы Р450, и нет сомнений, что на самом деле их еще больше. У человека метаболизм лекарств обеспечивают цитохромы, относящиеся к трем семействам: P450-I, P450-II, P450-III (см. рис. 1).
Увеличение содержания ферментов системы цитохрома Р450 в результате индукции приводит к повышению выработки токсичных метаболитов. Когда два активных препарата конкурируют за один участок связывания на ферменте, метаболизм препарата с меньшей аффинностью замедляется и срок его действия увеличивается. Этанол индуцирует синтез Р450-II-Е1 и тем самым увеличивает токсичность парацетамола (рис. 1). Повреждение клеток печени редко бывает обусловлено самим лекарственным препаратом. Токсичность парацетамола увеличивается и при лечении изониазидом, который также индуцирует синтез Р450-II-Е1. Некроз наиболее выражен в зоне 3, где отмечается самая высокая концентрация ферментов, метаболизирующих лекарства (рис. 2).
Вторая фаза. Механизм действия биотрансформации состоит в конъюгации метаболитов лекарственных препаратов с мелкими эндогенными молекулами. Обеспечивающие ее ферменты неспецифичны для печени, но обнаруживаются в ней в высоких концентрациях.
Продукты биотрансформации лекарств могут выделяться с желчью или с мочой. Способ выделения определяется многими факторами, некоторые из них еще не изучены. Высокополярные вещества, а также метаболиты, ставшие полярными после конъюгации, выделяются с желчью в неизмененном виде.
Иммуноаллергические поражения печени связывают с метаболитом, который может оказаться гаптеном для белков клеток печени и вызвать их иммунное повреждение. При наличии генетического дефекта в печени лекарство превращается в токсический метаболит, ковалентно связывается с клеточным белком (глутатионом), приводя к некрозу гепатоцита, а также стимулирует образование антигена (гаптена) и сенсибилизирует Т-лимфоцит, который запускает иммунную гепатотоксичность. Повторная экспозиция (назначение лекарственного препарата) приводит к усилению иммунной реакции.
В этом процессе могут участвовать ферменты системы Р450. На мембране гепатоцитов имеется несколько изоферментов Р450, индукция которых может привести к образованию специфических антител к иммунному повреждению гепатоцита.
Идиосинкразия к диуретикам и тиениловой кислоте сопровождается появлением аутоантител, взаимодействующих с микросомами печени.
Лекарственные поражения печени могут развиваться в зависимости от свойств лекарственного препарата, особенностей больного и прочих факторов. Известно, что вероятность побочных реакций возрастает с увеличением количества одновременно принимаемых лекарств. Установлено, что, если больной принимает одновременно шесть или более препаратов, вероятность побочных воздействий у него достигает 80%.
Беременность, стресс, бедное белками питание увеличивают риск проявления токсичности медикаментов. Медикаменты, которые являются энзиматическими индукторами, могут потенцировать действие другого препарата. Так, риск развития гепатита увеличивается у больных, принимающих одновременно с изониазидом рифампицин. При этом гепатиты возникают в 5–8% случаев, тогда как при монотерапии изониазидом — в 1,2% случаев, а при монотерапии рифампицином — в 0,3%.
Примеры взаимодействия лекарственных препаратов, обусловленного индукцией ферментов печени, представлены на рисунке 3.
До настоящего времени отсутствуют четкие критерии клинико-лабораторной и морфологической диагностики лекарственных гепатитов, недостаточно выяснены вопросы патогенеза, нет единой классификации и не разработаны адекватные подходы к лечению.
Список лекарств, вызывающих лекарственные гепатиты, довольно значительный, но лекарственно индуцированные гепатиты встречаются сравнительно редко. Гепатотоксические реакции, возникающие при применении салицилатов, тетрациклинов и антиметаболитов, зависят от дозы лекарств. Поражения печени, обусловленные лекарственной идиосинкразией, могут возникать при воздействии любых медикаментов. Так, например, галотан, изониазид и парацетамол могут вызвать массивный некроз печени, метилдопа — острый или хронический гепатит. Повреждения печени, связанные с лекарствами, обычно проявляют себя бессимптомным повышением печеночных ферментов, т. е. протекают субклинически, являясь «биохимической находкой» (безжелтушный вариант течения острого лекарственного гепатита (ОЛГ)). Дальнейший прием препаратов, вызвавших безжелтушный ОЛГ, может привести к развитию тяжелых лекарственных гепатитов, сопровождающихся желтухой.
Гепатотоксический эффект лекарственных препаратов может быть дозозависимым, т. е. проявляющимся при приеме большого количества того или иного препарата, и дозонезависимым, связанным с идиосинкразией; могут быть также поражения печени без нарушения пигментного обмена. На рисунке 4 представлены фармакотерапевтические группы лекарственных препаратов, способных вызывать желтуху. Применение препаратов из представленных фармакотерапевтических групп при определенных условиях может повлечь за собой поражения печени без желтухи.
Острые медикаментозные гепатиты подразделяются на цитолитические, холестатические и смешанные формы, сочетающие признаки холестаза и цитолиза. Фактором, способствующим переходу гепатита в хронический, является длительный прием лекарств.
Современную классификацию лекарственных реакций печени представляет Ш. Шерлок (табл.).
Также известны пять форм медикаментозной патологии печени: изолированное повышение уровня аминотрансфераз; гепатит, протекающий с желтухой; псевдохирургические формы гепатита; тяжелые формы гепатита; хронический гепатит.
В большинстве случаев осложнения со стороны печени реализуются изолированным повышением уровня аминотрансфераз, без отчетливых клинических проявлений, или сопровождаются астеническим синдромом. Бессимптомное повышение уровня аминотрансфераз может наблюдаться при использовании таких лекарственных средств, как изониазид, допегит, амиодарон. При повторном приеме перечисленных препаратов могут развиться тяжелые гепатиты со смертельным исходом. Поэтому на изолированное повышение активности аминотрасфераз необходимо обращать внимание, так как оно может свидетельствовать о развитии лекарственной патологии печени. Диапазон клинических проявлений лекарственных гепатитов разнообразен — от небольшого повышения уровня аминотрансфераз, не сопровождающегося клинической симптоматикой, до молниеносных форм гепатита и развития циррозов. У человека лекарственные поражения могут напоминать почти все существующие заболевания печени.
Лекарственные гепатиты, сопровождающиеся желтухой, способны протекать по цитолитическому, холестатическому или смешанному варианту. В ряде случаев может развиваться псевдохирургическая симптоматика (боли в животе, лихорадка, желтуха, увеличенный желчный пузырь). К лекарствам, вызывающим острую псевдохирургическую симптоматику, относятся цитостатики, антидепрессанты, антиаритмические препараты.
Диагностика медикаментозных гепатитов представляет сложную проблему. Предлагается несколько критериев, позволяющих уточнить диагноз и подтвердить, что возникшие симптомы вызваны именно лекарствами: хронология возникновения осложнений; регресс клинической симптоматики после отмены лечения; рецидив осложнения после повторного введения препарата; отсутствие другой возможной этиологии; результаты лабораторно-инструментальных исследований.
Хронологический критерий очень показателен, хотя время появления осложнений после приема лекарства варьирует — от нескольких дней (иногда часов) до нескольких недель и месяцев. В случае полипрагмазии хронологический фактор очень трудно оценить.
Регресс клинических признаков осложнения после отмены лечения — довольно четкий диагностический признак. Регресс может быть длительным (более месяца), при этом учитывается нормализация уровня аминотрансфераз. При повторном применении лекарства, ранее уже вызвавшего гепатит, рецидив осложнения рассматривается как результат действия данного лекарства.
В ряде работ указывается на необходимость дифференциальной диагностики между медикаментозными гепатитами и вирусными гепатитами, гепатомой, первичным билиарным циррозом печени, алкогольным гепатитом. Кроме того, важно исключить поражение печени вследствие тяжелого инфекционного заболевания, шока, сердечно-сосудистой недостаточности, глистных инвазий, заболеваний желчных путей.
К исследованиям, позволяющим проводить дифференциальную диагностику лекарственного гепатита с другой возможной патологией печени, относятся биохимические исследования сыворотки крови (спектр печеночных ферментов), иммуноферментный анализ (маркеры вирусных гепатитов и опухолевого процесса) и инструментальные методы исследования (УЗИ, КТ, лапароскопия с биопсией печени, ЭРХПГ).
Интенсивная желтушная окраска кожи и слизистых оболочек является симптомом, требующим срочной госпитализации больного для выяснения причины желтухи. Необходимость точного этиологического диагноза объясняется большим диапазоном взаимоисключающих мероприятий при желтухах различного происхождения.
Для коррекции лекарственных поражений средней и тяжелой степени тяжести рекомендовано использовать гепатопротекторы, основной функцией которых является предохранение печеночных клеток от повреждающего воздействия увеличенного количества продуктов распада, образующихся при интенсивных физических нагрузках у профессиональных спортсменов.
Наиболее распространены гепатопротекторы: гептрал, метионин, карсил, эссенциале, урсосан, глутоксим, берлитион 300 ЕД, эссливер форте. Условно к этой группе можно отнести препараты животного и растительного происхождения: сирепар, лив.52, хофитол, гепабене, тыквеол, способствующие синтезу печеночных клеток и восстановлению нарушенных функций печени, а также бетаин (Ц. Б. Б.), коферменты, коэнзимы, витамин Е.
Гептрал (адеметионин) обладает детоксикационным, регенерирующим, антиоксидантным, антифибринизирующим, нейропротективным эффектом, действует как метаболический субстрат важнейших биохимических реакций в организме. Прием: 2–4 таблетки в течение 2–4 нед.
Эссенциале форте — комбинированный препарат, основным действующим веществом которого являются эссенциальные фосфолипиды, а также сбалансированный набор витаминов. Прием эссенциале способствует восстановлению поврежденных тканей печени, нормализации активности печеночных ферментов. При значительных мышечных нагрузках предохраняет печень от повреждения. Назначают по 2 капсулы 2–3 раза в день или по 2 ампулы в день (введение внутривенное) в течение 2–3 нед.
Карсил (аналог — легалон) — препарат на растительной основе (действующее начало — силимарин). Стабилизирует клеточную мембрану, восстанавливает поврежденные клетки печени. Назначают по 1 драже 3 раза в день в период интенсивных тренировочных нагрузок и увеличенного потребления белка.
Ц. Б. Б. — цитрат бетаина Бофур — в его состав входит бетаин и цитрат (анион лимонной кислоты). Бетаин — это аминокислота, присутствующая в печени и почках человека, основной липотропный фактор. Цитрат представляет собой важное звено в цикле трикарбоновых кислот (цикл Кребса).
Инозин, рибоксин способствуют синтезу нуклеиновых кислот, улучшению метаболизма печеночных клеток.
Препараты растительного и животного происхождения оптимально назначать при наличии патологии желчевыводящих путей — дискинезиях, холециститах.
Наиболее оправданно в коррекции ятрогенных поражений печени использовать медикаменты, содержащие в своем составе адеметионин, который обладает антитоксическими и гепатопротективными свойствами. Лечебный эффект адеметионина (гептрала) заключается во внутриклеточной реакции синтеза глутатиона. Глутатион же, как известно, предупреждает повреждения печени. При достаточном количестве глутатиона гепатоцит наименее подвержен токсическому действию метаболитов лекарственных препаратов, а при определенных условиях может происходить даже их детоксикация.
Синтез глутатиона при введении адеметионина в виде медикамента гептрала в суточной дозе 800 мг в течение 7–14 дней внутривенно, с переходом к приему в таблетированной форме по 400–800 мг (1–2 табл.) в течение 14 дней приводит к восстановлению функции печени и нормализации клинико-лабораторных признаков лекарственных повреждений.
Таким образом, диагностика лекарственных гепатитов сопряжена со значительными трудностями, поэтому диагноз лекарственного гепатита устанавливается достаточно редко. Вследствие этого статистика лекарственных гепатитов изучена недостаточно. Отсутствует единая классификация лекарственных гепатитов. Практически выявление медикаментозных поражений печени осуществляется на стадии развернутой клинической картины, сопровождающейся желтухой, гепатомегалией. Отсюда возникает настоятельная необходимость разработки алгоритма дифференциальной диагностики лекарственных гепатитов для своевременной профилактики тяжелых гепатитов и циррозов печени. Точное знание свойств каждого препарата и условий, при которых проявляются их нежелательные эффекты, является наиболее верным способом оптимального использования медикаментов.
Для коррекции лекарственных гепатитов необходимы: отмена медикамента являющегося причиной гепатита; проведение дезинтоксикационной терапии и выбор гепатопротектора. При холестатическом поражении с нарушением обмена билирубина рекомендовано назначение гептрала в дозе 800 мг/сут внутривенно длительностью 14 дней под контролем биохимического печеночного спектра, что позволяет предотвратить прогрессирование холестатических процессов, снизить токсическое воздействие на гепатоциты, стабилизировать вязкость клеточных мембран.
Необходимо выявлять лекарственные препараты, применяемые в России и обладающие гепатотоксическим эффектом, проводить описание клинических вариантов течения лекарственных поражений печени.
Т. Е. Полунина, доктор медицинских наук
«Гута-Клиник», Москва
Как не навредить себе алкоголем? Мнение врача
Что происходит в организме, когда вы пьете алкогольные напитки?
Когда алкоголь попадает в организм, неважно, вино это, водка это или дорогой скотч десятилетней выдержки, он проходит сложный путь. Давайте посмотрим, как это происходит.

Что на «выходе»?
Принято считать, что алкоголь превращается в уксус. На самом деле, под действием ферментов сначала алкоголь превращается в уксусный альдегид, а потом — в жирные кислоты, проще говоря, в жир, а потом в углекислый газ и воду. Если пить много и часто, печень накапливает жир. Постепенно появляется ожирение печени, развивается атеросклероз — алкоголь не «чистит» сосуды, а совсем наоборот.
Почему алкоголь действует на всех по-разному?
Один может выпить бутылку водки или виски за раз, а другой от 100 граммов будет мучиться похмельем несколько дней. Дело в том, то у каждого своя «норма» — способность перерабатывать алкоголь без последствий. Она зависит от ферментных систем. Они жестко «запрограммированы» переработать строго определенное количество алкоголя. Какое - зависит от пола, возраста, веса, расы.
Например, у народов Севера очень слаб фермент, превращающий алкоголь в уксусный альдегид. На них алкоголь действует как наркотик. И в первый раз, и даже в малых дозах. У народов финно-угорской группы — нехватка второго фермента, превращающего уксусный альдегид в жир. У них преимущественно страдает печень.
Как праздники отражаются на организме в целом, и на печени в частности?
«Мишени» алкоголя — поджелудочная железа, печень, головной мозг и другие отделы нервной системы, сердце. Кто-то страдает от полинейропатии (поражение периферических нервов), у кого-то развивается аритмия и повреждение мышцы сердца, у кого-то — диабет или алкогольный панкреатит. Когда «удар» на себя принимает печень — начинается алкогольная болезнь печени.
Если пить регулярно и много, печень не успевает переработать жирные кислоты из алкоголя до углекислого газа и воды. Клетки печени наполняются жиром. В превращениях алкоголя участвуют витамины группы В, поэтому у часто и много пьющих его не хватает, а это еще усиливает отложение жира. Развивается жировой гепатоз.
Если продолжать принимать алкоголь в том же режиме, включается резервная система переработки лишнего жира. В результате образуются токсичные вещества — свободные радикалы, которые повреждают «ожиревшие» клетки печени. Развивается воспаление, а затем клетки гибнут. На их месте появляется рубец. Чем больше таких рубцов — тем хуже печени. Последствия — цирроз.
Немного статистики
Если перестать пить, когда ожирение печени только начинается, клетки полностью восстанавливаются через 3-6 месяцев. Если продолжить пить, вскоре нужно будет на 30-50% больше алкоголя, чтобы почувствовать опьянение. Это предвестник алкогольного гепатита. Если бросить пить, восстановление возможно, но не на 100%. На этапе цирроза, когда не работает более 70% печеночных клеток, изменения необратимы.
Что делать? 2 варианта
Вариант 1. Отказаться от алкоголя. Так Вы не навредите нервной системе, печени и всем остальным органам. Питательной ценности в алкоголе нет. Полезные вещества вполне можно получить из пищи, не одурманивая себя тяжелым наркотиком, к которым относится алкоголь.
Вариант 2. Употреблять ответственно — соблюдать правила. Если Вы отмечаете какой-либо праздник или находитесь в компании, и все-таки употребляете алкоголь, то необходимо следовать некоторым правилам.
№1. Не превышать дозу
Во всем мире приняты такие цифры: 20 г чистого спирта (этанола) — 1 алкогольная единица. Это 30 мл водки, 100 гр сухого вина крепостью 9-11%, 200 мл пива крепостью 5%. Относительно безопасная доза — не более 21 единицы в неделю для мужчин, и 14 единиц в неделю для женщин.
Помните — абсолютно безопасных доз алкоголя нет. Если употреблять дозы, указанные выше, регулярно, а тем более — превышать их, через 5 лет вероятность заработать алкогольный цирроз печени — 50%. Если есть хронические заболевания и любые поражения печени, алкоголь категорически запрещен.
№2. Не смешивать напитки
Если пьете, то что-то одно — водку, или виски, или пиво, а лучше - натуральное вино. Для переработки разных напитков «включаются» разные системы. Хуже всего смешивать пиво с водкой и пить алкогольные коктейли. Они намного сильнее повреждают печень, чем чистая водка, а риск цирроза увеличивается на 70%. Если Вы употребляете натуральное красное вино, и не превышаете дозу (3 бокала по 150 мл в неделю для женщин, 6 — для мужчин) — риски цирроза снижаются наполовину.
№3. Не сочетать алкоголь с лекарствами
Не стоит принимать лекарства, и при этом употреблять алкоголь. Многие препараты имеют общую с алкоголем ферментную систему обезвреживания. Особенно опасны комбинации с обезболивающими, жаропонижающими, противовоспалительными лекарствами — например, всем известным парацетамолом и нурофеном. Когда в организм одновременно попадают таблетки и алкоголь, значительно повышается риск развития печеночной недостаточности, которая может проявиться желтухой и лихорадкой. В этом случае без помощи врача не обойтись. Также не пейте алкоголь, когда принимаете антибиотики и другие антибактериальные препараты.
№4. Правильная закуска уменьшает вред
Ни в коем случае не стоит пить на голодный желудок. Однако, и закуска жирным-соленым-копченым-маринованным в сочетании с крепкими напитками — дополнительный удар по печени и поджелудочной железе. Поэтому, закусывайте правильно – отварным картофелем, грибами и капустой (без уксуса!). Съешьте бутерброд с маслом перед застольем - масло обволакивает слизистую оболочку желудка и мешает алкоголю всасываться. Не перегружайте желудок во время праздника. Так риск меньше.
Кроме того, если запивать алкоголь газированными напитками, опьянение наступит значительно быстрее, и печени и сосудам будет нанесен еще больший урон. Сладкие лимонады сами по себе нельзя назвать полезными, поэтому врачи рекомендуют ограничить их употребление.
№5. Не предлагайте пробовать алкоголь детям
У детей и подростков до 18 лет еще не сформированы ферментные системы утилизации алкоголя. Поэтому риски намного больше, токсичные дозы меньше, а зависимость развивается быстрее. Даже после первого употребления может развиться острое отравление алкоголем. Частое употребление алкоголя в юном возрасте может привести к тяжелым последствиям для здоровья во взрослой жизни.
Что делать, если все-таки превысили дозу?
В жизни случается всякое. Важно знать, что предпринять.
- Пейте больше жидкости — это выводит токсины и устраняет обезвоживание, вызванное алкоголем. Лучше всего — минеральная вода без газа, натуральный морс, травяной сбор, или зеленый чай, ягоды, фруктово-ягодные соки и арбуз.
- Примите сорбенты. Например, активированный уголь или энтеросгель.
- Не принимайте обезболивающее. Это увеличивает токсичность алкоголя, и Вы можете серьезно пострадать. Специализированные средства от похмелья также оказывают негативное влияние - на слизистую желудка. Если выбирать препараты от похмелья, то предпочтительны средства группы унитиолов, которые связывают токсины и выводят их из организма, однако головная боль при этом не снимается.
Что делать, чтобы сохранить печень — 5 шагов к здоровой печени
Шаг 1. Проконсультироваться у гастроэнтеролога-гепатолога. Врач анализирует жалобы, собирает анамнез, проводит осмотр, назначает индивидуальный план обследования.
Шаг 2. Сдать анализы на биохимические показатели крови. Они покажут, как работает печень.
Шаг 3. Сделать УЗИ, эластографию. Эти методы показывают, есть ли изменения в структуре печени – например, стеатоз и фиброз.
Шаг 4. Узнать об истинной ситуации. Когда будут готовы все анализы, врач ставит окончательный диагноз, определяет какое необходимо лечение, подбирает препараты и дает советы по питанию.
Шаг 5. Выполнять рекомендации врача. Это значит - ограничить алкоголь, правильно питаться, принимать препараты для защиты печени.
Знайте, какой бы алкоголь Вы ни выбрали - покупайте только качественные напитки в проверенных местах, и ответственно относитесь к здоровью.
Читайте также:
