Причины из-за чего расходятся ребра после операции на сердце
Я очнулся после наркоза поздно вечером, сквозь дрему услышал слова, что мне сделали операцию, и теперь я должен лежать спокойно. Я ощутил, что во рту стоит трубка для наркоза. Потом мне сделали какой-то препарат, и я снова погрузился в полудрему. Мне мешала дышать трубка во рту и трахее, но ни сказать, ни вытащить её у меня не было ни сил, ни возможностей. Во-первых, обе мои руки были зафиксированы к кровати, а во-вторых, я не мог пошевелить даже пальцем из-за действия курареподобных препаратов, полностью парализующих деятельность мышц всего организма. Лишь в 7 часов утра следующего дня, предварительно узнав силу моего сжатия его руки, анестезиолог экстубировал меня, т.е. убрал трубку. Мне освободили правую руку от фиксации, и я смог попить воды. И весь последующий день именно жажда мучила меня больше всего. Из-за отсутствия зубных протезов у меня очень быстро пересыхал рот, и мне все время хотелось пить. Но пить воду давали очень мало.
На следующее утро во время врачебного обхода реанимации меня решили оставить там до обеда, определившись с моими проблемами. Я пытался обратить внимание врачей, что у меня грудь стала как колокол, мне очень трудно дышать. Но лишь новая смена врачей-реаниматологов обратила внимание на мою одышку и плохие анализы газов крови. Привезли рентгеновский аппарат, сделали снимок легких и выявили напряженный пневмоторакс правого легкого с поджатием легкого. Сделали дренирование плевральной полости, стало намного легче дышать. По мнению хирурга, я очень достойно вел себя во время этой операции, проводимой под местным обезболиванием. К тому же мне принесли из палаты зубные протезы, и жажда, которая мучила меня весь предыдущий день, уменьшилась. Так что жизнь налаживалась, хоть и в реанимации. Тем более что каждое утро мне меняли белье на кровати и подмывали. Но потом снова осложнение – фибрилляция предсердий, с которой справились, прислушавшись к моей просьбе увеличить дозу препаратов магния и калия. Так, пробыв 4,5 дня в реанимации, я был переведен в общую палату.
Там меня, как это бывает, встретили очень радушно. За это время сменился один человек – вместо Леонида Поликарповича из Тюмени появился Сергей из Барнаула. Чуть позже появился Борис из Новосибирска. А Сергея через пару дней после моего появления в палате увезли на операцию коронарного шунтирования. Уже на следующий день после операции перевели в палату. Но пробыл там он только до следующего утра, так как ночью у него началась рвота, и его снова перевели в реанимацию. На этот раз на пару дней, пока не разгрузили кишечник.
Борис, на мой взгляд, очень мнительный человек, с большой тревогой наблюдал за всеми этими событиями. И чтобы снять у него напряжение перед операцией, я стал с ним говорить о том, что сам испытал в послеоперационном периоде. Потом, когда ему была сделана операция, и его перевели в палату, он поблагодарил меня за то, что я снабдил его очень важными сведениями. Потом он со мной часто ходил по коридору, а также вместе со мной сидел на очень удобном диванчике, на котором можно было откинуться кзади, что невозможно было сделать на кровати.
Еще одним моим соседом по палате был 73-летний Юрий Григорьевич из Красноярского края, невысокого роста, худенький, но жилистый дедушка. Он отличался строптивым характером и часто делал то, что ему запрещалось. Вырвал дренажную трубку и залил кровью полкровати. Потом, несмотря на запрет врача, пошел в туалет и там упал в обморок, изрядно напугав всех. Поэтому его тоже на день отвезли в реанимацию, пока он не стал более вменяемым.
Ветераном нашей 304 палаты был заведующий кафедрой из сельскохозяйственной академии города Благовещенска Амурской области Уваров Сергей Александрович, который лежал более 2-х месяцев. У него после операции шунтирования произошло нагноение раны, с которым не могли никак справиться. Здоровый мужик, за время пребывания в институте он похудел со 110 до 95 кг. Грудина у него не срослась, при глубоком дыхании и кашле под кожей две половины грудины расходились в стороны, образовывался провал, чем-то напоминающий овраг. Жуткое зрелище. Он все время ходил с отсосом, который постоянно отсасывал жидкость из раны. В конце моего пребывания в институте, по просьбе его жены и, по согласованию с местными врачами, его отправили самолетом в торакальное отделение областной больницы Благовещенска.
Через 2 недели после операции вечером, часов в 8, прогуливаясь, я совершенно случайно встретил в коридоре Чернявского А.М. в окружении врачей. Как выяснилось из последующего разговора, он задержался так долго потому, что в этот день делал операцию по пересадке сердца. Я подошел, представился, поблагодарил за то, что он сделал мне операцию. Попросил более подробно рассказать, что именно он сделал с моим сердцем. Он пригласил меня в свой кабинет на другом этаже и я пошел, едва поспевая за ним. Он вспомнил, что я протеже Бондаря. Потом в кабинете он посмотрел схему операции в своем журнале (он рисует все операции, которые делает) и объяснил, что он сделал. На мой вопрос о моих перспективах прямо не ответил. Сказал, что для 66 лет у меня приличное сердце, немного удивился, узнав, что еще 10 лет назад я по часу играл в хоккей, но сказал, что инфаркт был большим, поражена большая часть сердечной мышцы. Теперь многое будет зависеть от правильно проведенной реабилитации в нашем санатории Тараскуль.
Но почему-то после этого не очень тяжелого для меня путешествия я стал чувствовать сильную слабость. Мог пройти без остановки не более 10 шагов, возникала одышка. Тем не менее, на следующий день я съездил в участковую больницу, отдал выписку из института участковому врачу, которая должна была выписать бесплатные лекарства и заполнить посыльный лист на МСЭ для получения мной 2-й группы инвалидности. Но рецепты в больнице не выписывали из-за сбоя программного обеспечения, проходить специалистов для МСЭ в 2013 году было бессмысленно, так что все перенесли на следующий год. Так же как и выплату денег за проезд в Новосибирск, который должен был сделать департамент здравоохранения области. Так что пришлось истратить на лекарства изрядную сумму денег. Несколько дней провел за изучением работ по методикам операций на сердце при аневризмах. Их уже довольно много, и работы Чернявского А.М. с соавторами (в первую очередь с директором НИИ им.Мешалкина) не на последнем месте. В 2009 году они запатентовали применение в России эндовентрикулопластики синтетической заплатой, и вывели четкое обоснование показаний для такой операции. Мне стало понятно, почему мне поставили заплату – из-за больших размеров иссеченной аневризмы и необходимости формирования левого желудочка. Сделали маммаррокоронарное шунтирование как самое долговечное из-за небольшого риска тромбирования. Других шунтов не стали ставить из-за неплохого исходного состояния коронарных сосудов.
В один из дней я обзвонил департамент здравоохранения области и департамент социальной защиты на предмет санаторно-курортного лечения в санатории Тараскуль. Здравоохранение занимается путевками для работающего населения или за плату, социальная защита – для инвалидов бесплатно. Я не подхожу ни под одну из категорий, и поэтому надо скорее получать 2 группу инвалидности, которая мне положена при нынешнем состоянии. Поэтому записался на приемы к врачам в поликлинику областной больницы № 19, к которой мы относимся, на 14 и 15 января (ох уж эти долгие новогодние каникулы!). Потом сразу надо идти к участковому врачу, чтобы оформила посыльный лист на МСЭ. И уж потом добиваться и бесплатных лекарств, и санаторно-курортного лечения. По-другому не получается.
Ровно через месяц после операции, я наконец-то принял душ для всего тела. До этого мыл лишь нижнюю часть тела. Вымыл голову, подбрил свои усы и бороду, и для меня наступило какое-то облегчение. Шов на передней стенке грудной клетки имеет линейную форму и уже хорошо зарос, а дырки, через которые ставились дренажи в сердечную сумку, имеют большую толщину струпа, и сковырнуть их пока не представляется возможным.
Новый год неуклонно приближался. Скорее бы он закончился, несчастливый для многих в нашей семье 2013 год. В этом году 23 февраля умер дядя Витя, Виктор Степанович Пастернак. У Володи Пастернака в этом году было 2 ДПТ с его участием. Одна машина разбита в хлам, другую ему восстановили. По иронии судьбы, сумма цифр автомобильных номеров на той и другой машине составляла число 13, и именно с этим некоторые Володины знакомые связали ДТП. Так что и он ждет, не дождется, когда он закончится, этот 2013 год.
30 декабря я позвонил своему лечащему врачу Кремлевой Л.В в кардиохирургическое отделение № 3, попросил совета. Дело в том, что внимательно изучая выписку из НИИ Новосибирска, обратил внимание, что у меня после операции была анемия. Во всех анализах крови низкое содержание эритроцитов (чуть более 3 млн при норме 5 млн, и низкие показатели гемоглобина – около 80-90 при норме 130-140). Она дала совет купить и пить препараты железа, которые помогут кроветворению, нарушенному при операции с искусственным кровообращением. Что я и сделал. Сухой кашель, особенно по ночам и в горизонтальном положении, продолжал беспокоить. Нарастала слабость, одышка, появились отеки на ногах. Встретив с женой и внуком Новый год, я около часу ночи лег спать, и эта была последняя ночь, которую я провел дома. Ситуация с состоянием моего здоровья продолжала ухудшаться, нарастали признаки сердечной недостаточности, и следующей ночью пришлось вызывать скорую помощь. Врач оказал мне необходимую помощь, сняли ЭКГ и предложили госпитализацию. В пути я узнал, что больные с сердечной недостаточностью госпитализируются в дежурное на этом день терапевтическое отделение, и таковым является больница водников. На все мои просьбы отвезти в областную больницу мне ответили отказом.
Больница водников, или сейчас Западно-сибирский медицинский центр – типичное учреждение советских времен. Такие же огромные палаты, старые кровати, изношенное белье и все, что так мне было знакомо по прежним совдеповским временам. В том числе и невысокая квалификация персонала, в том числе врачей. Заспанная врачиха приемного отделения даже не посмотрела меня, назначила анализ крови и рентген легких. А потом положила меня с правосторонней нижнедолевой пневмонией, не обратив внимание на то, что у меня превалирует клиника сердечной недостаточности. На следующий день я сказал врачам, что у меня черный кал, но при этом просил обратить внимание, что я пью железосодержащие препараты. Но врачи решили, что у меня желудочное кровотечение, сделали мне УЗИ брюшной полости и фиброгастроскопию желудка. А вот лечение сердечной недостаточности как и не делали. Мне становилось все хуже и хуже, я почти не мог самостоятельно двигаться. И я решил спасаться от таких врачей.
Созвонился с главным кардиохирургом области (он был на охоте) и попросил помочь с госпитализацией в областную больницу. Потом написал отказ от лечения в больнице водников, связался с братом жены, попросил перевезти меня из одной больницы в другую. Самостоятельно я в это время мог пройти лишь около 5 метров. Ткачев приехал с моим сыном Сережей, который и довел меня до машины, а потом сопровождал меня в приемном отделении областной больницы. Там дежурные кардиологи не очень горели желанием госпитализировать меня и, если бы не вмешательство главного кардиохирурга, неизвестно, чем бы все закончилось. Мне начали капать жидкость еще в приемном отделении, сделали мочегонное средство лазикс, и началось правильное, с моей точки зрения, лечение сердечной недостаточности. Это продолжилось в кардиологическом отделении № 2, куда меня положили.
Дежурный врач в отделении назначил солидное лечение, включая капельницы, препараты по поддержанию сердечной мышцы, мочегонные, антибиотики, и постепенно мое состояние начало улучшаться. Я записывал количество выпиваемой жидкости и сколько выделял. В отдельные дни эта разница в пользу выделяемой составляла 1,5 – 2 литра. Регулярно меня взвешивали. Я за 6 дней стал весить на 10 кг меньше (82 кг вместо 92 при поступлении), т.е. выделил более 10 литров жидкости, которая накопилась во мне. 5 дней подряд мне вводили через инфузомат нитраты, по 1 мл раствора в час, и я находился по 10-11 часов, привязанный к аппарату. Правда, через пару дней я научился передвигаться почти по всей палате вместе с инфузоматом. Мне Сережа привез маленький ноутбук и я мог общаться с миром с помощью Интернета. Знал обо всех наиболее значимых событиях, которые произошли за это время, получал и писал электронные письма. Если бы не компьютер, было бы вообще ужасно скучно лежать привязанным к кровати. Соседи по палате менялись, в начале моего пребывания там были довольно неплохие мужики, которые прислушивались к моим советам и рассказам о здравоохранении. Чтобы не ходить по ночам в холодный туалет из теплой постели, я брал на ночь утку, куда и ходил по два-три раза за ночь. Мочегонные мне пока не отменяли, хотя в конце и снизили дозу. А вот проблемы со стулом продолжались, мог оправиться только после слабительных.
Продолжалось и мое дообследование. К сожалению, подтвердилось предположение, что причиной моей пневмонии является тромбоз одной из ветвей легочной артерии (ТЭЛА), т.е. у меня была инфаркт-пневмония. Потом, чуть позже нашли и источник, откуда оторвался тромб. Это тромб в культе поверхностной вены правого бедра, часть которой взяли для шунта на сердце. Но вот когда это произошло, никто не знает, скорее всего, еще до госпитализации. Вначале заговорили об операции по удалению культи вены вместе с тромбом или об установке в нижней полой вене ситечка. Но потом, после повторного исследования, на более совершенном УЗИ-аппарате, более опытным врачом совместно с сосудистым хирургом пришли к выводу, что тромб в настоящее время не опасен, так как между ним и устьем вены есть клапан вены, который препятствует выходу тромба в венозное русло. Поэтому было принято решение проводить мне консервативное лечение, а его можно было делать и дома. Так 16 января после 2-х недель пребывания в больницах я очутился дома.
На мой взгляд, причиной моего такого состояния стало наложение нескольких факторов. На фоне анемии произошло ТЭЛА с развитием пневмонии, с повышением давления в легочной артерии, что привело к сердечной недостаточности, да еще при снижении приема мочегонных препаратов. Я лечил сухой кашель, думая, что у меня ларингит, а надо было обращаться к врачам и бороться с сердечной недостаточностью.
Вообще мое мнение о высоком профессионализме некоторых врачей после всех этих пертурбаций значительно поколебалось. После операции в реанимационном отделении врачи вовремя не распознали напряженный пневмоторакс справа, полагаясь только на анализы и показания приборов. Хотя проведение аускультации во время врачебного обхода помогло бы своевременно поставить диагноз, и не доводить меня до весьма неприятных ощущений. Потом, пока я не настоял на введении мне препарата панангина с калием и магнием, не могли купировать приступ нарушения ритма с фибрилляцией предсердий. Потом уже в палате лечащий врач не оценила мои анализы крови, не провела терапию для снижения анемии, что впоследствии и стало одной из причин моего следующего осложнения – ТЭЛА. И уж совершенно неквалифицированными оказались врачи Западно-Сибирского медицинского центра, которые не распознали признаков выраженной сердечной недостаточности, и лишь на основании черного кала стали мучить меня для выявления внутреннего кровотечения, хотя я сразу сказал, что принимаю препараты железа, которые и дают черный цвет кала.
Какое это блаженство быть дома! Можно было постричься, побриться, хорошенько помыться под душем, посмотреть любимый волейбол и музыкальную передачу по просьбам телезрителей, потом уснуть в чистой постели без храпа соседей по палате. Состояние мое значительно улучшилось, я мог пройти без остановки добрых 100 метров, правда, не быстро, взойти на второй этаж. Продолжал строго следить за собственным весом, принимал мочегонные препараты и препараты железа, поэтому кал у меня по-прежнему был черный.
В конце января и в начале февраля в Тюмени установилась очень холодная погода – ниже 40 градусов мороза по ночам. А в нашем поселке, открытом всем ветрам, и того ниже. Поэтому я практически перестал бывать на улице. И лишь с 2-го февраля, когда немного потеплело, стал гулять. И довольно далеко. Мог пройти не быстрым шагом 300-400 метров, не останавливаясь. И это меня радвало. Но форсировать события не собирался.
10 февраля 2014 года прошел освидетельствование в комиссии МСЭ по Тюменской области. Дали вторую группу инвалидности. Теперь надо поехать в Пенсионный фонд Тюменского района по улице Московский тракт, дом 115. Там должны меня зарегистрировать и выдать какие-то документы, чтобы я мог получать лекарства бесплатно, иметь документы на бесплатный проезд в транспорте по городу (мне не надо) и 50% скидку на услуги ЖКХ. Освидетельствование в общей сложности пребывания в данном учреждении заняло почти 3 часа времени. Пока сдал документы, потом больше часа ждал вызова в кабинет на освидетельствование, потом сам прием у врача-эксперта, и еще долгое ожидание оформления справки и листа реабилитации. Вот и прошло без малого 3 часа.
Через неделю получил справку в пенсионном фонде и поехал на прием к участковому терапевту. Она выписала мне нужные лекарства и направление на анализы крови. Нужно же посмотреть, что у меня с эритроцитами, гемоглобином, железом и свертываемостью крови. Чтобы не ездить несколько раз в участковую больницу, кровь для анализов и лекарства буду получать в один день – четверг, 27 февраля. Это будет ровно через 3 месяца после операции на моем сердце.
Прошел год с того дня как я перенес обширный инфаркт миокарда 8 июня 2013 года. Мою жизнь можно теперь разделить на 2 периода – до и после инфаркта. До инфаркта я был вполне работоспособный мужчина, который мог делать все по дому и на участке. Мог особо не соблюдать диету и не следил за нагрузкой. После инфаркта я стал инвалидом с ограниченной способностью к физическим нагрузкам. Некоторый период увеличения работоспособности после реабилитации сменился очень тонкой гранью между хорошим и плохим состоянием. Небольшие погрешности режима (увеличение физической нагрузки, потребления соли, мочегонных) приводят к отечности и плохому самочувствию. Приходилось снижать нагрузки, увеличивать дозу мочегонных до нормализации веса. Так что совершать трудовые подвиги мне все меньше и меньше хотелось. Отеки касались не только ног, но и увеличением жидкости в легких, с типичным кашлем больного сердечной недостаточностью. Так что все время приходилось контролировать себя. Вот так и жил.
Продолжаю свое жизнеописание через 2 года после предыдущих событий. Что произошло за это время? Мое состояние стабилизировалось, но продолжало беспокоить пониженное давление, слабость и головокружения при перемене положения. Такие симптомы продолжались практически год, пока летом 2015 года мне жена моего коллеги и друга Сережи Куракина Наталья не посоветовала уменьшить дозу препарата конкор, который снижает артериальное давление. И мое давление повысилось, стало стабильным на цифрах 100-110/60-65 мм. рт. ст. Перестали беспокоить головокружения и слабость значительно уменьшилась. Через год меня перевели на третью группу инвалидности бессрочно. А еще через три месяца после переосвидетельствования я поменял и место жительства.
У пациентов, которые перенесли операцию аорто-коронарного или маммаро-коронарного шунтирования, то есть операцию на открытом сердце, всегда много вопросов. Постараемся ответить на самые часто задаваемые.

Сколько живут после шунтирования?
По поводу диеты можно выделить два основных направления: во-первых, это ограничение животных жиров. К животным жирам относятся продукты, изготавливаемые из мяса, молока, мясных субпродуктов. Также холестерина слищком много в яичном желтке и икре. Самая правильная диета для кардиологического пациента – это средиземноморская. Она богата овощами (кроме картофеля), зеленью, рыбой, морепродуктами, зерновыми. Употребление мяса должно свестись к 1-2 разам в неделю. Предпочтение следует отдавать нежирным сортам мяса – индейке, куриной грудке, дичи. Рыба может использоваться и речная, и морская. Морская рыба богата полиненасыщенными жирными кислотами, которые борются с процессом атеросклероза.

Этап реабилитации после шунтирования очень важен. В общем от того насколько правильно будет проведен этот этап лечения зависит и дальнейшее выздоровление. Реабилитацию после шунтирования следует разделить на три этапа. Первый этап начинается еще в стационаре, когда пациент начинает делать под контролем врача по лечебной физкультуре дыхательные упражнения и начинает ходить. Второй продолжается в санатории, где постепенно увеличивают нагрузку в виде ходьбы под контролем специалистов и адаптируют пациента к повседневной жизни. Если операция шунтирования была плановая и послеоперационный период протекал спокойно, то переносимость нагрузки у пациента постепенно возрастает и становиться лучше, чем до операции. Собственно, для этого операция и делалась. Несмотря на то, что часто грудину во время операции открывают, а потом соединяют металлическими скобками, бояться, что она разойдется, не нужно. С другой стороны, нужно знать, что грудина срастается в течение 3-х месяцев и в течение этого времени надо ограничивать ассиметричные движения в верхнем плечевом поясе, отказаться от привычки закладывать руки за спину или носить что-то тяжелое в одной руке или на одном плече. У пациентов, которым делали операцию из миниинвазивного доступа очень повезло – с этими вопросами они не столкнуться. Третий этап- амбулаторный. Это самостоятельные тренировки в домашних условиях под четким руководством лечащего кардиолога, который с помощью нагрузочных проб может оценит в правильном ли режиме Вы тренируетесь.
В обычном случае физические нагрузки не противопоказаны и полезны. Для лечащего врача и пациента важно убедиться в их безопасности. Главным методом для этого является проведение стресс-теста - пробы с физической нагрузкой (чаще всего стресс-эхокардиография). Эту пробу стоит провести по совету кардиолога через 3-4 недели после операции. Проба позволяет оценить реакцию организма на нагрузку, выявить нарушения ритма, признаки ишемии миокарда (нехватки крови сердцу). Если тест отрицательный (то есть не выявляет ишемии), а изменения давления и пульса на фоне физической нагрузки оцениваются врачом как адекватные, то такому пациенту мы рекомендуем регулярные кардио- нагрузки.
- Важно помнить, что тренирует сердце только непрерывная нагрузка не менее 30 минут. Работа по дому, прогулки с ребенком сердце не тренируют.
- Если боль трудно переносимая, принимать обезболивающие (как правило, через 7-10 дней все пациенты уже отказываются от приема обезболивающих препаратов)
- Поднять сниженный гемоглобин. Для этого бывает часто нужен длительный прием препаратов железа.
- Убедиться в отсутствии признаков ишемии миокарда (с помощью нагрузочной пробы) и возобновить физическую активность.
- Быть в контакте с кардиологом для того, чтобы вовремя получить ответы на возникающие вопросы.
Не противопоказан. Скорее наоборот. Для сердца секс является одним из видов кардио-нагрузки. Если результат нагрузочной пробы хороший, то не должно быть никаких опасений. Некоторые исследования показали, что секс именно с женой наиболее безопасен для пациентов после перенесенного инфаркта миокарда.
Эректильная дисфункция частая проблема для наших пациентов, ведь по механизму возникновения она схожа с ишемической болезнью сердца, так как связана с недостаточным расширением артерий. Для большинства мужчин выходом из этой ситуации является прием ингибиторов фосфодиэстеразы 5 типа, то есть Виагры, Сиалиса и так далее. Сами эти препараты никакой дополнительной нагрузки на сердце не вызывают. Есть только одно важное правило – их ни в коем случае нельзя сочетать с нитропрепаратами (нитроглицерин, нитроспрей, нитросорбид, моночинкве, кардикет и так далее) из-за риска резкого снижения артериального давления. Если наши пациенты вынуждены принимать нитраты, то основные препараты для лечения эректильной дисфункции им противопоказаны.
После шунтирования летать можно, если нет каких-либо других ограничений и послеоперационный период прошел спокойно. Первый перелет возможен через 10 дней. Об этом мы можем говорить с уверенностью, так как все наши пациенты, прооперированные в Германии возвращались на самолете домой именно в этот период. Все пациенты после шунтирования принимаю пожизненно малые дозы аспирина. А это хорошая профилактика артериальных тромбозов в том числе во время перелетов.
Одними из факторов риска длительных перелетов являются обезвоживание организма и застой крови в венах ног. Важно пить достаточно жидкости и, при длительных перелетах, не забывать вставать и разминаться.
Ключевую роль в жизни пациента после операции на открытом сердце играет врач-кардиолог. Поэтому принципиально важно найти врача, которому пациент доверил бы свое здоровье. Правильнее всего в этой ситуации ориентироваться на имидж клиники и на опыт конкретного доктора. Ошибкой будет надеяться на кардиохирурга, который проводил операцию. У сердечно-сосудистых хирургов совершенно другая специализация.
-
Контроль артериального давления.
Чем чаще пульс, тем выше потребность мышцы сердца в кислороде и тем больше крови требуется сердцу для нормальной работы. Одна из важных задач кардиолога – обеспечить пациенту достаточно редкий пульс для уменьшения потребности сердца в крови, но и не слишком редкий, чтобы в головном мозге кровоток сохранялся на достаточном уровне. Обычно идеальный пульс для пациента после шунтирования- 55-60 уд/мин. Основные препараты, которые мы используем для урежения пульса это бета- адреноблокаторы (бисопролол, метопролол, небиволол и др). Они не только урежают пульс в покое, но и уменьшают реакцию пульса на физические и эмоциональные нагрузки.
Причина ишемической болезни сердца - атеросклероз коронарных артерий. В основе формирования атеросклеротических бляшек лежит нарушение обмена холестерина. Таким образом, прием лекарств, влияющих на обмен холестерина - это единственный способ воздействовать на причину болезни, которая привела пациента на операционный стол.
После коронарного шунтирования 99% пациентов нуждаются в приеме статинов. Никакие побочные эффекты от приема статинов (по большому счету это только возможные боли в мышцах) не могут сравниться с той пользой, которую дает замедление процесса атеросклероза у наших пациентов.
К сожалению, нередко наши пациенты слышат информацию о вреде сатинов. Это в корне неверно! Статины - единственная группа препаратов, позволяющая остановить процесс атеросклероза. Печальная статистика это только подтверждает. Если проводиться правильный регулярный контроль показателей холестеринового обмена и ферментов (АСТ, АЛТ, КФК), то прием статинов абсолютно безопасен!
Пациентам, перенесшим операцию на сердце следует незамедлительно обратиться к врачу при проявления первых признаков стенокардии. Боли, жжение или тяжесть за грудиной, которые возникают при физической нагрузке, прекращаются при ее остановке и реагируют на прием нитроглицерина – это повод срочно обратиться к врачу, в т.ч. вызвав скорую помощь. Внезапно возникшие или прогрессирующие симптомы стенокардии часто являются предвестником скорого инфаркта.
- Дмн Рудаков С.С. - признанный специалист в области хирургии грудной клетки - более 2000 торакопластик
- Оригинальные хирургические методики - хороший косметический результат
- Операции проводятся в ЦК Больница ОАО РЖД №6
- Фото ДО и ПОСЛЕ операций на грудной клетке
Запись на консультацию и операцию - 8 (495) 517-66-26
Дмн Рудаков Сергей Сергеевич,
Хирургическое лечение деформаций грудной клетки после операций на сердце у детей
Деформации грудной клетки (ДГК) после кардиологических операций развиваются в результате срединных стернотомий. При таком доступе грудина рассекается вдоль от яремной вырезки до мечевидного отростка, и, тем самым, повреждаются все зоны ее роста. Вследствие этого появляется искривление грудины и передних отделов ребер. Между рассеченными частями при их недостаточной фиксации может возникнуть ложный сустав. Грубые косметические дефекты грудной клетки приводят больных к изолированному образу жизни, дети сторонятся сверстников, замыкаются в себе. В литературе встречаются единичные сообщения о коррекции подобного рода ДГК у детей [1].
Мы оперировали пять больных с ДГК после операций на сердце (табл. 1).
Таблица 1. Распределение больных в зависимости от порока сердца и вида послеоперационной ДГК.
| № п/п | Возраст | Порок сердца, при коррекции которого выполнена стернотомия | Вид послеоперационной деформации грудной клетки | Показания к коррекции деформации грудной клетки |
| 1 | 12 лет | Дефект межжелудочковой перегородки, дефект межпредсердной перегородки, открытый артериальный проток | Килевидная деформация грудины и передних отделов ребер. | Косметический дефект грудной клетки |
| 2 | 5 лет | Дефект межжелудочковой перегородки, дефект межпредсердной перегородки, надклапанный стеноз легочной артерии | Килевидная деформация грудины и передних отделов ребер | Косметический дефект грудной клетки |
| 3 | 3 года | Дефект межпредсердной перегородки, комбинированный стеноз легочной артерии | Ложный сустав грудины по линии стернотомии | Функциональный и косметический дефект грудной клетки |
| 4 | 5 лет | Тетрада Фалло | Экзостозы грудины по линии стернотомии. | Косметический дефект грудной клетки |
| 5 | 5 лет | Дефект межжелудочковой перегородки, стеноз легочной артерии | Ложный сустав грудины, килевидная деформация грудины и передних отделов ребер | Функциональный и косметический дефект грудной клетки |
Предоперационное обследование, помимо общеклинических методов, включало полипозиционную рентгенографию грудной клетки, компьютерную томографию грудной клетки, эхокардиографию, электрокардиографию. У всех пациентов по данным обследования противопоказаний к операции со стороны сердечно-сосудистой системы не было.
Клинический пример N1.
Больной А. 12 лет. В возрасте 1 года ребенок перенес операцию по поводу дефекта межжелудочковой перегородки, дефекта межпредсердной перегородки, открытого артериального протока. При осмотре отмечалось искривление грудины и реберных хрящей по типу килевидной деформации грудной клетки (Рис. 1).
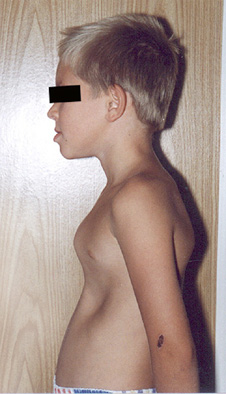
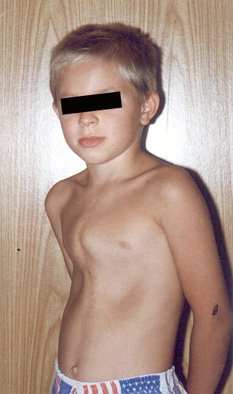
Рис. 1. Фото б-ного А. 12 лет с приобретенной деформацией грудной клетки после операции на сердце.
С внутренней стороны грудины образовались послеоперационные экзостозы, выявленные на компьютерной томографии (Рис. 2). Функциональных изменений со стороны сердечно-сосудистой и дыхательной систем нет.
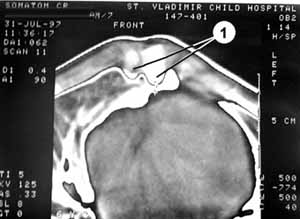
Рис. 2. Компьютерная томограмма грудной клетки б-ного А. 12 лет. (1) - экзостозы грудины.
В ходе корригирующей операции кожный разрез выполнен по старому вертикальному рубцу. Далее отсечены от грудины мечевидный отросток и прямые мышцы живота. Через образовавшееся окно тупым способом разделены спайки между задней поверхностью грудины и перикардом. Реберные дуги отсечены от грудины, деформированные хрящевые части их удалены. Загрудинные экзостозы резецированы долотом. Далее удалены деформированные хрящи 4 и 5 ребер с обеих сторон с сохранением надхрящницы на всем протяжении. Для устранения искривления грудины выполнены две поперечные клиновидные стернотомии - по передней и по задней поверхности (Рис. 3), что позволило придать грудной клетке правильную форму. Отсеченные ранее реберные дуги и прямые мышцы живота фиксированы к грудине прочными нитями (капрон N5). В загрудинное пространство установлен страховочный дренаж. Послеоперационный период протекал гладко. Ребенок выписан на 11 сутки после операции в удовлетворительном состоянии.
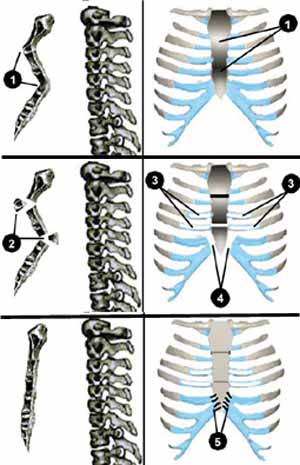
Рис. 3. Схема операции б-ного А. 12 лет.
(1) - искривление грудины. (2) - двойная клиновидная стернотомия. (3) - резекция реберных хрящей. (4) - отсечение реберных дуг. (5) - укорочение и фиксация реберных дуг.
Повторно осмотрен через 1 и 2 года. Грудная клетка правильной формы. Никаких косметических и функциональных дефектов не выявлено. Результат операции признан хорошим (Рис. 4).
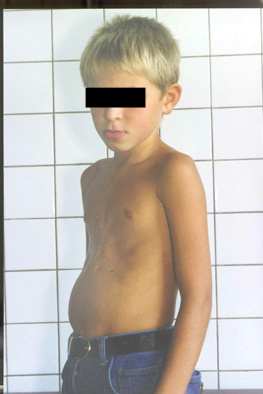
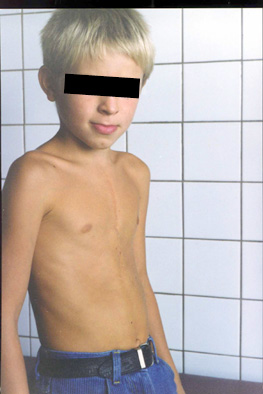
Рис. 4. Б-ной А. через 2 года после коррекции приобретенной деформации грудной клетки.
Клинический пример N2.
Больная К. 3 лет поступила в отделение для оперативного лечения послеоперационной деформации грудной клетки. В возрасте 1,5 лет ребенок перенес оперативную коррекцию дефекта межпредсердной перегородки и комбинированного стеноза легочной артерии. В послеоперационном периоде возник ложный сустав по линии бывшей срединной стернотомии. Диагноз подтвержден на компьютерной томографии (Рис. 5 и 6).
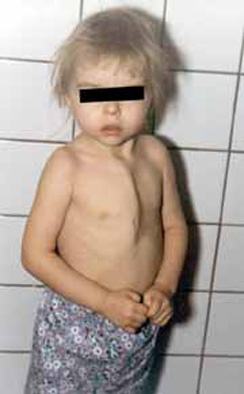
Рис. 5. Фото б-ной К 3 лет с ложным суставом грудины после операции на сердце.
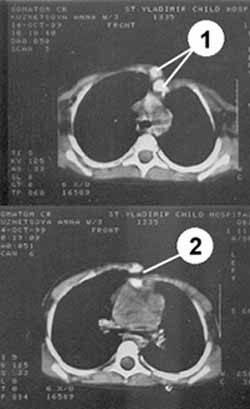
Рис. 6. Компьютерная томограмма грудной клетки б-ной К 3 лет. (1) - части грудины. (2) - ложный сустав.
В ходе пластической операции разрез кожи выполнен по старому послеоперационному рубцу от яремной вырезки до мечевидного отростка. При ревизии выявлено, что грудина разделена по всей длине ложным суставом. Сустав иссечен на всем протяжении. Части грудины сшиты отдельными узловыми швами. Послеоперационный период протекал гладко, ребенок выписан домой на 10 сутки после операции. На контрольной компьютерной томографии через 2 месяца после операции выявлено, что грудина нормальной толщины и формы, ложный сустав устранен полностью (Рис. 7 и 8).
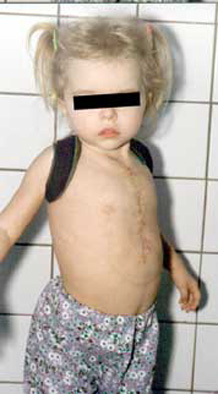
Рис. 7. Фото б-ной К 3 лет после коррекции приобретенной деформации грудной клетки.
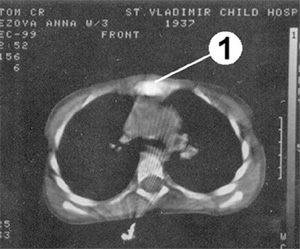
Рис. 8. Компьютерная томограмма больной К 3 лет после коррекции ложного сустава грудины. (1) - нормальная грудина.
Сроки наблюдения пациентов составляют до 5 лет. У всех больных получены хорошие косметические и функциональные результаты. Дети перенесли операцию и послеоперационный период без осложнений. Нарушений со стороны сердечно-сосудистой системы в ходе лечения и при дальнейшем наблюдении не выявлено.
На сегодняшний день проблема вторичных деформаций грудной клетки после операций на сердце в литературе практически не освещена. На наш взгляд это объясняется тем, что по тяжести и значимости на первом месте у данной группы больных стоят пороки сердца. На фоне этой патологии все остальное закономерно отодвигается на второй план. Поэтому в послеоперационном периоде и врачи, и родители больных детей значительное внимание уделяют нормализации деятельности сердечно-сосудистой системы, не обращая должного внимания на внешний вид ребенка.
Приведенные наблюдения иллюстрируют необходимость активного диспансерного наблюдения и применения современных методов обследования детей, которым ранее выполнялась срединная стернотомия, а так же возможность коррекции грубых вторичных деформаций грудной клетки у больных, перенесших ранее операции на сердце. Наличие у детей косметических дефектов при отсутствии грубых функциональных нарушений со стороны внутренних органов является достаточным основанием для постановки показаний к оперативному лечению.
Список литературы.
1.Haje SA "Iatrogenic pectus carinatum." A case report. Int Orthop 1995; 19(6):370-3.
(с) А.В. Виноградов 2004 г.
- Дмн Рудаков С.С. - признанный специалист в области хирургии грудной клетки - более 2000 торакопластик
- Оригинальные хирургические методики - хороший косметический результат
- Операции проводятся в ЦК Больница ОАО РЖД №6
- Фото ДО и ПОСЛЕ операций на грудной клетке
Запись на консультацию и операцию - 8 (495) 517-66-26
Читайте также:


