Что такое abs в анализе на чесотку
24 февраля 2017, 11:49 Эксперт статьи: Блинова Дарья Дмитриевна 0 4,144
Основной симптом чесотки — кожный зуд, который усиливается в вечернее и ночное время, что связано с особенностями жизнедеятельности клеща. Диагностика чесотки в большинстве случаев не вызывает сложностей. Но описаны случаи и нетипичных проявлений чесотки, когда зуд отсутствует либо выражен слабо и человек не придает ему значения. Такое течение опасно для окружающих, потому как чесотка быстро распространяется.
Важность своевременной диагностики
Чесотка относится к легко заразным кожным заболеваниям, несвоевременная диагностика которого приводит к инфицированию большого количества людей. Иногда позднее обращение за врачебной помощью происходит из-за слабовыраженного клинического проявления. А чаще человек путает высыпания с аллергической реакцией и принимает антигистаминные препараты, прием которых усложняет постановку диагноза. Пока человек не знает о заболевании, он является переносчиком, передавая клещей при прямом контакте и через предметы совместного пользования. Чем дольше человек не знает о заражении паразитом, тем больше людей инфицируются.
Первый прием
Диагностировать чесотку не составляет труда для врача-дерматолога. Типичные, выраженные чесоточные ходы клеща, обнаруживают при помощи лупы. На первом осмотре врач опрашивает больного на недавние контакты с больными людьми и внимательно осматривает кожные покровы. Отдельное внимание уделяется ладоням, боковым поверхностям рук, наружным половым органам, грудной клетке и спине. При возникновении сомнений врач назначает пациенту сдать анализ на чесотку. Обязательно создается диагностический анамнез.
Передача заболевания происходит двумя путями — прямым и непрямым путем. Непосредственный контакт с кожей больного — прямой путь, а передача через бытовые предметы, игрушки — непрямой путь. Зачастую передача происходит при половом контакте и через чужое постельное белье. Инкубационный период — 7—12 дней. Симптомы зависят от активности паразита, вызвавшего заболевание. Выраженные нарушения кожного покрова появляются после начала зуда. Кожные реакции возникают не на самого возбудителя, а на продукты жизнедеятельности. Характерные симптомы при чесотке:
- зуд, обостряющийся вечером и ночью;
- нарушения сна;
- сформированные извилистые чесоточные ходы, возвышающиеся над поверхностью кожи;
- присутствие папулезной, пузырчатой и узелковой сыпи, которая быстро распространяется по телу;
- черные точки, заметные при увеличении, вдоль линии хода;
- гнойничковые расчесы;
- точечные кровавые корки.
Диагностика путем визуального осмотра выполняется при первом обращении и на протяжении терапии. Чаще осмотр делают при помощи увеличительного стекла. Йодную пробу назначают, чтобы облегчить визуальный осмотр. Для такого осмотра на предполагаемые пораженные участки наносят раствор йода. Йод придает чесоточным ходам насыщенный цвет, отличающийся от остальных участков кожи. Иногда вместо йода используют чернила, тушь либо анилиновые красители. Такой метод требует проведения дополнительных анализов. Зачастую вместе с ним назначают анализ соскоба, взятого с поверхности кожи.
Как распознать при помощи лабораторных методов диагностики чесотки?
- Экспресс-анализ чесотки — лабораторная диагностика с использованием водного раствора молочной кислоты (40%). Если в анализе зафиксированы самки или личинки, результат считается позитивным.
- Микроскопия кожных срезов. Скальпелем либо глазными ножницами срезают кусок рогового слоя кожи и заливают 20% щелочью. Через 5 минут кожу исследуют под микроскопом. Анализ дает возможность обнаружить взрослых клещей, яйца и продукты жизнедеятельности паразита.
- Кожный соскоб. Эпидермис с пораженного чесоточным ходом участка понемногу соскабливают до появления крови. Затем полученный материал отправляют на анализ под микроскоп.
- Вытаскивание взрослого клеща из слепого конца хода. Ввиду неэффективности применяется редко.
Исследование на чесотку путем соскоба делают для лабораторного подтверждения инфицирования клещом. Для анализа глубоко соскабливают роговой слой эпидермиса поврежденный сыпью, папулами и чесоточными ходами. Сбор биоматериала для исследования и диагностики проводят в лабораторных условиях. Микроскопия соскоба обнаруживает клеща, личинки паразита, яйца и отходы от жизнедеятельности клеща. Противопоказаний и дополнительной подготовки к анализу нет. Не рекомендуют перед диагностикой наносить на кожу мази либо кремы, в противном случае возможно получение недостоверного результата. Устанавливается диагноз и назначается необходимая терапия после получения результатов. При нетипичном течении болезни соскоб — основной и достоверный метод постановки диагноза.
- Появление типичных симптомов чесотки — зуда, сыпи, узлов и ходов движения паразита.
- Сдать соскоб на чесотку рекомендуют людям, находившимся в очаге заражения и тем, кто контактировал с человеком, у которого подозревают заболевание.
- Затяжная аллергия без причины.
- Не использовать антигистаминные препараты.
- Не наносить на кожу мази и кремы (особенно гормональные).
- В день перед анализом не принимать душ, используя бактерицидные средства.
- Мыть кожу в день и за день до диагностики только водой.
- Для начала тщательно осматривают эпидермальный слой и выбирают участок для соскоба.
- Наносят на кожу немного жидкого парафина, чтобы легче было распознать ходы клеща.
- Скальпелем либо глазными ножницами соскабливают роговой слой кожи, захватывая везикулы и папулы.
- Помещают собранный биоматериал на предметное стекло и изучают под микроскопом.
- В случае сомнительного результата анализа может потребоваться еще один соскоб с другого участка.
- Обнаруженные личинки, паразиты либо яйца подтверждают диагноз.
- После поставки диагноза назначают необходимую терапию.
Сложность постановки диагноза состоит в том, что высыпания, вызванные клещом, скрываются под вторичной инфекцией, спровоцированной расчесами. Трудно поставить точный диагноз без дифференциальной диагностики детям до года, у которых чесотка проявляется нетипично. Основной способ удостовериться в диагнозе — выявить чесоточного зудня либо отложенные личинки. Дифференциальная диагностика проводится, чтобы отличить чесотку от таких заболеваний:
- сыпь новорожденных;
- атопический дерматит;
- бактериальная экзема;
- крапивница;
- ветрянка;
- аллергия;
- узелковая почесуха;
- грибковая либо бактериальная инфекция.
Что делать при обнаружении?
Пациента с диагностированной чесоткой изолируют от окружающих, чтобы остановить распространение заболевания. Чесотка при правильном лечении проходит быстро и не вызывает осложнений. Терапия лечения занимает 7—10 дней, в случае затяжного инкубационного периода — 2—3 недели. Перед началом терапии пациент принимает горячий душ с использованием мочалки и мыльного раствора. Использование мочалки поможет смыть клещей, находящихся на поверхности кожи, а горячий душ расширит кожные поры, что позволит противочесоточному препарату проникнуть в глубокие слои эпидермиса. После нанесения средств мыться запрещается. Не принимают душ, если присутствуют проявления вторичной пиодермии. К противочесоточным средствам относятся:
Чесотка – это паразитарное инфекционное заболевание кожи, возбудителем которого является чесоточный клещ. Она проявляется сильным кожным зудом и передается при физическом контакте с кожей носителя инфекции.
Чаще всего заболевают люди молодого возраста и дети, особенно в осенне-зимний период.
Как правило, чесотка успешно поддается лечению.
Скабиес, короста, псороптоз, хориоптоз, акароз.
Симптомычесотки при первичном заражении могут проявляться лишь спустя 4-6 недель, при повторном заражении – уже в течение дня.
- Сильный зуд, особенно в ночное время.
- Выступающая кожная сыпь красного цвета, везикулы (небольшие красноватые узелки, пузырьки, которые могут быть заполнены прозрачной жидкостью) и мелкие, волнистые подкожные ходы (чешуйчатые линии длиной от нескольких миллиметров до 1 см). На одном из концов хода часто можно рассмотреть крошечную темную папулу – клеща. У взрослых людей ходы и папулы чаще всего располагаются между пальцами, в подмышечной области, вокруг талии, на внутренней стороне запястья, локтя, вокруг груди, на ягодицах, лопатках, коленях. Возможно распространение на любую часть тела, кроме лица.
У детей до 3 лет ходы также могут располагаться на голове, лице, шее, на ушных раковинах, на ладонях, на подошвах ног.
- У пациентов с пониженным иммунитетом возможно шелушение кожи без сопутствующего зуда (особенно на ладонях и подошвах ног у взрослых, на коже головы у детей).
- В результате расчесывания пораженных областей кожи могут появляться вторичные чесоточные элементы: сыпь, корки, гнойничковые высыпания.
Общая информация о заболевании
Чесотка – это паразитарное инфекционное заболевание кожи, возбудителем которого является чесоточный клещ. Она проявляется сильным кожным зудом.
Заболевание передается при тесном или длительном физическом контакте с носителем инфекции, в частности при половом контакте. Клещи могут выживать вне кожи человека около трех дней, однако через одежду или постельное белье инфекция передается крайне редко.
Заражение от животных также маловероятно, потому что каждый вид клещей предпочитает конкретный тип хозяина. Клещи, поражающие животных, могут вызывать лишь временную реакцию кожи человека, так как они не в состоянии продолжить на ней свой жизненный цикл. В таком случае чесотка обычно не требует лечения.
Больше всего чесотке подвержены дети и подростки. Частота инфицирования связана с особенностями жизнедеятельности клеща, вызывающего заболевание, чаще всего это осенне-зимний период.
После того как клещ попадает на кожу, ему, для того чтобы прогрызть ее, требуется около 30 минут. Затем, продвигаясь через верхние слои кожи, он выделяет вещества, разрушающие ее верхний слой. Чесоточные клещи питаются именно растворенной тканью, а не кровью человека.
В дневное время клещи неактивны, а вечером и в ночью выбираются на поверхность кожи, где спариваются. После этого самец клеща умирает, а самка внедряется в поверхностные слои кожи, образуя ход, в который она откладывает 60-90 яиц. Формирование взрослого клеща происходит в течение 10-14 дней, при этом менее 10 % яиц становятся взрослыми особями.
Обычно на коже человека обитает около 10-20 взрослых клещей. Испражнения, которые клещи оставляют позади себя, сами клещи и их яйца вызывают зуд – аллергическую реакцию.
В запущенных случаях течение чесотки сопровождается бактериальной инфекцией кожи.
У людей с ослабленным иммунитетом (ВИЧ-инфицированных, больных лейкемией), у пожилых может возникать тяжелая форма чесотки – норвежская чесотка. Она сопровождается большим количеством клещей (около миллиона) и пораженных областей. При этом зуд может быть минимальным или вовсе отсутствовать. Норвежская чесотка характеризуется высокой заразностью и сложностью лечения.
Кто в группе риска?
- Учащиеся интернатов, школ, детских садов, студенты.
- Люди с пониженным иммунитетом (больные ВИЧ, лейкемией).
- Ведущие беспорядочные половые связи.
- Живущие в домах престарелых.
- Военнослужащие, учащиеся кадетских корпусов.
- Заключенные тюрем и колоний.
- Живущие в неблагоприятных условиях, в тесноте, люди без определенного места жительства.
Для диагностики чесотки необходим осмотр кожных покровов: устанавливается наличие ходов, берутся соскобы с пораженных участков, которые затем изучаются под микроскопом для выявления клещей или их яиц.
Лечениечесотки предполагает уничтожение клещей, вызывающих заболевание. Для этого могут использоваться различные препараты в форме таблеток, кремы, лосьоны, шампуни, мази.
При необходимости проводится лечение вторичной инфекции, вызванной расчесами кожи.
Родственникам и сожителям больного рекомендуется профилактический прием лекарств даже при отсутствии симптомов заболевания.
Для предотвращения повторного заражения и заражения окружающих рекомендуется обработка всей одежды, личных вещей, полотенец и постельного белья.
Чесотка
Чесотка – паразитарное заболевание кожи, вызываемое чесоточным клещом Sarcoptes scabiei hominis , являющимся внутрикожным паразитом человека.
Этиология и патогенез. Чесоточные клещи имеют овальную черепахообразную форму. Размеры самки около 0,3 мм в длину и 0,25 мм в ширину, размеры самца меньше.
Клиническая картина. Длительность инкубационного периода при чесотке может колебаться от 1 до 6 нед, но наиболее часто она составляет 7–12 дней. На длительность инкубационного периода влияют количество возбудителей, попавших на кожу человека при инфицировании, реактивность организма, гигиенические навыки больного. Основными клиническими симптомами чесотки являются зуд, наличие чесоточных ходов, характерная локализация клинических проявлений. Клиническая картина обусловлена деятельностью клеща, реакцией больного на зуд, вторичной пиогенной флорой, аллергической реакцией организма на возбудителя и продукты его жизнедеятельности. Наиболее характерно возникновение или усиление зуда в вечернее и ночное время, что обусловлено наличием суточного ритма активности клещей с усилением ее в ночные часы. Зуд появляется после внедрения чесоточного клеща в роговой слой эпидермиса. Морфологические изменения на коже в это время могут либо отсутствовать, либо быть минимальными (чаще всего это мелкие везикулы, папулы или волдыри в местах внедрения возбудителя). Патогномоничным признаком болезни является чесоточный ход. Типичный чесоточный ход имеет вид слегка возвышающейся прямой или изогнутой, беловатой или грязно‑серой линии длиной от 1 мм до нескольких сантиметров (чаще около 1 см). На переднем (слепом) конце хода часто обнаруживается пузырек (здесь находится самка клеща, просвечивающая через роговой слой в виде темной точки). Нередко чесоточные ходы представлены несколькими пузырьками на различных этапах развития, расположенными линейно в виде цепочки. В случае присоединения вторичной инфекции пузырьки превращаются в пустулы. При засыхании экссудата ходы принимают вид серозных или гнойных корочек.
Редкой разновидностью болезни является чесотка норвежская (корковая, крустозная) , наблюдающаяся у лиц с нарушенной кожной чувствительностью, психически больных, лиц с иммунной недостаточностью (часто на фоне длительного приема кортикостероидов и цитостатиков). Для норвежской чесотки характерно появление в типичных местах массивных грязно‑желтых или буро‑черных корочек толщиной от нескольких миллиметров до 2–3 см. Высыпания могут распространяться на кожу лица, шеи, волосистой части головы, принимать генерализованный характер, создавая картину сплошного рогового панциря, затрудняющего движения и делающего их болезненными.
Встречаются также случаи с ограниченным поражением (складки кожи, локти). Между слоями корок и под ними обнаруживается большое количество чесоточных клещей, а на нижней поверхности наслоений – извилистые углубления, соответствующие чесоточным ходам. При отторжении корок обнажаются обширные мокнущие эрозивные поверхности. Кожа у больных норвежской чесоткой сухая, ногти резко утолщены, на ладонях и подошвах выражен гиперкератоз. Процесс часто осложняется пиодермией, лимфаденитами. В крови – эозинофилия, лейкоцитоз, повышенная СОЭ. При ярко выраженной клинической картине зуд слабый или отсутствует. Норвежская чесотка высококонтагиозна, причем у контактных лиц развивается обычная форма заболевания. Сильный зуд, характерный для чесотки, приводит к расчесам, вследствие чего заболевание часто осложняется вторичной пиодермией (фолликулиты, импетиго, эктимы, фурункулы).
Иногда у больных чесоткой могут возникать посткабиозные узелки – лимфоплазия постскабиозная. Узелки развиваются на отдельных участках кожи с особой предрасположенностью отвечать на воздействие раздражителей реактивной гиперплазией лимфоидной ткани. Узелки размером от горошины до фасоли имеют округлые или овальные очертания, синюшно‑розовую или буровато‑красную окраску, гладкую поверхность и плотную консистенцию. Наиболее часто они располагаются на закрытых участках (мошонка, внутренняя поверхность бедер, живот, подмышечные ямки, область вокруг сосков молочных желез). Течение процесса доброкачественное, но может быть очень длительным (от нескольких месяцев до нескольких лет). В крови нередко обнаруживается лимфоцитоз. Узелки устойчивы к противочесоточной терапии.
Диагноз чесотки ставится на основании клинической картины, эпидемиологических данных и подтверждается лабораторными методами, цель которых – обнаружение возбудителя. Метод извлечения клеща иглой: под лупой вскрывают слепой конец чесоточного хода в месте, где видна темная точка (самка). Затем острие иглы слегка продвигают в направлении чесоточного хода, при этом самка обычно прикрепляется присосками к игле и ее легко извлекают. Клеща помещают на предметное стекло в каплю 10% раствора щелочи, накрывают покровным стеклом и рассматривают под микроскопом. Метод тонких срезов: острой бритвой или глазными ножницами срезают участок рогового слоя с чесоточным ходом или пузырьком. Материал заливают 20% раствором щелочи, выдерживают 5 мин, затем микроскопируют. Метод в отличие от предыдущего позволяет увидеть не только клеща, но и его яйца, оболочки, экскременты. Успех лабораторной диагностики во многом зависит от умения обнаружить чесоточный ход. Для облегчения поисков подозрительные элементы смазывают спиртовым раствором йода, анилиновыми красителями, тушью, чернилами: разрыхленный слой эпидермиса на месте чесоточного хода более интенсивно впитывает красящее вещество и становится заметным. Метод обнаружения чесоточного клеша Соколовой: каплю 40% раствора молочной кислоты наносят на любой чесоточный элемент (ход, везикулу, папулу, корочку). Через 5 мин разрыхленный эпидермис соскабливают острой ложечкой до появления капиллярного кровотечения. Полученный материал переносят на предметное стекло в каплю раствора молочной кислоты, накрывают покровным стеклом и сразу же микроскопируют.
Дифференциальный диагноз проводят с другими акариазами – псевдочесоткой (чесотка зудневая животных) , развивающейся при попадании на кожу человека клещей от животных или птиц, которые кусают кожу человека, но не паразитируют в ней, чесоткой зерновой , вызываемой пузатым клещом, обитающим в прелой соломе, а также тромбидиазом , вызываемым личинками клещей краснотелок, обитающих на растениях.
При них клещи также не паразитируют в коже человека, а лишь кусают ее, поэтому нет чесоточных ходов, а на местах укусов появляются отечные узелки, везикулы. Дифференцируют чесотку также с нейродермитом, почесухой. Решающую роль в дифференциальной диагностике играет лабораторное обследование с выявлением возбудителя болезни.
Чесотка это кожное заболевание, которое передается при контакте с зараженным или бытовым путем. Основным симптомом является зуд в вечернее или ночное время. Диагностика этого заболевания не вызывает сложностей.
Общие сведения о чесотке
Одним из самых распространенных паразитарных заболеваний кожи является чесотка. Возбудитель этого заболевания – чесоточный клещ. Заражение может произойти посредством прикосновения к носителю инфекции. На первых стадиях определить заболевание не возможно, поэтому инфекция передается легко.
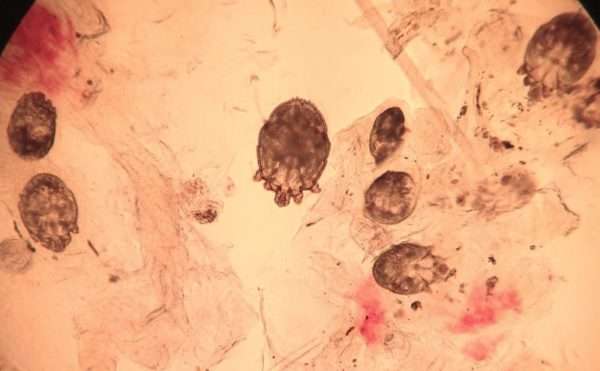
Возраст паразита определяет период инкубации. Если человек подхватил личинок или молодых самок, то инкубационный период может быть равен двум-трем неделям. Благодаря этому редко можно определить, кто является носителем клеща и когда произошло инфицирование.
Заражение паразитом может произойти двумя способами:
- контактный – человек прикоснулся к зараженному, например, пожал ему руку,
- бытовой – через вещи, ручки дверей, поручни, предметы личной гигиены.
Основными признаки инфицирования чесоточным паразитом являются:
- зуд, который возникает в ночное время,
- появление зудящих пузырьков между пальцами, на локтевом суставе, половых органах, животе,
- проявление под кожей характерных ходов, которые прокладывает особь. Ходы выглядят небольшой волнообразной полосой, длина которых не превышает одного сантиметра.
При возникновении одного симптома из перечисленных, необходимо срочно обратиться к врачу-дерматологу, чтобы избежать осложнений.
Существует несколько способов определения этого заболевания:
- Йод. Если кожу окрасить настойкой йода, то чесоточные ходы будут ярко выделяться коричневым цветом.
- Молочная кислота. Она разрыхляет кожный покров, не дает развиваться нагноению, рассыпаться материалу при соскобе. Каплю капают на узелок или чесоточные ходы, через пять минут соскабливают до появления капиллярной крови. Полученный материал микроскопируют.
- Игла. В некоторых случаях возможен метод извлечения паразита при помощи иглы.
Во время осмотра врач смотрит на наличие чесоточных ходов, которые являются главными симптомами чесотки. Это серые извилистые линии, длина которых 5-10 миллиметров. В его конце, возможно увидеть клеща и наличие пузырька.
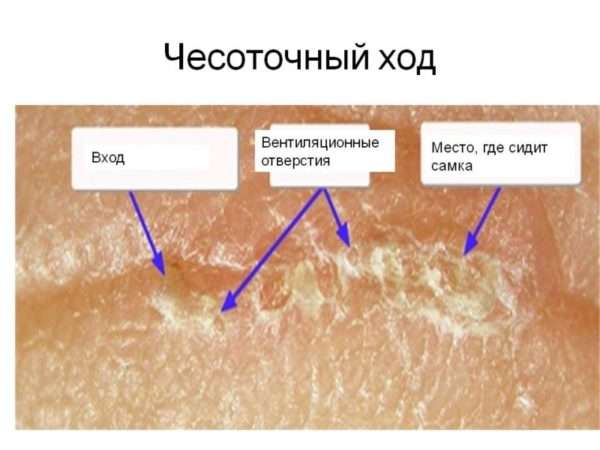
Локализация ходов – подмышечные впадины, внутренняя поверхность запястья, кисти, кожа сосков у женщин, половой орган у мужчин, живот, бедра, ягодицы и локти.
- клещ не поражает ладони, подошвы, лицо, верхнюю часть спины у взрослых людей,
- у детей этот паразит распространяется по всему телу и волосистой части головы,
Чтобы врач мог правильно назначить лечение, пациент должен пройти специальные лабораторные исследования.

Методы лабораторной диагностики:
- клещ извлекается из слепого конца хода иглой. Этот традиционный способ является неэффективным при наличии старых разрушенных папул,
- делается тонкий срез участка кожи на месте чесоточного хода. В таком случае при обследовании можно определить не только паразита, но и его яйца,
- проводится соскоб области слепого конца хода. Это позволяет обнаружить взрослую особь, яйца, личинки паразита,
- нанесение щелочного раствора на кожу. Для этого его необходимо нанести на кожу, провести аспирацию мацерированной ткани и исследовать полученные результаты.
Если пациент обращается с жалобами на зуд, то в первую очередь он должен быть обследован на чесотку.
Внимание! Рекомендуется обратиться к врачу при первых проявлениях зуда, так как запущенная форма заболевания всегда приводит к длительному течению, и может вызвать осложнения.
Для подтверждения заражения человек должен пройти исследование соскоба. В процессе исследования снимают роговой слой кожи, которая повреждена сыпью, чесоточными ходами, папулами.
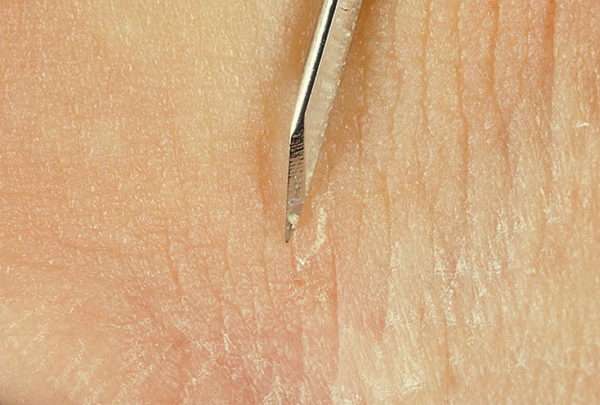
Благодаря соскобу можно обнаружить клеща, яйца или личинок паразита.
После результатов анализа, врач назначает необходимую терапию.
Внимание! Соскоб – это самый достоверный способ постановки диагноза при нетипичном течении.
Основания для проведения лабораторного соскабливания служат:
- появления основных признаков чесотки: зуд, сыпь, чесоточные ходы и узлы,
- длительная аллергия без оснований,
- контактирование с зараженным человеком или длительное нахождение в очаге заражения.
Процедура взятия соскоба:
- осмотр эпидермиса и выбор подходящего участка кожи. Это может быть не расчесанный чесоточный ход,
- на кожу наноситься жидкий парафин,
- роговой слой эпидермиса аккуратно снимают скальпелем или глазными ножницами, при этом захватывают папулы и везикулы,
- собранный материал изучается под микроскопом,
- если результаты анализа вызывают сомнения, то берется дополнительный соскоб с другого участка кожи,
- подтверждением диагноза служат наличие личинок, яиц либо паразитов.

Если диагноз был подтвержден, то врач подбирает необходимый курс лечения.
Как правильно подготовиться к диагностике чесотки
Диагностика этого заболевания не требует специальной подготовки. Необходимо исключить перед проведением процедуры использования кремов и мазей, так как полученный результат может быть неправильным.
Основные правила подготовки:
- Нельзя применять антигистаминные препараты.
- Не наносить на кожу крем и мазь.
- Не использовать бактерицидные средства в день перед анализом.
- Принимать душ за сутки и в день забора без гигиенических средств, только водой.
Соблюдение этих правил помогает в получении точного диагноза и делает последующую терапию эффективной. Если диагноз будет поставлен неправильно, то последствия лечение не принесут ожидаемого результата, а приведут к ухудшению здоровья.
Симптомы аллергии и чесотки схожи, по этой причине многие пациенты путают эти два различных заболевания. Но эти болезни имеют разную терапию и методы диагностики.

Отличить их можно по следующим критериям:
- Зуд. При аллергии зуд возникает в любое время суток, а при чесотке только вечером и ночью.
- Высыпание. Сыпь при аллергических реакциях локализируются на лице, ногах, руках, животе. Клещи предпочитают более нежные участки кожи и на лице не появляются.
- Подкожные ходы имеются только при чесотке.
При аллергии у человека наблюдаются дополнительные симптомы, которые не возникают при чесотке:
При высыпаниях аллергического характера помогает любое антигистаминное средство.
Внимание! Если зуд появился у других членов семьи, это главный признак того, что необходимо обратиться за консультацией дерматолога.
Клоп – это кровососущее насекомое, которое питается че++ловеческой кровью.
Симптомы укусов клопов:
Клопы кусают открытые части тела: лицо, руки, ноги, шею, плечи. Сильный зуд проявляется в любое время суток, а при чесотке только ночью или вечером. В отличие от чесоточных клещей, клопы видны невооруженным глазом и могут жить без пищи в течение длительного времени.
Таким образом, основным и достоверным способом диагностики чесотки является соскоб роговой кожи в местах ходов. Для диагностирования заболевания не следует выполнять специальных подготовительных мероприятий.
Чесотка часто маскируется под другие дерматологические заболевания. Достоверная и быстрая диагностика болезни позволяет вовремя начать лечение, что всегда немаловажно при инфекционных патологиях.
При любом подозрении на скабиес больной должен обратиться к врачу. Доктор проведет лабораторные тесты, поставит диагноз и назначит лечение.
Причины чесотки
Инфекция передается при телесном контакте. Без человека зудень может прожить до 3 суток, поэтому чесотка также способна передаваться через одежду или постельное белье.
На чесоточном больном при классическом протекании заболевания обнаруживается около сотни зудней. Люди с иммунодефицитом болеют не обычной, а норвежской формой, когда тело заселяют миллионы клещей.
Симптомы
Признаки чесотки не указывают со всей ясностью именно на это заболевание. Аналогичные симптомы (зуд, сыпь, покраснения) возникают при ряде болезней аллергической и дерматологической природы.
С большой вероятностью указывают на чесотку следующие проявления:
- зуд усиливается вечером и ночью, а утром стихает;
- на коже можно разглядеть чесоточные ходы – характерные образования, не присущие никакому другому заболеванию, кроме скабиеса.
Чесоточный ход – светлая выпуклая извилистая линия в верхнем слое кожи, видимая невооруженным глазом. Длина туннеля составляет 1-2 см. Это след передвижения самки зудня. Часто в начале туннеля формируется небольшое нагноение.
Обычное место для расположения чесоточных ходов – кожа между пальцами на руках. Патология может появиться на животе, запястьях, тыльной стороне кистей – везде, где эпидермис особенно тонкий.
В типичных случаях чесотки ходы видны под лупой. Сидящие в них зудни выглядят как утолщения.
Ходы делают и личинки. Едва вылупившись, они начинают грызть эпидермис в самом верхнем слое. Скорость рытья 2-3 мм в день. Паразиты активны вечером, поэтому зуд усиливается ночью.
Существуют атипичные формы чесотки, диагностика которых затруднена:
- без ходов;
- без зуда (развивается на фоне лечения кортикостероидами);
- узелковая;
- норвежская;
- грудничковая;
- экзематизированная.
Клиническая картина
Занимаюсь обнаружением и лечением паразитов уже много лет. С уверенностью могу сказать, что паразитами заражены практически все. Просто большинство из них крайне трудно обнаружимы. Они могут быть где угодно - в крови, кишечнике, легких, сердце, мозге. Паразиты в буквальном смысле пожирают вас изнутри, заодно отравляя организм. В итоге, появляются многочисленные проблемы со здоровьем, сокращающие жизнь на 15-25 лет.
Основная ошибка - затягивание! Чем раньше начать выводить паразитов, тем лучше. Если же говорить о лекарствах, то тут всё проблематично. На сегодняшний день существует только один действительно эффективный антипаразитный комплекс, это Toximin . Он уничтожает и выметает из организма всех известных паразитов - от головного мозга и сердца до печени и кишечника. На такое не способен больше ни один из существующих сегодня препаратов.
В рамках Федеральной программы, при подаче заявки до 12 октября . (включительно) каждый житель РФ и СНГ может получить одну упаковку Toximin БЕСПЛАТНО!
Зуд и высыпания – первые признаки чесотки. Они только помогают диагностировать болезнь. Клиническая диагностика обязательно должна подтверждаться лабораторными исследованиями.
В некоторых случаях на локтях пустулы сливаются, образуя сначала кровянистые, а затем гнойные корочки – это так называемый симптом Горчакова. Запущенное заболевание осложняется пиодермией, когда поврежденная паразитами кожа заражается стафилококком. Это приводит к появлению фолликулов и фурункулов, заполненных гноем.
Лабораторные исследования
Согласно протоколу ведения чесоточных больных диагностировать заболевание можно на основании клинических и эпидемиологических факторов, подтвержденных лабораторными тестами.
Дерматоскопия
Это обязательное исследование при распознавании чесотки. В случае классического протекания дерматоскопия всегда дает достоверный результат. При чесотке без ходов исследование помогает поставить положительный диагноз только в трети случаев.
Дерматоскоп – оптический ручной прибор, позволяющий осматривать верхний слой кожи пациента под увеличением в 10 и более раз.
Несмотря на то, что применение дерматоскопии при диагностировании чесотки рекомендовано приказом МЗ, в медицинских учреждениях это исследование проводят только треть дерматологов. Это связано в большинстве случаев с отсутствием приборов в клиниках.
- выявить чесоточные ходы;
- обнаружить элементы, указывающие на присутствие паразитов;
- сделать соскоб с нужного места, что повышает достоверность микроскопирования;
- передавать результаты исследования по цифровым каналам связи;
- обнаружить редкие разновидности ходов;
- оценить эффективность лечения.
Соскоб
Это оптимальный способ лабораторной диагностики чесотки, поэтому используется чаще других. Анализ на скабиес заключается в получении биологического материала и последующего микроскопирования.
Перед забором биоматериала кожу пациента смачивают молочной кислотой или слабой щелочью, после чего клетки эпидермиса лучше отделяются. Дополнительно берут соскоб из-под ногтей больного.
Чернильный тест – вспомогательный способ диагностики, помогающий обнаружить на коже скабиозные ходы, если они не видны.
Как делают? Последовательность действий:
- на кожу наносят синие чернила;
- смывают спиртом;
- скабиозный ход проявляется в виде окрашенного следа.
Вместо чернил можно использовать йод, анилиновые соединения, сажевую краску.
Метод масляной витропрессии также позволяет найти ходы. На пораженную кожу наносят любой минеральный жир и надавливают предметным стеклом. Паразиты и их яйца становятся видны как инородные темные элементы на фоне обескровленной кожи.
Лабораторная экспресс-диагностика чесотки – новый метод исследования. Каплю 40% молочной кислоты наносят на возможный скабиозный элемент. Выдерживают 5 минут до разрыхления и соскребают поверхностный слой кожи, пока не появятся следы крови. Биоматериал перемещают на предметное стекло и сразу же микроскопируют.
Диагноз ex juvantibus
Способ используется в исключительных случаях, при значительных диагностических затруднениях. Он позволяет ставить заключение по оценке результатов проведенного лечения. Другими словами, чтобы поставить диагноз нужно провести антискабиозную терапию.
Извлечение острием
При этом методе доктор получает для исследования взрослую особь клеща, доставая ее непосредственно из хода стерильной одноразовой иглой для инъекций. Под лупой туннель протыкают в месте, где видно затемнение. Предположительно это самка зудня.
Острие передвигают, клещ прикрепляется к нему. Его вытаскивают, помещают в воду или молочнокислую субстанцию и рассматривают под увеличением.
Тонкие срезы
Лезвием подчищают верхний пласт эпидермиса и обследуют его под окуляром. Предварительно кожу обрабатывают 5 минут каустической содой. Таким способом обнаруживают самих клещей, яйца, выделения, нимф.
Диагностика норвежской формы
Корковая или норвежская форма (МКБ-10 B86, МКБ-9 133.0) часто протекает без зуда, что затрудняет ее распознавание. Дерматолог может принять ее за:
- экзему, осложненную пиодермией;
- псориаз, сопровождающийся гиперкератозом – утолщением роговой части эпидермиса.
- покраснение кожи;
- образование толстых корок;
- шелушение;
- деформация ногтей.
Диагностировать заболевание помогут исследования:
- биопсия утолщенного слоя кожи под микроскопом – обнаруживается огромное количество ходов, расположенных послойно, а также клещи, яйца и личинки;
- гиперпигментация в паху, шее и подмышками, что хорошо заметно при осмотре в дерматоскоп;
- анализ крови показывает лейкоцитоз и повышение СОЭ – косвенный признак.
Дифференциальная диагностика
Современный подход к обнаружению чесоточных клещей:
Чесотку нужно отличать от:
- псевдочесотки, вызванной демодекозными или пузатыми клещами;
- экземы;
- атопического дерматита;
- кожного зуда от нервных расстройств;
- кожного зуда, вызванного соматическими заболеваниями – сахарным диабетом, атеросклерозом, онкологией, токсикозом, глистными заражениями.
Подробно и профессионально о диагностике чесотки в видео:
У детей чесотка может протекать как ветряная оспа, почесуха.
Несмотря на хорошо разработанную методику лабораторных исследований, обнаружить клещей удается не всегда. В таких случаях врач может поставить диагноз при обнаружении на коже папул и везикул на фоне зуда, усиливающегося по вечерам.
Читайте также:


