Что такое чесоточная печенка описание боткина

В данной статье я постараюсь рассказать более подробно о болезни Боткина, ее симптомах. Сразу хочется отметить, что эта болезнь не новая, еще задолго до нашей эры сохранились упоминания о ней. Естественно, в те далекие времена данное заболевание носило другое название. По наружным изменениям, которые отображались на больных людях и дали соответствующее название – желтушная болезнь. Во время болезни кожа человека и белки глаз приобретали желтый цвет. Особенно хорошо это было видно в дневное время, под ярким солнечным светом. При искусственном освещении данные отличия становились трудно распознаваемыми.
Немного истории
В настоящее время данное заболевание чаще называют болезнь Боткина или гепатит А так как именно этот вирус и провоцирует данную болезнь у людей. Но данный вирус увидеть, а тем более исследовать удалось только со времени изобретения электронного микроскопа. До этой поры, а именно в 1886 году профессор Боткин С.П. сформулировал новую для той эпохи характеристику этой болезни. Он обследовал много людей, которые болели желтушной болезнью и пришел к выводу, что данное заболевание имеет инфекционный (заразный) характер. Наиболее часто эта болезнь возникает в определенное время года (обычно весной вовремя паводка) и в определенных местах вызывает эпидемический характер. Ему удалось выяснить, что данная болезнь в первую очередь поражает внутренние органы, такие как печень, желудок, кишечник, почки, нервную систему. Она может передаваться от одного заболевшего к другому. В настоящее время научные труды Боткина С.П. нашли свое подтверждение, мало того — в связи с достижениями науки и техники удалось увидеть и исследовать вирус, провоцирующий данное заболевание.
У болезни Боткина есть несколько периодов протекания, а именно – начальный (пред желтушный) и желтушный. В начальном периоде болезни Боткина проявляется ответная реакция организма на появившуюся инфекцию. Он характерен тем, что у больных появляется озноб, температура, болят суставы и мышцы. В большинстве случаев пропадает аппетит, появляется тошнота, раздражительность, постоянное чувство усталости, слабость, частые головные боли. При визуальном осмотре выявляется белый налет на языке, стул не в норме (понос или запор). Такое состояния организма, которое по многим симптомам напоминает вялотекущую простуду обычно длится от 4 до 8 дней. С появлением желтухи, которое свидетельствует о том, что наступил второй период протекания данной болезни начинают исчезать некоторые симптомы начального периода. В частности, нормализуется температура. Но с другой стороны изменяется внешнее состояние больного, которое является явным признаком болезни Боткина. Так кожные покровы больного, белки глаз, слизистые оболочки полости рта приобретают желтоватый цвет. Края печени увеличиваются и уплотняются, увеличивается общее содержание билирубина в крови, а лейкоцитов – уменьшается. Также следует отметить следующее: большинство детей в возрасте до 10 лет и примерно от 25% до 50% взрослых переносят болезнь Боткина в бессимптомной форме, то есть без явных симптомов этой болезни описанных выше. В противоположность сказанного существует также молниеносная форма протекания этой болезни. Она характерна очень быстрым процессом разрушения клеток печени, нарушениями функций центральной нервной системы, всевозможными кровоизлияниями в различных органах. У таких больных отмечается рвота цвета кофейной гущи и запах аммиака изо рта. В дальнейшем, при неблагоприятных стечениях обстоятельств может наступить печеночная кома, нарушение процессов обмена веществ, рефлексов, дыхания, потерей сознания. Согласно статистике, количество больных с молниеносной формой протекания болезни Боткина составляет не более 0,5%.
При данном заболевании следует отказаться от употребления жиров. Из-за нарушений функций печени, при болезни Боткина, перестает поступать желчь в кишечник. В виду этого существенным образом нарушается переваривание жиров. Вообще при составлении меню нужно стараться включать побольше продуктов, которые оказывают благоприятное действие на печень и увеличивают ее работоспособность. К таким продуктам относят: творог, рыба (приготовленная на пару), мед, сахар, овощи и фрукты. Рекомендуется к употреблению большее чем обычно количество жидкостей. Это может быть фруктовый и ягодный сок, настой шиповника, компоты. Предпочтение нужно отдавать напиткам с большим содержанием витамина С.
Не рекомендуется употреблять соленные блюда, употребление соли резко ограничить (соль задерживает жидкость в тканях и таким образом мешает удалению из организма токсических, вредных веществ). Также желательно отказаться от употребления калорийных продуктов, таких как свиное сало, баранина, копченных продуктов, консервов, молока, круп, мяса и сладостей.
Боль в правом подреберье, тошнота и рвота характеризуют болезнь Боткина. Вирусный гепатит поражает преимущественно печень, негативно сказываясь на работе всего организма. Ранние признаки недуга легко спутать с другими заболеваниями. Точный диагноз может поставить врач-инфекционист на основании осмотра, выяснения симптомов и результатов анализов.

Суть проблемы
Болезнь Боткина — инфекционное заболевание, которое поражает весь организм, но наибольший удар получает печенка. В ней развивается воспаление и некротические процессы. Эпидемический гепатит относится к излечимым болезням, переболев им, человек получает пожизненный иммунитет путем выработки собственных антител. Чаще всего болеют дети до 14 лет и пожилые люди, но инфицироваться может каждый. Причем у детей это бывает облегченная форма без осложнений. Главное, вовремя обратиться к доктору.
Причины и пути заражения
Гепатит А в народе называют болезнью грязных рук. Заразиться можно от больного человека или от переносчика. Возбудитель очень устойчив к факторам окружающей среды и термообработке. Передается болезнь Боткина алиментарным путем. Иначе говоря, здоровый человек употребил в пищу продукты или воду, которые были инфицированы от больного человека. Основные источники заражения:
- грязная вода;
- немытые фрукты или овощи;
- поцелуи с больным;
- половой путь;
- грязные руки.
Через ротовую полость инфекция попадает в кишечник, оттуда всасывается в кровь и поселяется в печенке, вызывая воспаление.
Инкубационный период и течение
Особенность заболевания заключается в отсутствии хронической формы. При своевременном обращении за помощью болезнь Боткина проходит без последствий. Болезнь не начинается в одно мгновение. Стадии заболевания:
- инкубационный период;
- преджелтушная стадия;
- желтушный этап;
- выздоровление.
Инкубационный период длится от 2 до 4 недель. В этот период человек не знает, что болен. Явным проявлением гепатита А является желтушная форма. Она характеризуется изменением цвета белков глаз и желтушностью кожи. Желтуха при гепатите может продолжаться от 7 до 45 дней. На завершающем этапе лечения может сохраниться желтизна склер на протяжении 60—90 дней и тяжесть в правом боку. Полное выздоровление наступает через 6—12 месяцев.
Симптомы желтухи
Ранними признаками заражения болезнью Боткина выступают:
- повышение температуры;
- тошнота;
- рвота;
- понос;
- общая слабость;
- потеря аппетита.
По мере развития заболевания пациенты отмечают следующие признаки:
- обесцвеченные каловые массы;
- темно-коричневая моча;
- увеличение печени;
- боль в правом боку;
- пожелтение кожи и склер глаз.
Как диагностируют?
На приеме врач осматривает и опрашивает пациента о контакте с больным человеком или об отпуске в жарких странах, где распространена эта инфекция. Диагноз ставит врач-инфекционист на основании результатов визуального осмотра, УЗИ печенки и селезенки, а также проведенных анализов. Для уточнения и подтверждения заболевания в случае отсутствия желтушности применяют лапароскопию, во время которой печень окрашивается разными цветами в зависимости от типа поражения. Обязательно пациенту назначаются следующие исследования:
- общий анализ мочи и крови;
- биохимический анализ;
- исследование на билирубин;
- кровь на наличие антител;
- анализ крови на свертывание.
Острая стадия вирусного гепатита характеризуется наличием в крови антител типа М, а после перенесения болезни и выработки иммунитета вырабатываются антитела класса G.
Лечение гепатита А
Благодаря способности организма вырабатывать собственный стойкий иммунитет к инфекции, пациент может обойтись без медикаментозной терапии. В острый период болезнь Боткина предполагает соблюдение постельного режима как взрослым, так и детям. В зависимости от состояния больного и сопутствующих проблем врач может назначить госпитализацию.
Медикаментозная терапия направлена на облегчение общего самочувствия пациента, восстановление работы печени и устранение симптомов интоксикации. Как правило, назначают следующие типы препаратов:
Гепатопротекторы для восстановления функций печени:
В период лечения болезни Боткина, а также некоторое время после выздоровления требуется соблюдать особую диету, чтобы уменьшить нагрузку на печенку. С этой целью разработана диета № 5. Она ограничивает поступление соли и жиров в организм. Пациенту следует исключить такие продукты:
- соленья и маринады;
- копчености и субпродукты;
- специи;
- кофе, алкоголь и газированную воду;
- свежую выпечку и кондитерские изделия.
Разрешено приготовление еды на пару для сохранения большего количества полезных веществ. В список рекомендуемых продуктов входят:
- вчерашний хлеб;
- бульоны и супы на постном мясе;
- свежие фрукты и овощи;
- крупы;
- молочные продукты;
- чай, сок.
Последствия болезни
Зафиксированы случаи протекания гепатита А без синдрома желтухи. В этом состоянии человек особенно заразен. Осложнения от болезни Боткина развиваются редко, но все же бывают, когда пациент игнорирует рекомендации врача и не соблюдает диету. Наиболее часто у взрослых встречаются следующие последствия желтухи:
Хуже всего эпидемиологический гепатит переносится младенцами до 6 месяцев и пожилыми людьми. Происходит сильная интоксикация организма, что может привести к летальному исходу. Последствия для женщин во время беременности могут проявиться преждевременными родами или гибелью плода.
Меры предосторожности
Неспецифическая профилактика предполагает соблюдение правил личной гигиены, тщательной обработке продуктов питания и воды. К специальным методам профилактики заражения гепатитом А относится вакцинация. Она обязательна для военнослужащих и туристов, которые отправляются в жаркие страны. Обязательно прививают детей, посещающих детские учебные учреждения, а также беременных во время вспышек эпидемии. Им вводится гамма-глобулин, который стимулирует выработку стойкого иммунитета. Если больной находился в коллективе, то проводят тщательную дезинфекцию мебели, посуды. Осуществляется влажная уборка помещения.

Болезнь Боткина или другими словами гепатит А, относится к инфекционным формам вызывающим заболевание печени. Вызывает болезнь, устойчивый к влияниям внешнего окружения, вирус. Его можно обнаружить в крови заболевшего человека еще в инкубационной фазе в самом начале поражения организма.
Вирус болезни Боткина очень жизненно устойчив, он не боится никаких дезинфицирующих средств, около года может существовать вместе с продуктами питания, термическая обработка уничтожает его частично. Благоприятными для его распространения являются перенаселенные страны или места с неблагоприятной гигиенической обстановкой. Контроль болезни возможен только в случае применения вакцинации населения.
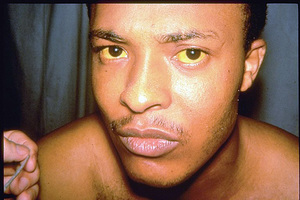
Носителем болезни Боткина может быть заболевший человек, а так же загрязненные во время контакта с носителем продукты питания или вода. Переносчиками являются грызуны и мухи, но чаще всего этому способствуют не вымытые руки самого человека. Болезнь передается путем попадания через орально-фекальный или бытовой источник.
Свое название болезнь получила от фамилии известного в XIX веке русского врача С. Боткина, который одним из первых исследовал природу возникновения заболевания. Широкое распространение гепатит А получил в годы Второй мировой войны, сейчас же, болезнь чаще не носит массового характера, а проявляется единичными случаями или вспыхивает небольшими очагами поражения.
Желтухой, это еще одно из названий болезни Боткина, можно заболеть в любом возрасте, но переболевшие в младенчестве, получают иммунитет на всю жизнь.
Болезнь Боткина можно подхватить:
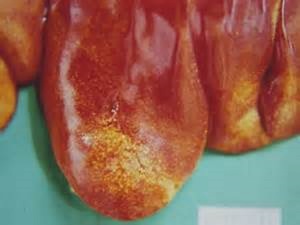
во время полового акта с носителем;- во время поцелуя;
- при несоблюдении правил личной гигиены;
- употребляя наркотики;
- во время посещения стран подверженных эпидемии;
- во время переливания крови;
- во время инъекции плохо обработанным шприцом.
Этапы развития болезни Боткина
- Первый этап – попадание вируса в организм. Проникая в организм оральным путем, вирус минует желудок, кислота которого абсолютно для него безопасна. Через кишечник методом всасывания он приникает в кровь, а потом – в печень.
- Второй этап – размножение вируса. Быстро распространившись по клеткам печени, болезнь по желчевыводящим токам выходит, и через кишечник выходит из организма с калом.
- Третий этап – выработка иммунологической защиты. Этот процесс происходит в момент проявления воспалительных процессов в печени. Специальные клетки, т-лимфоциты, уничтожают поврежденные клетки, что нарушает работу печени. Происходит закупорка желчевыводящих протоков.
- Четвертый этап – прекращения размножения вируса. После включения в работу защиты иммунной системы начинают вырабатываться антитела, которые производят очистку организма от вируса.
Симптомы болезни Боткина
В стадию вызревания, которая длится от 14 до 40дней, Боткина практически не проявляет себя и имеет завуалированный характер. После цикла инкубации возникают первые симптомы, указывающие на присутствие инфекции. Чаще всего это незначительное желудочное расстройство, присутствие плохого запаха изо рта, что не дает почвы для серьезных переживаний. Следующими сигнализируют – тошнота и рвота, сопровождаемые болью живота.
Со временем, в протекании болезни Боткина, симптомы имеют четко выраженный характер. Появляются:
- повышение температуры тела, кашель, насморк (может держаться около недели);
- ощущение тяжести в печени, увеличение её в размерах;
- упадок сил;
- раздражительность;
- слабость и сонливость;
- запор или понос;
- моча становится тёмного окраса , имеет пенистость;
- фекалии имеют светлый, иногда даже белый, оттенок;
- боль в суставах;
- неровный пульс;
- пониженное давление;
- снижение температуры, приводящее к лихорадочному состоянию.
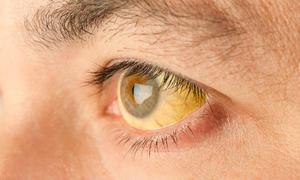
Явный симптом болезни Боткина – желтизна кожных покровов, нёба и глазных белков. Сначала цвет меняют склеры, потом лицо, туловище, твердое нёбо, кисти и ладони рук. Это происходит вследствие того, что билирубин, вырабатываемый печенью, начинает попадать не в кишечник, а в кровь в больших количествах. Именно так вирус действует на печень. В тяжелых случаях желтизна может держаться около 3 месяцев, выздоровление наступает медленно.
После исчезновения желтизны, печень ещё длительное время остается увеличенной. Этот период затягивается от недели до нескольких месяцев. Это означает только одно – выздоровление не наступило.
Стоит помнить, что желтизна кожи может появиться и после того, как будет закупоренный желчный проток, поэтому точный диагноз, после проявления этого симптома, устанавливается только после проведения всех необходимых анализов.
Существует несколько моделей течения болезни Боткина:
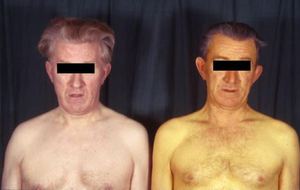
желтушная модель, при протекании болезни имеет все выше перечисленные симптомы;- желтушная модель с сильным кожным зудом. Симптомы более выражены, болезнь имеет более длительный период, к тому же все сопровождается сильным зудом кожных покровов;
- нетипичная модель отличается тем, что, имея все симптомы гепатита, отсутствует интоксикация организма. Встречается очень редко;
- безжелтушная модель – протекает очень легко, выздоровление наступает в течении 2 недели. Желтизна кожных покровов отсутствует.
Если иммунная система активно работает, выздоровление может наступить даже само собой. Лечение же, в основном, заключается в том, чтобы облегчить протекание гепатита А.
Способы облегчить болезнь Боткина

изоляция заболевшего пациента;- покой и отдых;
- диета, способствующая поддержке печени (запрет жареной и жирной пищи, приоритет тушеным и отварным блюдам);
- прием витаминов, для поднятия иммунитета и улучшения деятельности печени;
- лечение интоксикации методом капельниц с раствором глюкозы;
- применение препаратов способствующих защите печени от поражения.
При первых признаках желтухи, пациента нужно срочно изолировать, ведь он является носителем вируса. Больного, госпитализируют, создают благоприятную атмосферу для отдыха, восстановления сил и выздоровления. В запущенных случаях, печень подвергается необратимым процессам, существует риск получить некроз тканей печени, что приводит к дистрофии и смерти больного.
Среди успешных методов профилактики – вакцинация. Сейчас не существует принудительно й вакцинирован ации от болезни Боткина, но её необходимо самостоятельно сделать тому, кто подвергается риску. Это – дети, посещающие детсад, туристы собирающиеся отведать другие страны, люди, контактирующие с больным. Вакцинация формирует защиту организма до 10 лет, и проводится в 2 этапа, с перерывом в полгода.
Соблюдение режима дня, правил личной гигиены способно не только снизить риск, но и полностью предотвратить заболевание болезнью Боткина.
Что такое болезнь Боткина?
Болезнь Боткина (он же гепатит А) — это острое инфекционное заболевание, поражающее печень; возбудителем болезни является вирус гепатита A (ВГА-инфекция). Может протекать как в виде умеренного заболевания продолжительностью несколько недель, так и в виде тяжелого заболевания продолжительностью несколько месяцев.
Причины болезни Боткина
Причина болезни Боткина – это вирус, передающийся через кал, грязные руки, пищу и воду.
После того как инфекция попадает в кишечник, она всасывается через кровь, попадая в печень. Развивается вирус в клетках печени, повреждая их, что и вызывает основные симптомы заболевания. Организм человека при помощи иммунной системы распознает поврежденные клетки, чтобы уничтожить их.
Риск заражения заболеванием существенно возрастает если, человек:
- употребляет наркотики;
- посещает зарубежные страны, где высок уровень заболеваемости вирусом ВГА;
- имеет незащищенные половые контакты;
- нарушает правила гигиены;
- имеет тесный контакт с больными данным заболеванием.
Вирус покидает организм инфицированного человека вместе с калом. Инфицирование окружающих происходит вследствие контакта со слизистой оболочкой ротовой полости рук, продуктов питания или объектов, предварительно контактировавших с инфицированным калом. Для распространения инфекции необходимо очень малое количество инфицирующего материала, невидимое невооруженным глазом.
Условия распространения болезни Боткина:
- Игнорирование инфицированным лицом необходимости тщательного мытья рук после посещения туалета.
- Употребление воды или морепродуктов, зараженных вирусом.
- В результате полового сношения, предполагающего контакт рук или рта с калом или с частями тела, загрязненными калом.
Больной наиболее заразен в течение 2 недель до и 1 недели после начала проявления симптомов заболевания.
Болезнь Боткина не передается при поцелуях, чихании и не разносится слюной.
Признаки и симптомы болезни Боткина
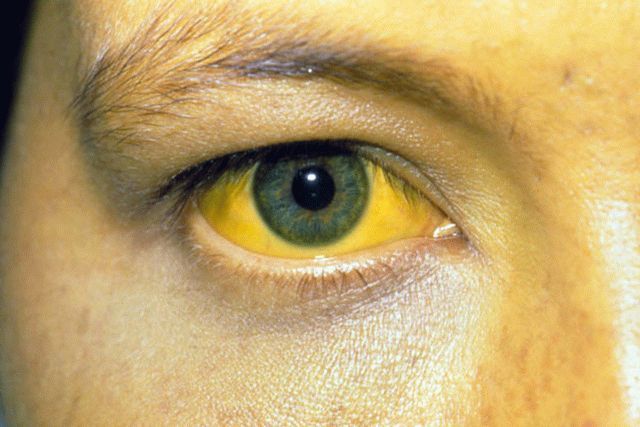
Симптомы обычно проявляются по прошествии 2—6 недель после заражения. Продолжительность заболевания варьируется; больные, как правило, оправляются от болезни в течение 3 недель. Степень тяжести заболевания повышается с возрастом; в редких случаях болезнь может стать причиной серьезных осложнений и печеночной недостаточности.
У взрослых на ранней стадии заболевания отмечаются следующие симптомы:
- потеря аппетита;
- тошнота и рвота;
- утомляемость;
- повышение температуры;
- боли в животе или боках в боку.
В ряде случаев могут наблюдаться следующие характерные признаки заболевания:
- темно-желтая или коричневая моча;
- бледный или белый кал (экскременты);
- желтуха (желтая кожа и склеры глаз).
Больные могут ощущать проявление всех либо некоторых симптомов заболевания.
В некоторых случаях, в частности у маленьких детей, характер течения заболевания может напоминать гриппоподобную болезнь умеренной тяжести без желтухи; в отдельных случаях симптомы могут отсутствовать полностью.
Эпидемиологическая ситуация
Районы географического распространения можно подразделить на территории с высоким, средним или низким уровнем инфицирования. Однако заражение не означает болезнь, поскольку инфицированные дети младшего возраста не испытывают никаких выраженных симптомов.
В странах с низким и средним уровнем дохода, в которых санитарные условия и санитарно-гигиенические нормы не отвечают надлежащим требованиям, инфекция широко распространена и большинство детей (90%) заражается вирусом гепатита А в возрасте до 10 лет, чаще всего без симптомов. Эпидемии — нетипичное явление, потому что дети более старшего возраста и взрослые, как правило, обладают иммунитетом. В этих районах показатели заболеваемости с клиническими симптомами находятся на низком уровне, а вспышки заболевания являются редкостью.
В странах с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями показатели инфицирования являются низкими. Заболевание может возникать среди подростков и взрослых из групп высокого риска, таких как потребители инъекционных наркотиков, мужчины, имеющие половые контакты с мужчинами, лица, выезжающие в районы с высокой эндемичностью, а также среди изолированных групп населения, таких как закрытые религиозные общины. В России большие вспышки заболеваний регистрируются среди бездомных.
В странах со средним уровнем дохода и районах с различными санитарно-гигиенические условиями многие лица не подвергаются заражению в раннем детстве и достигают взрослого возраста без иммунитета. Таким образом, улучшение экономических и санитарно-гигиенических условий иногда приводит к увеличению числа взрослых лиц, которые никогда не были инфицированы и не обладают иммунитетом. Тем самым в таких районах повышенная восприимчивость в старших возрастных группах может приводить к более высокому уровню заболеваемости и крупным вспышкам заболевания.
Диагностика
Случаи болезни Боткина клинически не отличаются от других видов острого вирусного гепатита. Конкретный диагноз ставится путем выявления в крови антител иммуноглобулина G (IgM), специфичных для вируса гепатита A. Дополнительные исследования включают в себя полимеразную цепную реакцию с обратной транскрипцией (RT-PCR) для обнаружения РНК вируса гепатита А и могут потребовать привлечения специализированных лабораторий.
Лечение болезни Боткина
Специального лечения болезни Боткина не существует. Восстановление после симптомов инфекции может быть медленным и занимать несколько недель или месяцев. Главное — избегать неоправданного назначения лекарственных средств. Ацетаминофен/парацетамол и лекарства против рвоты не показаны.
При отсутствии острой печеночной недостаточности госпитализация не требуется. Лечение направлено на поддержание комфорта и надлежащего баланса питания, включая восполнение потерь жидкости, вызываемых рвотой и диареей.
Больному рекомендуется соблюдать специальную диету №5. Эта диета была разработана в СССР в пятидесятые годы прошлого века ведущим специалистом — диетологом А.А. Покровским для больных хроническими гепатитами. Она обеспечивает полноценное питание, при максимальном щадящем режиме для больной печени.
- В диетный список входят вареные, тушеные и запеченные блюда, приготовленные из нежирных сортов мяса и рыбы, молочнокислые продукты, крупы и бобовые, яйца и хлеб.
- Набор овощей и фруктов, содержащих клетчатку, допускают достаточное желчегонное действие белков и жиров.
- Исключается употребление жирных тугоплавких продуктов, жареных блюд, острого, копченого.
- Исключается употребление консервированных продуктов, в том числе маринованных и засоленных, газированных напитков.
- Ограничивается употребление соли.
Исключаются мощные стимуляторы секреции желудочного сока и поджелудочной железы. Создаются благоприятные условия для нормального функционирования печени с активацией восстановительных и компенсаторных процессов. Количество усваиваемых белков, жиров и углеводов, содержащихся в диете, соответствует физиологическим потребностям при дробном питании.
Профилактика болезни Боткина
- Наиболее эффективным способом профилактики заболевания является вакцинация, которая обеспечит защиту от вируса на многие годы. Вакцинация рекомендована:
- Всем детям в возрасте от 1 до 18 лет.
- Мужчинам, поддерживающим половую связь с другими мужчинами.
- Лицам, употребляющим наркотики (инъекционные и неинъекционные).
- Лицам, путешествующим в страны, где болезнь Боткина распространен (все страны мира, за исключением Канады, стран Западной Европы и Скандинавии, Японии, Новой Зеландии и Австралии).
- Лицам с хроническими заболеваниями печени, в том числе с хроническим гепатитом B и C.
- Лицам с расстройствами фактора свертывания крови, в частности страдающим гемофилией.
- Лицам, нуждающимся в защите от гепатита A.
- Тщательно мойте руки под струей теплой воды с мылом после посещения туалета, замены подгузников и перед приготовлением или приемом пищи.
- Пейте воду только из проверенных источников. Хлорирование воды, практикуемое в России, препятствует заражению воды вирусом гепатита А. Кипячение или приготовление пищи (в том числе морепродуктов) при температуре 185°F (85°C) в течение, по меньшей мере, одной минуты, также нейтрализуйте инфекцию-ВГА.
- Если вы подверглись воздействию вируса ВГА:
- Если контактировали с больным гепатитом А в любой момент в течение 2 недель до начала активного проявления у этого лица симптомов заболевания и одной недели после их прекращения, и, при этом, не были вакцинированы или не болели гепатитом А ранее, вы можете столкнуться с риском заражения вирусом гепатита A.
- Эффективным средством против болезни Боткина может быть профилактическое лечение, курс которого пройден в течение 14 дней после контакта с вирусом. Профилактическое лечение рекомендовано, если вы:
- Употребили в пищу продукты или поместили в ротовую полость предметы, которые были приготовлены/с которыми контактировал больной.
- Вступали в половые или прочие интимные отношения с больным болезнью Боткина.
- Ухаживаете за ребенком или работает в программе ухода за детьми в условиях/среде, в которых/которой присутствует больное гепатитом А лицо (другой ребенок/работник).
Прогноз при болезни Боткина
Приблизительно 85% людей, инфицированных вирусом гепатита А (ВГА), имеют полное клиническое и биохимическое восстановление в течение 3-месячного периода, причем почти все люди выздоравливают в течение 6 месяцев и вырабатывают пожизненный иммунитет. Примерно у 10–20% пациентов с симптомами может наблюдаться длительное и рецидивирующее течение, продолжающееся несколько месяцев с постоянной лихорадкой, зудом, диареей, желтухой, потерей веса и мальабсорбцией кишечника. У
Печеночная двуустка – паразитический червь, относящийся к семейству трематод, способствует развитию очень редкого заболевания – фасциолеза.
Заболевание имеет широкое распространение среди диких и домашних млекопитающих. Заражение фасциолезом у человека встречается крайне редко, однако в условиях тропического климата это весьма распространенное явление. На европейском континенте наибольшее количество людей, зараженных фасциолезом, зафиксировано во Франции. В Российской Федерации излюбленным местом распространения печеночной двуустки и бычьего цепня, провоцирующего тениаринхоз, являются юго-восточные территории страны.
Жизненный цикл паразита
Печеночная двуустка (печеночный сосальщик) была одним из первых плоских червей отряда трематод, описанных наукой. Придворный министр здравоохранения Жан Де Бри впервые представил королю Франции Карлу V паразита, обнаруженного в овечьей печени, которую предполагалось подать к столу королевской особы. Такое событие произошло в 1379 году. Позднее ученые мужи Европы сделали вывод, что развитие печеночной двуустки происходит у животных, жующих траву в непосредственной близости от воды. Такие наблюдения были зафиксированы в 1551 году швейцарским зоологом Конрадом Джесснером, а позднее, в 1883 году подобным открытием поделился немецкий ботаник Рудольф Лейкарт.

Развитие печеночной двуустки состоит из двух промежуточных (резервуарных) и одного окончательного хозяина. Первым промежуточным звеном развития является улитка – моллюск, который в общей сложности насчитывает около 100 наземных видов, описанных как возможных носителей паразитического червя. Вторым потенциальным носителем по мнению ученых является муравей. Помимо человека, окончательными хозяевами трематод могут быть:
- овцы;
- козы;
- крупный рогатый скот;
- кролики;
- домашние собаки;
- лошади и т. д.
Излюбленным местом локализации маленьких трематод являются желчные протоки своего окончательного хозяина. Они производят яйца, которые проходят через желчные протоки в кишечник и в дальнейшем естественным образом выводятся из организма. Плодовитость одной печеночной фасциолы может достигать миллиона яиц в неделю. Попавшие с пометом животных в воду яйца образуют так называемые мирацидии, которые очень устойчивы к жаре и холоду. Однако чтобы выжить, им необходимо в короткий срок найти промежуточного хозяина – улитку. Внедрение мирацидий в тело моллюска происходит через кожный покров. Комфортно разместившись в клетках улитки, мирацидий, сбросив ресничный покров, превращается в спороцисту – дигенетического сосальщика, или трематода. Сложный жизненный цикл печеночной двуустки насчитывает как минимум три поколения, прежде чем личинки паразита покинут своего промежуточного хозяина и отправятся в свободное плавание среди многообразной водной растительности в надежде приобрести новое местожительство.

Заражение окончательного хозяина — человека или животного — происходит при проглатывании бактерии (цисты) с водой или водной растительностью. Покидая кишечник хозяина, печеночный сосальщик внедряется в полостную сферу организма. Проникая в печень, паразит проедает ходы в паренхиме и через некоторое время оказывается в желчных протоках. Через 3-4 месяца трематоды достигают половой зрелости, а общая продолжительность жизни взрослой особи паразитического червя может достигать 5 лет.
Фасциолез: разновидность гельминтозной инвазии
Паразитическим возбудителем фасциолеза, поражающим желчевыделительную систему и печень, являются гигантская двуустка и печеночная двуустка — симптомы заболевания можно наблюдать у людей, чья пища была инфицирована личинками паразитического червя. Через 2-4 недели после попадания гельминта в организм человека наблюдаются следующие симптоматические проявления:
- состояние лихорадки;
- кашлевой синдром непродуктивного характера;
- высыпание на коже;
- отсутствие аппетита;
- боль в животе и печени.

К сожалению, определить клиническое состояние по симптоматическим характеристикам на этапе первоначального инфицирования удается крайне редко. Очень часто болезнь ассоциируют с прочими кишечными инфекциями и расстройствами желудочно-кишечного тракта.
Внимание! Несвоевременная диагностика и лечение позволяет болезни перейти в хроническую фазу, когда обостряются диспепсические расстройства, а печень теряет свою работоспособность.
Выделяемые фасциолой токсины отравляют здоровые клетки печени, меняя химическую и морфологическую структуру органа пищеварения. Нарушение обменных процессов в организме приводит к неприятным последствиям: у человека развивается гепатит, а животное (мелкий скот) погибает.
При заражении печеночной двуусткой лечение гельминтозной инвазии начинается после тщательного диагностического обследования. Классическим признаком инфицирования является поражение печени, которая при пальпации сильно увеличена и вызывает болевые ощущения. Перекрытые гельминтами желчные протоки способствуют нарушению оттока желчи, что сказывается на внешнем состоянии кожного покрова. У человека цвет кожи приобретает желтоватый оттенок. Хроническая стадия заболевания характеризуется воспалительными процессами желчной системы – холангитом или дискинезией желчевыводящих путей. Положительным фактором является отсутствие злокачественных образований вследствие нанесенного печеночной двуусткой вреда структурной целостности печени и желчных протоков. Дуоденальное зондирование печени и выявление печеночного сосальщика в испражнениях необходимы для подтверждения диагноза фасциолез. Ультразвуковое сканирование органов пищеварения дополняет диагностическую картину, когда левая доля печени и желчный пузырь увеличены в размерах. Все эти факторы свидетельствуют о деструктивных преобразованиях в органах пищеварения и требуют срочного терапевтического воздействия.

Эффективным способом медикаментозного лечения является прием препаратов антигельминтной активности, которые назначают при острой или хронической фазе инфицирования. Однако антигельминтная терапия назначается лишь после устранения болевого синдрома и острых воспалительных проявлений. С этой целью назначаются препараты:
- Антигистаминной группы: Супрастин, Лоратадин, Цетрин и т. д.
- Желчегонные комбинации: Сорбит, Хофитол.
- Спазмолитики: Но-шпа, Дроверин, Папаверин.

Среди фармакологических групп антигельминтного действия наиболее часто применяют:
- Альбендазол – лекарственный препарат антигельминтного действия, который угрожающе действует на органеллы в мышечных клетках печеночного сосальщика и прочих гельминтов. Применение лекарственного средства не предусматривает дополнительных условий, например, приема слабительных средств, специальной диеты или очищающей клизмы. Курс лечения и дозировку с учетом физиологических данных пациента определяет консультирующий паразитолог или инфекционист.
- Бильтрицид – лекарственная форма противогельминтного действия с основным действующим компонентом – празиквантелом. Препарат блокирует мышечную активность гельминта и приостанавливает способность паразита поглощать питательные элементы. Лекарственное средство назначается с осторожностью, так как химический состав препарата может воздействовать на сердечно-сосудистую и/или центральную нервную систему.
На заметку! Препарат не назначается пациентам с выраженной декомпенсированной печеночной недостаточностью.
- Хлоксил – эффективное средство лечения при гельминтозе печени, оказывающее губительное действие на паразитов. Дозировка и курс лечения согласовываются с лечащим специалистом.

Лечение фасциолеза методами народной медицины: совет специалиста
Хотелось бы предупредить любителей народного лечения, что только с помощью народных средств фасциолез излечить невозможно. Токсическое поражение печени и желчевыводящих путей — это сложнейшая клиническая патология, требующая серьезного терапевтического воздействия. Лишь специальные фармакологические препараты способны справиться с этой задачей. Все что можно порекомендовать, это после инфицирования соблюдать диетические нормы питания.
Совет! Не следует употреблять в пищу соленые, жирные и копченые продукты. Для печени необходим максимально щадящий режим питания.
Все рекомендации можно получить у консультирующего специалиста или врача-диетолога.

Противопаразитарная профилактика
Следует учесть, что специальных лечебно-профилактических действий против фасциолеза печени не существует. После инфицирования печеночным сосальщиком требуется определенный период для восстановления иммунной системы. В этом помогут диетические программы, которые предусматривают обильное насыщение организма человека необходимыми микроэлементами и витаминами. Общая профилактика предусматривает соблюдение личной гигиены. Не следует употреблять воду из открытых водоемов. Все продукты питания должны быть обработаны соответствующим образом, то есть пройти термическую обработку. Приобретая сырое мясо, требуйте ветеринарно-санитарный сертификат, подтверждающий, что мясо животного прошло лабораторную проверку. В летнее время следует избегать купания в водоемах, где осуществляется выпас крупного рогатого скота.
Внимание! В случае обнаружения дискомфортного состояния в органах пищеварения следует немедленно обращаться к врачу.
Читайте также:


