Абсцесс головного мозга при вич

В настоящее время человечество переживает пандемию ВИЧ-инфекции, которая наносит человечеству серьезнейший ущерб. В 2013 г., по данным ВОЗ, в мире проживало более 35 (33,2–37,2) миллионов ВИЧ-инфицированных, с начала эпидемии (1981 г.) свыше 75 (71–87) миллионов человек заразились ВИЧ, из которых 39 (35–43) миллионов умерли [9], при этом в Российской Федерации (РФ) общее количество пациентов с ВИЧ к 2014 г. превысило 800 тыс. человек [1].
ВИЧ поражает все клетки, несущие на своей поверхности CD4 рецепторы, к ним относятся лимфоциты, моноциты, макрофаги, эндотелий кровеносных сосудов, клетки нейроглии и др. [13]. По частоте поражения органов и систем при ВИЧ-инфекции нервная система занимает второе место после иммунной [3]. Доказано, что ВИЧ поступает в центральную нервную систему (НС) уже в ранние сроки после заражения, являясь причиной преимущественно моторных и когнитивных нарушений [10]. ВИЧ-ассоциированное поражение НС наблюдается, по меньшей мере, у 70 % больных, при этом у 10 % инфицированных неврологическая симптоматика является тяжелой [7]. В настоящее время в РФ отмечается существенное увеличение числа ВИЧ-инфицированных, имеющих клинические, в том числе неврологические, проявления заболевания. Это связывают с поздним обращением пациентов за медицинской помощью и, как следствие, несвоевременной диагностикой ВИЧ-инфекции [2, 5]. Такие пациенты нередко нуждаются в стационарном лечении, но, поступая в отделения различного профиля, они зачастую скрывают свой ВИЧ-статус. Инфицированные ВИЧ пациенты, страдающие патологией НС, являются наиболее тяжелыми и диагностически сложными, для них характерна высокая летальность и инвалидизация [4]. В связи с этим изучение различных типов поражения НС при ВИЧ-инфекции представляется весьма актуальным.
Наиболее часто неврологические проявления ВИЧ-инфекции связаны с развитием оппортунистических инфекций (токсоплазмозный энцефалит, криптококковый менингит, прогрессирующая мультифокальная лейкоэнцефалопатия, цитомегаловирусный энцефалит и др.), опухолей (первичная лимфома головного мозга и др.), асептического менингита и энцефалита ВИЧ-этиологии, нервно-мышечной патологии (периферическая полинейропатия, миопатия и др.), цереброваскулярных нарушений [8].
Широкое использование в настоящее время высокоактивной антиретровирусной терапии (ВААРТ) значительно повлияло на естественное течение ВИЧ-инфекции и привело к уменьшению смертности в общей популяции ВИЧ-инфицированных лиц [5, 11, 12]. Имеются данные о том, что в результате применения ВААРТ снизился риск развития и прогрессирования многих ВИЧ-ассоциированных заболеваний НС, например, опухолей головного мозга и др. [6]. Вполне вероятно, что применение ВААРТ, являющейся важным компонентом комплексного лечения больных ВИЧ-инфекцией, позволит снизить уровень летальности и инвалидизации при тяжелом сочетанном поражении НС.
Представляем клинический случай, иллюстрирующий особенности тактики ведения ВИЧ-инфицированных пациентов с сочетанным поражением НС.
Больная Л. 1979 года рождения, поступила в стационар г. Саратова в сентябре 2011 г. с жалобами на головную боль, слабость в правой руке, нарушение речи.
За неделю до госпитализации пациентка обратила внимание на выраженную головную боль, слабость в правой руке, невнятность речи. В связи с этим она обратилась за медицинской помощью в частную амбулаторную клинику, где была консультирована неврологом, выполнена магнитно-резонансная томография (МРТ) головного мозга, при которой выявлены МР-признаки объемного образования в теменно-затылочной области левого полушария. В связи с подозрением на внутримозговую опухоль больная была направлена на стационарное лечение в нейрохирургический стационар. На амбулаторном этапе исследование крови на ВИЧ-инфекцию не проводилось.
В течение 10 лет пациентка состояла на диспансерном учете в Саратовском областном Центре профилактики и борьбы со СПИД (ГУЗ Центр-СПИД), однако о своем ВИЧ-статусе она не сообщила ни врачам частной амбулаторной клиники, ни врачам стационара. Согласно полученной позже информации за 4 месяца до госпитализации больная посещала врача-инфекциониста ГУЗ Центр-СПИД, где при обследовании в крови была выявлена высокая вирусная нагрузка (1,01×105 копий/мл) и низкий уровень CD4-лимфоцитов (327 кл./мл), но от назначения ВААРТ пациентка отказалась.
При поступлении в нейрохирургическое отделение больная была в сознании, вступала в контакт, была ориентирована в месте и времени. Состояние расценено как тяжелое, но стабильное, тяжесть была обусловлена неврологической симптоматикой. При объективном осмотре в неврологическом статусе были выявлены речевые нарушения в виде моторной дисфазии, снижение активности движений в конечностях до степени монопареза в правой руке со снижением силы до 2–3 балла, оживлением карпорадиального и биципитального рефлексов справа. Других очаговых неврологических расстройств, менингеальных знаков выявлено не было.
В день госпитализации у больной развился вторично-генерализованный парциальный судорожный приступ длительностью около 3 минут, после которого больная сразу пришла в сознание. После эпилептического приступа состояние пациентки ухудшилось – усугубилась общемозговая симптоматика, нарос парез в правой руке и моторная афазия, появились признаки поражения VII и XII черепных нервов справа. На следующий день по жизненным показаниям выполнена костно-пластическая трепанация черепа в левой лобно-теменной области с удалением объемного образования.
Больной была проведена массивная антибактериальная, эмпирическая противовирусная, противоотечная и симптоматическая терапия.
В раннем послеоперационном периоде у пациентки сохранялась моторная афазия, парез мышц, иннервируемых VII и XII черепными нервами, справа по центральному типу, правосторонний грубый парез с повышением тонуса и рефлексов, а также субфебрилитет. На фоне комплексного лечения речевые расстройства частично регрессировали, появились движения в правой руке.
На третьи сутки госпитализации был получен положительный результат исследования крови на антитела к ВИЧ методом иммуноферментного анализа (ИФА), который был взят в момент госпитализации в стационар.
При беседе с пациенткой о причинах сокрытия информации о её ВИЧ-статусе, было установлено, что больная умышленно утаила эту информацию от врачей из-за страха отказа в оказании специализированной помощи.
Пациентка выписана из стационара с улучшением на девятые сутки после оперативного вмешательства на амбулаторный этап долечивания под наблюдение невролога по месту жительства и специалистов ГУЗ Центр-СПИД.
Через 1 месяц после начала ВААРТ вирусная нагрузка уменьшилась практически на 2lg, CD4-лимфоциты остались на прежнем уровне. Через 4 месяца вирусная нагрузка в крови составила менее 50 копий/мл, уровень CD4-лимфоцитов вырос в 2 раза. В мае 2012 г. (через 7 месяцев после начала ВААРТ) проведено МР-исследование головного мозга, выявившее признаки вторичных изменений в обеих гемисферах головного мозга, кистозно-глиозные (послеоперационные) изменения в левой лобно-теменной области.
Через 1,5 года после начала терапии вирусная нагрузка в крови не определялась (менее 20 копий/мл), а уровень CD4 лимфоцитов вырос почти в 4,5 раза и составил 243 кл./мл. В ноябре 2014 года иммунный статус находился на стабильном уровне, вирусная нагрузка в крови не определялась.
На фоне проводимого комплексного (оперативного, медикаментозного с использованием специфической антиретровирусной терапии) лечения в состоянии больной отмечена положительная динамика, что проявлялось в улучшении самочувствия, неврологического статуса (уменьшении явлений гемипареза и афазии) и лабораторных показателей (снижения вирусной нагрузки и повышения уровня CD4 лимфоцитов).
Динамика изменений иммунного статуса и вирусной нагрузки у пациентки с ВИЧ-инфекцией на фоне приема ВААРТ
Внутричерепные абсцессы - это опасные, представляющие угрозу для жизни человека инфекции. К ним относится непосредственно абсцесс мозга и субдуральная или экстрадуральная эмпиема. Последнее состояние обозначает скопление большого количества гноя под оболочкой мозга.
Внутричерепные абсцессы могут быть вызваны инфекцией органов, расположенных в непосредственной близости к мозгу. К таким заболеваниям относятся, например, отит среднего уха, стоматологические инфекции, мастоидит, синусит. Абсцесс мозга может появиться у пациентов с пороком сердца, после черепно-мозговой травмы или хирургического вмешательства, сопровождающегося попаданием сторонней инфекции. Реже абсцесс является следствием менингита. Причины примерно 15% случаев появления этого заболевания остаются неизвестными.
В последние десятилетия ученым удалось продвинуться в изучении этиологических агентов, вызывающих абсцесс мозга.
Сам процесс образования абсцесса вызван внутричерепным воспалением с последующим накоплением гноя. Наиболее распространенными местами образования, в порядке убывания, являются такие доли: лобно-височная, лобно-теменная, мозжечковая и затылочная.
Как инфекция попадает внутрь черепа?
1. Смежный гнойный очаг (45-50% случаев)
К этому виду заражения относится подострая и хроническая форма отита и мастоидита (задевает нижнюю височную долю и мозжечок), а также некротические процессы, возникшие вследствие остеомиелита, хронического отита или мастоидита (абсцесс в таком случае появляется в задней стенке лобной, клиновидной или решетчатой пазух).
Одонтогенные инфекции распространяются по внутричерепному пространству через кровь или прямым попаданием. Зубные одонтогенные инфекции также поражают лобные доли.
В настоящее время в развитых странах частота абсцессов головного мозга, возникающих в результате ушных инфекций, снизилась. Однако абсцессы, являющиеся следствием осложнений после синусита по-прежнему на высокой отметке. Инфекция может распространяться в центральной нервной системе, вызывая тромбоз кавернозного синуса, ретроградный менингит, а также субдуральную форму абсцесса.
Венозная бесклапанная сеть, соединяющая внутричерепное содержимое с сосудистой оболочкой пазух, обеспечивает альтернативный маршрут для внутричерепных инфекций.
Тромбофлебит, который возникает в венах, постепенно захватывает и вены черепа, твердой мозговой оболочки и даже мозговую вену. При этом гнойное содержимое головного мозга может образоваться без признаков экстрадуральной инфекции или остеомиелита.
2. Травма (10% случаев)
Открытый перелом черепа позволяет инфекциям попасть непосредственно в мозг. Абсцесс головного мозга может также наступить как осложнение после внутричерепной операции или попадания в полость черепа инородного тела. Например, травмирование кончиком карандаша, дротиком, осколками стекла или щепками. Иногда абсцесс мозга может развиться после травмы лица.
3. Гематогенное распространение (25% случаев)
В таком случае абсцессы множественные, часто встречаются в области средней мозговой артерии. Наиболее распространены они в таких долях, в порядке убывания: лобная, теменная, мозжечковая и затылочная.
Гематогенное распространение связано с болезнями сердца (в основном у детей), легочными артериовенозными мальформациями, эндокардитом, хроническими легочными инфекциями (эмпиема, бронхоэктатическая болезнь), инфекциями кожи, брюшной полости и малого таза, нейтропенией, трансплантацией органов. Кроме того, такому виду распространения абсцесса способствует употребление инъекционных наркотиков и ВИЧ-инфекция.
Ранняя стадия инфекции (первые 7-14 дней) называется энцефалит и связана с отеком мозга. Некроз и образование гноя происходит через 2-3 недели, а пораженный участок окружается фиброзной капсулой.
Распространенность случаев мозговых абсцессов, статистика выживаемости
В целом ежегодно с диагнозом абсцесс мозга только в США госпитализируется 1500-2000 человек (из расчета на 10 тысяч госпитализаций). У больных СПИДом частота этого заболевания намного выше, следовательно, в общенациональных масштабах распространенность абсцесса мозга за последние десятилетия тоже возросла. Из-за повсеместного употребления антибактериальных препаратов, антидепрессантов и кортикостероидов возросло и количество грибковых абсцессов. Заболевание характерно как для развитых стран, так и для развивающихся. Предрасполагающих факторов масса, и они постоянно изменяются.
В целом смертность в результате мозговых абсцессов понизилась на 15% за последнее время. Однако разрыв абсцесса приводит к смертности в 80% случаев. Лечение в данном случае (после разрыва) не приносит ощутимой пользы.
Частота неврологических осложнений у пациентов, переносящих мозговые инфекции, колеблется от 20 до 79% и основывается на том, как быстро будет поставлен диагноз и начато лечение.
Мозговые абсцессы чаще встречаются у мужчин, чем у женщин. Первые четыре десятилетия жизни – наиболее вероятное время возникновения данной проблемы.
У детей раннего возраста главной причиной субдуральной эмпиемы является бактериальный менингит. Применение вакцины против гемофильной инфекции вызвало снижение частоты случаев менингита у детей младшего возраста.
Симптомы абсцесса мозга
Примерно у двух третей пациентов симптомы абсцесса начинают проявляться спустя 2 недели или менее. Клиническое течение болезни может быть как произвольным, так и быстрым. Большинство симптомов являются результатом расположения и величины абсцесса, а также от повреждений, причиненных им.
- головная боль - 70%;
- изменения психического состояния (может указывать на отек головного мозга) - 65%;
- фокальные неврологические дефициты - 65%;
- лихорадка - 50%;
- судороги - 25-35%;
- тошнота и рвота - 40%;
- затылочная жесткость (ригидность мышц) - 25%;
- отек диска зрительного нерва - 25%.
Вначале у больного возникает головная боль, температура, а затем появляются признаки менингита, часто сопровождающие разрыв абсцесса. Любое изменение в нормальной функции головного мозга сопровождается такими симптомами:
- постоянная головная боль (с четким местом локализации);
- сонливость, бред, ступор;
- атаксия, гемипарез.
Симптомы в зависимости от места расположения абсцесса:
- мозжечок: нистагм, атаксия, рвота;
- ствол мозга: слабость, головная боль, лихорадка, рвота, дисфагия и гемипарез;
- фронтальный абсцесс: головная боль, невнимательность, сонливость, ухудшение психического состояния, нарушения речи, односторонний гемипарез, эпилептические припадки;
- височный абсцесс: головная боль, афазия, искажение зрительного восприятия;
- затылочный: жесткость мышц шеи и затылка.
На начальных стадиях распространения инфекции абсцесс может проявляться в виде неспецифической формы энцефалита, сопровождающейся повышенным внутричерепным давлением. Головная боль, связанная с абсцессом головного мозга, может постепенно усиливаться или внезапно появляться и локализоваться в месте развития абсцесса. Отек диска зрительного нерва у младенцев сопровождается выпячиванием родничка. Рвота обычно появляется в связи с повышением внутричерепного давления. Изменения в психическом статусе (от вялости до комы) предполагают обширный отек.
Организмы, ответственные за развитие мозговой инфекции
- Золотистый стафилококк, в том числе устойчивый к метициллину.
- Аэробные, анаэробные и микроаэрофильные стрептококки, в том числе альфа-гемолитический стрептококк и стрептококк anginosus (milleri).
- Prevotella и Fusobacterium.
- Enterobacteriaceae (Klebsiellа, кишечная палочка, Proteus).
- Pseudomonas.
- Veillonella, Eubacterium
Менее распространенные причины:
- пневмококк;
- менингококк;
- Haemophilus aphrophilus;
- Actinobacillus, actinomycetemcomitans и Salmonella;
- Nocardia asteroides;
- Mycobacterium.
- различные виды грибов (Aspergillus, Candida, Cryptococcus, Mucorales, Coccidioides и другие);
- гельминты (например, свиной цепень);
- Pseudallescheria boydii.
По материалам:
1.Itzhak Brook, MD, MSc Professor, Department of Pediatrics, Georgetown University School of Medicine
2.Jeffrey D Band, MD Professor of Medicine, Oakland University William Beaumont School of Medicine
3. U.S. Department of Health and Human Services National Institutes of Health
4.John E. Greenlee, MD
Почему борода и усы увеличивают риск заразиться коронавирусом?
Абсцесс головного мозга (АГМ) – это очаговое поражение высшего отдела ЦНС со скоплением гноя в мозговом веществе, ограниченным капсулой. Гнойный компонент образуется в результате попадания в структуры головного мозга бактерий, грибковой инфекции, простейших микроорганизмов.
Распространенными возбудителями абсцесса являются такие формы патогенных агентов, как стафилококки, стрептококки, менингококки, протеи, эшерихия коли и др. Зачастую диагностируется одновременно две и более бактерии, а также комбинация анаэробных и аэробных инфекций. При этом абсцесс может быть одиночным и множественным. Проникновение в мозговые ткани гноеродного источника происходит контактным, травматическим, гематогенным путем.
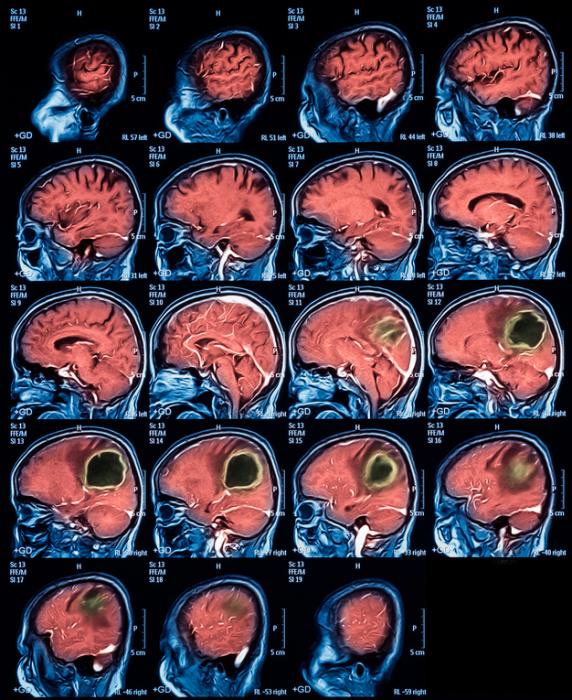
Диагноз на снимках.
Гнойное поражение мозга – явление достаточно редкое, но опасное. На 100 тыс. человек, госпитализированных в неврологический стационар, приходится 1 случай с данной патологией. Опасность прогрессирующего абсцесса состоит в развитии тяжелых осложнений: угнетение функций ЦНС, судорожные припадки, гидроцефалия (водянка головного мозга), воспаление костных вместилищ мозга и пр. Определяются очень высокие риски инвалидности и смертности.
Эпидемиологическая ситуация
Несмотря на факт широкого внедрения бактерицидных препаратов мощного действия, успехи микробиологической и тепловизионной диагностики, медико-статистический показатель уровня заболеваемости остается относительно константным.
- Патология может развиться на любом этапе жизни, но согласно статистике, средний возраст пациентов составляет от 35 до 45 лет.
- Распространенность случаев абсцесса головного мозга среди мужского и женского населения идет в соотношении 2:1. То есть, мужчины в 2 раза чаще подвержены заболеванию, чем женщины.
- Из 100% больных около 25% составляют дети и подростки, не достигшие 15 лет. Заболеваемость у малышей до двух лет на практике встречается крайне редко, преимущественно на фоне перенесенного менингита с грамположительной флорой.
- На почве перенесенного отита среднего уха болезнь достигает пика развития у детей и взрослых старше 40 лет.
- Последствия различных форм синуситов в виде АГМ в основном наблюдаются у людей 10-30 лет.
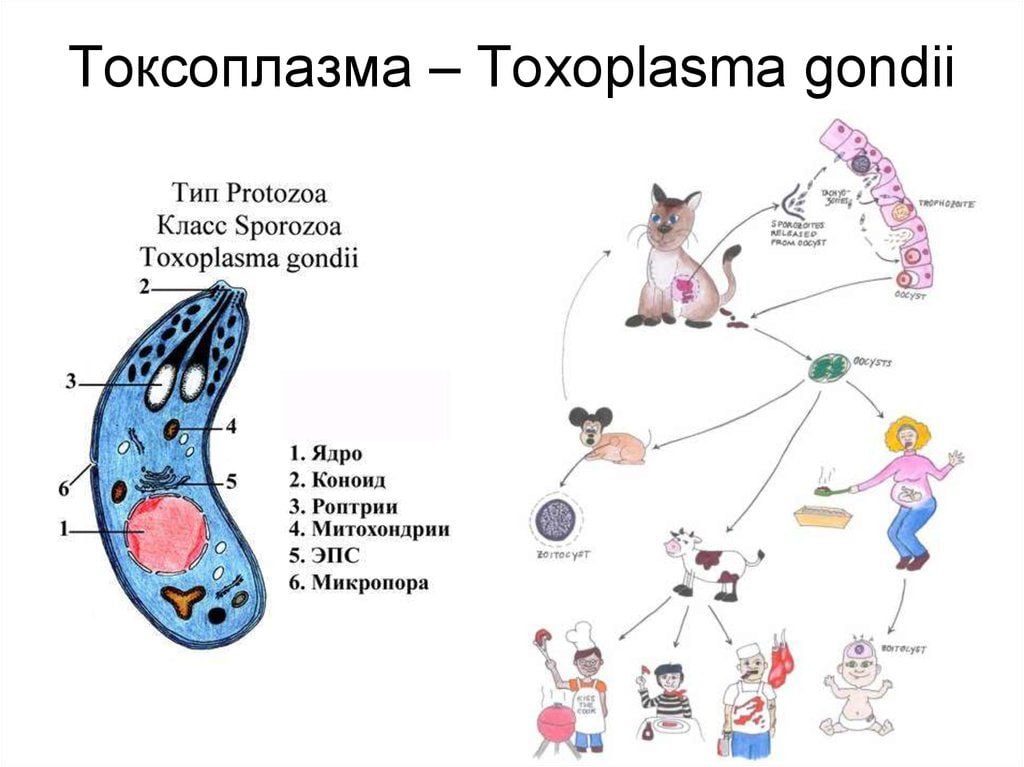
- Абсцессы головного мозга – преобладающий вид внутричерепных инфекционных процессов у ВИЧ-инфицированных больных. При ВИЧ чаще всего его возбудителем является токсоплазма (до 30% случаев).
К сожалению, вероятность летального исхода не исключена: смерть по причине АГМ наступает у 10% пациентов. Патология может угрожать и инвалидизацией, которая возникает у 50% больных, даже после лечения. У 1/3 оставшихся в живых пациентов, последствием АГМ становится эпилептический синдром.
Что способствует образованию гноя в мозге?
Благоприятную почву для внедрения инфекции в мозг создает снижение иммунитета в сочетании с наличием патогенного источника в организме. На фоне угнетенной иммунной системы получить осложнение в виде внутричерепного абсцесса возможно даже от ангины, гайморита или отита. Акцентируем, острые воспаления среднего или внутреннего уха и придаточных пазух носа в 45% случаев являются виновниками абсцессов ГМ. Кроме того, часто источниками заражения выступают:
- хронические инфекции легких – бронхоэктатическая болезнь, пиоторакс, абсцедирующая пневмония;
- остеомиелит костей;
- холецистит;
- инфекционные патологии ЖКТ;
- инфекции органов малого таза.
Несколько реже причинными факторами являются осложнения следующих патологий:
- бактериальный эндокардит;
- наследственный геморрагический ангиоматоз;
- ВПС – врожденные пороки сердца;
- бактериальный менингит (традиционно осложняется абсцессом у детей, у взрослых в основном нет).

Также абсцессы головного мозга могут образоваться из-за развившегося гнойного осложнения после плановой нейрохирургической операции или тяжелой ЧМТ. Как правило, их обуславливает ауреус стафилококк. Постоперационные последствия составляют примерно 0,5%-1,5% в общей структуре абсцессов головного мозга. При пенетрирующих черепно-мозговых травмах, то есть при открытых ранениях черепа с нарушением целостности твердой мозговой оболочки, риск инфицирования с развитием гнойно-септического патогенеза крайне высокий.
Заражение мозга гноеродными бациллами может осуществляться по одному из механизмов:
- контактным путем – прямой перенос инфицированного материала через область, примыкающую к остеиту/остеомиелиту, или ретроградный через вены-эмиссарии (н-р, при ЛОР-инфекциях остеомиелитах челюсти и др.);
- гематогенным (метастатическим) путем – диссеминация возбудителя происходит через кровеносное русло из отдаленной (первичной) зоны локализации инфекции (как вариант, при эндокардитах, легочных поражениях, урогенитальных, кишечных инфекциях и т. д.);
- травматическим способом – заражение нервной ткани при непосредственном взаимодействии раневой поверхности с внешней средой (это – местное посттравматическое и послехирургическое инфицирование).
Особенно стоит подчеркнуть, что в значительной мере подвержены такой болезни ослабленные люди, имеющие сложные диагнозы: сахарный диабет, рак, наркомания, СПИД.
Патогенез: как развивается процесс?
Развитие заболевания складывается из отдельных 4 этапов, или стадий:
- Первый этап – ранняя инфильтрация. В течение первых 3 суток после попадания болезнетворного агента формируется слабо отграниченный диффузный очаг воспаления с деструкцией мозговой ткани и отечностью вокруг.
- Второй этап – поздний церебрит. Центр очагового воспаления на 4-9 день претерпевает нагноение и некротизацию, что сопровождается образованием полости. Полость заполняет полужидкий гнойный экссудат. По внешней части скапливаются фибропласты.
- Третья стадия – зарождение глиозной капсулы. С 10-13 суток начинается закладываться защитная капсула абсцесса. Так, отмечается интенсификация роста слоя фибропластов, окаймленного ободком неоваскуляризации. Вместе с этим отмечается реактивный астрорцитоз.
- Последний этап (4 ст.) – окончательное формирование капсулы. Капсулярная составляющая вокруг заполненной гнойной полости полноценно уплотняется (в этом принимает участие реактивный коллаген). Некротический фокус приобретает четкие очертания.
Дальнейшие процессы на последнем этапе зависят от вирулентности болезнетворной флоры, пути распространения, иммунного статуса пациента, уровня гипоксии пораженных мозговых структур. Правильность диагностических и лечебных мероприятий не в меньшей мере повлияет на степень прогрессии АГМ. Регрессировать болезнь самостоятельно, как правило, не может. Без адекватной терапии в подавляющем большинстве внутренний объем абсцесса увеличивается, не исключается и появление новых по периферии капсулы инфицированных участков.
Клиническая картина: какие симптомы должны насторожить?
Клинические признаки абсцесса головного мозга могут быть выражены по-разному – от жуткой головной боли до целого симптомокомплекса церебральных расстройств. Поле концентрации болевого синдрома в голове напрямую связано с локализацией гнойника. Но, заметим, локальные признаки могут быть не столь выраженными, а то и вообще отсутствовать. Подобное стечение ситуации препятствует своевременной диагностике, быстрому принятию специализированных мер терапии, от скорости которых зависит прогноз исхода. Симптоматика, которая должна послужить стимулом для немедленного обращения к врачу:
- интенсивные головные боли, они преимущественно бывают распирающего, давящего, пульсирующего характера в определенном месте (часто обостряются по утрам);
- лихорадочные явления с интоксикацией – озноб, гипертермия тела, тошнота, рвота, головокружения, упадок сил;
- гиперестезии различного вида – неприятные ощущения при прикосновении к коже, ползание мурашек и покалывание, непереносимость яркого света и шума;
- расстройство остроты зрения, проптоз глаза, отечность века, отек лица;
- нарушения со стороны органов слуха в виде ощущения звуков в ушах, снижения или обострения звукового восприятия;
- симптом Кернинга – невозможность разгибания нижней конечности из согнутого положения под углом 90 градусов в ТБС и коленном суставе;
- симптом Брудзинского – при пассивном сгибании одной ноги противоположная нога рефлекторно сгибается или при пассивном приведении головы вперед конечности невольно сгибаются;
- резкие болевые феномены по ходу тройничного и затылочного нерва, при надавливании на наружную стенку слухового прохода или на область скуловой кости;
- ригидность шейных мышц, затрудняющих опускание головы к груди и ее запрокидывание кзади;
- необъяснимые мышечные боли в конечностях, судороги, эпилептические припадки;
- нарушение сердечного и дыхательного ритма (брадикардия, рефлекс Кушинга), повышение систолического (верхнего) давления;
- нарастающее угнетение сознания с возможным падением в обморок, проблемы с координацией, заторможенность мозговой деятельности.
Каждый должен понимать, что подобные симптомы – не норма для организма, тем более, если они имеют тенденцию к повторению. Поэтому, чем недоволноваться и получить инвалидизирующие осложнения или подвергнуть себя смертельному риску, лучше лишний раз поволноваться и пройти дифференциальную диагностику. Если болезнь подтвердится, неотложно требуется квалифицированная медицинская помощь.
Диагностические процедуры на выявление АГМ
Подозревая заболевание, больного подвергают тщательным обследованиям для опровержения или установления факта его наличия на аргументированных основаниях. Необходимо учесть, что в позднем периоде клиническая картина сходна с клиникой опухолей головного мозга. Огромную роль в диагностике играет принцип дифференцирования. Он базируется на данных анамнеза об инфекционно-воспалительных заболеваниях пациента и применении методов визуализационного исследования.
Компьютерная томография с контрастом – основополагающий метод, позволяющий отличить гнойный патогенез в мозговых тканях от внутричерепных новообразований, установить точное место локализации, размер, вид и множественность очага, перифокальные признаки. В качестве вспомогательных приемов диагностики для уточнения диагноза применяются:
- магниторезонансное исследование;
- эхоэнцефалография;
- церебральная ангиография;
- абсцессография.
Пациенту выписывают направления на общие лабораторные анализы, которые являются обязательной частью любой программы диагностики. Но, как обозначают специалисты, лабораторные тесты, в отличие от нейровизуализационных способов, ключевой роли не играют в постановке диагноза. Например, СОЭ, высокие значения С-реактивного белка, повышенное содержание лейкоцитов характеризуют множество состояний организма, связанных с воспалениями и инфекциями. То есть, это не конкретизированные, а общеинфекционные показатели. Более того, посевы на бактериемию в доминирующем количестве (почти у 90% пациентов) в итоге оказываются стерильными.
Методы лечения абсцесса головного мозга
Данная патология относится к проблеме нейрохирургического профиля, почти всегда ее лечат хирургическим путем. Обязательно оперативное вмешательство должно сочетаться с антибиотикотерапией. Нейрохирурги в зависимости от тяжести медицинской проблемы, показаний и противопоказаний применяют 3 способа хирургического устранения мозгового абсцесса.
Консервативная инъекционная, пероральная антибиотикотерапия в усиленном и продолжительном режиме уместна сугубо в начале развития инфекционного процесса, когда прошло не более 14 суток. При этом размеры очага не должны превышать 2 см в диаметре, максимум 3 см, а проблемный участок не должен иметь признаков формирования капсулы.
На практике, все же специалисты чаще имеют дело уже с запущенной болезнью, имеющей отграничительную капсулу. Безоперационный подход здесь нецелесообразен, с проблемой борются исключительно при помощи выше озвученных оперативных вмешательств.
Где лучше пройти лечение?
Предпочтительнее оперироваться за границей, в клиниках, безупречно оснащенных передовыми кадрами (нейрохирургами, анестезиологами, реабилитологами и пр.), высокотехнологичным оборудованием для диагностики и хирургии. Это позволит вам рассчитывать на минимизацию вероятности развития интра- и послеоперационных последствий: остеомиелита черепных костей, эпилепсии, гидроцефалии, мозговой гематомы, парализации тела и т. д.

Центральный Военный Госпиталь г.Прага.
Отличная нейрохирургическая база, что подтверждают мировые эксперты и отзывы пациентов, находится в Чехии. Чешские медучреждения признаны передовыми по оказанию оперативной помощи больным с разными поражениями нервной системы, включая операции по поводу абсцессов головного мозга любой локализации и тяжести.
В Чехии все услуги хирургии – это продуманные инновационные тактики, которые предполагают безопасный доступ, комфортное и безболезненное перенесение манипуляций, быструю реабилитацию и восстановление качества жизни до уровня здорового человека. Стоят здесь процедуры на мозге головы в 2 раза меньше, чем в Германии или Израиле, и это при не менее качественном исполнении лечебного процесса.
Читайте также:


