Антитела вич и терапия
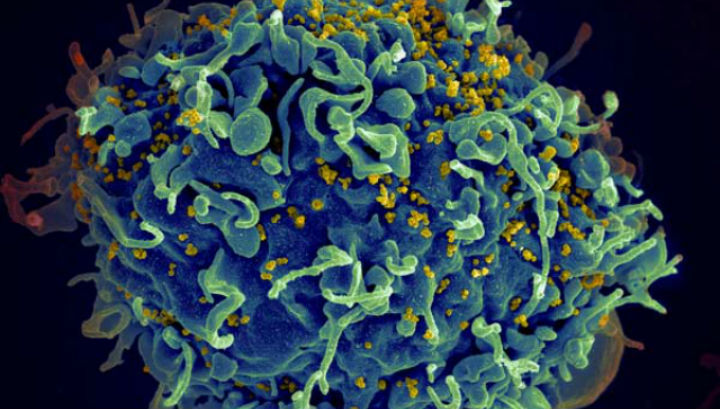
Вирусы (жёлтые) атакуют иммунную клетку человека. ВИЧ постоянно мутирует, чтобы защитить себя от ответных атак
(иллюстрация Seth Pincus, Elizabeth Fischer/NIH).

Согласно результатам нового исследования, лечение ВИЧ при помощи антител помогает существенно снизить уровень распространённости вируса в организме, по крайней мере, на некоторое время. Об этих выводах учёные сообщили в статье журнала Nature по окончании клинических испытаний новой методики.
Новую терапию авторы исследования назвали пассивной иммунизацией: в кровь пациента, инфицированного ВИЧ, вводят антитела, которые инициируют активную борьбу с вирусом. Часть клинических испытаний этой методики уже завершилась, но в ближайшее время исследователи проведут ещё ряд тестов на добровольцах.
К сегодняшнему дню исследователи протестировали четыре различных дозы антител к ВИЧ, которые называются 3BNC117, на 29 добровольцах в Соединённых Штатах и Германии. Семнадцать участников клинического испытания были ВИЧ-положительны, 15 из них не принимали антиретровирусные препараты во время исследования.
Тестирование показало, что одна инъекция с максимальной дозой антител, которую ввели восьми добровольцам, сократила численность вируса в крови в 8-250 раз в течение 28 дней. Пока что исследователи не понимают, как можно продлить эффект от инъекции и вообще пригодна ли подобная терапия для клинической практики.
Предыдущие исследования показали, что пассивная иммунизация может уменьшить уровень ВИЧ в крови обезьян и мышей, но методика показала худшие результаты в испытаниях на людях-добровольцах. Однако в тех испытаниях использовались более старые штаммы ВИЧ, тогда как с тех пор вирус уже успел мутировать.
Чтобы максимально повысить эффективность лекарственных препаратов, исследователи провели более десятилетия в поисках антител широкой нейтрализации, которые были бы одинаково эффективны против всех штаммов вируса. Так был получен препарат 3BNC117, который использовался в ходе новых клинических испытаний.
Одной из главных проблем новой терапии является её высокая стоимость. Препарат с антителами может стоить тысячи долларов США, а курс из нескольких инъекций препаратов — десятки тысяч. Однако большинство больных ВИЧ-инфекцией являются выходцами из развивающихся стран, чей доход либо не превышает средний, либо совсем низкий. Поэтому важно не только повышать эффективность препаратов, но и понижать их себестоимость.
Впрочем, и повышение эффективности до сих пор является серьёзной проблемой. Учёные установили, что по истечении 28-дневного срока защитная функция препарата с антителами падает, и вирус вновь начинает размножаться. Анализы показали, что это происходит из-за того, что прямо в организме ВИЧ мутирует, чтобы усилить оборону перед антителами.
"Именно по этой причине мы пришли к выводу, что один тип антител не может излечить пациента от ВИЧ. Поэтому сейчас мы работаем над созданием дополнительной системы антител, которую надеемся объединить с 3BNC117 и провести клинические испытания до конца 2015 года", — рассказывает ведущий автор нового исследования Михель Нуссенцвайг (Michel Nussenzweig) из университета Рокфеллера.
Что же касается высокой стоимость препаратов, то, по словам экспертов, содействие фармацевтических компаний могло бы снизить цену на терапию антителами. Но об этом можно будет говорить не раньше, чем по окончании успешных клинических испытаний комплексного препарата пассивной иммунизации.
ВИЧ (вирус иммунодефицита человека) может годами не выдавать своего присутствия. Он коварно пользуется человеческой беспечностью, проникая внутрь организма нового хозяина и длительное время атакуя свою жертву изнутри. Эффективное оружие в борьбе и сдерживании этого микроскопического врага — профилактика и диагностика. Поэтому следует своевременно сдавать назначенные анализы на ВИЧ, даже если они кажутся вам излишними.
Диагностика ВИЧ и СПИД — задача первоочередной важности
После попадания в пораженную клетку, вирусный фермент — обратная транскриптаза — синтезирует соответствующий ей участок ДНК, а затем достраивает вторую комплементарную цепь. Зараженная ДНК проникает в ядро лимфоцита и встраивается в его генный аппарат. Далее ВИЧ либо сразу использует клетку как донорский материал, выделяя из нее участки с вирусным кодом, либо, оставшись в форме провируса, позволяет инфицированной клетке размножаться, вкладывая в новые клетки свое вирусное потомство. Позже провирус, передавшийся новым клеткам CD4, пробуждается и уже тогда начинает дробить их на вирусные фрагменты.
С момента заражения иммунная клетка начинает снижать свою функциональную активность, а после расщепления вирусом погибает. ВИЧ-инфекция, распространяясь по организму, за десяток лет уменьшает количество Т-хелперов с 400–1900 (в норме) до 200 и менее [1] , что соответствует стадии СПИДа. Больной становится беспомощным при атаке любых микроорганизмов и вирусов. Даже привычные для организма сапрофиты на коже и внутренних органах могут привести к смерти.
ВИЧ-инфекция относится к медленно текущим заболеваниям. От первой до фатальной, четвертой стадии, проходит 10 и более лет [2] .
- Инкубационная стадия — период от проникновения вируса в организм до выработки в крови человека антител (протеинов иммунной системы) к ВИЧ. Анализы будут отрицательны, но человек уже заразен. Инкубационный период может длиться до трех месяцев (чаще — около месяца).
- На этапе первичных проявлений отмечается резкое повышение количества вируса в крови и ответная выработка антител в количестве, достаточном для выявления лабораторным путем. Большинство ВИЧ-положительных пациентов при этом чувствуют себя нормально. Но часть заболевших фиксируют симптомы, похожие на грипп: повышается температура, увеличиваются лимфатические узлы, беспокоят головная боль и слабость. Через пару недель недомогание проходит само, без лечения. Длительность стадии — порядка двух–трех недель.
- Бессимптомная (или субклиническая) — фаза затяжной борьбы иммунной системы с вирусом с постепенной победой последнего (без соответствующего лечения). Количество лимфоцитов снижается, а вирусных частиц — неуклонно растет. К концу данного периода у инфицированных отмечается увеличение лимфатических узлов, общее недомогание. На фоне чрезмерно ослабленного иммунитета проявляются признаки оппортунистических инфекций, которым ВИЧ, словно троянский конь, отрывает прямой доступ к незащищенному организму. В дальнейшем эти условно-патогенные вирусы и клеточные организмы, вполне безвредные при нормальном иммунитете, становятся виновниками смерти 90% ВИЧ-инфицированных людей [3] . Стадия при отсутствии терапии длится приблизительно от 6 до 19 месяцев, иногда дольше [4] .
- Заключительная стадия — СПИД (синдром приобретенного иммунодефицита). Название закрепилось вследствие того, что изначально заболевание выявлялось именно на этом необратимом этапе, имеющем явные патологические признаки. Взрослые пациенты умирали от бактерий, вирусов и грибков, с которыми справляется даже неокрепшая иммунная система детей первых лет жизни. Это позволило врачам сделать логичное предположение о том, что снижение защитных свойств организма вызвано внешними причинами, т.е. приобретено извне.
В стадии СПИДа анализ крови на ВИЧ показывает очень низкое количество CD4 T, пациент страдает от запущенной формы оппортунистических инфекций, онкологии или энцефалопатии (поражение нервных клеток мозга, вызывающее слабоумие).
ВИЧ присутствует во всех биологических жидкостях организма инфицированного человека. Но в слезах, потовых выделениях и моче ВИЧ-положительного лица наличие вирусных частиц настолько мало, что не способно вызвать инфицирование [5] . Угрозу заражения представляют кровь, сперма, вагинальные выделения и грудное молоко, в которых концентрация ВИЧ наиболее высокая. В этой связи существуют 3 способа передачи вируса иммунодефицита:
- Заражение половым путем , т.е. при незащищенном сексуальном контакте (анальном, вагинальном, реже — оральном). Риск заражения увеличивается при нарушениях целостности слизистой оболочки (ранки, язвы, трещинки), контактирующей с источником ВИЧ. До 20 раз больше вероятность передачи ВИЧ человеку, имеющему на момент контакта воспаления или поражение другой инфекцией. Вероятность заражения женщины от инфицированного мужчины втрое выше, чем наоборот.
- Паренетальное, или заражение через контакт с кровью , возможно несколькими путями. При использовании общих игл и шприцев при употреблении наркотиков, нестерильных медицинских и других колющих и режущих предметов (например, при нанесении татуировок, мезотерапии и сходных косметических процедурах, удалении кутикулы при маникюре), донорстве инфицированных органов, семенной жидкости, крови и ее компонентов. Наиболее высок риск для наркоманов, т.к. при медицинских и косметических процедурах регламентировано использование одноразовых или продезинфицированных инструментов и приборов, а донорская кровь и сперма тщательно проверяется.
- Вертикальный путь передачи — от ВИЧ-инфицированной матери к ребенку внутриутробно (через плаценту), во время родов (если ребенок получит травмы кожи), а также при кормлении грудью (через ранки в ротовой полости ребенка). Благодаря своевременной и регулярной антиретровирусной терапии риск инфицирования новорожденного возможно свести к нулю.
Итак, вирус не передается бытовым, воздушно-капельным путем, при поцелуях, совместном употреблении пищи и напитков, в сауне или бассейне, а также при укусах кровососущих насекомых [6] . ВИЧ погибает при температуре 56°С в течение 30 минут, при нагревании до 100°С — мгновенно [7] . Вирус не выдерживает воздействия спирта, перекиси водорода, хлорамина и других дезинфицирующих средств.
По данным ВОЗ [8] , в 2015 году вирус иммунодефицита человека унес более миллиона жизней. В течение указанного года вдвое большее число людей заразились ВИЧ, а общая численность ВИЧ-инфицированных составила примерно 36,7 миллионов (две трети из них — жители африканского континента).
35 миллионов жертв числятся за смертоносной инфекцией с момента ее открытия (80-е годы). Вместе с тем за период с 2000 по 2015 гг число новых ВИЧ-инфицированных уменьшилось на 35%. Потенциально около 8 миллионов человек были спасены в результате профилактики, диагностики и оказания медикаментозной помощи.
Даже на сегодняшний день, при наличии высокой технической оснащенности и доступности анализов, о своем ВИЧ-статусе знают лишь порядка 60% больных на планете [10] . Максимально полный охват человечества диагностикой на ВИЧ/СПИД — верный путь к снижению новых случаев инфицирования.
Косвенно на наличие ВИЧ-положительного статуса может указать и общий анализ крови (из пальца) — отклонение от нормы лейкоцитов, эритроцитов и, главное, лимфоцитов в исследуемом биоматериале должно вызвать подозрение на инфекцию и потребовать дополнительного анализа.
Кроме того, ВОЗ активно разрабатывает программы самодиагностики по слюне, моче, сперме. Самотестирование не отличается высокой точностью, но оправдано в районах с высоким уровнем заражения и недостаточной медицинской оснащенностью.
Итак, достаточно достоверно выявить наличие ВИЧ помогает исследование венозной крови, проводимое двумя основными способами.
Более распространен метод ИФА (иммуноферментный анализ) , позволяющий определить количественное содержание вируса-возбудителя в сыворотке крови. ИФА на ВИЧ-инфекцию определяет антитела к обеим разновидностям вируса (ВИЧ 1/2).
Для определения ВИЧ кровь пациента соединяется с белком, в котором содержится вирус в несколько подходов. При многократной стойкой реакции сыворотки крови с реагентом и выработке антител выносится положительное заключение. ИФА-скрининг производится повторно для перепроверки, и только при двух положительных заключениях следует вывод о присутствии вируса иммунодефицита. Но так как достоверность метода составляет до 98% [11] (невозможно исключить ложноположительные и ложноотрицательные результаты), для подтверждения диагноза назначается анализ методом иммуноблота.
Иммунный блоттинг — более дорогой и точный путь определения ВИЧ, сочетающий в себе ИФА с предварительным разделением белков вируса электрофорезом. У метода высокая чувствительность (99,3–99,7%) и специфичность (99,7%) [12] .
Раз в квартал диагностику на ВИЧ проходят медики. Регулярно проверяются доноры крови, спермы, яйцеклеток и сданные ими биоматериалы. Так, часть сданной крови тут же подвергается исследованию, повторно ее проверяют через 3 месяца хранения и только после этого используют для переливания.
Забор крови на ВИЧ производится у будущих матерей (3 раза в течение беременности) и отцов (однократно), т.к. выявление положительного ВИЧ-статуса при лечении позволит родить здорового малыша.
Результаты скрининга на ВИЧ в обязательном порядке требуются при оформлении пациента в стационар, призыва на военную службу, а также в случаях оформления права на временное проживание и вида на жительство для иностранных граждан. Назначение анализа на вирус последует и при нахождении у человека других половых инфекций, облегчающих проникновение ВИЧ в организм.
Кроме того, каждый человек вправе обратиться к диагностике в случае попадания в рискованную ситуацию, например, при незащищенном половом акте или сомнениях в стерильности введенных инъекций.
Каждые три месяца рекомендуется проверяться на ВИЧ людям из групп повышенного риска: употребляющим наркотики, имеющим многочисленные случайные связи и гомосексуальные связи, постоянным партнерам ВИЧ-положительного лица.
Помимо специализированных СПИД-центров и кожно-венерических диспансеров, кровь на ВИЧ берут в государственных поликлиниках и больницах, частных медучреждениях и клинических лабораториях.
По медицинским показаниям в государственных учреждениях тестирование проводится бесплатно, но результат предоставляется не ранее чем через полторы недели. Платная услуга оказывается в случаях, когда требуется срочное установление ВИЧ-статуса (например, при неплановой госпитализации), при анонимной сдаче анализа (кроме СПИД-центра), в платных центрах. Средняя цена платного иммуноферментного анализа на ВИЧ — от 700 рублей (включая затраты на забор крови). Методом иммуноблота — от 3500 рублей.
Кроме того, из-за повышенной чувствительности, такие тесты выдают до 5% ложноположительных результатов [13] . Поэтому эксперты рекомендуют все же производить столь важные анализы в лабораторных условиях (с многократным повторением) и с участием врача, который сможет корректно преподнести полученные данные пациенту.
Достоверность диагностики зависит от стадии инфицирования. Так, на начальном этапе заражения ИФА не покажет признаков заражения. А с учетом того, что длительность латентной фазы колеблется от двух недель до полугода, полное исключение инфекции подтверждается двукратным отрицательным тестированием (примерно через 6 недель после рисковой ситуации и повторно через три месяца).
В общих случаях анализы на ВИЧ берутся при предоставлении удостоверения личности (для учета инфицированных и исключения факта подлога результата). Вместе с тем каждый желающий имеет право сдать анализы анонимно (с присвоением кода, по которому идентифицируются результаты). Подготовка к тестированию включает воздержание от половой жизни, жирной, соленой пищи, алкоголя и курения как минимум на сутки. Кровь сдается утром натощак.
Забор биоматериала (достаточно 5 мл) производится из вены.
Обычно в платной клинике пациента знакомят с результатами ИФА-тестирования на следующий день после забора. В государственных учреждениях пациент может томиться в ожидании результата до полутора недель (если кровь направляется на исследование не сразу, а по мере накопления определенного количества пробирок и возникла потребность перепроверки результатов).
На исследование методом иммуноблота (для подтверждения или опровержения двойного ИФА) потребуется еще 3–10 дней [14] . Для этого анализы направляются в референс-лабораторию (СПИД-центр), где сыворотка снова подвергается двойной ИФА-проверке с другой тест-системой (отличающейся по составу антигенов и антител). И в случае подтверждения подозрений, проводится верификация методом иммуноблота.
При отрицательном результате ИФА антиген р24 и антитела к ВИЧ 1/2 не обнаруживаются. Положительное заключение делается при выявлении специфических антител.
Возможен также ложноположительный результат, обусловленный беременностью, ошибками медперсонала и техники. Он также встречается на фоне аутоиммунных заболеваний, инфицирования герпесом, гепатитами и даже гриппом.
При иммунном блоттинге о положительном результате свидетельствует наличие гликопротеинов вирусов gp160, gp120, gp41.
Отрицательный результат анализа методом иммуноблота ставится при отсутствии данных белков-индикаторов ВИЧ.
Сочетание ИФА и иммуноблота дают 99,9% [15] достоверности. При положительном результате ИФА, но отрицательном — методом иммуноблота (не выявлен ни один из трех гликопротеинов ВИЧ), результат признается сомнительным или неопределенным. В таких случаях может быть назначено исследование методом ПЦР [16] — полимеразной цепной реакции (эффективен через 4 недели после предполагаемого заражения [17] ). В ходе анализа вирусу создаются условия для лабораторного размножения — при высокой концентрации ДНК или РНК вирус легко обнаружить. Исследование носит вспомогательное значение. Может быть назначено как в целях диагностики (выявление ДНК или РНК ВИЧ), так и в целях контроля заболевания (количественное определение РНК ВИЧ) [18] .
Сдача анализа на ВИЧ может вызывать страх, если перед тестированием невольно припоминаются случаи, несущие потенциальную угрозу: незащищенные половые связи, инъекции, недавнее посещение салона татуажа, лечение у сомнительного стоматолога. Но чем сильнее этот страх, тем важнее пройти исследование. Если реакция дважды окажется отрицательной — опасения развеются, в противном случае — у пациента будет возможность быстро начать антиретровирусную терапию, обезопасить партнера, свести к минимуму риск инфицирования ребенка от ВИЧ-положительной матери.
Одним из наиболее достоверных исследований на ВИЧ является ИФА (иммуноферментный анализ). Чтобы выявить наличие вируса иммунодефицита в крови, проводится тестирование на антитела. Стоит ли волноваться, если их не обнаружили? Что означает положительный результат ИФА?
О чем говорят антитела к ВИЧ в крови
Если в организм человека попал болезнетворный вирус, иммунная система начинает вырабатывать антитела к ВИЧ. Когда в исследуемой пробе крови обнаружены такие белковые соединения, это является тревожным сигналом. Велика вероятность, что человек заражен опасным вирусом. Обнаруженный антиген ВИЧ р24 говорит о том, что недавно произошло инфицирование вирусом иммунодефицита. Антиген – органическое вещество. Количество его в крови уменьшается по мере продуцирования организмом антител. Количество антител на единицу крови позволяет прогнозировать развитие болезни.
Еще одна важная характеристика – вирусная нагрузка (концентрация вирусных клеток в 1 мл плазмы крови). Чем больше величина данного показателя, тем сильнее угнетена иммунная система. Она не в силах препятствовать размножению вируса.
Через какое время появляются антитела к ВИЧ
Иммуноферментный анализ на ВИЧ проводят через 3 – 4 недели после возможного заражения. Делать это раньше бессмысленно, ведь антитела еще не успели сформироваться, либо их слишком мало. Если заражение произошло, а антител ВИЧ в крови не обнаружено, то подобный тест называют ложноотрицательным. Чтобы поставить окончательный диагноз, первичной положительной реакции ВИЧ-тестов недостаточно. Гарантом достоверности исследований является перепроверка. Новую диагностику выполняют спустя 3 месяца и через полгода. Если все результаты положительны, назначают дополнительные тестирования.
Указанные сроки – среднестатистические. В каждом отдельном случае сроки отличаются. Если порция зараженного биоматериала, попавшего во внутренние среды организма, была велика, защитные белки – антитела – могут сформироваться уже через неделю. Такое возможно при переливании инфицированной крови. В 0,5% случаев обнаружить ВИЧ удается только через год. Подобное бывает, если количество вирусных клеток очень мало.
Сроки, когда антитела появляются в организме зараженного человека:
- в 90 – 95% случаев – через 3 месяца после предполагаемого заражения;
- в 5 – 9% случаев– через 6 мес;
- в 0,5 – 1% случаев – в более поздние сроки.
Нормы показателей на наличие антител
Антитела, или иммуноглобулины, образуются при попадании в организм чужеродных вирусов и бактерий, а также любых вредоносных органических соединений. Для каждой вирусной клетки существует свой антагонист. Образуются уникальные пары: инородная клетка + иммуноглобулин. Выявив антитела, присутствующие в организме, медики получают информацию о вирусах, которые спровоцировали их возникновение. Иммуноглобулины делят на 5 групп:
Нормальные показатели IgG (гигамоль на литр)
Дети от 7,4 до 13,6 г/л
Взрослые от 7,8 до 18,5 г/л
Чтобы выявить антитела к ВИЧ, проводят количественный анализ. Отрицательный результат – норма для здорового человека. Положительный тест указывает на проникновение в организм вирусных частиц, против которых синтезируются защитные иммуноглобулины.
- в первые 18 месяцев жизни в крови ребенка содержатся иммуноглобулины, полученные им от матери во время беременности;
- течение в организме аутоиммунных процессов;
- наличие ревматоидного фактора;
- прием лекарственных препаратов.
Количественный анализ помогает определить стадию болезни. Если число иммуноглобулинов незначительно, заболевание только начинает развиваться. Прогноз в подобном случае благоприятный. Высокая концентрация защитных белков может означать, что ВИЧ достиг завершающей стадии – СПИДа.
Выделяют ВИЧ 1 и 2 типов. Каждый из них вызывает формирование определенных антител. Определить тип антител помогает качественный анализ. В бланке такого тестирования указаны цифры 1 и 2, и данные заполнены напротив каждой из них.
Как выявляют антитела к ВИЧ
Из порции венозной крови выделяют сыворотку. Ее наносят на твердую основу и соединяют с вирусными клетками. Затем поверхность обрабатывают специальными ферментами. В крови, где изначально присутствовали вирусы иммунодефицита, после промывки вырабатываются антитела.
Человек, которому предстоит сдать кровь на антитела, за 2 дня до анализа должен отказаться от жирной и острой пищи, не пить алкогольных напитков. За 2 недели рекомендуется прекратить прием противовирусных лекарств. Любые препараты следует употреблять только при крайней необходимости. Накануне теста рекомендуется соблюдать психологический и физический покой. Анализ проводят натощак в утренние часы. Исследования на наличие антител признаны наиболее достоверными в диагностике ВИЧ-инфекции. Погрешность составляет не более 2%.
Показания к проведению ИФА, включая клинические признаки ВИЧ:
- постоянные рецидивы инфекционных заболеваний;
- длительная лихорадка;
- высокая вероятность заражения (незащищенные половые контакты или переливание крови от ВИЧ-позитивного человека);
- госпитализация в стационар;
- сдача донорской крови;
- планирование беременности и ее течение;
- травма иглой или другим острым предметом, инфицированным биологическим материалом;
- перед хирургическим вмешательством.
Признаки ВИЧ могут появиться не сразу. В некоторых случаях болезнь не дает о себе знать очень долго (до 10 лет). Данный факт препятствует своевременной диагностике и лечению. Чтобы вовремя распознать вирус иммунодефицита человека, следует сдать анализы при малейшем подозрении. В случае подтверждения диагноза выявляются все половые партнеры инфицированных. Им следует сдать анализы и определить свой ВИЧ-статус. Медицинский персонал, работающий с больными ВИЧ, должен проходить плановые проверки.
14 октября 2013
- 19747
- 15,7
- 2
- 4
Распространенность СПИДа в мире на 2009 год.

Спонсор конкурса — дальновидная компания Thermo Fisher Scientific. Спонсор приза зрительских симпатий — фирма Helicon.
Иммунная система

Рисунок 1. Упрощенная схема иммунного ответа. Молниями указано, как один тип клеток активирует другие. Мф — макрофаг, Б — бактерия, ТХ — Т-хелпер, ВКл — B-клетка, ПлКл — плазматическая клетка, Ат — антитела, Б+Ат — бактерия, покрытая антителами, привлекающими макрофагов, В — вирус, ЗМф — зараженный макрофаг, ТК — Т-киллер, ЗК — клетка, зараженная вирусом, УК — умирающая (апоптотирующая) клетка, В+Ат — вирус, покрытый антителами.
рисунок автора статьи
Жизненный цикл ВИЧ
Видео. Жизненный цикл ВИЧ.

Обратная транскрипция осуществляется вирусным белком обратной транскриптазой [31]. Обратная она потому, что обычно в клетке все наоборот — информация переносится с ДНК на РНК (а с РНК — в последовательность аминокислот белков). РНК по сравнению с ДНК очень нестабильна, и поэтому для ВИЧ характерна огромная скорость мутации — в десятки тысяч раз быстрее, чем для человека. Если скорость нейтральных мутаций для ДНК составляет у различных видов и для различных генов в среднем меньше 10 −9 замен на сайт в год, то скорость мутирования генетического материала РНК-вирусов — около 10 −3 замен на сайт в год (у гена env ВИЧ: 10 −2 –10 −3 замен на сайт в год [21]). Это одна из причин, почему иммунная система не может справиться с ВИЧ — он слишком быстро изменяется.
Таким образом, после того как копия вируса в геноме клетки начинает действовать, на её поверхности появляются знакомые нам белки gp41 и gp120, в цитоплазме — остальные вирусные белки и вирусная РНК. И через некоторое время от зараженной клетки начинают отпочковываться всё новые и новые копии ВИЧ.
Способы уничтожения иммунной системы
При отпочковывании вирус использует клеточную мембрану клетки, и со временем это должно вызвать ее разрушение. К тому же, вирусный белок Vpu вызывает увеличение проницаемости мембраны клетки [6]. При активации вируса в клетке появляется неинтегрированная в геном двуцепочечная ДНК [19], наличие которой может рассматриваться клеткой как повреждение ее генетического материала и индуцировать ее смерть через апоптоз (С точки зрения организма такая клетка потенциально может стать раковой). Помимо этого, вирусные белки напрямую нарушают баланс про- и противоапоптотических белков в клетке. К примеру, вирусная протеаза p10 может разрезать противоапоптотический фактор Bcl-2. Белки Nef [26], Env [22] и Tat [24] вовлечены в возрастание количества клеточных белков CD95 и FasL, служащих индукторами апоптоза по т.н. Fas-опосредованному пути. Белок Tat положительно регулирует каспазу 8 [2] — ключевой фактор индукции апоптоза.
Если же клетки не погибли сами, они активно уничтожаются Т-киллерами. (Это стандартный ответ иммунитета на заражение любыми вирусами.)
Помимо этого, при производстве gp120 и Tat часть их выбрасывается зараженной клеткой в кровоток, а это оказывает токсическое действие на организм [4], [28]. gp120 оседает на все СD4 + -клетки (в том числе и здоровые), что имеет три последствия:
- Белок СD4 важен для взаимодействия Т-хелпера с фагоцитом, при слипании же СD4 с gp120 T-хелпер перестает выполнять эту функцию.
- На gp120 как на чужеродный белок образуются антитела; после оседания gp120 на здоровые клетки, последние маркируются антителами, и иммунная система их уничтожает [9].
- После обильного связывания Т-хелпером gp120 клетка умирает сама. Дело в том, что CD4 — это корецептор. Он усиливает сигнал от TCR (T-cell receptor) — главного белка, позволяющего выполнять Т-клеткам функцию иммунитета. В норме эти рецепторы активируются вместе. Если же активируется один тип рецепторов, но не активируется другой, это является сигналом, что что-то пошло не так, и клетка умирает посредством апоптоза.
Антитела, призванные препятствовать инфекции, в случае с ВИЧ часто, наоборот, ее усиливают [28]. Почему так происходит — не совсем понятно. Одну причину мы рассмотрели выше. Возможно, дело в том, что антитела сшивают несколько вирусных частиц вместе, и в клетку попадает не один, а сразу много вирусов. Помимо этого, антитела активируют клетки иммунитета, а в активированной клетке вирусные белки синтезируются быстрее.
Вдобавок, gp120 и gp41 имеют участки, похожие на участки некоторых белков, участвующих в иммунитете (например, MHC-II [25], IgG [23], компонент системы комплемента Clq-A [14]). В результате на эти участки образуются антитела, способные помимо вируса маркировать совершенно здоровые клетки (если на них будут эти белки), с соответствующими для них последствиями.
Так как на поверхности зараженной клетки появляется gp120, то она, как и вирусная частица, будет сливаться с другими СD4-содержащими клетками, образуя огромную многоядерную клетку (синцитий), неспособную выполнять какие-либо функции и обреченную на смерть.
На самом деле, помимо Т-хелперов, СD4 содержатся во множестве других клеток — предшественниках Т-киллеров/Т-хелперов, дендритных клетках, макрофагах/моноцитах, эозинофилах, микроглии (последние четыре — разновидности фагоцитов), нейронах (!), мегакариоцитах, астроцитах, олигодендроцитах (последние две — клетки, питающие нейроны), клетках поперечно-полосатых мышц и хорионаллантоиса (присутствует в плаценте) [29]. Все эти клетки способны заражаться ВИЧ, но сильно токсичен он лишь для Т-хелперов. Это и определяет основное клиническое проявление СПИДа — сильное снижение количества Т-хелперов в крови. Однако для других клеток заражение тоже не проходит бесследно — у больных СПИДом часто снижена свертываемость крови, имеются неврологические и психиатрические отклонения [16], наблюдается общая слабость.
Пути заражения ВИЧ
Внимание! Ввиду того, что СПИД является венерическим заболеванием, информация, приведенная в этом разделе, может вас оскорбить либо вызвать неприятные эмоции при прочтении. Будьте осторожны.
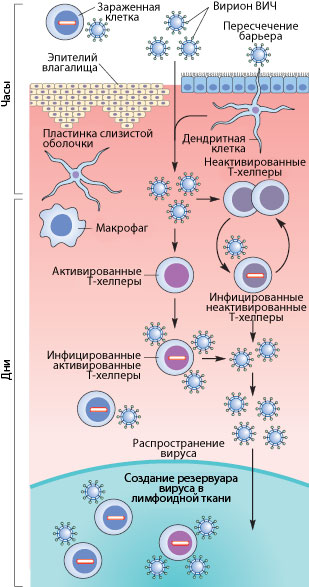
Рисунок 3. Пути проникновения ВИЧ в организм при половом контакте. Слева указано примерные временные рамки каждого этапа.
Как же происходит первичное заражение человека ВИЧ? Думаю, что с переливанием крови или с использованием общего шприца при употреблении наркотиков читателю все понятно — вирус доставляется напрямую из зараженной крови в здоровую. При вертикальном способе передачи инфекции (от матери к ребенку) заражение может произойти во время внутриутробного развития, в момент родов или в период кормления ребенка грудью (т.к. вирус и зараженные вирусом клетки содержатся в молоке матери) [17], [20]. Тем не менее, даже у ребенка, рожденного от ВИЧ-инфицированной матери, есть шанс остаться здоровым, особенно если мать использует ВААРТ (высокоактивную антиретровирусную терапию) [5]. А почему же люди заражаются при половом контакте?
Механизмы передачи вируса при половом акте не до конца ясны. Тем не менее, они понятны в общих чертах. Итак, рассмотрим барьеры, которые необходимо преодолеть вирусу, чтобы добраться до макрофагов и Т-хелперов. К сожалению, рассматривать особо нечего: барьер только один — это слой эпителиальных клеток и вырабатываемая ими слизь, находящиеся во влагалище (а также пенисе, прямой кишке, глотке). Барьер этот тонок — он может быть всего одну клетку в толщину, — но для вируса труднопреодолим, доказательством чего может служить сравнительно небольшой процент заражений — примерно 1–2 случая на 100 половых контактов. Итак, и какими же путями преодолевает вирус это препятствие?
Наиболее очевидный механизм — это микротравмы. При обычном половом контакте, а особенно при анальном сексе, почти неизбежно появляются микротрещины; при наличии же венерических заболеваний часто возникают изъязвления слизистой. Через эти микротравмы вирус, содержащийся в сперме и влагалищном секрете, может проникнуть к иммунокомпетентным клеткам [17], [20].
Помимо дендритных клеток, в кишечнике существует другой тип клеток, предназначенный для ознакомления организма с антигенами внешней среды. Это так называемые М-клетки, пропускающие через себя довольно крупные объекты неповрежденными из просвета кишечника. В т.ч. через них может проходить и вирион ВИЧ.
Свой вклад в заражение вносит и провоспалительный процесс, в норме присутствующий в женских половых путях из-за наличия в них спермы. Благодаря ему Т-клетки подвержены активации, что способствует их восприимчивости к инфекции.
Итак, риск заразиться ВИЧ возрастает в ряду (Классический секс → Анальный секс → переливание крови / использование общих шприцов при принятии наркотиков). Что же касается орального секса, то весьма небольшой шанс заразиться есть только у принимающей стороны — слюна и тем более желудочный сок инактивирует ВИЧ. Теоретически, этим способом может заразиться и мужчина, но для этого необходимы ранки на пенисе.
При поцелуях и обычных бытовых контактах вирус не передается — он очень неустойчив в окружающей среде .
Заключение
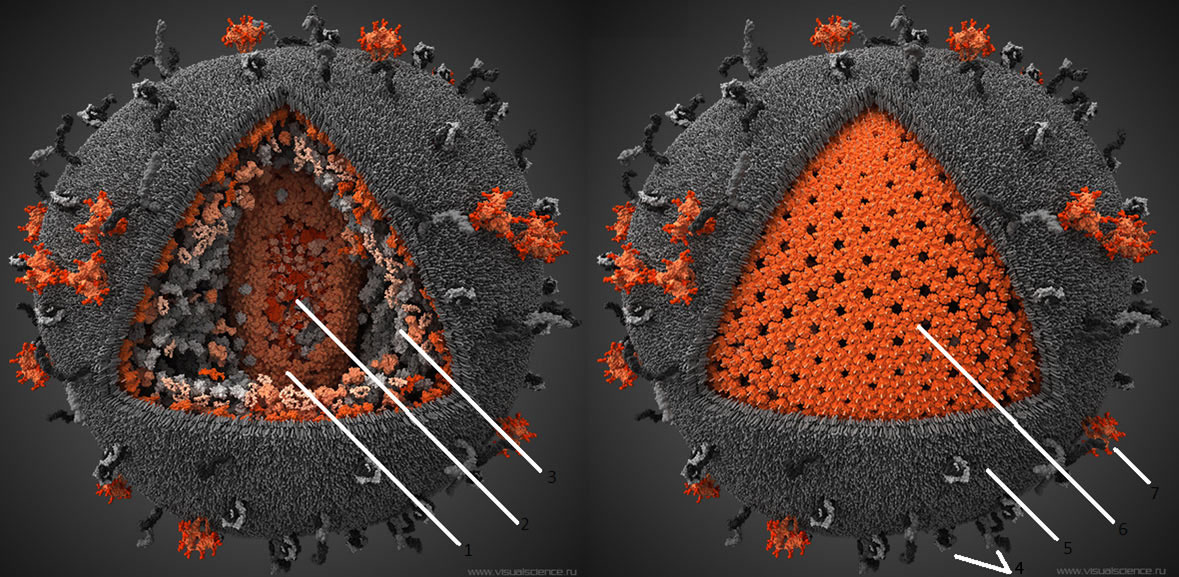
10000 нуклеотидов в каждой. Всего геном включает девять генов, которые в результате альтернативного сплайсинга кодируют 15 различных белков. 3 — Различные белки, захваченные вирусом из хозяйской клетки. 4 — Человеческие белки, обычно находящиеся на поверхности мембраны клеток. Захваченые в результате отпочковывания, они увеличивают вирулентность вируса. 5 — Внешняя оболочка ВИЧ, ведущая свое происхождение от цитоплазматической мембраны клетки, от которой когда-то отпочковался вирион. 6 — Матрикс, образованный тримерами белка р17. 7 — Тримерные комплексы белков gp120 и gp41, при помощи которых вирус проникает в клетку. На поверхности среднего вириона насчитывается около 20 таких тримеров. Чтобы увидеть рисунок в полном размере, нажмите на него.
. Все эти факты позволяют надеяться, что вскоре ВИЧ, как и оспа, останется в прошлом.
Читайте также:


