Что такое мультифокальная вич

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Прогрессирующая мультифокальная лейкоэнцефалопатия (субкортикальная энцефалопатия) - медленная вирусная инфекция ЦНС, развивающаяся при иммунодефицитных состояниях. Заболевание приводит к подострой прогрессирующей демиелинизации ЦНС, многоочаговому неврологическому дефициту и смерти, обычно в течение года. Диагноз ставится на основании данных КТ с контрастным усилением или MPT, a также результата ПЦР ЦСЖ. Лечение симптоматическое.
Код по МКБ-10
А81.2. Прогрессирующая многоочаговая лейкоэнцефалопатия.
Эпидемиология прогрессирующей мультифокальной лейкоэнцефалопатии
Источник возбудителя - человек. Пути передачи изучены недостаточно, считается, что возбудитель может передаваться как воздушно-капельным, так и фекально-оральным путём. В подавляющем большинстве случаев инфекция протекает бессимптомно. Антитела обнаружены у 80-100% населения.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Чем вызывается прогрессирующая мультифокальная лейкоэнцефалопатия?
Прогрессирующая мультифокальная лейкоэнцефалопатия вызывается вирусом JC семейства Papovaviridae, рода Polyomavirus. Геном вируса представлен кольцевой РНК. Причиной прогрессирующей мультифокальной лейкоэнцефалопатии (ПМЛЭ), вероятнее всего, является реактивация широко распространенного в популяции JC-вируса из семейства паповавирусов, который обычно попадает в организм в детстве и пребывает в латентном состоянии в почках и других органах и тканях (например, мононуклеарах ЦНС). Реактивированный вирус обладает тропизмом к олигодендроцитам. У большинства заболевших отмечено угнетение клеточного иммунитета на фоне СПИДа (наиболее частый фактор риска), лимфо- и миелопролиферативных (лейкемия, лимфома) или других заболеваний и состояний (например, синдром Вискотта-Олдрича, трансплантация органов). Риск развития прогрессирующей мультифокальной лейкоэнцефалопатии у больных СПИДом возрастает с увеличением вирусной нагрузки; в настоящее время заболеваемость прогрессирующей мультифокальной лейкоэнцефалопатией снизилась в связи с широким распространением более эффективных антиретровирусных препаратов.
Патогенез прогрессирующей мультифокальной лейкоэнцефалопатии
Поражение ЦНС возникает у лиц с иммунодефицитами на фоне СПИДа, лимфомы, лейкемии, саркоидоза, туберкулёза, фармакологической иммуносупрессии. Вирус JC проявляет выраженный нейротропизм и избирательно инфицирует клетки нейроглии (астроциты и олигодендроциты), что приводит к нарушению синтеза миелина. В веществе мозга обнаруживают множественные очаги демиелинизации в полушариях большого мозга, стволе и мозжечке с максимальной плотностью на границе серого и белого вещества.
Симптомы прогрессирующей мультифокальной лейкоэнцефалопатии
Начало заболевания постепенное. Заболевание может дебютировать с появления у больного неловкости и неуклюжести, впоследствии двигательные расстройства усугубляются вплоть до развития гемипареза. Мультифокальное поражение коры мозга приводит к развитию афазии, дизартрии, гемианопсии, а также сенсорной, мозжечковой и стволовой недостаточности. В некоторых случаях развивается поперечный миелит. У 2/3 больных отмечают деменцию, психические расстройства и изменения личности. Для больных СПИДом характерны головные боли и судорожные припадки. Прогредиентное прогрессирование заболевания приводит к смерти, обычно через 1-9 мес после дебюта. Течение прогрессирующее. Неврологические симптомы прогрессирующей мультифокальной лейкоэнцефалопатии отражают диффузное асимметричное поражение полушарий головного мозга. Характерны гемиплегия, гемианопсия или другие изменения полей зрения, афазия, дизартрия. В клинической картине преобладают нарушения высших мозговых функций и расстройства сознания с последующей грубой деменцией. Прогрессирующая мультифокальная лейкоэнцефалопатия заканчивается летальным исходом в течение 1-6 мес.
Диагностика прогрессирующей мультифокальной лейкоэнцефалопатии
О прогрессирующей мультифокальной лейкоэнцефалопатии следует подумать в случаях необъяснимой прогрессирующей дисфункции мозга, особенно у больных с фоновыми иммунодефицитными состояниями. В пользу ПМЛЭ свидетельствуют выявленные на КТ или МРТ с контрастным усилением единичные или множественные патологические изменения белого вещества мозга. На Т2-взвешенных изображениях выявляется сигнал повышенной интенсивности от белого вещества, контраст накапливается по периферии в 5-15 % патологически измененных очагов. На КТ обычно определяются множественные асимметричные сливающиеся очаги пониженной плотности, не накапливающие контраст. Обнаружение антигена JC-вируса в ЦСЖ с использованием ПЦР в сочетании с характерными изменениями на КТМРТ подтверждают диагноз прогрессирующей мультифокальной лейкоэнцефалопатии. При стандартном исследовании ЦСЖ чаще не изменена, серологические исследования неинформативны. Иногда с целью дифференциальной диагностики выполняют стереотаксическую биопсию мозга, которая, впрочем, редко себя оправдывает.
КТ и МРТ выявляют очаги пониженной плотности в белом веществе мозга; в биоптатах мозговой ткани обнаруживают вирусные частицы (электронная микроскопия), выявляют антиген вируса иммуноцитохимическим методом, вирусный геном (методом ПЦР). Вирус JC размножается в культуре клеток приматов.

[15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27]
Что такое Оппортунистические заболевания нервной системы при ВИЧ-инфекции —
Наиболее важными из этой группы заболеваний является прогрессирующая мультифокальная энцефалопатия, церебральный токсоплазмоз, криптококковые менингиты, энцефалиты и полирадикулоневриты, вызванные цитомегаловирусоми вирусами рода Herpesvirus, туберкулез с поражением мозга, первичная лимфома ЦНС.
При прогрессирующей мультифокальной лейкоэнцефалопатии отмечается клинические проявления многоочагового поражения белого вещества головного мозга в виде гемипарезов и гемигипестезий, гемианопсий, статической и динамической атаксии, которые могут сопровождаться снижением интеллекта, припадками. Симптомы медленно неуклонно прогрессируют до полной обездвиженности больных. Причиной этой энцефалопатии является паповавирус JC, действующий одновременно с ВИЧ. Помимо очагов демиелинизации, патогномонично выявление глиальных клеток с характерными включениями вокруг областей разрушения миелина. Эффективного лечения при этом заболевании нет. Прогноз неблагоприятный, так как максимальная продолжительность жизни после появления первых симптомов не превышает 2 мес.
Церебральный токсоплазмоз является следствием реактивации латентной инфекции мозга внутриклеточным паразитом Toxoplasma gondii. Клиническая картина обусловлена локализацией и активностью воспалительного процесса. Специфичных клинических симптомов этого энцефалита нет. При томографии часто отмечаются множественные билатеральные кольцевые очаги, хотя эти изменения также не являются специфичными.
Точный диагноз может быть поставлен на основе данных о выявлении этого возбудителя различными методами в образцах биопсии. В некоторых случаях диагноз подтверждается косвенно, если состояние больного улучшается после назначения специфических препаратов (пириметамин, сульфадиазин и др.).
Криптококковые менингиты вызываются грибом Cryptococcusneofomans. Этот менингит, как правило, характеризуется выраженным менингеальным и общемозговым синдромами. Диагноз устанавливается при посеве цереброспинальной жидкости на криптококк. У многих больных это заболевание является первым проявлением перехода из стадии латентного вирусоно сительств а в стадию СПИДа. Специфическое лечение (амфотерицин В) приводит к регрессу симптоматики.
Практически не поддаетсялечению тяжелая мультифокальная полирадикулоневропатия, вызываемая цитомегаловирусом . Этот синдром, как правило, сопровождается другими проявлениями инфекции: пневмониями, колитами, ритинитами и др.
Реактивация латентной инфекции, вызванной Micobacteriumtuberculosis, приводит к развитию туберкулезного менингита , абсцессов мозга . Тяжелые диффузные энцефалиты у больных СПИДом могут быть вызваны вирусами , Herpessimplexи Varicellazoster. У 5 % больных СПИДом могут выявляться первичная лимфома ЦНС (преимущественно В-типа, в генезе которой большое значение имеет инфекция вирусом Эпштейна– Барра) и саркома Капоши иногда приводящая к развитию внутримозговых кровоизлияний. Первичная лимфома ЦНС – специфичное для СПИДа проявление. Пролиферируют обычно атипичные лимфоциты. Опухоль распространяется периваскулярно, а клиническая картина зависит от локализации и объема опухоли.
Диагноз оппортунистической инфекции часто верифицируется только ретроспективно при ответе на специфическую терапию, подозрение может возникать при анализе неспецифических клинических симптомов, данных компьютерной и МР-томографии и основываться на серологических исследованиях или данных биопсии.
Помимо борьбы с непосредственно ретровирусом, проводится специфическое лечение того или иного инфекционного заболевания, развивающегося на фоне иммунодефицита. Активно используются комбинации иммуномодуляторов и противовирусных препаратов. Например, рекомбинантный альфа-интерферон (дозы от 3 000 000 до 54 000 000 МЕ) самостоятельно или в комбинации с ретровиром или винбластином используют при лечении саркомы Капоши. Среди противовирусных средств для лечения оппортунистических вирусных инфекций наиболее эффективным считается ацикловир – аналог пуринового нуклеозида, который после превращения в организме человека в трифосфат ацикловира ингибирует биосинтез ДНК вируса. Вирусная форма фермента тимидинкиназы (точка приложения ацикловира) связывается с препаратом в 1 000 000 раз быстрее, чем фермент человека. Чаще используют внутривенные введения: по 5–10 мг/кг через 8 ч 5–10 дней в зависимости от тяжести поражения. Побочные эффекты достаточно выражены, особенно опасна кристаллурия, наблюдаемая чаще при внутривенном введении, поэтому препарат вводят медленно в течение часа на фоне обильного питья, что следует учитывать при лечении энцефалитов с отеком мозга. Реже используется видарабин – аналог пуринового нуклеозида, который ингибирует ДНК-полимеразу, т.е. этот препарат также эффективен только против ДНК-содержащих вирусов. Используется преимущественно внутривенный способ введения в течение 12 ч. При использовании видарабина возможны следующие побочные реакции: паркинсоноподобный тремор, атаксия, миоклонии, галлюцинации и дезориентация, при увеличении дозы возможна панцитопения. Противовирусные препараты в тяжелых случаях сочетают с плазмаферезом. В некоторых случаях эффективно сочетание противовирусных препаратов с интерферонами.
При грибковых инфекциях, в частности криптококковых менингитах и гистоплазмозе, чаще используют амфотерицин В. Этот полиеновый антибиотик связывается со специфическим белком мембраны оболочки грибов и простейших, деформируя ее, что приводит к выходу калия и ферментов и соответственно гибели клетки. Чаще используют внутривенно по 0,1 мг в 1 мл 5 % раствора глюкозы, может быть эффективным эндолюмбальное введение. Препарат высокотоксичен, наиболее опасно нарушение функции почек. Поэтому использовать его рекомендуют только при полной уверенности в серологически подтвержденном диагнозе.
При токсоплазмозе ЦНС используют сочетание хлоридина (пириметамина) и сульфаниламидов короткого действия (сульфазин, сульфадиазин, сульфадимезин). Эти препараты влияют на обмен фолиевой кислоты, оказывая совместное бактерицидное действие. При туберкулезных поражениях используются обычные дозировки противотуберкулезных препаратов. Предпочтение отдается хорошо проникающему через ГЭБ изониазиду (300 мг в день peros), реже используют рифампицин (600 мг в день peros) и стрептомицин (0,75 г внутримышечно 6 раз в день). Лимфома ЦНС поддается агрессивной радиационной терапии, без которой смерть больного может наступить в течение 2 нед. Медикаментозное лечение больных нейроСПИДом должно сочетаться с полноценным питанием для полдержания массы тела, вопросы питания должны быть рассмотрены уже при обнаружении позитивной реакции на ВИЧ. Некоторые виды диет с низким содержанием белка могут быть опасны для таких больных, так как подавляется гуморальный иммунитет.
Заболевание вызывается вирусами ВИЧ. Неврологические нарушения наблюдаются у более, чем 80% больных, причем примерно у 10% они являются первыми проявлениями заболевания.
Следует различать признаки собственно ВИЧ инфекции и симптомы наслоившейся (оппортунистической) инфекции.
- цитомегаловирусная инфекция;
- криптококкоз;
- токсоплазмоз;
- сифилис;
- прогрессирующая мультифокальная лейкоэнцефалопатия;
- наслоившиеся опухоли: лимфомы и саркомы Капоши.
На ранней стадии развития ВИЧ магнитно-резонансная томография патологии не обнаруживает.
- поражается серое вещество, что принято называть комплексом деменции, что отмечается только на перфузионных МРТ и при МРС;
- на следующем этапе проявляется подострый энцефалит, который виден как генерализованный процесс в белом веществе (лейкоэнцефалопатия);
- развивается атрофия мозга.
- диффузные поля гиперинтенсивного сигнала без четких границ, одно- или двухсторонние;
- либо очаги 1-3 см в диаметре.
Типично расположение очагов воспаления в валике мозолистого тела. Дифференциальную диагностику необходимо выполнять с прогрессирующей мультифокальной лейкоэнцефалопатией и лимфомой.

СПИД. Комплекс деменции. Поперечная Т2-зависимая томограмма
Токсоплазмоз – самая частая из инфекций, наслаивающихся на СПИД. Он представляет собой реактивацию инфекции и поражает головной мозг по типу некротизирующего кальцифицирующегося менингоэнцефалита.
При МРТ выявляются множественные очаги, гиперинтенсивные на Т2-зависимых томограммах, со слабым отеком вокруг них.
Типичная локализация – белое вещество перивентрикулярных зон, области водопровода, стык коры и белого вещества, базальные ганглии. Последнее отличает токсоплазмоз от цитомегаловируса, который не вовлекает подкорковые ядра.
Очаги могут быть неоднородными за счет кальцификации, реже кровоизлияний в очаг. Контрастирование хорошее, по кольцевому типу, реже узловому. Учитывая, что токсоплазмоз легко принять за лимфому, нередко практикуют пробный курс приема противопаразитарных препаратов. Очаги токсоплазмоза уменьшаются в течение 1-2 недель, в то время как лимфома остается без изменения.

Токсоплазмоз. Поперечная Т1-зависимая томограмма с контрастированием.
Криптококкоз диагностируется
у 6-7% больных нейроСПИДом. Он относится к грибковым инфекциям и при СПИДе протекает в паренхимальной форме.
- множественные очаги, кисты и псевдокисты;
- диффузная атрофия мозга;
- гидроцефалия;
- расширение пространств Вирхова – Робена.
В отдельных наблюдениях описаны другие микозы при СПИД – кандидиаз и кокцидоидомикоз.

Криптококкоз. Поперечная Т1-зависимая томограмма с контрастированием
Прогрессирующая мультифокальная энцефалопатия наблюдается у 0,7-7,7% больных СПИДом.
- выявляются несимметричные участки высокого сигнала на Т2-зависимых томограммах, преимущественно, в теменных и затылочных долях;
- поражение распространяются до подкорковых зон;
- масс-эффекта нет;
- контрастирование бывает редко, с быстрым увеличением и слиянием очагов.

ПМЛ при СПИДе. Поперечная Т2-зависимая томограмма.
Цитомегаловирусная инфекция приводит к энцефалиту и вентрикулиту. Очаги двухсторонние с характерной локализацией в полуовальных центрах. Вентрикулит виден при контрастировании гадолинием как усиление стенок желудочков.
К редким вторичным инфекциям при СПИД можно отнести нейротуберкулез и сифилис, характеризующмеся быстрым прогрессированием. Описаны туберкулезные абсцессы при СПИД. Сифилитическая гумма может вызвать инсультоподобную клинику.
- типично локализуется перивентрикулярно, вовлекая серое вещество подкорковых ядер;
- на Т2-зависимых томограммах лимфома слабо гиперинтенсивна;
- отек и масс-эффект умеренно выражены;
- усиление гадолинием всегда хорошее.
Сложность представляет дифференциальная диагностика лимфомы и токсоплазмоза. Быстрое прогрессирование узла свидетельствует в пользу лимфомы.
Прогрессирующая мультифокальная лейкоэнцефалопатия — редкое демиелинизирующее заболевание, обусловленное реактивацией находящегося в организме большинства людей вируса JC. Патология возникает на фоне угнетения иммунитета у больных СПИДом, гемобластозами, наследственными иммунодефицитами, у пациентов, получающих иммуносупрессивную терапию. Диагностика базируется на клинических данных, результатах томографии головного мозга, ПЦР-исследования ликвора на вирусную ДНК, гистологии церебральных биоптатов. Специфическая терапия не разработана.
Общие сведения
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) ассоциирована с JC-вирусом (JCV), возникает у иммунокомпрометированных пациентов, 85% из которых составляют ВИЧ-инфицированные. Заболевание относится к оппортунистическим инфекциям, носителями вируса являются 90% человечества. До 90-х годов ХХ века заболеваемость ПМЛ не превышала 1 случая на 100 тыс. населения. С ростом числа больных СПИДом этот показатель увеличился до 1 на 20 тыс. человек. Сегодня прогрессирующая лейкоэнцефалопатия наблюдается у 5% больных СПИДом. Некоторые авторы сообщают о снижении заболеваемости за последнее десятилетие в связи с успешным применением антиретровирусной терапии. Одновременно отмечается увеличение распространённости ПМЛ среди лиц с аутоиммунными заболеваниями, что обусловлено использованием в их лечении агрессивной иммунотерапии.

Причины ПМЛ
Прогрессирующая мультифокальная лейкоэнцефалопатия развивается в результате реактивации полиомавируса JC. Вирус распространён повсеместно. Источником инфекции является человек, заражение происходит воздушно-капельным, алиментарным путём. Подавляющее большинство людей заражаются в детстве, являются здоровыми носителями. В течение жизни вирус находится в латентном состоянии, персистирует в почках, селезёнке, костном мозге. Реактивация возбудителя происходит на фоне резко сниженного иммунитета. В группу риска развития заболевания входят следующие состояния:
- ВИЧ-инфецирование. Протекающая в виде СПИДа ВИЧ-инфекция сопровождается угнетением клеточного иммунитета. Выступает самой частой причиной ПМЛ.
- Гемобластозы. Миелопролиферативные (лейкемия) и лимфопролиферативные (лимфомы) процессы приводят к развитию иммунодефицита.
- Аутоиммунная патология: системная красная волчанка, склеродермия, ревматоидный артрит. Иммунодефицит формируется на фоне активного иммуносупрессивного лечения, особенно препаратами моноклональных антител.
- Наследственные заболевания с иммунодефицитом: синдром Ди Джорджи, Вискотта-Олдрича, атаксия-телеангиэктазия.
- Иммуносупрессия на фоне трансплантации органов.
- Вторичный иммунодефицит в результате цитостатической терапии при онкологических заболеваниях.
Патогенез
Расстройство клеточного иммунитета провоцирует перестройку последовательности ДНК JC-вируса, приводит к его активации. Вирус обладает тропностью к клеточным элементам нейроглии (олигодендроцитам, астроцитам), поражение которых сопровождается разрушением миелина. В результате в веществе головного мозга происходит мультифокальная прогрессирующая демиелинизация с ростом и слиянием очагов поражения. Микроскопически обнаруживается увеличение астроцитов, деформация их ядер, окрашивание олигодендроцитов выявляет ядерные включения — скопления частиц JCV. Первостепенную роль в иммунной антивирусной реакции играют цитотоксические Т-лимфоциты, убивающие инфицированные активным вирусом клетки. Снижение выработки специфических Т-лимфоцитов вследствие иммунодефицита обуславливает развитие ПМЛ.
Симптомы ПМЛ
Дебют заболевания носит подострый (2-3 дня) или постепенный (1-3 недели) характер. На первый план выходит патопсихологическая симптоматика и очаговый неврологический дефицит. В типичном варианте прогрессирующая мультифокальная лейкоэнцефалопатия протекает без свойственных нейроинфекциям общемозговых симптомов, менингеального синдрома. Отмечается изменение поведения, агрессивность, эмоциональная лабильность, подозрительность, прогрессирующее ослабление когнитивной сферы (памяти, мышления, внимания). Очаговый дефицит представлен мышечной слабостью конечностей одной половины тела (гемипарезом), афазией, гемианопсией, атаксией, парестезиями в паретичных конечностях. Вначале гемипарез может отсутствовать, в дальнейшем наблюдается у 75% больных. 20% случаев протекают с пароксизмами эпилепсии. Психические расстройства отмечаются у 38% пациентов. Прогрессирование когнитивного дефицита приводит к деменции.
В редких случаях мультифокальная лейкоэнцефалопатия протекает в атипичной форме. К атипичным вариантам относятся JC-менингоэнцефалит, JC-энцефалопатия, гранулярно-клеточная невропатия. Менингоэнцефалитическая форма характеризуется наличием менингеальных симптомов. При JC-энцефалопатии отсутствует очаговый неврологический дефицит. Клиника гранулярно-клеточного варианта представлена изолированным мозжечковым синдромом.
Диагностика
Прогрессирующая лейкоэнцефалопатия диагностируется специалистами в области неврологии на основании клинических данных, результатов нейровизуализирующего исследования, обнаружения специфической ДНК. Диагностический алгоритм включает:
- Осмотр невролога. В классическом варианте в неврологическом статусе определяется гемипарез, гемигипестезия, шаткость, неустойчивость в позе Ромберга, дискоординация, сенсомоторная афазия, когнитивные нарушения. Наблюдается лабильность психики, психопатологические симптомы, возможно неадекватное поведение.
- Осмотр офтальмолога. У большинства пациентов диагностируют снижение зрения, периметрия выявляет гомонимную гемианопсию.
- МРТ головного мозга. Обнаруживается диффузная мультифокальная демиелинизация, очаги имеют различный размер, асимметрично располагаются в белом веществе, таламусе, базальных ядрах.
- ПЦР-исследование. Направлено на выявление ДНК вируса JC в цереброспинальной жидкости, полученной путём люмбальной пункции. Специфичность анализа 90-100%, чувствительность — 70-90%. Проведение антиретровирусной терапии больным СПИДом понижает чувствительность исследования до 58%, отрицательный результат не исключает наличие заболевания.
- Биопсию мозговых тканей. Инвазивная методика, проводится в диагностически затруднительных случаях. Гистологическое исследование образцов церебральных тканей позволяет подтвердить специфические для лейкоэнцефалопатии морфологические изменения.
Лечение ПМЛ
В настоящее время не существует препаратов для лечения прогрессирующей лейкоэнцефалопатии с доказанной эффективностью. Специфическая терапия находится в стадии разработки. Попытки лечения интерфероном, иммуностимуляторами, цитарабином, их комбинациями оказались безрезультатными. Окончились неудачей клинические испытания препарата цидофовир, показывающего анти-JC эффективность на опытах с мышами. Недавно был предложен кардинально новый метод лечения антидепрессантом миртазапином, блокирующим распространение JCV благодаря связыванию рецепторов, через которые вирус инфицирует клетки нейроглии. Способ требует клинических испытаний.
Прогноз и профилактика
Прогрессирующая мультифокальная лейкоэнцефалопатия отличается неуклонно усугубляющимся течением с исходом в кому. Продолжительность жизни варьирует от 1 мес. (острая форма) до 10-12 мес. с момента заболевания. Профилактика подразумевает меры предупреждения инфицирования ВИЧ, осторожное проведение терапии аутоиммунных заболеваний, мониторинг неврологической симптоматики у больных, получающих лечение моноклональными препаратами.
а) Определения:
• ВИЧ-1-энцефалит/ВИЧ-1-энцефалопатия (ВИЧЭ)
• Прямое ВИЧ-инфицирование головного мозга:
о Отсутствие оппортунистических инфекционных заболеваний
о Когнитивные, поведенческие и двигательные аномалии в 25-70% случаев
о Наиболее частая неврологическая манифестация ВИЧ-инфекции
• Умеренные когнитивные нарушения, несмотря на хороший вирусологический ответ на терапию
1. Общие характеристики приобретенного ВИЧ-энцефалита:
• Лучший диагностический критерий:
о Атрофия головного мозга + двустороннее диффузное изменение белого вещества (БВ):
- Картина при диагностической визуализации/патологоанато-мическом исследовании варьирует в зависимости от возраста пациента и остроты симптомов заболевания
• Локализация:
о Перивентрикулярное БВ/БВ полуовального центра с двух сторон, базальные ганглии, мозжечок, ствол мозга
• Размеры:
о Вариабельны, часто диффузный характер поражений
• Морфология:
о Распространяется до границы между серым и белым веществом
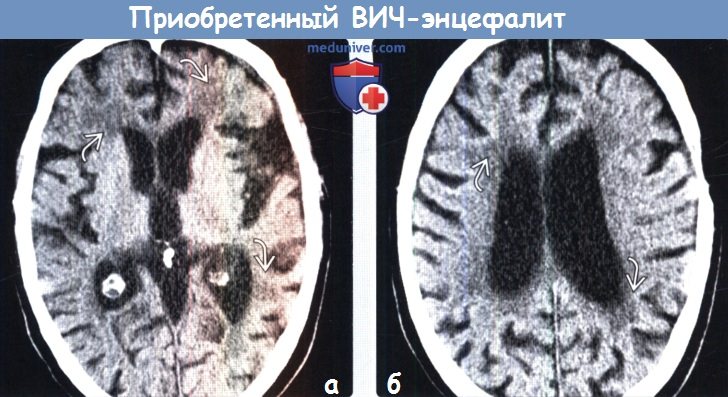
(а) Бесконтрастная КТ, проведенная по поводу снижения когнитивной функции у мужчины 38 лет с длительным анамнезом ВИЧ/СПИД, который получал ВААРТ, аксиальный срез: обратите внимание на выраженную атрофию головного мозга, а также зоны низкой плотности в структуре субкортикального белого вещества.
(б) Бесконтрастная КТ, аксиальный срез: у этого же пациента определяется характерное снижение плотности перивентрикулярного белого вещества в сочетании с диффузным расширением борозд и боковых желудочков.
2. КТ признаки приобретенного ВИЧ-энцефалита:
• Бесконтрастная КТ:
о Дети: атрофия и диффузное снижение плотности белого вещества:
- Внутриутробное инфицирование ВИЧ: характерны двусторонние и симметричные кальцификаты в базальных ганглиях и БВ лобных областей с возможным контрастным усилением
о Взрослые: умеренная атрофия или ее отсутствие, снижение плотности БВ
о Масс-эффект отсутствует
• КТ с контрастированием:
о Отсутствие накопления контрастного вещества
3. МРТ признаки приобретенного ВИЧ-энцефалита:
• Т1-ВИ:
о Изменений в БВ может не наблюдаться
• Т2-ВИ:
о Два визуализационных паттерна:
- фокальные участки гиперинтенсивного сигнала
- Диффузное усиление сигнала от БВ от умеренной до высокой степени выраженности
о Распространенность и протяженность поражения БВ не всегда коррелирует с клинической картиной
• FLAIR:
о Тот же визуализационный паттерн, что и на Т2-ВИ
о Обеспечивает раннее выявление мелких патологических очагов, локализованных в кортикальном/субкортикальном и глубоком БВ
о Большая заметность изменений (по сравнению с Т2-ВИ)
• Постконтратсное Т1-ВИ:
о В вовлеченных областях контрастное усиление отсутствует
• МР-спектроскопия:
о СПИД-дементный комплекс
- ↑ пиков миоинозитола, холина, в белом веществе и базальных ганглиях
- ↓ пика N-ацетиласпартата (NAA) в белом веществе
о Пациенты без симптомов с сохранным сознанием
- Умеренное ↑ пика миоинозитола
• Два основных последствия ВИЧ-инфекции мозговой ткани
о Атрофия мозговой ткани, обусловленная смертью нейронов
о Изменения в глубоком БВ (обычно перивентрикулярные области) → повышение сигнала на Т2-ВИ
• Отношение переноса намагниченности (ОПН):
о ОПН позволяет дифференцировать ВИЧЭ от прогрессирующей мультифокальной лейкоэнцефалопатии (ПМЛ):
- При ПМЛ наблюдается значительное ↓ ОПН в пораженных областях (по сравнению с таковыми при ВИЧЭ), вероятно обусловленное демиелинизацией
• Диффузионно-тензорная визуализация
о При ВИЧ-ассоциированных когнитивных нарушениях возможно ↓ фракционной анизотропии в раннем периоде заболевания
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ по сравнению с КТ более информативна в обнаружении патологии БВ
о МР-спектроскопия позволяет обнаружить изменения БВ даже на бессимптомной стадии заболевания
• Советы по протоколу исследования:
о КТ исследование должно быть проведено при:
- Впервые возникших судорожном синдроме, головных болях, депрессии или нарушении ориентации
о МРТ исследование должно быть проведено при:
- Обнаружении методом КТ фокального объемного образования
(а) Изменения белого вещества могут появляться в головном мозге пациентов с ВИЧ/СПИД до развития его атрофии и деменции, что и наблюдается у данного ВИЧ-положительного мужчины 34 лет с головными болями. Желудочки имеют нормальный внешний вид, визуализируются двусторонние облаковидные зоны повышения интенсивности сигнала от белого вещества, включая мозолистое тело.
(б) МРТ, Т2-ВИ, аксиальный срез: у этого же пациента неотчетливо определяется мультифокальное двустороннее асимметричное облаковидное повышение сигнала от белого вещества.
в) Дифференциальная диагностика приобретенного ВИЧ-энцефалита:
1. Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ):
• Мультифокальное поражения БВ
о Может быть односторонним, но гораздо чаще имеет двусторонний, асимметричный характер
о Наиболее часто локализуются в теменно-затылочных областях
о Поражение субкортикальных U-волокон (в отличие от ВИЧ-инфекции или ЦМВИ)
• Отсутствие накопления контрастного вещества; при наличии контрастирования предполагайте воспалительный синдром восстановления иммунитета (ВСВИ)
2. ЦМВ-ассоциированное поражение ЦНС:
• Энцефалит (диффузное повышение интенсивности сигнала от БВ на Т2-ВИ)
• Вентрикулит (контрастирование эпендимы)
3. Герпетический энцефалит:
• Вирус простого герпеса (ВПГ), вирус герпеса человека 6 типа (ВГЧ-6): на ранних стадиях зоны поражения локализуются в гиппокампе и медиальных отделах височных областей
4. Токсоплазмоз:
• Объемное образование(я) с кольцевым характером накопления контрастного вещества
• Гиперинтенсивные поражения на T2-ВИ/FLAIR, ДВИ
5. Первичная лимфома ЦНС:
• Одиночные/мультифокальные поражения, локализованы в глубоком > субкортикальном БВ
• Выраженная склонность к поражению базальных ганглиев, полушарий мозжечка, таламуса, ствола мозга, мозолистого тела и субэпендимальных отделов
• КТ с контрастированием: у ВИЧ-положительных пациентов обычно наблюдается краевой характер накопления контрастного вещества
• Положительные результаты ОФЭКТ-исследования с таллием-201
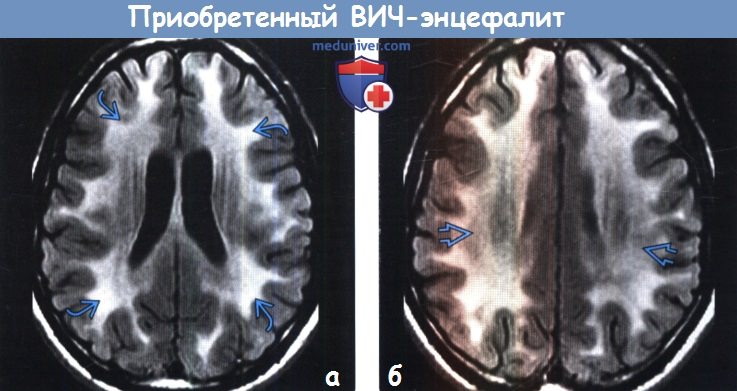
(а) МРТ, FAIR, аксиальный срез: у ВИЧ-позитивного мужчины 25 лет с когнитивными и поведенческими нарушениями определяются протяженные сливные относительно симметричные зоны повышения интенсивности сигнала от белого вещества в сочетании с легкой атрофией.
(б) МРТ, FAIR, аксиальный срез: у этого же пациента определяются схожие диффузные зоны повышения интенсивности сигнала от белого вещества. Данные изменения характерны для ВИЧ-энцефалита. Такие патологические изменения не оказывают масс-эффект на окружающие структуры и не накапливают контрастное вещество. При наличии любого из этих признаков необходимо предполагать иной диагноз.
1. Общие характеристики приобретенного ВИЧ-энцефалита:
• Этиология:
о При первичной ВИЧ-инфекции вирус проникает в мозг через моноцитарную/макрофагальную систему
о ВИЧ способен вызывать неврологические заболевания, но он не реплицируется в нейронах и клетках глии
о Воспалительные (Т-клеточные) реакции с развитием васкулита, лептоменингита
• Генетика:
о Геномика ВИЧ → более нейровирулентные штаммы
о Деменция развивается лишь у пациентов, инфицированных штаммами ВИЧ, в которых произошли критические мутации
• Ассоциированные аномалии:
о ВИЧЭ может развиваться в сочетании с другими ВИЧ-ассоциированными аномалиями (например, другими инфекциями)
о Прогрессирующая энцефалопатия у детей часто сочетается с миелопатией
• Отличительный признак ВИЧЭ: микроглиальные узелки с гигантскими многоядерными клетками (ГМК)
• Реактивный глиоз, фокальный некроз и демиелинизация
• Умеренная потеря нейронов; минимальные воспалительные изменения
• Проникновение вируса в мозг происходит на самых ранних этапах после системной инфекции
2. Стадирование и классификация приобретенного ВИЧ-энцефалита:
• Три типа нейропатологоанатомических изменений:
о 1 тип: ВИЧ-энцефалит:
- Множественные диссеминированные очаги микроглии, макрофагов и ГМК; если ГМК не обнаружены, необходимо провести исследование на ВИЧ-антиген/нуклеиновые кислоты
о 2 тип: ВИЧ-лейкоэнцефалопатия:
- Диффузное и симметричное поражение БВ (потеря миелина, реактивный астроглиоз, макрофаги и ГМК); если ГМК не обнаружены, необходимо провести исследование на ВИЧ-ан-тиген/нуклеиновые кислоты
о 3 тип: ВИЧ-ассоциированные гигантские клетки:
- PAS(+) одно- или многоядерные макрофаги
• Легкая ВИЧЭ: тип 1 без МГК
• Умеренная ВИЧЭ: тип 1, 2 или 3
• Выраженная ВИЧЭ: атрофия головного мозга + тип 1 или 2
3. Макроскопические и хирургические особенности:
• Ранняя стадия: бледность окраски БВ
• Поздняя стадия: инфицирование неокортекса, атрофия
4. Микроскопия:
• ВИЧЭ:
о Инфицированные клетки: преимущественно макрофаги и микроглия; малая часть астроглии; редко олигодендроциты
о Вторичное повреждение нейронов
о Минимальные воспалительные изменения: периваскулярные макрофагальные инфильтраты и микроглиальные узелки
• Прогрессирующая энцефалопатия у ВИЧ-инфицированных детей:
о Воспалительные инфильтраты с ГМК
о Протяженная кальцифицирующая васкулопатия с преимущественным поражением мелких сосудов базальных ганглиев, а также БВ головного мозга и моста
о Атрофия, обусловленная нарушением созревания миелина или потерей миелина
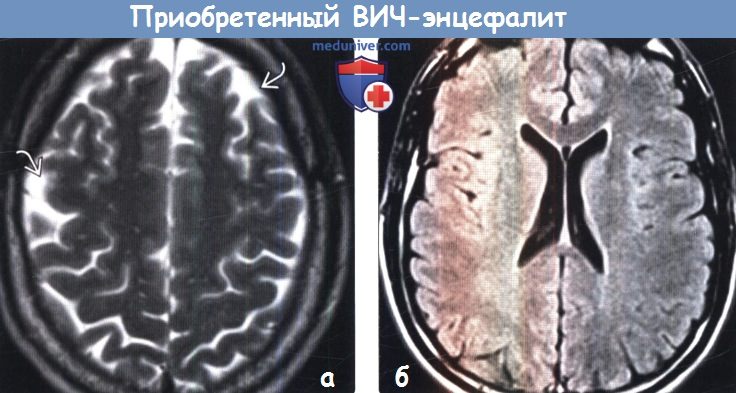
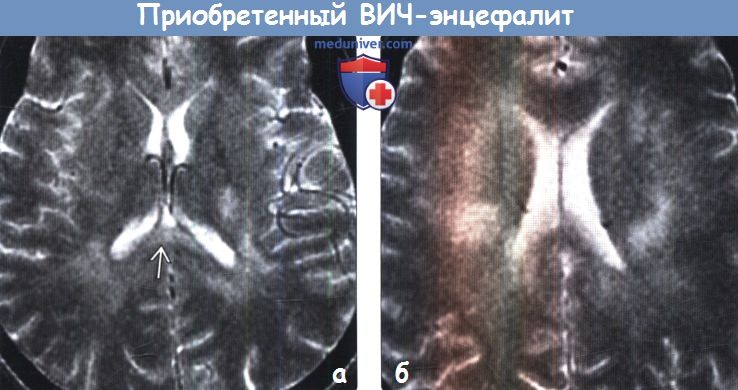
(а) МРТ, Т2-ВИ, аксиальный срез: у ВИЧ-положительного пациента с ранними признаками субкортикальной деменции определяется вариант картины ВИЧ-энцефалита. Атрофические изменения очевидны на уровне верхних отделов полушарий головного мозга, вокруг которых отмечается расширение ликворных пространств ВИЧ-энцефалит при диагностической визуализации наиболее часто проявляется в виде диффузных облако-видных зон поражения белого вещества головного мозга в сочетании с его атрофическими изменениями. Тем не менее, в некоторых случаях (в том числе и здесь) атрофия головного мозга может быть доминирующим признаком.
(б) MPT, FLAIR: у этого же пациента определяется легкая атрофия без значимого изменения белого вещества.
д) Клиническая картина:
1. Проявления приобретенного ВИЧ-энцефалита:
• Наиболее частые признаки/симптомы:
о Субкортикальная деменция с когнитивными, моторными и поведенческими нарушениями
• Клинический профиль:
о ВИЧ-ассоциированный когнитивный синдром: невыраженный или выраженный (деменция)
о Нарушения центральной моторной функции
о Поведенческие нарушения: псевдодеменция (депрессия), делирий и спутанность сознания
о В педиатрической практике: микроцефалия, когнитивные нарушения, слабость, пирамидные знаки, атаксия и судорожные признаки
2. Демография:
• Возраст:
о ВИЧ-положительные пациенты как взрослого, так и детского возраста
• Пол:
о Преобладание патологии у какого-либо пола не выявлено; половая структура распространения ВИЧЭ отражает таковую для ВИЧ инфекции
• Эпидемиология:
о У 33-67% ВИЧ-положительных взрослых и 40-50% ВИЧ- положительных детей развивается ВИЧЭ
о ВИЧЭ развивается до развития оппортунистических инфекций и опухолей; распространенность не связана со стадией заболевания
3. Течение и прогноз:
• Когнитивные нарушения возникают тогда, когда пациент становится иммунокомпрометированным
• Медленно прогрессирующее нарушение контроля мелкой моторики, вербальной беглости и кратковременной памяти
• Через несколько месяцев: выраженное ухудшение и субкортикальная деменция с развитием на поздних стадиях состояний, близких к вегетативному
4. Лечение:
• Высокоактивная антиретровирусная терапия (ВААРТ) не позволяет избежать развития ВИЧЭ, но позволяет ↓ ее выраженность:
о Эра ВААРТ: ↓ частоты встречаемости выраженной ВИЧЭ, но ↑ частоты встречаемости ВИЧЭ легкой-умеренной степени
ж) Список литературы:
- Bilgrami M et al: Neurologic diseases in HIV-infected patients. Handb Clin Neurol. 121:1321-44, 2014
- Clifford DB et al: HIV-associated neurocognitive disorder. Lancet Infect Dis. 1300:976-86, 2013
- Risacher SL et al: Neuroimaging biomarkers of neurodegenerative diseases and dementia. Semin Neurol. 33(4):386-416, 2013
Редактор: Искандер Милевски. Дата публикации: 17.4.2019
Читайте также:


