Что такое первичный септический очаг
Как известно, воспалительные заболевания могут затрагивать любой орган. Они делятся на 2 вида: острые и хронические процессы. Своевременная диагностика и терапия воспалительных патологий зачастую приводит к полному излечению или ремиссии. Если же иммунная система организма ослаблена, заболевание прогрессирует. Независимо от расположения, очаг воспаления всегда отграничен. Под воздействием неблагоприятных факторов или при отсутствии лечения может произойти распространение процесса. В результате бактериальные частицы попадают в кровоток. Данное состояние называется сепсисом. Подобное осложнение довольно опасно, так как может привести к развитию шока и летальному исходу.
Криптогенный сепсис – что это такое?
В зависимости от локализации очага первичного воспаления различают несколько видов сепсиса. Стоит помнить, что к попаданию патогенных микроорганизмов в кровь может привести любое заболевание. Чаще всего это пневмония, воспалительные процессы кожного покрова, полости рта, ЛОР-органов. В некоторых случаях первичный очаг установить невозможно. Тогда заболевание называется "криптогенный сепсис". Такой диагноз не означает, что первичного воспалительного очага не имелось. Тем не менее на момент осмотра бактерии уже попали в кровь и распространились по организму. Поэтому установить причину сепсиса не удаётся. Данный вид заболевания встречается реже остальных. Криптогенный сепсис – это заражение крови бактериями без установленного первичного воспалительного очага. Часто патология встречается у недоношенных новорожденных, людей со слабым иммунитетом. В большинстве случаев заболевание протекает тяжело. При своевременно начатой терапии возможно полное излечение.

Причины возникновения криптогенного сепсиса
Если установить первичный воспалительный очаг сложно, а бактерии уже проникли в кровь, то выставляется диагноз "криптогенный сепсис". Причины возникновения этого заболевания могут быть различными. Обычно этиология не отличается от других видов сепсиса. Разница состоит в том, что воспаление в каком-то органе развивается слишком быстро или иммунитет у пациента значительно снижен. При этом время от момента начала заболевания до распространения инфекции (прорыва очага) сокращается. В данном случае пациент не успевает понять, какие симптомы начали его беспокоить в первую очередь. У большинства больных первичный очаг удаётся обнаружить после проведения обследования. Если его всё-таки не находят, то патология классифицируется как криптогенный сепсис. Причины заболевания:
- Бактериальная инфекция. Возбудителями сепсиса могут стать любые микроорганизмы. Чаще всего это стафилококки и стрептококки, протей, синегнойная и кишечная палочка.
- Условно-патогенная микрофлора. Как известно, в организме существует множество бактерий, которые присутствуют в норме. При снижении иммунной защиты условно-патогенная микрофлора начинает расти, что приводит к различным заболеваниям. Вследствие этого может развиться криптогенный сепсис.
- Инфекции, вызванные патогенными грибами (кандидоз).
- Первичные и вторичные иммунодефициты (ВИЧ).
- Период недоношенности, новорожденные с низкой массой тела (до 2 кг).
- Внутриутробные инфекции.
Механизм развития сепсиса
Криптогенный сепсис – что это такое? Подобный диагноз выставляют при отсутствии первичной патологии, способной привести к заражению крови. Криптогенный сепсис также называют первичным, или идиопатическим. Он развивается при попадании патогенных микроорганизмов в кровоток. В результате бактерии разносятся по всему организму. Вследствие этого воспалительные очаги могут быть локализованы сразу в нескольких местах. Помимо этого развивается бактериальная интоксикация организма. В подобных случаях иммунная система не способна справиться с большим количеством возбудителей. Часто такое состояние приводит к нарушению работы сердечно-сосудистой системы. В результате развивается бактериальный шок. Данное осложнение представляет большую опасность и часто приводит к летальному исходу.
Классификация криптогенного сепсиса
Учитывая то, что первичная локализация патологического очага неизвестна, криптогенный сепсис не классифицируется по этиологическому признаку. Тем не менее установить возбудителя инфекции необходимо для проведения адекватной антибактериальной терапии. Как и другие виды сепсиса, данный вариант патологии может протекать в 2 формах. Тем не менее данная классификация не влияет на прогноз заболевания. Формы криптогенного заражения крови:
- Септицемия. Подразумевается наличие бактериальной или грибковой микрофлоры, циркулирующей по организму. Тем не менее возбудители не образуют очагов инфекции.
- Септикопиемия. Помимо наличия бактерий в крови наблюдается обсеменение ими органов. Часто возбудители заболевания накапливаются (оседают) в лёгких, головном мозге, брюшной полости. В результате в этих областях образуются очаги гнойного воспаления.
По клиническому течению различают молниеносный, острый и хронический сепсис. В первом случае заболевание развивается уже в первые сутки после проникновения возбудителя и характеризуется тяжёлыми нарушениями функций органов и систем. Острый сепсис длится около 2-4 недель. Хроническое поражение может продолжаться в течение нескольких месяцев и даже лет. Оно характеризуется развитием обострений и ремиссий. В некоторых случаях наблюдается подострый вариант течения сепсиса. Его продолжительность составляет от 6 до 12 недель.
Симптомы криптогенного сепсиса
Только проверив кровь на стерильность, можно судить о том, есть ли у человека криптогенный сепсис. Симптомы этого заболевания могут напоминать многие другие патологии. Это связано с тем, что при всех воспалительных процессах развивается интоксикация организма. Тем не менее врач может заподозрить данное заболевание на основании характерной клинической картины. В первую очередь, подобный диагноз предполагают лишь при исключении других воспалительных патологий. Выделяют следующие симптомы сепсиса:
- Повышенная температура тела до 39-40 градусов. Гипертермия сопровождается ознобом, потливостью и головной болью.
- Ухудшение состояния. При сепсисе наблюдается слабость, боли в мышцах и суставах без определённой локализации, снижение аппетита.
- Тахикардия – учащение пульса.
- Снижение артериального давления.
- Увеличение частоты дыхания.
- Нарушение функций печени. Проявляется развитием желтухи, увеличением размеров органа (гепатомегалия).
- Поражение ЖКТ. У некоторых больных наблюдается расстройство стула (диарея), тошнота и рвота.
- Появление кровоизлияний на кожных покровах.
При развитии септикопиемии могут наблюдаться и другие симптомы. Они зависят от локализации воспалительных очагов. Часто развивается эндокардит, пневмония.
Диагностические критерии криптогенного сепсиса
К диагностическим критериям сепсиса относят клинические проявления данного заболевания, а также изменения, наблюдающиеся при проведении лабораторных и инструментальных методов исследования. В первую очередь обращают внимание на общее состояние пациента. При его ухудшении в течение нескольких дней, несмотря на проведение антибактериальной терапии, можно заподозрить криптогенный сепсис. Признаки, которые указывают на данное заболевание, – землистый (сероватый) цвет кожного покрова, выраженная общая слабость, повышение температуры и появление кожных кровоизлияний. Также к характерным клиническим проявлениям можно отнести присоединение желтухи и гепатомегалии. При наличии этих симптомов необходимо срочно госпитализировать больного и провести обследование.
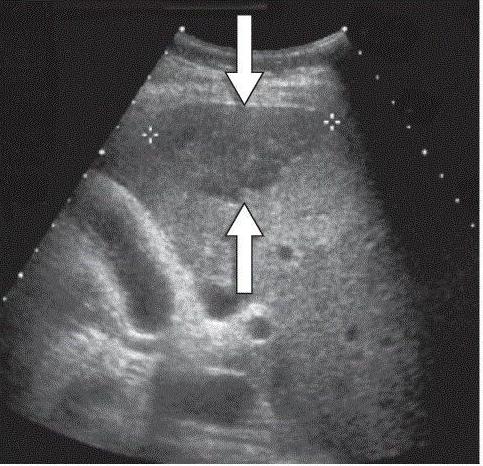
Лабораторная и инструментальная диагностика
При криптогенном сепсисе наблюдаются значительные изменения лабораторных показателей. В ОАК отмечается лейкоцитоз, тромбоцитопения и анемия, а также ускорение СОЭ. Бактерии могут присутствовать не только в крови, но и в моче. Изменения наблюдаются в биохимических показателях. К ним относят появление С-реактивного белка, возможно повышение уровня билирубина, АЛТ, АСТ (при поражении печени). Основным маркером сепсиса является анализ крови на стерильность (посев крови на микрофлору). Благодаря данному исследованию можно определить возбудителя заболевания и назначить лечение.
Инструментальная диагностика проводится с целью обнаружения очагов септического поражения. Для этого выполняется рентгенография грудной клетки, УЗИ органов брюшной полости и малого таза. Часто обнаруживается воспаление в лёгких – пневмония, увеличение печени – гепатомегалия.
Криптогенный сепсис: код по МКБ-10
Как и любая патология, данное заболевание имеет определённый код в международной классификации. Он выставляется в зависимости от возбудителя, вызвавшего криптогенный сепсис. МКБ-10 – это специальная классификация, которая действует по всему миру. В истории болезни пишется сначала сам диагноз, а затем его код. В случае криптогенного сепсиса шифр будет А41.9 (септицемия неуточнённая). Увидев код МКБ-10, врач любой медицинской организации в другой стране поймёт, какой диагноз был выставлен данному пациенту.
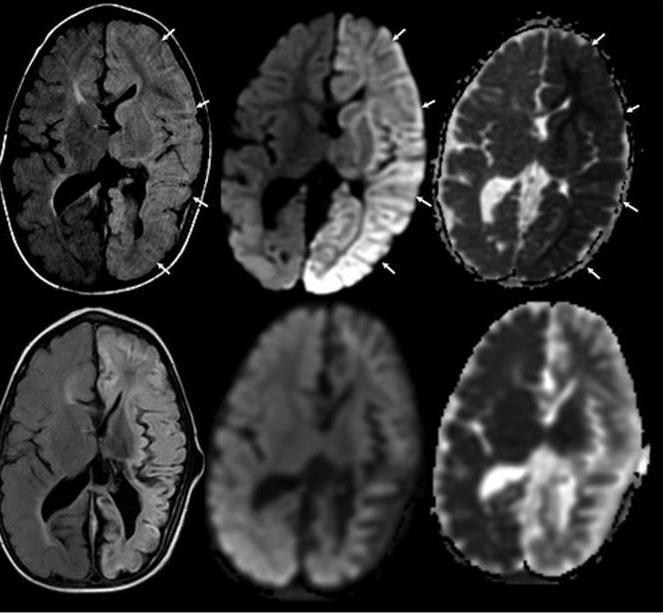
Возможные осложнения сепсиса
При неправильном подходе к лечению сепсиса развиваются тяжёлые осложнения. Среди них – шоковое состояние, тромбоэмболия лёгочной артерии, бактериальный эндокардит, ОНМК, истощение организма и кровотечения. Каждое из этих состояний может стать причиной смерти больного. Поэтому при постановке данного диагноза необходимо срочно начать антибактериальную и симптоматическую терапию.
Лечение криптогенного сепсиса
Прогноз при криптогенном сепсисе
Прогноз при криптогенном сепсисе зависит от общего состояния организма больного (иммунитета), возраста, своевременности лечения. При адекватной терапии и отсутствии осложнений наблюдается полное выздоровление. Наиболее благоприятный прогноз имеет подострый и хронический сепсис. При молниеносном течении заболевание часто приводит к летальному исходу. Несмотря на антибактериальную терапию, смертность от данной патологии составляет около 50 % случаев.
Профилактика криптогенного сепсиса
Сепсис часто развивается у людей, страдающих хроническими воспалительными заболеваниями. Поэтому к профилактическим мерам относят своевременное лечение очагов инфекции, приём иммуностимулирующих препаратов и витаминов. Чтобы предотвратить заболевание у новорожденных и детей раннего возраста, будущей матери необходимо исключить вредные привычки, приём лекарственных препаратов, переохлаждения.
Патологоанатомическая диагностика сепсиса : методические рекомендации / О.Д.Мишнёв, А.И.Щёголев, О.А.Трусов. — Москва, 2004.
библиографическое описание:
Патологоанатомическая диагностика сепсиса : методические рекомендации / Мишнёв О.Д., Щёголев А.И., Трусов О.А. — 2004.
код для вставки на форум:
Российское общество патологоанатомов
О.Д.Мишнев, А.И.Щеголев, О.А.Трусов
ПАТОЛОГОАНАТОМИЧЕСКАЯ ДИАГНОСТИКА СЕПСИСА
Сепсис – полиэтиологическое инфекционное заболевание, характеризующееся генерализованным характером, ацикличностью течения и особым образом измененной реактивностью. Сепсис развивается из местных очагов инфекции и рассматривается, как правило, в качестве осложнения заболеваний, послуживших причиной генерализации инфекции. Последние годы, несмотря на интенсивную терапию, характеризуются ростом числа больных сепсисом и высокой летальностью.
Сепсис представляет собой заболевание, в отношении этиологии, патогенеза, патологической анатомии, диагностики, лечения которого всегда были и ещё будут проводиться дискуссии. Клиницисты обращаются к патологоанатомам в надежде получить желаемое и в то же время, по их мнению, объективное и адекватное объяснение летального исхода при сепсисе. Однако, справедливости ради, следует констатировать, что, как правило, такое объяснение для них a priori, до вскрытия, в современных клиниках уже имеется, и оно может быть получено на основании комплекса клинических и лабораторных признаков доказательной медицины.
Именно эти показатели, очевидно, следует использовать и патологоанатому при анализе истории болезни и результатов вскрытия для решения своих диагностических проблем. Многие клиницисты интересуются на вскрытии, т.е. a posteriori, не столько познанием на морфологическом субстрате причины и действия, сколько прагматичным согласованием формальных параметров, определяемых при сличении клинического и патологоанатомического диагнозов. Это определяет первоочередную задачу совместной междисциплинарной работы – нахождения общих точек соприкосновения клиницистов и патологоанатомов для полноценного и современного анализа результатов патологоанатомического исследования умерших от сепсиса.
Теоретические аспекты проблемы сепсиса, представленные в мировой литературе конца ХХ – начала нынешнего века и воспринимаемые как революционные и во многом совершенные, дающие основания для разработки оптимальных методов лечения и недопущения летальных исходов при сепсисе, не были неожиданными для патологоанатомов России. В этом заслуга наших Учителей и в первую очередь И.В. Давыдовского, а также А.В.Смольянникова, Д.С.Саркисова, А.П.Авцына, Н.К.Пермякова и других, которые первоочередное внимание уделяли макробиологической составляющей сепсиса, не забывая при этом об этиопатогенетической роли возбудителей инфекции.
Принятие и выполнение решений Согласительной конференции пульмонологов и специалистов по интенсивной терапии (ACCP/SCCV), состоявшейся в 1991 году в Чикаго, привело к унификации терминологии и к упрощению клинической диагностики сепсиса. Однако отсутствие рандомизированных патологоанатомических исследований и, соответственно, клинико-морфологических сопоставлений является одной из важных причин неполного взаимопонимания клиницистов и патологоанатомов при оценке формы и танатогенеза заболевания, а также при обсуждении расхождений клинического и патологоанатомического диагнозов. К сожалению, до настоящего времени предметом дискуссий является отнесение тех или иных клинических и морфологических признаков к проявлениям сепсиса.
Также следует остановиться на распространённой ныне тенденции считать условным выделение разновидностей сепсиса по входным воротам, поскольку генерализованная реакция организма на инфекцию по своей сути является единой и требует незамедлительного лечения, а в Международной классификации болезней отсутствует подразделение сепсиса на разновидности по данному основанию. Возможно, что такой прагматичный подход является обоснованным, однако мы рекомендуем патологоанатомам не забывать о морфологических особенностях различных форм сепсиса в зависимости от входных ворот.
Действительно, для патологоанатома и клинициста не будет представлять большой сложности достижение взаимопонимания при анализе результатов секции больного, погибшего от сепсиса при наличии типичных морфологических признаков и соответствующих клинических данных. Гораздо большие трудности возникнут в том случае, когда больного лечили от сепсиса (и по результатам вскрытия довольно успешно – именно так!), а смерть наступила от другой причины, видимо не связанной с сепсисом. В этом случае необходимо учитывать не только медицинские составляющие (организационные, научно–практические), но также социальные и экономические вопросы, которые в настоящее время никогда не следует упускать из вида. Также сложными для патологоанатомической диагностики являются наблюдения лечённого сепсиса в плане танатогенеза и установления непосредственной причины смерти. Наконец, наблюдения посмертно диагностированного сепсиса, который не был выявлен в клинике, должны стать предметом обсуждения на клинико–патологоанатомических конференциях.
Сепсис (в переводе с греческого sēpsis – гниение) – представляет собой особую форму тяжелой генерализованной инфекции, при которой макроорганизм не способен локализовать инфекционный процесс (Белянин В.Л., Рыбакова М.Г., 2004).
Бактериемия – симптом, обозначающий наличие в крови живых микроорганизмов (не обязательно только при сепсисе).
Входные ворота инфекции – место внедрения инфекции в организм.
Диссеминация – употребляется, как правило, для характеристики распространения поражений при инфекционном процессе в пределах одного органа (например, диссеминированный туберкулез легких).
Генерализация – обозначает, как правило, поражение многих органов и систем (например, генерализованная вирусная, туберкулезная инфекция).
Синдром системного воспалительного ответа (ССВО) (Systemic Inflammatory Response Syndrome (SIRS), синдром системной воспалительной реакции (ССВР)) патологическое состояние, обусловленное одной из форм хирургической инфекции или альтерации ткани неинфекционной природы (травма, панкреатит, ожог, ишемия или аутоиммунные повреждения тканей и др.). Это понятие предложено классификацией ACCP/SCCV, что привело к существенному пересмотру концептуальных положений о патогенезе, клинике, лечении, профилактике возникновения сепсиса и его осложнений. ССВР (SIRS) характеризуется наличием более чем одного из четырёх следующих основных клинических признаков: гипертермия, тахикардия, тахипноэ, лейкоцитоз (или лейкопения). Подобные клинические признаки встречаются при сепсисе, но при этом обязательным является наличие инфекционного очага поражения в тканях или органах. Патологоанатомическая характеристика SIRS является объектом перспективных научных исследований.
Септицемия – клинико–патологоанатомическая форма сепсиса, при которой отсутствуют метастатические септические очаги. Септицемия – это сепсис без гнойных метастазов. По поводу правомочности применения этого понятия в качестве диагноза одной из форм сепсиса до сих пор продолжается дискуссия. Некоторые клиницисты и патологоанатомы советуют вообще отказаться от этого термина (Пермяков Н.К., 1992). Этот термин не представлен и в классификации ACCP/SCCV. Тем не менее, он рекомендован МКБ-10 как унифицированный для всех разновидностей сепсиса, и вплоть до нового пересмотра он должен применяться клиницистами и патологоанатомами при определении шифра большинства клинико–патологоанатомических форм сепсиса.
Септикопиемия – клинико–патологоанатомическая форма сепсиса. Для неё характерно наличие гнойного воспаления (абсцессов, апостем, флегмон, интерстициального гнойного воспаления) в различных органах и тканях, возникающего в результате гематогенного распространения микробных эмболов из септического очага. Септикопиемия – это сепсис с гнойными метастазами.
Термин септикопиемия не представлен в МКБ–10.
Термин сепсис носит обобщающий характер, как и термин септический процесс. Классификация ACCP/SCCV рекомендует в клинике использовать термин сепсис, а не септицемия или септикопиемия. В настоящее время не рекомендуется использовать термин септическое состояние, лишенный конкретной основы.
Тяжёлый сепсис (или сепсис-синдром) – форма сепсиса, предложенная в классификации ACCP/SCCV, при котором отмечаются признаки полиорганной недостаточности. В.Л.Белянин и М.Г.Рыбакова (2004) считают, что с точки зрения патоморфолога понятие тяжёлый сепсис (сепсис–синдром) нельзя признать удачной терминологической находкой.
Септический шок – другая форма тяжёлого сепсиса в классификации ACCP/SCCV, сопровождающаяся артериальной гипотонией, не устраняющейся с помощью инфузионной терапии и требующей назначения катехоламинов.
Септический (бактериальный, инфекционный) эндокардит (острый и подострый) характеризуется, прежде всего, воспалительными поражениями клапанного аппарата сердца, развивающимися наряду с септическими проявлениями. Представляет собой самостоятельное заболевание (первоначальную причину смерти) и имеет собственный шифр. Следует отличать от поражений эндокарда при других формах сепсиса.
Септический очаг – различают первичный и метастатические септические очаги. Первичный септический очаг представляет собой фокус воспаления, преимущественно гнойного, в котором происходит накопление микроорганизмов, распространяющихся затем гематогенно и лимфогенно по тканям и органам. Метастатические септические очаги (вторичные септические очаги, метастатические очаги при сепсисе, септические метастазы, метастатические гнойники, гнойные метастазы) представляют собой очаги воспаления, возникающие вследствие гематогенного перемещения септического процесса в ткани и органы из другого очага.
Системный инфекционный процесс – поражение какой-либо системы органов (например: нервной при клещевом энцефалите; пищеварительной при шигеллезе и т.д.).
Гнойно-резорбтивная лихорадка. Понятие гнойно-резорбтивной лихорадки предложено И.В.Давыдовским для обозначения клинических и патологоанатомических проявлений местного гнойно-некротического процесса, морфологически ограниченного демаркационным валом (в отличие от септических очагов) от окружающих тканей. В настоящее время этот термин почти не используется, а состояние больного обозначается как интоксикация или разновидность эндотоксикоза.
Эндотоксикоз – очень широкое понятие для обозначения осложнений и проявлений заболеваний и состояний организма. Основным фактором патогенеза эндотоксикоза является воздействие на организм токсических продуктов, образующихся в нем в результате нарушения тех или иных функций.
Возбудителями сепсиса могут являться многие микроорганизмы (табл. 1). Это многочисленные бактерии: стрептококки, стафилококки, менингококки, пневмококки, кишечная палочка, синегнойная палочка, клебсиеллы, протей, сальмонеллы, а также грибы преимущественно Кандида и аспергиллус. Сепсисом может осложниться течение туберкулеза, сыпного тифа, брюшного тифа и других инфекционных заболеваний, возбудителями которых являются патогенные микроорганизмы. Генерализованные вирусные инфекции не принято рассматривать в качестве сепсиса, хотя об этом имеются указания в современных зарубежных клинических исследованиях.
Таблица. 1. Наиболее вероятная этиология сепсиса в зависимости от локализации первичного очага инфекции
Локализация первичного очага
Streptococcus spp., Staphylococcus spp., анаэробы

Сепсис — это самая тяжелая, генерализованная форма инфекционного процесса, которая развивается либо при высокой патогенности возбудителя, либо при недостаточном ответе защитных систем организма. Международным консенсусом рекомендовано использовать следующее определение: сепсис — это опасная для жизни дисфункция внутренних органов, вызванная нарушением регуляции ответа организма на инфекцию. При сепсисе наблюдается общий интоксикационный синдром, тромбогеморрагический синдром (кровоизлияния) и поражение внутренних органов.
Причины возникновения сепсиса
Сепсис может быть вызван большинством известных в эпидемиологии микроорганизмов, среди которых бактерии, вирусы (в том числе сезонные вирусы гриппа), грибы, паразиты. Обычно возбудитель инфекции попадает в организм из внешней среды. При определенных условиях, например, при иммунодефицитах, заболевание может развиться от естественной, условно-патогенной флоры организма, которая в норме присутствует у каждого человека.
Само по себе наличие инфекции еще не является гарантией развития сепсиса. Необходимы дополнительные условия, которые приведут к генерализации процесса и патологическому ответу организма. Вероятность таких событий увеличивается в следующих случаях:
- Возраст больного старше 75 лет.
- Выполнение операций или инвазивных процедур.
- Наличие травм и ожогов.
- Нарушения иммунной системы — СПИД, онкологические заболевания, проведение химиотерапии, необходимость применения иммуносупрессивной терапии (например, после трансплантации органов), необходимость приема высоких доз глюкокортикостероидов.
- Долгое лечение в условиях стационара.
- Наличие катетеров, канюль, зондов и других инвазивных устройств.
- Беременность и роды.
- Наличие химической зависимости — алкоголизм, наркомания.
- Наличие хронических заболеваний — хроническая почечная недостаточность, дыхательная недостаточность, сахарный диабет и многое другое.
Виды сепсиса
В зависимости от расположения первичного очага инфекции, выделяют первичный (криптогенный) и вторичный сепсис. При первичном, очаг инфекции установить не удается. При вторичном сепсисе таковой очаг имеется. В зависимости от его локализации, выделяют:
- Чрескожный сепсис. Первичный очаг находится на коже, это могут быть раны, ожоги, гнойные заболевания кожи (гнойные абсцессы, фурункулы и др).
- Одонтогенный сепсис. Причиной его развития может стать кариес, пульпит, периодонтит, челюстной остеомиелит и другие заболевания зубочелюстной системы.
- Отогенный сепсис. Первичным очагом является воспалительный процесс в ухе. Как правило, это гнойные отиты среднего уха.
- Гинекологический сепсис — первичный очаг располагается в половых органах женщины.
- Хирургический сепсис — развивается в результате инфицирования хирургической раны или при инфицировании во время проведения инвазивных процедур.
Первые признаки и симптомы сепсиса
Определить первые признаки сепсиса бывает непросто, даже для специалистов. Это связано с тем, что, во-первых, этот синдром развивается уже на фоне существующей патологии, которая может иметь самую разнообразную симптоматику, а во-вторых, при наличии иммунодефицита, клиническая картина может быть стертой. Тем не менее, есть некоторые симптомы, которые позволяют заподозрить начало сепсиса:
- Повышение или понижение температуры тела — выше 38 и ниже 36 градусов.
- Снижение давления ниже рабочего значения.
- Увеличение частоты пульса.
- Увеличение частоты дыхательных движений (одышка).
- Снижение количества выделенной мочи.
- Общая слабость, изможденность.
- Нарушение сознания или поведения.
Особое внимание возникновению этих признаков уделяют у хронических больных, при наличии лейкопении, онкологических заболеваний и у пациентов, перенесших травмы или хирургические вмешательства. При возникновении хотя бы 2-3 таких симптомов, следует немедленно связаться с врачом.
Диагностика сепсиса
Своевременная диагностика сепсиса имеет решающее значение для выздоровления больного. Чем раньше начато лечение, тем больше шансов на успех. Диагноз выставляется на основании данных клинического осмотра и лабораторно-инструментального обследования.

- Температура тела более 38 градусов или менее 36 градусов.
- Частота сердечных сокращений более 90 или превышает возрастную норму.
- Частота дыхания более 20 раз в минуту.
- Наличие отеков.
- Спутанность сознания.
- Повышение уровня глюкозы в крови более 7,7 мкмоль/л при отсутствии диабета.
- Нарушение гемодинамических процессов — снижение систолического артериального давления менее 90 мм.рт.ст, либо его снижение более чем на 40 мм.рт.ст. от привычного значения.
Проводят общий анализ крови с подсчетом лейкоцитарной формулы и определением количества тромбоцитов. При сепсисе определяется лейкоцитоз более 12*109/л или лейкопения, когда количество лейкоцитов ниже 4*109/л. Также отмечается выход в кровяное русло незрелых форм гранулоцитов и уменьшение количества тромбоцитов.
В биохимическом анализе крови отмечается увеличение С-реактивного белка, креатинина, билирубина. Но это неспецифичные признаки, которые могут наблюдаться и при других заболеваниях. Поэтому продолжается поиск более информативных методов диагностики.
На сегодняшний день главными таким маркерами являются прокальцитонин, пресепсин, СРБ. По данным этого лабораторного показателя устанавливают диагноз и отслеживают динамику заболевания.
Обнаружение в крови микроорганизмов является важным, но не обязательным проявлением сепсиса. Даже при использовании самых современных диагностических систем и при тщательном соблюдении техники забора материала, выделить возбудитель из крови удается менее, чем в половине случаев. Поэтому отрицательный результат бакпосева при наличии клинической симптоматики не должен расцениваться как отсутствие сепсиса, и, наоборот, выделение микроорганизмов из крови при отсутствии симптоматики, должно расцениваться как транзиторная бактериемия или вирусемия, но не как сепсис.
Тем не менее, биологические исследования в любом случае должны присутствовать, как один из этапов диагностики сепсиса по следующим причинам:
- Возможность определения этиологии возбудителя.
- Подбор или смена режимов антибиотикотерапии.
- Контроль эффективности лечения.
- В некоторых случаях позволяет определить источник инфекции, например, катетер-связанная инфекция, эндокардиты и др.
Стадии развития сепсиса
Развитие и течение септического процесса индивидуально и зависит как от свойств возбудителя, так и от особенностей организма больного. Тем не менее, можно выделить несколько фаз течения данного заболевания:
Что касается продолжительности заболевания, то здесь все опять же индивидуально. У одних, более сильных пациентов, сепсис купируется в течение 3-4 недель, у других он может протекать годами, периодически стихая и вспыхивая.
Кроме того, при диагностике сепсиса выделяют следующие состояния.
Токсико-резорбтивная лихорадка — состояние, которое развивается при всасывании бактериальных токсинов или продуктов тканевого распада из первичного патологического очага. Как правило, это характерно для бактериальных инфекций ран, катетеров и др. Характерны общие типовые синдромы, которые сопровождают инфекционные процессы — лихорадка, изменения в общем анализе крови и мочи (лейкоцитоз, протеинурия). При ликвидации первичного очага, состояние пациента стабилизируется.
Септицемия — форма сепсиса, при которой наблюдается выраженный интоксикационный синдром, гиперэргия (повышенная реакционность организма) и быстрое течение. Септические очаги либо выражены минимально, либо отсутствуют. Такая форма сепсиса больше характерна для детей первых лет жизни. Для клинической картины больше характерны общие проявления:
- Гемолитическая желтуха, сопровождающаяся пожелтением кожных покровов и склер.
- Сыпь. Сначала она проявляется в виде мелких розовых точек, которые разрастаются и сливаются между собой, образуя бледно-розовые или пурпурные пятна.
- У некоторых пациентов элементы сыпи могут покрываться пузырями или язвами. При глубоких поражениях может затрагиваться подкожная жировая клетчатка с развитием флегмонозного воспаления.
- Геморрагический синдром — кровоизлияния во внутренние органы.
Септикопиемия — это форма сепсиса, при которой в организме, помимо общей интоксикации, начинают возникать метастатические абсцессы в органах и тканях, которые являются результатом бактериальной эмболии. Чаще всего первые абсцессы обнаруживаются в легких, а затем процесс распространяется на другие органы: печень, печень, сердце, менингиальные оболочки, синовиальные оболочки. Абсцессы могут прорваться и вызвать развитие эмпиемы плевры, флегмоны, перитонита и др.
Лечение сепсиса
Лечение сепсиса базируется на трех принципах:
Санация первичного очага. Это может быть достигнуто с помощью хирургического вмешательства и/или адекватной антибактериальной терапии. При обнаружении первичного очага, который можно санировать хирургически, необходимо провести это как можно скорее. Это может быть вскрытие и дренирование абсцессов, удаление инфицированных инвазивных устройств (катетеры, имплантаты и др.), дренирование и лаваж брюшной полости, и др.
Антимикробная терапия является еще одним краеугольным камнем лечения сепсиса, при этом важна ее своевременность и адекватность. Например, при развитии септического шока, препараты должны быть введены в течение часа от начала симптомов. При этом препарат должен охватывать весь спектр предполагаемых возбудителей и, что немаловажно, проникать в первичный инфекционный очаг. При необходимости назначения комбинированной терапии из нескольких препаратов, их применяют не более 5 дней, после чего должны быть получены данные биологических методов исследования и произведена коррекция схемы лечения.
Обеспечение транспорта кислорода — все клинические проявления сепсиса усугубляются в условиях недостатка кислорода, поэтому очень важно контролировать этот процесс. Для этого проводят:
- Гемодинамическую поддержку — вливание растворов, которые обеспечивают восполнение водно-электролитного баланса, назначаются препараты, поддерживающие артериальное давление и др.
- Респираторную поддержку — искусственную вентиляцию легких, кислородные маски и др.
Коррекция метаболических нарушений
- Обеспечение поступления необходимых питательных веществ (белков, жиров, углеводов). Если пациент не в состоянии сам принимать пищу или питательные смеси, рассматривается вариант заместительной терапии.
- Контроль уровня глюкозы.
- Детоксикационные мероприятия.
Одним из эффективных способов лечения сепсиса является селективная сорбция на колонках TORAYMYXIN. Данная методика успешно применяется во многих странах мира. В настоящее время такое лечение прошли более 200 тысяч пациентов с септическим шоком и тяжелыми формами сепсиса. Эффективность и безопасность технологии подтверждена в ходе клинических исследований.
Осложнения при сепсисе
- Осложнения со стороны дыхательной системы. Нарушение вентиляции легких приводит к повышению аэрогематического барьера и, как следствие, пропотеванию жидкости в альвеолы. Это еще больше нарушает газообмен и приводит к развитию шокового легкого и респираторного дистресс-синдрома, который усугубляется усталостью дыхательных мышц.
- Осложнения со стороны почек. Наблюдается снижение фильтрационной функции почек из-за повреждения канальцев, развившееся в результате снижения давления. Сопровождается резким уменьшением выделяемой мочи, протеинурией, азотемией.
- Нарушение свертывания крови из-за падения уровня тромбоцитов и развития ДВС-синдрома — грозного состояния, при котором сначала происходит массовое образование тромбов в кровеносном русле, а затем массивные кровотечения из-за недостаточности кровесвертывающих факторов.
- Неврологические осложнения. Длительно протекающий сепсис может привести к развитию полинейропатии, которая, в частности, приводит к ослаблению дыхательной мускулатуры и невозможности самостоятельного дыхания.
- Септический шок — самое тяжелое проявление сепсиса, сопровождающееся стойким снижением кровяного давления, которое сложно восстановить даже с применением инфузионной терапии и вазопрессоров. Он развивается из-за выхода жидкости из кровеносных сосудов и из-за общего обезвоживания. При этом, нарушения настолько тяжелые, что могут привести к гибели пациента от полиорганной недостаточности.
Прогноз при сепсисе
Прогноз при сепсисе очень осторожный. На возможность выздоровления оказывают влияние особенности этиологической микрофлоры, общее состояние пациента в начале заболевания, а также своевременность и адекватность проводимого лечения. Наиболее неблагоприятно сепсис протекает у людей старческого возраста и у ослабленных пациентов, имеющих сопутствующие заболевания.
В целом в крупных клиниках летальность при данном состоянии составляет 30-40%. При развитии септического шока, ситуация усугубляется и согласно некоторым данным, в таком случае от него погибает до 90% больных.
Читайте также:


