Ежегодные инструктажи по профилактике заражения вич


Вирус иммунодефицита человека – опасное заболевание, которое диагностируется слишком часто и в некоторых странах по распространению приобрело форму эпидемии. Современная медицина может вовремя диагностировать ВИЧ, предложить больному поддерживающую терапию, но гораздо разумнее знать правила профилактики ВИЧ, чтобы избежать инфицирования.
Общие правила профилактики ВИЧ
Скорее всего, общие правила профилактики инфицирования ВИЧ знакомы многим людям, если не каждому. И тем не менее, не лишним будет напомнить их – они играют основную роль к сведению риска инфицирования вирусом иммунодефицита человека к нулю. К таковым профилактическим мерам относятся:
- Половые контакты должно проходить только с использованием презерватива. Даже если партнеры решают жить вместе, но до этого у них были половые контакты, презерватив должен стать привычным дополнением к сексу. Конечно, в случае прохождения тестов и получения отрицательного результата можно это правило профилактики игнорировать, но только в том случае, если имеется четкая уверенность в верности партнера.
Обратите внимание: при половом контакте нужно использовать специальные смазки только на водной основе, потому что те, которые изготавливаются на основе медицинского вазелина, могут привести к разрушению латекса и презерватив не защитит от инфицирования.
- Инъекционные наркоманы должны отказаться от пагубного пристрастия. Но это идеальное решение проблемы, которое, увы, практически никогда не получается воплотить в жизнь. Поэтому такой категории лиц в рамках профилактики ВИЧ нужно пользоваться только одноразовыми шприцами и иглами.
- Если родители ВИЧ-положительные (или кто-то из супругов имеет вирус иммунодефицита человека), то наступление беременности возможно – этот процесс должен сопровождаться заблаговременным обследованием и мужчины, и женщины, контролем за состоянием здоровья будущей матери и плода опытными врачами. Часто ВИЧ-положительные супруги выбирают экстракорпоральное оплодотворение или очистку спермы для того, чтобы родить здорового ребенка. Профилактика ВИЧ при высокой вероятности передачи инфекции от матери к ребенку заключается и в приеме специфических лекарственных препаратов на протяжении всего срока вынашивания ребенка, отказ от грудного кормления уже родившегося малыша.
- При проведении медицинских манипуляций работники должны использовать одноразовые инструменты, перчатки и проводить стерилизацию всего инструмента современными методами.

Постконтактная профилактика ВИЧ
Под этим термином подразумевается ряд мероприятий, которые нужно провести при возникновении ситуации с высокой возможностью инфицирования вирусом иммунодефицита человека. Постконтактная профилактика должна начинаться в течение 24-36 часов после рискованной ситуации, возможный максимум – 72 часа. В рамках подобной профилактики необходимо на протяжении 30 дней принимать определенные лекарственные препараты, способные остановить развитие ВИЧ.
Некоторые особенности постконтактной профилактики ВИЧ:
- Лекарственные препараты для проведения постконтактной профилактики вируса иммунодефицита человека не поступают в свободную продажу – их должен назначить специалист.
![]()
До 2005 года данный вид профилактики использовался только при профессиональном риске заражения ВИЧ, но в данный момент определенные лекарственные препараты назначаются и при разорванном презервативе, незащищенном половом контакте и других случаях.- Нет ни одного доказательства того, что постконтактная профилактика оказывает 100% эффект, но риск развития этого вирусного заболевания может снизиться на 70-75%. То есть, специалисты утверждают, что такой метод профилактики ВИЧ целесообразен.
- Данный метод профилактики ВИЧ не является каким-то мгновенным спасением от инфекции, экстренным средством – лекарственные препараты нужно будет принимать в течение месяца, причем, часто врач назначает к приему 2-4 разных медикамента.
- Лекарственные препараты, применяемые в рамках постконтактной профилактики ВИЧ, обладают рядом побочных эффектов – многие медицинские работники отказываются от профилактики именно по этой причине.
Возможные побочные эффекты от приема лекарственных препаратов в рамках постконтактной профилактики ВИЧ:
- интенсивные головные боли;
- нарушения пищеварительной системы – тошнота и рвота, появляющиеся без видимых причин;
- постоянное чувство усталости.
Лекарственные препараты, применяемые для постконтактной профилактики ВИЧ:
- Исентресс (ралтегравир) – по 400 мг дважды в сутки;
- Виреад (тенофовир) – по 300 мг один раз в сутки;
- Эмтрива (эмтрицитабин) – по 200 мг в сутки.
Эти лекарства принимаются одновременно, врач подберет индивидуальное сочетание.
Обратите внимание: назначенные лекарственные препараты в рамках постконтактной профилактики вируса иммунодефицита человека необходимо принимать на протяжении 30 дней без перерывов и снижения дозировки. В противном случае, нужного эффекта оказано не будет.

Высокие риски заражения ВИЧ – что делать в рамках профилактики
Непредвиденные ситуации могут случиться с каждым человеком – кто-то случайно наступил на испачканный в крови шприц, который валялся на улице или в подъезде, произошел незапланированный половой контакт (в том числе, и насилие). А еще многих пугает прямое общение с ВИЧ-положительным человеком, пользование с ним одной посудой, одним туалетом. В общем-то, подобных ситуаций много – реагировать на каждую из них паникой и депрессией глупо, нужно всего лишь обладать достоверной информацией.

Эта ситуация может, в принципе, не беспокоить человека. Дело в том, что во внешней среде вирус иммунодефицита человека не способен к выживанию – он погибает достаточно быстро. Но всегда есть риск заражения другими сложными инфекционными заболеваниями, поэтому врачи рекомендуют через 6 недель сделать первичный тест на ВИЧ, а затем повторить обследование через 3 месяца от момента возможного инфицирования.
Обратите внимание: никакие методы очищения места укола в данном случае неуместны. Многие начинают накладывать какие-то вытягивающие повязки, промывать рану дезинфицирующими средствами – все это лишь спасет от воспалительного процесса, но никак не поможет уберечься от вирусных инфекций.

Речь идет, конечно же, о случайных половых контактах и насилии. В этом случае необходимо посетить врача-инфекциониста – он назначит лекарственные препараты в рамках постконтактной профилактики. Помните, что все назначения специалиста нужно выполнять точно и без самостоятельной корректировки.
Обязательно через 6 недель после незащищенного полового акта нужно пройти тест ИФА. И даже если он дал отрицательный результат, рекомендуется через 3 месяца от момента возможного инфицирования пройти вторичное обследование.
Обратите внимание: обращение к врачу после незащищенного полового акта должно произойти в течение 48 часов – только в таком случае постконтактная профилактика будет целесообразной.
На этот счет можно вообще не беспокоиться! Медицине достоверно известно, что вирус иммунодефицита человека не передается через бытовые предметы, посуду, постельное и нижнее белье, предметы личной гигиены (мочалка, мыло, туалетная бумага и так далее). Дело в том, что ВИЧ передается только при непосредственном контакте биологических материалов больного человека со здоровым.
Естественно, нужно соблюдать некоторую осторожность – например, если на коже имеется открытая рана, то нужно предотвратить попадание в нее любых биологических материалов ВИЧ-положительного человека.
Если тревога остается, то рекомендуется в качестве профилактики просто каждые 3 месяца сдавать анализы крови на ВИЧ.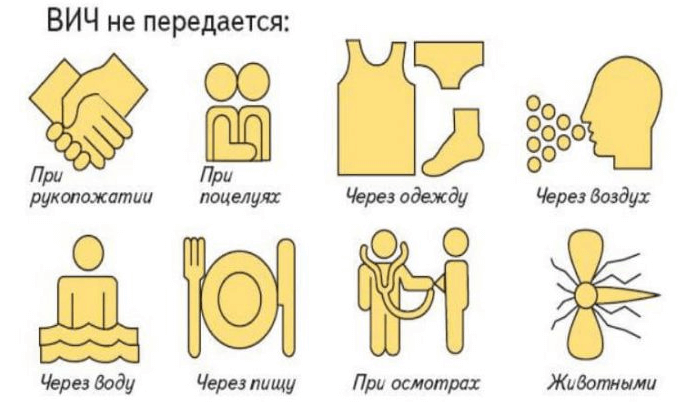
О том, что ВИЧ не передается через поцелуи, написано очень много. Многие начинают сомневаться в этом и аргументируют свою позицию тем, что при наличии ранок и ссадин на слизистой ротовой полости одновременно у двоих партнеров (и здорового, и ВИЧ инфицированного) или кариеса, передать вирус иммунодефицита человека можно. Врачи же утверждают, что такой вариант событий только в том случае, если два человека будут целоваться с открытыми кровоточащими ранами, а сами поцелуи будут долгими глубокими. Кроме этого, у инфицированного человека уровень вируса должен быть в крови просто запредельным.
Вывод: поцелуи с ВИЧ-положительным человеком не представляют никакой опасности, заболевание в этом случае не передается.
Пусть в них будет 50 человек с вирусом иммунодефицита и только один здоровый – заражения не произойдет! Дело в том, что ВИЧ быстро погибает в воде, так что даже мелкие раны на коже инфицированного человека не приведут к заражению окружающих.
Не стоит забывать, что незащищенный половой акт с ВИЧ-положительным партнером в воде является опасной ситуацией – провести постконтактную профилактику нужно будет.
Вирус иммунодефицита человека – заболевание опасное и требующее пристального внимания и со стороны людей, и со стороны медицинских работников. Современная медицина может предложить профилактические меры — в большинстве случаев они помогают даже при возникновении ситуаций, которые потенциально опасны в плане инфицирования ВИЧ. Достаточно лишь владеть информацией и вовремя обращаться за медицинской помощью.
Но и впадать в панику, становиться мнительным и опасаться любых происшествий не стоит. Маникюр/педикюр делать можно в любом салоне красоты – ВИЧ не передается через стерильные инструменты, а обработки, проводимой мастерами, вполне достаточно для предотвращения заражения. Врачи утверждают, что заразиться вирусом иммунодефицита человека в бытовых условиях практически нереально, для этого нужно очень постараться – ВИЧ не выживает в окружающей среде. Но разумная осторожность должна присутствовать – наркомания, беспорядочные половые связи должны быть исключены из жизни.
Большое количество людей, среди которых присутствуют и ВИЧ-позитивные пациенты, обращается за врачебной помощью. Работа с ними осложняется для врача риском заражения ВИЧ-инфекцией. Медработник может заразиться инфекционным заболеванием от лица, нуждающегося в лечении. Поэтому в медицинских учреждениях профилактике ВИЧ-инфекции уделяют большое значение.
Профессиональные контакты медработников
Профилактика ВИЧ инфекции у медработников особенно актуальна для хирургов, стоматологов, лаборантов, т.е. для людей, контактирующих с кровью и другими биологическими жидкостями больных. Медики, состоящие в группе риска, обязаны проходить исследование на вирус иммунодефицита раз в год. Врачи, медсёстры, лаборанты, санитары с обнаруженным вирусом ВИЧ отстраняются от выполнения своих обязанностей. Например, инфицированный сотрудник не может работать на пунктах сдачи донорской крови, не имеет права приступать к работе с больными.
Для профилактики СПИДа медики обязаны в процессе своей работы соблюдать правила техники безопасности, что понижает риск заражения персонала ВИЧ-инфекцией.
Роль медсестры огромна в медицинской профилактике ВИЧ, так как именно сестринский персонал выполняет множество функций:
- сбор первичной информации о пациенте;
- взятие мазков и образцов для анализов;
- первичный доврачебный осмотр, который проводится при поступлении на стационарное лечение;
- забор крови, а также проведение инъекций и установка венозных и подключичных катетеров;
- уход за больными.
Профилактика ВИЧ необходима, так как опасность заражения для медперсонала возникает на каждом этапе предоставления специальных услуг. Например, на приём к врачу может поступить пациент, ВИЧ-статус которого будет неопределённым до получения результатов анализов. Таких людей считают потенциально опасными, потому все действия проводят с соблюдением предосторожности.
Профилактика ВИЧ направлена на обучение медперсонала действиям при экстренном аварийном случае. Во время проведения различных врачебных процедур может произойти чрезвычайная ситуация с возрастанием риска инфицирования.
Аварийная ситуация при ВИЧ возникает:
- При попадании крови или других биологических жидкостей заражённого человека на слизистые оболочки или кожные покровы представителя медперсонала. Это может произойти во время ухода за больным, при проведении действий, где возможно вытекание крови пациента.
- Во время работы с кровью и другими опасными биологическими жидкостями (в лабораториях, на приёме у гинеколога, стоматолога, андролога и др.).
- Чрезвычайная ситуация возникает при попадании ВИЧ-инфекции в организм врача через микротравмы кожи, если профилактические барьерные методы защиты не были соблюдены в полной мере.
Для исключения заражения в таких случаях сразу проводят экспресс-анализ на ВИЧ, а потом проходят обследование каждые три месяца.
Профилактика заражения у медработников в лечебном учреждении
Профилактика для медицинских работников профессионального инфицирования вирусом ВИЧ включает обязательные для выполнения медперсоналом меры предосторожности:
- при работе с пациентом необходимо использовать барьерные средства защиты: стерильные перчатки, халат, шапочку, маску и защитные очки (это обязательная одежда для хирургов и стоматологов);
- необходимо соблюдать меры предосторожности во время проведения манипуляций при работе с медицинским инструментарием, при открытии стеклянных ёмкостей с лекарствами, пробирок с кровью или её компонентами;
- техника безопасности предписывает использование в работе с пациентами инструментов, которые снабжены инженерной защитой. Это даёт возможность проводить манипуляционные действия с минимальным риском для врача и пациента;
- медицинский персонал в работе должен пользоваться одноразовыми инструментами, которые после использования помещают в специальные боксы с дезинфицирующим раствором. После проведения работ одноразовые инструменты утилизируют;
- дезинфекция рабочих поверхностей проводится после каждого пациента. Если биологические жидкости пациента попали на рабочую поверхность (стол, шкаф и др.), проводится дезинфекция сразу же после окончания приёма. Ещё одна дезинфекция через 15 минут;
- транспортировка биологических образцов проводится с использованием герметичных, не поддающихся действию химических препаратов, контейнеров. Перевозка пробирок осуществляется в сумках с хладагентами.
Обязательные действия медицинского персонала
Действия персонала, обязательные для работников стационаров, поликлиник, любых медицинских учреждений:
- При попадании условно опасных биологических жидкостей на участки лица или на слизистые оболочки сотрудника требуется быстрое умывание при помощи мыла и воды. Сразу после этого проводится обеззараживание 70% этанолом. Делают промывание глаз водой или 0,01% раствором марганцовки. Если заражённая жидкость попала в полость рта, необходимо прополоскать рот 70% спиртовым раствором. После полоскания раствор выплюнуть.
- В ситуации со случайным уколом иглой после внутримышечной инъекции необходимо выдавить кровь из прокола. Далее провести обработку кожных покровов с помощью спирта или спиртосодержащего кожного антисептика. После проведения первичных экстренных мер по дезактивации условно опасных телесных выделений назначается химиопрофилактика с использованием антиретровирусных препаратов. В дальнейшем работник подвергается неоднократному обязательному обследованию для исключения или подтверждения инфицирования.
- Необходимо пользоваться средствами индивидуальной защиты во время манипуляций с режущими предметами. По окончании работы нужно поместить эти предметы в прочные контейнеры и провести полный цикл дезинфекционных процедур.
- Правила личной безопасности оговаривают необходимость обязательной дезинфекции рук. Для этого необходимо обрабатывать их раствором спирта или спиртовым антисептиком перед началом манипуляций с каждым пациентом.
- Все врачебные и смотровые кабинеты должны быть оснащены аварийными аптечками ВИЧ. Набор аптечки включает: экспресс-тест на ВИЧ, спиртовой раствор, марганцовку и йод, бинт, пластырь и вату.
- Если аварийная ситуация произошла, о ней необходимо сообщить главному врачу, заведующему отделением или вышестоящему по должности.
- Обязательно иметь журнал, в котором происходит регистрация аварийных ситуаций. Ведение документации позволяет проводить профилактику заражения.
Следование правилам техники безопасности и выполнение мер профилактики ВИЧ минимизирует риск профессионального инфицирования.
С целью профилактики профессионального заражения ВИЧ-инфекцией проводится:
8.3.1. Комплекс мероприятий по профилактике аварийных ситуаций при выполнении различных видов работ.
8.3.2. Учет случаев получения при исполнении профессиональных обязанностей травм, микротравм персоналом МО, других организаций, аварийных ситуаций с попаданием крови и биологических жидкостей на кожу и слизистые.
8.3.2.1. Расследование и учет профессиональных заболеваний, а также мероприятия в случае подозрения на заражение ВИЧ-инфекцией при исполнении профессиональных обязанностей проводятся в соответствии с действующим законодательством.
В случае выявления факта заболевания, возникшего во взаимосвязи с аварийной ситуацией, а также аварийной ситуации, в результате которой были получены увечья, телесные повреждения, повлекшие за собой необходимость перевода пострадавшего на другую работу, временную или стойкую утрату им трудоспособности либо смерть, составляются "Акт о случае профессионального заболевания" и "Акт о несчастном случае на производстве.
8.3.3. При возникновении аварийной ситуации на рабочем месте медицинский работник обязан незамедлительно провести комплекс мероприятий по предотвращению заражения ВИЧ-инфекцией.
8.3.3.1. Действия медицинского работника при аварийной ситуации:
- в случае порезов и уколов немедленно снять перчатки, вымыть руки с мылом под проточной водой, обработать руки 70%-м спиртом, смазать ранку 5%-м спиртовым раствором йода;
- при попадании крови или других биологических жидкостей на кожные покровы это место обрабатывают 70%-м спиртом, обмывают водой с мылом и повторно обрабатывают 70%-м спиртом;
- при попадании крови и других биологических жидкостей пациента на слизистую глаз, носа и рта: ротовую полость промыть большим количеством воды и прополоскать 70% раствором этилового спирта, слизистую оболочку носа и глаза обильно промывают водой (не тереть);
- при попадании крови и других биологических жидкостей пациента на халат, одежду: снять рабочую одежду и погрузить в дезинфицирующий раствор или в бикс (бак) для автоклавирования;
- при наличии риска заражения ВИЧ-инфекцией как можно быстрее начать прием антиретровирусных препаратов в целях постконтактной профилактики заражения ВИЧ.
8.3.3.2. Необходимо в возможно короткие сроки после контакта обследовать на ВИЧ и вирусные гепатиты B и C лицо, которое может являться потенциальным источником заражения, и контактировавшее с ним лицо. Обследование на ВИЧ потенциального источника ВИЧ-инфекции и контактировавшего лица проводят методом экспресс-тестирования на антитела к ВИЧ после аварийной ситуации с обязательным направлением образца из той же порции крови для стандартного тестирования на ВИЧ в ИФА. Образцы плазмы (или сыворотки) крови человека, являющегося потенциальным источником заражения, и контактного лица передают для хранения в течение 12 месяцев в центр СПИД субъекта Российской Федерации.
Пострадавшего и лицо, которое может являться потенциальным источником заражения, необходимо опросить о носительстве вирусных гепатитов, ИППП, воспалительных заболеваний мочеполовой сферы, других заболеваний, провести консультирование относительно менее рискованного поведения. Если источник инфицирован ВИЧ, выясняют, получал ли он антиретровирусную терапию. Если пострадавшая - женщина, необходимо провести тест на беременность и выяснить, не кормит ли она грудью ребенка. При отсутствии уточняющих данных постконтактную профилактику начинают немедленно, при появлении дополнительной информации схема корректируется.
8.3.3.3. Проведение постконтактной профилактики заражения ВИЧ антиретровирусными препаратами:
8.3.3.3.1. Прием антиретровирусных препаратов должен быть начат в течение первых двух часов после аварии, но не позднее 72 часов.
8.3.3.3.2. Стандартная схема постконтактной профилактики заражения ВИЧ - лопинавир/ритонавир + зидовудин/ламивудин. При отсутствии данных препаратов для начала химиопрофилактики могут использоваться любые другие антиретровирусные препараты; если невозможно сразу назначить полноценную схему ВААРТ, начинается прием одного или двух имеющихся в наличии препаратов. Использование невирапина и абакавира возможно только при отсутствии других препаратов. Если единственным из имеющихся препаратов является невирапин, должна быть назначена только одна доза препарата - 0,2 г (повторный его прием недопустим), затем при поступлении других препаратов назначается полноценная химиопрофилактика. Если химиопрофилактика начата с использованием абакавира, следует как можно быстрее провести исследование на реакцию гиперчувствительности к нему или провести замену абакавира на другой НИОТ.
8.3.3.3.3. При наступлении аварийной ситуации, повлекшей за собой риск заражения ВИЧ-инфекцией, сотрудники медицинских организаций должны незамедлительно сообщать о каждом аварийном случае руководителю подразделения, его заместителю или вышестоящему руководителю.
Аварийные ситуации должны учитываться в каждой медицинской организации в "Журнале учета аварийных ситуаций при проведении медицинских манипуляций" (приложение 4).
С целью устранения причин аварийной ситуации, а также подтверждения связи инфекционного и/или паразитарного заболевания с исполнением служебных обязанностей работником медицинской организации следует организовать работу по эпидемиологическому расследованию аварийной ситуации.
8.3.3.3.4. Все медицинские организации должны быть обеспечены или иметь при необходимости доступ к экспресс-тестам на ВИЧ и антиретровирусным препаратам. Запас антиретровирусных препаратов должен храниться в любой медицинской организации по выбору органов исполнительной власти субъектов Российской Федерации в сфере здравоохранения, но с таким расчетом, чтобы обследование и лечение могло быть организовано в течение 2 часов после аварийной ситуации. В уполномоченной медицинской организации должны быть определены специалист, ответственный за хранение антиретровирусных препаратов, и место их хранения с доступом, в том числе в ночное время и выходные дни.
8.3.3.3.5. Для организации диспансерного наблюдения и корректирования схем химиопрофилактики ВИЧ-инфекции пострадавшие в день обращения должны быть направлены в Центр СПИД (либо к уполномоченному инфекционисту кабинета инфекционных заболеваний поликлиники по месту жительства).
Сроки диспансерного наблюдения пациентов, пострадавших в аварийных ситуациях, связанных с риском инфицирования ВИЧ, - 1 год; периодичность обследования на антитела к ВИЧ (метод иммуноферментного анализа): в день (ближайшие дни после) аварийной ситуации, в дальнейшем - через 3, 6, 12 месяцев после аварии.
Пострадавший должен быть предупрежден о том, что он может быть источником инфекции в течение всего периода наблюдения (максимально возможного инкубационного периода) и поэтому ему надлежит соблюдать меры предосторожности, чтобы избежать возможной передачи ВИЧ-инфекции (в течение 12 месяцев он не может быть донором, должен использовать презерватив при половых контактах и т.п.).
По истечении года при отрицательных результатах лабораторных исследований пострадавший снимается с диспансерного наблюдения. В случае получения положительного результата проводится расследование обстоятельств и причин возникновения у работника профессионального заболевания в установленном порядке.
8.4. Профилактика инфицирования ВИЧ при переливании донорской крови и ее компонентов, пересадке органов и тканей и при искусственном оплодотворении.
8.4.1. Профилактика посттрансфузионного инфицирования ВИЧ, инфицирования ВИЧ при пересадке органов и тканей и при искусственном оплодотворении включает мероприятия по обеспечению безопасности при заборе, заготовке, хранении донорской крови и ее компонентов, органов и тканей, а также при использовании донорских материалов.
8.4.2. Заготовка донорской крови и ее компонентов, органов и тканей.
8.4.2.1. Доноры крови, компонентов крови, органов и тканей (в том числе спермы) допускаются к взятию донорского материала после изучения документов и результатов медицинского обследования, подтверждающих возможность донорства и его безопасность для медицинского применения.
8.4.2.2. При проведении мероприятий по пропаганде донорства плазмы крови необходимо проводить разъяснения о необходимости повторного обследования донора через 6 месяцев после донации.
8.4.2.3. Безопасность донорской крови, ее компонентов, донорских органов и тканей подтверждается отрицательными результатами лабораторного исследования образцов крови доноров, взятых во время каждого забора донорского материала, на наличие возбудителей гемотрансмиссивных инфекций, в том числе ВИЧ, с использованием иммунологических и молекулярно-биологических методов.
8.4.2.4. Отбор образцов донорской крови для определения маркеров гемотрансмиссивных инфекций производится во время процедуры донации крови и компонентов крови непосредственно из системы с кровью (без нарушения целостности системы) или специального контейнера-спутника для проб, имеющегося в составе этой системы, в вакуумсодержащие (вакуумобразующие) одноразовые пробирки, соответствующие применяемым методикам исследований. При заборе органов и тканей (в том числе спермы) отбор образцов крови доноров для определения маркеров гемотрансмиссивных инфекций производится параллельно процедуре забора донорского материала (при каждой сдаче донорского материала).
8.4.2.5. При исследовании образца крови донора проводится одновременное определение наличия антител к ВИЧ-1, 2 и антигена ВИЧ р 24/25. Первое иммунологическое исследование (ИФА, ИХЛА) проводится в единичной постановке. При получении положительного результата анализа соответствующее исследование (ИФА, ИХЛА) повторяется два раза с использованием реагентов, применяемых при первой постановке. В случае получения хотя бы одного положительного результата при повторном тестировании на маркеры ВИЧ донорский материал признается непригодным для клинического использования, образец направляют на референс-исследование.
8.4.2.6. Запрещается для повторного анализа сероположительных образцов крови использовать тест-системы с меньшей чувствительностью и специфичностью, а также тест-системы или методы предыдущего поколения по сравнению с тест-системами, которые использовались в первичном анализе.
8.4.2.7. Молекулярно-биологические исследования (ПЦР, NAT) проводятся параллельно с обязательными иммунологическими исследованиями (ИФА, ИХЛА) на маркеры вируса иммунодефицита человека, вируса гепатита B, вируса гепатита C в соответствии с требованиями нормативной документации.
8.4.2.8. Молекулярно-биологическое исследование может проводиться в единичной постановке или мини-пуле, размер которого определяется инструкцией производителя реагентов или оборудования, на котором проводится исследование, утвержденной в установленном порядке.
8.4.2.8.1. В случае тестирования индивидуальных образцов, при получении положительного результата анализа соответствующее исследование повторяется два раза с использованием реагентов, применяемых при первой постановке. В случае получения хотя бы одного положительного результата при повторном тестировании образец донорской крови признается положительным, донорский материал признается непригодным для клинического использования.
8.4.2.8.2. В случае получения положительного результата для мини-пула соответствующее исследование повторяется два раза в единичной постановке для всех образцов плазмы, входящих в данный мини-пул.
8.4.2.9. Донорскую плазму передают в медицинские организации для трансфузий после повторного (не менее чем через 6 месяцев) обследования донора на наличие маркеров вирусов ВИЧ-1, 2 и других гемотрансмиссивных инфекций для исключения возможности невыявления инфицирования в период серонегативного окна (карантин). Карантинизация свежезамороженной плазмы осуществляется на срок не менее 180 суток с момента замораживания при температуре ниже минус 25 °C. По истечении срока карантинизации свежезамороженной плазмы проводится повторное обследование состояния здоровья донора и лабораторное исследование крови донора с целью исключения наличия в ней маркеров и (или) возбудителей гемотрансмиссивных инфекций.
8.4.2.9.1. В случае неявки донора для повторного обследования по истечении 180 суток плазма может быть пригодна для клинического использования только при условии применения технологии инактивации (редукции) патогенных биологических агентов и молекулярно-биологических исследований крови донора на маркеры и (или) возбудители гемотрансмиссивных инфекций.
8.4.2.9.2. Допускается проведение инактивации (редукции) патогенных биологических агентов плазмы для клинического использования до окончания срока карантина при условии молекулярно-биологического исследования крови донора на маркеры и (или) возбудители гемотрансмиссивных инфекций.
8.4.2.10. Компоненты крови с малым сроком годности (до 60 дней) следует заготавливать от доноров, сообщивших об отсутствии факторов риска заражения ВИЧ, и использовать в период срока годности. Их безопасность должна обязательно подтверждаться молекулярно-биологическими исследованиями.
8.4.2.11. В качестве дополнительной меры, повышающей вирусную безопасность крови и ее компонентов, не заменяя их, допускается применение методов инактивации патогенных биологических агентов.
8.4.2.12. Не соответствующие требованиям безопасности или неиспользованные донорская кровь и ее компоненты изолируются и подвергаются утилизации, включающей обеззараживание дезинфицирующими растворами или применение физических методов дезинфекции с помощью оборудования, разрешенного для этих целей в установленном порядке, а также удаление образовавшихся отходов.
Допускается передача донорской крови или ее компонентов, не соответствующих требованиям безопасности или неиспользованных, разработчикам (научно-исследовательским организациям соответствующего профиля) и (или) производителям диагностических препаратов.
Постановление Правительства Российской Федерации от 26 января 2010 г. N 29 "Об утверждении технического регламента о требованиях безопасности крови, ее продуктов, кровезамещающих растворов и технических средств, используемых в трансфузионно-инфузионной терапии" (Собрание законодательства Российской Федерации, 2010, N 5, ст. 536; N 42, ст. 5380; 2012, N 37, ст. 5002).
8.4.2.13. Данные о донорах крови и ее компонентов, процедурах и операциях, выполняемых на этапах заготовки, переработки, хранения и использования донорской крови и ее компонентов, а также о результатах исследования донорской крови и ее компонентов регистрируются на бумажном и (или) электронном носителях. Регистрационные данные хранятся в течение 30 лет и должны быть доступны для проверки со стороны контролирующих органов.
8.4.3. При получении положительного результата исследования на ВИЧ у донора крови организация, осуществляющая заготовку и переработку крови, оперативно проводит анализ предыдущих случаев донаций за период не менее 12 месяцев, предшествующих последней донации, и выбраковывает донорскую кровь и ее компоненты, полученные от этого донора.
8.4.3.1. При получении организацией, осуществляющей заготовку и переработку крови, информации о возможном заражении реципиента гемотрансмиссивными инфекциями необходимо установить донора (доноров), от которого могло произойти заражение, и принять меры для предотвращения использования донорской крови или ее компонентов, полученных от этого донора (доноров).
Организация, осуществляющая заготовку и переработку крови, в течение 24 часов осуществляет отзыв продуктов крови, подозрительных на наличие возбудителей инфекций, и направляет в территориальный Центр СПИД и органы, осуществляющие государственный санитарно-эпидемиологический надзор, донесение с указанием полной информации о возможных рисках инфицирования реципиента от ВИЧ-позитивного донора крови, сведения о возрасте, адресе места жительства для вызова и обследования реципиентов.
8.4.3.2. В случае получения информации о возможном заражении реципиента гемотрансмиссивными инфекциями проводится анализ предыдущих случаев донаций за период не менее 12 месяцев, предшествующих последней донации, повторно анализируется документация, а организация, осуществляющая переработку крови (плазмы), оценивает необходимость отзыва изготовленных продуктов крови, принимая во внимание вид заболевания, интервал времени между донацией и исследованием крови и характеристику продукта. Отозванные продукты крови (продукты крови, полученные от предыдущих донаций за период 12 месяцев, предшествующий донации, повлекшей заражение ВИЧ реципиента), изолируются и передаются для исследования в Центр по профилактике и борьбе со СПИД или уполномоченную медицинскую организацию.
8.4.4. Проведение переливаний донорской крови и ее компонентов, пересадки органов и тканей и искусственного оплодотворения.
8.4.4.1. Запрещается переливание донорской крови и ее компонентов, пересадка органов и тканей и искусственное оплодотворение от доноров, не обследованных на наличие возбудителей гемотрансмиссивных инфекций, в том числе ВИЧ, с использованием иммунологических и молекулярно-биологических методов.
8.4.4.2. Врач, назначающий гемотрансфузии компонентов крови, пересадку органов и тканей и искусственное оплодотворение, должен разъяснить больному или его родственникам существование потенциального риска передачи вирусных инфекций, включая ВИЧ.
8.4.4.3. Запрещается переливание крови и ее компонентов из одного полимерного контейнера более чем одному реципиенту.
8.4.5. В случае переливания донорской крови, ее компонентов, пересадки донорских органов и тканей от инфицированного ВИЧ донора как можно ранее (но не позднее 72 часов после переливания/пересадки) необходимо провести постконтактную химиопрофилактику заражения ВИЧ антиретровирусными препаратами.
Читайте также:



