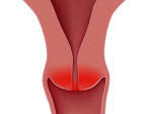
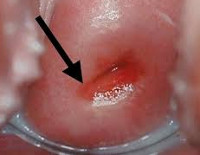
Хламидийный цервициты что это такое
Хламидийный цервицит принадлежит к числу наиболее распространенных патологий в гинекологии. Согласно данным статистики, от этой болезни страдают примерно 40% женщин, в большинстве своем это женщины, живущие половой жизнью и часто меняющие партнеров.

Причиной патологии могут быть различные микроорганизмы, в том числе гонококки и хламидии. Возбудители инфекции попадают в организм здорового человека в процессе полового акта (орального контакта) от зараженного партнера. Клинические симптомы болезни отмечаются спустя 20 суток после инфицирования.
Заболевание протекает практически без жалоб со стороны пациенток. Какие-либо симптомы хламидийного цервицита чаще всего отсутствуют, поэтому пациентки могут и не подозревать о том, что им необходимо срочно обратиться к врачу по поводу лечения хламидиоза. В редких случаях могут отмечаться небольшие слизистые выделения, иногда с примесью гноя, без режущих болей. Бессимптомное течение патологии является серьезной проблемой, так как может способствовать распространению инфекционного процесса на отделы половой системы, расположенные выше, при этом течение болезни становится ещё более тяжелым.
Специфику лечения цервицита определяет характер возбудителя. При остром течении заболевания назначаются антибиотики и сульфаниламиды, если причина патологии – инфекции, передаваемые половым путем, то терапия подбирается индивидуально.
Самостоятельно пациенткам рекомендуется проводить спринцевание влагалища с применением растворов фурацилина, антисептиков, в том числе и растительного происхождения, таких как шалфей, ромашка.
Важно помнить, что терапия назначается обоим половым партнерам, чтобы избежать рецидивов. Учитывая бессимптомное течение заболевания, рекомендуется не откладывать визит к гинекологу, сдавать анализы, назначенные врачом, консультироваться у специалиста после незащищенных половых контактов и при подозрении на заражение. Все эти меры предупреждения развития патологии позволяют выявить заболевание на начальном этапе и провести лечение хламидийного цервицита в короткий срок.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".

Кокосовое масло избавляет вас от живота и помогает похудеть!

12 вещей, которые заставляют набирать жир на животе
 | Причины и симптомы цервицита
Воспаление может развиться на фоне заболеваний, передающихся половым путем, или после травмы шейки матки посторонними предметами, в том числе средствами барьерной контрацепции. Причиной цервицита может стать и опухолевый процесс. |
 | Лечение цервицита народными средствами
При диагностированном цервиците лечение народными методами может проводиться только в сочетании с медикаментозной терапией, назначенной гинекологом. Врач ставит диагноз после проведения осмотра и изучения результатов анализов. |
 | Симптомы и лечение хронического цервицита
Хронический цервицит возникает из-за поражения половых органов различными бактериями, а также вирусами и грибами. Инфекционный процесс может начаться при опущении влагалища, или шейки матки, неправильного использования противозачаточных и гормональных средств, беспорядочной половой жизни. |
 | Причины и лечение атрофического цервицита
Воспалительный процесс эпителиальных клеток шейки матки, или цервицит, имеет довольно много разновидностей. Среди прочих выделяют атрофический цервицит, который имеет ряд особенностей, но в то же время развивается и по общим для цервицита принципам. Среди множества причин заболевания есть специфичные именно. |
 | Симптомы и лечение бактериального цервицита
Достаточно распространенной жалобой, с которой обращаются к гинекологу пациентки, является бактериальный цервицит. Заболевание носит инфекционный характер, воспалительный процесс в данном случае локализуется в самом канале шейки матки или во влагалище на участке, граничащем с шейкой маткой. В первом случае диагноз. |
 | Симптомы и лечение вирусного цервицита
Цервицит сопровождается воспалительным процессом в области шейки матки. Одним из наиболее распространенных видов этой патологии считается вирусный цервицит, передающийся половым путем. По месту локализации инфекционного процесса заболевание подразделяют на экзоцервицит. |
 | Симптомы и лечение гнойного цервицита
Наличие слизистого гнойного цервицита у женщины позволяет заподозрить у партнера уретрит, который вызывается аналогичными возбудителями, но диагностируется труднее. Гнойный цервицит относится к наиболее распространенным заболеваниям, передающимся половым путем, и служит самой частой причиной воспалительных заболеваний. |
 | Симптомы и лечение острого цервицита
Острое воспаление шейки матки называется острым цервицитом. Из числа острых цервицитов бактериальной природы наиболее часто встречается гонорейный цервицит. Вместе с тем заболевание может быть вызвано также стрептококками, энтерококками, коринебактериями, микоплазмами, хламидиями. |
 | Последствие и лечение цервицита при беременности
Цервицит при беременности может обернуться очень серьезной проблемой как для самой женщины, так и для её ребенка. Заболевание существенно повышает риски возникновения различных осложнений: прерывания беременности на ранних сроках, преждевременного начала родовой деятельности, внутриутробного инфицирования плода. |
 | Цервицит как причина эрозии шейки матки
Аннотация научной статьи по клинической медицине, автор научной работы — Мураков Станислав ВячеславовиАнализируются актуальные стороны диагностики и лечения хламидийного цервицита . Рассматривается возможность комплексного подхода в терапии цервицита хламидийной этиологии. Похожие темы научных работ по клинической медицине , автор научной работы — Мураков Станислав ВячеславовиThe paper analyzes the current approaches for the diagnosis and treatment of chlamydial cervicitis . It considers whether a comprehensive approach can be applied in the therapy of cervical Chlamydia trachomatis infection. СОВРЕМЕННЫЕ АСПЕКТЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ ХЛАМИДИЙНОГО ЦЕРВИЦИТА Дорожная клиническая больница ОАО РЖД, Road Clinical Hospital OAO RZD, Спортивный пр., 3, г. Москва, 109386, Sportivny Ave, 3, Moscow, 109386, info@semashko. com info@semashko.com Анализируются актуальные стороны диагностики и лечения хламидийного цервицита. Рассматривается возможность комплексного подхода в терапии цервицита хламидийной этиологии. Ключевые слова: хламидиоз, хламидийный цервицит, хламидийная инфекция, урогенитальный хламидиоз, шейка матки, диагностика хламидийного цервицита, лечение хламидийного цервицита. The paper analyzes the current approaches for the diagnosis and treatment of chlamydial cervicitis. It considers whether a comprehensive approach can be applied in the therapy of cervical Chlamydia trachomatis infection. Keywords: chlamydiasis, chlamydial cervicitis, chlamydial infection, urogenital chlamydiasis, cervix, diagnosis of chlamydial cervicitis, treatment of chlamydial cervicitis. Урогенитальный хламидиоз, вызываемый патогенным для человека микроорганизмом Chlamydia trachomatis, является наиболее распространённой инфекцией, передающейся половым путём [1]. До 1994 г. ни в одной стране мира, кроме Швеции, не осуществлялся статистический учет больных хламидийной инфекцией, однако экстраполированные данные свидетельствуют о трехкратном превышении уровня заболеваемости хламидиозом по сравнению с гонореей. В различных странах число зарегистрированных больных уро-генитальным хламидиозом увеличилось в несколько раз: отмечена четкая корреляция уровня инфицирован-ности Chlamydia trachomatis с возрастом моложе 20-25 лет, рискованным сексуальным поведением, использованием оральных контрацептивов [2]. Хламидийная инфекция - одна из важнейших медицинских и социальных проблем в здравоохранении вследствие широкого ее распространения и влияния на репродуктивное здоровье населения, основная причина развития хронических воспалительных процессов урогенитального тракта и как результат вторичного бесплодия у лиц обоего пола. Установлено, что длительно персистирующая хламидийная инфекция в 17 раз повышает риск развития рака шейки матки [3]. Серьёзной проблемой является то, что симптомы хламидийной инфекции, в частности, хламидий-ного цервицита, не являются специфичными, включая повышенную контактную кровоточивость слизистой оболочки, межменструальные кровянистые выделения из половых органов, слизисто-гнойные выделения из цервикального канала, наличие эктопии [4]. При этой инфекции большие затруднения возникают при асимптомном течении заболевания. У 70 % женщин с хламидийным цервицитом (по данным разных авторов - от 49 до 93 %) наблюдаются стертая клиническая картина или бессимптомное течение инфекции и лишь у 5-10 % женщин отмечаются острые и подострые воспалительные процессы мочеполовых органов. Хламидии влияют на внутриутробное разви- тие плода, исход родов и течение послеродового периода. У 40-60 % детей, родившихся от матерей, страдающих хламидийным цервицитом, обнаруживают клинические проявления хламидийной инфекции: конъюнктивит, ринит, назофарингит, пневмонию. Частота инфицирования беременных колеблется от 10 до 40 %, а при осложненном гинекологическом анамнезе (сальпингоофорит, бесплодие, невынашивание) возрастает до 63 % [1]. Исходя из топографии поражения, различают хла-мидийное поражение нижнего (цервицит, уретрит, цистит, вульвовагинит) и верхнего отделов мочеполовой системы, а также экстрагенитальную локализацию патологического процесса. Хламидийный цервицит является самой частой клинической формой хламидийной инфекции у женщин, так как C. trachomatis обладают выраженным тропизмом к цилиндрическому эпителию. В клиническом и эпидемиологическом отношении является важным субъективно-асимптомное течение хламидийного цер-вицита у 2/3 инфицированных женщин. Последние данные свидетельствуют в пользу того, что при неос-ложненной цервикальной инфекции у значительного числа пациенток имеется субклиническая хламидийная инфекция верхних отделов репродуктивной системы [5]. Диагностика хламидийного цервицита основывается, прежде всего, на методах лабораторных исследований с учетом анамнеза и клинических данных. Методы лабораторной идентификации C. trachomatis: цитологический, культуральный, серодиагностика, ДНК-специфические. При цитоскопическом методе одновременно с поиском цитоплазматических клеток-включений Галь-бершедтера-Провачека учитывается количество лейкоцитов как показателя воспаления, а также дополнительная информация о наличии сопутствующей бактериальной микрофлоры, дрожжеподобных грибов, трихомонад и т.п. Материалом для исследования служат соскобы из цервикального канала. Цитоскопиче- ский метод широко доступен, но эффективен лишь при острых формах инфекции, значительно менее эффективен и информативен при хронических формах заболевания. При урогенитальном хламидиозе частота обнаружения телец Провачека в соскобах цервикаль-ного канала не превышает 10-12 %. Наличие этих телец подтверждает диагноз хламидиоза, однако их отсутствие не исключает наличие инфекции. Иммуноморфологические методы основаны на обнаружении антигенных субстанций хламидий в эпителии и других тканях путем обработки препаратов антителами. Метод прямой иммунофлюоресценции (ПИФ) предусматривает прямое выявление антигенов хламидий. Диагностическая информативность ПИФ связана с тем, что с ее помощью выявляются не только корпускулярные, но и растворимые антигены хла-мидий. Этот метод не зависит от возможного изменения тинкториальных свойств микроорганизма в процессе заболевания и лечения. ПИФ-метод является важнейшим скрининговым методом диагностики уро-генитального хламидиоза. Его чувствительность и специфичность при использовании моноклональных антител составляет 65-90 и 85-90 % соответственно. Непрямой метод иммунофлюоресценции применяют в тех случаях, когда нет в наличии ФИТЦ-конъюгата антихламидийных антител. Методы иммуноферментного анализа основаны на обнаружении растворимого антигена хламидий в исследуемых пробах. Выявление в сыворотке крови антител к липополисахаридному антигену хламидий класов IgG, IgA, IgM с определением их титра позволяет определить стадию заболевания, обосновать необходимость антибактериального лечения и оценить его эффективность [6]. Полимеразная цепная реакция в реальном времени (Real-time PCR) может использоваться для качественного и количественного определения ДНК C. trachomatis и может иметь значение при длительном течении хламидийной инфекции [7]. Недостатком моле-кулярно-биологических методов является высокая вероятность контаминации ДНК, в результате чего возможно появление ложноположительных результатов. Возможны также ложноотрицательные результаты из-за присутствия в пробах различных ингибиторов ПЦР и ЛЦР [8]. В настоящее время не существует лабораторного метода, позволяющего избежать как ложноположи-тельных, так и ложноотрицательных результатов, поэтому необходима комплексная лабораторная диагностика, позволяющая выявить возбудителя, определить стадию заболевания, обосновать необходимость назначения антибактериальных препаратов. Изучение иммунного статуса и обоснованное применение им-муномодуляторов позволит повысить эффективность лечения в отдаленные после заражения сроки [6]. Кроме того, пациенты, у которых обнаружены C. trachomatis, должны быть обследованы на другие ИППП (гонорея, трихомониаз, сифилис), а также ВИЧ-инфекцию и вирусные гепатиты [2]. Цель лечения хламидийного цервицита - элиминация C. trachomatis, разрешение клинических симптомов заболевания, а также профилактика тяжёлых осложнений и предотвращение инфицирования половых партнёров и новорождённых [1]. При выборе средств и методов терапии необходимо учитывать то, что к антибиотикам чувствительны только размножающиеся внутриклеточные формы хламидий -ретикулярные тельца. Элементарные тельца и персисти-рующие формы хламидий к антибиотикам не чувствительны. Бета-лактамные антибиотики, цефалоспорины, левомицетин, сульфаниламидные препараты не являются этиотропными и способствуют трансформации хламидий в персистирующие и L-формы. Аналогичный эффект наблюдается при использовании субтерапевтических доз противохламидийных антибиотиков. Для лечения применяются антибиотики, действующие на внутриклеточные формы хламидий. Данные свойства среди антибиотиков наилучшим образом представлены у макролидов. Длительное время основными средствами в лечении хламидиоза являлись препараты тетрациклинового ряда. Однако они требуют довольно длительного приема, что повышает риск появления тяжких побочных явлений [9]. Монотерапия антибиотиками должна быть рассчитана на 6-7 циклов развития хламидий (не менее 2 недель) и применяться при свежих формах заболевания и наличии клинических проявлений. При хронических и персистирующих формах хламидийного цервицита этиотропные препараты назначаются в течение 3 недель и более, одновременно проводится целенаправленная иммунотерапия: пирогенал, такти-вин, тималин, полиоксидоний, индукторы интерферона (амиксин, циклоферон, неовир, иммунофар, ридо-стин и т.д.), ронколейкин. Кроме того, необходимо назначать средства для системной энзимотерапии (лидаза, трипсин), гепатопротекторы (эссенциале, карсил), антиоксиданты, эубиотики (бифидум бакте-рин, энтерол). Перед назначением иммунотропных препаратов необходимо расширенное иммунологическое обследование пациентки (включая профиль CD-антигенов, интерфронов). Для профилактики канди-доза назначают нистатин, леворин, кетоконазол в виде пероральных, мазевых или влагалищных форм. Кроме того, показана физиотерапия: диатермия, ванночки с отварами трав [10]. Таким образом, лечение хламидийного цервицита включает этиотропную, патогенетическую, эубиотиче-скую, иммуномодулирующую терапию, системную энзимотерапию, противогрибковые препараты; при наличии обильных выделений используют также местные противомикробные препараты [11]. Препаратом выбора в лечении хламидийного цер-вицита является джозамицин - макролидный антибиотик, который быстро абсорбируется из желудочно-кишечного тракта после приёма внутрь. Пик концентрации в сыворотке крови отмечается примерно через 1 ч после приёма препарата, а период полувыведения составляет около 2 ч. Повторный приём джозамицина позволяет достигнуть максимальной концентрации в крови на 2-4-е сут. Препарат быстро всасывается и накапливается в тканях в высоких концентрациях [12]. Установление клинико-микробиологических критериев излеченности хламидийной инфекции проводится с использованием: 1. ИФА на IgA через 1,5-2 мес. после лечения (выздоровление: IgA нет). 2. ИФА на IgG через 1,5-2 мес. после лечения (выздоровление: снижение титра в 4-8 раз). 3. ПЦР через 1,5-2 мес. после лечения (выздоровление: ПЦР отрицательна) [6, 13]. Ведение половых партнеров женщин, которые получают лечение по поводу цервицита, должно быть таким же, как и для пациентов, которые считаются инфицированными или уже определенно больны ИППП. Партнеров необходимо регистрировать, обследовать и лечить в случае наличия или подозрения на хламидийную, гонококковую, трихомонадную или другую ИППП. Для предотвращения реинфекции пациенты и их половые партнеры должны воздерживаться от половых отношений до окончания курса терапии (в течение 7 дней после начала терапии одной дозой или в течение всего срока терапии в случае 7-дневной схемы лечения) [14]. 1. Современный взгляд на патогенез и лечение персисти- рующей и хронической хламидийной урогенитальной инфекции / В.А. Молочков [и др.] // Рос. журн. кожных и венерических болезней. 2008. № 2. С. 61-65. 2. Кисина В.И. Урогенитальный хламидиоз: оптимальная программа лечения // Consilium medicum. 2006. № 8. С. 1. Поступила в редакцию 3. A population-based prospective study of Chlamydia tracho- matis infection and cervical carcinoma / K.L. Wallin [et al.] // Int. J. Cancer. 2002. Vol. 101. Р. 371-374. 4. Ridgway G.L., Geisler W.M. Treatment of chlamydial genit- al infection // J. of Antimicrobial. Chemotherapy. 1997. Vol. 40. Р. 311-314. 5. Management of uncomplicated Chlamydia trachomatis in- fections in adolescents and adults: evidence reviewed for the 2006 Centers for Disease Control and Prevention sexually transmitted diseases treatment guidelines // Clin Infect Dis. 2007. № 44. suppl. 3. Р. 77-83. 6. Бочкарев Е.Г. Лабораторная диагностика хламидийной инфекции. М., 2005. С. 10. 7. Хламидийная инфекция урогенитального тракта / А.П. Стрельников [и др.]. М., 2005. С. 85-109. 8. Савичева А.М., Башмакова М.А. Урогенитальный хла- мидиоз у женщин и его последствия. Н. Новогород, 1998. С. 150. 9. Кузьмин В.Н. Современные аспекты диагностики и ле- чения хламидийной инфекции в акушерско-гинеколо-гической практике // Consilium medicum (Венерология). 2003. Т. 5, № 3. C. 15-19. 10. Адаскевич В.П., Козин В.М. Кожные и венерические болезни. М., 2006. С. 524. 11. ГранитовВ.М. Хламидиозы. М., 2000. С. 85. 12. Джозамицин (вильпрафен) в терапии урогенитального хламидиоза / Н.С. Потекаев [и др.] // Вестн. дерматологии и венерологии. 2002. № 1. С. 48-50. 13. Баткаев Э.А., Липова Е.В. Урогенитальный хламидиоз. 14. Данилов С.И. Инфекции, передающиеся половым путем.
Цервицит – это воспаление тканей шейки матки, вызванное бактериями, вирусами или другими возбудителями, которое может протекать в острой или хронической форме. Клинические симптомы чаще отсутствуют, возможны выделения, зуд, жжение, боли. Для диагностики применяют мазок из наружного зева, простую и расширенную кольпоскопию. Установить возбудителя помогают бактериологические методы и ПЦР-диагностика, состояние шейки дополнительно оценивают при помощи УЗИ. Лечение проводится медикаментозными средствами, по показаниям используются деструктивные и хирургические методы. МКБ-10
Общие сведенияЦервицит чаще выявляется у женщин 19-45 лет, ведущих активную половую жизнь. Воспаление редко протекает изолированно. Шейка матки образует единую систему с влагалищем и вульвой, поэтому цервицит сочетается с вульвитом и вагинитом. Патология обнаруживается у 70% женщин репродуктивного возраста, точная распространенность не установлена из-за возможного бессимптомного течения заболевания. Хронический цервицит, сочетающийся с инфицированием вирусом папилломы человека (ВПЧ), увеличивает риск развития неопластических процессов шейки матки.
Причины цервицитаУ здоровых женщин слизь из цервикального канала выступает в качестве защитного фактора, который препятствует росту патогенной микрофлоры. Инфицирование предотвращает нормальный биоценоз влагалища, выработка молочной кислоты палочками Дедерлейна. Если их содержание снижается, возникают условия для размножения условно-патогенной флоры или проникновения патогенов. К симптомам цервицита приводят следующие типы инфекции:
Причиной заболевания могут быть возбудители сифилиса, туберкулеза. Иногда наблюдается сочетание нескольких инфекций. Фактором риска развития цервицита выступают аборты и любые травматичные манипуляции, повреждающие шейку матки. Вероятность возникновения патологии повышается при эктопии или эктропионе шейки. Распространению половых инфекций способствует низкая сексуальная культура, частая смена половых партнеров, отказ от барьерной контрацепции. ПатогенезЭкзоцервикс выполняет защитную функцию. В его клетках содержатся глыбы кератина, которые обеспечивают механическую прочность, а гликоген является питательным субстратом для микрофлоры влагалища. Цилиндрический эпителий эндоцервикса выполняет секреторную функцию, в нем выделяется слизь, состав которой меняется в каждую фазу цикла. Особенность секрета – содержание иммуноглобулинов. При снижении защитных функций, травме шейки патогенные микроорганизмы проникают в эпителий экзо- или эндоцервикса. После стадии альтерации запускается десквамация поверхностного эпителия, обнажается базальная мембрана, повреждаются железы. Состав секрета меняется, в результате нарушаются межклеточные контакты, происходит активация иммунных клеток: макрофагов, лимфоцитов, гистиоцитов. Воспалительная реакция ведет к нарушению ядерно-цитоплазматического соотношения в клетках. При переходе острого цервицита в хронический инфекция проникает в глубокие слои тканей, в клетках наблюдаются деструктивные изменения. Активируется клеточная регенерация, одновременно замедляется апоптоз, что приводит к появлению молодых недифференцированных клеток. При сочетании хронического цервицита с папилломавирусом возникают диспластические изменения, которые способны перейти в рак. КлассификацияЦервицит классифицируют на основе клинико-морфологической картины, особенностей течения заболевания. Учитывается длительность воспалительного процесса, его распространенность. Особое внимание уделяется выраженности изменений в стромальном и эпителиальном компонентах тканей цервикса. Определить тип цервицита можно во время кольпоскопии и при помощи гистологического исследования:
Строение наружной части цервикса отличается от слизистой оболочки эндоцервикса. Снаружи эпителий многослойный плоский, в цервикальном канале – цилиндрический. Воспалительная реакция может охватывать одну из этих областей, тогда цервицит классифицируют следующим образом:
Этиологическая классификация цервицитов основана на типах возбудителей, вызвавших воспаление. Она необходима для выбора метода терапии, правильного подбора медикаментозных средств и определения прогноза. Тип инфекции можно предположить по картине кольпоскопии, подтверждение получают при культуральном исследовании или ПЦР. Выделяют следующие типы:
Симптомы цервицитаСимптоматика чаще отсутствует, проявления зависят от характера течения и типа возбудителя. При остром цервиците появляются слизистые, или гноевидные выделения. Симптомы больше выражены при сочетании цервицита с кольпитом. Выделения сопровождаются зудом и жжением, дискомфортом при мочеиспускании. Иногда беспокоит болезненность при половом акте. Редко встречаются тянущие или ноющие боли внизу живота, в пояснично-крестцовом отделе. Признаки хронического цервицита аналогичны, но менее выражены. Обострение процесса провоцирует менструация, переохлаждение, смена полового партнера. Иногда болезненные ощущения над лоном сохраняются вне обострения, усиливаются при интимных отношениях. Характерный симптом хронического воспаления – контактная кровоточивость. Мажущие выделения отмечаются после секса, осмотра врача, забора мазка. Возбудители неспецифического цервицита дают приблизительно одинаковые симптомы, при специфических инфекциях клиническая картина может различаться. Хламидийный процесс чаще протекает бессимптомно, быстро переходит в хроническую форму. Для гонорейного цервицита характерны яркие симптомы: обильные гноевидные выделения, дизурические расстройства. При инфицировании трихомонадами появляются зеленоватые выделения и неприятный запах. Ухудшение общего состояния при цервиците не обнаруживается. Повышение температуры, боль в животе, признаки интоксикации свидетельствуют о распространении инфекции на матку и придатки. Если цервицит выявляется одновременно с вагинитом, эндометритом, сальпингитом, количество выделений увеличивается, болевой синдром усиливаются. Симптомы цервицита чаще неспецифические, не позволяющие заподозрить именно воспаление шейки. ОсложненияОпасность представляет тяжелое затяжное течение цервицита и отсутствие своевременного лечения. Выраженное хроническое воспаление провоцирует изъязвление цервикса, при заживлении формируется рубцовая ткань, которая деформирует шейку, приводит к стенозу цервикального канала. Это становится фактором риска бесплодия. Стеноз цервикса вызывает осложнения в родах, шейка теряет способность раскрываться, образуются разрывы. Инфекция из эндоцервикса часто распространяется на эндометрий и далее восходящим путем в придатки, возникает воспаление органов малого таза, которое со временем приводит к нарушениям менструального цикла, бесплодию. Хронический цервицит без лечения ведет к развитию дисплазии. Это предраковое заболевание, которое характеризуется появлением атипичных клеток. Особенную опасность представляет сочетание воспаления с обнаружением ВПЧ высокого онкогенного риска. ДиагностикаОбследование женщин с цервицитом проводит акушер-гинеколог. При подозрении на гонорею к диагностике и лечению подключается дерматовенеролог. Отсутствие симптомов в острой стадии часто приводит к запоздалому началу лечения из-за несвоевременного обследования. Для подтверждения диагноза используется сочетание нескольких методов диагностики:
Лечение цервицитаЦель лечения патологии – подавление воспалительного процесса при помощи этиотропной антибактериальной, противовирусной, противогрибковой терапии. Одновременно могут использоваться иммуномодулирующие препараты. Лечение проводится местными или системными средствами с последующим восстановлением биоценоза влагалища. При остром процессе лечение подбирается в зависимости от типа возбудителя. Местное воздействие допускается при кандидозной инфекции, неспецифическом воспалении. При наличии симптомов хламидийного, трихомонадного или вирусного цервицита необходима системная терапия. Для этиотропного лечения применяются следующие группы препаратов:
Последующее восстановление микрофлоры осуществляется местными препаратами, в состав которых входят лактобактерии. Улучшить результаты лечения можно путем устранения причин цервицита, коррекции нейроэндокринных сдвигов. Помогает изменение образа жизни, дозированные физические нагрузки, правильное питание. Эффективно лечение при помощи методов физиотерапии: диадинамических токов, магнитотерапии, электрофореза. Методы деструктивного лечения цервицита используются только при сочетании воспаления с другими фоновыми процессами в зоне шейки. При симптомах папилломатоза, полипах, лейкоплакии, эктропионе, истинной эрозии у нерожавших женщин вначале применяют щадящие методы. При их неэффективности проводят дополнительное обследование и меняют подход. Допускается лечение следующими способами:
Лечение цервицита хирургическим способом рекомендовано в случае одновременного диагностирования дисплазии, полипов шейки матки или папилломатоза. Показанием к операции является рубцовая деформация шейки матки. Необходима госпитализация в отделение гинекологии. Полипы шейки матки удаляют, ложе прижигают жидким азотом. Могут применяться и другие методы лечения:
Прогноз и профилактикаПри своевременно начатом лечении можно устранить симптомы цервицита, не допустить его перехода в хроническое заболевание, появления осложнений. Профилактика заключается в предупреждении заражения ИППП. Необходимо воздерживаться от случайных сексуальных контактов, использовать барьерную контрацепцию. Предотвратить травмы шейки матки можно, отказавшись от абортов. При необходимости прерывания беременности безопаснее провести процедуру на раннем сроке медикаментозным способом. Читайте также:
|