Как влияет вич на ноги

Заболевание вирусом иммунодефицита человека может протекать в виде скрытого ношения вируса, а также в виде синдрома приобретенного иммунодефицита, который является крайней стадией ВИЧ.
При развитии ВИЧ и СПИДа поражаются и затрагиваются практически все системы организма человека. Основные патологические изменения сосредоточены в нервной и иммунной системах. Поражение нервной системы при ВИЧ называется нейроСПИД.
Прижизненно он наблюдается у примерно 70% пациентов, а посмертно у 90-100%.

Причины и патогенез заболевания
До сих пор не до конца изучены патогенетические механизмы воздействия ВИЧ на нервную систему. Считается, что нейроСПИД возникает из-за прямого и опосредованного влияния на нервную систему.
Также существует мнение, что причина кроется в нарушенной регуляции процесса ответа от иммунной системы. Прямое влияние на нервную систему осуществляется через проникновение в клетки, которые несут на себе антиген CD4, а именно нейроглии мозговой ткани, клетки лимфоцитной мембраны.
В то же время вирус может проникнуть через гематоэнцефалический барьер (физиологический барьер между кровеносной и центральной нервной системой). Причина этого в том, что вирусная инфекция повышает проницаемость этого барьера, и то, что в его клетках также есть CD4 рецепторы.
Существует мнение, что вирус может проникать в клетки головного мозга за счет клеток, способных захватывать и переваривать бактерии, которые легко проходят гематоэнцефалический барьер. Как результат этого оказываются поражены только нейроглии, нейроны же, за счет того что не обладают CD4 рецепторами, оказываются не повреждены.
Однако из-за того что есть связь между глиальными клетками и нейронами (первые обслуживают вторые), то функция нейронов также нарушена.
Что касается непрямого влияния ВИЧ, то оно происходит различными способами:
- в результате стремительного снижения иммунной защиты развиваются инфекции и опухоли;
- присутствие в организме аутоиммунных процессов, которые имеют связь с процессом производства антител к нервным клеткам, имеющих встроенные ВИЧ антигены;
- нейротоксическое влияние химических веществ, которые производятся ВИЧ;
- как результат поражения эндотелия церебральных сосудов цитокинами, что приводит к нарушениям в микроциркуляции, гипоксии, которая вызывает гибель нейронов.
Первичный и вторичный нейроСПИД
Существует две группы неврологических проявлений, которые связаны с ВИЧ- инфекцией: первичный и вторичный нейроСПИД.
При первичном нейроСПИДе ВИЧ влияет непосредственно на нервную систему. Существует несколько основных проявлений первичной формы заболевания:
- асептический менингит;
- вакуольная миелопатия;
- васкулярный нейроСПИД;
- множественная мононевропатия;
- невропатия лицевого нерва;
- синдром Гийена-Барре;
- острый менингоэнцефалит;
- поражение периферической нервной системы;
- сенсорная полинейропатия;
- СПИД-деменция;
- воспалительная демиелинизирующая полинейропатия.
Вторичный нейроСПИД обусловлен оппортунистическими инфекциями и опухолями, которые развиваются у больного СПИДом.
Вторичные проявления заболевания выражаются в следующем:
- церебральном токсоплазмозе;
![]()
- криптококковом менингите;
- герпесовирусной нейроинфекции (герпесвирусный энцефалит, миелит, ганглионеврит, цитомегаловирусный энцефалит, полирадикулопатия);
- прогрессирующей мультифокальной лейкоэнцефалопатии;
- поражениях нервной системы сифилитической природы;
- туберкулезе нервной системы.
Чаще всего у больных нейроСПИДом наблюдаются такие опухоли в ЦНС:
- диссеминированная саркома Капоши;
- лимфома Беркитта;
- ганглионейробластома;
- первичная лимфома головного мозга;
- недифференцированные опухоли.

Особенности клинической картины
Первичный нейроСПИД протекает зачастую без проявления симптомов. В редких случаях симптомы неврологического характера могут появляться на 2-6 неделе от времени заражения ВИЧ инфекцией. Во время этого периода у пациентов наблюдается лихорадка неясного генеза, увеличение лимфатических узлов, кожные высыпания. При этом появляются:
- Асептический менингит. Встречается у небольшого количества пациентов с ВИЧ (около 10%). По клинической картине схож с серозным менингитом. При асептическом менингите в спинномозговой жидкости растет уровень CD8 лимфоцитов. Когда вирусный менингит имеет другую причину появления, то растет количество CD4 лимфоцитов. В редких и тяжелых случаях может приводить к психическим заболеваниям, нарушениям сознания.
- Острая радикулоневропатия. Вызвана воспалительным избирательным повреждением миелиновой оболочки корней черепных и спинномозговых нервов. Это состояние проявляется в тетрапарезе, нарушениях чувствительности по полиневрическому типу, корешковом синдроме, поражении лицевого и глазного нервов, бульбарном синдроме. Признаки начинают появляться и постепенно становиться интенсивнее как через несколько суток, так и через несколько недель. При наступлении стабилизации состояния на протяжении около 14-30 дней, начинается снижение интенсивности симптоматики. Только у 15% пациентов остаются последствия после острой радикулоневропатии.
Отдельные формы нейроСПИДа дают о себе знать на открытой стадии ВИЧ инфекции:
- ВИЧ энцефалопатия (СПИД-деменция). Наиболее частое проявление нейроСПИДа. Отмечается наличие поведенческих, двигательных, когнитивных расстройств. Примерно у 5% пациентов ВИЧ энцефалопатия является первичным симптомом, говорящем, о наличии нейроСПИДа.
- ВИЧ миелопатия. Выражается в нарушении функции органов таза и нижнем спастическом парапарезе. Особенностью является медленное протекание и различия в степени тяжести проявления симптомов. Это заболевание диагностируется у примерно четверти людей с ВИЧ.
Постановка диагноза
НейроСПИД встречается достаточно часто, у большинства пациентов с ВИЧ, поэтому всем носителям инфекции рекомендуется проходить регулярный осмотр у невролога. ВИЧ энцефалопатия первоначально проявляется в нарушениях когнитивных функций, поэтому необходимо помимо изучения неврологического статуса, также проводить нейропсихологическое обследование.
Помимо основных исследований, которые проходят больные с ВИЧ, для диагностики нейроСПИДа необходимо обращаться к томографическим, электрофизиологическим и ликворологическим методам исследования.
Больные также могут быть направлены на консультацию к нейрохирургу, психиатру, а также другим специалистам. Результативность лечения нервной системы анализируется по большей части при помощи электрофизических методов исследования (электромиография, электронейромиография, исследование вызванных потенциалов).
Нарушения в нервной системе при нейроСПИДе, а также изучение их течения, и результатов терапии, исследуются при помощи компьютерной и магнитно-резонансной томографии.
Также часто назначается анализ цереброспинальной жидкости, забор которой происходит при помощи люмбальной пункции. Если у пациента помимо проявлений неврологического характера, понижения количества CD4 лимфоцитов, в анализе спинномозговой жидкости повышен уровень белка, снижена концентрация глюкозы, лимфоцитоз умерен, то речь идет о вероятности развития нейроСПИДа.

Комплексное лечение
Лечение нейроСПИДа и купирование его развития неразрывны с лечением ВИЧ инфекции, и составляют его основу. Пациентам назначают 
антиретровирусную терапию медицинскими препаратами, которые обладают возможностью проходить через гематоэнцефалический барьер, и вследствие чего блокировать развитие ВИЧ, останавливать увеличение иммунодефицита, уменьшать интенсивность и степень проявления симптоматики нейроСПИДа, снижать вероятность появления инфекций.
Наиболее исследованным является применение Ставудина, Зидовудина, Азидотимидина, Абакавира. Так как препараты являются достаточно токсичными, то назначение должно происходить с согласия больного, и по индивидуальной программе.
Также необходимо проводить лечение каждой конкретной формы нейроСПИДа:
- ВИЧ энцефалопатия – Глиатилин, Цераксон, Тиоцетам, Адаптол;
- инсульт – Трентал, антикоагулянты;
- полиневропатия – Цитиколин, Мальгамма, Клозапин;
- нейроинфекции – этиотропные препараты;
- криптококовый менингит – Фторцитозин, Амфотерицин;
- токсоплазменный энцефалит – Ровамицин, Азитрокс, Кларотримицин;
- герпесные поражения – Цимевен, Абакавир, Ацикловир, Саквинавир.
Также эффективным является применение плазмофереза, кортикостероидной терапии. Лечение опухолей может требовать хирургического вмешательства, и необходима консультация нейрохирурга.
В ситуации раннего выявления нейроСПИДа (на первичных стадиях), и присутствия адекватного лечения проявлений болезни неврологического характера, существует возможность замедления развития болезни. Зачастую причиной смерти у больных нейроСПИДом является инсульт, наличие оппортунистических инфекций, злокачественных опухолей.
Довольно часто происходит так, что болят суставы при ВИЧ. Причиной такого явления считается развитие дегенеративно-дистрофических изменений в костно-хрящевой ткани на фоне агрессивного распространения вируса и снижения защитной функции организма. Болезни опорно-двигательного аппарата при ВИЧ-инфекции отмечаются более чем у 50% больных.

Этиология и патогенез суставных болей
Под действием ВИЧ-инфекции защитные функции организма активизируются и вырабатывают антитела к патогену. Их детальность заключается в поражении и утилизации больных клеток соединительной ткани. Из-за сильных нарушений в организме происходит дисфункция иммунной системы. Это приводит к тому, что антитела уничтожают не только болезнетворные агенты, но и здоровые клетки собственного организма. Под действием негативного фактора страдают все органы и системы, в том числе и ОДА.
К развитию ревматических синдромов склонны: носители ВИЧ, больные с яркой клинической картиной инфицирования и люди с тотальным поражением иммунной системы (СПИД).
В основном при иммунодефиците поражаются крупные суставы. Чаще больной испытывает боль в ночное время суток, что связано с нарушением кровообращения в костно-хрящевой ткани. Как правило, болевой синдром непродолжительный и проходит через несколько часов без применения лекарственных препаратов. При значительных дегенеративных нарушениях симптоматика усыпляется в связи с развитием ревматических синдромов.
Симптомы и течение ВИЧ-ассоциированных артритов
На начальных этапах болевые ощущения в суставах воспринимаются как проявления невропатии. Только после появления более серьезной симптоматики в виде отечности и гиперемии околосуставных кожных покровов возникает подозрение о развитии артрита. Болезнь имеет воспалительный характер и провоцирует нарушение венозного и артериального кровотока внутри сустава.
Тяжелая форма недуга, которая приводит к сложным внутренним нарушениям и явным визуальным изменениям структуры сустава. Относится к быстропрогрессирующим болезням, проявляется остро. В основном поражает суставы нижних и верхних конечностей с деформацией фалангов пальцев. Втягивает в патологический процесс околосуставные сухожилия. Главными симптомами такого вида артрита считаются выраженные болевые ощущения с нарастающей интенсивностью и отечность мягких тканей. При активном развитии недуга отмечаются сбои в увлажнении и питании кожных покровов, что проявляется их сухостью и отторжением верхних слоев эпидермиса. Тяжелая форма болезни приводит к осложнениям в виде воспаления слизистых оболочек внутренних органов.
Первые признаки недуга проявляются на первых неделях проникновения инфекции в организм. В таком случае человек не подозревает, что он ВИЧ-инфицированный, но при этом испытывает всю обширную симптоматику артрита:

При реактивной форме артрита увеличиваются лимфатические узлы.
- болевой синдром, что более выражен после пробуждения;
- припухлость суставов;
- гиперемию околосуставных тканей;
- воспалительную реакцию в других структурных единицах;
- увеличение лимфатических узлов из-за неправильного оттока крови;
- утолщение пальцев ног.
Особенность недуга заключается в том, что помимо суставов поражаются сухожилия, мочеполовая система и органы зрения. Ревматическое проявление синдрома сводится к следующей симптоматике:
- болевые ощущения в пораженных суставах;
- образование контрактуры;
- воспаление синовиальной оболочки;
- покраснение кожных покровов;
- отечность пальцев;
- пяточные шпоры.
Вместе с суставными болями появляются кожные проявления болезни. В запущенных случаях отмечается развитие тяжелой формы себореи и псориаза. Недуг проявляется покраснением кожных покровов и высыпаниями, которые со временем превращаются в эрозии и покрываются ороговелой коркой. Поврежденные участки эпидермиса становятся грубыми и уплотненными. На фоне негативных факторов, артрит начинается остро и быстро прогрессирует.
Течение артритов при ВИЧ делится на две группы: асимметричное поражение крупных суставов и симметричное развитие.
Другие поражения суставов
Бывают тяжелые случаи, когда псориатический и реактивный артрит сочетается с синдромом Рейтера. А также на фоне иммунодефицита развиваются вторичные поражения суставов. Такие артриты имеют бактериальное происхождение и провоцируются различными грибками, туберкулезом и инфекционными гепатитами. Помимо суставов, нередко страдают мягкие ткани. Это приводит к развитию бурситов, тенденитов, периартритов, периартрозов, синовитов. Иногда встречаются и другие ревматические синдромы (полимиозиты, васкулиты).
Какие прогнозы при болях в суставах и ВИЧ?
Развитие дегенеративных разрушений в костной и хрящевой ткани зависит от степени выраженности ВИЧ-инфекции. При своевременном воздействии на сопутствующий недуг клинические проявления артритов полностью исчезают, прекращаются структурные изменения в суставах. При развитии СПИДа отмечаются сложные дистрофические суставные поражения. Такое состояние возникает на фоне вторичной грибковой инфекции или гнойного воспаления.
Клинические проявления. Симптомы прямого (первичного) поражения нервной системы при ВИЧ инфекции классифицируются в несколько групп.
ВИЧ ассоциированный познавательно двигательный комплекс. В этот комплекс нарушений, обозначаемый ранее как СПИД деменция, сейчас включают три заболевания – ВИЧ ассоциированную деменцию, ВИЧ ассоциированную миелопатию и ВИЧ ассоциированные минимальные познавательно двигательные расстройства.
ВИЧ ассоциированная деменция. Больные с этими расстройствами страдают прежде всего от нарушений познавательной способности. У этих больных наблюдаются проявления слабоумия (деменции) субкортикального типа, которое характеризуется замедлением психомоторных процессов, невнимательностью, снижением памяти, нарушением процессов анализа информации, что затрудняет работу и повседневную жизнь больных. Чаще это проявляется забывчивостью, медлительностью, снижением концентрации внимания, затруднениями при счете и чтении. Могут наблюдаться апатия, ограничение мотиваций. В редких случаях болезнь может проявляться аффективными расстройствами (психозом) или припадками. При неврологическом осмотре этих больных выявляются тремор, замедление быстрых, повторяющихся движений, пошатывание, атаксия, гипертонус мышц, генерализованная гиперрефлексия, симптомы орального автоматизма. В начальных стадиях слабоумие выявляется только при нейропсихологическом тестировании. В последующем деменция может быстро прогрессировать до тяжелого состояния. Данная клиническая картина наблюдается у 8–16 % больных СПИДом, однако при учете данных аутопсии этот уровень повышается до 66 %. В 3,3 % случаев деменция может являться первым симптомом ВИЧ инфекции.
В цереброспинальной жидкости отмечаются неспецифические изменения в виде плеоцитоза, повышение содержания общего белка, возможно выявление ВИЧ. Распространение миелопатии среди больных СПИДом достигает 20%.
ВИЧ ассоциированные минимальные познавательно двигательные расстройства. Этот синдромокомплекс включает наименее выраженные нарушения. Характерные клинические симптомы и изменения нейропсихологических тестов аналогичны таковым при деменции, но в гораздо меньшей степени. Часто наблюдается забывчивость, замедление мыслительных процессов, снижение способности концентрировать внимание, нарушение походки, иногда неловкость в руках, изменения личности с ограничением мотивации.
Диагностика. В начальных стадиях заболевания деменция выявляется только с помощью специальных нейропсихологических тестов. В последующем типичная клиническая картина на фоне иммунодефицита, как правило, позволяет точно поставить диагноз. При дополнительном исследовании отмечаются симптомы подострого энцефалита. При КТ– и МРТ исследовании выявляют атрофию мозга с увеличением борозд и желудочков. На МРТ можно отметить дополнительные очаги усиления сигнала в белом веществе мозга, связанные с локальной демиелинизацией. Данные исследования цереброспинальной жидкости неспецифичны, могут выявляться небольшой плеоцитоз, незначительное повышение содержания белка, повышение уровня иммуноглобулинов класса С.
Другие поражения ЦНС, связанные с ВИЧ инфекцией. У детей первичное поражение ЦНС часто является наиболее ранним симптомом ВИЧ инфекции и обозначается как прогрессирующая ВИЧ ассоциированная энцефалопатия детей. Для этого заболевания характерны задержка развития, мышечная гипертония, микроцефалия и кальцификация базальных ганглиев.
Практически у всех ВИЧ инфицированных в той или иной степени можно выявить симптомы острого асептического менингита, который возникает сразу после инфицирования и патогенетически скорее всего связан с аутоиммунными реакциями при первичном ответе на антигены вируса. Этот серозный менингит проявляется симптомами острого воспаления оболочек (умеренно выраженный общемозговой и менингеальный синдромы), иногда с поражением черепных нервов. Клинические проявления обычно регрессируют самостоятельно в течение 1–4 нед.
ВИЧ ассоциированные симптомы поражения периферической нервной системы. У больных СПИДом часто наблюдаются воспалительные полинейропатии в виде подострой мультифокальной множественной полиневропатии или множественных невритов с преимущественным поражением нижних конечностей. В этиологии этих нарушений, помимо ВИЧ, возможна роль вирусов рода Herpesvirus. Реже встречаются тяжелая форма подострой сенсомоторной полиневропатии или быстро развивающиеся периферические параличи при преимущественно моторных полиневропатиях. Наиболее часто ВИЧ инфекция сопровождается дистальными полиневропатиями с преобладанием чувствительных нарушений в виде парестезии и дизестезий преимущественно в области свода стопы и пальцев ног, иногда с легкой слабостью и снижением коленных рефлексов.
ВИЧ инфекция иногда сопровождается миопатическим синдромом. Для этого синдрома характерно подострое развитие проксимальной мышечной слабости с миалгиями, повышением утомляемости мышц и увеличением уровня креатинкиназы в сыворотке. Изменения ЭМГ близки к наблюдаемым при полиомиозитах, а при биопсии мышц выявляется де– и регенерация миофибрилл, периваскулярное и интерстициальное воспаление.
Лечение. Стратегия профилактики и лечения предусматривает борьбу с самой ВИЧ инфекцией, симптоматическое лечение при поражении нервной системы, лечение оппортунистических инфекций и заболеваний, консультирование, санитарно просветительную работу. Специфическое лечение включает противовирусную и иммунотерапию.
Проведены клинические испытания более 30 препаратов с противовирусным действием для лечения ВИЧ инфекции. Наиболее известен ретровир (зидовудин, АZТ, азидотимидин), дающий доказанный виростатический эффект. Ретровир является конкурентным ингибитором обратной транскриптазы, отвечающей за образование провирусной ДНК на матрице ретровирусной РНК. Активная трифосфатная форма ретровира, являясь структурным аналогом тимидина, конкурирует с эквивалентным производным тимидина за связывание с ферментом. Эта форма ретровира не имеет необходимых для синтеза ДНК 3′ ОН группировок. Таким образом, цепь провирусной ДНК не может наращиваться. Конкуренция ретровира с обратной транскриптазой ВИЧ примерно в 100 раз больше, чем с альфа полимеразой клеточной ДНК человека. Критерием для назначения азидотимидина является снижение уровня Т хелперов ниже 250–500 на 1 мм? или появление вируса в крови. Препарат используется для лечения больных СПИДом во всех стадиях, показано его благоприятное влияние на больных с ВИЧ ассоциированным познавательно двигательным комплексом, включая СПИД деменцию и миелопатию, а также с ВИЧ ассоциированными полиневропатиями, миопатиями. Ретровир используется для профилактики развития неврологических проявлений ВИЧ инфекции и оппортунистических процессов. Препарат проникает через ГЭБ, его уровень цереброспинальной жидкости составляет около 50 % от уровня в плазме. В качестве начальной дозы для больных с массой тела около 70 кг рекомендуется принимать по 200 мг каждые 4 ч (1200 мг в день). В зависимости от клинического состояния больных и лабораторных показателей дозировки могут варьировать от 500 до 1500 мг в день. Необходимость в подборе индивидуальных доз может возникать у больных с проявлениями побочных эффектов или при тяжелых проявлениях СПИДа с истощением ресурсов костного мозга, что проявляется лейкопенией и анемией. Для уменьшения выраженности гематоксических эффектов препарат часто сочетают с эритро– или гемопоэтином, витамином В12. Среди других возможных побочных эффектов следует отметить анорексию, астению, тошноту, поносы, головокружения, головную боль, лихорадку, нарушения сна, извращения вкуса, сыпь, снижение психической активности, появление чувства тревоги, учащение мочеиспускания, генерализованные боли, озноб, кашель, одышку. Убедительных данных об особенностях острой передозировки пока нет, при проявлении побочных эффектов при длительном приеме может быть полезен гемодиализ. В настоящее время ретровир остается единственным формально разрешенным противовирусным препаратом для лечения СПИДа, в том числе первичных поражений нервной системы. Учитывая большое количество тяжелых побочных эффектов ретровира, в настоящее время ведутся клинические испытания других нуклеозидных производных, у которых миелотоксическое действие выражено слабее.
Учитывая роль аутоиммунных реакций в развитии поражений периферической нервной системы при СПИДе, для лечения в некоторых случаях эффективны кортикостероиды и цитостатики, плазмаферез. Для коррекции иммунодефицита используют различные иммуностимуляторы. Среди них цитокины (альфа– и бета интерфероны, интерлейкины и др.), иммуноглобулины, гемопоэтические факторы роста. Восстановительная иммунотерапия до последнего времени не давала значительных клинических эффектов, позволяя только несколько затормозить развитие патологического процесса. В последние годы редко осуществляют пересадку костного мозга из за большого количества побочных реакций и незначительной эффективности этой процедуры. Исследуется использование факторов тимуса, растворимого рекомбинантного рецептора Т лимфоцитов С04, способного предупреждать попадание вируса в клетку, рекомбинантных и высокоочищенных белков оболочки ВИЧ в качестве вакцин.
Прогноз. При наличии неврологических проявлений СПИДа, как правило, неблагоприятный. Пока не известны случаи излечения от ВИЧ инфекции, хотя возможно многолетнее бессимптомное вирусоносительство. Основное значение в борьбе с ВИЧ инфекцией придается профилактическим мероприятиям, которые уже позволили снизить темпы роста числа инфицированных лиц.

В мире насчитывается более 250 типов вирусов. Одни из них безобидны и вызывают лишь банальную простуду, другие же могут нанести существенный ущерб здоровью человека. К таким вирусам относится вирус иммунодефицита человека или ВИЧ-инфекция.
Определение заболевания, факторы риска, пути передачи, симптомы и лечение
ВИЧ-инфекция – это инфекционное заболевание, которое вызывается вирусом. В результате проникновения вируса в организм развивается иммунодефицит (отсутствие сопротивляемости организма к различным инфекционным заболеваниям и опухолям). Происходит это из-за того, что клетки вируса чувствительны к клеткам организма человека, которые ответственны за иммунитет. Таким образом, клетки перестают опознавать опасные бактериальные или вирусные агенты, а также раковые клетки. Иммунитет снижается до такой степени, что организм не может справиться даже с сезонными ОРВИ.
Передаётся вирус через кровь или при половом контакте. В основном вирус передаётся при переливаниях крови, во время операции, использования шприцов у наркоманов и во время полового акта. Заразиться другим способом невозможно.
Восприимчивость к вирусу высокая, но, чтобы заразиться им, нужен прямой контакт. Если, например, уколоться предметом на котором была кровь ВИЧ положительного человека, то заболевание, скорее всего, не наступит, так как вирус неустойчив во внешней среде и быстро гибнет. И также он легко погибает под воздействием высоких температур.
- Медицинские работники.
- Люди, ведущие беспорядочную половую жизнь.
- Люди, принимающие наркотики.
ВИЧ-инфекция проходит несколько стадий:
- Инкубационный период.
- Стадия первичных клинических проявлений.
- Стадия вторичных клинических проявлений.
- Терминальная стадия.
Инкубационный период занимает от нескольких дней до нескольких недель. После него наступает период первичных клинических проявлений, который продолжается в течение 1 месяца, а затем все симптомы проходят. К таким симптомам относятся:
- Слабость, быстрая утомляемость.
- Повышение температуры тела.
- Увеличение лимфатических узлов.
- Быстрая потеря веса.
- Боли в горле.
- Стоматит.
- Сыпь.
- Боли в мышцах.

Следующая стадия – это стадия вторичных клинических проявлений. Во время этой стадии заболевания прогрессирует иммунодефицит. У человека всё чаще появляются различные инфекционные заболевания (пневмония, менингит, кандидоз, герпес и другие). А также могут манифестировать опухолевые заболевания. И также человек замечает увеличение селезёнки и печени, высокую температуру. Если ВИЧ-инфекция осталась не диагностирована, в течение 1-2 лет наступает СПИД (необратимая фаза развития ВИЧ).
Диагностика заболевания проводится на основании анализа крови.
Лечение ВИЧ-инфекции включает в себя применение препаратов антиретровирусной терапии. Она позволяет ВИЧ-инфицированным пациентам заметно продлить жизнь и улучшить её качество.
Последствия ВИЧ для организма
- Туберкулёз. Частое осложнение ВИЧ-инфекции.
- Пневмонии. Вызываются обычно условно-патогенными микроорганизмами, которые в норме обитают в организме человека. У здорового человека заболевания они не вызывают, но у ВИЧ-инфицированного могут вызвать летальный исход.
- Кандидозы. Характеризуется грибковым поражением органов. Грибковые инфекции тяжело поддаются терапии, могут быть локализованы на внутренних органах.
- Сифилис. Возникает чаще всего вместе с ВИЧ-инфекцией, так как путь передачи у этих заболеваний совпадает.
- СПИД. Проявляется массивным поражением всех органов и является самым частым последствием инфекции, если её не лечили.
- Лимфома Беркитта. быстропрогрессирующее злокачественное новообразование. У людей с нормальным иммунитетом возникает в очень редких случаях.
- Цитомегаловирус. Относится к вирусам герпеса, для здорового человека не представляет опасности, но при ВИЧ может стать смертельным.
- Токсоплазмоз.
- Сепсис. Представляет собой быстрое распространение инфекции по организму с поражением всех органов. Может быть следствием суперинфекции.
- Саркома Капоши. Представляет собой злокачественное новообразование, которое проявляется поражением кожи. Характеризуется быстрым злокачественным течением. Его происхождение связывают с циркуляцией в организме вируса Эпштейна-Барр, который почти всегда проявляется на фоне вируса иммунодефицита человека.
- Суперинфекция. Становится следствием разового присоединения грибковой, бактериальной и вирусной инфекции.
- Гнойное поражение лимфатических узлов.
- Миокардит.
- Менингит и менингоэнцефалит. Представляют собой воспалительные заболевания головного мозга. Могут проявляться на ранних стадиях заболевания.
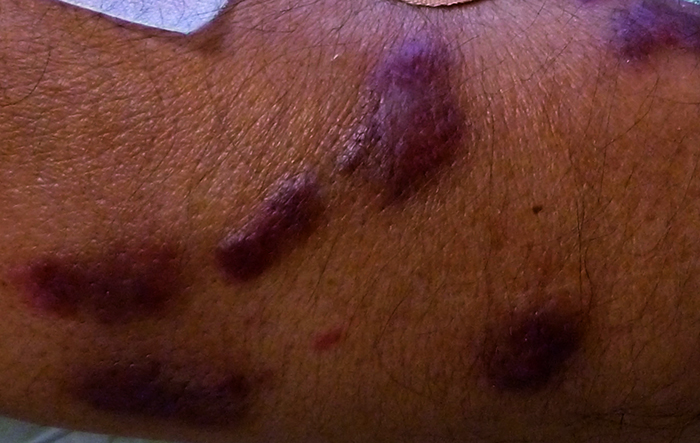
Саркома Капоши
Вывод
Последствия ВИЧ-инфекции для человека, без сомнения, очень опасны и во многом превосходят осложнения других вирусных болезней. Чтобы обезопасить себя от этой инфекции, нужно придерживаться мер первичной профилактики. К ним относится применение барьерных средств защиты во время полового акта, регулярная сдача крови, правила безопасности для медицинских работников. К мерам вторичной профилактики относится применение антиретровирусной терапии (в случае укола заражённым предметом, половой контакт с ВИЧ положительным человеком) в течение нескольких недель.
Если заражение всё-таки наступило, то следует как можно быстрее начать принимать специальные антиретровирусные препараты. С их помощью у ВИЧ положительных пациентов заметно увеличивается продолжительность жизни, снижается вирусная активность, а также снижается риск опасных осложнений.
Читайте также:



