Лимфоузлы при вич микропрепарат
Ы Верстка: вставить рисунок 9.1.
Рис. 9.1. Микропрепараты (а, б). Бронхиальная астма (реакция ГНТ I типа): а — астматический статус: слизистая пробка в просвете бронхиолы, оголение базальной мембраны, гипертрофия мышечной оболочки и отёк ее стенки; б — слизь (синевато-голубого цвета) в просвете бронха, десквамация эпителия, неравномерное утолщение базальной мембраны, полнокровие капилляров, отёк, инфильтрация эозинофильными лейкоцитами, гиперплазия желез стенки бронха, окраска по Крейбергу, препараты А.Л. Черняева и М.В. Самсоновой; а — ×40, б — ×200
Ы Верстка: вставить рисунок 9.2.
Рис. 9.2. Макропрепарат. Большие пестрые почки [экстракапиллярный продуктивный (подострый, злокачественный) гломерулонефрит]. Почки (всегда обе) умеренно увеличены, уплотнены или дряблой консистенци, поверхность мелкозернистая, с полнокровными сосудами, красным крапом
Ы Верстка: вставить рисунок 9.3.
Рис. 9.3. Микропрепарат. Экстракапиллярный продуктивный (подострый, злокачественный) гломерулонефрит (реакция ГНТ II типа). Пролиферация мезангиальных и эндотелиальных клеток клубочка, базальные мембраны капилляров клубочка утолщены, фокальный некроз капилляров клубочков, пролиферация эпителия наружного листка капсулы Шумлянского–Боумена, подоцитов с миграцией моноцитов и макрофагов и образованием полулуния в пространстве между капсулой и капиллярным клубочком (стрелка), которое сдавливает капиллярные петли; между клетками полулуния скопления фибрина; склероз и лимфомакрофагальные инфильтраты стромы почки, атрофия и белковая дистрофия эпителия канальцев. Препарат Е.С. Столяревич
Ы Верстка: вставить рисунок 9.4.
Рис. 9.4. Микропрепарат. Волчаночный нефрит (нефрит при системной красной волчанке) — реакция ГНТ III типа: пролиферация эндотелия и мезангиальных клеток, очаги фибриноидного некроза стенок капилляров, базальные мембраны капилляров утолщены и имеют вид проволочных петель, в просвете капилляров гиалиновые тромбы (эозинофильные гомогенные массы), характерен кариорексис и гематоксилиновые тельца, что придает базофилию очагам фибриноидного некроза; препарат Е. С. Столяревич; ×400
Ы Верстка: вставить рисунок 9.5.
Рис. 9.5. Электронограмма. Клеточный цитолиз при хроническом вирусном гепатите В (реакция ГЗТIVтипа). Тесный контакт Т-лимфоцита-киллера (1) с гепатоцитом (2), в котором видны изменения цитоплазматиче-ской мембраны и деструкция органелл; препарат М.С. Попова. Из [1]
Ы Верстка: вставить рисунок 9.6.
Рис. 9.6. Макропрепарат. Мелкоузловой (микронодулярный, портальный) цирроз печени в исходе вирусного хронического гепатита В. IV стадия, хронического вирусного гепатита В. Печень увеличена или уменьшена в размерах, плотной консистенции, с мелкобугристой (диаметр узлов — до 1 см) поверхностью коричневато-желтого цвета. Деформация органа обусловлена узлами-регенератами, которые выступают над поверхностью печени и очагами разрастания рубцовой ткани, формирующими втяжения. На разрезе печень коричневато-желтого цвета, с множеством разной толщины прослоек соединительной ткани серого цвета в виде колец диаметром не более 1 см, окружающих сохранившуюся печёночную ткань
Ы Верстка: вставить рисунок 9.7.
Рис. 9.7. Микропрепарат. Монолобулярный (портальный) цирроз печени в исходе хронического вирусного гепатита В (IV стадия, хронического вирусного гепатита В). Дольковое и балочное строение печени резко нарушено. Паренхима печени представлена ложными дольками разной величины, образовавшихся после разделения истинных долек узкими прослойками соединительной ткани — септами. Септы инфильтрированы лимфоцитами, макрофагами, с примесью полиморфноядерных лейкоцитов. В ложных дольках отсутствует балочное строение, непостоянно определяются центральные вены, гепатоциты в состоянии белковой и жировой дистрофии и извращенной регенерации (крупные, с гиперхромными ядрами, двуядерные). Местами воспалительный инфильтрат проникает за пограничную пластинку в ткань долек, гепатоциты в таких участках некротизированы (умеренно активный цирроз); ×200
Ы Верстка: вставить рисунок 9.8.
Рис. 9.8. Макропрепарат. Крупноузловой (макронодулярный постнекротический) цирроз печени в исходе хронического вирусного гепатита В (IV стадия хронического вирусного гепатита В). Печень увеличена или уменьшена в размерах, плотной консистенции, деформирована, с неравномерно бугристой (диаметр многих узлов более 1 см) поверхностью коричневато-желтого цвета. При наличии узлов как менее, так и более 1 см цирроз можно называть также смешанным или макро-микронодулярным. Деформация органа обусловлена узлами-регенератами, которые выступают над поверхностью печени и очагами разрастания рубцовой ткани, формирующими грубые втяжения. На разрезе печень коричневато-желтого цвета, с множеством разной толщины прослоек соединительной ткани серого цвета в виде колец разного диаметра (многие более 1 см), окружающих сохранившуюся печёночную ткань
Ы Верстка: вставить рисунок 9.9.
Рис. 9.9. Микропрепараты (а, б). Мультилобулярный (постнекротический) цирроз печени в исходе хронического вирусного гепатита В (IV стадия хронического вирусного гепатита В). Дольковое и балочное строение печени резко нарушено. Паренхима печени представлена ложными дольками разной величины (часть ложных долек сформирована из сохранившихся после некроза фрагментов нескольких истинных долек), разделенных прослойками соединительной ткани — септами. Септы инфильтрированы лимфоцитами, макрофагами, с примесью полиморфноядерных лейкоцитов. В ложных дольках отсутствует балочное строение, непостоянно определяются центральные вены, гепатоциты в состоянии белковой и жировой дистрофии и извращенной регенерации (крупные, с гиперхромными ядрами, двуядерные). Воспалительный инфильтрат не проникает за пограничную пластинку в ткань долек (неактивный цирроз); б — соединительнотканные септы и склерозированные портальные тракты окрашены пикрофуксином по Ван Гизону в красный цвет, остальные элементы ткани печени — в желтый, окраска пикрофуксином по Ван Гизону; ×100
Ы Верстка: вставить рисунок 9.10.
Рис. 9.10. Макропрепарат. Тиреоидит Хашимото (зоб Хашимото, аутоиммунный тиреоидит). Доля щитовидной железы увеличена в размерах (зоб), может быть с узлами разной величины, на разрезе пестрого вида, с очагами желтоватого, красного и серого цвета, кровоизлияниями, рубцами; препарат Н.О. Крюкова
Ы Верстка: вставить рисунок 9.11.
Рис. 9.11. Микропрепарат. Тиреоидит Хашимото (зоб Хашимото, аутоиммунный тиреоидит). Паренхима щитовидной железы вытеснена лимфоцитами, плазматическими клетками, иммунобластами и макрофагами, местами формируются лимфоидные фолликулы со светлыми (зародышевыми) центрами (1). Сохранившиеся фолликулы железы часто выстланы эпителиальными клетками с эозинофильной зернистой цитоплазмой (клетки Ашкинази–Гюртля или В-клетки); ×100
Ы Верстка: вставить рисунок 9.12.
Ы Верстка: вставить рисунок 9.13.
Ы Верстка: вставить рисунок 9.14.
Рис. 9.14. Микропрепараты. Атрофический гастрит при пернициозной анемии: а — фиксация аутоантител класса IgG на поверхности париетальных клеток желез слизистой оболочки фундального отдела желудка, иммунофлуоресцентный метод с антителами к IgG; б — вакуолизация цитоплазмы париетальных клеток желез слизистой оболочки желудка; в — слизистая оболочка желудка истончена, количество желёз уменьшено, в фундальном отделе желудка в них практически отсутствуют главные и париетальные клетки. В собственной пластинке слизистой оболочки выражен склероз, диффузная лимфо-макрофагальная с примесью плазмоцитов инфильтрация, местами формируются лимфоидные фолликулы со светлыми центрами (1). Препараты А.В. Кононова (а, б); а — ×400, б — ×630, в — ×100
Ы Верстка: вставить рисунок 9.15.
Ы Верстка: вставить рисунок 9.16.
Рис. 9.16. Микропрепараты (а, б). Амилоидоз почек. Амилоид выявляется в мезангии и капиллярных петлях почечных клубочков, стенках артериол и по ходу базальных мембран канальцев, периретикулярно в строме, имеет вид гомогенных масс розового цвета (эозинофильных) при окраске гематоксилином и эозином, красно-оранжевого — при окраске конго красным (б); ×200)
Ы Верстка: вставить рисунок 9.17.
Рис. 9.17. Микропрепарат. Лимфатический узел при ВИЧ-инфекции. На фоне гиперплазии начало фрагментации лимфоидных фолликулов, нечеткость контуров мантийной зоны фолликулов; препарат Ю.Г. Пархоменко; ×100
Ы Верстка: вставить рисунок 9.18.
Рис. 9.18. Микропрепараты (а, б). Пневмоцистная пневмония при ВИЧ-инфекции. В просвете альвеол пенистые эозинофильные массы. Межальвеолярные перегородки и строма лёгкого с диффузным воспалительным инфильтратом, преимущественно, из лимфоцитов, макрофагов, воспалительная гиперемия (острая межуточная пневмония); б — окраска по Грам–Вейгерту, пневмоцисты синего цвета. Препараты Ю.Г. Пархоменко; а — ×200, б — ×400
Ы Верстка: вставить рисунок 9.19.
Рис. 9.19. Саркома Капоши при ВИЧ-инфекции. Сливающие пигментированные и синюшные пятна и узлы в коже правой нижней конечности
Ы Верстка: вставить рисунок 9.20.
Рис. 9.20. Микропрепарат. Саркома Капоши при ВИЧ-инфекции. Узел опухоли, опухолевые клетки веретенообразной формы, формируют вихреобразные пучки с множеством капилляров. Препарат И.А. Казанцевой; ×200
К сожалению, ни одна из существующих ныне классификаций не удовлетворяет всем требованиям клиницистов. Это явилось причиной создания в нашей стране классификации [Покровский В.И., 1989], согласно которой в течении заболевания выделены 4 стадии:
1. Стадия инкубации.
2. Стадия первичных проявлений (острая инфекция, бессимптомная инфекция, генерализованная лимфаденопатия).
3. Стадия вторичных заболеваний:
А — потеря менее 10 % массы тела; грибковые, вирусные, бактериальные поражения кожи и слизистых оболочек; опоясывающий лишай, повторные фарингиты, синуситы;
Б — потеря более 10 % массы тела, необъяснимая диарея или лихорадка продолжительностью более 1 мес, волосистая лейкоплакия, туберкулез легких, повторные или стойкие вирусные, бактериальные, грибковые, протозойные поражения внутренних органов, повторный или диссеминированный опоясывающий лишай, локализованная саркома Капоши;
В — генерализованные бактериальные, вирусные, грибковые, протозойные и паразитарные заболевания, пневмоцистная пневмония, кандидоз пищевода, внелегочный туберкулез, атипичные микобактериозы, кахексия, диссеминированная саркома Капоши, поражения ЦНС различной этиологии.
4. Терминальная стадия.
Введение в классификацию стадии инкубации, включающей период от момента заражения до первых клинических проявлений и/или выработки антител дало возможность при использовании методик, позволяющих выявлять в зараженном организме вирус или его фрагменты, диагностировать заболевание и на этой стадии. Стадия первичных проявлений включает состояния, обусловленные непосредственно взаимодействием макроорганизма с ВИЧ. Присоединение на фоне иммунодефицита вторичных возбудителей и появление опухолей свидетельствует о переходе болезни в стадию вторичных заболеваний. Терминальная стадия может развиться не только в результате прогрессирования состояний, характерных для стадии ЗВ, но и вследствие поражения ЦНС, вызванного другими, помимо ВИЧ, возбудителями. Таким образом, в данную классификацию вмещаются все проявления болезни от момента заражения до гибели больного. Среди взрослых больных ВИЧ-инфекцией 74 % имеют те или иные клинические проявления болезни, а 70 % — лабораторные признаки клеточного иммунодефицита. Больные с клиническими проявлениями, соответствующими определению СПИДа по критериям CDC, составляют лишь 5 %. Поскольку число больных СПИДом не отражает общего уровня заболеваемости и четкой клинической грани между этими больными и остальными больными ВИЧ-инфекцией нет, то считают, что выделение их в отдельную группу нецелесообразно как с эпидемиологической, так и с клинической точки зрения.
Патологическая анатомия. Морфология ВИЧ-инфекции складывается из изменений лимфатических узлов, характерных поражений ЦНС (связанных с ВИЧ) и морфологии оппортунистических инфекций и опухолей. В стадии СПИДа фолликулярная гиперплазия лимфатических узлов сменяется истощением лимфоидной ткани. Лимфатические узлы резко уменьшаются, определяются с трудом. К специфическим проявлениям СПИДа относят ВИЧ-энцефаломиелит с поражением преимущественно белого вещества и подкорковых узлов. Микроскопически характерно образование глиальных узелков, многоядерных симплатов (в которых удается обнаружить частицы ВИЧ при электронно-микроскопическом исследовании). Характерны очаги размягчения и вакуолизация белого вещества, особенно боковых и задних рогов спинного мозга. Благодаря демиелинизации белое вещество приобретает серый оттенок.
Для оппортунистических инфекций при СПИДе характерны тяжелое рецидивирующее течение часто с генерализацией процесса и устойчивость к проводимой терапии. Оппортунистические инфекции могут вызываться простейшими (пневмо-цистами, токсоплазмами, криптоспоридиями); грибами (рода Candida, криптококками), вирусами (цитомегаловирусами, вирусами герпеса, некоторыми медленными вирусами); бактериями (Mycobacterium avium intracellulare, легионеллой, сальмонеллой).
Одна из самых характерных оппортунистических инфекций — пневмоцистная (Pneumocystis carinii) пневмония, являющаяся основной причиной смерти у 65—85 % больных ВИЧ-инфекцией в США и странах Европы. P.carinii — одноклеточный микроорганизм, который может существовать в стадии цисты или вегетативной форме, локализуется в просвете легочных альвеол. Пневмоцистоз у лиц с нарушениями клеточного иммунитета может развиваться вследствие предшествующего наличия пневмоцист в легочных очагах латентной инфекции либо в результате свежего инфицирования. В легочной ткани P.carinii способны к длительному персистированию, находясь в стадии цист. В случае активации возбудителя и усиленном его размножении происходят отек и десквамация клеток альвеолярного эпителия и заполнение альвеол пенистой жидкостью. При этом развивается гипоксия, а при быстром прогрессировании болезни возможно нарастание дыхательной недостаточности с развитием отека легких. Типична нарастающая одышка на фоне скудных физикальных и рентгенологических данных. Характерно, что у ВИЧ-инфицированных не отмечается выраженной стадийности ни в клинической, ни в морфологической картине, свойственной описанной ранее классической пневмоцистной пневмонии (ранняя — отечная, ателектатическая, эмфизематозная). У больных ВИЧ-инфекцией морфологические изменения часто отражают рецидивирующее течение болезни, однако всегда можно обнаружить характерные пенисто-ячеистые массы в альвеолах, где содержатся пневмоцисты, а также полнокровие и клеточную инфильтрацию межальвеолярных перегородок с возможной деструкцией их. Пневмоцистная пневмония может протекать в виде смешанной инфекции с присоединением другой микрофлоры (грибы, цитомегаловирус, кокки, микобактерии и др.).
Токсоплазменная инфекция прежде всего поражает ЦНС: возникает гпоксоплазменный энцефалит (встречается в США у 28 % ВИЧ-инфицированных), для которого характерны фокусы некроза и абсцедирования. При криптоспоридиозе поражается кишечник, развиваются колиты и энтериты, проявляющиеся длительной профузной диареей. Среди поражений грибами часто отмечаются кандидоз с вовлечением пищевода, трахеи, бронхов, легких, а также криптококкоз, склонный к диссеминации процесса. Из вирусных инфекций наиболее типична цитомегаловирусная с развитием ретинита, эзофагита, гастрита, колита, пнев-монита, гепатита, энцефалита. Ретинит зарегистрирован у 5—20 % больных ВИЧ-инфекцией в США и характеризуется некротическим поражением сетчатки, которое быстро прогрессирует и в отсутствие лечения приводит к слепоте. Герпетической инфекции свойственно длительное поражение слизистых оболочек и кожи. Среди бактериальных инфекций наиболее типична микобактериальная инфекция, вызванная M.avium intracellulare, которая приводит к развитию диссеминированного процесса с поражением лимфатических узлов и внутренних органов.
Туберкулез у больных ВИЧ-инфекцией может возникнуть задолго до развития оппортунистических инфекций. У большинства ВИЧ-инфицированных туберкулезный процесс связан с реактивацией ранее приобретенной инфекции. Внелегочный туберкулез составляет половину всех случаев туберкулеза. У 10—12 % больных ВИЧ-инфекцией в США причиной поражения органов дыхания и желудочно-кишечного тракта являются микобактерии птичьего типа, однако их выделение из мокроты, мочи или фекалий не является достоверным свидетельством заболевания, так как возможно их носительство вследствие широкого распространения во внешней среде.
Злокачественные опухоли при ВИЧ-инфекции встречаются в 40 % случаев. Наиболее характерными являются саркома Капоши (у 30 % больных) и злокачественные лимфомы.
Саркома Капоши (множественная идиопатическая геморрагическая саркома) — редкое заболевание, возникающее обычно у мужчин старше 60 лет, характеризуется медленным довольно доброкачественным течением. Проявляется багровыми пятнами, бляшками, узлами, расположенными обычно на коже дистальных отделов конечностей. Могут наблюдаться изъязвления. Возможна самопроизвольная инволюция с возникновением на месте опухоли рубцов и депигментированных пятен. Микроскопически опухоль состоит из множества новообразованных хаотично расположенных тонкостенных сосудов и пучков веретенообразных клеток. Часто видны кровоизлияния и скопления гемосидерина. У больных ВИЧ-инфекцией саркома Капоши имеет злокачественный характер и отличается от классического варианта генерализацией процесса с поражением лимфатических узлов, желудочно-кишечного тракта, легких и других внутренних органов.
Злокачественные лимфомы при ВИЧ-инфекции преимущественно В-клеточные. Часто встречается лимфома Беркитта. Нередко наблюдаются первичные лимфомы ЦНС, желудочно-кишечного тракта (особенно ректоанальной зоны).
Оппортунистические инфекции и злокачественные опухоли настолько типичны для ВИЧ-инфекции (особенно заключительной ее стадии), что получили название индикаторных болезней, или указателей ВИЧ-инфекции. Наличие этих заболеваний позволяет заподозрить и диагностировать ВИЧ-инфекцию. Список их постоянно уточняется. В 1993 г. ВОЗ пересмотрел критерии постановки диагноза СПИДа для взрослых больных ВИЧ-инфекцией. Согласно этим критериям (европейская версия 1993 г.), диагноз может быть поставлен взрослому больному при положительной реакции сыворотки с антигенами ВИЧ в иммунном блоттинге и при выявлении индикаторных заболеваний: кандидоза трахеи, бронхов и легких; кандидоза пищевода; рака шейки матки (инвазивного); кокцидиомикоза (диссеминированного или внелегочного); внелегочного криптококкоза; хронического криптоспоридиоза (продолжительностью более 1 мес); цитомегаловирусной инфекции с поражением органов, кроме печени, селезенки, лимфатических узлов; цитомегаловирусного ретинита (с потерей зрения); энцефалопатии, обусловленной ВИЧ; простого герпеса (хронические язвы продолжительностью более 1 мес или бронхит, пневмония, эзофагит); гистоплазмоза (диссеминированного или внелегочного); хронического изоспориаза кишечника (более 1 мес); саркомы Капоши; лимфомы Беркитта; иммунобластной лимфомы; первичной лимфомы ЦНС; микобактериозов, обусловленных М. Kansasii и М. avium (диссеминированных или внелегочных); пневмоцистной пневмонии; возвратных пневмоний; прогрессирующей многоочаговой лейкоэнцефалопатии; сальмонеллезных септицемии (возвратных); токсоплазмоза мозга; синдрома истощения, обусловленного ВИЧ.
Диагноз СПИДа можно ставить без лабораторного подтверждения ВИЧ-инфекции, если диагностированы достоверными методами кандидоз пищевода, трахеи, бронхов или легких; внелегочный криптококкоз; криптоспоридиоз с диареей, длящейся более 1 мес; цитомегаловирусное поражение других органов (кроме печени, селезенки, лимфатических узлов) у больных старше 1 мес; инфекция вирусом простого герпеса, вызывающего множественные язвы, не заживающие более 1 мес, или бронхит, пневмонию или эзофагит; саркома Капоши у пациентов моложе 60 лет; лимфома ЦНС (первичная) у пациентов моложе 60 лет; инфекция, вызванная возбудителем группы Mycobacterium avium или MKansasii (диссеминированная, с локализацией поражений, помимо легких, кожи, шейных и ворот печени лимфатических узлов); пневмоцистная пневмония; прогрессивная многоочаговая лейкоэнцефалопатия, токсоплазмоз легких у пациентов старше 1 мес.
Частота разных оппортунистических инфекций существенно различается в зависимости от географических, социальных и других особенностей. В России среди оппортунистических инфекций зарегистрированы грибковые и герпетические поражения, пневмоцистная пневмония, туберкулез, токсоплазмоз. Широкое распространение на территории страны криптоспоридий и изоспор позволяет предположить, что в будущем эти возбудители могут стать причиной тяжелых диарей. Среди грибковых инфекций наиболее распространены кандидоз и криптококкоз. Гистоплазмоз характерен для Центральной Африки и Юго-Востока США. В Африке на первом месте среди причин летальных исходов стоят оппортунистические инфекции с тяжелой диареей, вызванные паразитами семейства кокцидий — криптоспоридиями и изоспорами. Характерно течение оппортунистических инфекций в виде смешанных инфекций; наблюдается также смена одного возбудителя другим в процессе болезни.
Клинические варианты. Многообразие оппортунистических инфекций, часто сочетающихся между собой, а также с опухолями, делает клиническую картину ВИЧ-инфекции чрезвычайно разнообразной. В связи с этим выделяют несколько наиболее типичных клинических вариантов ВИЧ-инфекции: легочный, синдром поражения центральной нервной системы, желудочно-кишечный синдром, лихорадку неясного генеза.
Легочный вариант — самый частый (у 80 % больных). Он представлен сочетанием пневмоцистной пневмонии, цитомегаловирусной и атипичной микобактериальной инфекции и саркомы Капоши.
Синдром поражения центральной нервной системы включает ВИЧ-энцефалит, поражения, связанные с токсоплазмозом, криптококкозом и цитомегаловирусной инфекцией, а также лимфому; приводит к развитию деменции.
Желудочно — кишечный синдром — это сочетание кандидоза, цитомегаловирусной инфекции, криптоспоридиоза и атипичной микобактериальной инфекции; сопровождается диареей и развитием в финале кахексии.
Лихорадка неясного генеза: в ряде случаев удается обнаружить атипичную микобактериальную инфекцию или злокачественную лимфому.
Причины смерти. Смерть наступает чаще от оппортунистических инфекций и генерализации опухолей. В развитых странах 50 % больных умирают в течение 18 мес со дня постановки диагноза (СПИД) и 80 % — в течение 36 мес. Летальность при СПИДе достигает 100 %.
Лимфаденопатия- увеличение лимфатических узлов при инфекционных, системных неопухолевых и онкологических заболеваниях или местных воспалительных процессах. При воспалительном процессе в орофациальной области могут увеличиваться поднижнечелюстные, паротидные, язычные, предгортанные, а также поверхностные (позже и глубокие шейные) лимфатические узлы.
Реактивная гиперплазия лимфатических узлов- гиперплазия лимфоидной ткани лимфатических узлов при иммунном ответе. Развивается в лимфатических узлах, дренирующих воспалительный очаг, при этом они увеличиваются в размерах до 2 см и более, имеют мягкоэластическую консистенцию. Виды реактивной гиперплазии:фолликулярная гиперплазия (В-зон), паракортикальная гиперплазия (Т-зон), синусно-гистиоцитарная гиперплазия (реактивный гистиоцитоз синусов). В практике стоматологов чаще встречаются регионарные формы гиперплазии шейных лимфатических узлов и воспалительные поражения последних при наличии инфекционного процесса в полости рта, зубочелюстной системе, органах и мягких тканях шеи.
Особые клинико-морфологические варианты лим- фаденопатий/гиперплазий:болезнь Кастлемена (morbus Castleman, ангиофолликулярная гиперплазия), болезнь Росаи-Дорфмана (гистиоцитоз синусов с массивной лимфаденопатией); дерматопатиче-
ская лимфаденопатия (дерматопатический лимфаденит).
Клинико-морфологическая классификация лимфаденитов:острый лимфаденит, аденофлегмона; некротический лимфаденит Кикучи-Фуджимото; хронический лимфаденит (неспецифический и специфический), лимфаденит/лимфаденопатия при вирусных, бактериальных, микотических и протозойных инфекциях.
Поражение шейных лимфатических узлов при туберкулезеявляется следствием лимфогенной диссеминации микобактерий из элементов первичного легочного туберкулезного комплекса или гематогенной диссеминации (при гематогенном туберкулезе).
Поражение шейных лимфатических узлов при сифилисе,если первичный шанкр локализуется на слизистой оболочке рта или губах, характерно для поднижнечелюстных лимфатических узлов. Типичные морфологические проявления сифилитического лимфаденита - васкулиты и диффузная инфильтрация всех зон лимфатического узла
плазмоцитами, гиперплазия лимфоидных фолликулов с уменьшением числа лимфоцитов в паракортикальной зоне, синусный гистиоцитоз, появление в мякотных тяжах эпителиоидных клеток и клеток Пирогова-Лангханса.
Болезнь кошачьей царапины (фелиноз),вызываемая бактерией рода Bartonella, характеризуется гиперплазией фолликулов и пролиферацией моноцитоидных В-клеток. В дальнейшем в скоплениях этих клеток обычно вблизи герминативного центра или субкапсулярного синуса появляются мелкие очаги некроза, в которых накапливаются нейтрофильные гранулоциты, которые затем распадаются. Эти участки увеличиваются в размерах, количество лейкоцитов возрастает, вокруг очагов накапливаются гистиоциты. Это приводит к формированию характерной картины абсцедирующего гранулематоза.
нарных к очагу хронического воспаления, опухоли любого гистогенеза.
Опухолевые поражения лимфатических узлов Лимфомы- злокачественные новообразования, развивающиеся из лимфоцитов, их предшественников и производных (см. гл. 12). Диагноз лимфомы устанавливают при морфологическом исследовании опухоли с обязательным иммунофенотипированием (определением молекулярной структуры клеток с помощью проточной цитофлюорометрии и иммуногистохимии). Существенную информацию несут цитогенетическое, молекулярно-генетическое, молекулярно-биологическое исследования, позволяющие определить клональный характер опухоли, выявить маркерные мутации (и их продукты) в опухолевом клоне. В качестве примера ниже дана краткая характеристика основных типов лимфом.
Неходжкинские лимфомы. Опухоли из предшественников В- и Т-клеток(лимфобластные лимфо- мы/лейкозы). Среди лимфом преобладают пре-Тклеточные, среди лейкозов - пре-В-клеточные. Большинство лимфом этого типа локализуются в средостении. Возможно первичное поражение лимфатических узлов шеи, а также миндалин. Лимфобластные лимфомы (независимо от фенотипа) склонны к быстрой лейкемизации с поражением костного мозга, лимфоидных и нелимфоидных органов.
Лимфоплазмоцитарная лимфома (иммуноцитома)- опухоль, состоящая из малых лимфоцитов, плазмоцитоидных лимфоцитов и плазмоцитов. В лимфатических узлах опухоль обычно растет между фолликулами, не повреждая синусы. Клинически иммуноцитома соответствует макроглобулинемии Вальденстрема (моноклональный IgM в крови). Иммунофенотип: В-клеточных антигенов нет, имеются цитоплазматические иммуноглобулины (Ig), экспрессия CD5 и CD10 отсутствует.
Плазмоклеточная миелома (плазмоцитома).Опухоль состоит из клеток, напоминающих зрелые или незрелые плазматические клетки, диффузно поражает костный мозг или формирует очаги (нередко множественные) в костях. Опухолевые клетки пролиферируют медленно. Чаще поражаются плоские кости черепа и ребер, позвоночник, трубчатые кости - плечевая и бедренная. В крови накапливаются
продукты синтеза опухолевых клеток - парапротеины (чаще IgG и IgA, их легкие и тяжелые цепи). В моче определяется белок Бенс-Джонса (парапротеины), накопление которого приводит к развитию миеломной нефропатии. Осложнения миеломной болезни:патологические переломы костей (в том числе челюстей), вторичный амилоидоз (AL-амилоидоз), хроническая почечная недостаточность (миеломная нефропатия), вторичный иммунодефицитный синдром и связанные с ним инфекционные осложнения.
Плазмоцитома- локальная опухолевая пролиферация моноклоновых плазматических клеток в единственном очаге. Солитарная плазмоцитома отличается значительно более благоприятным прогнозом, чем множественная миелома, но высок риск ее диссеминации.
Нодальные лимфомы маргинальной зоны(нодальный аналог лимфом маргинальной зоны MALT-типа). Опухоль представлена разнообразными клетками - центроцитоидными и моноцитоидными В-лимфоцитами, малыми лимфоцитами и плазматическими клетками. Встречаются отдельные крупные клетки типа центроили иммунобластов. В лимфатических узлах разрастания опухоли часто располагаются вокруг фолликулов и синусоидов. Иммунофенотип: опухолевые клетки содержат поверхностные Ig, В-клеточные антигены, отсутствует экспрессия CD5, CD10 и CD23.
Фолликулярная лимфомапроисходит из клеток фолликулярного центра, представлена смесью центроцитов и центробластов в различных пропорциях. Митозы обычно немногочисленны. Тип роста нодулярный (фолликулярный) или диффузный. Фолликулы, как правило, сопоставимых размеров, не сливаются друг с другом. Иммунофенотип: клетки содержат поверхностные Ig, имеются В-клеточные антигены, в том числе маркеры фолликулярной дифференцировки - CD10 и bcl-2, нет CD5. При фолликулярном росте экспрессия bcl-2 позволяет доказать опухолевый характер фолликулов [резуль- тат транслокации t (14;18)].
Лимфома из клеток мантии.Опухоль состоит из клеток мелких и средних размеров. Хроматин в ядре нежнее, чем у зрелых лимфоцитов. Ядра неправильной формы, цитоплазма в виде небольшого светлого ободка. Опухоль растет диффузно с вовлечением мантийных зон фолликулов. Характеризуется высокоагрессивным течением. Диагностическое значение имеет коэкспрессия CD5 и циклина D1 при иммуногистохимическом исследовании.
Диффузная крупноклеточная В-клеточная лимфома.Опухоль состоит из крупных клеток, имеющих структуру иммуноили центробластов. Характеризуется агрессивным течением. Иммунофенотип: экспрессированы В-клеточные антигены.
Лимфома Беркитта.Опухоль развивается в лимфатических узлах, реже - экстранодально, мо-
Периферические Т-клеточные лимфомы. Анапластическая крупноклеточная лимфома.Опухоль состоит из крупных клеток с эксцентрично расположенными причудливыми (подковообразными, почкообразными и др.) ядрами (диагностические клетки) и из многоядерных клеток. Клетки этой опухоли в типичных случаях значительно крупнее клеток крупноклеточных В-лимфом и имеют обильную цитоплазму. Во всех случаях опухолевые клетки экспрессируют CD30 и в большинстве случаев белок ALK, один или несколько Т-клеточных антигенов и белки цитотоксических гранул. Опухоль, несмотря на выраженную атипию, относится к группе индолентных лимфом.
Периферическая Т-клеточная лимфома, неуточненная.Диагноз этой опухоли устанавливается, когда при наличии Т-клеточной опухоли все прочие варианты Т-клеточных лимфом исключены. Таким образом, она фактически представляет собой сборную группу опухолей. Типично диффузное поражение лимфатического узла, но в начальных стадиях развития опухоль часто занимает паракортикальную Т-клеточную зону. Представлена клетками средних и крупных размеров с ядрами неправильной формы и умеренно широкой цитоплазмой. Иммунофенотип включает экспрессию одного или нескольких Т-клеточных антигенов, экспрессия цитотоксических молекул встречается редко.
Лимфома Ходжкина(устар. - лимфогранулематоз) - одна из наиболее частых лимфом, в ее диагностике (как и других лимфом) решающая роль принадлежит морфологическому исследованию. В начальном периоде заболевания обычно наблюдается изолированное поражение поверхностных шейных лимфатических узлов чаще правой стороны. Затем происходит генерализация процесса с вовлечением подмышечных, медиастинальных, паховых, забрюшинных лимфатических узлов и селезенки. Макроскопическая картина: лимфатические узлы сначала увеличены незначительно, мягкой консистенции, затем уплотняются и образуют конгломераты, а на разрезе приобретают серовато-желтую окраску. Микроскопическая картина:
диагностическими при морфологическом исследовании являются опухолевые клетки - одноядерные клетки Ходжкина и (особенно) многоядерные клетки Березовского-Рида-Штернберга, которые по современным представлениям происходят из В-лимфоцитов герминативных центров лимфатических узлов. Гистологические варианты (фазы):классические - с большим количеством лимфоцитов, нодулярный склероз, смешанно-клеточный, с лимфоидным истощением; самостоятельный - нодулярный вариант с лимфоидным преобладанием. При большинстве вариантов лимфомы Ходжкина клетки реактивной популяции (лимфоциты, плазмоциты, гистиоциты, нейтрофильные и эозинофильные лейкоциты) резко преобладают над опухолевыми.
Метастатические (вторичные) поражения шейных лимфатических узловмогут развиваться при злокачественных новообразованиях различной локализации, прежде всего головы и шеи, языка, слюнных желез, гортани, миндалин, щитовидной железы. Также в лимфатических узлах шеи могут встречаться метастазы опухолей молочной железы, легких, желудка и других органов брюшной полости. Чаще всего метастазы возникают в глубоких лимфатических узлах шеи, располагающихся кнутри от поверхностной фасции. Длительное прогрессирующее увеличение лимфатических узлов, их плот-
ность, безболезненность, образование конгломератов, спаянность с окружающими тканями позволяют заподозрить метастатический процесс. Гистологические изменения в лимфатических узлах при метастазах определяются структурой первичной опухоли (хотя в метастазах возможно как повышение, так и понижение ее дифференцировки). Наиболее часто обнаруживаются метастазы плоскоклеточного рака,источниками которых является рак языка, слизистой оболочки рта, гортани, легких. В случае низкой дифференцировки опухоли определение первичной локализации опухолевого процесса затруднено, и тогда проводится иммуногистохимическое исследование для выявления специфических опухолевых маркеров (для плоскоклеточного рака, например, цитокератинов, эпителиального мембранного антигена).

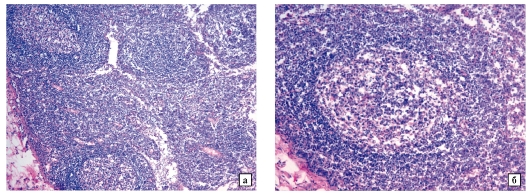
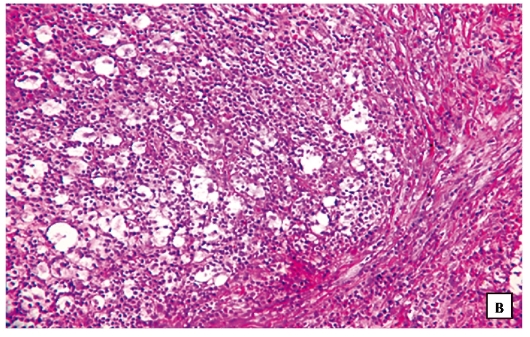
Рис. 28-1.Микропрепараты (а, б). Неспецифическая гиперплазия лимфатического узла: эквиваленты гуморального иммунитета (В-зависимая зона) - большое количество фолликулов со светлыми центрами размножения; клеточного иммунитета (Т-зависимая зона) - паракортикальная зона, медуллярные тяжи - зона преимущественного расположения плазмоцитов.
Окраска гематоксилином и эозином: а - x60, б - x200
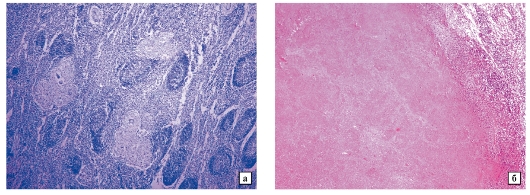
Окраска гематоксилином и эозином: а - x60, б - x 100 (см. также рис. 1-3) (а -препарат Ю.Г. Пархоменко)
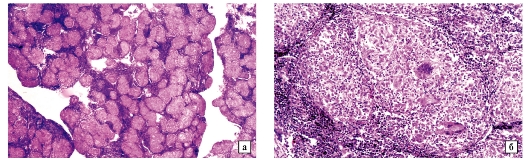
Окраска гематоксилином и эозином: а - x60, б - x200 (препараты О.В. Макаровой)
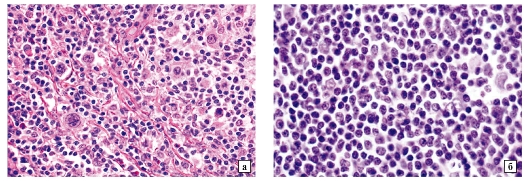
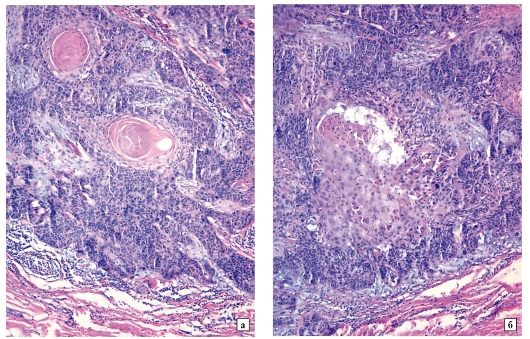
Окраска гематоксилином и эозином: x 100
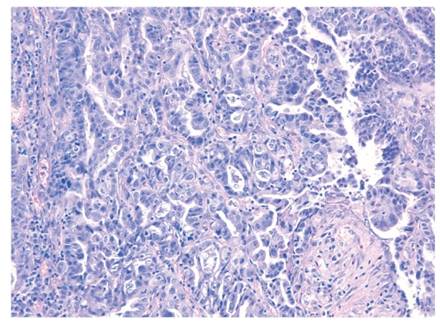
Рис. 28-6.Микропрепарат. Метастаз железистого рака (аденокарциномы) в шейный лимфатический узел: лимфоидная ткань лимфатического узла полностью вытеснена опухолью, имеющей строение умеренно дифференцированной аденокарциномы (метастаз рака желудка).
Окраска гематоксилином и эозином: а - x 100, б - x200
Рис. 28-7.Метастазы рака поджелудочной железы в шейные лимфатические узлы (фотография из архива И.Н. Шестаковой)
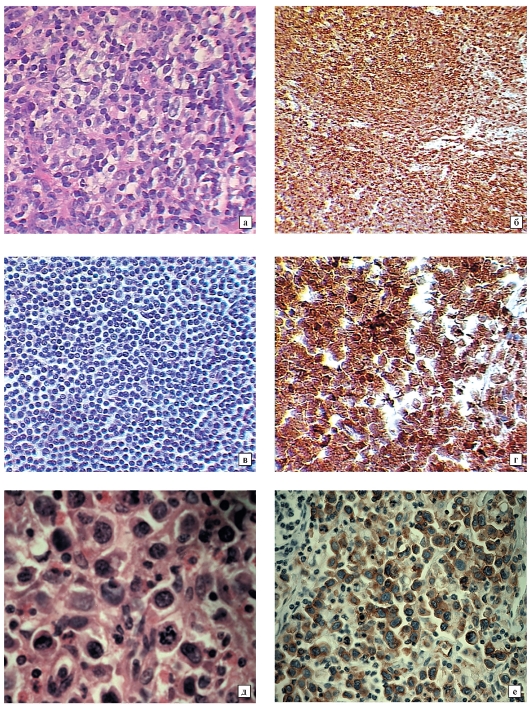
Рис. 28-8.Микропрепараты (а-е). Неходжкинские лимфомы лимфатических узлов: биоптаты лимфатических узлов;
а, б - фолликулярная лимфома, экспрессия Bcl2 (б); в, г - лимфома из клеток мантийной зоны, экспрессия в опухолевых клетках cyclinD1 (г); д, е - анапластическая крупноклеточная лимфома (лимфосаркома), экспрессия CD30 в клетках опухоли (е); а, в, д - окраска гематоксилином и эозином, б, г, е - иммуногистохимический метод: а - x100,
б, в, е - x200, г, д - x400 (см. также рис. 12-14-12-16) (препараты Г.А. Франка)
И ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ.
КИСТЫ СЛЮННЫХ ЖЕЛЕЗ
Различают слюнные железы:большие - околоушные, поднижнечелюстные, подъязычные; малые - расположенные в различных отделах слизистой оболочки и органах полости рта (язычные, губные, щечные, молярные, нёбные).
По характеру секрета выделяют слюнные железы:слизистые, белковые и смешанные. Околоушные, самые крупные из больших желез, - белковые. Поднижнечелюстные - смешанные с преобладанием белковых ацинусов. Подъязычные - смешанные, но с преобладанием слизистых ацинусов. Малые слюнные железы - слизистые, за исключением желез кончика языка, которые являются белковыми.
Болезни слюнных железмогут быть первичными, самостоятельными (слюнно-каменная болезнь, опухоли и т.д.) или вторичными - проявлением и осложнением системных болезней (туберкулезный сиалоаденит, цитомегаловирусная инфекция и т.д.).
Важнейшие клинические синдромы при поражении слюнных желез:ксеростомия и сиалорея. Ксеростомия(сухость во рту) обусловлена понижением или прекращением секреции слюнных желез. Сиалорея (птиализм, гиперсаливация)- увеличение выделения слюны.
Классификация болезней слюнных желез:инфекции, травматические повреждения, обструктивные, аутоиммунные, опухолеподобные поражения, опухоли.
Инфекции слюнных желез (сиалоадениты):первичные и вторичные (проявление или осложнение другого заболевания); по этиологии - бактериальные и вирусные; по течению - острые и хронические. Пути проникновения инфекции в слюнные железы: стоматогенный по протокам, лимфогенный, гематогенный. По течению выделяют острый и хронический сиалоаденит.
Этиология вирусных сиалоаденитов:вирус эпидемического паротита (РНК-содержащий парамиксовирус), вирусы Коксаки АиВ, ЕСНО-вирусы, вирус Эпштейна-Барр, вирусы гриппа I и III типов, вирус парагриппа, цитомегаловирус (из группы герпес-вирусов) и т.д. Осложненные формы эпидемического паротитахарактеризуются вовлечением в процесс поджелудочной железы и развитием панкреатита, а также яичек. Развивается орхит, при котором изменения возникают не только в строме, но и в эпителии семенных канальцев. В исходе может развиваться азооспермия (отсутствие сперматозоидов в сперме), приводящая к мужскому бесплодию.
Цитомегаловирусный сиалоаденитможет быть изолированным или при генерализованной форме цитомегалии (при ВИЧ-инфекции и других иммунодефицитных синдромах) сочетаться с поражением печени, поджелудочной железы, почек, легких, головного мозга, сетчатки глаз.
Травматические повреждения слюнных желез- чаще обусловлены физическими факторами (механические, радиационные повреждения).
Обструктивные поражения слюнных железвозникают вследствие закупорки выводных протоков слюнной железы камнями, сдавлением опухолью или воспалительным инфильтратом, перерезкой, изгибом: слюнно-каменная болезнь (сиалолитиаз), мукоцеле, ретенционная киста.
Слюнно-каменная болезнь (сиалолитиаз)- хроническое заболевание слюнной железы, характеризующееся образованием слюнных камней в ее
протоках. Чаще поражается поднижнечелюстная железа. Камни разных размеров, круглые и овальные, могут быть единичными или множественными и состоят из слущенного эпителия и бактерий (в центре), солей кальция (в основном фосфатов) по периферии. При сиалолитиазе часто развиваются сиалоадохит (воспаление протока слюнной железы) и хронический сиалоаденит (обострение воспаления в виде острого гнойного сиалоаденита). Со временем прогрессирует атрофия паренхимы пораженной железы с разрастанием соединительной ткани (склерозом), нередко с плоскоклеточной или онкоцитарной метаплазией эпителия протока, а также с развитием кист.
Мукоцеле(слизистая киста) представляет собой кисту (обычно диаметром около 1 см), содержащую слизь, которая является следствием травматического повреждения протоков малых слюнных желез. Крупные мукоцеле дна ротовой полости называют
Читайте также:


