Может спермограмма показать вич
В этой статье речь пойдет о методе ПЦР для диагностики инфекций, передаваемых половым путем, при анализе спермы (эякулята). Какие инфекции можно определить в сперме, а какие нельзя? Какие еще материалы можно использовать для диагностики инфекций половой системы?
Среди преимуществ ПЦР как метода в сравнении с другими, традиционно используемыми для диагностики инфекционных заболеваний человека (иммуноферментный анализ, бактериологический посев, микроскопия), стоит отметить непосредственное обнаружение инфекционного агента в результате выявления специфического фрагмента ДНК или РНК возбудителя в исследуемом образце, а потому - возможность напрямую идентифицировать возбудителя инфекции, осуществлять раннюю диагностику, например, в инкубационном периоде, диагностировать заболевание не только в острой и хронической формах, но и выявлять скрытые (латентные) формы инфекций, протекающие без выраженных симптомов или бессимптомно, а также проводить скрининговые исследования, направленные как на определение уже имеющейся инфекционной патологии, так и выявление возможного носительства инфекций для оценки принадлежности пациента к группе риска.
Спектр возбудителей, выявляемых методом ПЦР, чрезвычайно широк, в связи с чем наибольшее распространение ПЦР-диагностика получила в гинекологической и урологической практике, в дерматовенерологии. Для диагностики большинства бактериальных и вирусных инфекций, выявления возбудителей ИППП, вызывающих заболевания, передаваемые половым путём (ЗППП), материалом для исследования служит, в основном, соскобное отделяемое слизистых оболочек мочеполовых органов: соскоб эпителиальных клеток из цервикального канала и поверхности шейки матки у женщин, соскоб из уретры (мочеиспускательного канала), выделения из половых органов - у мужчин и женщин. При обследовании на некоторые виды инфекций (ВИЧ, гепатиты В и С, вирус Эпштейна-Барр и др.) для анализа берут кровь. Для выявления цитомегаловирусной и герпетической инфекций можно исследовать мочу. Клиническим материалом для ПЦР-диагностики ИППП у мужчин может служить секрет предстательной железы и эякулят (сперма). В каждом конкретном случае выбор исследуемого биоматериала определяется диагностической задачей исследования.
В данной статье мы подробнее остановимся на диагностике ИППП у мужчин и возможности выявления возбудителей ЗППП и урогенитальных инфекций в эякуляте.
Инфекционно-воспалительные заболевания органов мужской репродуктивной системы могут явиться одной из возможных причин снижения мужской фертильности (способности к воспроизведению потомства), а урогенитальные инфекции их вызывающие - быть ассоциированы с мужским бесплодием.
К органам мужской репродуктивной системы относятся наружные и внутренние половые органы. К числу наружных относят половой член и мошонку. Внутренние половые органы представлены яичками с их оболочками и придатками, расположенными в мошонке, семявыносящими протоками и добавочными половыми железами, в числе которых предстательная железа (простата) - железисто-мышечный орган, охватывающий мочеиспускательный канал ниже мочевого пузыря, семенные пузырьки - парный железистый орган, расположенный над предстательной железой, и бульбоуретральные (Куперовы) железы - парные округлые железы небольшой величины, расположенные между пучками мышц мочеполовой диафрагмы. В яичках, являющихся парной половой железой, происходит образование мужских половых клеток - сперматозоидов и выработка мужских половых гормонов. Продукты секреции добавочных половых желез образуют семенную жидкость (семенную плазму, или спермоплазму), которая при смешении со сперматозоидами образует сперму. Придаток яичка (эпидидимис) тесно связан с яичком и служит резервуаром накопления спермы и созревания сперматозоидов, являясь частью семявыводящих путей. Семявыносящий проток представляет собой парный трубчатый орган, служащий для транспортировки сперматозоидов из эпидидимиса в семявыбрасывающий проток. При эякуляции (семяизвержении) происходит сокращение продольных мышечных волокон семявыносящего протока, сперматозоиды поступают в семявыносящий проток и смываются содержимым семенных пузырьков в уретру. Вклад секрета семенных пузырьков и предстательной железы в общий объём семенной жидкости составляет около 95% (примерно 35% приходится на секрет предстательной железы, 60% - на секрет семенных пузырьков), поэтому колебания объёма эякулята, в первую очередь, зависят от секрета добавочных половых желез. Тесная функциональная взаимосвязь всех органов мужской половой системы позволяет оценивать её состояние путём исследования эякулята. Среди лабораторных методов исследования анализ эякулята является важнейшим и, зачастую, - достаточным не только для оценки мужской фертильности, например, при анализе спермограммы, но и диагностики наиболее распространённых, репродуктивно значимых урогенитальных инфекций.
Наиболее частыми возбудителями инфекций мужского урогенитального тракта являются бактерии: гонококк (Neisseria gonorrhoea) - возбудитель гонореи, хламидии (Chlamydia trachomatis) - возбудитель урогенитального хламидиоза, трахомы и венерической лимфогранулемы, бледная трепонема (Treponema pallidum) - возбудитель сифилиса, микоплазмы (Mycoplasma genitalium и Mycoplasma hominis) и уреаплазмы (Ureaplasma urealyticum, Ureaplasma parvum), являющиеся инфекционными агентами воспалительных процессов в мочеполовых органах, а также простейшие, например, трихомонада (Trichomonas vaginalis) - возбудитель урогенитального трихомониаза, грибы, например, рода Candida, вызывающие урогенитальный кандидоз, и различные вирусы, среди которых вирусы простого герпеса 1 и 2 типов (ВПГ, Herpes simplex virus, HSV1 и HSV2) - возбудители генитального герпеса, цитомегаловирус (CMV), вирус папилломы человека (ВПЧ, HPV, Human papillomavirus), вирусы гепатита В (HBV), гепатита С (HCV), ВИЧ (HIV) и другие. Некоторые из перечисленных бактериальных возбудителей (гонококк, хламидии, бледная трепонема, генитальная микоплазма) являются патогенами, другие (уреаплазмы, энтерококки, стафилококки и ряд других) - принадлежат к группе условно-патогенных микроорганизмов, способных вызывать воспаление в половых органах при снижении иммунной защиты.
Вирусы и бактерии могут напрямую поражать сперматозоиды, приводя к изменению их подвижности. Так, например, известно, что Mycoplasma genitalium и Ureaplasma urealyticum, прикрепившиеся к головке и средней части сперматозоидов, негативно влияют не только на их подвижность, но и способность к оплодотворению яйцеклетки, проводимому в экспериментальных (in vitro) условиях. Повреждающее действие могут оказывать и продуцируемые микроорганизмами токсины. В ответ на инфекционный процесс развивается вторичное воспалительное повреждение, сопровождаемое образованием свободных радикалов и цитокинов, способных оказывать цитотоксическое воздействие на половые клетки. Кроме того, инфекции являются одним из факторов риска образования антиспермальных антител (АСАТ), направленных против различных частей сперматозоидов. Механизмом образования АСАТ на фоне воспалительного процесса является всё та же способность бактерий, вирусов и грибов прикрепляться к мембране сперматозоидов, вследствие чего происходит запуск аутоиммунных реакций. Присутствие АСАТ в эякуляте приводит к снижению его качественных и количественных характеристик: уменьшению концентрации и подвижности сперматозоидов, изменению морфологии половых клеток, их агглютинации, к изменению значений pH и вязкости семенной плазмы. Тем самым инфекции мочеполовых органов могут снижать репродуктивную функцию у мужчин.
Большинство возбудителей ИППП попадают в организм преимущественно половым путём. Наиболее часто инфекции выявляются у лиц молодого возраста, особенно тех, кто имеет большое число половых партнёров. При незащищенном половом акте высок риск заражения хламидиозом, гонореей, сифилисом, трихомониазом, гепатитами В и С, ВИЧ, герпесом, ВПЧ. Всего в настоящее время насчитывается более двадцати инфекций, которые передаются половым путём. Многие из них характеризуются высокой контагиозностью, а потому - быстрым распространением среди населения. К примеру, ежегодно в мире регистрируется около 90 миллионов новых случаев хламидийной инфекции, а восприимчивость к урогенитальному хламидиозу приближается к 100%. Следует помнить, что заражение ИППП может происходить при любом виде сексуальных контактов: анальном и оральном сексе, генитальном контакте без проникновения. Коварство этих инфекций заключается и в их возможности протекать без клинически выраженных симптомов. Согласно данным Всемирной организации здравоохранения (ВОЗ), 50 - 80% населения инфицировано вирусом папилломы человека, но лишь 1 - 2% лиц имеют клинические проявления этой инфекции. Бессимптомное вирусоносительство играет ключевую роль в распространении генитального герпеса: до 70% случаев передачи этого вируса и заражения им здоровых лиц происходит при бессимптомном характере болезни и наличии вируса герпеса у больного. Скрытый характер течения инфекции затрудняет возможность её выявления. Отсутствие со стороны мужчины должного внимания на появление у себя некоторых из признаков или симптомов начинающегося заболевания, несвоевременное обращение к врачу или неадекватное лечение, например, в случае предпринимаемого самолечения, могут способствовать переходу инфекции в хроническу форму и развитию хронического заболевания. Хроническую инфекцию труднее диагностировать, тяжелее лечить, к тому же последствия хронического инфекционно-воспалительного процесса в мочеполовых органах оказываются более тяжкими для мужского здоровья.
В зависимости от локализации инфекционного процесса чаще всего у мужчин развиваются уретрит (воспаление мочеиспускательного канала), цистит (воспаление мочевого пузыря), простатит (воспаление предстательной железы), эпидидимит (воспаление придатка яичка) и орхит (воспаление яичка). Острый эпидидимит может распространиться и на яички (эпидидимоорхит). Симптомы или признаки заболевания напрямую зависят от того, какой именно возбудитель инфекции попал в мужской организм и каково состояние иммунитета в целом. Наиболее частыми возбудителями инфекций, вызывающих уретрит, являются Chlamydia trachomatis, Neisseria gonorrhoea, Mycoplasma genitalium и Ureaplasma urealyticum. Среди сексуально активных молодых мужчин эпидидимит чаще вызывается Chlamydia trachomatis, Neisseria gonorrhoea и Trichomonas vaginalis. У мужчин старшего возраста и пожилых чаще обнаруживают условно-патогенную микрофлору (Mycoplasma hominis, Ureaplasma parvum и др.).
Симптомы урогенитальных заболеваний, вызываемых различными возбудителями ИППП, чаще всего не являются специфичными. При остром характере инфекционного-воспалительного процесса клиническая картина ИППП у мужчин может выражаться такими симптомами, как дискомфорт, зуд и жжение в области уретры, боль в промежности, нижней части живота и в области мошонки, болезненность при мочеиспускании (дизурия) и половых контактах (диспареуния), гиперемия и отёчность кожных покровов в области поражения, слизистые или гнойные выделения из уретры. В случае скрытой формы инфекции признаками заражения могут являться редкие, незначительные выделения из уретры. Сходство клинических проявлений многих урогенитальных инфекций вовсе не означает, что существует их одинаковое лечение, каждая инфекция требует индивидуальной медикаментозной терапии. Это диктует необходимость проведения лабораторного исследования, направленного на выявление и идентификацию возбудителей ИППП.
Одним из таких видов исследования, предлагаемых в нашей клинике для мужчин, является анализ эякулята с помощью молекулярно-биологического метода ПЦР. Исследование является скрининговым и представляет собой блок анализов ПЦР на инфекции в сперме. Предназначен для обнаружения в биоматериале специфических фрагментов ДНК основных возбудителей ИППП и урогенитальных инфекций мочеполового тракта у мужчин: Neisseria gonorrhoeae, Clamydia trachomatis, Trichomonas vaginalis, Mycoplasma genitalium, Mycoplasma hominis и Ureaplasma spp. Обследование не требует применения каких-либо инвазивных процедур, а потому может быть выполнено в кратчайшие сроки. Использование для этих целей современного высокочувствительного и высокоточного диагностического метода, каким является ПЦР-анализ, представляется в настоящее время неотъемлемой частью комплексного подхода в лабораторной оценке мужского репродуктивного здоровья.
Высокое содержание вируса в сперме людей, инфицированных ВИЧ-1, выявляют на всех стадиях заболевания, и оно соответствует содержанию вируса в плазме. Определенной зависимости между содержанием вируса в сперме и количеством CD4+-клеток в крови не выявлено. В некоторых исследованиях наблюдали корреляцию между этими параметрами; в других обнаруживали только слабую зависимость.
Изучение во времени больных, у которых произошло развитие СПИДа, показало, что концентрация вируса в сперме в большинстве случаев существенно увеличивается по мере прогрессирования заболевания. Более высокая эффективность выделения вируса из спермы по мере уменьшения количества CD4+-клеток также подтверждает эти результаты. Более того, исследование динамики во времени показало, что у большинства ВИЧ-1-инфицированных людей вирус периодически появляется в сперме, и такое периодическое появление отражает перераспределение ВИЧ-1 между спермой и кровью.
Как отмечали выше в отношении содержания вируса в плазме, появление наибольшего количества инфекционного вируса в генитальных выделениях ожидается во время острой фазы инфицирования и после появления симптомов заболевания. В этом случае риск передачи вируса увеличивается, если мужчина с симптомами заболевания или с высоким содержанием вирусной РНК вступает в гетеросексуальные или гомосексуальные контакты. Из спермы выделяются как вызывающие образование синцития (SI) варианты вируса (Х4), так и не вызывающие образования синцития (NSI) варианты вируса (R5).
Большинство найденных вирусов, по-видимому, относятся к типу R5. В некоторых исследованиях РНК ВИЧ, связанная с клетками спермы, была обнаружена более чем в 80% исследованных образцов спермы, и содержание вируса там было ниже, чем в плазме. При наличии воспаления в половых путях или заболеваний, передающихся половым путем, концентрация ВИЧ в сперме увеличивается.
Другие исследования показали, что количество ВИЧ в сперме может не зависеть от степени вирусемии в плазме. Эти данные были получены при исследовании небольшой группы мужчин с высоким содержанием вируса в крови. Концентрация РНК в жидкой части спермы была сопоставима или превосходила таковую в плазме крови. Такие люди могут быть источником активного распространения вируса.
Количество вируса, выделяемого из спермы, было выше у мужчин с небольшим количеством CD4+-клеток. Тем не менее результаты различных исследований указывают на то, что наличие инфекционных вирусов, преимущественно восстановленных из инфицированных клеток, в семенной жидкости не обязательно соответствует клиническому состоянию больного.
ВИЧ-инфицированные клетки, обнаруженные в семенной жидкости с помощью метода гибридизации in situ. Увеличение, х40.
Кроме того, концентрация РНК ВИЧ в сперме не коррелирует с количеством ВИЧ-специфичных CD8+ клеток. Эти и другие данные указывают на существование отдельного компартмента для ВИЧ в ткани семенников, где вирусы продуцируются некими другими клетками мужской половой системы. Существование компартмента ВИЧ-инфекции в семенниках подтверждается тем, что вирус, обнаруживаемый в сперме, не всегда совпадает по биологическому фенотипу или генотипу с вирусом, выделяемым из крови (например, R5 и Х4) у одного и того же инфицированного человека.
Кроме того, в одном исследовании было показано, что при еженедельном измерении в течение 10 недель концентрации ВИЧ у 28% исследованных мужчин вирус в сперме не удавалось определить, у других 28% пациентов вирус постоянно присутствовал в сперме, и у 44% лиц он периодически появлялся. При этом в период исследований концентрация вируса в плазме не изменялась. Сходным образом не обнаружили корреляции между вирусемией в плазме и концентрацией вируса (измеренной с помощью ПЦР с обратной транскрипцией) в сперме и слюне при одновременном исследовании всех трех жидкостей.
Очевидно прямое инфицирование или местное воспаление в различных тканях организма могут существенно влиять на количество обнаруживаемого там вируса. Реактивация цитомегаловирусной инфекции может увеличивать выброс ВИЧ в сперму. Наконец с помощью культуральных методов или ПЦР вирус находят в сперме пациентов, несмотря на проведение противовирусной терапии, даже при низком содержании вируса в плазме, вплоть до неопределяемого.
Эти данные, возможно, связаны с неспособностью некоторых лекарственных препаратов проникать через гематотестикулярный барьер и подчеркивают возможность передачи ВИЧ от инфицированного человека даже на фоне слабо выраженной вирусемии.
Очевидно, важной характеристикой генитальных выделений является наличие в них инфицированных вирусом клеток. В семенной жидкости их количество может варьировать от 0,01 до 5%. Сперма здоровых неинфицированных мужчин обычно содержит более 1 миллиона лейкоцитов/эякулят, но содержание и качественный состав клеток может существенно различаться в разные дни у одного и того же человека (D. Phillips, личная беседа).
Тем не менее ВИЧ-инфицированные клетки (>10 4 клеток/эякулят в некоторых случаях), по-видимому, являются более активным источником передачи, чем свободный инфекционный вирус. Кроме того, при наличии венерических заболеваний в семенной и вагинальной жидкостях обнаруживают значительно большее количество клеток воспалительного экссудата и, следовательно, клеток, инфицированных вирусом.
В одном исследовании ДНК провируса ВИЧ была обнаружена в клетках уретры при гонококковом уретрите, и количество зараженных клеток уменьшилось после лечения антибиотиками. К тому же в сперме, как и в крови, после длительной антиретровирусной терапии постоянно обнаруживают латентно инфицированные клетки. Необходимо выяснить их потенциальное значение в передаче заболевания.
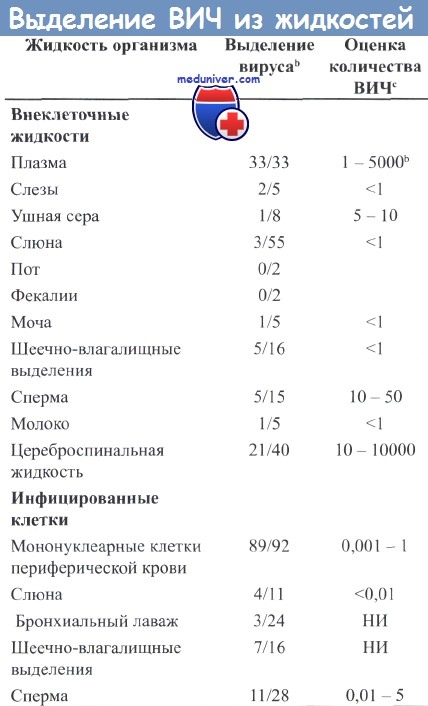
Для внеклеточных жидкостей значения соответствуют количеству инфекционных частиц на миллилитр; для инфицированных клеток значения представлены в виде процента от общего числа клеток. НИ - не известно.
b Количество случаев обнаружения инфекционных вирусов или инфицированных клеток на общее количество исследованных образцов.
с Высокое содержание соответствует симптомам развитого заболевания.
Спермограмма – это лабораторное исследование спермы (эякулята), при котором определяются основные показатели фертильности (способности к оплодотворению) и воспалительных изменений в органах мочеполовой системы. Исследование проводится в лаборатории при центрах планирования семьи, расшифровка спермограммы с соответствующим заключением проводится врачом андрологом или урологом. На качество исследования влияет правильность подготовки к нему. Само исследование включает 2 этапа:
- исследование физических свойств;
- микроскопическое исследование спермы.
Исследование физических свойств объединяет такие результаты спермограммы:
- Количество спермы – нормальным считается объем мужского эякулята от 2 до 5 мл. Уменьшение объема спермы называется олигоспермией, может быть при воспалительных заболеваниях предстательной железы.
- рН (кислотность) спермы – концентрация ионов водорода в эякуляте определяет его кислотность, которая в норме ближе к нейтральной среде, составляет 7,2. Снижение кислотности свидетельствует о воспалительном процессе в простате или яичках.
- Вязкость спермы и время ее разжижения – спермограмма нормальная считается в том случае, если в течение не более 1-го часа после семяизвержения, эякулят становится жидким – только в этом случае возможна активность сперматозоидов и их достаточная подвижность.
Микроскопически изучаются такие показатели спермограммы:
- Количество сперматозоидов – определяется количество в 1 мл спермы, в норме оно составляет не менее 20 млн., меньшее от нормы их количество определяется термином олигозооспермия, при которой такая сперма меньше способна к оплодотворению яйцеклетки.
- Подвижность сперматозоидов – один из наиболее важных критериев способности сперматозоидов к оплодотворению. В зависимости от наличия способности к движению сперматозоиды разделены на 4 группы А-D, которые можно представить в виде таблицы:
| Название группы. | Группа. | Характеристика движения. |
| Прогрессивно активноподвижные. | А. | Прямолинейные движения со скоростью не менее 25 мкм в секунду. |
| Прогрессивно слабоподвижные. | В. | Движение прямолинейное, но со скоростью менее 25 мкм в секунду. |
| Непрогрессивно подвижные. | С. | Скорость движения сперматозоидов высокая, но они движутся непрямолинейно, вращаются на 1 месте. |
| Неподвижные. | D. | Вообще нет никаких движений. |
Способностью к оплодотворению яйцеклетки обладают только сперматозоиды группы А и В.
Расширенная спермограмма включает определение дополнительных показателей способности сперматозоидов к оплодотворению яйцеклетки:
- Анализ морфологии сперматозоидов – расшифровка спермограммы включает исследование формы сперматозоидов окрашенном мазке под микроскопом, доля аномальных (с измененной формой) сперматозоидов не должна превышать 50%.
- Жизнеспособность сперматозоидов – их способность выживать в сперме после определенного времени после эякуляции. Для оплодотворения яйцеклетки жизнеспособность сперматозоидов должна сохраняться в течение 1-х суток, меньшее время приводит к бесплодию мужчины.
- Количество округлых клеток в спермограмме – это атипичные неподвижные клетки, которые представляют собой сперматозоиды, лишенные жгутиков. Их количество не должно превышать 5 млн. в 1-м мл спермы.
- Антиспермальные антитела – нарушение работы иммунной системы может приводить к выработке антител против сперматозоидов, которые вызывают их склеивание (спермагглютинация) и невозможность оплодотворить яйцеклетку.
Показатели спермограммы и их изменение играют важную роль в определении причин мужского бесплодия. Перед тем, как расшифровать ее, врач проводит комплексное обследование организма мужчины и сбор анамнеза, выясняет было ли заболевание эпидпаротитом (свинкой) в прошлом. Расширенная спермограмма позволяет уточнить причину неспособности сперматозоидов к оплодотворению яйцеклетки, которая может крыться в наличии антиспермальных антител. Она проводится в случае недостаточной информативности обычных методов исследования. В отношении цены то, сколько стоит спермограмма, в связи с отсутствием дорогостоящего оборудование, доступно и недорого.
Плохая спермограмма — что делать
Показатели, в случае их ухудшения, можно улучшить несколькими путями, которые в совокупности дают неплохой эффект:
- режим физической активности и питание;
- прием витаминов;
- лекарственные средства.
Малоподвижный образ жизни может стать причиной снижения подвижности сперматозоидов. Поэтому, чтобы понять, как улучшить подвижность спермограммы, необходимо уделять динамическим физическим упражнениям хотя бы 30 минут в день. При этом количество сперматозоидов группы А и В (с активным поступательным движением) значительно увеличивается.
В диете необходимо ограничить поступление жирной, жареной и высококалорийной пищи. Предпочтение нужно отдавать растительным продуктам с высоким содержанием клетчатки, витаминов, минералов и органических кислот, которые содержатся в свежих овощах и фрукта. Режим питания включает такое соотношение, чтобы максимум суточного рациона приходился на завтрак. Ужинать желательно не позднее, чем за 2 часа до сна. Также необходимо исключить прием алкоголя и табакокурение.
Витамины для улучшения спермограммы такие:
Для достаточного поступления витаминов можно принимать поливитаминные лекарственные препараты, в состав которых также входят и все необходимы минералы и микроэлементы.
Медикаментозное лечение включает препараты для улучшения спермограммы:
- Спермактин – биологически активная добавка, улучшающая сперматогенез (образование и созревание сперматозоидов);
- Спеман – комбинированный растительный препарат в таблетках, который улучшает спермограмму, способствует снижению воспаления при простатите и других заболеваниях органов мочеполовой системы.
- Виардо – комплексный препарат с витамином Е и биологически активными добавками, улучшает сексуальное здоровье мужчины.
- Мужские половые гормоны (тестостерон) – это рецептурный препарат, который по показаниям назначается только врачом после всестороннего обследования.
Кроме этих мероприятий есть возможность того, как улучшить спермограмму народными методами:
- прием маточного молочка – продукт пчеловодства, который улучшает потенцию мужчины и показатели спермограммы;
- корень женьшеня;
- петрушка – для лучшего эффекта необходимо употреблять в салатах с жиром (подсолнечное масло или сметана).
Зачатие ребенка – это событие, к которому необходимо планировать и готовиться к нему заранее, чтобы потом не было неприятных сюрпризов.
В зачатие ребенка вносят вклад оба родителя – мужчина и женщина. Чтобы зачать ребенка, мужчина должен обладать потенцией и иметь фертильную сперму. То есть в эякуляте должно быть достаточно живых подвижных сперматозоидов правильного строения. Как же определить качество спермы? Какие характеристики спермы свидетельствуют о нарушениях в организме и как с этим бороться? Попробуем разобраться детальнее.

Прежде всего, следует помнить, что потенция и качество спермы не связаны между собой. Мужчины с хорошей потенцией могут иметь сперму плохого качества и наоборот.
Оценить фертильность спермы можно только при помощи анализа – спермограммы.
Спермограмма – это общепринятый диагностический метод, позволяющий комплексно определить качество спермы. Существует несколько методов забора эякулята для анализа:
- во время секса (в таких случаях практикуется прерванный половой акт);
- с помощью специальных презервативов, используемых во время половой близости;
- мастурбация (самый предпочтительный способ).
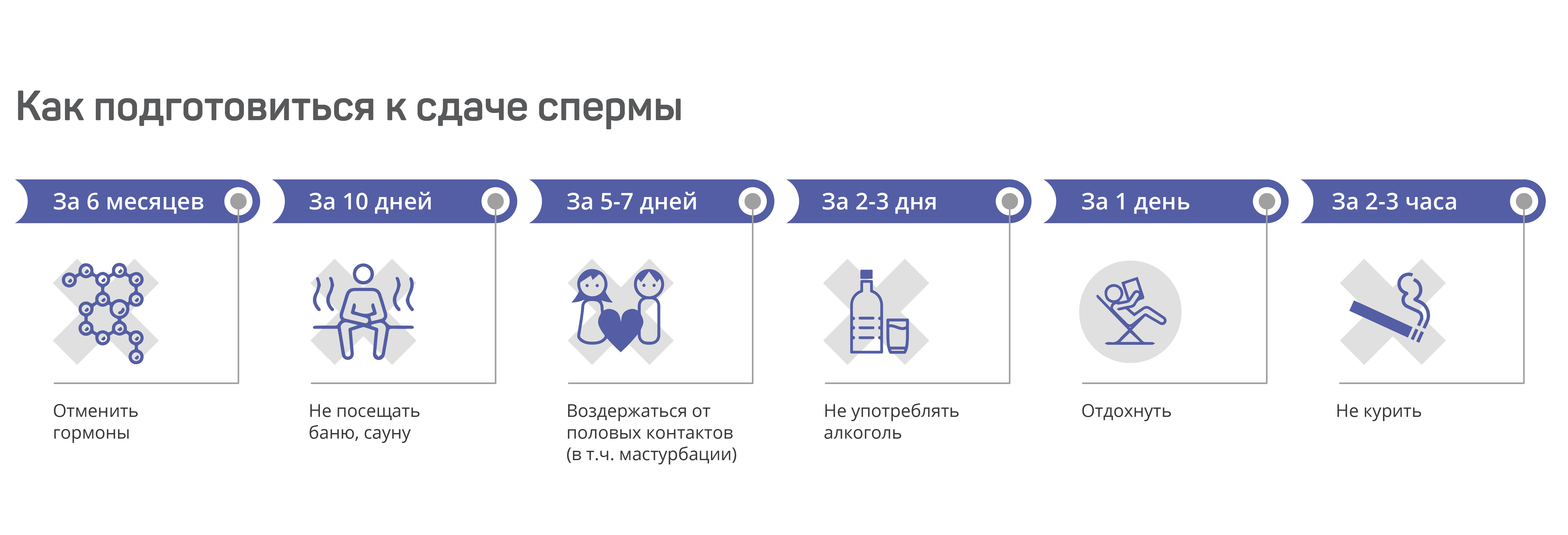
Мужчине необходимо воздержаться от половой жизни в течение минимум 2 и максимум 7 дней, перед тем как сдавать сперму. Если секс был, к примеру, накануне анализа, спермограмма может показать недостаток сперматозоидов, а продолжительное воздержание приводит к увеличению количества аномальных спермиев. Кроме того, перед проведением спермограммы мужчине нельзя:
- употреблять алкоголь, кофе и другие продукты, содержащие кофеин;
- принимать гормональные препараты;
- принимать растительные средства, такие как эхинацея и зверобой.
При проведении микроскопической диагностики, учитывают множество характеристик семенной жидкости, в т.ч. объем, консистенция, цвет, число спермиев и др. Ниже приведены основные показатели качества эякулята, согласно рекомендациям ВОЗ (Examination and processing of human semen) 2010 года.
Нормальная сперма имеет гомогенную (однородную) консистенцию. На момент семяизвержения она похожа на густой гель, но в течение 20–30 минут сжижается и становится жидкой. Более длительное время сжижения (т.н. вискозипатия) может наблюдаться на фоне воспалительных болезней мочеполовой системы, перегревания, малоподвижности, гормональных проблем и пр. Из-за вязкости эякулята сперматозоиды не способны развить нормальную скорость передвижения. Мужчинам с вискозипатией рекомендуется:
- нормализовать физическую активность;
- пить достаточное количество воды;
- воздержаться от перегреваний половых органов;
- принимать препараты цинка (к примеру, Сперотон).
Если концентрация сперматозоидов очень низкая, сперма может быть более прозрачной. При гемоспермии (наличии крови в сперме) цвет эякулята красно-коричневый, а при желтухе (высоком билирубине), приеме некоторых витаминов и препаратов – желтый. Гемоспермия обычно является самопроходящим симптомом и возникает вследствие травм, полученных, например, во время секса. Но регулярная кровь в эякуляте может быть признаком серьезных проблем – новообразований простаты. Поэтому, если вы обнаружили гемоспермию, наблюдайте за семяизвержениями в течение 2-недельного срока. Если симптомы не исчезают – обратитесь к врачу, проверьте сперму и пройдите комплексную диагностику.
Нижний предел нормы объема эякулята составляет 1,5 мл. Малый объем может указывать на частичную или полную блокировку семенных пузырьков вследствие их воспаления (везикулита). Терапия везикулита проводится с помощью антибиотиков и других препаратов, в некоторых случаях требуется хирургическое вмешательство.
Наряду с объемом эякулята специалист определяет число сперматозоидов. Нормальная сперма должна содержать определенное количество мужских половых клеток – как минимум 40 млн. Минимально допустимый предел их концентрации – 15 млн на один миллилитр семенной жидкости. Возможные причины нарушений:
- обструкция семявыносящих протоков и варикоцеле (требуется хирургическое лечение);
- применение стероидов;
- травмы, алкоголь, курение и др.
В зависимости от подвижности, сперматозоиды подразделяются на следующие группы:
- с прогрессивным движением (наблюдается активное движение – линейное или по большому кругу);
- с непрогрессивной моторикой (движение есть, но невыраженное, к примеру, спермии движутся по малому кругу);
- неподвижные.
В качественном эякуляте, как минимум 40 % сперматозоидов должны быть подвижными, т.е. с прогрессивной или непрогрессивной моторикой. Количество прогрессивно подвижных спермиев должно составлять как минимум 32 %. При определении подвижности анализируется такой показатель, как жизнеспособность мужских половых клеток (минимально допустимый предел – 58 %). Нарушения подвижности и жизнеспособности сперматозоидов могут быть вызваны самыми разными причинами, среди которых злоупотребление алкогольными напитками, курение и применение некоторых препаратов.
- Морфология (строение) сперматозоидов. Обычно в сперме определяется большое количество сперматозоидов с аномальной структурой (аномальная форма, искривление шейки и пр.), но как минимум 4 % должны быть нормальными.
- Кислотность. Нижний порог нормальной pH эякулята равен 7,2. Увеличение pH происходит в случае инфекционного процесса, а снижение – при патологиях простаты. Аномально высокая или низкая pH может уничтожить сперматозоиды или повлиять на их способность двигаться и/или проникать в яйцеклетку.
- Уровень фруктозы. Фруктоза – это сахар, необходимый для обеспечения сперматозоидов энергией. Для определения ее уровня проводится биохимический анализ эякулята. Отсутствие фруктозы может указывать на патологии семенных пузырьков.
- Содержание лейкоцитов. Повышенное количество белых кровяных клеток говорит о воспалительных процессах.
- Наличие антиспермальных антител. Эти антитела приводят к склеиванию и дезактивации сперматозоидов.
Как видим, многие факторы определяют качество спермы мужчины. Спермограмма помогает врачу выявить любую причину снижения качества эякулята. Если отклонения выявлены у здорового мужчины, врач даст рекомендации по изменению образа жизни, например, отказаться от алкоголя, перегревания (бани, сауны) и сбалансировать питание. Придерживайтесь рекомендаций специалиста и для профилактики репродуктивных проблем. Если же обнаружено заболевание, врач назначит соответствующее лечение. Неудовлетворительные результаты анализа не свидетельствуют о том, что зачатие невозможно в будущем. Правильно подобранная комплексная терапия положительно воздействует на фертильность спермы.
Научные исследования и длительный опыт применения показали высокую эффективность препарата Сперотон, который приводит к повышению качества спермы. Он увеличивает подвижность сперматозоидов (на 86,3 %), их концентрацию (на 43,2 %) и морфологию.

НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИ ЭКСПЕРТОВ.
Читайте также:


