Первичная профилактика хронических гепатитов
Гепатит В – инфекционное заболевание печени, вызванное вирусом гепатита B.
Острый гепатит B характеризуется симптомами острого поражения печени и интоксикации (с желтухой или без), отличается многообразием клинических проявлений и исходов заболевания.
Хронический гепатит B- длительное воспалительное поражение печени, которое может переходить в более тяжелое заболевание - цирроз и первичный рак печени, оставаться без изменений или регрессировать под влиянием лечения или спонтанно. Диффузное воспаление печени, продолжающееся более 6 месяцев, – хронический гепатит В.
Как происходит инфицирование?

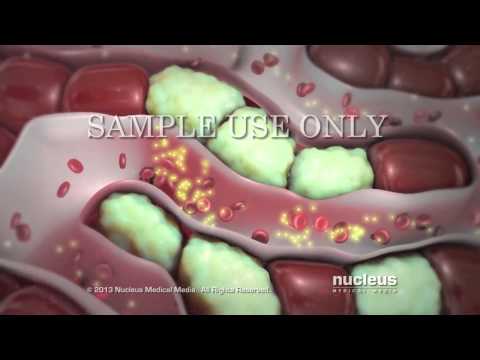
Вирус гепатита В передается от человека человеку через кровь, сперму или другие биологические жидкости. Гепатит В не распространяется через пищу или воду, столовые принадлежности, во время объятий, поцелуев, через рукопожатие, при кашле, чихании или укусах насекомых.
Вирус гепатита В может выживать до 7 дней вне тела человека при комнатной температуре на предметах, поверхностях окружающей среды.
Основные источники вируса:
· больные острым гепатитом В 4-6% случаев,
· больные хроническим гепатитом В и вирусоносители – большинство случаев передачи инфекции.
Наиболее опасны в плане распространения инфекции – носители.
Гепатит В передается естественными и искусственными путями:
· при незащищенных половых контактах
· в быту – совместное использование зубных щеток, маникюрных принадлежностей, бритв и других предметов личной гигиены, инфицированных вирусами гепатита В
· от матери ребенку – во время беременности или родов
· в лечебных учреждениях – во время выполнения медицинских манипуляций при нарушении техники безопасности
· немедицинские инвазивные процедуры – маникюр, педикюр, нанесение татуировок, пирсинг
· Парентеральное введение психоактивных веществ.
Как долго продолжается заразный период?
Еще до момента проявления клинических симптомов, начиная с инкубационного периода, также на протяжении всей болезни (острой или хронической формы) и вирусоносительства.
Течение может быть бессимптомным. Около трети людей, инфицированных вирусом гепатита В узнают о его наличии только во время сдачи крови.
· желтушность кожных покровов, белков глаз
· изменение цвета мочи (насыщенный оранжевый, коричневый)
· усталость, которая сохраняется в течение нескольких недель или месяцев
· потеря аппетита, тошнота и рвота
· боли в суставах.
Первые симптомы могут проявиться только через 1–6 месяцев после заражения.
Хроническая инфекция может оставаться незамеченной в течение десятилетий, пока не возникнут серьезные и опасные для жизни осложнения.
Осложнения гепатита В:
цирроз печени – воспаление печени, сопровождающееся необратимыми изменениями в ткани печени
· острая печеночная недостаточность - состояние, при котором жизненно важные функции печени отключаются. Когда это происходит, необходима пересадка печени.
· у людей с хроническим гепатитом В может развиться заболевание почек или воспаление кровеносных сосудов
Большинство взрослых с гепатитом В полностью выздоравливают, даже если их признаки и симптомы серьезны. У младенцев и детей чаще развивается хроническая форма гепатита В.
Диагноз гепатита В, а также вирусоносительство подтверждается лабораторно. В крови определяются НBsAg и HBeAg.
Профилактика гепатита В
Наиболее эффективная мера профилактики вирусного гепатита В – специфическая профилактика – вакцинация, которая проводится в соответствии с Национальным календарем профилактических прививок и календарем прививок по эпидемическим показаниям.

Благодаря вакцинации, за последние 10 лет (2009-2018г.) заболеваемость острым гепатитом В снизилась в 3,9 раза.
Вакцинация новорожденных проводится по схеме:
0 – 1 – 6 месяцев; 0 – 1 – 2 – 6 – 12 месяцев – группы риска.
Ревакцинация проводится через 5-7 лет.
Вакцинация против гепатита В рекомендуется:
· детям и подросткам, не привитым при рождении
· контактным из очагов гепатита В - проживающих с тем, у кого гепатит В; тех, чьи сексуальные партнеры инфицированы гепатитом B
· людям с иммунодефицитными состояниями
· потребляющим наркотические психоактивные вещества
· В их крови определяются НBsAg и HBeAg.
Меры предосторожности, позволяющие избежать инфицирование вирусным гепатитом В:
· исключите незащищенные половые контакты, если вы не уверены, что ваш партнер не инфицирован вирусом гепатита В или какой-либо другой инфекцией, передающейся половым путем
· используйте барьерные средства контрацепции, если вы не знаете статус своего партнера
· не употребляйте наркотики
· используйте индивидуальные предметы личной гигиены
· будьте осторожны с маникюром, пирсингом и татуировками. Если вы планируете сделать маникюр, педикюр, пирсинг или нанести татуировку, делайте это в профессиональном салоне. Убедитесь, что сотрудники используют стерильные иглы и инструменты. Если вы не можете получить ответы, ищите другой салон.
Если инфицирование подтверждено:
Больные вирусным гепатитом В подлежат госпитализации в инфекционное отделение.
Переболевшие находятся на диспансерном наблюдении, проходят регулярное обследование в течение 6 месяцев.
В очаге инфекции проводится текущая и заключительная дезинфекция.
Лица, находившиеся в контакте с больным, также находятся под медицинским наблюдением.
Все беременные в обязательном порядке в 1 и 3 триместрах беременности проходят обследование на наличие вируса гепатита В.
В случае обнаружения вируса гепатита В беременных госпитализируют в инфекционный стационар, рожениц – в специализированные отделения роддомов с обеспечением строгого противоэпидемического режима.
Новорожденные проходят вакцинацию в соответствии с Национальным календарем профилактических прививок, а также подлежат диспансерному наблюдению.
В медицинских учреждениях основной мерой профилактики передачи вирусного гепатита В является соблюдение противоэпидемического режима:
· дезинфекция, стерилизация медицинских изделий
· вакцинация медицинских работников против гепатита В
· обследование доноров крови
Организации бытового обслуживания (косметологические, маникюрные салоны, парикмахерские) в целях профилактики распространения вирусного гепатита В должны соблюдать требования санитарно-противоэпидемического режима. Сотрудники должны проходить гигиеническую подготовку.
При отсутствии лечения заболевание смертельно.
Если вы заражены, принятие определенных мер предосторожности может помочь предотвратить распространение вируса среди других.
Если вы считаете что появился риск инфицирования гепатитом В при определенных обстоятельствах в вашей жизни, или вы считаете, что у вас есть признаки или симптомы гепатита В, немедленно обратитесь к врачу!
Лечебный режим. Лечебный режим предусматривает: исключение алкоголя; исключение гепатотоксических лекарственных средств и контакта с гепатотоксическими веществами на производстве; кратковременный отдых в течение дня; исключение работы с физической и психоэмоциональной нагрузкой; постельный режим. Физиопроцедуры на область печени и бальнеопроцедуры; исключение желчегонных средств, которые могут ухудшить функциональное состояние печени и повысить ее энергетические потребности.
Лечебное питание. В фазе ремиссии показана диета № 5. Из рациона исключаются жирные сорта мяса и рыбы, жареные блюда, острые за- | куски, соленые и копченые продукты, изделия из мяса гуся, утки, баранины, бараний жир, бобовые, шпинат, щавель, фрукты, крепкий кофе, какао. Пища принимается небольшими порциями 4—5 раз в день.
Приобострении хронического гепатита назначают диету № 5а (из протертых блюд, мясо — в виде паровых котлет, фрикаделей. Ржаной хлеб, капусту исключают. Ограничивают количество жиров до 70 г в сутки.
Противовирусное лечение. Этиологическое противовирусное лечение производится в фазе репликации (размножения) вируса.
Оно подавляет воспроизводство вируса, предотвращает развитие цирроза печени и рака.
Интерфероны — это группа низкомолекулярных пептидов, обладающих противовирусной, противоопухолевой и иммунорегулирующей активностью.
Интрон-А, велферон, роферон и др. аналоги назначаются в течение 6 месяцев.
Выделяются 2 группы: глюкокортикоидные средства и цитостатики.
Преднизолон — по 300 мг в сутки и по схеме.
Цитостатики — негормональные иммунодепрессанты.
Наиболее часто используются азатиоприн (имуран).
Иммуномодулирующая терапия. И мму но модуляторы оказывают стимулирующее и нормализующее влияние на иммунную систему.
Д-пенициламин — назначается при аутоиммунном гепатите по 600— 900 мг в сутки с постоянным снижением. Лечение проводится в течение 1—6 месяцев.
Натрия-нуклеинат получен из дрожжей, оказывает мягкое иммуно-модулирующее действие, хорошо переносится, назначается по 0,2 — 3 раза в день в течение месяца.
Тималин, тимоген, Т-активин — препараты вилочковой железы, содержат биологически активные вещества тимуса, увеличивают количество Т-лимфоцитов, улучшают функцию макрофагов, снижают ци-тотоксическое действие лимфоцитов, повышают функцию Т-супрес-соров.
Метаболическая и коферментная терапия
Поливитаминные сбалансированные комплексы:ундевит, декамевит, дуовит по 1-2 таблетки 1-2 раза в день.
Витамин Е — антиоксидант. Назначают витамин Е в капсулах. Лиридоксальфосфат, кокарбоксилаза, липоевая кислота, фосфаден — фрагмент АТФ, рибоксин (инозин) — предшественник АТФ, эссенциа-ле — комплексный препарат в капсулах. Базисная терапия (дезинтоксикационная) Гемодез, внутривенно капельно. 1-1,5 л 5% раствора глюкозы внутривенно капельно. Лечение хронического перс йотирующего (неактивного) гепатита (ХЛ Г). Лечебный режим такой же, как при ХАГ. Питание в период ремиссии — диета № 15, но удаляются из пищи жирные продукты и сорта мяса, консервированные продукты, копчености, шоколад. При обострении — диета № 5.
В настоящее время не назначаются и гепатопротекторы (карсил, легален, силибор, катерген и др.), так как они могут ухудшить состояние печени, увеличить холестаз.
Стационарное лечение пациентов с ХГ проводится в течение 3—4 недель. Проводится первичное обследование и лечение. Остальное обследование и лечение проводится амбулаторно.
Профилактика хронического гепатита.Первичная профилактика гепатита заключается в профилактике вирусного гепатита, в эффективном лечении острого вирусного гепатита, в рациональном питании и использовании лекарственных средств, в борьбе с алкоголизмом, наркоманией.
Вторичная профилактика заключается в диспансеризации пациентов, больных хроническим гепатитом.
При ХП Г диспансеризация носит профилактический характер: ограничение физических нагрузок, трудоустройство, лечебное питание, лечение сопутствующих заболеваний пищеварительной системы.
Контрольные осмотры проводятся 1 раз в 2—4 месяца в течение первых двух лет, затем 1-2 раза в год. Функциональные пробы проводят 2 раза в год, УЗИ печени — 1 раз в год, кровь на маркеры вируса гепатита В — 1—2 раза в год.
При ХАГ диспансеризация предусматривает режим с ограничением физических нагрузок, лечебное питание, трудоустройство. При тяжелом течении решается вопрос о группе инвалидности. Продолжаются курсы поддерживающей терапии глюкокорти ко идами и цитостатиками.
Контрольные осмотры и лабораторные обследования проводятся каждые 3-4 месяца, а при продолжении иммунодепрессантной терапии — 1-2 раза в месяц.
Цирроз печени
Цирроз печени (ЦП) — хроническое полиэтиологическое диффузное прогрессирующее заболевание печени, характеризующееся значительным уменьшением количества функционирующих гепатоцитов, нарастающим фиброзом, перестройкой нормальной структуры паренхимы и развитием в последующем печеночной недостаточности и портальной гипертензии.
С точки зрения патанатомии, ЦП является необратимым диффузным процессом, для которого характерны резко выраженная фибрози-рующая реакция, перестройка нормальной архитектоники печени, узелковая трансформация и внутрипеченочные сосудистые анастомозы. Смертность от ЦП составляет в разных странах от 14 до 30 случаев на 100 000 населения (3-9%).
Этиология. Вирусный гепатит является причиной развития вирусного цирроза печени.
Исходом в ЦП может заканчиваться хронический гепатит В, С, Д (активный вирусный гепатит). Наиболее циррозогенным является хронический гепатит Д.
ЦП вирусной этиологии прогрессирует более быстрыми темпами, чем ЦП другой этиологии.
Аутоиммунный гепатит характеризуется тяжелым течением, частота его перехода в ЦП выше, а прогноз хуже, чем при вирусном гепатите.
Хроническое злоупотребление алкоголем. Хроническая алкогольная интоксикация является причиной развития ЦП в 50% случаев. Заболевание обычно развивается через 10—15 лет после начала злоупотребле ния алкоголем.
Генетически обусловленные нарушения обмена веществ, химические токсические вещества и лекарственные средства.
ЦП может сформироваться под действием следующих токсических веществ; промышленные яды (четыреххлористый углерод, хлороформ; бензол, нитро- и аминосоединения и др.); соли тяжелых металлов (хроническая интоксикация ртутью, мышьяком и др.); грибные яды; афла-
токсины (содержатся в перезимовавшем зерне, кукурузе, рисе). Лекарственные вещества могут вызвать ЦП: метилдофа; изониазид; ПАСК (парааминосалициловая кислота; ипразид; препараты содержащие мышьяк; индерал (обзидан) в больших дозах); цитостатики (метотрек-сат); стероидные анаболические препараты и андрогены; большие транквилизаторы.
Обструкция внутрипеченочных желчных путей. Внутрипеченочная билиарная обструкция аутоиммунного генеза ведет к развитию первичного билиарного ЦП. Вторичный билиарный ЦП развивается вследствие длительного нарушения оттока желчи на уровне крупных внутрипеченочных и внепеченочных желчных протоков (желчнокаменная болезнь, опухоли гепатопанкреодуоденальной зоны, врожденные пороки развития внепеченочных желчных путей).
Длительный венозный застой в печени способствует развитию ЦП. Венозный застой чаще всего обусловлен сердечной недостаточностью (кардиалъный цирроз печени).
Комбинированное влияние этиологических факторов Около 50% всех ЦП развивается под влиянием нескольких этиологических факторов. Чаще всего сочетаются активный вирусный гепатит В и злоупотребление алкоголем; застойная сердечная недостаточность и хронический алкоголизм,
Криптогенный ЦП — неизвестной этиологии.
Патогенез. Патогенез ЦП определяется этиологическими особенностями, а также механизмом самопрогрессирования цирроза, общим для всех форм заболевания.
В патогенезе вирусного ЦП имеют значение перс йотирование вирусной инфекции и обусловленного ею иммунновоспалительного процесса, гепатотоксическое действие вирусов Д, С. развитие аутоиммунных
В развитии аутоиммунного ЦП основную роль играют аутоиммунные реакции, вызывающие выраженный иммунновоспалительный процесс с некрозами печеночной ткани. В патогенезе алкогольного ЦП ве дущее значение приобретают повреждение гепатоцитов алкоголем и продуктами его метаболизма (ацетадьдегидом), развитие аутоиммунного воспаления, стимуляция фиброзообразования в печени под влиянием
В происхождении кардиолъного ЦП (застойного) имеют значение уменьшение сердечного выброса, венозный ретроградный застой крови, уменьшение перфузионного давления крови, поступающей в печень, развитие гипоксии гепатоцитов, что приводит к атрофии гепатоцитов.
Во всех случаях цирроза печени центральным в патогенезе является механизм самопрогрессироввания цирроза и стимуляции образования соединительной ткани.
Механизм самопрогрессироввания ЦП
Пусковым фактором в морфогенезе циррозов является гибель печеночной паренхимы. На месте погибших гепатоцитов спадается ретикулиновый остов, образуется органический рубец. Нарушается ток крови в дольке. Продукты распада гепатоцитов стимулируют воспалительную реакцию. Воспалительный процесс при ЦП характеризуется интенсивным фиброзообразованием, образуются соединительнотканные сети, которые делят дольку на псевдодольки, которые не получая крови, не-кротизируются.
Узлы регенерации формируют собственную систему кровоснабжения.
В патогенезе всех видов ЦП большое значение имеет также активация перекисного окисления липидов, образование свободных радикалов и перекисей, которые повреждают гепатоциты и способствуют их некрозу.
Классификация цирроза печени(сокр.) (А. С. Логинов, Ю. Е. Блок, , 1987 г.)
1. Этиологические варианты: вирусный; алкогольный; аутоиммунный; токсический; генетический; кардиальный; вследствие холестаза; крито генный.
2. По морфологическому варианту: микронодулярный; макронодуляр-ный; смешанный микромакронодулярный; неполный септальный.
3. Стадия портальной гипертензии: компенсированная стадия; стадия начальной декомпенсации; стадия выраженной декомпенсации.
4.Стадия печеночно-клеточной недостаточности: компенсированная (начальная); субкомпенсированная; декомпенейрованная.
5. Активность и фаза обострения (активная фаза); ремиссия (неактивная фаза).
6. Течение: медленно прогрессирующее; быстропрогрессирующее; стабильное.

Виды патологии
Применяются различные классификации гепатитов: по происхождению, по активности патологии, по результатам гистологии. Относительно этиологии такие заболевания бывают: 
- вирусные;
- аутоиммунные;
- токсические (лекарственные, алкогольные, прочие);
- криптогенные (неустановленной этиологии).
С помощью гистологии биологического материала, полученного в ходе биопсии, устанавливают стадию развития патологического процесса:
- полное отсутствие фиброзного процесса;
- небольшие очаги фиброза вокруг гепатоцитов и желчных протоков;
- умеренное разрастание фиброзных волокон;
- значительное распространение фиброза;
- сильное разрастание соединительной ткани, нарушающее структуру печени.
Также гепатиты классифицируются по признаку активности патологии:
- незначительная – активность печеночных трансаминаз увеличена не существенно (в 3–4 раза), гамма-глобулины возрастают на 30%, тимоловероналовая проба увеличивается до 5 Ед;
- умеренная – содержание трансаминаз превышено в 4–10 раз, тимоловероналовая проба – 8 Ед, уровень гамма-глобулинов возрастает до 35%;
- выраженная активность – трансаминазы превышают нормы более чем в 10 раз, концентрация гамма-глобулинов – более 35%, тимоловероналовая проба – более 8 Ед.
Причины
В патогенезе разных видов хронического гепатита основную роль играет повреждение функциональных клеток печени с последующим их разрушением, формирование реакции и запуск агрессивного ответа от иммунных агентов. Эти факторы запускают воспаление, продолжающееся длительный период времени.
Наиболее распространенной причиной недуга являются опасные воспалительные заболевания печени, спровоцированные вирусами типов В, D и С, реже – типа А. Вирусы, провоцирующие воспаление тканей печени, различаются типом воздействия, принадлежат к разным классам. Типы С и D оказывают непосредственное отравляющее действие на гепатоциты, провоцируя их отмирание. В случае с гепатитом В развивается аутоиммунная реакция, в результате чего запускается процесс воспаления печеночных тканей. Большинство вирусных гепатитов передаются парентеральным путем.

Антибиотики
На втором месте по распространенности стоят токсические гепатиты, спровоцированные негативным влиянием различных ядовитых соединений – этанола, веществ, входящих в состав медикаментозных препаратов, отравляющих химикатов, солей тяжелых металлов. Наибольшей гепатотоксичностью среди лекарственных средств обладают противоопухолевые, гормональные и противотуберкулезные препараты, антибиотики.
В случае с токсическими гепатитами основным патогенетическим фактором является накопление критической массы токсинов в гепатоцитах, что приводит к нарушению метаболических процессов, отложению избыточного количества липидов и желчных кислот. Кроме того, продукты обмена токсинов содержат антигены, провоцирующие ответ со стороны иммунитета.
Послужить провоцирующим фактором развития гепатита и его рецидивов может рацион питания, бедный необходимыми питательными веществами, систематический прием спиртных напитков в течение длительного времени, некоторые инфекционные поражения, а также болезни печени, приводящие к расстройствам метаболизма.
Основные признаки
Основные симптомы хронического гепатита зависят от того, по какой причине развивается патология, и могут сильно отличаться в каждом конкретном случае. Иногда гепатит протекает при отсутствии выраженной симптоматики и никак себя не проявляет до тех пор, пока в тканях органа не начинаются необратимые процессы. Состояние человека остается без изменений, спровоцировать обострение могут: злоупотребление спиртными напитками, прием вредной пищи, отравление, авитаминоз или дефицит питательных веществ.
В некоторых случаях недуг протекает в активной форме, по клиническим проявлениям схожей с признаками острого заболевания. Этот вид патологии проявляется следующими симптомами:
- диспепсический синдром (рвотные позывы, повышенное газообразование, постоянные расстройства пищеварения);
- ухудшение работоспособности, высокая утомляемость, общее недомогание;
- нарушения сна;
- уменьшение массы тела;
- головные боли;
- ощущение тяжести в правом боку;
- пожелтение кожи, глазных склер;
- лихорадочные явления;
- увеличение живота на фоне общего истощения вследствие скопления выпота в брюшной полости;
- частые кровотечения;
- боли в эпигастральной области.

Пожелтение кожи
У многих пациентов увеличена селезенка и лимфоузлы.
Особенностью в клинике хронического гепатита, спровоцированного вирусом типа С, является продолжительное персистирующее протекание. У 9 человек из 10 инфицирование этим вирусом заканчивается переходом в хроническое течение из-за долгого бессимптомного периода. Около 40% случаев гепатита С прогрессируют в цирроз.
Хронические воспаления печени аутоиммунной природы чаще всего встречаются у взрослых женщин в возрасте после 35 лет. У половины пациентов с таким диагнозом развиваются тяжелые осложнения в виде поражений сердечно-сосудистой, дыхательной систем, почек и прочих органов.
Диагностика
Диагностирование хронических гепатитов представляет определенную сложность из-за того, что пациенты длительное время не обращаются к врачу ввиду отсутствия симптоматики. Поэтому важно проходить диспансерные обследования для своевременного обнаружения подобных патологических процессов.
Диагностика заболевания включает ряд исследований как лабораторных, так и инструментальных. Врач может назначить:

Анализы крови
- общеклинические анализы крови и мочи;
- исследование крови на антитела к вирусам гепатита;
- биохимию крови;
- печеночные пробы;
- УЗИ органов брюшины.
В трудных случаях делают биопсию печени и гистологию полученного материала.
Лечение
Пациентам с выявленным хроническим гепатитом необходимо лечение, направленное на устранение симптоматики и исключение причин, спровоцировавших патологический процесс. Показана строгая диета, исключающая алкоголь, вредную для печени пищу, предполагающая достаточное поступление протеинов, витаминов и других питательных веществ. Использование лекарственных препаратов, ограничения в питании направлены на снижение нагрузок на пораженный орган.
Общие принципы лечения включают назначение гепатопротекторов, противовирусных средств, слабительных, иммуномодуляторов. Схема терапии разрабатывается для каждого пациента в зависимости от этиологии заболевания, общего состояния здоровья, наличия сопутствующих патологий, индивидуальных особенностей организма.
Профилактика
Вирусы гепатита типа В и С – самые заразные вирусы на Земле. Единственное, что спасает человечество от глобальной пандемии – это то, что они не передаются контактным и воздушно-капельным путем. Эти виды вирусной инфекции могут спровоцировать воспаление печени только в том случае, если попадут в кровоток. Поэтому проблема этих заболеваний остро стоит в среде людей с наркотической зависимостью, пользующихся многократно одноразовыми шприцами. Среди тех, кто не пристрастен к наркотикам, вирусные гепатиты распространены мало.
Профилактика гепатитов включает использование барьерных контрацептивов при сексуальных контактах с малознакомыми партнерами. Для предупреждения вирусного гепатита необходим отказ от использования чужих предметов гигиены (бритвенных станков, зубных щеток).
Профилактические меры против гепатита В включают обязательную вакцинацию. Если заражение вирусом обнаружено в кратчайшие сроки (в течение суток), то для предотвращения активации инфекции делают инъекции специального антидота, содержащего иммуноглобулины.
Хронический гепатит не приговор, большинство видов этого заболевания успешно излечиваются. Наиболее опасными являются воспалительные процессы вирусной этиологии. Но и с ними можно жить, если строго придерживаться врачебных рекомендаций. Своевременное лечение позволяет предотвратить переход патологии в цирроз.
Как не заболеть вирусным гепатитом? Для ответа на этот вопрос надо знать, что представляет собой болезнь. Вирусный гепатит – это поражение печени, вызванное различными видами вирусов.
Однако некоторые общие черты у всех типов, безусловно, есть. Поэтому существуют общие меры профилактики всех видов вирусных гепатитов.
Виды профилактики
Профилактика может быть специфической и неспецифической, а также первичной и вторичной.
Данный вид профилактики еще называют иммунопрофилактикой. Она заключается в проведении соответствующих прививок – вакцинации.
Согласно Национальному календарю прививок, первая вакцинация против гепатита В проводится всем новорожденным в первые 24 часа жизни, затем в 1,2,3,6 и 12 месяцев.

Иммунитет, согласно данным медицинских научных исследований, сохраняется в течение 22 лет. Но это при условии вакцинирования в младенческом возрасте. Взрослым данную прививку также делают по немного другой схеме.
Эта мера является очень эффективной, но далеко не для всех видов вируса существуют вакцины. Поэтому необходимо осуществлять меры неспецифической профилактики.
Этот вид заключается в тщательном соблюдении мер личной гигиены. В первую очередь – это тщательное мытье рук, особенно после посещения общественных мест, обработка горячей кипяченой водой овощей и фруктов, термическая обработка других продуктов питания, употребление для питья исключительно кипяченной или бутилированной промышленным способом воды.

Необходимо полностью избегать контактов с биологическими жидкостями других людей. Что такое биологическая жидкость? Это, прежде всего, – кровь, слюна, сперма. Следовательно, использование презервативов и одноразовых медицинских инструментов является обязательным условием.
Такие предметы, как зубная щетка, бритва, маникюрные ножницы, помада – тоже могут содержать микрочастицы крови, кроме того, на них присутствует слюна хозяина. Поэтому предметы личной гигиены потому и называются личными, что пользоваться ими может только один человек.
Первичная профилактика заключается в соблюдении всех вышеперечисленных гигиенических мер, своевременной вакцинации людей, санитарно-эпидемическом надзоре за предприятиями и учреждениями, на которых зафиксированы случаи заболевания.
Вторичная профилактика – это строгое соблюдение всех врачебных предписаний людям, перенесшим данное заболевание, и тем, кто находится в группе риска.
Больные и выздоравливающие люди должны строго выполнять все рекомендации врача, придерживаться определенной диеты, соблюдать режим дня, проходить регулярное обследование и санаторно-курортное лечение.
Люди, находящиеся в группе риска, контактирующие с больными, должны регулярно сдавать анализ крови на гепатит.
Меры профилактики при различных типах вирусов
Как уже отмечалось выше, существует несколько видов вируса гепатита. Для каждого из них существуют свои конкретные меры профилактики.
Этот вид является самым распространенным, вызывается энтеровирусом типа 72. Передается через воду, пищу и контакт с жидкостями зараженного человека. Бессимптомный период может продолжаться от 21 до 30 дней.
![]()
Лихорадка.- Головная боль.
- Тошнота, боли в животе.
- Катаральные явления в виде сухого кашля и насморка.
- Потемнение мочи и осветление кала.
- Желтизна кожи и склер (данный симптом чаще всего развивается у взрослых).
- Соблюдение мер личной гигиены.
- Тщательная обработка пищи и воды.
- Использование компостированных (обработанных) фекалий для удобрения почвы.
Это заболевание вызывается ДНК-вирусом (сывороточным). Он чрезвычайно заразен.
Инкубационный период довольно длительный, может достигать от 4 до 6 месяцев.
![]()
Желудочно-кишечные симптомы: тошнота, рвота, боль в правом подреберье, анорексия.- Суставные боли.
- Увеличение печени.
- Слабость, тахикардия, внезапное возникновение синяков.
- Вакцинация.
- Использование презерватива при половых контактах.
- Использование стерильных и одноразовых медицинских приборов и других предметов, контактирующих с кровью или слюной (бритвы, приспособления для пирсинга и т. п.).
Данный вид болезни, самый тяжелый, вызывается РНК-вирусом. Путь передачи – биологическая жидкость. Переливание зараженной донорской крови, использование необработанных инструментов, контактирующих с кровью, незащищенный половой акт, внутриутробное заражение ребенка от больной матери – все это приводит к заболеванию.
В течение продолжиетльного времени зараженный человек не ощущает никакого дискомфорта, а затем резко проявляются симптомы необратимого цирроза печени.

Некоторые симптомы все же могут наблюдаться:
- Слабость.
- Быстрая утомляемость.
- Снижение аппетита
- Потеря веса.
Вакцины от этого вида заболевания на данный момент в мире не существует.
Если человек попал в ситуацию, при которой он, возможно, заразился гепатитом С, необходимо сдать анализ крови. Если лечение начато на первых стадиях болезни, оно поможет справиться с необратимыми последствиями наиболее эффективно.
Острая, как и хроническая стадия гепатита D имеют более тяжелое течение. Характерными признаками этого заболевания являются капиллярные звездочки на различных частях тела, сильная слабость и беспричинные ознобы.

При вакцинировании от гепатита В человек получает иммунитет и к гепатиту D.
Не забывайте, что профилактика вирусных гепатитов, как и любой другой болезни, намного эффективнее и проще лечения уже возникшего заболевания. Будьте осторожны и относитесь с большим вниманием к своему здоровью.





Читайте также:




