Первичный и вторичный туберкулез у детей
Пути передачи туберкулезной инфекции.
ПУТИ ЗАРАЖЕНИЯ ТУБЕРКУЛЕЗОМ
Эпидемиология.
Этиология.
Туберкулез-хроническое инфекционное заболевание, вызываемое микобактериями туберкулеза (МБТ).
Туберкулез у детей и подростков
Заболеваемость туберкулезом в мире остается в целом высокой. По оценке экспертов ВОЗ до настоящего времени ежегодно заболевает более 10 млн. человек, умирает до 3 млн. Наименьшая заболеваемость отмечается в высокоразвитых странах, наибольшая - в афроазиатском регионе. Почти во всех странах СНГ и Балтии заболеваемость туберкулезом выше, чем в Беларуси. Так, если в Беларуси она равнялась 45,5 на 100 тысяч населения (2002), то, в России, например, около 90, а Литве и Латвии около 70. Главной причиной этого является сохранение, в основном, в Беларуси комплексной системы противотуберкулезных мероприятий, отработанной еще в советский период.
Возбудитель называется микобактерия туберкулеза (МБТ) или бактерия Коха (БК). Туберкулез вызывают два вида микобактерий - человеческий и бычий.
МБТ хорошо переносят низкую температуру. Они погибают:
· при воздействии хлорсодержащих (хлорамин, хлорная известь) препаратов;
· под влиянием ультрафиолетовых лучей, в частности прямого солнечного света;
· при воздействии ультразвука.
Основными источниками туберкулезной инфекции являются:
- больной туберкулезом (бактериовыделитель);
- больные животные, в основном, коровы (употребление в пищу зараженных молочных продуктов приводит к инфицированию человека).
а) воздушно-капельная инфекция, когда бактериовыделитель при кашле, чихании и разговоре выделяет капельки мокроты, содержащие МБТ, а находящиеся поблизости здоровые люди вдыхают их;
б)пылевая инфекция, осевшие капельки высыхают и попадают в дыхательные пути здоровых лиц;
2. алиментарный (пищевые продукты могут быть инфицированы либо от больного туберкулезом животного, либо от больного человека, контактирующего с продуктами, посудой и т.д.);
3.контактный (весьма редким является заражение через поврежденную кожу, конъюнктиву глаза, слизистую оболочку миндалин);
4.трансплацентарный (крайне редко встречается внутриутробное заражение, когда БК проникают через плаценту. Переноса инфекции с половыми клетками не происходит).
При проникновении МБТ в большинстве случаев инфицирование туберкулезом не приводит к развитию болезни. Благодаря защитным силам организма, не происходит массивного размножения туберкулезных микобактерий, часть из них ингибируется фагоцитами, другие переходят в L-формы,обеспечивая противотуберкулезный иммунитет. Когда ослаблена резистентность организма, в сочетании с массивной и повторяющейся инфекцией, создаются условия для интенсивного размножения МБТ. При этом выделяются токсические продукты и развивается туберкулезный процесс различного характера. В дальнейшем инфекция чаще всего распространяется контактным, бронхогенным (в легких), лимфогенным, лимфо-гематогенным.
Клиническая классификация туберкулеза.
Группа I - Туберкулезная интоксикация у детей и подростков
Группа II - Туберкулез органов дыхания. Первичный туберкулезный комплекс.
Туберкулез внутригрудных лимфатических узлов. Диссеминированный туберкулез легких. Милиарный туберкулез. Очаговый туберкулез легких. Инфильтративньгй туберкулез легких и др.
Группа III - Туберкулез других органов и систем.
Туберкулез мозговых оболочек и центральной нервной системы.
- " - кишечника, брюшины и брыжеечных лимфатических узлов.
-" - костей и суставов.
- " - мочевых, половых органов.
- " - кожи и подкожной клетчатки " – глаза.
-" - периферических лимфатических узлов " - прочих органов.
Диагностическими критериями, свидетельствующими в пользу туберкулеза, являются:
· наличие одностороннего поражения (не всегда),
· вираж туберкулиновой пробы или гиперергическая реакция пробы Манту,
· обнаружение МБТ в материале (мокроте, моче, спинномозговой жидкости и т. д.).
Эффект от специфического лечения подтверждает диагноз.
Лечение длительное, проводится в стационаре и санатории. Согласно инструкции дети и подростки, заболевшие активным туберкулезом, находятся в стационарно-санаторных
условиях до клинического выздоровления
Понятие о первичном и вторичном туберкулезе
Первичным называется туберкулезный процесс, который развивается вследствие первичного заражения неинфицированных ранее людей и охватывает время от проникновения в организм микобактерий туберкулеза до полного заживления туберкулезного очага.
Вторичный туберкулез развивается на фоне перенесенного первичного инфицирования или излеченного первичного туберкулеза. Возникновение вторичного туберкулеза связано с нарушением резистентности организма и может зависеть от повторного инфицирования организма микобактериями, а также от эндогенной реактивации имеющихся в организме остаточных туберкулезных изменений. Иногда в патогенезе заболевания имеют значение оба этих фактора.
Первичный туберкулез в основном возникает у детей и подростков. Основными особенностями первичного туберкулеза являются:
· поражение лимфатической системы с накоплением возбудителя в лимфатических узлах,
· лимфогематогенное распространение туберкулезной инфекции,
· склонность к высокому уровню специфической сенсибилизации,
· частое вовлечение в процесс серозных оболочек (плевры), а также внелегочные локализации.
Существует несколько форм первичного туберкулеза:
· туберкулезная интоксикация,
· первичный туберкулезный комплекс,
· туберкулез внутригрудных лимфатических узлов,
· хронически текущий первичный туберкулез.
Не нашли то, что искали? Воспользуйтесь поиском:

Туберкулез у детей
Туберкулез – это социально опасная инфекционная болезнь, широко распространенная среди взрослых и детей, протекающая с образованием специфических очагов воспаления, туберкулезных гранулем. За последние годы заболеваемость участилась среди детей младшего возраста и подростков, что отражает тревожную эпидемическую ситуацию во всем мире. Раннее обнаружение и профилактика тяжелой инфекции стали первостепенной задачей для совместной работы педиатров и фтизиатров.

Туберкулез легких у детей – это актуальная проблема, с которой борются во всем мире
Причины
Палочка Коха – это туберкулезная микобактерия, которая обладает устойчивостью к внешним факторам. Ее жизнеспособность сохраняется при воздействии кислот и щелочей, заморозке, высушивании, действии многих антибактериальных препаратов. Палочка туберкулеза имеет уникальную способность преобразовываться в L-форму, которая приспосабливается к любым условиям.
Для человека опасны два вида туберкулезной палочки: бычий и человеческий тип.
Палочка Коха попадает в организм ребенка чаще всего воздушно-капельным путем, но возможны плацентарный, интранатальный, пищевой и контактный пути заражения. Вначале происходит образование первичного очага на том месте, где произошло внедрение возбудителя в организме. При благоприятных условиях микобактерия начинает активно размножаться, образуя туберкулезные бугорки в тканях. В дальнейшем очаги поражения способны кальцинироваться, трансформироваться в фиброзную ткань или рассасываться. При повторном контакте с возбудителем туберкулеза нередко возникает обострение болезни с дальнейшим прогрессированием и диссеминацией в другие органы.
К группе риска относятся:
- дети в возрасте до 2–3 лет;
- дети с ослабленным иммунитетом;
- имеющие неполноценное питание;
- дети, которые не получили в период новорожденности вакцину БЦЖ;
- лица, имеющие в анамнезе сахарный диабет и другие хронические болезни с частыми обострениями;
- ВИЧ-инфицированные;
- дети, проживающие в асоциальных семьях, где они могут контактировать с людьми, больными туберкулезом легких;
- эпидемические вспышки в дошкольных учреждениях, интернатах и школах;
- те, кто заразился в больницах и поликлиниках.
Симптомы туберкулёза
Существует несколько клинических периодов течения туберкулезной инфекции.
- Начальная фаза – это бессимптомный период, который длится от 1 до 3 месяцев с момента заражения ребенка туберкулезом. На этом этапе болезни выделяют отсутствие специфических симптомов, но при проведении пробы Манту выявляется вираж. Появляются первые признаки – положительная реакция на туберкулиновую пробу, что является обязательным условием для консультации и наблюдения фтизиатра один полный год.
- Туберкулезная интоксикация – это одна из форм туберкулеза, которая развивается в связи с образованием локального воспалительного процесса, который можно выявить только с помощью инструментальных методов исследования – рентгенографии и компьютерной томографии. Клинические симптомы данной формы неспецифические: дети становятся вялыми, отказываются от приема пищи, вес снижается, появляется головная боль, сонливость, раздражительность, частые простудные заболевания. Специфическим признаком является субфебрильная температура в течение долгого времени, которая периодически сменяется высокими пиками на температурной кривой до 39 °С, такое состояние сопровождается повышенным потоотделением в ночное время суток. При тщательном осмотре пациента врач может заметить небольшое увеличение периферических лимфоузлов.
- Первичный туберкулезный комплекс характеризуется воспалительным процессом, лимфангитом, лимфаденитом. Данный симптоматический комплекс чаще всего распространяется в легочной ткани и кишечнике, реже может располагаться в кожных покровах, мозговых и слизистых оболочках, в миндалинах и других тканях. Первичный туберкулезный комплекс клинически проявляется резким ухудшением общего состояния ребенка, может маскироваться под грипп или пневмонию, появляются выраженная интоксикация, сильный кашель и одышка.
- Туберкулезный бронхоаденит — это поражение палочкой Коха внутригрудных лимфоузлов, характеризуется изменением корня легких и средостения. Помимо лихорадки и интоксикации, у ребенка появляется выраженная боль на спине между лопаток, сильный коклюшеподобный кашель, под кожей в области груди и шеи наблюдается выраженность венозной сети. Осложнениями данной формы туберкулеза у детей могут быть эмфизема или множественные ателектазы.

Первые симптомы туберкулеза неспецифичны, именно поэтому нужно вовремя обследовать ребенка для установления точного диагноза
Диагностика
Для массового обнаружения туберкулеза у детей используют пробу Манту, а позже с 16 лет ежегодно выполняется флюорография с профилактической целью. Для пациентов с подозрением на ранний туберкулез проводится специфический метод – Диаскин-тест, проба Коха или Пирке.
К стандартным методам обследования относят:
- общий анализ крови – незначительная анемия, повышение количества лейкоцитов и увеличение СОЭ;
- общий анализ мочи – незначительное повышение кетоновых тел и белка из-за выраженной интоксикации, лейкоцитоз.
В противотуберкулезном диспансере осуществляется тщательный сбор анамнеза, осмотр родителей, выявление возможных путей заражения и источников инфекции, оценивается динамика туберкулиновых проб, а также проводятся специфические лабораторные и инструментальные методы исследования.
- Бронхоскопия является специфическим методом исследования, так как способна оценить деформацию тканей трахеи и бронхов, выявить признаки туберкулезного бронхита и увеличенные лимфатические узлы, а также получить смывы.
- Рентгенография и компьютерная томография органов грудной клетки визуализирует туберкулезные изменения в легочной ткани, а также наличие увеличенных внутригрудных лимфоузлов.
- Микроскопическое и биологическое исследование мокроты, промывных бронхиальных вод, плевральной жидкости, испражнений, спинномозговой жидкости позволяет выявить с помощью бактериологического метода наличие микобактерии туберкулеза, клеточный состав материала.
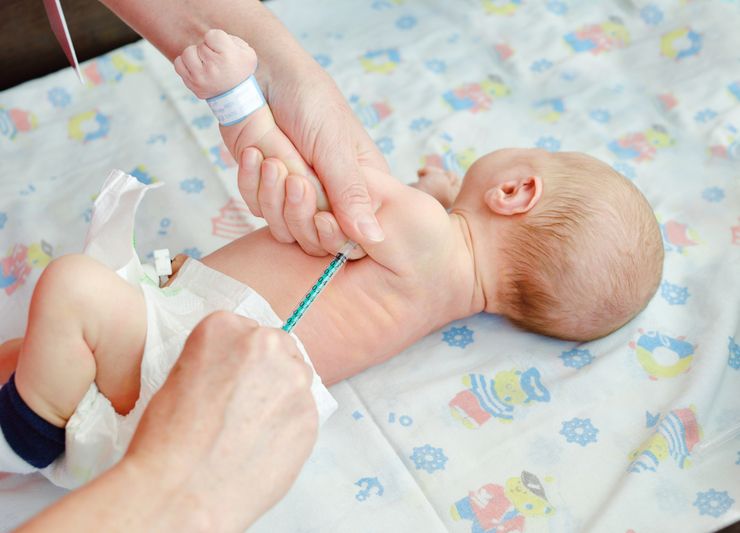
Диагностика туберкулеза у детей начинается с раннего возраста, когда производят вакцинацию БЦЖ
Дифференциальная диагностика
Начальный период туберкулеза имеет стертую клиническую картину, именно поэтому опытный доктор должен уметь проводить дифференциальную диагностику болезни.
Коклюш – это детское инфекционное заболевание, которое характеризуется приступообразным, спастическим кашлем со слизью и выраженной интоксикацией. При раннем туберкулезе может наблюдаться подобная клиническая картина, но с отсутствием прозрачной слизистой мокроты.
Эпидемический паротит проявляется поражением слюнных желез. Заболевание характеризуется увеличением околоушной железы. Этот симптом можно спутать с увеличением лимфоузлов при туберкулезе.
Краснуха имеет схожую симптоматику. Наблюдаются лихорадка, интоксикация, что также характерно для туберкулеза, но потом появляется сыпь.
Корь протекает с гриппоподобным синдромом, что затрудняет постановку диагноза в начале данной болезни. Только в период появления особых высыпаний можно выявить истинное заболевание.
Лечение
Принципы противотуберкулезной терапии у детей заключается в следующем:
- ребенок должен находиться в специализированном противотуберкулезном учреждении;
- строгое соблюдение режима отдыха, питания и бодрствования;
- высококалорийное сбалансированное питание;
- применение немедикаментозных методов лечения;
- лекарственная терапия включает комбинации химиотерапевтических препаратов;
- длительность терапии – от 3 месяцев;
- постоянный диагностический контроль во время терапии и в период реабилитации;
- применение поддерживающей терапии после излечения.
Прогноз
После проведенного лечения может наблюдаться значительное улучшение и даже полное выздоровление. Но не стоит забывать о том, что туберкулез легких имеет способность давать рецидивы. Именно поэтому постоянный контроль и наблюдение лечащего врача требуется на протяжении длительного времени.
В запущенных случаях улучшение состояния может не наблюдаться даже при интенсивной терапии. Тяжелый прогноз чаще всего наблюдается у детей раннего возраста.
Профилактика
- В период новорожденности впервые начинают проводить специфическую профилактику туберкулеза с помощью вакцины БЦЖ.
- К неспецифическим методам относятся рациональное и сбалансированное питание, хорошие санитарно-гигиенические условия, физически активный отдых, закаливание ребенка.
- Систематическая туберкулинодиагностика, которая проводится бесплатно в медицинских учреждениях в детских садах и школах с целью обнаружения туберкулеза.
Родителям стоит немедленно обратиться к специалисту при выявлении первых признаков заболевания у ребенка.
Уменьшение заболеваемости и смертности от туберкулёза в развитых странах показало, как общественное здравоохранение и антибактериальная терапия могут серьёзно изменить картину заболеваемости. Тем не менее туберкулёз вновь стал общественной проблемой из-за повышения его частоты среди пациентов с ВИЧ-инфекцией и в связи с появлением полирезистентных штаммов.
Частота заражения туберкулёзом от молочных коров снизилась, поэтому теперь основным путём распространения инфекции является воздушно-капельный. Непосредственный контакт с больным, выделение возбудителей и иммунодефицит повышают риск заражения. Дети обычно заражаются в бытовых условиях от взрослых. Передача от ребёнка к ребёнку случается редко.
Почти у половины грудных детей и 90% детей старшего возраста появляются минимальные симптомы инфекции. Очаговая воспалительная реакция ограничивает прогрессирование инфекции. Однако заболевание протекает латентно и поэтому позднее может перейти в активную форму.
Местная реакция организма не способна отграничить бациллы туберкулёза, попавшие при дыхании, поэтому происходит их распространение по лимфатической системе в региональные лимфатические узлы. Сочетание локального поражения лёгких и лимфатического узла формирует первичный туберкулёзный очаг, или комплекс Гона. При клеточной иммунной реакции (3-6 нед) деление бактерий ограничено, но появляются системные проявления:
• лихорадка
• анорексия и потеря веса
• кашель
• изменения на рентгенограммах лёгких. Первичный комплекс обычно подвергается рубцеванию и кальцификации.
Воспалительная реакция может привести к очаговому увеличению перибронхиальных лимфатических узлов, сдавлению ими бронхов, ателектазу и консолидации поражённого лёгкого. Бывает плевральный выпот. Дальнейшее прогрессирование может быть остановлено иммунной реакцией организма, либо происходит диссеминация бактерий из очага в другие отделы лёгких
И бессимптомная, и явная формы инфекции могут превратиться в скрытую, но затем реактивироваться и распространиться лимфогематогенным путем.
Вторичный туберкулез. Может быть очаговым или широко диссеминированным, милиарным туберкулёзом, поражая кости, суставы, почки, перикард и ЦНС. У детей грудного и младшего возраста наиболее вероятно поражение ЦНС с развитием туберкулёзного менингита. До появления антибактериальной терапии такая форма заболевания была фатальной, даже сейчас для нее характерна значительная инвалидизация и смертность, если лечение начиналось не в самом начале заболевания.
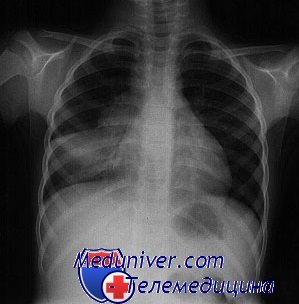
Диагностика туберкулёза у детей даже более затруднительна, чем у взрослых. Клинические проявления заболевания, которые включают длительно сохраняющуюся лихорадку, недомогание, отсутствие аппетита, потерю веса и очаговые инфекционные поражения, могут быть единственной подсказкой, благодаря которой бывает необходима эмпирическая терапия.
Дети обычно проглатывают мокроту, поэтому для выделения и культурологического исследования кислотоустойчивых бактерий из лёгких требуется смыв со стенки желудка в течение трёх последовательных утренних процедур. Для их осуществления устанавливают назогастральный зонд, через который аспирируют содержимое желудка утром натощак в течение трёх дней. По возможности также исследуют мочу, лимфатические узлы, ликвор и проводят рентгенографию.
Выращивание культуры туберкулёзной палочки, полученной от ребёнка, является сложным процессом, но существование полирезистентных штаммов и определение чувствительности микроорганизма к антибиотикам делает эту задачу необходимой. При подозрении на туберкулёз ставят пробу Манту — 2 единицы туберкулина (2 ТЕ, 0,1 мл внутрикожно, результат измеряют через 48-72 ч). Диаметр уплотнения более 10 мм считают положительным при отсутствии иммунизации БЦЖ (вакцина Кальметта-Герена, вакцинный штамм Mycobacterium bovis пониженной вирулентности). Инъекционную туберкулиновую пробу (пробу Гифа-Стернидла) больше не применяют.
В качестве начальной терапии рекомендуют 3- или 4-компонентную схему (рифампицин, изониазид, пиразинамид, этамбутол). Через 2 мес её сокращают до двух препаратов (рифампицин и изониазид), и к этому времени уже известна чувствительность возбудителя к антибиотикам. Если ребёнок уже преодолел подростковый период, следует еженедельно назначать пиридоксин для профилактики периферической полинейропатии, вызываемой изониазидом.
Это осложнение не встречается у младших детей. При бессимптомной форме и положительной пробе Манту, являющихся проявлением латентной формы туберкулёза, также следует начать лечение (например, рифампицином и изониазидом в течение 3 мес), поскольку в дальнейшем это снизит риск реактивации инфекции.

В нашей стране иммунизация БЦЖ зарекомендовала себя эффективным методом профилактики и изменила общую картину заболевания. Однако мировые данные о её профилактической пользе являются противоречивыми. В Великобритании БЦЖ рекомендована сразу после рождения в группах высокого риска (общины с относительно высокой распространённостью туберкулёза, например, выходцы из Азии и Африки, или туберкулёз у одного из членов семьи в предыдущие 5 лет, либо при высоком уровне заболеваемости туберкулёзом в определённом районе).
В Англии остановлена программа рутинной иммунизации БЦЖ всех детей с отрицательной пробой Манту. Прививку не следует вводить ВИЧ-положительным или другим детям с иммунодефицитом в связи с потенциальным риском диссеминации.
Поскольку большинство детей инфицируется в семейно-бытовых условиях, других членов семьи необходимо обследовать на туберкулёз. Детей, находившихся в контакте с обладателем положительного посева мазка (т.е. в мокроте обнаружены бациллы туберкулёза), необходимо обследовать на бессимптомную форму инфекции.
Дети старше 5 лет с отрицательной пробой Манту должны быть иммунизированы БЦЖ, и, по мнению некоторых врачей, детям младше 5 лет при отрицательной пробе Манту следует проводить химиопрофилактику (например, рифампицин и изониазид в течение 3 мес). Если по окончании этого времени у них сохраняется отрицательная реакция Манту, следует ввести БЦЖ. Опять же целью лечения является уменьшение риска реактивации туберкулёзной инфекции в более старшем возрасте.
Атипичные микобактерии. Это многочисленная группа микобактерии, существующих в окружающей среде. Лица со здоровой иммунной системой редко страдают от заболеваний, вызванных этими организмами. У детей они иногда вызывают персистирующую лимфаденопатию, при которой обычно показано хирургическое удаление лимфоузлов. Тем не менее у пациентов с иммунодефицитом эти бактерии могут вызывать диссеминированную инфекцию.
Заболевание, вызванное Mycobacterium avium intracellulare (МАГ), особенно распространено среди пациентов с ВИЧ-инфекцией на более поздних стадиях. Оно плохо поддаётся лечению, поэтому необходимо применение комплекса антитуберкулёзных препаратов.
Туберкулёз поражает миллионы детей в разных странах; его заболеваемость в развитых странах является низкой, но имеет тенденцию к росту.
Туберкулёз:
• Поражает миллионы детей по всему миру, уровень заболеваемости во многих развитых странах растёт.
• Клинические проявления развиваются в следующем порядке: первичная инфекция, затем скрытая форма туберкулёза, которая может перейти в активную.
• Диагностика часто затруднена, поэтому решение о начале лечения обычно основано на наличии в анамнезе контакта по туберкулёзу, пробе Манту, рентгенографии лёгких и клинических симптомах.
• Важно выяснить путь заражения, при иммунодефиците наиболее часто развивается диссеминированная форма.
• Приверженность лекарственной терапии может быть неоднозначной, но она необходима для успешного лечения.
В предшествующих беседах мы уже использовали термин "первичный туберкулёз" и давали определение этому состоянию. Теперь мы остановимся на нём более подробно.
Разграничим сразу первичный и вновь выявленный туберкулёз. Первичным туберкулёзом заболевают ранее не инфицированные М. tuberculosis люди, но далеко не все, контактировавшие с бацилловыделителем, а только 7-10% из них. Напомним, что при туберкулёзе достаточно часто справедлив тезис: Заразиться - не значит заболеть. Термин первичный указывает на его патогенез, то есть на возникновение болезни при первичном инфицировании и, следовательно, в отсутствии специфического иммунитета. Термин вновь выявленный свидетельствует лишь о том, что ранее у человека не был диагностирован туберкулёз, он не состоял на учёте в противотуберкулёзном учреждении. Вновь выявленный туберкулёз может быть как первичным, так и вторичным. Среди вновь выявленных больных первичный туберкулёз составляет около 1% случаев.
Проникновение микобактерий туберкулёза в организм человека даёт начало цепочке событий, определённых по времени. • Первичное попадание возбудителя туберкулёза в лёгкие или другой орган ранее неинфицированного организма вызывает острую неспецифическую воспалительную реакцию, редко распознаваемую клинически, поскольку симптоматика скудна или клинических проявлений вовсе нет. Макрофаги поглощают микобактерий и переносят их в регионарные лимфатические узлы. При локальном первичном инфицировании в течение первой недели 50% макрофагов содержит микобактерий туберкулёза, при повторном инфицировании (при наличии иммунитета) большинство бактерий быстро разрушается, микобактерию туберкулёза содержит только 3% макрофагов.
Будучи факультативным внутриклеточным паразитом, основная часть М. tuberculosis находится в фагосоме макрофагов. Фагоцитоз бывает незавершённым, потому что микобактерия способна вырабатывать фермент, ингибирующий слияние фагосомы с лизосомами. Если распространение возбудителя не останавливается на уровне лимфатических узлов, микобактерий через грудной проток попадают в кровь и разносятся по всему организму. В большинстве случаев участки обсеменения M. tuberculosis, так же как и повреждения лёгкого в месте первичного поражения, самостоятельно организуются, но остаются потенциальным источником поздней реактивации туберкулёза в течение всей жизни больного. Диссеминация может привести к милиарному туберкулёзу или туберкулёзному менингиту с высоким риском тяжёлого течения и летального исхода, особенно у новорождённых и детей младшего возраста.
В течение 2-8 нед. после первичного инфицирования, пока микобактерии продолжают размножаться внутри макрофагов, в организме человека развивается опосредованная Т-клетками ГЗТ. Иммунокомпетентные лимфоциты поступают в зону проникновения возбудителя, где они секретируют такие хемотаксические факторы, как интерлейкины и лимфокины. В ответ на это сюда же мигрируют моноциты и трансформируются в макрофаги, а затем - в гистиоцитарные клетки (макрофаги in situ), позднее организующиеся в гранулёмы. Микобактерии могут персистировать в макрофагах многие годы, несмотря на усиленный синтез лизоцима этими клетками, однако дальнейшее размножение и распространение первичной инфекции ограничивается именно фагоцитозом.
Последующее заживление первичного аффекта часто сопровождается кальцинацией, визуализируемой на обзорных рентгенограммах органов грудной клетки. Сочетание кальцината в лёгком с кальцинированным лимфатическим узлом в корне лёгкого принято называть комплексом Гона (Ghon).
В США у 90-95% населения с хорошим иммунитетом наблюдают полное заживление первичного туберкулёзного аффекта без последующих проявлений туберкулёза. В странах, где инфицирование более массивное, питание неполноценное или существуют другие неблагоприятные факторы, у 5-10% инфицированных отмечают неполное заживление первичного аффекта. Неполноценное питание и сопутствующие заболевания неблагоприятно влияют на заживление и создают угрозу реактивации изменений, оставшихся в месте первичного туберкулёзного поражения.
Формирование первичных форм туберкулёза подобно мёртвой зыби в штормовом море. Внешне всё благополучно, ребёнок ещё весел и внешне здоров, но вираж туберкулиновой пробы уже прозвучал стартовым выстрелом к развитию болезни.
Если в течение 4-8 нед. в организме маленького человека образуется обученный клон Т-лимфоцитов, страшная болезнь не разовьётся, а замрёт в виде динамического равновесия, именуемого нестерильным клеточным иммунитетом. Сформированный механизм затормозит, а затем и излечит поражение, возникшее в месте проникновения возбудителя и лимфатических узлах. Теперь - если и произойдёт реактивация процесса - заболевание будет развиваться в присутствии иммунитета, то есть по патогенезу станет вторичным. Именно в период инфицирования назначение химиопрофилактики может быть решающим в таком благополучном исходе. Изониазид снизит объём популяции микобактерий в организме, а оставшиеся после развития завершённого фагоцитоза послужат информационной матрицей для обучения Т-клеток.
Если случится так, что популяция М. tuberculosis в организме велика (инфицирование было массивным и многократно повторяющимся), то ещё несовершенные механизмы иммуногенеза ребёнка не справятся с созданием специфической защиты. Микобактерии вырабатывают гуморальные факторы, тормозящие слияние лизосомы с фагосомой в макрофаге, то есть завершение фагоцитоза, без которого невозможно представление генетической информации о возбудителе иммунокомпетентным клеткам. Микобактерии вырабатывают токсины, нарушающие процессы метаболизма в детском организме и приводящие к вегетативным сдвигам. Тогда заболевание прогрессирует, первичный аффект и лимфатические узлы могут увеличиваться, вовлекая в процесс новые участки ткани или соседние органы. Прогрессирующий первичный туберкулёз наиболее типичен для новорождённых и лиц, инфицированных ВИЧ-1. Поражённые лимфатические узлы могут стать причиной дальнейшего распространения инфекции, бактериемии, диссеминации и даже генерализации процесса.
Итак, первичный туберкулёз возникает при заражении М. tuberculosis ранее неинфицированных людей и характеризуется поражением лимфатических узлов, лимфогематогенной диссеминацией возбудителя и высокой реактивностью организма к возбудителю заболевания.
Подозрение на наличие туберкулёза у ребёнка должно возникать в следующих случаях, описанных Ф. Миллером (1984):
Прекращение прибавки массы тела, постепенное похудание, апатия на протяжении 2-3 мес.; иногда интермиттирующая лихорадка.
Внезапное повышение температуры тела (температура становления), иногда в сочетании с узловатой эритемой или туберкулёзно-аллергическим (фликтенулёзным) конъюнктивитом. Температура становления может продолжаться до 3 нед.
Прекращение прибавки массы тела ребёнка в сочетании с затруднённым хриплым дыханием, иногда упорным кашлем.
Внезапная лихорадка с плевральными болями и выпотом.
Вздутие живота и асцит.
Плотные и болезненные образования в брюшной полости.
Прихрамывание и болезненная припухлость в области крупных суставов.
Затруднения при наклоне, ригидность и болезненность спины, возможны её деформация и опоясывающие боли.
Безболезненное увеличение периферических лимфатических узлов, окружённых более мелкими лимфатическими узлами.
Любой абсцесс, локализованный в периферическом лимфатическом узле, особенно развившийся постепенно.
Подкожные абсцессы или язвы на коже, не имеющие видимых причин.
Внезапное и необъяснимое изменение настроения ребёнка и его поведения (например, чрезмерная раздражительность), сопровождающееся подъёмом температуры тела, иногда тошнотой и головными болями.
Похудание и апатия у детей старшего возраста и подростков в сочетании с продуктивным кашлем.
Длительно затянувшееся выздоровление после перенесённой кори, коклюша, стрептококкового тонзиллита или другой интеркуррентной инфекции.
Признаки объёмного внутричерепного процесса или диффузного энцефалита у детей.
Безболезненная гематурия или стерильная пиурия у ребёнка.
Структура клинических форм туберкулёза у детей и подростков в разных странах неравнозначна.
В России у детей первичный туберкулёз - основная форма, у подростков и лиц молодого возраста он составляет 10-20% случаев, а у взрослых встречается гораздо реже.
Структура детского туберкулёза в Индии на примере детского отделения Медицинского колледжа в Ротаке в 1996 г. была такой: туберкулёзный менингит - 52,04%, туберкулёз лёгких - 26,53%, диссеминированный туберкулёз - 7,04%, туберкулёз органов желудочно-кишечного тракта (ЖКТ) - 3,06%, туберкулёзный лимфаденит - 2,04%.
Такое распределение диагнозов наглядно отражает эффект массовой вакцинации БЦЖ, существенно снижающей долю туберкулёзного менингита и приводящей к изменению структуры первичного туберкулёза.
Различают следующие клинические формы первичного туберкулёза:
туберкулёзная интоксикация у детей и подростков;
туберкулёз внутригрудных лимфатических узлов;
первичный туберкулёзный комплекс;
хронически текущий первичный туберкулёз.
Первичная туберкулёзная инфекция чаще протекает бессимптомно. Неспецифический пневмонит обычно обнаруживают в средних или нижних отделах лёгких. Увеличенные лимфатические узлы в корнях лёгких, характерные для первичного туберкулёза, в детском возрасте могут стать причиной нарушения проходимости бронхов и быть его первым клиническим проявлением.
Туберкулёзная интоксикация у детей и подростков при свежем заражении протекает как ранняя интоксикация, а при хроническом течении называется хронической интоксикацией. Это клинический синдром развития первичной туберкулёзной инфекции, обусловленный функциональными нарушениями без локальных проявлений туберкулёза, выявляемых рентгенологическими или другими методами.
Ранняя туберкулёзная интоксикация. При ранней туберкулёзной интоксикации у ребёнка может быть истощаемая возбудимость. Он легко возбуждается, хохочет, но эта радость может быстро перейти в плач или апатию. Такая лабильность нервной системы требует дифференциальной диагностики с патологией щитовидной железы, особенно в эндемичных по зобу районах. Нередко ребёнок проходит обследование у ЛОР-врача, окулиста, невропатолога, прежде чем у него выявляют туберкулёзную интоксикацию. Это связано с развитием так называемых параспецифических реакций при туберкулёзе.
Специфическая реакция - возникновение казеозной гранулёмы в месте внедрения микобактерии в ткань. Параспецифическая реакция - изменение органов и тканей в ответ на присутствие туберкулотоксинов в организме. Лимфоидные и лимфогистиоцитарные узелки и инфильтраты, макрофагальная инфильтрация без специфической клеточной реакции и казеоза могут развиваться в тканях лёгких, печени, сердца, селезёнки, в слизистых и серозных оболочках и других органах и тканях.
Всё это и приводит к разнообразным маскам первичной туберкулёзной инфекции, таким как частые катары верхних дыхательных путей, фликтенулёзный кератоконъюнктивит, узловатая эритема и т.п. Характерно также увеличение периферических лимфатических узлов шейной, подчелюстной и подмышечной групп до II-I1I размера, узлы имеют мягко-эластическую консистенцию. В периферической крови нередко выявляют эозинофилию. Важнейший дифференциально-диагностический признак ранней туберкулёзной интоксикации - совпадение этих функциональных расстройств и морфологических изменений с виражом туберкулиновых реакций.
Хроническая туберкулёзная интоксикация. При хронической туберкулёзной интоксикации характерными признаками становятся отставание ребёнка в развитии, бледность, микрополиадения (6-9 групп лимфатических узлов от эластической консистенции до "камешков"). Важен тот факт, что после виража туберкулиновых проб прошёл 1 год и более, а туберкулиновые пробы сохраняются положительными либо нарастают.
Эта форма первичного туберкулёза требует комплексной химиотерапии продолжительностью не менее 6 мес. и может быть излечена практически без остаточных изменений. Микобактерии, присутствующие в организме, трансформируются в слабовирулентные или персистирующие L-формы, но ребёнок остаётся инфицированным на все последующие годы.
Прогрессирование и распространение первичной туберкулёзной инфекции происходит преимущественно по лимфатической системе. Вакцинация БЦЖ ранее не инфицированного человека способствует локализации инфекции на уровне лимфатических узлов без генерализации или локальных поражений органов и тканей. Прежде всего происходит поражение внутригрудных лимфатических узлов.
Туберкулез внутригрудных лимфоузлов
Туберкулёз внутригрудных лимфатических узлов обычно морфологически подразделяют на инфильтративную форму, сходную с прикорневой пневмонией, характеризующейся преимущественно перифокальными реакциями вокруг поражённых узлов, и туморозную форму, сходную с опухолевыми заболеваниями и характеризующуюся преимущественно гиперплазией лимфатических узлов и казеозом. Внутригрудные лимфатические узлы принято подразделять на паратрахеальные, трахеобронхиальные, бифуркационные и бронхопульмональные, что определяет топографическое расположение туберкулёзного процесса при этой клинической форме. При хорошо работающей педиатрической службе туберкулёз внутригрудных лимфатических узлов чаще выявляют при обследовании ребёнка или подростка по поводу виража туберкулиновых проб, однако у детей младшего возраста возможны острые формы с высокой температурой тела и интоксикацией. Фтизиопедиатры выделяют ряд характерных симптомов.
При осмотре на передней грудной стенке можно видеть расширение периферической венозной сети в I-II межреберье с одной или двух сторон. Это симптом Видергоффера, свидетельствующий о сдавлении непарной вены.
Расширение мелких поверхностных сосудов в верхней трети межлопаточного пространства - симптом Франка.
Болезненность при надавливании на остистые отростки верхних грудных позвонков (III-VII) - положительный симптом Петрушки, отражающий свежие воспалительные изменения в области заднего средостения.
Притупление перкуторного звука у детей до 2 лет ниже I грудного позвонка, до 10 лет - ниже II, старше 10 лет - ниже III грудного позвонка (лучше при тишайшей перкуссии по позвоночнику) - симптом Кораньи, встречающийся при воспалительных процессах заднего средостения, бифуркационных лимфатических узлов и инфильтрации окружающей их ткани.
При поражении паратрахеальных лимфатических узлов и медиастинальной плевры, то есть переднего средостения, выявляют притупление перкуторного звука в области рукоятки грудины и двух первых межреберий с границей, сужающейся книзу, - симптом чаши Философова.
При аускультации можно обнаружить симптом д'Эспина, когда бронхофония (пекторилоквия) выслушивается на позвоночнике ниже I грудного позвонка до бифуркации трахеи при произношении больными шипящих звуков.
Выслушивание над позвоночником трахеального дыхания, в норме у детей раннего возраста проводимого не ниже VII шейного или I грудного позвонка, характерно для бронхоаденита. Это симптом Хёбнера.
Встречают также симптомы Филатова, Гено де Мюсси и др.
Чаще процесс выявляют рентгенологически. Расширение тени корня и нарушение его структуры чаще бывают односторонними, легче эти изменения обнаружить при правостороннем бронхоадените. Встречают одностороннее расширение верхнего средостения. Инфильтративный тип туберкулёза внутригрудных лимфатических узлов характеризуется нечёткостью очертаний расширенного корня лёгкого, это результат перинодулярного воспаления. При опухолевидной форме ведущим признаком в рентгенологической картине бывает значительное увеличение лимфатических узлов - расширение, удлинение и изменение структуры корня лёгкого. Наружные границы тени имеют выпуклые, волнистые, иногда бугристые очертания и сочетаются с невозможностью дифференцировать отдельные лимфатические узлы в этом пакете.
Достоверную картину можно получить при помощи КТ органов грудной клетки.
Клинические проявления туберкулёза внутригрудных лимфатических узлов бывают обусловлены осложнениями этой клинической формы: прорывом расплавленного казеозного узла в просвет бронха, последующей его обтурацией и бронхогенным обсеменением; перераздутием участка лёгкого дистальнее места сдавления или обтурации, развитием дистелектаза и ателектаза. Возможно развитие перикардита при прорыве и опорожнении лимфатического узла в перикард.
Встречают более 30 заболеваний, выявляемых при рентгенологическом обследовании области средостения и корня лёгких. Некоторые из них имеют излюбленную локализацию в грудной клетке (см. табл. 5.1)
Табл. 5.1 Излюбленная локализация патологических процессов в грудной клетке
| Переднее средостение | Среднее средостение | Заднее средостение |
| Опухоли щитовидной железы |
Гиперплазия вилочковой железы
Тератомы и дермоидные кисты
Целомические кисты перикарда
Жировые опухоли средостения
Аневризма восходящего отдела аорты
Неспецифические аденопатии при кори, коклюше, вирусных инфекциях Саркоидоз
Читайте также:
- Число вич инфицированных во франции
- Основной модуль о вич
- Вич диссиденты 15 03 2020
- Вич при пересадке сердца
- Сценарий мероприятия стоп вич спид в школе


