С вич умер от менингита
Поражения нервной системы (НС) при ВИЧ-инфекции могут касаться как психической сферы (ВИЧ-энцефалопатия, нарушения сна при приеме EFV, тревога/ депрессия, психические нарушения, связанные с приемом наркотиков), так и собственно неврологической сферы (очаговые образования ЦНС, менингиты, невралгии, периферические полинейропатии, поражения глаз, синдром двигательных расстройств и пр.).
Поражения НС при ВИЧ-инфекции могут вызывать:
- сам ВИЧ: серозный менингит при остром ретровирусном синдроме, ВИЧ-энцефалопатия (СПИД-деменция), периферические нейропатии при СПИДе, Т-клеточные лимфомы ЦНС;
- банальные возбудители: бактериальный менингит, поражения ЦНС при туберкулезе и сифилисе, герпетический энцефалит;
- оппортунистические инфекции: токсоплазмоз ЦНС, грибковый менингит (криптококковый и кандидозный), прогрессирующая многоочаговая лейкоэнцефалопатия (ПМЛ, вызвана JC-вирусом), вызванные ЦМВ поражения ЦНС (ЦМВ-ретинит, энцефалит, синдром прогрессирующих двигательных расстройств), В-клеточные лимфомы ЦНС (связанные с ЭБВ-инфекцией) и пр.;
- лекарственные поражения (нарушения сна при приеме EFV, периферические нейропатиии при приеме ddC, ddI, d4T, изониазида).
Очаговое образование
Менингит
Прочее
- § токсоплазмозный энцефалит
- § лимфомы ЦНС
- § туберкулома
- § ПМЛ
- § грибковый (криптококковый/ кандидозный)
- туберкулезный
- § сифилитический
- § синуситы
- § миозиты
| Невралгии |
|
| Периферические полинейропатии |
|
| Поражения глаз |
|
| Синдром прогрессирующих двигательных расстройств |
|
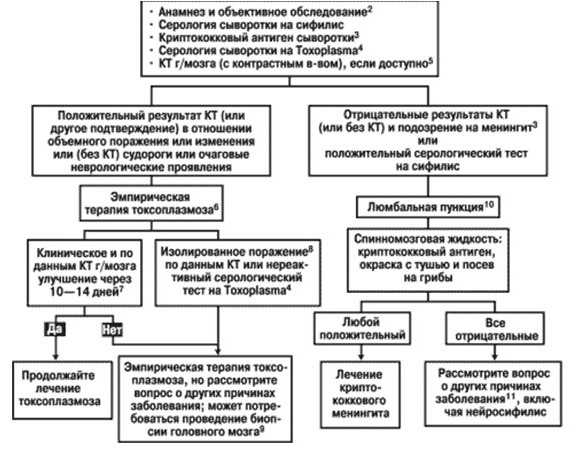
проявляется формированием инкапсулированных паразитарных абсцессов в головном мозге, визуализируемых на КТ как очаговые образования в виде типичных кольцевидных усилений (чаще множественных, небольшого размера, расположенных перивентрикулярно и в области базальных ганглиев). Клинически токсоплазмоз ЦНС характеризуется полиморфизмом проявлений, обычно медленным их нарастанием (недели – месяцы), но неуклонным прогрессированием и рецидивированием. ВИЧ-инфицированным пациентам с длительно (более месяца) существующей головной болью или с прогрессирующими неврологическими нарушениями, не объясненными прочей причиной, следует проводить КТ для исключения токсоплазмоза ЦНС.
Первичная профилактика токсоплазмоза ЦНС должна быть начата у ВИЧ-инфицированного пациента, инфицированного токсоплазмой (anti-toxo IgG позитивного) и имеющего иммунодефицит, достаточный для обеспечения реактивации токсоплазмы (CD4 200 клеток/мл в двух исследованиях с интервалом >3 мес.
Лимфомы ЦНС. Чаще B-клеточные, высокодифференцированные (связанные с ЭБВ). Развиваются обычно при выраженном имунодефиците (CD4
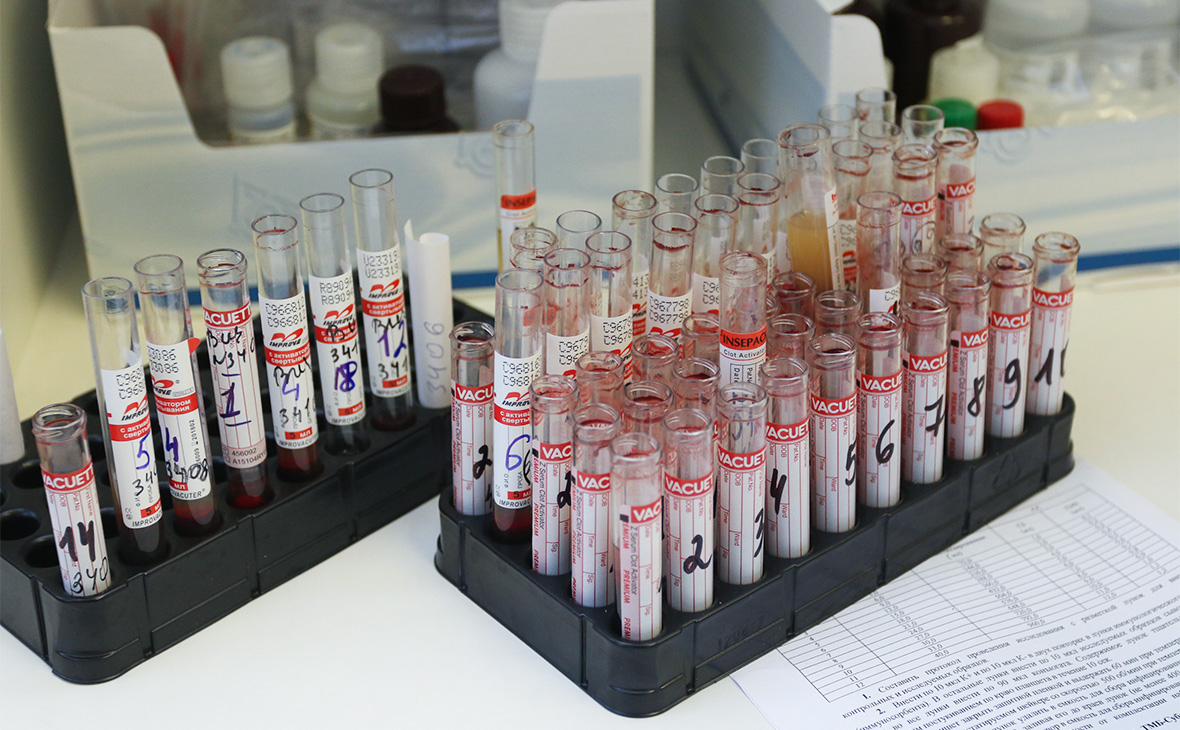
На основе предоставленных региональными службами статистики данных РБК подсчитал, какие субъекты Федерации в 2018 году вышли в лидеры по количеству умерших от ВИЧ. Официально Росстат и Минздрав пока эти данные не раскрывают.
Лидером по смертности от вируса иммунодефицита человека стала Кемеровская область. Всего в 2018 году там умерли 38,2 тыс. человек, из них 1750 — от ВИЧ, сообщили РБК в территориальном управлении Федеральной службы по государственной статистике в Кемеровской области.
Коэффициент смертности от ВИЧ составляет 65,1 случая на 100 тыс. жителей региона — это больше, чем от всех отравлений алкоголем, самоубийств, убийств, утоплений и ДТП вместе взятых. Для сравнения: по данным ВОЗ за 2017 год, в Зимбабве и ЮАР — странах с самой высокой смертностью от вируса — этот показатель составил 133 и 190 умерших на 100 тыс. жителей соответственно.
В Иркутской области коэффициент смертности от ВИЧ — 42,4 случая на 100 тыс. жителей, или порядка четырех человек из каждой сотни умерших. В Свердловской области от ВИЧ умерли более 1,6 тыс. человек, коэффициент смертности составил 38,1 случая на 100 тыс. В этих регионах смертность от ВИЧ также больше, чем от всех произошедших в регионе убийств, самоубийств и ДТП вместе взятых.
В 2017 году в тройку регионов с самым высоким коэффициентом смертности от ВИЧ входила Самарская область, но за 2018 год этот показатель у нее упал на 18% — с 39,5 случая на 100 тыс. населения до 32,2. При этом регион по-прежнему входит в топ-10 по смертности от ВИЧ.
В апреле 2018 года главный государственный санитарный врач России Анна Попова заявляла, что лидеры по числу носителей ВИЧ — Свердловская, Иркутская, Кемеровская, Самарская, Оренбургская области, Ханты-Мансийский автономный округ, Ленинградская, Челябинская, Тюменская, Новосибирская области. Причина, как полагает Попова, в том, что в 1990-е годы через эти регионы проходил наркотрафик. А основной способ передачи ВИЧ до недавнего времени — через зараженную иглу.
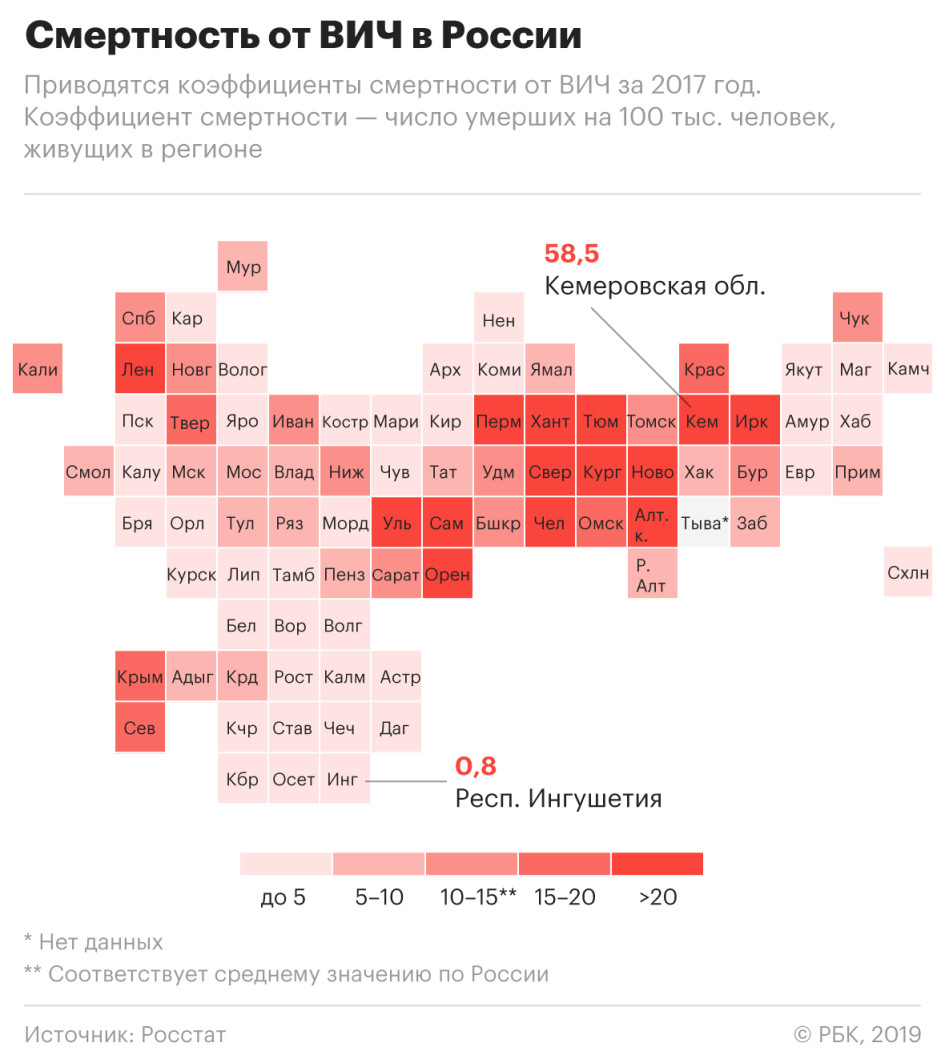
Зависимость смертности от ВИЧ от наркотрафика
Регионы, смертность в которых от ВИЧ была максимальной по России в 2018 году, частично пересекаются с регионами, где в 2018 году было изъято максимальное количество наркотических средств опийной группы. Это Москва, Еврейская автономная область, Московская область, Челябинская область, Самарская область, Кемеровская область, Омская область, Свердловская область, Башкирия, Иркутская и Новосибирская области.
Смертность от ВИЧ в России выросла
Всего в 2017 году от ВИЧ умерли 20 тыс. человек, на 1,5 тыс. больше, чем годом ранее.
Официальных данных по смертности за 2018 год пока нет (Росстат не предоставил РБК предварительные сведения о смертности от ВИЧ в 2018 году), но можно сделать вывод, что в целом по России она выросла. Основная смертельная инфекция в России на протяжении нескольких лет помимо ВИЧ — туберкулез. В 2018 году смертность от этого заболевания, по предварительным данным, снизилась на 11,6%, а общая смертность от инфекций уменьшилась на 0,9%. Из этого следует, что выросла смертность либо от ВИЧ, либо от других инфекций, о которых Росстат не сообщает в оперативных данных. При этом смертность от всех остальных инфекций, за исключением туберкулеза и ВИЧ, на протяжении многих лет была стабильной, а в 2017 году даже снизилась.
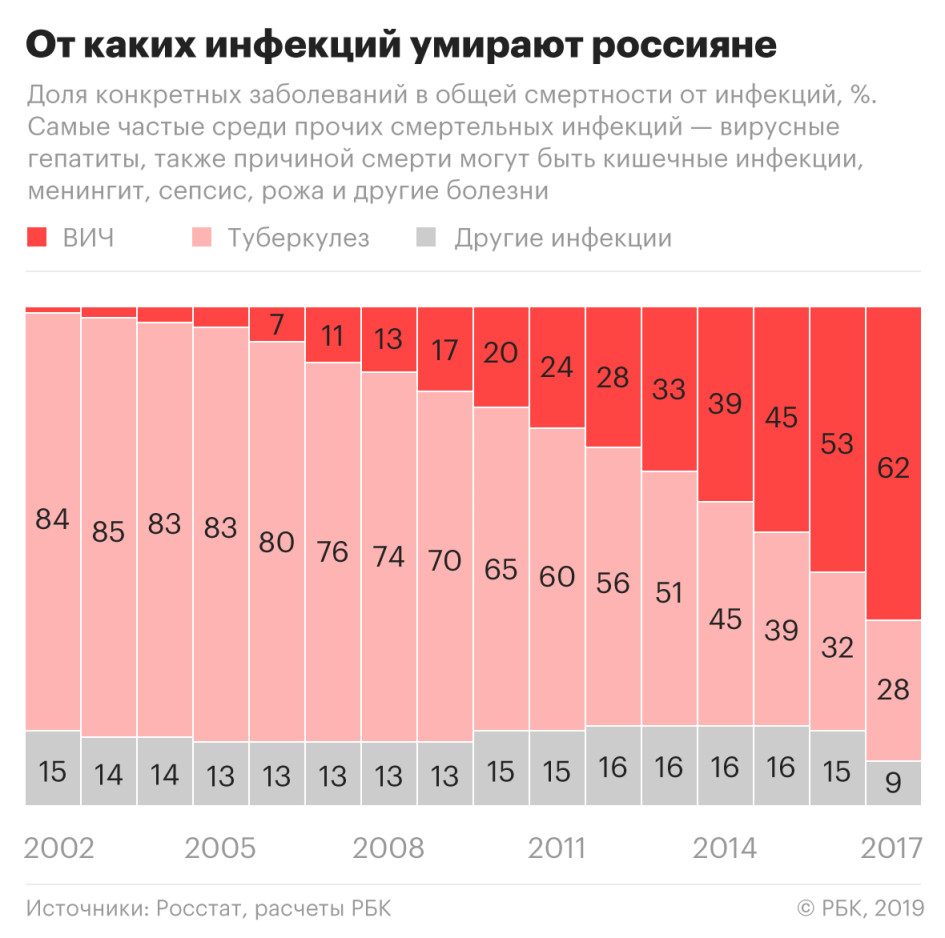
Что входит в другие инфекции
Среди других инфекций, заканчивающихся смертью, в статистике Минздрава проходят гепатиты, кишечные инфекции, менингит, сепсис, рожа. Хотя смерть от гепатита случается чаще, замечает Михайлов, чем от кишечных инфекций, Росстат и Минздрав не публикуют статистику заболеваемости и смертности от гепатитов.
В России растет смертность от инфекций
На основе предоставленной территориальными органами Росстата статистики о смертности можно также сделать вывод, что в 2018 году в каждых двух из пяти российских регионов выросла смертность от инфекций.
Сильнее всего смертность от инфекций выросла в Марий Эл и Удмуртии — на 22% в каждом субъекте. В Марий Эл это связано с ростом смертности от туберкулеза — в 2018 году там от него умерли 37 человек против 25 годом ранее. В Удмуртии рост смертности от инфекций связан с ВИЧ и гепатитами — как сообщили РБК в Удмуртстате, от ВИЧ умерли 219 человек, что на 38% больше, чем в 2017 году. От вирусных гепатитов умерли 17 человек против трех годом ранее.
Рост смертности от инфекций обусловлен ВИЧ и гепатитами и в Тульской области. В региональной службе статистики сообщили, что, по предварительным данным, от этих инфекций в 2018 году умерли 163 человека против 146 годом ранее.
В Москве смертность от инфекций за год выросла на 15%, хотя смертность от ВИЧ и туберкулеза уменьшилась. От каких инфекций москвичи умирали в 2018 году, в Мосгорстате не сообщили.
В Омской области рост смертности от инфекций составил 13%, от ВИЧ — 26%. В Саратовской области рост смертности от инфекций также обусловлен смертностью от ВИЧ — она выросла на 13%. И в том и в другом регионе смертность от туберкулеза при этом упала, как и по всей России.
Об этом же говорит Покровский. Академик заметил, что последние три года смерти от турбович стараются фиксировать как смерти от ВИЧ.
РБК направил в Министерство здравоохранения запрос с просьбой прокомментировать статистические данные.
РБК получил в Росстате данные о смертности от ВИЧ в регионах России в 2017 году. В территориальных органах статистики были запрошены оперативные данные о смертности от ВИЧ. Запросы были отправлены в регионы, в которых были наибольшие показатели смертности от ВИЧ в 2017 году, а также в регионы, в которых резко выросла смертность от инфекций, но не за счет туберкулеза. Всего РБК запросил сведения в 18 регионах, которые в 2017 году дали две трети всей смертности от ВИЧ в России.
Не все региональные службы статистики смогли предоставить сведения о смертности от ВИЧ за январь—декабрь 2018 года. Исходя из опубликованных ранее Росстатом данных о числе умерших от всех инфекций в каждом регионе в 2018 году и оперативных сведений о смертности от туберкулеза был вычислен максимальный возможный коэффициент смертности от ВИЧ для каждого региона. Например, в Тюменской области в 2018 году от инфекций умерли 595 человек, из них от туберкулеза — 92 человека. Следовательно, от ВИЧ умерли не более 503 человек, и коэффициент смертности от ВИЧ в регионе составит не более 33,5 на 100 тыс. живущих (исходя из того, что в регионе живут 1,5 млн человек).
На самом деле шапки ни при чём и болеют не только дети.
1. Менингит бывает, если не носить шапку
Это самый любимый миф, которым родители пугают непокорных детей. Он связан с тем, что в нашем сознании существует связь: холод — это простуды, сильный холод — это сильные простуды, в частности менингит. На самом деле это не так.
Менингит — это воспаление оболочек головного или спинного мозга. Причиной этого воспаления могут быть:
По большей части менингит передаётся воздушно-капельным путём, но некоторые бактерии и простейшие могут проникать в организм с заражённой водой или едой.
Через холодные уши или непокрытую голову менингит не передаётся.
Хотя, если из-за переохлаждения ослабнет иммунная защита и в этот же момент организм столкнётся с бактерией или вирусом, шансы заболеть менингитом повысятся.
2. От менингита не умирают
Это неправда. Менингит — смертельно опасное заболевание. Конечно, многое зависит от возбудителя болезни и от состояния самого заболевшего. Вирусные менингиты переносятся относительно легко Viral Meningitis , если сравнивать их с бактериальными.
Менингиты, причиной которых стали бактерии, нередко приводят к сепсису — смертельно опасному состоянию. В этом смысле очень опасны менингококки. Они вызывают менингит, который развивается стремительно, и человек может умереть буквально за несколько часов.
Из-за сложного течения болезни умирает каждый десятый человек, заболевший бактериальным менингитом Meningitis. Complications .
3. Менингит — детская болезнь
Нет, менингитом болеют и дети, и взрослые. Но риск заболеть Meningitis. Causes выше у маленьких детей, пожилых людей и людей с угнетённым иммунитетом (из-за ВИЧ-инфекции или химиотерапии). Кроме того, маленькие дети часто не защищены прививками. И в итоге болеют менингитом в десятки раз чаще взрослых Менингококковая инфекция и гнойные бактериальные менингиты в Российской Федерации: десятилетнее эпидемиологичекое наблюдение .
Опаснее всего менингит именно для новорождённых, которым ещё не исполнилось одного месяца Meningitis . Следующий опасный возраст — от трёх до восьми месяцев.
4. Менингит — это когда сильно болит голова
Действительно, головная боль — один из основных симптомов менингита. Но далеко не единственный. Причём течение болезни может отличаться, ведь оно зависит и от причины менингита.
У детей и взрослых болезнь также может протекать по-разному. Детский менингит опаснее взрослого, потому что его сложно вычислить, особенно когда малыш не умеет говорить или выражать мысли.
- Раздражительность.
- Отказ от еды.
- Высокая температура.
- Слабость, вялость, сонливость.
- Возможна рвота.
То есть это симптомы, которые могут проявиться вообще при любом заболевании: от обычной простуды до отравления.
Симптомы менингита у взрослых:
- Высокая температура.
- Головная боль.
- Ригидность мышц шеи. Ригидность — это высокая плотность, негибкость. Больной лежит в определённом положении, ему трудно согнуть шею.
- Светобоязнь. Свет раздражает глаза и усиливает головную боль.
- Сонливость вплоть до того, что человека трудно разбудить.
- Тошнота и рвота.
Основной симптом менингококковой инфекции — характерная геморрагическая сыпь. Это значит, что высыпания напоминают кровоизлияния или синяки. Они могут быть маленькими, похожими на звёздочки, которые постепенно становятся больше и сливаются в пятна. Если нажать на такое высыпание, оно не побледнеет Meningitis.Symptoms .
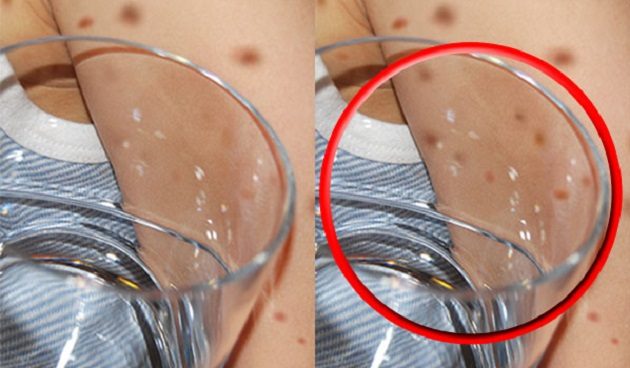
greenwichccg.nhs.uk
Важно обязательно сказать диспетчеру скорой, что у больного есть такая сыпь. Это особенный случай, действовать нужно быстро.
5. От менингита нет лечения
Всё зависит от того, о каком типе менингита идёт речь.
- Вирусные менингиты обычно проходят сами, в том числе потому, что эффективных противовирусных лекарств не так много. Если менингит, например, вызван вирусом гриппа или герпеса, то врачи могут использовать специальные противовирусные средства, но это скорее исключение, чем правило.
- Бактериальный и грибковый менингиты лечатся при помощи антибиотиков.
В любом случае менингит лечат в стационаре под контролем врачей. Кроме антибиотиков, применяют инфузионную терапию — вливание питательных растворов, которые помогают поддерживать водный баланс. Также назначают Meningitis.Treatment препараты, которые снижают риск отёка мозга, используют кислородные маски, если возникают трудности с дыханием. Чтобы больному стало легче, применяют обезболивающие и противорвотные препараты.
6. Менингитом болеют только в бедных странах
В некоторых странах с низким уровнем жизни (в Африке Meningitis.Epidemiology , в Саудовской Аравии) менингитами действительно болеют больше и чаще. А вообще, менингит — это довольно редкая инфекция, но не настолько, чтобы забыть о её существовании.
От 5 до 10% взрослых являются носителями менингококков, но не болеют. Зато могут заразить других людей. Если люди живут в тесноте, то процент носителей заметно повышается Meningococcal Meningitis.Etiology , вплоть до 60%. Поэтому риск заразиться выше в местах, где собирается много людей на небольшой территории: в детских садах, школах, казармах.
7. Прививки от менингита нет
Не существует прививки, которая на 100% защитит от всех возбудителей менингита. Но от некоторых вирусов и бактерий вакцины есть.
Менингококки — это бактерии, которые вызывают менингит, как видно из названия. Существует несколько типов этих бактерий, есть и прививки, которые защищают от одного или нескольких. В России профилактическая прививка от менингококка не входит в перечень обязательных. Прививают только по эпидемиологическим показаниям (если где-то случилась вспышка). И ещё отдельно советуют привиться призывникам, которые отправляются на срочную службу. Но в частных центрах сделать прививку можно и детям, и взрослым.
Пневмококк может стать причиной менингита. И эта прививка вошла в национальный календарь относительно недавно. Это значит, что детям её сделают по плану, а взрослым стоит самостоятельно пройти вакцинацию.
Она не внесена в национальный календарь и по-прежнему остаётся на совести пациентов. Её можно сделать в частном центре с соответствующей лицензией, она входит в состав некоторых комбинированных вакцин (это вакцины, которые защитят сразу от нескольких заболеваний).
Делается каждый год. Вакцину взрослые и дети могут получить бесплатно или за деньги — как удобнее и как вам больше нравится. Прививка значительно снижает риск осложнений, в том числе менингита.
Входит в национальный календарь вакцинации, защищает ещё и от краснухи. Детям делается по плану. Взрослым, не проходившим вакцинацию, нужно сделать прививку самостоятельно.
8. После менингита всегда становятся инвалидами
После перенесённого бактериального менингита инвалидами становятся Что такое менингит 20% выздоровевших. Это очень много. Самое распространённое осложнение менингита — потеря слуха, вплоть до полной.
- Нарушения памяти.
- Трудности обучения.
- Повреждения мозга.
- Нарушения походки и координации.
- Судороги.
- Почечная недостаточность.
- Шок.
- Потеря конечностей. Иногда их приходится Meningitis.Complications ампутировать из-за менингококковой инфекции, которая повреждает не только мозг.
- Смерть.
9. Чтобы не заболеть менингитом, не надо простужаться
В какой-то степени это верно: меры профилактики ОРВИ (в том числе гриппа) и менингита очень похожи. Чтобы не подцепить бактерию или вирус, нужно:
- Часто и тщательно мыть руки, особенно в период эпидемий ОРВИ.
- Не контактировать с больными людьми.
- Вести здоровый образ жизни, чтобы не заболевать или выздоравливать с минимальными потерями.
Но главная мера — делать все доступные прививки, которые могут защитить от бактерий и вирусов.

Туберкулёзный менингит – заболевание оболочек головного мозга и мозговой ткани хронического течения, вызванное палочкой Коха. Оно клинически характеризуется постепенным началом, появлением менингеальных симптомов, признаков энцефалита и характерных изменений в спинномозговой жидкости.
Возбудитель - бациллы Коха, которые являются строго анаэробными и не могут расти в обычный среде. Процесс является метастатическим, основная концентрация бацилл локализуется в больном органе, а также в костном мозге. Реже процесс переходит из мозга в твердую мозговую оболочку головного или спинного мозга, вызывая остеомиелит.
Туберкулёзный менингит: клиническая картина
Туберкулёзный менингит клинически проходит через три стадии. Предшествует заболеванию продромальная (подготовительная) стадия разной длины, как правило, около 2-3 недель. Признаки инфекции в этот период проявляются небольшим общим недомоганием, сменой настроения, апатией, раздражительностью.
Легкая лихорадка с головной болью, рвотой и запором. Пациент имеет бледные кожные покровы, испуганный вид, часто затонувшие глазные яблоки, заостряются скулы. Шея ограничена в подвижности. Со стороны сердечного ритма отмечается брадикардия (медленный пульс). Физиологические рефлексы усиливаются. В конце этого этапа, который длится 7-10 дней, появляется температура, возникают объективные менингеальные признаки.
Все симптомы проявляются еще больше, возникают базилярные симптомы: косоглазие, птоз (опущение) век, двоение в глазах (диплопия). Больной перестаёт контролировать мочеиспускание, появляются признаки расстройства сознания.
В течение третьей недели в дополнение к существующим клинических симптомам доминируют признаки энцефалита. Они характеризуются:
- качественными и количественными нарушениями сознания - раздражительность, беспокойство, вялость, апатия, сонливость, ступор, кома;
- фокусной симптоматикой - гемипарез и гемиплегия;
- мышечными судорогами, сенсорными расстройствами.
Базилярные признаки становятся еще более выраженными. Взрослый больной умирает в коме между 3-5 недели болезни, дети - в возрасте от 20 до 25 дней болезни.
Диагноз ставится на основании истории скрытого или активного туберкулеза в организме, клинической симптоматики и анализа спинномозговой жидкости. Как правило, лечение длится от девяти до двенадцати месяцев.
Туберкулёзный менингит у ВИЧ-инфицированных
Туберкулёзный менингит у ВИЧ-инфицированных лиц – это одно из самых тяжелых проявлений туберкулеза (ТБ). Особенно возрастает риск развития внелегочного туберкулеза, в том числе и туберкулезного менингита, на последних стадиях ВИЧ-инфекции/СПИДа. Длительная лихорадка, систематические головные боли, проблемы со зрением, оттеки глазного дна и другие симптомы неясного генеза, а также резкое снижение CD4 (наибольший риск при показателе ниже 200 клеток) – все это должно стать причиной для немедленного обращения к врачу, если до этих пор ВИЧ-инфицированный больной не придавал значения систематическим обследованиям.
Только раннее выявление и своевременное назначение антиретровирусной терапии (АРТ) наряду с адекватной антимикобактериальной терапией может дать вполне благоприятный прогноз выздоровления при туберкулёзном менингите у ВИЧ-инфицированных.
Данная статья является лишь информационным материалом. Любые симптомы должны поддаваться тщательному обследованию в специализированных заведениях.
- Беременность при ВИЧ-инфекции: выбор только за вами!
поддержание духа вич-позитивной женщины Личная история Нина Браун Я 37-летняя афро-американская женщина, живущая с ВИЧ. (Прошу заметить, я сказала живущая, а не умирающая.) Мне поставили диагноз в 1993, когда я была на восьмом месяце беременности. Это было для меня убийственно. С 1989 я то и дело обследовалась на ВИЧ из-за.
Антиретровирусная терапия (АРТ)
Жизнь с ВИЧ: Если ты боишься своего диагноза - узнай о нем все!
Жизнь с ВИЧ для многих представляется в черно-серых тонах. С первого дня постановки диагноза ВИЧ-инфекции, даже независимо от вполне удовлетворительного соматического состояния, люди впадают в острые переживания, на фоне чего развивается психологический кризис. Безусловно, болезненное восприятие своего.
Позитивная жена - так ли это позитивно? (откровения "отрицательного" мужа)
Это случилось внезапно. Женаты мы к этому времени были года два или, даже, меньше. И вдруг моя жена оказывается ВИЧ позитивная. Никому не верьте, что это не шок для мужа – не правда. Разумеется, я впал в ступор и на следующий же день мы пошли сдавать анализы на ВИЧ уже для меня. Как не странно, и экспресс.
Тайна статуса – открывать ли ее детям?
Часто родители не говорят детям о своем ВИЧ позитивном статусе по нескольким причинам: Чтобы не зарождать в ребенке страх возможной смерти родителя. Из-за беспокойства, что дети невзначай могут разгласить их статус в кругу их общих знакомых, и тем самым повергнут дискриминации не только самого.
Дискордантные пары — безопасное зачатие
Несмотря на то, что в сфере профилактики передачи ВИЧ от матери к ребенку за последние годы наблюдается значительный прогресс, и методы профилактики теперь доступны практически каждой ВИЧ-позитивной женщине в Украине, что позволяет снизить риск до 1-2%, проблемы дискордантных пар в области.
Дополнительная информация
Каждую субботу
с 11:00 до 13:00
в ОО "Солнечный круг"
ул. Канатная, 28
проходят группы взаимопомощи для ЛЖВ.
Ты не одинок! Приходи и ощути поддержку!
тел. для справок:
(048) 704 06 20

Связаться с нами
Прохання до всіх небайдужих долучитись до благодійної допомоги засудженим жінкам у ЧВК-74
Поражения нервной системы (НС) при ВИЧ-инфекции могут касаться как психической сферы (ВИЧ-энцефалопатия, нарушения сна при приеме EFV, тревога/ депрессия, психические нарушения, связанные с приемом наркотиков), так и собственно неврологической сферы (очаговые образования ЦНС, менингиты, невралгии, периферические полинейропатии, поражения глаз, синдром двигательных расстройств и пр.).
Поражения НС при ВИЧ-инфекции могут вызывать:
- сам ВИЧ: серозный менингит при остром ретровирусном синдроме, ВИЧ-энцефалопатия (СПИД-деменция), периферические нейропатии при СПИДе, Т-клеточные лимфомы ЦНС;
- банальные возбудители: бактериальный менингит, поражения ЦНС при туберкулезе и сифилисе, герпетический энцефалит;
- оппортунистические инфекции: токсоплазмоз ЦНС, грибковый менингит (криптококковый и кандидозный), прогрессирующая многоочаговая лейкоэнцефалопатия (ПМЛ, вызвана JC-вирусом), вызванные ЦМВ поражения ЦНС (ЦМВ-ретинит, энцефалит, синдром прогрессирующих двигательных расстройств), В-клеточные лимфомы ЦНС (связанные с ЭБВ-инфекцией) и пр.;
- лекарственные поражения (нарушения сна при приеме EFV, периферические нейропатиии при приеме ddC, ddI, d4T, изониазида).
Очаговое образование
Менингит
Прочее
- § токсоплазмозный энцефалит
- § лимфомы ЦНС
- § туберкулома
- § ПМЛ
- § грибковый (криптококковый/ кандидозный)
- туберкулезный
- § сифилитический
- § синуситы
- § миозиты

| Невралгии |
|
| Периферические полинейропатии |
|
| Поражения глаз |
|
| Синдром прогрессирующих двигательных расстройств |
|
проявляется формированием инкапсулированных паразитарных абсцессов в головном мозге, визуализируемых на КТ как очаговые образования в виде типичных кольцевидных усилений (чаще множественных, небольшого размера, расположенных перивентрикулярно и в области базальных ганглиев). Клинически токсоплазмоз ЦНС характеризуется полиморфизмом проявлений, обычно медленным их нарастанием (недели – месяцы), но неуклонным прогрессированием и рецидивированием. ВИЧ-инфицированным пациентам с длительно (более месяца) существующей головной болью или с прогрессирующими неврологическими нарушениями, не объясненными прочей причиной, следует проводить КТ для исключения токсоплазмоза ЦНС.
Первичная профилактика токсоплазмоза ЦНС должна быть начата у ВИЧ-инфицированного пациента, инфицированного токсоплазмой (anti-toxo IgG позитивного) и имеющего иммунодефицит, достаточный для обеспечения реактивации токсоплазмы (CD4 200 клеток/мл в двух исследованиях с интервалом >3 мес.
Лимфомы ЦНС. Чаще B-клеточные, высокодифференцированные (связанные с ЭБВ). Развиваются обычно при выраженном имунодефиците (CD4
Жаропонижающие средства для детей назначаются педиатром. Но бывают ситуации неотложной помощи при лихорадке, когда ребенку нужно дать лекарство немедленно. Тогда родители берут на себя ответственность и применяют жаропонижающие препараты. Что разрешено давать детям грудного возраста? Чем можно сбить температуру у детей постарше? Какие лекарства самые безопасные?
Наиболее распространенный вопрос среди пациентов, которые узнали об инфицировании, умирают ли люди от СПИДа. Он некорректен, потому что сам вирус к летальному исходу не приводит - умирают от осложнений и плохо поддаваемых лечению оппортунистических заболеваний, возникающих на последних стадиях ВИЧ .
Люди, которые своевременно начали принимать препараты комбинированной антиретровирусной терапии, могут дожить до 70-80 лет. То есть от ВИЧ, СПИДа можно умереть так же, как и от любого другого заболевания (например, сердечно-сосудистой системы), но если не принимать препараты и не заниматься профилактикой и лечением сопутствующих инфекций, человек сможет прожить не более 12 лет.
От чего умирают ВИЧ-инфицированные?

Иммунодефицитное состояние приводит к снижению сопротивляемости к возбудителям различной природы - грибковым, вирусным, бактериальным, простейшим. Инфекции, которые для здорового организма безвредны, поражают организм с низким иммунным статусом и вызывают осложнения.
Существует статистика , в которой указываются часто встречающиеся осложнения, приводящие к летальному исходу.
Причины смерти ВИЧ-инфицированных - возникновение:
- Генерализованного туберкулеза ;
- Манифестной цитомегаловирусной инфекции;
- Пневмоцистной пневмонии;
- Энцефалопатий различного генеза;
- Криптоспоридиоза;
Учитывая возможность присоединения любой инфекции или развитие осложнений, можно сказать, что ВИЧ - смертельная болезнь. Однако врачи рекомендуют помимо постоянного приема антиретровирусных препаратов, регулярно проходить курс антибиотикотерапии с целью профилактики многих заболеваний. Если пациент пренебрегает лечением, повышается риск летального исхода от инфекции, а какой именно - дело случая.

Это бактериальная инфекция, чаще всего поражающая дыхательную систему. Заразиться можно от больного с активной формой заболевания. Туберкулезные палочки присутствуют в мокроте, выделяющейся при кашле, чихании.
Не во всех подобных случаях наблюдается смерть от ВИЧ-инфекции (СПИДа). Симптомы туберкулеза на ранней стадии (ночная потливость, слегка повышенная стабильная температура тела) распознать сложно, потому что они могут ассоциироваться с другими заболеваниями. Рекомендуется ежегодно определять наличие микобактерий с помощью кожной пробы Манту.
Причина смерти ВИЧ-инфицированных при туберкулезе - генерализация процесса, когда заболевание приобретает внелегочную форму и распространяется на лимфоидную ткань, ЦНС, печень, мочевыделительную систему. Чем меньше количество СД4-клеток, тем выше вероятность развития внелегочного туберкулеза.
При количестве СД4+ менее 100/мкл наблюдается высокий риск распространения микобактерий - 71,1%. Интенсивность снижения количества Т-хелперов зависит также от скорости развития патогенных микроорганизмов.
ВИЧ - это смертельное заболевание, но вопрос в качестве жизни и в ее продолжительности. Больным нужно осознанно себя вести, исключать факторы риска и научиться жить по-другому - своевременно обращаться к специалистам, каждый день наблюдать за состоянием организма.
Для того чтобы вовремя обнаружить туберкулез, необходимо регулярно проходить рентгенологическое обследование. Исходя из статистических данных, до госпитализации с осложнениями всего 20% инфицированных ежегодно делали флюорографию, а до поступления в противотуберкулезную больницу они болели около 4 месяцев.

Возбудитель этого заболевания относится к роду дрожжевых грибов и поражает организм при количестве СД4 менее 200/мкл. Пути передачи:
- Воздушно-капельный;
- Аэрогенный;
- Ингаляционный.
Пневмоцисты локализуются исключительно в легких и вызывают интерстициальную пневмонию и реактивный альвеолит. Смерть от СПИДа в данном случае наступает примерно у 45% пациентов. Если терапию начинают на фоне острой дыхательной недостаточности, прогноз течения заболевания ухудшается.
У ВИЧ-положительных пациентов инкубационный период довольно длительный, в сравнении с пациентами с отрицательным статусом. Данная фаза может протекать 10 дней, причем симптоматика схожа с другими, менее опасными респираторными инфекциями:
- Субфебрильная температура;
- Одышка;
- Непродуктивный кашель.
Через сколько умирают от СПИДа при наличии данного заболевания дыхательной системы? Поскольку пневмоцисты поражают организм с низким иммунным статусом, который наблюдается на стадии преСПИДа и в терминальной фазе, продолжительность жизни зависит от многих факторов, в том числе и от наличия ВААР терапии.
Чаще при СПИД и ВИЧ причины смерти - не осложнения при первичной пневмоцистной пневмонии, а развитие пневмоторакса и дыхательной недостаточности при рецидивах с присоединением сопутствующих заболеваний (например, цитомегаловируса, кандидоза, саркомы Капоши).

Саркома Капоши эпидемического типа развивается у больных СПИДом в возрасте 35-40 лет. Характер множественных опухолей злокачественный, а заболевание протекает агрессивно, вовлекая лимфоузлы и внутренние органы. Выживаемость при множественном ВИЧ-ассоциированном геморрагическом саркоматозе практически нулевая.
Можно ли умереть от ВИЧ, СПИДа при проведении полихимиотерапии или паллиативной монохимиотерапии? Это два наиболее эффективных способа борьбы с данными раковыми клетками, но химиопрепараты оказывают токсическое влияние на косный мозг, от чего и умирают больные СПИДом - данное лечение не рискуют использовать при иммунодефицитном состоянии.
Практически 100% больных не проживают больше 3 месяцев с начала появления опухолей. Злокачественные новообразования бордового цвета поражают слизистые оболочки и дерму.

Изначально ученые пришли к выводу, что центральная нервная система страдает по причине развития оппортунистических заболеваний, затем установили первичную этиологию психических расстройств - размножение вируса в тканях мозга. Частые причины смерти - энцефалит и менингит.
Как умирают люди от ВИЧ-инфекции, СПИДа - симптомы (см. фото) развития энцефалопатии:
- Обсессивно-компульсивные расстройства (потеря ориентации в пространстве, испуг, агрессия);
- Эпилептические припадки (в тяжелых случаях);
- Нарушения памяти;
- Судороги;
- Апатия;
- Повышенная раздражительность.
СПИД - смертельная болезнь, которая приводит к летальному исходу при развитии СПИД-дементного синдрома на фоне инфекций вирусной и грибковой этиологии. Больше всего подвержены пациенты с менингитом, токсоплазмозом или лимфомой.
Специалисты рекомендуют, чтобы пациенты с данными симптомами находились под присмотром, потому что они могут быть склонны к насилию, суициду, также у некоторых внезапно развивается пристрастие к алкоголю и наркотическим веществам.
Энцефалопатии опасны тем, что при них может развиться кома. Так как умирает человек от ВИЧ, находясь в терминальной стадии, спустя полгода-год, данное состояние ускорит наступление летального исхода - больной пролежит в коме (из которой невозможно вывести) несколько месяцев.
Возбудителями вируса иммунодефицита считаются ВИЧ-инфекции, исходом прогрессирования которых является смертельно опасное заболевание - СПИД. Синдром приобретённого иммунодефицита характеризуется обширным поражением иммунной системы человека, при котором организм не в состоянии сопротивляться даже незначительным инфекциям, что нередко приводит к тяжёлой форме заболевания с последующим летальным исходом. ВИЧ является достаточно медленным вирусом, так как с момента инфицирования и до первых симптомов может пройти очень значительный период времени, вплоть до нескольких лет. У большинства заражённых вирус не даёт о себе знать более 10 лет.
Способы заражения ВИЧ:
Незащищённый половой контакт;
Антисанитарное проведение инъекций;
Переливание компонентов крови;
Заражение плода во время беременности и родов;
Кормление инфицированным грудным молоком;
При открытых ранениях и неквалифицированном хирургическом вмешательстве.
Рассмотрим, от каких инфекций умирают ВИЧ инфицированные люди.
Основной инфекцией, которая сопровождает ВИЧ, принято считать туберкулёз, передачу которого воздушно-капельным путём избежать очень трудно. Микобактерии данного заболевания встречаются и у здоровых людей, однако прогрессируют только при значительном снижении иммунной системы, часто перерастая в достаточно тяжёлую форму и поражая не только лёгкие, но и другие внутренние органы. ВИЧ-инфицированные дважды в год проходят рентгенологическое исследование лёгких, а также реакцию Манту. Туберкулёз проявляется длительным мокрым кашлем, высокой температурой, обильной потливостью и слабостью. При первых же симптомах необходимо немедленно обратиться к фтизиатру.
Заболевание характеризуется сложным воспалением лёгких, избежать которого практически невозможно, так как возбудитель переносится через воздух. Поэтому, при достаточно низком иммунитете назначают приём профилактических медицинских препаратов. Пневмоцистная пневмония сопровождается лихорадкой, сильным кашлем и болями в грудной клетке при дыхании. Возможно возникновение одышки и резкого снижения веса.
Достаточно большую опасность для здоровья ВИЧ-инфицированных представляют герпес-вирусы, которые наиболее рискованны при заражении половым способом или при непосредственном контакте с больным активной формой заболевания. Поражённые герпесом ткани достаточно длительное время не заживают, что приводит к более обширным повреждениям слизистой оболочки и кожи.
При заражении бактериального характера, заболевание может перерасти в бактериальную пневмонию, что особенно часто наблюдается у заядлых курильщиков и наркоманов. Нередко прогрессирование бактериальных инфекций приводит к расстройствам желудочно-кишечного тракта, а также размножению бактерий по кровотоку, вызывая сепсис, в результате которого больные умирают. Грамотные профилактические методы, применяемые для предотвращения пневмоцистной пневмонии, помогут избежать возникновения бактериальной.
Возникновение заболевания может спровоцировать употребление в пищу сырого мяса, а также контакт с кошачьим помётом. В этом случае Вич-инфицированные рискуют столкнуться с таким серьёзным и опасным осложнением, как поражение головного мозга, что может привести к отсутствию речи, параличу и коме. Достаточно часто пациенты, не выходя из комы, умирают.
Из кишечных инфекций, опасных для жизни ВИЧ-инфицированных, можно отметить дезинтерию, сальмонеллез и брюшной тиф, которые даже в лёгкой форме могут привести к плачевным последствиям.
Больные с ВИЧ-инфекцией часто подвержены таким редким формам сифилиса, как нейросифилис и сифилитический нефрит, интенсивно поражающий почки, осложнения которых наблюдаются даже при очень интенсивном лечении.
Практически все Вич-инфицированные носят в себе вирус гепатита В, которому нередко сопутствует вирус гепатита D, который протекает более тяжело.
У ВИЧ-больных кандидоз является наиболее частой грибковой инфекцией, которая поражает слизистую рта, носа и мочеполовых путей, проявляясь белым творожистым налётом на языке, нёбе, глотке, щеках и слизистой влагалища. На поздних стадиях заболевания молочница поражает пищевод, трахею, лёгкие и бронхи.
Данное заболевание приводит к воспалению оболочек мозга, что вызывает менингит. Возбудитель проникает в организм с помощью органов дыхания и провоцирует появление сильной лихорадки, тошноты, рвоты, потери сознания и головной боли. Иногда болезнь сопровождается кровянистым кашлем и размножением грибковой инфекции по кровотоку, вследствие чего больные умирают.
У больных с тяжёлой формой ВИЧ появляется склонность к возникновению различных образований, которые могут быть как доброкачественными, так и злокачественными.
Например, саркома Капоши поражает не только кожу и слизистую, но и внутренние органы, такие как лёгкие, желудочно-кишечный тракт, сердце и головной мозг.
Лимфомы наносят вред лимфатическим узлам, внутренним органам, а также спинному и головному мозгу, сопровождаясь лихорадкой, потливостью и резким снижением веса.
Злокачественные образования у ВИЧ-позитивных людей достаточно быстро развиваются и практически не поддаются лечению.
Прогрессирование ВИЧ-инфекций у каждого больного индивидуально, однако результат, увы, один - стадия СПИДа. В наше время современная медицина научилась значительно затормаживать и даже приостанавливать развитие иммунодефицита у человека при помощи антивирусных препаратов. Однако следует помнить, что продолжительность жизни больного зависит не только от медикаментозного лечения, но и от его собственного позитивного настроя на долгие счастливые годы.
ВИЧ – вирус иммунодефицита человека. Проникая в организм, он поражает иммунную систему, которая постепенно ослабевает все сильнее. Эффективного лечения данного заболевания не существует, и зараженный вирусом человек обречен на смерть.
Читайте также:


