Шишки на голове при вич
Сыпь при ВИЧ-инфекции разнообразна и тяжело диагностируются на догоспитальном этапе. Она является самым частым и ранним проявлением заболевания. На разных этапах ВИЧ-инфекции поражение кожи и слизистых оболочек регистрируется у 70 — 84% больных. Угнетение иммунной системы, обусловленное вирусом иммунодефицита (ВИЧ), приводит к развитию у больных инфекционно-воспалительных процессов, протекающих часто с атипичной картиной и широким спектром возбудителей. Отмечается неуклонный рост больных ВИЧ-инфекцией. Увеличивается число больных с различными СПИД-ассоциированными и оппортунистическими заболеваниями, в том числе протекающими с поражениями кожных покровов и слизистых оболочек.
Рис. 1. На фото больная с ВИЧ-инфекцией на стадии СПИДа.
Патогенез кожных поражений при ВИЧ-инфекции
Вирионы ВИЧ инфицируют клетки, имеющие на своей поверхности основные вирусные рецепторы СД4 — Т-хелперы, макрофаги, моноциты и фолликулярные дендритные клетки.
В шиповатом и базальном слое эпидермиса располагаются клетки Лангерганса (подтип дендритных клеток). Они реагируют на антигены ВИЧ, захватывают их, обрабатывают и доставляют в лимфатические узлы для представления покоящимся Т-лимфоцитам, вызывая развитие иммунных и цитотоксических реакций.
Инфицированные дендритные клетки при контакте с Т-лимфоцитами вызывают массивную репликацию вирусов и следующую за этим массовую гибель Т-лимфоцитов, которые элиминируются из кожи и лимфатических узлов.
В основе кожных проявлений, возникающих при инфекционных и неинфекционных заболеваниях, развивающихся при ВИЧ-инфекции, лежит поражение клеток иммунной системы и непосредственное воздействие вирусов иммунодефицита, например при папилломавирусной инфекции.
Рис. 2. На фото слева внутриэпидермальные макрофаги (клетки Лангерганса) — подтип дендритных клеток. Дендритные клетки имеют многочисленные разветвлённые отростки мембраны (фото справа).
Причины сыпи при ВИЧ-инфекции
Сыпь является патологическим элементом на кожных покровах и слизистых оболочках, отличающихся внешним видом, цветом и текстурой от здоровых тканей. У больных ВИЧ-инфекцией причиной поражения кожи и слизистых оболочек бывают бактериальные, грибковые и вирусные инфекции (в том числе опухоли), а так же дерматозы неясной этиологии. Поражения кожных покровов и слизистых оболочек при ВИЧ-инфекции носят рецидивирующий характер и постепенно приобретают тяжелое течение, характеризуются стойкостью к лечению, сочетаются с лифмаденопатией. Генерализация поражений на фоне слабости, лихорадки, диареи, потери массы тела и лимфаденопатии говорит о прогрессировании заболевания и перехода ВИЧ-инфекции в стадию СПИДа.
Наиболее часто в странах Западной Европы и США встречаются: герпетическая инфекция, кандидоз, туберкулез, пневмоцистоз, цитомегаловирусная инфекция и атипичные микобактериозы, на территории РФ — кандидоз полости рта, простой герпес и опоясывающий лишай, волосистая лейкоплакия, себорейный дерматит, вульгарные бородавки, саркома Капоши и контагиозный моллюск.
Патологии кожи и слизистых оболочек, встречающиеся при ВИЧ-инфекции:
- Неопластические процессы, вызванные вирусом герпеса 8 типа — саркома Капоши, вирусом герпеса 4 типа (Эпштейна-Барр) — В-лимфомы, лимфома Беркитта, назофарингеальная карцинома, вирусами папилломы человека — дисплазия и рак шейки матки, рак влагалища, наружных половых органов у мужчин и женщин, области анального отверстия.
- Вирусные инфекции, вызванные вирусами герпеса 1 — 7 типов (герпес и опоясывающий лишай, цитомегаловирусная инфекция, волосистая лейкоплакия, языка). Вирусные инфекции, вызванные вирусами папилломы человека (обыкновенные бородавки, остроконечные и плоские кондиломы). Вирусная инфекция, вызванная представителем семейства вирусов оспы (контагиозный моллюск).
- Бактериальные инфекции: стрепто- и стафилодермии поверхностные и глубокие (фолликулит, импетиго, эктима, целлюлит), бациллярный ангиоматоз.
- Грибковые (микотические) инфекции: кандидоз, актиномикоз, отрубевидный лишай, кокцидиоидоз, криптококкоз, бластомикоз, споротрихоз, гистоплазмоз.
- Протозойные инфекции: амебиаз кожи.
- Паразитарные заболевания: чесотка и чесотка норвежская.
- Изменения, связанные с нарушением функции сосудов: эритема, телеангиэктазии, гемморагические высыпания.
- Папулосквамозные дерматозы: псориаз, себорейный дерматит, розовый лишай.
- Поражение слизистой полости рта: афтозный и ангулярный стоматит, гингивит.
- Поражение волос и ногтей: истончение, избыточный рост волос, очаговая алопеция, изменение цвета и формы ногтей.
Рис. 3. На фото сыпь у ВИЧ-больного с саркомой Капоши.
Сыпь при ВИЧ-инфекции на стадии первичных проявлений
Сыпь при ВИЧ-инфекции в острой лихорадочной стадии обусловлена самими вирусами иммунодефицита. В этот период число CD4 + лимфоцитов остается более 500 в 1 мкл. Сыпь представлена эритемой
В стадии первичных проявлений при ВИЧ-инфекции чаще регистрируется эритематозная сыпь (участки покраснения разной величины) и макулопапулезная сыпь (участки уплотнений). Сыпь обильная, имеет багровую окраску, симметричная, локализуется на туловище, ее отдельные элементы могут располагаться так же на шее и лице, не шелушится, больного не беспокоит, имеет схожесть с высыпаниями при кори, краснухе, сифилисе и инфекционном мононуклеозе, исчезает в течение 2 — 3 недель даже без лечения. Изменения на коже часто протекают на фоне повышенной температуры тела и поражений слизистой рта в виде молочницы.
Иногда у больных появляются мелкие кровоизлияния в кожу или слизистые оболочки до 3-х см. в диаметре (экхимозы), при незначительных травмах могут появляться гематомы.
В острой стадии ВИЧ нередко появляется везикуло-папулезная сыпь, характерная для герпетической инфекции и контагиозного моллюска.
Стадия вторичных заболеваний развивается уже с конца стадии персистирующей генерализованной лимфаденопатии и характеризуется постепенным развитием бактериальных, паразитарных, грибковым, вирусных, протозойных и неопластических процессов.
Рис. 4. Сыпь при ВИЧ-инфекции на туловище — первый признак заболевания.
Сыпь при ВИЧ-инфекции грибковой природы
Грибковые поражения кожи и слизистых оболочек являются самыми распространенными при ВИЧ-инфекции. Наиболее часто встречается кандидоз, руброфития и разноцветный (отрубевидный) лишай. Микозы чаще регистрируются у лиц мужского пола молодого возраста. При резком снижении иммунитета формируются обширные участки поражения кожи и слизистых оболочек. В ряде случаев развиваются глубокие микозы (кокцидиоидоз, криптококкоз, бластомикоз, споротрихоз, гистоплазмоз и хромомикоз), которые регистрируются вне эндемичных для них зонах. Они относятся к группе оппортунистических инфекций и являются признаком быстрого прогрессирования СПИДа.
При ВИЧ-инфекции наиболее часто встречаются заболевания, вызванные условно-патогенной флорой — грибами рода Candida — Candida albicans.
Способствуют патологическому росту возбудителей множество факторов, главным из которых является резкое угнетение иммунитета. Поражения грибами рода кандида регистрируются в ротовой полости, на слизистой гениталий, в складках кожи и перианальной области. Заболевание со временем приобретает тяжелое течение. Отмечается сочетанное поражение кожи, слизистых оболочек и гениталий.
Постепенное снижение иммунитета приводит к распространению инфекции. Заболевание тяжело поддается лечению. Отличительной особенностью кандидоза при ВИЧ-инфекции является развитие болезни у молодых людей, ранее не получавших антибактериальные препараты, кортикостероиды или цитостатики.
Рис. 5. Поражение слизистой полости рта при кандидозе. Слева — острая форма заболевания. Язык гиперемирован, сосочки сглажены, отмечается жжение во рту при употреблении острой пищи. На фото справа — распространенный кандидоз полости рта.
Рис. 6. Кандидоз развивается у 85% ВИЧ-больных. На фото тяжелая форма кандидоза полости рта.
Рис. 7. Часто при ВИЧ-инфекции развивается кандидоз паховых складок и анальной области. Покраснение, зуд и жжение — основные признаки заболевания.
Рис. 8. Кандидозный вагинит. При кольпоскопии видны участки творожистого налета. Зуд и жжение в области наружных половых органов, обильные творожистые выделения из влагалища с неприятным запахом — основные симптомы заболевания.
Рис. 9. Острая форма кандидоза у женщины и мужчины. На фоне резкой гиперемии видны отдельные участки творожистого налета.
Рис. 10. Баланопостит, как последствие кандидоза (молочницы) у ВИЧ-больных.
Грибки (дерматофиты) — частая причиной сыпи при ВИЧ-инфекции. Наиболее часто у больных встречается руброфития, причиной которой является грибок Trichophyton rubrum (красный трихофитон). При заболевании поражается кожа межпальцевых промежутков (чаще на ногах), кожа стоп и ногти. Чуть реже поражается кожа крупных складок, туловища, лица и головы. Грибы долго могут паразитировать на коже человека, не вызывая патологии. Но при угнетении работы иммунной системы они начинают интенсивно размножаться. При ВИЧ-инфекции заболевание носит распространенный характер и трудно поддается лечению.
Рис. 11. Глубокая (фото слева) и подошвенная (фото справа) дерматофития часто встречаются у больных с ВИЧ-инфекцией. При сниженном иммунитете гноеродные бактерии быстро проникают в глубокие слои кожи и разрушают их, а сам грибок распространяется на всю подошву.
К условно-патогенным микроорганизмам относиться располагающийся в устьях волосяных фолликул дрожжеподобный грибок Pityrpsporum orbiculare. При снижении иммунитета грибы проникают в роговой слой эпидермиса и интенсивно размножаются, захватывая обширные участках тела на спине, груди, шее, плечах, животе, редко на коже конечностей.
Рис. 12. Сыпь на коже при отрубевидном лишае часто встречается у ВИЧ-больных. Характеризуется появлением пятен разной величины и конфигурации, имеющих склонность к периферическому росту и слиянию, резко очерчены, имеют разный оттенок — от розового до бурого, чаще цвета кофе с молоком.
Нередко у ВИЧ-больных развивается себорейный дерматит. До 40% больных страдает данным заболеванием на этапе ВИЧ-инфекции, от 40 до 80% больных — на этапе СПИДа.
Причиной себорейного дерматита являются липофильные грибы Malassezia furfur (Pityrosporum), которые паразитируют на кожных покровах многих людей в местах наибольшего скопления кожного сала: на волосистой части головы — Pityrosporum ovale, на коже туловища — Pityrosporum orbiculare. На фоне резкого угнетения иммунитета себорейный дерматит протекает тяжело и имеет склонность к генерализации. Его появление является негативным прогностическим признаком.

Рис. 13. Вид сыпи у ВИЧ-больных при себорейном дерматите кожи головы и лица.
Рис. 14. Себорейный дерматит лица.
Рис. 15. Тяжелая форма себорейного дерматита при СПИДе.
Сыпь при герпетических инфекциях
Герпетические инфекции регистрируются у каждого третьего больного ВИЧ-инфекцией. Их причиной являются α и γ-герпес-вирусы. Герпетические инфекции при ВИЧ-инфекции протекают тяжело, часто регистрируется рецидивирующее течение и атипичные формы локализации. Длительность инфекционного процесса более 1-го месяца при отсутствии причин, приводящих к иммуносупрессии — отличительная их особенность заболевания.
Вирусы герпеса при ВИЧ-инфекции поражают обширные участки, образованные язвы крупные по размеру и долго не заживают. Рецидивирующее течение заболевания является плохим прогностическим признаком и позволяет заподозрить переход ВИЧ-инфекции в стадию СПИДа. Наиболее часто высыпания у ВИЧ-больных локализуются на губах и лице, перианальной области и половых органах.
Вирусы простого герпеса 1-го типа (Herpes simplex virus 1) поражают слизистые оболочки глаз, полости рта, кожные покровы лица и верхней половины туловища.
Вирусы простого герпеса 2-го типа (Herpes simplex virus 2) поражают кожу ягодиц и нижних конечностей, слизистые оболочки и кожу половых органов.
Вирусы простого герпеса 3-го типа (Varicella zoster) вызывает ветряную оспу и опоясывающий лишай.
Вирусы герпеса человека 5-го типа (Cytomegalovirus) являются причиной развития цитомегаловирусной инфекции, вирусы герпеса человека 6-го и 7 -го типов — синдрома хронической усталости и депрессии иммунитета.
Вирусы герпеса 4-го типа (Эпштейна-Барр) вызывают инфекционный мононуклеоз, лимфому Беркитта, назофарингеальную карциному, волосистую лейкоплакию языка, В-клеточную лимфому и др.
Вирусы герпеса 8-го типа являются причиной саркомы Капоши у больных СПИДом.
Рис. 16. Герпетические язвы на губах при ВИЧ-инфекции имеют большие размеры, кратерообразные, неправильной формы с резко гиперемированным дном (фото слева). Герпетические кератиты (фото справа) часто заканчиваются слепотой.
Рис. 17. Вид сыпи у ВИЧ-больных при поражении вирусами герпеса кожи лица. Высыпания множественные и являются плохим прогностическим признаком.
Рис. 18. Рецидивирующий герпес у больной СПИДом.
Рис. 19. Герпесное поражение кожи лица и слизистых оболочек губ у больных с резко сниженным иммунитетом. На фото справа геморрагическая форма герпеса.
Рис. 20. При распространенных высыпаниях заболевание часто осложняется присоединением вторичной инфекции, что наблюдается у лиц с резко сниженным иммунитетом.
Рис. 21. Наиболее тяжело опоясывающий лишай протекает у взрослых с тяжелым иммунодефицитом. Рецидивирующий характер заболевания, стойкая лимфаденопатия и сочетание с саркомой Капоши указывает на развитие СПИДа у больного. Опоясывающий лишай имеет множественные проявления — от везикулярных высыпаний до тяжелых поражений геморрагического и некротического характера. Его появление у лиц из групп риска является показанием к обследованию на ВИЧ-инфекцию.
Рис. 22. Герпесные высыпания в области промежности. Поражена кожа ягодиц и наружных половых органов женщины.
Рис. 23. На фото генитальный герпес у женщины (атипичная форма) и мужчины.
Рис. 24. У ВИЧ-больных нередко развивается герпетический проктит, проявляющийся болезненной эритемой и отеком перианальной области.
Рис. 25. Вид сыпи при ветрянке. Ветрянка у ВИЧ-больных имеет длительное течение — от нескольких недель до нескольких месяцев. Часто после выздоровления заболевание возобновляется вновь (рецидивирует).
Рис. 27. Саркома Капоши входит в группу мезенхимальных опухолей сосудистой ткани и является патогомоничным признаком ВИЧ-инфекции. Встречается у 90% больных СПИДом, лиц молодого возраста (до 35-и лет). У трети из них высыпания локализуются в полости рта. Болезнь носит распространенный характер и быстро прогрессирует.
Рис. 28. Пятна, узелки, бляшки и опухолевидные образования — характерные признаки сыпи у ВИЧ-больных с саркомой Капоши. Чем ниже иммунитет, тем короче жизнь больного. До 80% из них умирают в течение первых 2-х лет.
Рис. 29. Внеузловые (экстранодальные) высокодифференцированные неходжкинские В-клеточные лимфомы в стадии СПИДа регистрируются у 46% больных. При заболевании поражается центральная нервная система, желудочно-кишечный тракт, печень и костный мозг.
Рис. 30. Неходжкинская лимфома Беркитта является опухолью высокой степени злокачественности. Развивается из В-лимфоцитов, быстро распространяется за пределы лимфатической системы. Интоксикация, лихорадка, исхудание, ночные поты и локальный зуд, отек челюсти и шеи, кишечная непроходимость и кровотечения — основные симптомы заболевания.
Сыпь при ВИЧ-инфекции поксвирусной природы
У лиц с ВИЧ-инфекцией сыпь на лице, шее, груди, подмышечных впадинах, тыла кистей, предплечьях, лобковой области, наружных половых органах и внутренней поверхности бедер может быть проявлением контагиозного моллюска. Его причиной являются два типа поксвирусов (вирусов оспы). Наиболее подвержены заболеванию лица с ослабленным иммунитетом. При контагиозном моллюске на кожных покровах появляются множественные высыпания, имеющие полусферическую форму, размером с булавочную головку розоватого или молочного цвета с пуповидным вдавлением в центре, достигающих размеров до 1,5 см. В узелках различается белая творожистая масса, которая представляет собой среду обитания вирусов. При СПИДе болезнь быстро прогрессирует.
Рис. 31. На фото сыпь при контагиозном моллюске.
Сыпь при ВИЧ-инфекции папилломавирусной природы
Вирусами папилломы человека (ВПЧ) инфицировано до 70% населения Земли. Сегодня изучено более 100 типов вирусов. У ВИЧ-инфицированных больных папилломавирусная инфекция часто является причиной сыпи на коже и слизистых оболочках.
- Неонкогенные ВПЧ вызывают развитие подошвенных и вульгарных бородавок.
- Онкогенные типы вирусовнизкой степени озлокачествления являются причиной остроконечных кондилом, эндоуретральных кондилом, кондилом шейки матки, бородавчатой эпидермрмодисплазии, ларингеального папиломатоза, гигантской кондиломы Бушке—Левенштейна, верруциформной эпидермодисплазии Левандовского-Лютца.
- Онкогенные типы папилломавирусов высокой степени озлокачествления являются причиной развития плоских кондилом, дисплазии шейки матки, рака шейки матки и влагалища, наружных половых органов у мужчин и женщин, области анального отверстия.
У ВИЧ-больных частота заболеваний, вызванных ВПЧ, значительно возрастает. Их течение тяжелое и затяжное. Характерны нетипичные локализации.
Рис. 32. У ВИЧ-больных часто отмечается появление вульгарных бородавок. Они множественные, постепенно увеличиваются в размерах, процесс имеет склонность к генерализации.
Рис. 33. Бородавки у ВИЧ-больных.
Рис. 34. Остроконечные кондиломы на половых органах часто регистрируются у ВИЧ-больных и зависят от числа половых партнеров. Чем ниже иммунитет, тем больше разрастаются кондиломы, вплоть до образования обширных конгломератов.
Рис. 35. Остроконечные кондиломы в области анального отверстия и на языке — частый признак ВИЧ-инфекции. Возникают после половых сношений.
Рис. 36. На фото гигантские остроконечные кондиломы Бушке-Левенштейна. Располагается на половых органах, аноректальной и паховых областях. Часто озлокачествляются.
Рис. 37. Вирус папилломы человека является причиной дисплазии (фото слева) и рака шейки матки (фото справа). Беспорядочная половая жизнь способствует распространению инфекции. Дисплазия шейки матки в 40 — 64% случаев перерождается в раковую опухоль. Нормальная иммунная система сдерживает этот процесс на многие годы (15 — 20 лет). При слабой иммунной системы переход в раковую опухоль происходит в течение 5 — 10 лет.
Сыпь при ВИЧ-инфекции бактериальной природы
На фоне резкого угнетения иммунной системы у ВИЧ-больных часто развиваются поверхностные и глубокие стрепто- и стафилодермии в виде фолликулитов, импетиго, эктим и целлюлита.
Рис. 38. Вид сыпи у больных СПИДом при бациллярном ангиоматозе. Причиной заболевания являются бактерии рода Bartonella. Папулы фиолетовой или ярко-красной окраски, формирующие болезненные узлы — основные элементы сыпи при бациллярном ангиоматозе.
Рис. 39. Норвежская чесотка развивается у лиц с резко сниженным иммунитетом, в том числе у больных СПИДом. Членистоногие паразиты чесоточные клещи — главная причина заболевания.
Сыпь при ВИЧ-инфекции позволяет не только заподозрить проявления иммунодефицита, но и прогнозировать течение заболевания и своевременно назначить антиретровирусную терапию.
Нередко ВИЧ-инфекция долгое время никак себя не проявляет, и единственный симптом, по которому можно понять, что в организме что-то не в порядке, это увеличение лимфоузлов. При ВИЧ характерно увеличение сразу нескольких групп лимфоузлов, иногда до пяти сантиметров в диаметре. Периодически ВИЧ-положительные пациенты жалуются на боль в лимфоузлах. 
Лимфатические узлы – это естественные образования организма, расположенные по ходу лимфатических сосудов. Через лимфоузлы по лимфатическим сосудам протекает лимфа, собирая из суставов, мышц и органов микробы, токсины и опухолевые клетки. Лимфоузлы расположены, в основном, группами. На ощупь они могут быть разных размеров – от пшеничного зерна до фасоли.
Лимфа, протекая через лимфоузлы, очищается от инородных частиц и обогащается антителами, препятствующими размножению в нашем организме бактерий и вирусов и нейтрализующими вредные токсины. Таким образом, лимфоузлы – это естественные барьеры нашего организма, которые чутко реагируют на присутствие в организме инфекции.
Причины увеличения лимфоузлов
Причин увеличения лимфоузлов достаточно много: от привычного всем кариеса до онкологического заболевания лимфатической системы. Изменение размеров лимфоузлов может указывать, что в организме:
- инфекция: бактериальная, вирусная или грибковая;
- паразиты;
- системное или аутоиммунное заболевание (ревматизм, васкулит, и т.д.);
- онкологические заболевания лимфатической системы, в том числе поражение системы метастазами при опухолевом процессе.
Увеличение лимфоузлов происходит, когда инородных тел в лимфе – вирусов, бактерий, раковых клеток – становится столько, что защитные силы организма не могут справиться с ними тут же, на месте. В этом случае организм начинает экстренно вырабатывать всё новые клетки иммунной системы, лимфоузлы при этом начинают расти.
Если увеличение лимфоузлов не сопровождается покраснением кожи и болезненностью при надавливании, такие изменения называют лимфоаденопатией.
Лимфоаденопатия при ВИЧ
Как правило, увеличение лимфоузлов наблюдается на всех стадиях заболевания. Иногда пациенты замечают, что на шее выросла внушительная шишка, податливая при нажатии, подвижная, часто безболезненная. Обычно такие шишки при ВИЧ появляются сразу в нескольких местах.
Это связано с тем, что ВИЧ поражает сразу весь организм. Причём, если более двух групп лимфоузлов увеличены на протяжении трёх и более месяцев, то назначается обязательный анализ на определение антител к ВИЧ-инфекции, так как это один из наиболее характерных признаков заражения.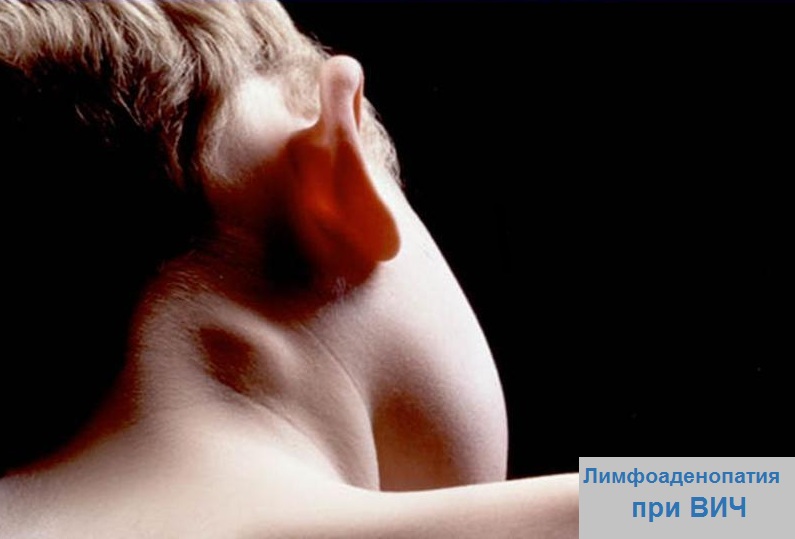
Если к указанным симптомам присоединяется болезненность при нажатии, то речь идёт уже о воспалении лимфоузлов. Воспалительный процесс лимфатических узлов называется лимфаденит. При ВИЧ иммунитет испытывает значительные нагрузки, в отсутствие терапии довольно скоро присоединяются различные инфекции, с которыми организму непросто справиться. Всё это приводит к болезненному воспалению лимфоузлов.
Где воспаляются лимфоузлы при ВИЧ?
Где, насколько и как скоро увеличатся лимфатические узлы у заражённого, обусловлено возможностью иммунитета сопротивляться чужеродным организмам. Если иммунитет серьёзно ослаблен, лимфоаденопатия может проявиться уже в самом начале заболевания, а также может сопровождать ВИЧ-инфекцию в течение многих лет, то появляясь, то снова исчезая.
Иногда увеличение лимфоузлов может быть незначительным и не доставлять дискомфорта больному. Тем не менее, в той или иной степени изменение размеров основной группы лимфоузлов можно заметить при внимательном осмотре.
В первую очередь следует обратить внимание на следующие группы лимфоузлов:
- околоушные,
- подчелюстные,
- затылочные,
- шейные,
- под- и надключичные,
- локтевые.
В норме эти лимфатические узлы практически не прощупываются. При лимфоаденопатии узлы становятся более плотными, но при этом остаются эластичными. Покраснения кожи в районе поражённых лимфоузлов и болезненность при надавливании присутствуют только в случае присоединения инфекции.
При ВИЧ лимфоузлы вырастают в среднем до двух, реже до пяти, сантиметров в диаметре. Иногда увеличенные лимфоузлы могут сливаться между собой, тогда при надавливании ощущается достаточно сильная боль.
Многих ВИЧ-положительных пациентов беспокоит вопрос, насколько сильно увеличатся размеры лимфоузлов и будет ли это заметно окружающим. В основном, значительное увеличение узлов в размере наблюдается на поздних стадиях ВИЧ, в этих случаях на шее, затылке, под челюстью могут вырастать шишки внушительных размеров, заметные невооруженным глазом. В такой ситуации больным приходится маскировать увеличенные узлы волосами, одеждой, аксессуарами.
Лимфоузлы, размерами более двух сантиметров в диаметре, показатель серьёзного снижения иммунитета и повод провериться на наличие сопутствующих инфекций.
Чаще всего увеличиваются лимфоузлы, расположенные выше пояса. Но у ВИЧ-инфицированных рожениц в постродовой период может наблюдаться генерализованная лимфоаденопатия. То есть, увеличение всех групп лимфоузлов, особенно если имеется заражение вирусом герпеса. Если больной обнаруживает у себя значительное увеличение паховых лимфоузлов, это повод провериться на заболевания, передающиеся половым путём (ЗППП), так как увеличение бедренных и паховых лимфоузлов характерно, скорее, для венерических заболеваний, чем для ВИЧ.

Туберкулёз лимфоузлов при ВИЧ
Больные ВИЧ-инфекцией, как лица с ослабленным иммунитетом, особо подвержены туберкулёзу. При попадании бактерии в дыхательные пути образуется первичный очаг болезни. Здесь же происходит заражение лимфы, вместе с током которой бактерия разносится по организму, поражая лимфатические узлы.
Туберкулез лимфоузлов при ВИЧ встречается и при лёгочной форме заражения, и как самостоятельное заболевание. В начальной форме туберкулёз лимфоузлов сложно отличить от лимфоаденопатии, так как узлы, в основном, не превышают одного сантиметра в диаметре и не болят при надавливании. Тем не менее, через некоторое время у больного могут появиться новые жалобы:
- температура достигает 39 градусов;
- кожа излишне бледная;
- больной быстро устаёт;
- появилось излишнее потоотделение.
Вскоре после появления этих симптомов, лимфоузлы начинают напоминать гроздья наростов, при надавливании ощущается острая боль. В последствии могут появляться гнойные свищи, после прорыва которых температура может идти на спад, что затрудняет диагностику туберкулёза лимфоузлов.
Чтобы убедиться в том, что лимфоузлы поражены туберкулёзом, традиционных проб Манту и анализа мокроты может быть недостаточно. Поэтому для подтверждения диагноза рекомендуется провести биопсию или томографию поражённого лимфоузла.

Лимфома и злокачественные опухоли
К увеличению лимфоузлов могут присоединиться и другие симптомы:
- зудящая сыпь;
- ночная потливость;
- потеря веса;
- увеличение печени и селезёнки;
- стойкое увеличение температуры до 37-38 градусов.
Всё это может свидетельствовать о возникновении лимфомы – злокачественного образования лимфатических узлов.
При поражении центральной нервной системы могут также присутствовать периодические эпилептические припадки. В редких случаях у ВИЧ-инфицированных может развиваться лимфома головного мозга. При этом больные часто жалуются, что у них сильно болит голова.
В то же время следует понимать, что головная боль при ВИЧ-инфекции не всегда свидетельствует об онкологических процессах. Причиной головной боли могут быть привычные ОРВИ, повышенное или пониженное давление. А могут и более серьёзные нарушения: менингит, поражение нервных волокон, интоксикация при тяжёлых инфекциях, как, например, пневмония. Если головная боль при ВИЧ продолжается дольше нескольких дней, не реагируя на привычные анальгетики, это серьёзный повод обратиться к врачу.
Для точного подтверждения диагноза помимо врачебного осмотра и общего анализа крови проводят биопсию поражённого лимфоузла. А если лимфоузел расположен в местах, недоступных для осмотра, рекомендуется провести лучевую диагностику, например, томографию. Для определения наличия раковых клеток в костномозговой ткани также проводится исследование костного мозга. В некоторых случаях назначаются дополнительные исследования по усмотрению лечащего врача.
Злокачественное перерождение лимфоидной ткани поражает около трети больных ВИЧ. В основном, лимфомы при ВИЧ-инфекции образуются на последней стадии. Но при отказе от приёма назначенных препаратов и сильном снижении иммунитета, лимфома может образоваться раньше.
Лимфома при ВИЧ-инфекции прогрессирует стремительно, давая метастазы. Большинство ВИЧ-инфицированных при лимфоме умирает в течение года, так как преодолеть это заболевание полностью в этой ситуации весьма трудно, а раковые процессы в организме ухудшают эффективность применения антиретровирусной терапии.
Лечение заболеваний лимфоузлов при ВИЧ
Лечение изменения размера лимфоузлов при ВИЧ зависит от его причины. Иногда бывает достаточно повысить сопротивляемость иммунитета, чтобы лимфоузлы пришли в норму.
В других случаях приходится принимать специальные препараты, чтобы подавить инфекцию, вызвавшую лимфоаденопатию. При туберкулёзе лимфатических узлов назначают антибиотики и противотуберкулёзные препараты.
Лечение при онкологических процессах проходит по стандартным сценариям: если нет противопоказаний, проводятся облучение и/или полихимиотерапия. Среди народных методов лечения при отсутствии индивидуальной непереносимости рекомендуется употребление мёда, сухофруктов, отваров ягод и трав, витаминов и минералов. Использование компрессов на увеличенные лимфоузлы без разрешения врача не рекомендуется.
Одной из важных причин высокой смертности среди больных ВИЧ при присоединении сопутствующих инфекций и злокачественных процессов является выявление болезни на поздних стадиях. Поэтому необходимо своевременно проходить обследования у специалистов и строго следовать назначенной терапии. В этом случае многим больным удаётся вести полноценную жизнь в течение многих лет.
Читайте также:


