Сифилис и болезнь дауна

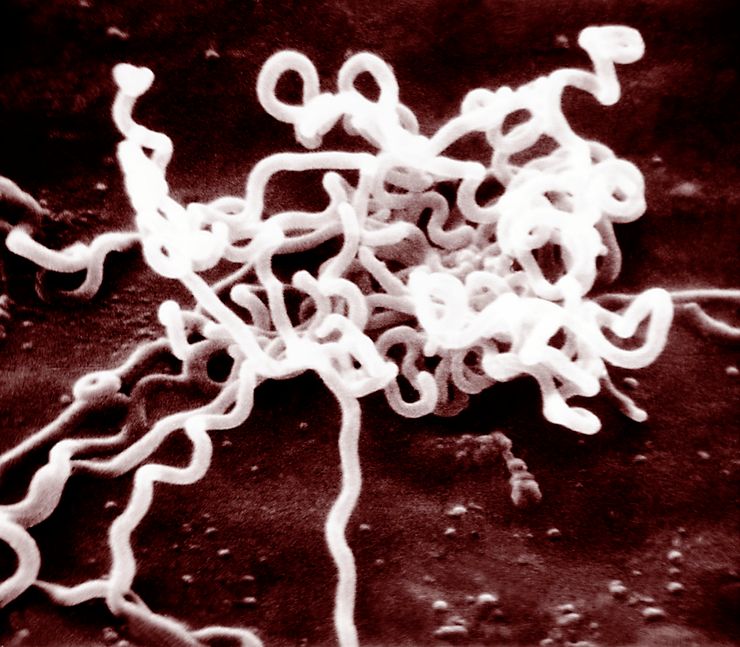
Сифилис у детей: как выглядит бледная трепонема
Причины развития
Возбудителем сифилиса у детей является бледная трепонема. Она быстро разрушается под воздействием высоких температур и спирта. Устойчива к низким температурам. При попадании в неблагоприятные для выживания условия образует цисты — защитные оболочки.
Бледная трепонема не может спровоцировать возникновение врожденного сифилиса до наступления 16 недели беременности. Это связано с незрелостью плода.
Заражение плода происходит от больной матери. Проникновение возбудителя в его организм может произойти тремя путями:
через поврежденную бледной трепонемой плаценту;
через пупочную вену;
через лимфатические щели в области пупочных сосудов.
Встречается заболевание достаточно редко. На территории стран СНГ заболеваемость составляет 0,6 случаев на 100000 больных. В последние годы, учитывая активное развитие диагностических методик, отмечается снижение данного показателя.
Классификация заболевания
Выделяют следующие варианты болезни:
бессимптомная ранняя форма;
Ранняя форма заболевания выявляется в первые три месяца после рождения ребенка. Поздний сифилис, в свою очередь, обостряется после 2 лет. В зависимости от варианта течения, значительно отличается клиническая картина.
Симптомы
Сифилис плода возникает на 5 месяце беременности и характеризуется поражением всех внутренних органов. В этом случае шансы на выживание очень низки и составляют менее 10%. Обычно беременность заканчивается мертворождением либо гибелью плода. Заподозрить сифилис плода можно по следующим проявлениям:
избыточная масса плаценты;
поражения внутренних органов.
Проявления ранней формы заболевания могут возникать как сразу после рождения ребенка, так и в первые месяцы жизни. Существуют признаки, которые не характерны для приобретенной формы и могут встречаться исключительно при врожденной.
Это такие признаки, как:
диффузная инфильтрация кожных покровов;
Под остеохондритом Вегенера понимается нарушение обмена кальция и снижение формирования костеобразовательных клеток, приводящее поражению костей на границе эпифиза и диафиза. Диффузная инфильтрация развивается на 2 месяце жизни и формируется в виде локальных утолщений кожи стоп и лица.
Заболевание может передаваться второму и третьему поколению. То есть от матери, страдающей от врожденной формы болезни,может родиться больной ребенок.
Пузырчатка проявляется поражением стоп и ладоней в виде образования везикул, окруженных красным венчиком и наполненных гнойным или кровянистым содержимым. Сифилитический ринит возникает в виде насморка с обильным кровянистым и гнойным отделяемым, сопровождающегося значительными повреждениями костей носа.
При наличии одного из вышеуказанных симптомов врач сразу выставляет диагноз, даже без проведения анализов. Также могут встречаться следующие проявления:
сыпь на лице, руках и ногах;
нарушения работы почек и селезенки.
Если ребенок рождается с явными проявлениями сифилиса, чаще всего он является нежизнеспособным и погибает в первые дни. Это связано с сильными повреждением внутренних органов.
Триада Гетчинсона — классическое проявление поздней формы заболевания. Она включает в себя поражение роговицы, глухоту и изменение зубов.
Бессимптомная форма встречается достаточно редко и подтверждением диагноза может стать только серологическое исследование. Поздняя форма заболевания, помимо классических проявлений, может иметь следующие признаки:
двусторонний паренхиматозный кератит;
рубцы вокруг рта;
поражение внутреннего уха с развитием глухоты;
деформация большеберцовой кости по типу саблевидной голени;
Чаще всего данная форма проявляется после 7 лет, но может встречаться и в более старшем возрасте. Также для нее характерно поражение нервной системы и появление на коже сифилитических гумм. Длительное скрытое течение с поздней манифестацией может привести к такому серьезному неврологическому проявлению, как паралич.
Диагностика

Диагностика врожденного сифилиса
Крайне редко случается, что заболевание обнаружили только после рождения ребенка. Обычно его выявляют или предполагают возможное развитие еще во время беременности во время тщательного обследования матери.
Даже зная, как проявляется патология, врач не может поставить диагноз только на основании характерной клинической картины. Для того, чтобы определить сифилис у детей, используются следующие трепонемспецифичные исследования:
Нетрепонемные тесты используются не столько для постановки диагноза, сколько для контроля эффективности проводимого лечения. К ним относятся:
тест с непрогретой сывороткой;
определение плазменных реагинов;
тест с толуидиновым красным.
Также в постановке диагноза большую роль играет сбор анамнеза матери, а также наличие соответствующей клиники заболевания.
Лечение
Заболевание лечится исключительно консервативно. Основным методом терапии является парентеральное введение бензилпенициллина. Так, рекомендуется введение бензилпенициллина каждые 6 часов первые 28 суток. Однако у некоторых детей могут отмечаться аллергические реакции на препарат. В этом случае используется ампициллин или антибиотик цефалоспоринового ряда.
После получения специфического лечения каждые три месяца необходимо проводить обследование ребенка для выявления титра антител. В том случае, если не происходит достаточно снижения показателей, назначается еще один курс лечения длительностью 10 дней. Помимо специфической терапии могут использоваться препараты следующих групп:
Неспецифическая терапия необходима для борьбы с последствиями заболевания и назначается только при подозрении на повреждения внутренних органов.
Последствия
Развитие возможных последствий напрямую зависит от правильного проведения терапевтических и диагностических мероприятий, а также формы патологии. В случае отсутствия адекватной медикаментозной терапии может произойти не только инвалидизация ребенка, но и летальный исход. Так, сифилис у детей может привести к следующему:
снижение зрения вплоть до полной слепоты;
задержка речевого развития;
нарушение деятельности половой системы.
Еще одним, самым серьезным осложнением, является мертворожденность и внутриутробная гибель плода. При заражении матери на ранних сроках, при отсутствии лечения, риск этого достаточно высок. Всего этого можно избежать, если во время беременности соблюдать все необходимые рекомендации, а также проводить профилактические мероприятия.
Профилактика
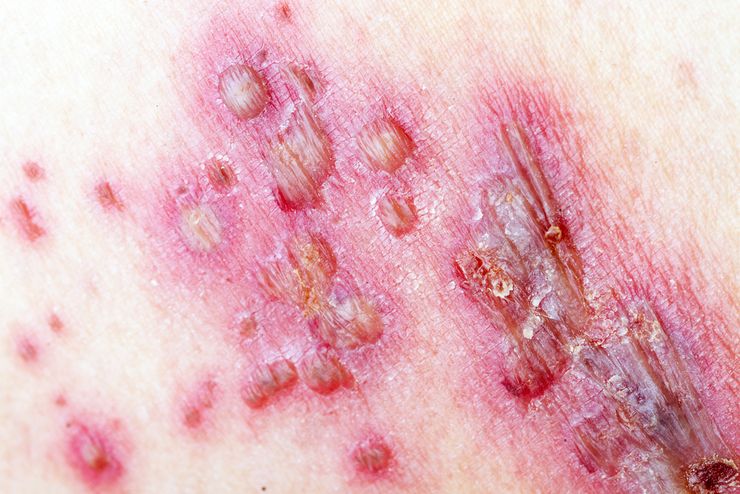
Как проявляется сифилис у детей: вариант сыпи
Беременные в плановом порядке должны проходить обследование на сифилис. В норме, за 9 месяцев оно проводится 3 раза. Также данное обследование необходимо повторить в том случае, если за время беременности произошло заражение инфекциями, передающимися половым путем. Своевременное выявление заболевания во время беременности позволяет начать лечебные мероприятия и снизить риск формирования осложнений у плода. Также при рождении ребенка без проявлений заболевания от болеющей матери, которая не получала во время беременности специфическую терапию, рекомендовано проведение профилактического лечения.
Врожденный сифилис - серьезное заболевание, приводящее к ряду осложнений, вплоть до летального исхода. Адекватное лечение матери во время беременности позволяет снизить вероятность появления клинических признаков у ребенка в разы. Именно поэтому своевременное прохождение обследования в женской консультации должно быть приоритетным для каждой матери. Также, при подозрении на заражение во время беременности необходимо немедленно обратиться к специалисту.
Также интересно почитать: гипогликемия у детей
"Трех лет от роду, играя в парке, цесаревич Алексей упал и получил ранение, вызвавшее кровотечение. Вызвали придворного хирурга, который применил все известные медицине средства для того, чтобы остановить кровотечение, но они не дали результата, царица упала в обморок. Ей не нужно было слышать мнения специалистов, чтобы знать, что означает это кровотечение: это была ужасная гемофилия - наследственная болезнь мужского поколения ее рода в течение трех столетий. Здоровая кровь Романовых не могла победить больной крови Гессен-Дармштадтских, и невинный ребенок должен был страдать от той небрежности, которую проявил русский двор в выборе невесты Николая II", - писал великий князь Александр Михайлович.
В настоящее время синтезирован искусственный фактор свертывания крови, отсутствие которого в организме царевича привело к кровотечению. Регулярное его введение позволяет больным гемофилией вести активный образ жизни, даже заниматься спортом.
Синдром Дауна - наследственное заболевание, трисомия по 21 хромосоме. Признаки: умственная отсталость, мышечная гипотония, плоское лицо, монголоидный разрез глаз. Продолжительность жизни определяется наличием пороков желудочно-кишечного тракта и сердца.
Частота в популяции - 1:700. С возрастом (мать старше 35 лет, отец старше 40 лет) частота встречаемости болезни Дауна удваивается.
Существуют такие формы болезни Дауна, при которых риск более высок. Они встречаются редко, чаще всего в родословной имеется несколько случаев рождения детей с синдромом Дауна. Тогда необходимо обратиться в медико-генетическую консультацию.
Нам в начале XXI века повезло больше, чем семье русского царя, так как в арсенале современной медицины существуют методы диагностики, профилактики и лечения многих наследственных патологий. И не воспользоваться ими сейчас - это уже настоящая небрежность, за которую будет расплачиваться невинный ребенок.
Медико-генетическое консультирование и методы пренатальной (дородовой) диагностики помогают предотвратить рождение ребенка с тяжелыми наследственными заболеваниями.
Как проходит медико-генетическое консультирование? Прежде всего проводится беседа с будущими родителями. Но к такой беседе нужно подготовиться, тщательно расспросив, насколько это возможно, всех ближайших кровных родственников о том, не случалось ли в их семьях рождения детей с уродствами, умственно и физически неполноценных детей, повторных выкидышей, бесплодия, кровнородственных браков. Если имеются доподлинно известные случаи наследственных заболеваний, выясняют, кто из родни - мужчины или женщины - страдали этим недугом.
К сожалению, очень редко к генетику обращаются здоровые родители, планирующие ребенка. Обычно врач имеет дело с ситуацией, когда женщина долго не может забеременеть или когда в семье рождается больной ребенок.
У человека в каждой клетке его тела содержится 23 пары хромосом. Каждая хромосома состоит из генов, в которых заложена информация о цвете глаз, цвете волос, особенностях обмена веществ и т.д. В них может содержаться и передаваться по наследству предрасположенность к различным заболеваниям, таким, например, как сахарный диабет, бронхиальная астма, язвенная болезнь желудка и двенадцатиперстной кишки. Если вовремя начать профилактику этих заболеваний, то они либо вообще не проявляются, либо имеют более легкое течение. Чтобы узнать, к чему может быть предрасположен ребенок, нужно выяснить, чем болеют все ближайшие родственники.
Кроме того, в хромосоме могут содержаться грубо “деформированные” гены, которые либо передаются из поколения в поколение и никак не проявляются, либо возникают вследствие мутации под действием радиации, вредных химических веществ и некоторых лекарств и вызывают тяжелые наследственные заболевания.
Наличие в родословной наследственной патологии означает, что вы можете быть потенциальным носителем “порочного” гена. Для развития болезни должны встретиться два “патологических” гена, переданные от ваших папы и мамы. Ведь за любой признак отвечают два гена, имеющихся в ДНК-программе. Если же от одного из родителей вам достался здоровый ген, то он, как правило, подавляет действие конкурирующего за этот признак “больного”. Исключение - гены половых хромосом у мужчин: они непарные. Поэтому только мужчины болеют гемофилией. Им передается “больной” ген от матери-“носительницы”, которая сама не болеет. Отец при этом может быть полностью здоровым. Так случилось в семье Николая II.
Существует метод исследования, который называется генетическим картированием. Он в большинстве случаев позволяет определить, имеют ли оба будущих родителя “порочные” гены, которые, соединившись в их будущем ребенке, вызовут у него заболевание. Такое стечение обстоятельств только на первый взгляд кажется невероятным.
Генетический груз скрытых патологических генов очень велик. Например, чтобы родился ребенок с муковисцидозом - болезнью, проявляющейся в неизлечимой пневмонии и/или кишечных расстройствах, нужно, чтобы встретились мама и папа - носители одного патологического гена. Частота носительства - 1:2500, при этом ген имеется во множестве разных вариантов. Так вот, при такой - на первый взгляд ничтожной - вероятности заболевания в Москве существует целое отделение для детей с муковисцидозом.
Если вы обратитесь в медико-генетическую консультацию, вам определят, каков риск развития наследственного заболевания у планируемого ребенка. В зависимости от степени риска рекомендации могут быть различными.
Риск менее 5% - низкий и не является противопоказанием для рождения детей.
Риск от 6 до 20% - средний . Рождение здорового ребенка возможно, но необходима пренатальная (дородовая) диагностика, о которой будет сказано ниже. Бывают случаи, когда в результате дородовой диагностики выявляется заболевание, поддающееся лечению. Здесь нужна оценка тяжести социальных и медицинских последствий данного заболевания. Рождение ребенка в такой ситуации - большая ответственность. Необходимо взвесить, в состоянии ли родители обеспечить лечение и специальные условия жизни и обучения больного ребенка, которые могут потребоваться, при этом не обделив вниманием и любовью других членов семьи, прежде всего - других детей.
Риск более 20% - высокий , при отсутствии пренатальной диагностики рожать ребенка не рекомендуется.
Необходимо помнить, что никакой опыт ваших знакомых, якобы оказавшихся в похожей ситуации, не применим к другой семье. Весь смысл генетического консультирования состоит в определении прогноза именно в каждом отдельном случае.
В медико-генетической консультации также определят тяжесть возможного наследственного заболевания. Расскажут, в чем его суть, с чем оно связано и возможны ли его профилактика и лечение, помогут решить вопрос о возможности рождения здорового ребенка.
1 этап . Медико-генетическое консультирование.
2 этап . Пренатальная (дородовая) диагностика:
- УЗИ
- Определение уровня альфа-фетопротеина в сыворотке крови беременной женщины.
- Амниоцентез, биопсия хориона, кордоцентез ( в тяжелых случаях).
Это семьи, у которых в родословной имеется наследственная болезнь, кровнородственные браки, многократные выкидыши, повторные мертворождения, бесплодие без установленной причины. Стоит проконсультироваться со специалистом в случае, если незадолго до зачатия родители будущего ребенка подвергались действию радиации, химических агентов на вредном производстве, а также лекарств с тератогенным (вызывающим мутации в генах) эффектом. Очень желательно посетить врача-генетика женщинам старше 35 лет и мужчинам старше 40 лет, так как с возрастом риск возникновения мутаций в генах увеличивается.
После медико-генетического консультирования проводится пренатальная диагностика, цель которой - определить, здоров ли развивающийся в утробе матери ребенок. Используют несколько методов исследования, самым распространенным из которых является УЗИ, проводимое на 12 - 13 и на 21 - 23 неделе беременности.
УЗИ позволяет обнаружить грубые пороки развития или по специфическим признакам заподозрить наследственное заболевание. При возникновении малейших сомнений в правильном развитии плода исследуют кровь на альфа-фетопротеин на 15 - 20 неделе беременности.
Нормальный уровень альфа-фетопротеина у беременных женщин
В сыворотке крови (МЕ/мл)
Альфа-фетопротеин - это белок, который содержится в небольшом количестве у всех людей. Во время беременности его становится несколько больше. Чрезмерно высокий или, наоборот, низкий уровень этого белка должен насторожить врача. При высоком уровне альфа-фетопротеина есть риск врожденных пороков мозга, почек, врожденных опухолей (тератом); при низком - рождения ребенка с синдромом Дауна, прекращения развития беременности.
К более сложным методам исследования относятся кордоцентез, амниоцентез, биопсия хориона. При кордоцентезе берут кровь из пуповины плода, при амниоцентезе - околоплодную жидкость, при биопсии хориона - часть плаценты. Затем выделяют клетки плода и проводят цитогенетический, биохимический, молекулярно-генетический анализы, которые позволяют определить наличие наследственного заболевания. Эти методы более точные, но подобные исследования могут вызывать осложнения беременности. К ним прибегают только тогда, когда риск рождения ребенка с тяжелой наследственной патологией превышает риск осложнения беременности.
Если родился ребенок с тяжелым наследственным заболеванием, обязательно нужно установить точный диагноз. Тогда врачу-генетику легче будет вычислить, какова вероятность того, что следующий ребенок в этой семье будет больным.
В родильных домах в настоящее время проводится скрининг всех без исключения детей на предмет выявления таких наследственных заболеваний, как гипотиреоз и фенилкетонурия . При ранней диагностике этих заболеваний и своевременно начатом лечении дети растут практически здоровыми. Если же лечение не начато в первые недели жизни ребенка, то развивается умственная отсталость, которая не поддается коррекции в последующем.
Очень часто, если в семье родился больной ребенок, родственники со стороны отца обвиняют в этом женщину. Возникают конфликты, эмоциональная напряженность в семье. Дело порой доходит до развода. А самое страшное, когда женщина начинает верить, что она “не способна” иметь здорового малыша, что у нее “что-то не так”, и в дальнейшем отказывается от рождения детей.
Консультация в медико-генетическом центре поставит все точки над i. Как уже говорилось, “виноваты”, как правило, оба родителя. Беседа врача- генетика не только с супругами, но и с ближайшими родственниками поможет уладить конфликты в семье.
Если вы любите друг друга, не мыслите свою жизнь в разлуке, то “больные” гены не являются поводом для расставания. Медико-генетическое консультирование и современные методы пренатальной диагностики позволят избежать рождения ребенка с наследственными заболеваниями.
Состояние здоровья человека зависит от четырёх основных факторов. Уровня развития медицины, наследственных особенностей организма, состояния окружающей среды, образа жизни человека.
Наследственность – свойство живых организмов сохранять и передавать свои признаки в ряду поколений. Изучением наследственности занимается одна из самых молодых наук современности и самая бурно развивающаяся генетика. С её основами вы познакомитесь в 9-м классе. Здесь же поговорим о том, как изменения в нашем генетическом материале могут проявляться на уровне всего организма.
Причин нарушения генетического материала человека, приводящего к ошибкам в развитии, существует великое множество. Это могут быть как внешние факторы (например, различные типы излучений, химические агенты), так и внутренние (например, нарушение процесса деления клетки). Эти факторы могут затрагивать разные уровни организации генетического материала: гены; отдельные хромосомы; хромосомный набор в целом.

Наибольшую опасность представляют изменения в ядрах половых клеток. Так как именно после их слияния развивается новый организм. А серьёзные изменения генетического материала с высокой степенью вероятности могут привести к возникновению наследственных заболеваний.
Такие заболевания могут не возникнуть, если дефект генетического аппарата несёт только одна гамета от матери или отца. Если же при оплодотворении одинаковые изменения несут в себе обе половые клетки - вероятность развития наследственного заболевания возрастает многократно.
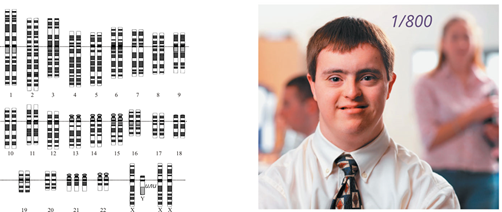
Среди наиболее часто встречающихся наследственных заболеваний можно выделить синдром Дауна, обусловленный наличием лишней, 47-й хромосомы в генотипе человека. Эта болезнь сочетает в себе умственное слабоумие с физическими дефектами. В среднем наблюдается один случай появления этого заболевания на 800 родов.
Примерно у одного новорождённого из нескольких тысяч может быть выявлено ещё одно наследственное заболевание – гемофилия. У людей, страдающих этим заболеванием нарушается свёртываемость крови, что может привести к летальному исходу, особенно при кровоизлиянии в мозг.
В основном болеют мужчины, а заражают их женщины, которые в большинстве случаев не страдают этим заболеванием, а только переносят его ген. То есть являются носительницами гемофилии. Такая закономерность наследования обусловлена тем, что ген гемофилии расположен в X хромосоме и не может содержаться в Y.

Если организм ребёнка повреждается во время внутриутробного развития – возникают врождённые заболевания. Будущей маме нужно особенно бережно относиться к своему организму в первые три месяца беременности. Дело в том, что в этот период зародыш получает кислород и питательные вещества непосредственно из крови матери. И только позднее формируется плацента, создающая определённый барьер для веществ, которые могут отрицательно повлиять на плод. Но плацента не защищает будущего ребёнка от наркотических веществ, никотина или алкоголя (подробнее функции плаценты вы рассмотрите на следующем уроке).
Если женщина в первые месяцы беременности перенесёт вирусное заболевание, то это может привести к рождению ребёнка с пороками развития.
Через половую систему человека возможна передача заболеваний. Такие болезни называются болезнями, передающиеся половым путём. Рассмотрим сифилис, гонорею и СПИД.
Возбудитель сифилиса, поразившего около 1% населения планеты – бактерия бледная трепонема. Попав на слизистую оболочку половых органов, она приступает к стремительному размножению и количество бактерий быстро накапливается. Через 4-5 недель в месте укоренения бактерии образуется язва округлой формы с блестящей поверхностью и затвердением у снования. Через несколько дней после возникновения, язвы увеличиваются на ближайшие к ним лимфатические узлы. Эта стадия называется первичный сифилис. Язва и увеличенные лимфоузлы на этой стадии безболезненны. Поэтому заражённый человек часто не замечает их. Либо, заметив, не придаёт им особого внимания.
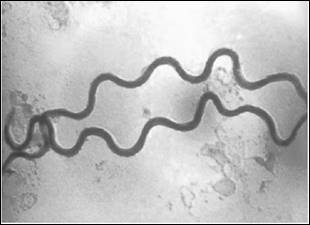
Тем не менее, он уже болен и заражает своего партнёра при половом контакте, а также других людей, если они воспользуются предметами личной гигиены заражённого (мочалкой, полотенцем).
Размножившиеся трепонемы постепенно распространяются по всему организму. Наступает следующая стадия сифилиса – вторичный сифилис. Для неё характерно появление сыпи на слизистых оболочках и коже. Ощущается общая слабость, недомогание, боль в суставах, костях и мышцах.

С развитием болезни возбудитель постепенно отступает в отдельные очаги организма и скапливается там в большом количестве. Наступает стадия третичного сифилиса. В местах скопления бактерий возникают тяжёлые поражения тканей. Сначала появляется сильный отёк, а затем омертвение и распад. На месте поражённого участка образуются рубцы. Такие поражения тканей могут возникать на любом участке тела. Поражение нейронов и кровеносных сосудов головного мозга приводит к нарушениям речи, потере памяти и способности к чтению, письму вплоть до полного слабоумия.
Лечение сифилиса проводится антибиотиками и в наше время достаточно успешно. Но процесс выздоровления может растягиваться на несколько лет и даже после окончания лечения больной должен систематически проходить контрольные обследования.
Гонорея возникает из-за того, что в организм человека проникает бактерия гонококк. Попав на слизистую оболочку мочеиспускательного канала, эта злодейка встречает там благоприятные условия для своего размножения. В результате огромного накопления бактерий возникает воспалительный процесс с отёком и сильным выделением гноя.
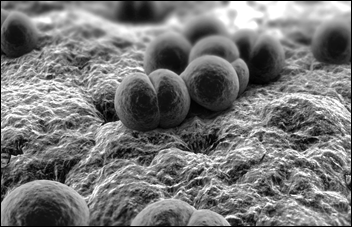
Как мы уже сказали, гонорея широко распространена. Связано это с тем, что у женщин её симптомы выражены слабо или вовсе отсутствуют. Правда, это не говорит о том, что женщины не болеют. На слизистой оболочке влагалища и матки появляются типичные очаги воспаления. Со временем эти воспаления заменяются рубцами, появление которых в простате у мужчин, матке и маточных трубах у женщин, может привести к бесплодию.
Острый период заболевания продолжается 1-3 недели, а затем переходит в хроническую форму. Хроническая гонорея может протекать много лет, периодически обостряясь под влиянием провоцирующих факторов.
СПИДом страдает всего несколько тысячных процента населения Земли. Давайте сравним. Больных сифилисом на начало 2015 года – в 200 раз больше. Больных гонореей – несопоставимо больше.
Почему же тогда именно СПИД назвали чумой XXI столетия?
Точно также в наше время человек испугался СПИДа. Встретившись с новым вирусом, против которого и на сегодняшний день, как и ранее против чумы, нет способа излечения. Но, слава богу, встретившись до того, когда успели умереть миллионы и включив все возможные ресурсы для поиска лекарства.
Впервые СПИД был зарегистрирован в США в 1981 г. В настоящее время он распространён практически во всех частях мира и количество инфицированных продолжает увеличиваться. В России на 1 ноября 2015 г. их насчитывалось 986 657 человек.
Синдром приобретённого иммунодефицита – это болезнь, которая развивается при заражении ВИЧ – вирусом иммунодефицита человека. У больного повреждается иммунная система и в результате ослабляются защитные силы организма. Мишенью для вируса служат лимфоциты человека. Он внедряется в них и таким образом становится незаметным не только для врачей, но и для собственной иммунной системы человека. Между тем внутри клеток начинается процесс продуцирования новых вирусов. В какой-то момент времени вирусы разрывают мембраны клеток, выходят в плазму крови и проникают в новые лимфоциты.
В результате защитные силы настолько ослабевают, что организм становится неспособным противиться обычным инфекциям, которые не представляют смертельной опасности для здорового человека. Чаще всего смерть наступает от болезней печени, респираторных заболеваний, почечной недостаточности, сердечно-сосудистых патологий (включая инсульты), онкологических заболеваний. То есть именно от СПИДА люди не умирают.
Медицина пока не имеет высокоэффективных средств, которые могли бы защитить человечество от ВИЧ. Разработанные на сегодня фармакологические препараты и схемы лечения могут только на некоторое время задержать развитие заболевания. Сложность в борьбе с этим заболеванием ещё заключается и в том, что вирус долгое время не проявляет себя, как мы уже сказали, скрываясь в лимфоцитах.
Поэтому, на сегодняшний день, единственным действенным способом избежать заражения СПИДом является профилактика. Поскольку, вирус передаётся в основном при половых контактах и через кровь, то вот главные пути его передачи:
Что нужно делать, дабы не допустить попадания в свой организм возбудителя этого неизлечимого заболевания?
При половых контактах пользуйтесь презервативом и избегайте случайных половых связей. Не употребляйте наркотики.

Насколько страшны генетические патологии и есть ли возможность их избежать, об этом рассказывает заведующая консультативным отделом краевой медико-генетической консультации кандидат биологических наук Валентина Воронина.
– Сегодня всех новорожденных обследуют на пять наиболее встречающихся наследственных заболеваний. И если болезнь была выявлена своевременно, проведено лечение, ребенок вырастает здоровым, — уверяет доктор.
Берегись себе подобного
Появление того или иного наследственного заболевания определяется чуть ли не теорией вероятности. Представьте, среди сотни или даже тысячи людей есть один-единственный носитель дефектного гена. Чтобы произвести на свет ребенка с генетическим отклонением, необходимо встретить себе пару, то есть другого носителя точно такого же дефектного гена. Но и у этих родителей больной ребенок родится только лишь с 25-процентной вероятностью.
Одно из таких заболеваний — муковисцидоз, при котором человеческая жизнь обрывается лет в двенадцать. У практически здорового ребенка в случае простуд, бронхитов из легких не отделяется мокрота, а при кишечных формах заболевания из-за плохой выработки секретов нарушается пищеварение. И в том и в другом случае дело может закончиться тяжелой инфекцией.
Из генетических болезней это, пожалуй, самая распространенная — носителем дефектного гена является каждый 25-й человек.
В тех странах, где скрининг (тест) на этот ген и соответственное лечение включены в программу национального здравоохранения, продолжительность жизни — 50 лет. С 2006 года и в нашей стране проводятся обязательные анализы всех новорожденных на муковисцидоз, а в случае необходимости, соответственно, назначается лечение.
Еще одно наследственное заболевание, приводящее к умственной отсталости – гипотиреоз. Одно из нарушений функции щитовидной железы. Но в нашем крае оно встречается крайне редко.
Когда нельзя экономить
Всего на сегодняшний день открыто около 450 видов хромосомных отклонений, правда, встречаются они довольно редко – с частотой один случай на 10, 15 и более тысяч человек. Наиболее же известное и частое заболевание – болезнь Дауна.
Зачастую провокатором трагедии становится цитомегаловирус (заболевание, вызванное вирусом семейства герпеса, способное протекать бессимптомно или поражать внутренние органы и центральную нервную систему).
Увы, лечению хромосомные дефекты не подлежат, единственное, что пока может предложить наука — возможность выявить больного ребенка на преонатальном этапе, то есть во время беременности. Разумеется, при условии тщательного обследования, начиная с первого триместра. Во всем мире эти тесты позволяют выявить минимум две трети больных детей.
— За прошлый год нам удалось обнаружить 14 случаев хромосомных отклонений. Тем не менее в крае появились на свет 24 младенца с синдромом Дауна, — рассказывает Валентина Георгиевна. — Проблема в том, что мы не можем охватить все сто процентов беременных. Обследование — это хоть и обязательно, но не входит в национальную программу здравоохранения, то есть оплачивается из собственного кармана. И, увы, многие предпочитают экономить.
Другой вариант — зная источник угрозы, перед беременностью укрепить иммунитет с помощью правильного питания, отдыха, приема витаминов. Как известно, крепкому организму вирусы не страшны!
Инфаркт по наследству
Но помимо наследственных заболеваний и хромосомных отклонений, то есть строго генетических болезней, есть еще и наследственные предрасположенности, появление которых зависит от генов и факторов окружающей среды. И если первые и вторые — дело случая, причем случая очень редкого, то с последними встречаемся постоянно. К ним относится почти девяносто процентов всех существующих болезней. Это — ишемия, гипертоническая болезнь, атеросклероз, сахарный диабет, онкология и т.д.
Оказывается, за возникновение инфарктов, инсультов отвечают специальные гены. Эти же гены отвечают за способность женщины выносить ребенка и даже забеременеть. И та и другая болезнь связаны со свертываемостью крови: нарушается питание плода, которое осуществляется через кровеносные сосуды, и он погибает.
Так, у одной из пациенток доктора Ворониной, обратившейся после двух замерших беременностей, были обнаружены четыре мутированных гена, отвечающих за свертываемость крови и обмен фолиевой кислоты (оказывается, недостаток фолиевой кислоты в организме беременной ведет к неправильному развитию плода, вплоть до тяжелых пороков ЦНС (отсутствии головного мозга), а в обычном состоянии к онкологии).
Вполне вероятно, в семье каждой женщины, у которой хоть раз был выкидыш, есть родственник, перенесший инфаркт или инсульт. Но самое неприятное, скорее всего, в будущем ей самой предстоит перенести инсульт или инфаркт, причем в довольно тяжелой форме и, может быть, даже в более раннем возрасте!
Что делать?
И, наконец, главное. Есть ли возможность сохранить здоровье своему сокровищу, пускай только запланированному?
– Безусловно, – считает Валентина Георгиевна, – просто нужно ответственно подойти к предстоящей беременности: составить генетический паспорт на обоих родителей. Тем более, что в нашем городе делается тестирование на одиннадцать генов, отвечающих за развитие болезней, предрасположенных наследственностью. В их числе инфаркт, инсульт, онкология и нарушения обмена фолиевой кислоты. В ближайшее будущее, возможно, этот список пополнится за счет гена, отвечающего за развитие сахарного диабета.
Кроме того, в преддверии, а также в течение беременности необходимо пройти положенное обследование, и, наконец, до беременности и в течение первого ее триместра пропить курс фолиевой кислоты — в дозах, определенных генетиком.
Кстати, источник фолиевой кислоты – зеленые части растений, которыми мы пренебрегаем, а за это расплачиваемся своим здоровьем и здоровьем своих детей. И чтобы этого не случилось, доктор Воронина рекомендует принимать этот препарат всем, не обделяя им и детей.
Читайте также:


