Вич инфицированные в котласе
ВИЧ-инфекция
ВИЧ-инфекция — медленно прогрессирующее инфекционное заболевание, возникающее вследствие заражения вирусом иммунодефицита человека, поражающего иммунную систему, в результате чего организм становится высоко восприимчив к оппортунистическим инфекциям и опухолям, которые в конечном итоге приводят к гибели больного.
Впервые информация о новом неизвестном заболевании появилась в 1970-х годах сразу в нескольких странах мира. В 1981 году его зарегистрировали в США. Оно получило название Синдром приобретённого иммунодефицита – СПИД.
Спустя два года была доказана инфекционная природа вируса иммунодефицита человека (ВИЧ). Ученые установили, что ВИЧ является причиной СПИДа. Вирус был одновременно обнаружен французскими учеными из лаборатории Люка Монтанье и группой американцев из Национального института рака во главе с Робертом Галло. Позднее Монтанье был удостоен Нобелевской премии за свое открытие.
К концу 1988 года весь мир осознал, какую страшную угрозу представляет ВИЧ/СПИД для населения Земли. Начали умирать люди с ВИЧ, которым вирус передался в начале или середине 1980-х годов. Стали открываться хосписы, появились группы поддержки и ухода за тяжелобольными, создавалось все больше благотворительных центров для сбора средств и помощи ВИЧ-положительным людям.
Идея проведения Всемирного дня борьбы со СПИДом впервые была предложена Всемирной организацией здравоохранения; ее поддержали представители 140 стран мира. Впервые этот день отмечался 1 декабря 1988 г. после того, как на встрече министров здравоохранения всех стран прозвучал призыв к социальной терпимости и расширению обмена информацией по ВИЧ/СПИДу.
Эта дата была установлена для того, чтобы привлечь внимание мировой общественности к распространению ВИЧ-инфекции, которая приняла масштабы глобальной пандемии, распространяющейся по всем регионам мира.
Вирус иммунодефицита человека относится к семейству РНК-содержащих ретровирусов и классифицирован на сегодня в подсемейство лентивирусов, т. е. вирусов медленных инфекций.ВИЧ генетически и антигенно неоднороден — описаны ВИЧ-1 и ВИЧ-2. ВИЧ не стоек во внешней среде. Он инактивируется при температуре 56°С за 30 мин, при кипячении — через 1 мин, погибает под воздействием химических агентов, допущенных для проведения дезинфекции. Вирус относительно устойчив к ионизирующей радиации, ультрафиолетовому облучению и замораживанию при минус 70°С.
Источником инфекции являются инфицированные люди — больные со всеми клиническими формами и вирусоносители, в крови которых циркулирует вирус. Он содержится в большой концентрации не только в крови, но и в первую очередь в сперме, а также в менструальных выделениях и вагинальном (цервикальном) секрете. Кроме того, ВИЧ обнаруживается в грудном молоке, слюне, слезной и цереброспинальной жидкости, в биоптатах различных тканей, поте, моче, бронхиальной жидкости, кале. Наибольшую эпидемиологическую опасность представляют кровь, сперма и вагинальный секрет, имеющие достаточную для заражения долю инфекта.
Ведущее значение в передаче ВИЧ имеет контактный механизм передачи возбудителя. Он включает половой (наиболее частый) и контактно-кровяной (трансфузионный, парентеральный и при контакте с кровью) пути передачи вируса. Особенно интенсивная передача ВИЧ наблюдается при гомосексуальных половых контактах, при этом риск заражения пассивного гомосексуалиста в 3—4 раза больше, чем активного. Большая вероятность заражения половым путем и при би- и гетеросексуальных контактах с больными (носителями), причем инфицирование женщин от мужчин происходит несколько чаще, чем мужчин от женщин. ВИЧ передается также через инфицированную кровь. Это происходит при переливании крови и некоторых ее препаратов. Вирус может передаваться при повторном использовании инфицированного медицинского инструментария, в том числе шприцев и игл. Чаще всего это происходит у наркоманов при внутривенном введении наркотических препаратов одними и теми же шприцами и иглами.
Другим является вертикальный механизм передачи возбудителя, который реализуется в организме беременной женщины, когда плод заражается в матке (трансплацентарный путь). Необходимо отметить, что риск передачи ВИЧ детям от сероположительных матерей составляет 15—30% (по некоторым источникам до 50%), зависит от стадии заболевания и увеличивается при грудном вскармливании. При этом наиболее часто контактное заражение ребенка происходит при родах. Также возможно инфицирование через грудное молоко. Выявлены случаи заражения матерей от инфицированных грудных детей при вскармливании грудью.
Трансмиссивная передача ВИЧ практически невозможна, так как возбудитель в организме кровососов не размножается. Бытовая передача вируса при обычном общении людей не установлена. ВИЧ не передается через воздух, питьевую воду и пищевые продукты.
Заражение человека ВИЧ происходит при попадании вируссодержащего материала непосредственно в кровь или на слизистые оболочки. Проникнув в организм человека, возбудитель способен прямо инфицировать довольно много разных типов дифференцированных клеток: прежде всего СО4-лимфоциты (хелперы), а также моноциты/макрофаги, альвеолярные макрофаги легких, клетки Лангерганса, фолликулярные дендритные клетки лимфатических узлов, клетки олигодендроглии и астроциты мозга, эпителиальные клетки кишки, клетки шейки матки.
К сожалению, как представляется в настоящее время, по совокупности последствий иммунопатогенез при ВИЧ-инфекции преобладает над возможностями естественной защиты организма от этого вируса, неотвратимо наступает декомпенсация и в результате обеспеченного ВИЧ-им-мунодефицита развиваются вторичные патологические процессы в виде оппортунистических (преимущественно условно-патогенных) инфекций и злокачественных опухолей.
В России считается основной классификация , предложенная академиком В. И. Покровским в 1989 году:
1. Стадия инкубации.
2. Стадия первичных проявлений.
3. Стадия вторичных заболеваний.
4. Терминальная стадия.
Установлено, что инкубационный период (от момента инфицирования до первых клинических проявлений или сероконверсии) продолжается от 2—3 нед до 1—2 мес, а по некоторым данным и до 3—5 лет.
Стадия первичных проявлений может проявляться острой лихорадочной фазой. Клинические признаки острой фазы часто имеют неспецифический характер и определяются выраженной интоксикацией, слабостью, лихорадкой, болью в мышцах и суставах, катаральными явлениями со стороны верхних дыхательных путей, тонзиллитом, полиаденитом, иногда этим явлениям сопутствует сыпь на коже. Кроме того, могут регистрироваться преходящие нарушения деятельности центральной нервной системы — от головных болей до острой обратимой энцефалопатии с потерей ориентации, памяти и сдвигами в сознании. В сыворотке крови начинают обнаруживаться специфические антитела к ВИЧ, но не постоянно. Нередко их выявляют не в начале, а по завершению острой фазы. Продолжительность данного лихорадочного состояния — от 1—2 нед до мес. При этом необходимо отметить, что острая фаза развивается не у всех ВИЧ-инфицированных и в виду трудности ее установления процент таких случаев от общего числа не берется оценить никто.
Бессимптомная фаза наступает либо сразу после острой лихорадочной фазы, либо начинает стадию первичных проявлений. Она характеризуется положительными серологическими реакциями на ВИЧ-инфекцию в иммуноферментном анализе (ИФА) и иммуноблотинге (ИБ) при отсутствии клинических признаков заболевания. Длительность сроков инфицирования в этой фазе от 1—3 мес до нескольких лет, но чаще всего — до 1,5-2 лет.
Фаза бессимптомного вирусоносительства переходит в фазу персистирующейгенерализованнойлимфаденопатии, при которой длительность инфекционного процесса в среднем составляет от 6 мес до 5 лет. Единственным клиническим проявлением болезни в данном периоде может быть генерализованнаялимфаденопатия. Определение этого синдрома таково — увеличенные лимфатические узлы не менее 1 см в диаметре в двух или более несоприкасающихся внепаховых локусах, сохраняющие свой вид по меньшей мере 3 мес в отсутствие какого-либо текущего заболевания или лечения, которое могло бы вызывать такой эффект. Помимо генерализованнойлимфаденопатии в конце этой фазы могут наблюдаться увеличение печени, селезенки, астенический синдром.
Фаза IIIВ болезни (выраженная, поздние признаки) соответствует стадии развернутого СПИДа. Как правило, она развивается при длительности инфекционного процесса более 5 лет. Нарастающая несостоятельность иммунной системы приводит к развитию двух основных клинических проявлений СПИДа — оппортунистических инфекций, вызванных условно-патогенной флорой, и новообразований. Кроме этого, необходимо помнить, что любые патогенные микроорганизмы вызывают необычно тяжелые клинические состояния.
Данный период характеризуется развитием следующих осложнений. Основными среди протозойных инфекций являются пневмония, вызванная Pneumocystiscarinii; токсоплазмоз головного мозга, протекающий в форме энцефалита; криптоспоридиоз, проявляющийся энтероколитом с диареей более 1 мес. Изредка отмечаются изоспоридиоз, микроспоридиоз, висцеральный лейшманиоз, лямблиоз и амебиаз.
Группу грибковых инфекций составляют кандидоз пищевода, трахеи, бронхов или легких; внелегочнойкриптококкоз, проявляющийся чаще всего менингитом или менингоэнцефалитом и диссеминированным поражением (вплоть до сепсиса); диссеминированный эндемичный микоз — гистоплазмоз, кокцидиоидоз, аспергиллез.
Среди вирусных заболеваний чаще всего манифестируют: инфекция, вызываемая вирусом простого герпеса, с кожно-слизистыми (более 1 мес) проявлениями или генерализованная форма (любой продолжительности) с поражениями бронхов, легких, пищевода, нервной системы; цитомегаловирусая инфекция (ЦМВ) органов, иных, чем печень, селезенка или лимфатические узлы (как правило, генерализованная форма с поражением сетчаткой оболочки глаз, ЦНС, легких, пищевода, толстой кишки). Реже определяются диссеминированный опоясывающий лишай; прогрессирующая мультифокальная лейкоэнцефалопатия, вызываемая паповавирусом; инфекция, вызываемая вирусом Эпштейна-Барр.
Из бактериальных инфекций наиболее часто наблюдаются: атипичный диссеминированный микобактериоз с поражением легких, кожи, периферических лимфатических узлов, ЖКТ, ЦНС и других органов; вне-легочный туберкулез; нетифоиднаясальмонеллезная септицемия. Реже могут выявляться стафилококковая и стрептококковая бактериемия, гемофилез, легионеллез.
Индикаторными опухолевыми процессами для СПИДа являются диссеминированная саркома Капоши (при этом могут быть не только дерматологические проявления, но и поражения внутренних органов) и первичные неходжкинскиелимфомы мозга или иной локализации.
Необходимо отметить, что этиология развивающихся вторичных заболеваний, осложняющих ВИЧ-инфекцию в III стадии, вообще может быть самой различной и во многом определяется бытовыми, климатическими и природными условиями, в которых проживает больной человек.
Кроме того, диагноз СПИДа может быть поставлен, если имеются ярко выраженные признаки ВИЧ-энцефалопатии или ВИЧ-кахексии (значительная непроизвольная потеря массы тела более 10% от первоначальной при наличии хронической диареи и необъяснимой лихорадке интермиттирующей или постоянной на протяжении более 1 мес, а также хронической слабости) как результат непосредственного действия вируса на ЦНС или ЖКТ. При этом какие-либо оппортунистические инфекции или новообразования могут отсутствовать.
Таким образом, патологический процесс при ВИЧ-инфекции затрагивает практически все органы и системы человека, но основными очагами поражения являются легкие, желудочно-кишечный тракт и нервная система. Нарастает деструктивныйаутоиммунитет, иммунная система перестает различать свое и чужое. Болезнь прогрессирует, наступает терминальная стадия , которая заканчивается смертью.
Прогноз при ВИЧ-инфекции неблагоприятный. Однако в последние годы наметилась положительная тенденция, связанная с назначением комбинированной противо-ретровирусной терапии ВИЧ-инфицированным, особенно на ранних стадиях болезни. Такое лечение предупреждает прогрессирование болезни, сохраняя состояние хронической вялотекущей инфекции.
Поскольку ВИЧ-инфекция не излечивается радикально, главным орудием в борьбе с ее распространением является профилактика — предотвращение новых заражений. Профилактика ВИЧ-инфекции имеет несколько направлений.
В качестве противоэпидемических мероприятий применяют обследование доноров крови, спермы, органов; выявление источников инфекции (обследование иностранцев, приезжающих на срок более 3 мес, российских граждан, вернувшихся из-за рубежа, где они пробыли более 1 мес, больных венерическими заболеваниями, потребителей инъекционных наркотиков), а также обследование, проводимое по клиническим показаниям, и обследование беременных. Проводят также тестирование контактных лиц и анонимное обследование.
Ведутся интенсивные поиски безвредной и эффективной вакцины, однако вариабельность белков ВИЧ, его быстрая изменчивость затрудняют разработку вакцины для специфической профилактики. Поэтому пока меры профилактики направлены на прерывание путей передачи.
Одно из важнейших на настоящий момент — профилактика вертикальной передачи ВИЧ от матери ребенку, помогающая во много раз снизить вероятность заражения новорожденного от ВИЧ — положительной матери.
Если говорить о половом пути, то заражение ВИЧ, как и другими инфекциями, передаваемыми половым путем (ИППП), возможно при любой форме полового контакта (гомо- и гетеросексуальные отношения, анальный, вагинальный, оральный виды секса). В мировой статистике ВИЧ/СПИДа половой путь — ведущий (70—80%). В России этот путь приобретает все большее значение. Поэтому, необходимо обучение населения (начиная со школьного возраста) правильному половому поведению, ограничению числа половых партнеров и правилам безопасного секса, также необходимо избегать сексуальных контактов во время менструации, использовать презерватив при сексуальном контакте, своевременно выявлять и лечить любые ИППП.
Достаточно высокий риск заражения ВИЧ при использовании общих инструментов (шприцев, игл, фильтров, раствора) при внутривенном введении наркотических средств. Заражение возможно через остатки инфицированной крови на общих инструментах, в растворе и т. д. Поэтому всегда необходимо использовать только индивидуальные шприцы и инструменты. Опасны медицинские манипуляции и косметические процедуры (пирсинг, татуаж, маникюр, педикюр, бритье) с нарушением кожных покровов и слизистых оболочек общими или нестерильными инструментами, если перед этим ими пользовался ВИЧ-инфицированный. Поэтому необходимо использовать индивидуальные или продезинфицированные предметы личной гигиены и медицинский инструментарий.
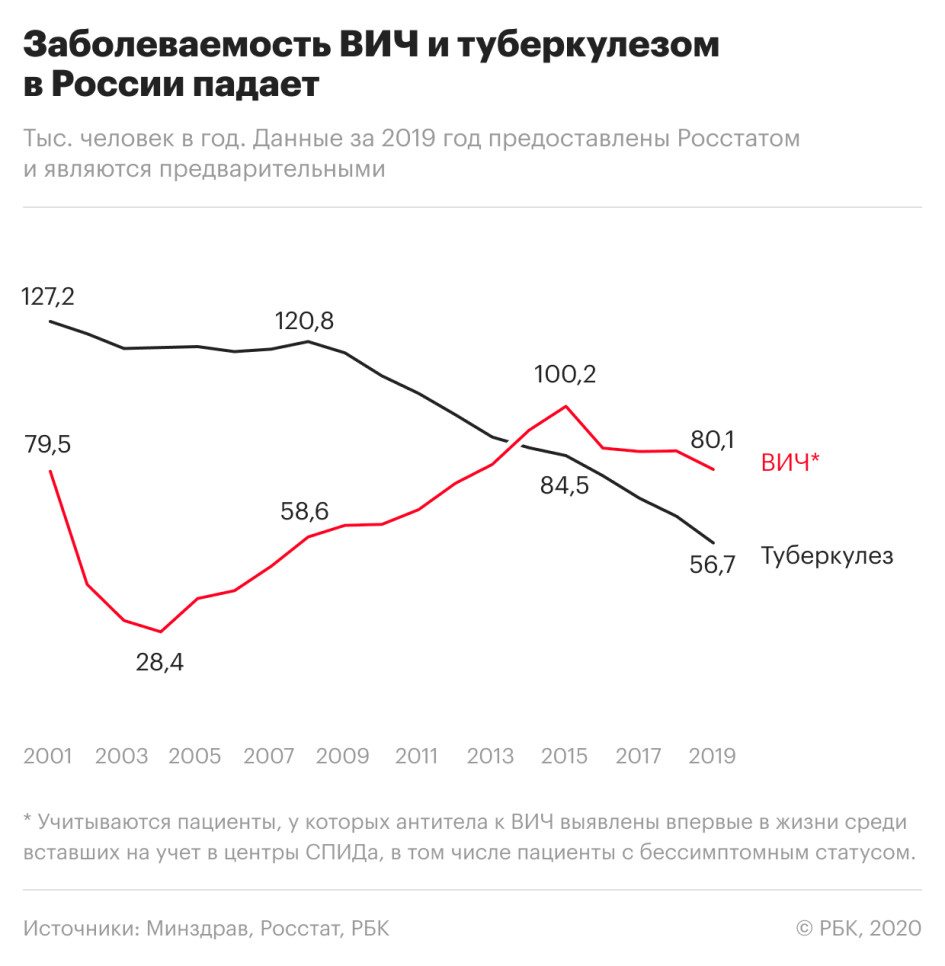
Число заболевших ВИЧ-инфекцией снизилось на 7% по сравнению с 2018 годом — такое значительное снижение наблюдается впервые с 2015 года.
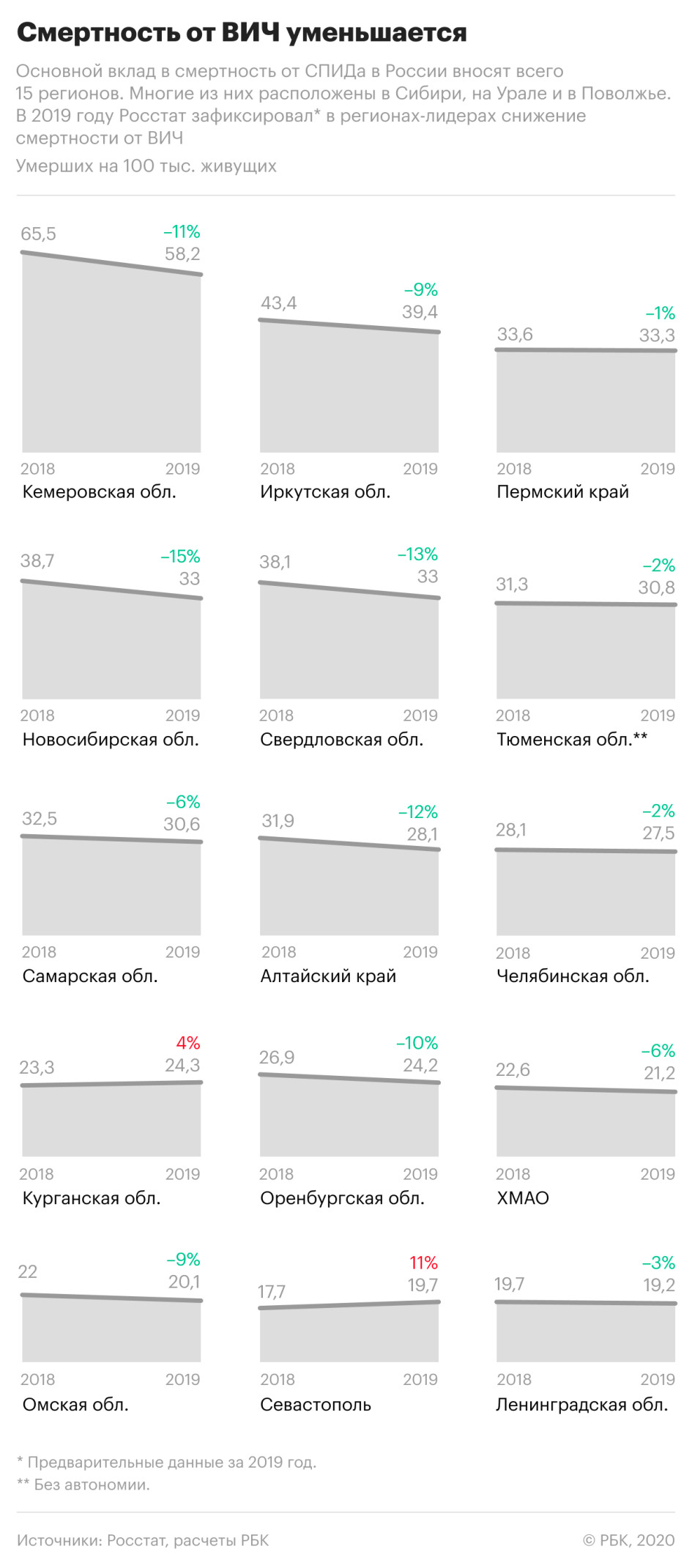
Смертность, связанная с ВИЧ, также уменьшилась — на 8% по сравнению с 2018 годом. В частности, от СПИДа, который развивается на фоне ВИЧ-инфекции, в прошлом году умерли 18,9 тыс. россиян.
При этом смертность от вызванных ВИЧ-инфекцией заболеваний значительно снизилась в регионах, которые являлись лидерами по этому показателю в предыдущие годы. Так, в Кемеровской области смертность по причинам, связанным с ВИЧ-инфекцией, снизилась на 11%, в Иркутской области — на 9%, в Свердловской области — на 13%, в Новосибирской — почти на 15%.
Одновременно показатель существенно вырос в Севастополе — +11%, рост на 4% зафиксирован в Курганской области. РБК направил запросы властям этих регионов.
Кемеровская область, несмотря на снижение смертности, осталась в России лидером по смертям, вызванным ВИЧ-инфекцией. В 2019 году там умерли около 38 тыс. человек, из них 1552 — от вызванных ВИЧ заболеваний, это каждый 25-й из умерших. В Кузбассе, как и в некоторых других регионах Сибири, от иммунодефицита по-прежнему умирают чаще, чем в результате самоубийств, убийств, ДТП и отравлений алкоголем вместе взятых.
По данным министерства здравоохранения региона, в Кемеровской области живут более 31,5 тыс. носителей ВИЧ — это более 2% трудоспособного населения. Антиретровирусную терапию (АРВТ) получают 73% больных — в министерстве уточнили, что это все, у кого есть показания для назначения лечения. Министр здравоохранения области Михаил Малин рассказал РБК, что в 2019 году регион потратил 288,7 млн руб. на противодействие ВИЧ, в 2020 году эта сумма вырастет в 1,4 раза, причем большую часть ее составляют средства регионального бюджета.
В Новосибирской области охват АРВТ составляет 75%, рассказал РБК министр здравоохранения региона Константин Хальзов. Это позволяет увеличить продолжительность жизни зараженных, уточнил он. Всего в регионе живут 31,3 тыс. носителей ВИЧ — это 2% жителей Новосибирской области трудоспособного возраста. Терапию из них получают 61%. Для борьбы с распространением инфекции в регионе действует программа равного консультирования, которая, по мнению министра, помогает социализации людей, живущих с ВИЧ, и формирует у них желание лечиться. Равные консультанты — это люди, живущие с вирусом и обученные консультировать новых пациентов.
В Иркутской области живут 30,1 тыс. больных ВИЧ, сообщила РБК замминистра здравоохранения Иркутской области Елена Голенецкая. АРВТ получают 58% из них. По словам Голенецкой, это все пациенты, которые нуждаются в терапии. Улучшение ситуации с смертностью от ВИЧ в регионе связывают с ростом числа пациентов, проходящих диспансеризацию.
Наркотрафик и другие причины эпидемии
Регионы, в которых больше всего жителей заразилось ВИЧ-инфекцией и умерло от СПИДа, во многом пересекаются с регионами, в которых популярны наркотики опийной группы. Именно в этих регионах, как показывает статистика МВД, в 2019 году правоохранительные органы изъяли большую часть опиатов.
Осторожный оптимизм и фильм Дудя
В 2019 году каждый четвертый россиянин прошел тестирование на ВИЧ, сообщили РБК в пресс-службе Минздрава. Антиретровирусную терапию получают 68,9% заболевших. Эти показатели выше плановых, указанных в Государственной стратегии по противодействию распространения ВИЧ-инфекции.


Кроме того, по словам Вадима Покровского, в некоторых регионах еще остается практика, когда вместо диагноза СПИД ставят непосредственную причину смерти пациента для улучшения отчетности.
ВИЧ активно распространяется в старших возрастных группах
СПИД становится старше. Если в начале распространения инфекции на территории Архангельской области она наблюдалась в основном у молодёжи до 30 лет, то сейчас ВИЧ активно распространяется в более старших возрастных группах. Заболевания выявлены у людей старше 30-40 и даже 50 лет. Теперь, чтобы гарантированно не заразиться, уже недостаточно просто избегать общения с группами риска. Далеко не все убеждены, проверен их партнёр на ВИЧ-инфекцию или нет, была ли у него возможность заразиться.
О том, как узнать о своём ВИЧ-статусе (+ или -) и начать лечение, рассказала заведующая отделом профилактической и противоэпидемической работы Архангельского клинического центра по профилактике и борьбе со СПИД и инфекционными заболеваниями Татьяна Сорокина.
– Татьяна Александровна, какая профилактическая работа ведётся центром?
– Сегодня нельзя с уверенностью говорить, что ВИЧ-инфекция – болезнь поведения, но поведенческий фактор играет достаточно высокую роль в распространении этого заболевания. Какие тенденции наблюдаются в Архангельской области в последние годы: снижение или рост заболеваемости?
– Архангельская область – одна из территорий, куда ВИЧ-инфекция пришла позже других регионов. Начиная с 2015 года, у нас наблюдается рост числа заражённых ВИЧ-инфекцией. За 2014 год выявлено 109 заболевших, за 2015 – 197, за 2016 – 310 жителей с ВИЧ-инфекцией. Рост заболеваемости в 2015 году составил почти 90%, в 2016 – 57%. Основным путём заражения ВИЧ-инфекцией на территории страны, начиная с 2001 года, было потребление инъекционных наркотиков. В нашей области с 2015 года главным способом заражения являлся половой путь. На данный момент число больных, заразившихся при употреблении наркотиков, увеличилось в несколько раз.
– Кто входит в группу риска по заболеванию СПИДом?
– Это потребители инъекционных наркотиков, работники секс-индустрии, а также люди, имеющие большое количество половых контактов с гомосексуалистами; людьми, злоупотребляющими алкоголем; половыми партнёрами, больными ВИЧ-инфекцией.
– Где, кто и как наблюдает за потребителями наркотиков: стоят ли они на учёте, продолжают ли принимать наркотики при лечении от ВИЧ?
– Если наркоман с ВИЧ-инфекцией выявлен, он встаёт на учёт и регулярно посещает центр СПИДа, а здесь наблюдают за его здоровьем. Но если человек продолжает принимать наркотики и перестаёт посещать центр, патронажные службы занимаются его поиском и информируют о том, что нужно прийти сюда. Зачастую пациента не приходится долго искать: такие люди нередко находятся в местах лишения свободы. Мы работаем совместно с УФСИН, так что если человек оказывается в местах лишения свободы, у него обязательно берут кровь на ВИЧ-инфекцию и сообщают нам.
– Можно ли считать это заболевание социальным, как, например, туберкулёз?
– Да, ВИЧ-инфекция относится к группе социально значимых заболеваний, поэтому государство выделяет достаточно большие средства для борьбы с эпидемией, а если оно не станет лечить больных людей, демографические последствия окажутся плачевными.
– Как и где можно проходить тестирование на ВИЧ, и сколько это стоит?
– Обследование можно пройти в любой поликлинике Архангельской области. В Архангельске – это центр СПИДа. Нужно просто сообщить о желании обследоваться на ВИЧ, можно сделать это анонимно. Помимо основных часов работы, мы принимаем каждую вторую субботу месяца с 12 до 17 часов, там же можно пройти обследование с использованием экспресс-теста, где результат известен в течение 10 мин. Обследование бесплатное.
– Если результат положительный, что делать?
– Вставать на учёт в центре СПИДа. Информация о пациентах конфиденциальная, мы никому её не сообщаем.
– СПИД – это приговор?
– Это не приговор. В наше время ВИЧ-инфекция из разряда смертельных заболеваний уже переведена в разряд хронических инфекционных заболеваний. При своевременном выявлении ВИЧ-инфекции человек получает лечение и живёт без нарушения качества жизни. Он может учиться, работать, рожать детей. Главное – регулярное наблюдение в центре СПИДа и своевременное начало лечения.
– Какие существуют меры защиты от заражения?
– Самообследование, отказ от потребления наркотиков, уменьшение количества половых партнёров и использование барьерных средств защиты – презервативов. В отличие от других инфекций, передаваемых половым путем, презерватив практически 100% защищает от заражения ВИЧ-инфекцией. Также многие трудовые коллективы считают, что проверились на ВИЧ-инфекцию, путая это обследование с обычной диспансеризацией. Хочу довести до сведения граждан: обследование на ВИЧ-инфекцию в профилактические и диспансерные осмотры не входит, это дополнительное обследование.
– Как вы охарактеризуете ситуацию по ВИЧ в Архангельске в сравнении с другими городами России?
– Архангельская область - территория с низким уровнем поражённости населения. Если уровень заражения в целом по России был 0,5% всего населения страны, то у нас раз в 5 меньше, чем в среднем по РФ. Есть территории, где уровень поражённости достаточно высокий, выше 1%. Это Центральная Россия, Урал и Сибирь.
– Как дорого обходится бюджету лечение одного больного?
– Всё зависит от схемы лечения, а оно дешевеет с каждым годом. Примерно от 3 до 8 тысяч рублей уходит в месяц на лечение одного человека.
– Расскажите об особенностях работы лаборатории в Центре. Каковы её возможности?
– Лаборатория может производить все исследования, которые необходимы для диагностики и контроля за состоянием больного. Наша лаборатория является арбитражной: там проводятся заключительные исследования на ВИЧ-инфекцию. Такая лаборатория в Архангельской области одна, поэтому если где-то на территории выявили положительный результат исследования на ВИЧ, то сыворотку крови этого пациента обязательно присылают сюда, а мы проводим заключительные исследования. Если у человека выявлена инфекция, он может получить все виды лабораторного наблюдения, по которым можно оценить состояние его здоровья. Активно используется метод диагностики по определению самого вируса. Если стандартным методом можно установить диагноз через 3 месяца после заражения, то Центр уже несколько лет работает на Тест-системах 4-го поколения, которые позволяют заподозрить наличие ВИЧ-инфекции через 3 недели.
Беседовала Вероника Жиркова
Фото предоставлены СПИД Центром
Справка: Чем отличаются ВИЧ и СПИД? ВИЧ – это вирус, а СПИД – это уже болезнь.
С момента, когда вирус иммунодефицита проникает в организм человека, начинается многолетняя борьба иммунной системы с болезнью. Ослабление иммунной системы – иммунодефицит – развивается постепенно и зачастую незаметно для самого человека и окружающих. В течение долгого времени лишь по специальным анализам крови можно определить, насколько успешно организм борется с вирусом и не пора ли начинать лечение.
Позднюю стадию ВИЧ-инфекции, при которой происходит снижение иммунного статуса и появляются специфические оппортунистические заболевания, называют СПИДом. Благодаря появлению комбинированной терапии стадия СПИДа обратима.
Все новости
Они живут с вирусом и помогают другим сохранить здоровье и вести полноценную жизнь, несмотря на болезнь
Равные консультанты начали регулярно консультировать в СПИД-центре Новосибирска меньше года назад
Фото: предоставлено Дмитрием Народневым и Таисией Ланюговой
Каждый сотый житель Новосибирской области инфицирован ВИЧ. В последние годы о болезни стали говорить чаще, терапия стала доступнее, но узнать о своём положительном статусе страшно до сих пор. Информации, как дальше жить и как лечиться, мало, а найти что-то полезное сложно. Меньше года назад в Новосибирске начали работать равные консультанты — люди с диагнозом ВИЧ, которые научились жить с заболеванием и сейчас помогают другим. Во Всемирный день борьбы со СПИДом обозреватель НГС Дарья Януш поговорила с двумя равными консультантами о том, как они сами столкнулись с ВИЧ, и в чём нуждаются те, кто только что узнал о своём положительном статусе.
Заразилась в 18 лет от парня
Подозрений у меня никаких не было, в 2004 году я училась на первом курсе. Всё было хорошо. Я сдала кровь как донор, кровь проверили, и ко мне пришла участковая медсестра. Она вручила справку с печатью СПИД-центра, я даже не поняла, что это такое. Медсестра так засмущалась, ей хотелось скорее сбежать, поэтому она невнятно наговорила, что у меня есть подозрения на гепатиты и прочее, что нужно к врачу, и я только пятки на лестничной клетке видела.
Тогда о ВИЧ я знала только из телевизора — кто-то умер от СПИДа, картинки страшно худых умирающих людей, что он распространён среди геев. Думала, что это что-то далёкое от меня. Знаю, что заразилась от бывшего парня, в прошлом он употреблял наркотики. Когда я узнала о диагнозе, мы уже не были вместе. Я позвонила сестре посоветоваться, она убедила, что нужно сходить к врачу.
Таисия принимает терапию — благодаря лекарствам она родила здорового сына
Фото: Таисия Ланюгова
Я пересдала кровь, ждала неделю и надеялась, что это ошибка. В то время на учёте стояло очень мало ВИЧ-инфицированных — я была в первой тысяче выявленных в Новосибирске. Очевидно, что их хуже выявляли, и люди были просто не в курсе. Когда диагноз поставили окончательно, думала — вот и всё, зачем дальше жить. Думала, что жить мне осталось 5 лет.
Только спустя год я вновь пришла к врачу с вопросом, а есть ли жизнь дальше. Тогда сложно было кому-то рассказать, дискриминации было больше, чем сейчас. Я сразу выпала из учёбы — зачем учиться, если я умру? Год я была в депрессивном состоянии, выпала из жизни. Сейчас вижу, что клиническая картина инфекции другая, у многих нет этого времени на депрессию и раздумья.
9 лет я не принимала лекарства, такая политика была в стране. Только последние два года в нашем регионе принята стратегия, что человека сразу же надо начинать лечить. До сих пор в стране есть рекомендация Минздрава, которая звучит так: человеку назначают терапию, когда его иммунный статус снижается до критического уровня, когда начинается иммунодефицит, а вируса в крови слишком много. Это достаточно заразный человек, у него СПИД. Когда иммунная система начинает сыпаться, проявляются сопутствующие заболевания, они переходят в хронику. Это отвратительная, ужасная политика.
Когда ВОЗ ввёл стратегию 90–90–90 (90% населения протестировано на ВИЧ, далее 90% состоит на диспансерном учёте и 90% охваченных терапией добились неопределяемой вирусной нагрузки, при реализации стратегии роста новых случаев заражения не будет. — Прим. ред.), страна подписала стратегию, и мы видим за последние годы изменения. К сожалению, у нас есть достаточно много выявленных пациентов, которые ни разу не приходили в СПИД-центр. Они могут и не знать — сдали анализ у венеролога или гинеколога, им могли и не сообщить о результатах, а данные передали в СПИД-центр.
Сейчас в Новосибирской области 43 тысячи выявленных. 8 тысяч из них уже умерли, живых почти 36 тысяч, наблюдаются около 26 тысяч человек. 9 тысяч инфицированных просто не доходят до СПИД-центра. Кто-то не знает, кто-то раздумывает, пока здоровье позволяет, а есть ещё областники, которым сложно приехать. Есть уязвимые группы. Понятно, что среди них есть активные потребители, им не до этого. Протрезвеет, жить захочет — придёт. Я вижу таких каждый день. Все, кто трезвеет, жить хотят. Кто не хочет, они дальше торчат и умирают от передоза.
Зато бывшие наркоманы самые дисциплинированные. Они соблюдают приём таблеток, вовремя приезжают к врачу. Хуже соблюдают режим социально благополучные, которые думали, что это их не касается, которые сейчас себя нормально чувствуют. Если человек начал лечиться в тяжёлом состоянии, он более дисциплинированный. Если человек принимает лекарства и соблюдает режим, то с помощью антиретровирусной терапии он может добиться неопределяемой вирусной нагрузки — не сможет передавать вирус другим.
Выйти из депрессии мне помогла группа поддержки, я долго на неё собиралась. До сих пор этот сервис — основной источник информации для ВИЧ-положительных людей о том, как жить дальше. Врач физически не может с каждым поговорить. Он принимает 40–50 человек за смену, а на один такой разговор нужен час. Врач не может в день сидеть по 50 часов и разговаривать.
Равный консультант — такой же человек с ВИЧ, который прошёл путь принятия диагноза. Он не оценивает и не осуждает, а помогает найти нужную информацию — как работает терапия, почему её нельзя пропускать, почему один партнёр положительный, а другой отрицательный, можно ли родить здорового ребёнка. Женщина с ВИЧ может родить ребёнка и не передать ему вирус — у меня есть сын, он здоров.
Будем честными: адекватной информации о жизни с ВИЧ нет, а всё, что тратится на профилактику, — это страшилки или мотивации сдать тест, а не о том, как жить дальше. Плюс консультанта в СПИД-центре в том, что я могу человеку прямо сейчас адресно помочь: нужно к врачу — записываем на приём, нужен психолог — идём к специалисту, нужна социальная помощь — передаём соцработнику.
Диагноз Дмитрию поставили 12 лет назад. Сейчас он помогает тем, кто только узнал о болезни
Фото: предоставлено Дмитрием Народневым
Узнал случайно 13 лет назад
Долго не придавал значения диагнозу, продолжал жить обычной жизнью, ведь никаких проявлений болезни не было. В 2014-м я решил прекратить употреблять вещества, поехал в реабилитационный центр. Мне хотелось жить, я понял, что от наркотиков умру. Я прошёл реабилитацию, стал работать консультантом по химической зависимости. Постепенно я начал принимать медикаменты, стал внимательнее относиться к здоровью.
За 12 лет сильно изменилось отношение к людям с ВИЧ, появилась достоверная информация. Люди с ВИЧ не одиноки, есть группы взаимопомощи. Если человек сегодня ищет поддержку, то он её найдёт. Если бы я сегодня узнал о диагнозе, то сразу бы начал принимать терапию. Тогда же никому не хотелось об этом говорить. Было стыдно и страшно. Мне никто не объяснил, что с этим можно жить полноценной жизнью. Сегодня такая жизнь доступна всем.
За неделю я консультирую больше 200 человек. На моём счету не один человек, которого я буквально за руку привёл в СПИД-центр, и сегодня все они принимают медикаменты.
Равные консультанты — это звено стратегии 90–90–90, лишь вместе мы сможем победить. Мы не убеждаем людей принимать лекарства. Задача равного консультанта дать информацию, а человек сам выбирает, что делать со своим здоровьем. Я не придаю значимости, что это моё достижение, но мне нравится понимать, что мир благодаря консультантам становится чуточку добрее.
Вы живете с ВИЧ? И готовы рассказать свою историю другим (возможно, анонимно)? Свяжитесь с редакцией НГС по WhatsApp, Viber, Telegram, привязанным к номеру . Ваша история может спасти кому-то жизнь.
Сколько живут с ВИЧ и почему грудное молоко опаснее шприца? Почитайте 8 фактов о вирусе, которые обязательно надо знать.
Читайте также:


