Дифференциальная диагностика язвенного колита и дизентерии
Дифференциальная
диагностика НЯК
Отличительной чертой НЯК является то, что постановка диагноза в типичных случаях не вызывает затруднений. С точки зрения клинического течения НЯК представляет собой хроническое воспаление с эпизодами атак и ремиссий. Патоморфология болезни представлена диффузным симметричным воспалением, при котором не определяются очаги нормальной слизистой в зоне поражения, а также отсутствует скачкообразный, прерывистый характер самого поражения.
В то же время спектр проявлений НЯК довольно широк. Существуют различные патологические состояния, которые в той или иной степени напоминают НЯК. Некоторые схожие с НЯК заболевания также могут диффузно поражать прямую кишку, поэтому дифференциальную диагностику НЯК необходимо проводить в первую очередь именно с этими заболеваниями. Наиболее часто возникает необходимость в дифференциальной диагностике с болезнью Крона (БК).
Помимо БК, патоморфологические проявления, схожие с НЯК, наиболее часто бывают обусловлены бактериальной дизентерией.
Для большинства колитов свойственен сегментарный характер поражения. Даже тогда, когда в патологический процесс вовлекается прямая кишка, в поражённом сегменте, как правило, довольно просто обнаружить участки нормальной слизистой оболочки. Типичными примерами такого воспаления являются кишечный туберкулёз, ишемический колит, паратифозные сальмонеллёзы и амебная дизентерия.
Кишечный туберкулёз
Для кишечного туберкулёза ( tbc ) подобно БК свойственен прерывистый характер поражения. Последнее обычно не вовлекает в процесс прямую кишку, поэтому дифференциальная диагностика НЯК и tbc не вызывает затруднений. Но иногда tbc может поражать толстую кишку на всём протяжении, включая прямую кишку. В подобных случаях данные ирригоскопии могут наводить на мысль о тяжёлой форме НЯК (Пример 9). Но в то же время с помощью эндоскопии можно установить прерывистый характер поражения и сделать возможной дифференциальную диагностику. Для tbc характерны также обширные рубцовые образования, которые при НЯК встречаются редко.
Существует несколько клинических форм НЯК, которые могут симулировать tbc :
- НЯК с рубцово-подобными проявлениями (Пример 3);
- НЯК с манифестированным поражением правой половины толстой кишки, тогда как в левых отделах поражение слабо выражено или имеет место ремиссия;
- НЯК с прерывистым, скачкообразным характером поражения (частичная ремиссия).
Как видно из примеров, при диагностике крайне важно учитывать характер основного поражения. Тем не менее, могут встречаться такие формы TBC -колита, при которых основное поражение во многом напоминает НЯК.
Бактериальная дизентерия
Дизентерия представляет собой инфекционный колит с острым началом и непродолжительным течением без рецидива. В случае эпидемии диагностика дизентерии крайне проста. Диагностика спорадических случаев затруднительна, когда результаты бактериологического исследования отрицательные. Проявления на слизистой оболочке шигеллёза и НЯК довольно часто схожи, данные биопсии сомнительны. Без положительных результатов бакпосева диагностика практически невозможна. Данное непредсказуемое обстоятельство делает неосуществимой постановку диагноза НЯК. Другими словами в подобных случаях невозможно исключить НЯК и в то же время нельзя достоверно диагностировать бактериальную дизентерию.
Кампилобактерный колит
За последние годы кампилобактерный колит обнаруживает тенденцию стать одним из самых широко известных колитов инфекционной этиологии. Он может быть представлен как диффузным, так и сегментарным поражением. Диффузная форма кампилобактерного колита симулирует НЯК. Но это заболевание имеет мимолётное течение, поэтому исключение НЯК представляется вполне возможным.
Острый геморрагический колит
Существует несколько разновидностей колитов, имеющих острое начало, но более продолжительное по сравнению с инфекционными колитами течение. Наиболее наглядные примеры таких колитов — антибиотик-ассоциированный и ишемический.

Дифференциальный диагноз неспецифический язвенный колит (НЯК) достаточно сложен, так как целый ряд заболеваний имеет подобные клинические симптомы. Это прежде всего болезнь Крона, ишемический колит, полипоз, дивертикулез, рак толстой кишки, геморрой, дизентерия, амебиаз, балантидиаз, актиномикоз, туберкулезный и малярийный колиты, лимфогранулематоз, псевдомембранозный энтероколит.
Крона болезнь возникает чаще в илеоцекальной области. Заболевание развивается постепенно, острое начало наблюдается редко. Основные жалобы — на умеренные боли в животе, учащение стула до 4—6 раз в сутки, реже — запоры. Пальпаторно определяется инфильтрат в правой подвздошной области или на определенном участке по ходу ободочной кишки. При выраженном отеке развиваются симптомы кишечной непроходимости. Последние наблюдаются и при хроническом течении процесса, когда фиброзные изменения стенки кишки на уровне поражения ведут к сужению ее просвета.
Осложненные формы болезни характеризуются наличием внутренних и наружных свищей, поражением перианальной области. Рентгенологически отмечаются локальное сужение просвета, ригидность стенки, замедление пассажа бария. При ректороманоскопии и колоноскопии в зоне поражения просматриваются незначительный отек и гиперемия слизистой, иногда изолированные щелевидные язвы. Рецидивы заболевания часты, полной ремиссии, как правило, не бывает.
Ишемический колит является следствием нарушения кровоснабжения какого-либо участка ободочной кишки. Наблюдается у людей старше 50 лет с заболеваниями сердечнососудистой системы. При нестойкой ишемии единственным симптомом является боль в животе в течение 1—2 часов после приема пищи. При длительной ишемии болевой симптом более устойчив и сопровождается жидким стулом с примесью крови.
Наиболее важное значение для диагностики ишемического колита имеют данные ирригоскопии: поражение левого изгиба ободочной кишки, где отмечаются ригидность стенки, сглаженность гаустрации, дефекты наполнения вследствие подслизистых кровоизлияний.
Селективная ангиография позволяет выявить склерозированные или облитерированные сосуды, стенозы и окклюзии артерий и установить истинную причину патологии.
Диффузный полипоз, так же как неспецифический язвенный колит, проявляется выделением крови и слизи из прямой кишки. Однако наследственная предрасположенность, отставание в росте и общем развитии, анемия, пигментация слизистых, кожи лица, пальцы в виде барабанных палочек позволяют заподозрить синдром Пейтца — Егерса. Выявление полипов при пальцевом исследовании, ирригоскопии, ректороманоскопии или колоноскопии дает возможность поставить правильный диагноз, а данные биопсии уточняют природу полипоза.
При дивертикулезе ободочной кишки диарея и кишечное кровотечение наблюдаются редко. Чаще отмечаются неустойчивый стул, чувство неполного опорожнения кишечника. Характер кровотечения (алая кровь или “дегтеобразный” стул) определяется локализацией кровоточащего дивертикула.
Ирригоскопия методом двойного контрастирования является наиболее информативной при выявлении дивертикулов ободочной кишки. Эндоскопически просматривается наличие отверстий в стенке кишки выстланных слизистой оболочкой, и определяется кровотечение из дивертикула. Изъязвления слизистой оболочки, наблюдаемые при неспецифическом язвенном колите, при дивертикулезе обычно отсутствуют.
Рак ободочной кишки сопровождается слизисто-кровянистыми выделениями у 7—20 % больных, при значительных воспалительных изменениях появляется примесь гноя. В случае локализации опухоли в правой половине ободочной кишки наступают нарушения питания, общего состояния, анемия: макроскопически крови в кале может и не быть, но реакция Грегерсена обычно положительная. Опухоли левой половины чаще проявляются клиникой кишечной непроходимости; при этом на поверхности каловых масс нередко наблюдаются прожилки крови и слизи или каловые массы окрашены в темный цвет. Пальпируемая в ряде случаев опухоль, данные ирригоскопии и колоноскопии помогают в дифференциальной диагностике, а проведенная биопсия определяет характер роста.
Для геморроя не характерны признаки общей интоксикации и учащение стула. При пальцевом исследовании и ректороманоскопии выявляется расширение прямокишечных вен с кровотечением из геморроидальных узлов.
Бактериальную дизентерию с острым началом, тенезмами, стулом со слизью и кровью, лихорадкой трудно дифференцировать с неспецифическим язвенным колитом. Учет эпидемиологических факторов, меньшая выраженность токсемии, отсутствие контактной кровоточивости слизистой оболочки прямой кишки при ректоскопии и ранних возможных при НЯК осложнений, результативность лечения больных антибиотиками и сульфаниламидными препаратами помогают установить диагноз. Характерная эндоскопическая картина при отсутствии язв и псевдополипов, обычный диаметр просвета кишки позволяют думать о бактериальной природе процесса. Положительные данные бактериологического исследования на наличие дизентерийной палочки разрешают спорные вопросы диагностики.
Кишечный амебиаз в отличие от неспецифического язвенного колита развивается медленно; при нем длительное время отсутствуют явления интоксикации, анемия, истощение, не бывает значительных кровотечений и обильных гнойных выделений из кишечника.
При ректороманоскопии выявляются глубокие, редкие язвы различной величины и формы. Они имеют подрытые края, неровное сальное дно, вокруг узкую полоску гиперемии с точечными кровоизлияниями.
При ирригоскопии отмечается чередование пораженных сегментов с непораженными, отсутствуют псевдополипы, могут контурироваться дефекты наполнения, обусловленные образованием в стенке кишки амебных гранулем.
Затруднения в дифференциальной диагностике возникают при осложнении кишечного амебиаза вторичной инфекцией. Исследование кала больных, соскоба слизистой оболочки прямой кишки, выявляя типичные вегетативные формы гистологической амебы, помогает поставить правильный диагноз.
Балантидиаз (инфузорная дизентерия) в сравнении с неспецифическим язвенным колитом встречается очень редко. Для балантидиаза характерны крупные щелевидные язвы с неровными краями и белыми налетами, слизистая вокруг них обычно не изменена. Диагноз ставится на основании прогистологического исследования кала или соскоба из язвы, которое выявляет крупную, яйцевидной формы с ресничками инфузорию Ваlantidium coli.
При актиномикозе чаще поражается слепая и восходящий отдел ободочной кишки и реже — нисходящая кишка. Ирригоскопически устанавливается сужение просвета кишки, сдавливаемой извне инфильтратом. Наличие свищей облегчает диагностику.
Положительная кожная проба с актинолизатом, реакция связывания комплемента с актинолизатом в качестве антигена, нахождение друз подтверждают диагноз актиномикоза.
Туберкулезный язвенный колит может симулировать неспецифический язвенный колит, так как нередко сопровождается частым, жидким стулом с примесью слизи, крови и гноя.
Основными признаками различия являются: локализация процесса при туберкулезном поражении в слепой кишке, эндоскопически — язвы имеют подрытые края и серое с творожистым некрозом дно, характерен рассеянный тип поражения слизистой оболочки; рентгенологические симптомы зазубренности контуров, сужения и ригидности кишечной стенки выявляются, как правило, только на уровне слепой и восходящей кишки.
Туберкулез ободочной кишки чаще отмечается у больных, страдающих длительное время туберкулезным поражением других органов. Специфическое лечение достаточно эффективно.
Малярийный колит возникает в связи с обтурацией капилляров толстой кишки эритроцитами, содержащими плазмодии. Ишемия слизистой ведет к образованию язв, что проявляется поносами с кровью. Появление кровавой диареи обычно связано с приступом малярии. Обнаружение плазмодиев малярии в крови больных устанавливает истинную причину язвенного процесса в ободочной кишке.
Лимфогранулематоз ободочной кишки—трудное для диагностики заболевание. Жидкий стул, частые интестинальные кровотечения, возможность перфорации кишки — основные проявления этой патологии. Картина крови имеет свои особенности — нарастающий моноцитоз, значительная эозинофилия, увеличение тромбоцитов, ретикулоцитов и СОЭ. Диагноз определяется только после гистологического исследования.
Псевдомембранозный энтероколит — следствие дисбактериоза на фоне применения антибиотиков широкого спектра действия. Чаще наблюдается у пожилых и ослабленных больных. Некроз участков слизистой кишечника сопровождается болями в животе, профузными поносами, кишечным кровотечением, нередко признаками почечной недостаточности и коллаптоидным состоянием. В копрограммах, помимо крови, слизи и гноя, находят мембранозные пленки, представляющие собой отторгшиеся участки слизистой оболочки кишки. Бактериологические исследования, эндоскопия с биопсией помогают установить диагноз.
Дизентерия представляет собой инфекционный колит с острым началом и непродолжительным течением без рецидива. В случае эпидемии диагностика дизентерии крайне проста. Диагностика спорадических случаев затруднительна, когда результаты бактериологического исследования отрицательные. Проявления на слизистой оболочке шигеллёза и НЯК довольно часто схожи, данные биопсии сомнительны. Без положительных результатов бакпосева диагностика практически невозможна. Данное непредсказуемое обстоятельство делает неосуществимой постановку диагноза НЯК. Другими словами в подобных случаях невозможно исключить НЯК и в то же время нельзя достоверно Неспецифигеский язвенный колит, в отличие от шигеллеза, начинается постепенно при нормальной температуре тела, с появления примеси крови в оформленном стуле. Характерными симптомами болезни являются длительное снижение аппетита до анорексии, слабость, прогрессирующая потеря массы тела, вздутие живота. У всех детей развивается гипохромная анемия, отмечается резко повышенная СОЭ. Неспецифический язвенный колит характеризуется длительным прогредиентным течением, отсутствием эффекта от традиционной антибактериальной терапии.
Общая характеристика (неполиомиелитных) энтеровирусных инфекций.
Энтеровирусные неполиомиелитные инфекции – острые инфекционные болезни, вызываемые кишечными вирусами из группы Коксаки и ЕСНО, характеризующиеся многообразными клиническими проявлениями, нередко признаками поражения ЦНС, мышц, миокарда и кожных покровов. Этиология. Вирусы Коксаки и ЕСНО относят к семейству Picornaviridae, роду Enterovirus. Вирусы устойчивы во внешней среде, чувствительны к нагреванию, высушиванию и воздействию дезинфицирующих средств. Эпидемиология Источником инфекции является больной человек и вирусоноситель. Инфекция высококонтагиозна, передается воздушно капельным путем. Эпидемиологическое значение имеет также и фекально оральный механизм передачи инфекции. Патогенез Входными воротами инфекции служит слизистая оболочка верхних дыхательных путей и желудочно кишечного тракта. У части больных в месте внедрения вируса развивается поражение слизистой оболочки. В результате вирусемии происходит диссеминация возбудителя в органы и ткани. При этом сердце обычно увеличено, полости его расширены, мышца становится дряблой. Имеются воспалительные изменения в перикарде и эндокарде. Менингеальные оболочки полнокровны, отечны, в отдельных участках отмечаются воспалительные клеточные инфильтраты. Очаговые изменения в головном и спинном мозге локализуются в различных участках. Клиническая картина. Заболевание начинается остро, нередко внезапно, с быстрого повышения температуры тела до 38–40 °С, головной боли, общей слабости, недомогания, головокружения, нарушения ритма сна. При этом часто отмечаются тошнота и рвота. Характерны гиперемия лица, инъекция сосудов склер. Типичной является волнообразная температурная кривая Изменения гемограммы незначительны. В первые дни болезни может быть небольшое увеличение числа лейкоцитов в периферической крови, после 4–5 го дня чаще определяется умеренная лейкопения.
101 Бруцеллез: классификация, клиника острого бруцеллеза.Классификация Руднева: острый -до 3-х месяцев, подострый – до 6 мес., хронический- более 6 мес., резидуальный- клинических последствий. По степени тяжести различают легкую, среднюю и тяжелую. По фазам делят на: стадию компенсации, субкомпенсации и декомпенсации.В начале заболевания продромальный период: недомогание, слабость, подавленность настроения, быстрая физическа и умственная утомляемость, легкая головная боль и понижение аппетита. К концу продромального периода признаки интоксикации нарастают. Развиваются основные клинические проявления болезни, среди которых кардинальными становятся гипертермия, сопровождающаяся ознобами и проливными потами, гепатоспленомегалия. Лихорадка длительная, в разгар заболевания температура ремиттирующего типа с подъемом во второй половине дня или в вечерние часы. Может быть ундулирующий (волнообразный) и интермиттирующий тип температурной реакции или длительный субфебрилитет. Лимфатические узлы, особенно шейные и подмышечные, увеличены до размеров фасоли, безболезненны и не спаяны с окружающей тканью. В подкожной клетчатке, преимущественно в области сухожилий и мышц, образуются плотные, болезненные узелки – фиброзиты и целлюлиты. У большинства больных обнаруживаются умеренное смещение границ сердца влево, приглушенность его тонов, систолический шум на верхушке; в тяжелых случаях выявляются миокардит, эндокардит, перикардит. Артериальное и венозное давление понижено. Частота пульса соответствует температуре. У ряда больных бывает дикротия пульса, иногда – экстрасистолия. Повышается проницаемость капилляров. При острой форме заболевания по мере развития токсико септического процесса выявляются катаральное воспаление верхних дыхательных путей, бронхиты, бронхопневмонии, бронхоадениты. Печень и селезенка увеличены, мягкие, болезненные при пальпации. При поражении печени часто отмечаются ноющие боли в правом подреберье, иногда небольшая желтуха.О поражении нервной системы в разгар острой формы заболевания свидетельствуют головные боли, раздражительность, эмоциональная неустойчивость,
102 Балантидиаз: этиология, эпидемиология, патогенез и патанатомия.Балантидиаз (balantidiasis) – кишечное зоонозное протозойное заболевание, характеризующееся язвенным поражением толстой кишки и симптомами общей интоксикации. Этиология. Возбудитель болезни – balantidium coli– относится к семейству balantidiidae, классу ciliata (ресничных инфузорий), типу Protozoa (простейших). Жизненный цикл паразита включает две стадии – вегетативную и цистную. Вегетативная форма В. coli овальная, более узкая с одной стороны. Тело покрыто пелликулой и расположенными в виде спиральных рядов ресничками длиной 4–6 мкм, колебательные движения которых обеспечивают вращательно поступательное движение возбудителя. На переднем конце В. coli расположено ротовое отверстие – перистом – окруженное ресничками длиной до 10–12 мкм, способствующими захвату пищевых комочков. На противоположном конце тела имеется цитопиг. Под пелликулой определяется эктоплазма, в средней части и на заднем конце расположены 2 сократительные вакуоли. Вегетативные формы В. coli размножаются путем двойного деления, однако в определенные периоды возможен половой процесс по типу конъюгации. Вегетативные формы паразита чувствительны к неблагоприятным условиям внешней среды и быстро в ней погибают. Цисты В. coli округлой формы, достигают 50–60 мкм в диаметре. Различают двухконтурную оболочку и ядерный аппарат в виде макро– и микронуклеуса, иногда – вакуоли. Эпидемиология. Балантидиаз – кишечный зооноз. Резервуаром возбудителей являются свиньи, почти всегда инвазированные В. coli. Выявлена зараженность крыс, собак, но их роль в эпидемиологии балантидиаза не выяснена. В крайне редких случаях при особо неблагоприятных условиях инвазированный человек может становиться дополнительным резервуаром возбудителей.
Механизм заражения – фекально оральный, реализуемый водным путем. Дополнительными факторами передачи возбудителей могут служить почва, овощи, синантропные мухи. Балантидиаз регистрируется преимущественно среди сельских жителей, занимающихся свиноводством. Патогенез и патологоанатомическая картина. Проглоченные цисты В. coli достигают восходящих отделов толстой кишки и, превращаясь в вегетативные формы, размножаются, преимущественно в слепой кишке. Паразитирование инфузорий в просвете кишки может сопровождаться слабо выраженными общетоксическими расстройствами. Благодаря способности синтезировать гиалуронидазу балантидии приобретают возможность внедряться в слизистую оболочку толстой кишки, вследствие чего развивается гиперемия пораженных участков, на которых далее образуются эрозии и язвы. Отмечаются усиление пролиферации эпителия кишечных крипт, его некроз с образованием эрозий, на месте которых в дальнейшем могут формироваться глубокие язвы. Миграция В. coli в подслизистую основу обусловливает образование воспалительного отека, лимфоцитарной, гистиоцитарной и сегментоядерной инфильтрации, иногда – микро абсцессов. Язвенные дефекты расположены, как правило, в местах перегибов кишечной стенки преимущественно в слепой, сигмовидной и прямой кишках. Язвы расположены вдоль складок слизистой оболочки, края их неровные, подрытые, дно покрыто желеобразными некротическими массами, часто черного цвета. Окружающие участки слизистой оболочки гиперемированы, отечны. В патологический процесс часто вовлекается червеобразный отросток с развитием гнойного и некротического аппендицита.
Дата добавления: 2018-04-15 ; просмотров: 747 ;
Общий анализ крови: признаки анемии, лейкоцитоз со сдвигом влево, увеличение СОЭ.
Общий анализ мочи: протеинурия умеренная.
БАК: гипопротеинемия, снижение содержания альбуминов, увеличение Y-глобулинов, трансаминаз, серомукоида, сиаловых кислот, фибрина. 4. Анализ кала: эритроциты, лейкоциты, слизь в большом количестве.
Ректороманоскопия и колоноскопия: в прямой кишке и других отделах толстой кишки обнаруживается отечность, гиперемия, зернистость слизистой оболочки, ее кровоточивость, эрозии и язвы, нередко покрытые гнойными налетами.
Ирригоскопия (производится при хронической форме заболевания в фазе затихания обострения): сужение просвета кишки на пораженном участке. Отсутствие или неравномерность гаустр, при наличии глубоких язв - депо бария.
Общий анализ крови, мочи, кала, бактериологическое исследование кала, в том числе на дизентерию.
БАК: белок и белковые фракции, трансаминазы, билирубин, сиаловые кислоты, фибрин, серомукоид.
Дифференциальный диагноз Прежде всего, необходимо провести дифференциальный диагноз с острой дизентерией. В связи с необходимостью соблюдения противоэпидемического режима нередко больной до установления правильного диагноза обследуется в инфекционном отделении. Дизентерию исключают на основании отрицательных посевов кала и исследований крови на антигены дизентерийных бактерий. Эндоскопическая картина, свойственная язвенному колиту (см. выше), не характерна для дизентерии, при которой, как правило, имеются лишь гиперемия, эрозии и геморрагии. Важно также, что антибактериальная терапия, дающая быстрый эффект при дизентерии, при неспецифическим язвенным колитом или неэффективна или ведет к прогрессированию болезни.
Исключительно важное значение имеет дифференциальный диагноз с эндофитно растущими опухолями толстой кишки (рак, лимфома), диффузным семейным полипозом, в распознавании которых решающее значение имеют колонофиброскопия с множественной повторной биопсией пораженных участков кишки. Для ишемического поражения толстой кишки характерны боль в левой половине живота, запоры и выделения крови с калом. Дифференциально-диагностическими критериями могут служить сосудистый шум над брюшным отделом аорты, отсутствие симптомов интоксикации и диареи.
Консервативное лечение НЯК основывается на следующих принципах:
базисная терапия препаратами 5-аминосалициловой кислоты и/или глюкокортикоидами (системного и местного действия);
симптоматическая ("сопровождающая") терапия.
Лечение НЯК должно быть комплексным, обязательно с тщательным соблюдением режима дня и питания. Необходимы спокойные прогулки на свежем воздухе. При значительном нарушении общего состояния, лихорадке, истощении, метаболических сдвигах и т. д. режим должен быть постельным.
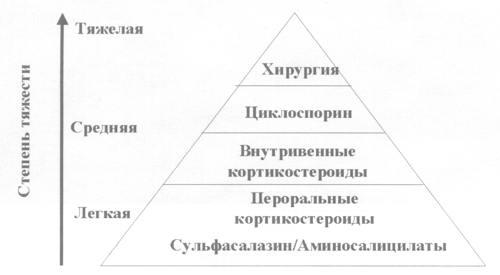
Лечение В последние годы выработаны новые стандарты лечения НЯК благодаря введению строгих критериев медицины, основанной на доказательствах. В целом эти стандарты базируются на результатах контролируемых исследований, данных метаанализов, однако в отношении некоторых препаратов существуют еще рекомендации, которые основаны лишь на нескольких контролируемых или даже неконтролируемых исследованиях. Эффективность лечения оценивается либо по проценту ремиссии, либо как "Odds ratio" (с 95% доверительным интервалом) исследований или метаанализов, т.е. соотношением вероятности терапевтической эффективности. В настоящее время принята последовательная тактика лечения НЯК. Лечение в период обострения определяется степенью тяжести рецидива, а терапия в период ремиссии определяется выбором терапии во время обострения заболевания. Терапевтические подходы в период обострения заболевания определяются тяжестью клинических проявлений. Для оценки активности НЯК чаще используется так называемый индекс Truelove, который включает оценку частоты стула, наличие видимой крови в кале, повышение температуры тела, анемию, тахикардию и СОЭ (рис. 1). Так, при легком и среднетяжелом обострении назначаются аминосалицилаты, пероральные кортикостероиды, в более тяжелых случаях кортикостероиды назначаются внутривенно. При неэффективности кортикостероидной терапии возможно использование циклоспорина. И последним этапом лечения остается тотальная колэктомия. Наиболее широко для лечения обострения НЯК продолжают использоваться аминосалицилаты и кортикостероиды. Их эффективность была доказана в многочисленных плацебо-контролируемых исследованиях. В 1930 г. д-р Swartz (Швеция), пытаясь создать новый препарат для лечения ревматоидного артрита и комбинируя салицилаты (5-аминосалициловую кислоту) и сульфаниламид (сульфапиридин), открыла салазосульфапиридин (сульфасалазин). Первые результаты лечения ревматоидного артрита были не слишком впечатляющими, но затем она применила этот препарат у больных язвенным колитом в сочетании с поражением суставов и получила грандиозные результаты. Внедрение сульфасалазина в лечение НЯК открыло новые возможности терапии данного заболевания: была найдена альтернатива глюкокортикоидам и появилась возможность проведения поддерживающей терапии. В одном из метаанализов было показано, что при лечении дистальной формы НЯК доказанно эффективны в сравнении с плацебо назначаемые местно 5-аминосалицилаты. Однако дозозависимый эффект доказан не был, т.е. аминосалицилаты в дозе от 0,5 до 1,5 г в виде суппозиториев или от 1 до 4 г в виде клизм одинаково эффективны. Другой метаанализ подтвердил, что кортикостероиды эффективнее плацебо, однако при сравнении местных кортикостероидов с местным использованием 5-аминосалицилатов последние были эффективнее. При тотальном поражении толстой кишки аминосалицилаты в дозе выше 3 г/сут также превзошли эффект плацебо (рис. 2). Отмечена достоверно более высокая эффективность сульфасалазина по сравнению с месалазином в исследованиях длительностью не более полугода, при увеличении сроков исследования достоверное различие утрачивалось, однако тенденция сохранялась (рис. 3). Хотя общепринято, что терапевтическим эффектом обладает 5-аминосалициловая кислота, результаты многочисленных исследований показали, что собственно сульфасалазин оказывает противовоспалительное действие, отличающееся от 5-аминосалициловой кислоты. Так, было установлено, что сульфасалазин подавляет фосфолипазу А, ключевой фермент каскада арахидоновой кислоты, и блокирует рецепторы к фактору некроза опухоли. Эти данные подтверждаются клиническими наблюдениями значительно более высокой эффективности сульфасалазина по сравнению с 5-аминосалициловой кислотой при лечении ревматоидного артрита, в связи с этим при сочетании хронических воспалительных заболеваний кишечника с поражением суставов рекомендуется использование сульфасалазина. Значительную часть побочных эффектов сульфасалазина, как токсических (дозозависимых), так и аллергических (дозонезависимых), приписывают сульфокомпоненту. Только свободная, несвязанная, метаболизированная (глюкоронированная) форма сульфапиридина способна вызывать побочные эффекты, что в свою очередь связано со способностью больного как ацетилятора. В группе быстрых ацетиляторов дозозависимые (токсические) побочные эффекты наблюдались значительно чаще. Очень частые нежелательные побочные эффекты, такие как тошнота, рвота и головная боль, в большинстве случаев исчезают после уменьшения дозы. Однако развивающиеся реже аллергогиперергические реакции (например, агранулоцитоз, гемолитическая анемия) требуют немедленной отмены препарата. Согласно последним исследованиям начало терапии с малой дозы 0,5 г/сут с постепенным подъемом дозы в 3 раза в течение 4–6 дней значительно снижает частоту вышеперечисленных токсических побочных эффектов. Для предотвращения аллергических реакций предлагаются различные варианты направленной десенсибилизирующей терапии. При тяжелых формах НЯК целесообразно использование кортикостероидов в дозе 40–60 мг преднизолонового эквивалента в сутки с постепенным снижением дозы 10–5 мг в неделю после достижения клинического эффекта. При отсутствии эффекта на введение больших доз преднизолона в течение 7–14 дней возможно применение циклоспорина в дозе 4 мг на 1 кг массы тела внутривенно с переходом через 3–7 дней на пероральный прием из расчета 5 мг/кг в сутки в течение 4–6 мес. Основанием для продолжения лечения циклоспорином в течение столь длительного срока после достижения ремиссии служит ожидание первого эффекта азатиоприна, применяемого в качестве средства поддержания ремиссии. Антибактериальное лечение и парентеральное питание хотя и назначаются в тяжелых случаях, эффективность этих мероприятий не доказана. Ремиссионная терапия определяется выбором препаратов для лечения острого процесса. Так, для поддержания ремиссии после использования местных и системных форм аминосалицилатов переходят на поддерживающую дозу в той же форме введения. Риск развития рецидива доказанно снижается при постоянном приеме поддерживающей дозы аминосалицилатов, причем при дистальном колите более эффективно местное введение. При тотальном колите приблизительно одинаково эффективны 5-аминосалицилаты и сульфасалазин. После кортикостероидной терапии возможно использование аминосалицилатов в поддерживающей дозе (0,75–2 г/сут), а также переход на цитостатики: азатиоприн из расчета 2 мг на 1 кг массы тела или 6-меркаптопурин. После циклоспорина применяются только цитостатики. По данным одного из исследований, поддерживающая доза цитостатиков позволяет избежать колэктомии в 66% случаев, в то время как при сочетании с 5-АСК этот процент значительно ниже: всего 40 (рис. 4). В большинстве случаев резистентность к лечению обусловлена слишком низкой дозировкой препаратов. Необходимо применение только доз препаратов, зарекомендовавших себя эффективными в рамках исследований.
Рис. 1. Индекс активности НЯК (индекс Truelove).
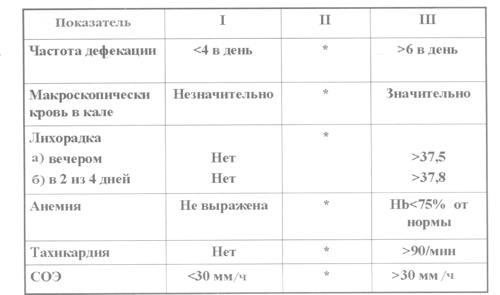
Рис. 5. Пирамида терапии при обострении НЯК.
Прогресс в понимании патогенеза воспалительных заболеваний кишечника привел к внедрению новых препаратов, воздействующих на иммунную систему и воспалительный ответ. К таковым можно отнести инфликсимаб, блокатор фактора некроза опухоли альфа. Фактор некроза опухоли альфа относится к ключевым цитокинам, принимающих участие в развитие воспалительных заболеваний кишечника. В отношении эффективности инфликсимаба при лечении НЯК не проведено ни одного крупного рандомизированного контролируемого исследования. Результаты одного контролируемого и нескольких неконтролируемых исследований свидетельствуют, что инфликсимаб может быть использован при лечении обострения НЯК. Однако другое небольшое контролируемое исследование подтвердило его неэффективность при стероидорефрактерном язвенном колите. Учитывая разнонаправленность полученных результатов, планируется проведение крупного плацебо-контролируемого исследования. К сожалению, в случаях тяжелого, резистентного к терапии тотального НЯК, а также при развитии осложнений может потребоваться проведение хирургического вмешательства. Абсолютными показаниями являются: • перфорация, • кишечная непроходимость, • токсический мегаколон, • абсцесс, • кровотечение, • высокая степень дисплазии или рак толстой кишки. Относительными служат: • неэффективность консервативной терапии при выраженной активности, • задержка развития у детей и подростков, • фистулы, • низкая степень дисплазии эпителия. Необходимость хирургического лечения в течение жизни возникает приблизительно у 20% больных, что значительно ниже, чем при болезни Крона, при которой вероятность хирургического вмешательства в течение 20 лет заболевания достигает 90%. Поучит Стандартом хирургического лечения при НЯК в настоящее время служит тотальная колэктомия с наложением поуч-анастомоза. Воспаление данного искусственно сформированного резервуара (поучит) в течение первых двух лет после операции развивается примерно у 30% больных. Воспаление может принимать острый и хронический характер. Последний наблюдается приблизительно у 5% больных поучитом. В качестве препаратов первого выбора для лечения поучита применяются антибиотики (метронидазол 400 мг 2–3 раза в сутки или ципрофлоксацин 250–500 мг 2 раза в сутки) в течение 14 дней. При их неэффективности может потребоваться смена антибактериального препарата. В отношении применения аминосалицилатов, кортикостероидов и иммуносупрессоров не существует данных исследований, поэтому эти препараты могут быть использованы только как индивидуальное пробное лечение. Новейшие исследования подтверждают эффективность при хроническом поучите определенных пробиотиков. При резистентных к терапии формах поучита может потребоваться экстирпация поуча с наложением стомы.
Диета при НЯК Относительно эффективности назначения диеты при НЯК на сегодняшний день пока не опубликовано ни одного метаанализа, и современное состояние проблемы можно оценить лишь на основании рандомизированных клинических исследований. Из 11 опубликованных исследований в 6 применялись ненасыщенные омега-3-жирные кислоты или рыбий жир. В остальных исследованиях оценивали эффективность элиминационной диеты, дополнительного питания, богатого балластными веществами. Величина исследований достаточно небольшая (11–105 больных), что зачастую усложняло статистическую обработку данных. Период наблюдения составлял от 7 мес до 1 года. По полученным данным, назначение рыбьего жира не изменяет естественное течение заболевания, однако статистическая достоверность ограничена размером исследований. Однако в двух исследованиях было достигнуто значимое снижение дозы кортикостероидов и прибавка массы тела при обострении заболевания. Таким образом, суммируя сказанное выше, схема ведения больных НЯК выглядит как показано на рис. 5.
Психосоциальные аспекты Традиционно воспалительные заболевания кишечника рассматривались как пример "психосоматических" заболеваний, что связано с тем, что больные и их родственники часто связывают начало заболевания или возникновение обострения с пережитым стрессом или другими психологическими факторами. Однако нужно помнить, что данное предположение не удалось подтвердить в ходе контролируемых клинических исследований. По данным исследований, нет типа личности, который предрасполагал бы к развитию воспалительного заболевания кишечника. Вполне понятно, что у пациентов развиваются вторичные изменения психики, связанные с зависимостью от рецидивов, приема лекарственных препаратов, посещений врача. Значимость психотерапевтического лечения для течения заболевания также не подтверждена. Особое внимание необходимо уделить социальной и профессиональной адаптации пациента, что требует доверительных отношений между врачом и больным.
Прогноз С момента внедрения в клиническую практику кортикостероидов и сульфасалазина статистика смертности от НЯК изменилась коренным образом. До эры кортикостероидов смертность при тяжелом обострении превышала 30%, в настоящее время – менее 2%. В целом ожидаемая продолжительность жизни при НЯК практически не отличается от таковой в среднем в популяции (через 15 лет заболевания – 94,2%). Основными причинами смерти помимо основного заболевания остаются колоректальный рак, бронхиальная астма и различные патологии печени неалкогольной этиологии. Без проведения поддерживающей терапии в ремиссионный период примерно у половины больных обострение возникает в течение двух лет. Течение заболевания определяется предшествующей воспалительной активностью. Если в анамнезе отмечалось частое рецидивирование, высока вероятность быстрого возникновения рецидива. Если ремиссия сохраняется в течение одного года, риск рецидива составляет лишь 20%. Прогноз относительно активности заболевания более благоприятен у курящих. С течением времени частота и степень тяжести обострения, как правило, уменьшаются.
Читайте также:


