Клещевой сыпной тиф или клещевой риккетсиоз

Клещевой риккетсиоз (синоним: клещевой сыпной тиф Северной Азии) - острое инфекционное природно-очаговое облигатно-трансмиссивное заболевание, характеризующееся лихорадочным состоянием, специфическим поражением кожи в месте внедрения возбудителя, увеличением регионарных лимфатических узлов, розеолезно-папулезной сыпью.
Возбудитель клещевого риккетсиоза - Rickettsia sibirica, относится к семейству Rickettsiaceae, роду Rickettsia. Внутри рода Rickettsia данный возбудитель входит в биологическую группу клещевой пятнистой лихорадки, представители которой обладают способностью размножаться не только в цитоплазме, но и в ядрах поражаемых клеток.
Риккетсии малоустойчивы к нагреванию: при температуре 56° С и выше они погибают в течение 30 мин, а при 100° - через 0,5 мин., а также неустойчивы к действию дезинфицирующих средств.
В последние годы существенно расширились представления о распространении, таксономии и экологии риккетсий группы клещевой пятнистой лихорадки (КПЛ), к которой относится возбудитель клещевого риккетсиоза.
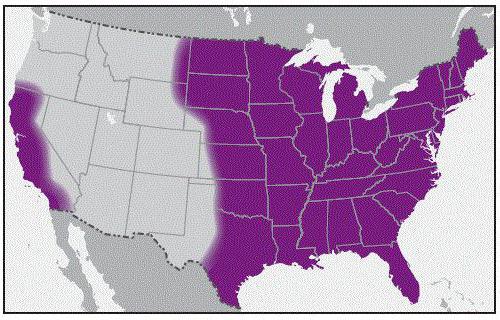
Эпидемически активные природные очаги клещевого риккетсиоза широко распространены в равнинной, степной, лесостепной, горностепной, полупустынных и пустынных зонах азиатской части страны, а именно в южных областях Западной и Восточной Сибири, на Дальнем Востоке (в Хабаровском и Приморском краях), а за рубежом: в Казахстане, Средней Азии, Монголии, Китае, Афганистане и др. странах.
Основная часть заболеваний этой инфекцией регистрируется в Республике Алтай, Красноярском крае, Хакасии. Кроме того, заболевания регистрируются в Тюменской, Курганской, Новосибирской, Кемеровской, Иркутской, Читинской, Амурской областях, Республиках Тыве, Бурятии, Хабаровском и Приморском краях, Еврейской автономной области.
С 1979 г. отмечается непрерывный рост заболеваемости клещевым риккетсиозом. В период с 1979 по 2000 гг. в России выявлено более 30 000 случаев этой инфекции, с ростом показателей заболеваемости более чем в 8 раз.
В Ямало-Ненецком автономном округе за период 2015-2017 гг. не регистрировались случаи заболеваний риккетсиозами.
Возбудитель инфекции - Rickettsia sibirica, передается человеку в результате присасывания естественно зараженных иксодовых клещей различных видов, относящихся к четырем родам: Dermacentor, Haemaphysalis, Hyalomma и Rhipicephalus. Нападение клещей на человека происходит при контакте с местами их нахождения на поверхности почвы, травянистой растительности, при прохождении через кустарник и смешанный лес. Ранней весной, перезимовавшие голодные клещи взбираются на верхушки травянистого сухостоя или стеблей травы, на ветви деревьев, кустарников и принимают подстерегающую позу. При непосредственном соприкосновении клещи очень быстро прицепляются к одежде или телу проходящего человека.
Особенности биологии иксодовых клещей обусловливают сезонность заболеваний. Наибольшая активность иксодовых клещей в местах естественного обитания отмечается в весенне-летнее время.
В Сибири заболевания клещевым риккетсиозом отмечаются в период с апреля по октябрь. Максимум заболеваний приходится на май, затем в июне-июле происходит снижение числа заболеваний, после чего в августе-сентябре отмечается новый, хотя и меньший их подъем.
На Дальнем Востоке сезон заболеваний начинается также с апреля-мая, но характеризуется большей продолжительностью в течение летних месяцев.
Так как инфицирование происходит только трансмиссивным путем, больные клещевым риккетсиозом эпидемиологической опасности для окружающих не представляют.
Инкубационный период колеблется от 2 до 7 дней, большей частью равен 3-6 дням. В месте присасывания клеща развивается болезненность, гиперемия и небольшой инфильтрат с некротической корочкой в центре, увеличение регионарных лимфатических узлов. Могут отмечаться небольшая слабость, озноб, ломота в суставах, снижение аппетита. Начало заболевания острое, у части больных наблюдают продромальный период, в котором описаны общая слабость и разбитость, боль и ломота в мышцах, костях, суставах, пояснице, небольшое повышение температуры, катаральные изменения в глотке и верхних дыхательных путях. В этом периоде уже выражено специфическое поражение кожи в месте внедрения возбудителя.
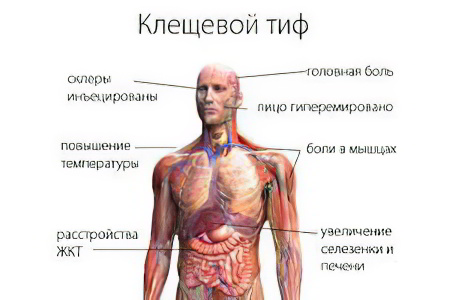
На 2-3-й день продромы развивается клиническая картина болезни - повышение температуры тела до 40 ºС, лихорадка, головная боль, бессонница, озноб, ломота и боли во всем теле, могут быть тошнота и рвота. Продолжительность лихорадки 3-18 дней, в среднем 8 дней. На 2-4-й день болезни появляется сыпь. Она является характерным признаком клещевого риккетсиоза и ее раннее появление облегчает клиническую диагностику. Гистология сыпи сходна с сыпнотифозной. Высыпания начинаются с конечностей, характерно наличие сыпи на ладонях и подошвах. Сыпь в течение 1,5-2 суток распространяется на туловище, иногда и на лицо. Имеет вид крупных розеол и папул ярко-розового цвета. Размеры варьируют от мелких элементов величиной с булавочную головку до крупных, размером в 2-3 мм в поперечнике. Иногда сыпь переходит в петехиальную. Типичны локализация сыпи на разгибательных поверхностях и ее обилие на нижних конечностях. Наблюдают медленное угасание сыпи и наличие пигментации на месте ее исчезновения. Наиболее характерны изменения со стороны сердечно-сосудистой системы, выражающиеся в брадикардии и понижении артериального давления. Изменения нервной системы заключаются в резкой головной боли, миалгиях, артралгиях, нарушении сна и аппетита.
Во время лихорадочного периода наблюдается снижение гемоглобина на 15 %, уменьшение количества эритроцитов и тромбоцитов;
У детей болезнь протекает в более острой форме, но сравнительно легче, чем у взрослых. Особенно тяжело переносят клещевой риккетсиоз пожилые люди. По степени тяжести заболевания различают: тяжелую, среднюю и легкую форму. Тяжелую форму характеризует более длительный лихорадочный период, значительная интоксикация организма, температурные величины, достигающие 41 градуса, более выраженная симптоматика со стороны сердечно-сосудистой и нервной системы, могут быть осложнения в виде неврита, миокардита, бронхита, пиелонефрита и др. Общая клиническая картина клещевого риккетсиоза, из-за многообразия его форм, может различаться и течением болезни, и симптоматикой. Для назначения эффективного лечения очень важна верная диагностика заболевания.
Лечение клещевых риккетсиозов сводится к этиотропной терапии, основными средствами которой считаются антибиотики тетрациклинового ряда, фторхинолоны, левомицетин. В индивидуальном порядке проводится симптоматическое лечение. Больные проходят лечение в инфекционном отделении больницы. Им необходим постельный режим. Общий курс лечения в среднем составляет 7–10 дней. При своевременном обращении в лечебное учреждение у больного наблюдается благоприятный прогноз болезни – полное выздоровление. В тяжелых и запущенных случаях, без проведения антибактериальной терапии возможен летальный исход.
санитарно-просветительная работа среди населения;
индивидуальные средства защиты (реппеленты, защитные костюмы);
обработка местности акарицидами;
соблюдение мер профилактики против укусов клещей, при нахождении в зоне риска (проводить само- и взаимоосмотры, стараться не ходить по траве, надевать вещи светлых тонов с длинными рукавами, плотными манжетами, воротниками, брюки заправлять в сапоги и пр.).
Описание заболевания

Сыпной тиф – это болезнь инфекционного происхождения из разновидностей риккетсиозов, вызванная укусами клещей, характеризующаяся относительно легким течением с поражением преимущественно лимфатических узлов и кожными высыпаниями. Другими названиями заболевания, которые встречаются в медицинской практике и быту могут быть: клещевой риккетсиоз, сибирский клещевой сыпной тиф, восточный сыпной тиф.
Заболевание относится к типичным зоонозам, потому что циркуляция возбудителя и заболеваемость регистрируется только среди мелких грызунов в природных условиях. Это могут быть суслики, хомяки, полевые мыши, бурундуки, полевки. Человек попадает в этот природный круг случайно после укуса клеща. Поэтому клещевой сыпной тиф относится к заболеваниям с природной очаговостью и привязан к определенным территориям, где постоянно циркулируют возбудители. Это некоторые области Сибири, Красноярский, Хабаровский, Приморский край, Туркмения, Армения, Казахстан, Монголия.
Переносчиками инфекции между здоровыми и больными животными являются иксодовые клещи. Распространенность заболевания в природных условиях настолько широка, что каждый пятый представитель клещей оказывается инфицированным. Это объясняет достаточно высокую частоту случаев клещевого сыпного тифа среди людей, проживающих в пандемичных зонах. Она составляет в среднем 200-300 случаев на 100 тысяч населения за год. Значительное количество жителей обладают стойким естественным иммунитетом, поэтому болеют в основном приезжие и лица с ослабленным иммунитетом.
Патогенез заболевания определяют патогенные свойства риккетсий. Они попадают в организм человека через рану кожи, которая остается после укуса клеща. Это место называют первичным аффектом, так как здесь возникают первые воспалительные изменения при контакте тканей с возбудителями. При этом происходит распространение патогенов по лимфатическим путям в коллекторы лимфатических узлов регионарного порядка. Результатом таких процессов может стать лимфангоит рядом с первичным аффектом, и увеличение лимфоузлов. В них происходит размножение риккетсий с регулярным выбросом в системный кровоток и разнесением по всему организму.
Особенность инфекционных агентов при клещевом сыпном тифе в сохранении тропности к эндотелию сосудов, как при эпидемическом сыпном тифе, но значительно меньшими патогенно-токсигенными свойствами. Основными патогенетическими звеньями заболевания являются микроциркуляторные расстройства в результате поражения капилляров, воспаления в них и повышенной проницаемости, а также незначительная интоксикация, возникающая при разрушении возбудителей иммунными клетками организма. Поэтому их распространение в организме протекает относительно благоприятно и никогда не вызывает тяжелых осложнений.
Симптомы клещевого сыпного тифа
Период инкубации возбудителей клещевого сыпного тифа, который длится с момента укуса клеща до появления первых проявлений болезни, составляет от 3-4 дней до недели. В это время, кроме незначительного воспаления кожи в месте укуса, больных ничего более не беспокоит. Клиническая картина развивается внезапно и достаточно остро.
При этом появляются такие симптомы сыпного тифа:
Гипертермическая реакция. В большинстве случаев температура гектическая (39%С и более), постоянная или перемежающая. Длительность лихорадочного периода может составлять до двух недель, если не лечить больного. Через несколько дней после появления цифры температуры немного снижаются, она приобретает постоянство;
Легкий озноб с мышечными и головными болями. Возникают синхронно с гипертермией и уменьшаются с её снижением;
Умеренная одутловатость лица на фоне его гиперемии;
Инфильтративно-воспалительные изменения мягких тканей в зоне укуса клеща – первичный аффект. Его никогда не должно быть после укуса клеща, который не инфицирован патогенными риккетсиями. Само место укуса превращается в небольшую язву под черным струпом, а вокруг него расположена 2-х-3-х миллиметровая полоска гиперемии кожи;
Гиперемия конъюнктивы и слизистой ротоглотки с усиленным и застойным сосудистым рисунком;
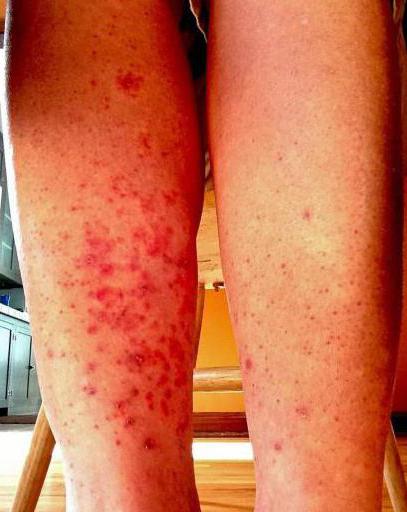
Кожная сыпь. Представлена истинным полиморфизмом первичных элементов: розеолы, мелкие папулы, пятна, диаметром до нескольких миллиметров. Их появление отмечается на 4-5 день после появления температуры. Характерны постоянные подсыпания новых элементов. Геморрагическая сыпь не характерна. Первые высыпания появляются на коже конечностей, откуда происходит их распространение на другие участки;
Увеличение лимфатических узлов, в первую очередь, регионарных по отношению к месту укуса;
Тахикардия или брадикардия. Аритмии возникают редко. Артериальное давление может незначительно снижаться;
Симптомы поражения нервной системы: заторможенность, головная боль, апатия, нарушения сна. Помрачение сознания и менингеальные признаки возникают крайне редко.
Возбудитель клещевого сыпного тифа
Клещевой сыпной тиф вызывается патогенными микроорганизмами из группы риккетсий. Конкретный их вид – Rickettsia sibirica. Она обладает общими свойствами, характерными для всех представителей риккетсий. Единственное отличие – умеренные вирулентные способности. Поэтому её попадание в организм не вызывает тяжелых проявлений.
По морфологическому строению Rickettsia sibirica представляет собой грамотрицательную палочку с аэробным типом метаболизма. Единственным природным резервуаром для нее является организм грызунов. Иксодовые клещи выполняют роль переносчика инфекции, что обеспечивает её постоянную циркуляцию на определенной территории. Этот вид риккетсий очень устойчив во внешней среде по отношению к действию высоких и низких температур. Разные штаммы могут обладать различными вирулентными и патогенными свойствами, определяя клиническое течение болезни.
В большинстве случаев заболевания Rickettsia sibirica своевременно верифицируется иммунными клетками организма. Её разрушение не вызывает освобождения опасных эндотоксинов. Это позволяет организму самостоятельно справится с патогеном, даже при отсутствии лечения. В результате возникает стойкий иммунитет в виде антител к антигенным компонентам данного вида риккетсий, который остается пожизненно.
Профилактика клещевого сыпного тифа
Предотвратить клещевой сыпной тиф может помочь такой комплекс неспецифических профилактических мероприятий:
Борьба с грызунами;
Предотвращение укусов клещей во время пребывания в очагах, пандемичных по клещевому сыпному тифу: использование отпугивающих средств химической природы и эфирных масел, одежда должна максимально закрывать открытые части тела, периодические осмотры поверхности одежды с целью обнаружения и удаления клещей;
Прием тетрациклина в лечебных дозах при развитии на месте укуса клеща первичного аффекта;
Специфической профилактики клещевого сыпного тифа не существует.

Инфекционные заболевания – это группа патологических состояний, которые отличаются высокой контагиозностью. Подобные недуги вызывают определённые бактерии и вирусы. Все инфекции имеют общие характеристики. К ним относят: эпидемиологию, пути передачи и клинические проявления. Одним из инфекционных заболеваний является клещевой риккетсиоз. Существует несколько разновидностей этой патологии. Объединяют все риккетсиозы такие признаки, как лихорадка, интоксикационный синдром, первичный кожный аффект и поражение сосудов. Основной путь передачи этих заболеваний – трансмиссивный. То есть через укусы насекомых, распространённых в конкретных климатических условиях.

Описание клещевого риккетсиоза
Клещевой риккетсиоз – это инфекционная патология, характеризующаяся кожными проявлениями, распространённым васкулитом и синдромом интоксикации. Заболевание отличается трансмиссивным путём передачи. Переносят инфекцию клещи и вши. Существует несколько вариантов течения риккетсиозов. Основным отличием этих патологий является вид возбудителя. Некоторые риккетсиозы распространены в степных и пустынных районах, другие – в тропическом климате. Тем не менее все эти патологии имеют схожую клиническую картину. Заподозрить заболевание можно по характерным симптомам, а также благодаря эпидемиологическим характеристикам. Основным методом диагностики является серологическое исследование, которое позволяет с точностью определить вид возбудителя.
Какие существуют риккетсиозы?
Как известно, риккетсиозы – это большая группа заболеваний. Они распространены по всему миру. Наиболее часто встречающимися считаются следующие виды:
- Rickettsia prowazekii – данный возбудитель вызывает сыпной тиф. Это заболевание передаётся трансмиссивным путём (через укусы вшей).
- Rickettsia typhi – возбудитель эндемического сыпного тифа. Он передается при укусах грызунов и блох.
- Rickettsia sibirica. Этот возбудитель вызывает заболевание североазиатский клещевой риккетсиоз.
- Rickettsia burneti. При проникновении этого возбудителя в организм человека развивается Ку-лихорадка. Передаётся заболевание трансмиссивным путём – через укусы иксодовых клещей.
- Rickettsia orientalis. Как и предыдущие разновидности риккетсиозов, эта патология передаётся при укусах клещей.
Помимо перечисленных заболеваний, существует еще множество инфекций, вызванных различными штаммами данного возбудителя.
Эпидемиологическая характеристика риккетсиозов
Риккетсиозы различаются между собой не только видом возбудителя, но и эпидемиологическими характеристиками. Несмотря на широкую распространённость во всём мире, каждое заболевание распространенно в определённой местности. К примеру, эпидемический сыпной тиф называет также тюремной или корабельной лихорадкой, так как данная патология передаётся через укусы вшей, которые были широко распространены среди заключенных и мореплавателей. Схожее заболевание, но вызванное возбудителем Rickettsia typhi, чаще регистрируется в регионах с тёплым климатом. Особо часто оно встречается в сельских районах в летнее время.
Клещевой риккетсиоз распространён в местах обитания этих насекомых. Данная группа инфекционных патологий встречается в Северной Азии, Японии, Австралии, горных районах. Большинство риккетсиозов являются зоонозными заболеваниями. Промежуточным резервуаром инфекции считаются дикие и домашние животные, грызуны. Переносчиками риккетсиоза являются различные виды клещей. Так как эти насекомые размножаются в летнее время (май-сентябрь), в этот период заболеваемость резко возрастает. Чаще всего инфекция поражает людей, работающих на улице (дачи, огороды, пастбища) и контактирующих с животными.
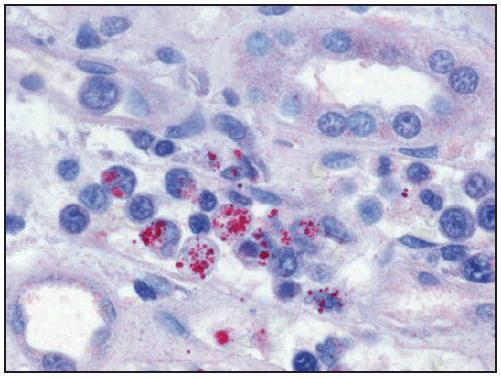
Причина возникновения риккетсиоза
Этиологическим фактором возникновения заболевания является микроорганизм – риккетсия. Этот инфекционный агент можно отнести к бактериям или вирусам. Данный феномен объясняется тем, что, несмотря на строение микроорганизма (палочки или кокки), риккетсия имеет способность к внутриклеточному паразитированию. Возбудитель неустойчив в окружающей среде. Риккетсии погибают под воздействием на них высоких температур или средств для дезинфекции. Тем не менее они могут длительно сохранять жизнеспособность в условиях холодного и засушливого климата. Помимо трансмиссивного пути передачи, риккетсии могут попасть в организм при переливании крови, от матери во время родов. Для некоторых заболеваний этой группы характерны и другие пути заражения. Среди них – алиментарное и воздушно-капельное инфицирование. К факторам, провоцирующим клещевой риккетсиоз, относят:
- Контакт с сельскими домашними животными, собаками.
- Несоблюдение личной гигиены.
- Контакт с заражёнными людьми и носителями патологии.
Механизм развития заболевания
Заболевание развивается через несколько дней после внедрения клеща в кожный покров. Длительность инкубационного периода зависит от вида возбудителя и иммунной реакции организма. При укусе клеща возникает местная реакция. Кожа становится отёчной, гиперемированной, отмечается болезненность. Инфильтрат возникает из-за скопления клеток иммунной системы в месте внедрения насекомого. Оттуда возбудители заболевания – риккетсии - проникают в лимфатические сосуды и узлы. Там они временно оседают и размножаются. Учитывая то, что лимфатические узлы относятся к органам иммунной системы, они заметно увеличиваются. Происходит активация и пролиферация клеток для борьбы с бактериальными агентами. Позже риккетсии попадают в кровеносные сосуды. Происходит бактериемия и токсинемия. В первую очередь поражаются вены и артерии кожи. В стенках сосудов развивается воспалительная реакция, приводящая к деструктивным изменениям эндотелий. Кроме того, риккетсии часто проникают в артерии и вены головного мозга. В результате развиваются признаки поражения ЦНС, менингит и энцефалит, возможно острое нарушение кровообращения. Механизм развития инфекции обуславливает клиническую картину патологии клещевой риккетсиоз. МКБ-10 – это международная классификация, в которую включены все заболевания. Не исключение и данная инфекция. Кроме того, такие осложнения патологии, как менингит, энцефалит и поражение сосудов, кодируются в МКБ-10 отдельно. Основное заболевание имеет шифр А77.

Клещевой риккетсиоз: симптомы патологии
Несмотря на то что клещевые риккетсиозы различаются между собой, все они имеют общие клинические проявления. Длительность инкубационного периода в среднем составляет от 3 до 7 дней. Часто проникновение клещей в кожу остаётся незамеченным в начале заболевания. Иногда отмечается заметная инфильтрация и регионарный лимфаденит. Первичный аффект характеризуется уплотнением, в центре которого отмечается некроз кожи (коричневый цвет), а по периферии – гиперемия (красный венчик). Через 2-3 дня присоединяется интоксикационный синдром и лихорадка постоянного характера. Пациент жалуется на ломоту в теле, повышение температуры до 39 градусов, боли в мышцах, общую слабость. Лихорадочный период составляет около 1-2 недель. Помимо симптомов интоксикации, вначале заболевания появляются высыпания. Они имеют розеолезно-папулёзный характер. Сначала сыпь возникает на конечностях, позже распространяется на туловище. Фон кожи при этом не изменяется. Этими признаками характеризуется клещевой риккетсиоз. Фото кожных проявлений можно найти в специальной литературе. Различать высыпания между собой очень важно для диагностики инфекционных патологий.
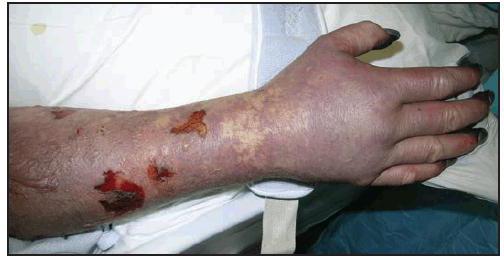
Выявление клещевого риккетсиоза
Нельзя основываться лишь на клинической картине, чтобы выявить клещевой риккетсиоз. Диагностика заболевания должна включать и лабораторные исследования. Ведь симптомы патологии могут напоминать многие другие инфекции. Чтобы поставить точный диагноз с указанием вида возбудителя, проводят серологические исследования. Среди них – иммуноферментный анализ, реакция связывания комплемента, гемагглютинации и т. д. Также проводится микроскопия крови, ликвора, мочи и отделяемого инфильтрата.
Клещевой риккетсиоз: лечение инфекции
Последствия клещевого риккетсиоза
Важно как можно раньше приступить к лечению заболевания клещевой риккетсиоз. Последствия инфекции могут быть тяжёлыми. При несвоевременном обращении к врачу развиваются осложнения со стороны нервной, дыхательной и сердечнососудистой системы. Среди них – пневмония, бронхит, менингит и энцефалит, миокардит и т. д. В тяжелых случаях развивается инфекционно-токсический шок.
Профилактика клещевого риккетсиоза
КЛЕЩЕВЫЕ РИККЕТСИОЗЫ — группа инфекционных болезней, вызываемых риккетсиями, передача которых человеку происходит трансмиссивно через различного рода клещей.
К числу К. р. относятся пятнистая лихорадка Скалистых гор (см.) и ее разновидность бразильский сыпной тиф, марсельская лихорадка (см.), южно- и восточноафриканский клещевые тифы, североазиатский клещевой риккетсиоз (см.), австралийский, или квинслендский, клещевой риккетсиоз, везикулезный риккетсиоз (см.), Ку-лихорадка (см.), цуцугамуши (см.), клещевой пароксизмальный риккетсиоз.
Содержание
Этиология
Возбудителями К. р. являются микроорганизмы семейства Rickettsiaceae, к к-рому, по Берджи (D. H. Bergey, 1974), отнесены три рода: Rickettsia с видами Rickettsia rickettsii, R. conorii, R. australis, R. sibirica, R. akari, R. tsutsugamushi; Coxiella с единственным видом риккетсий — Coxiella burnetii; Rochalimaea, куда условно отнесен возбудитель пароксизмального риккетсиоза — R. rutchkovskyi nov. spec. (H. H. Сиротинин и др., 1945), положение к-рого в системе риккетсий не установлено полностью, но считается, что он более близок к виду R. quintana.
Возбудители К. р., как и другие виды риккетсий, занимают промежуточное положение между бактериями и вирусами (см. Риккетсии). Обладая общими с другими патогенными риккетсиями морфол., биол. и физ.-хим. свойствами, большинство возбудителей К. р. отличается способностью облигатного паразитирования не только в цитоплазме, но и в ядре пораженных клеток.
Эпидемиология
Риккетсии, вызывающие К. р., в природе паразитируют в организме иксодовых, гамазовых и краснотелковых клещей и позвоночных животных-хозяев (источников возбудителей), где они хорошо адаптированы к соответствующим структурным образованиям макроорганизма. Паразитирование в клещах протекает бессимптомно с трансовариальной передачей возбудителя, что является важным фактором сохранения и распространения возбудителей К. р. в природе. В этом случае клещи становятся резервуаром возбудителей К. р. У большинства позвоночных животных К. р. протекают также бессимптомно и, по-видимому, сопровождаются длительным носительством.
Возбудители К. р. передаются различными видами клещей (см.), а С. burnetii может передаваться и другими путями (см. Ку-лихорадка). К. р. являются эндемичными зоонозами с природной очаговостью (см.), все они, кроме Ку-лихорадки, являются типичными трансмиссивными болезнями (см.). При Ку-лихорадке наряду с дикими животными существуют и другие источники возбудителей — домашние животные, в особенности крупный и мелкий рогатый скот. Заражение людей при этом чаще происходит от инфицированных домашних животных алиментарным или аэрогенным путем, и лишь в редких случаях заболеваемость связывается с заражением человека в природном очаге.
К. р. регистрируются обычно в эндемических очагах в виде спорадической заболеваемости, Ку-лихорадка — наиболее распространенная из всех К. р.
Патогенез и патологическая анатомия
Патол, процесс при К. р. обусловливается паразитированием риккетсий гл. обр. в эндотелиальных клетках кровеносных сосудов, особенно мелких, в которых образуются специфические для данной патологии микроскопические образования — узелки (гранулемы). Поражение сосудов в целом представляется как васкулит (см.) и тромбоваскулит (см.). В сочетании с сосудорасширяющим действием эндотоксина риккетсий эти изменения вызывают значительные нарушения со стороны ц. н. с. и расстройства кровообращения. Лишь при Ку-лихорадке отмечается диссеминации возбудителей в паренхиматозные органы ретикулоэндотелиальной системы с размножением и развитием С. burnetii в гистиоцитах, а затем и макрофагах органов этой системы.
Васкулиты для Ку-лихорадки не характерны.
Иммунитет
В течение болезни происходит иммунол, перестройка организма больных с формированием обычно стойкого иммунитета, выявляемого с помощью реакций агглютинации, гемагглютинации и РСК.
Клинические проявления
Диагноз
Диагноз при большинстве К. р. основывается на особенностях клиники: наличии характерной сыпи, первичного аффекта, регионарного лимфаденита, а также на динамике специфических антител в сыворотке крови больных. При пятнистой лихорадке Скалистых гор и Ку-лихорадке, при которых отсутствует первичный аффект, регионарный лимфаденит, а при Ку-лихорадке даже сыпь, в установлении диагноза наиболее важное значение придается специфическим серол, тестам, к числу которых относятся РСК (см. Реакция связывания комплемента) и реакция непрямой (пассивной) гемагглютинации — РНГА (см. Гемагглютинация). Не теряет своего значения и реакция Вейля — Феликса, когда в качестве диагностикума применяется антиген-но близкий к риккетсиям микроорганизм — протей (Proteus vulgaris), в частности штаммы ОХ19, ОХ2 и ОХк (см. Вейля — Феликса реакция). При пятнистой лихорадке Скалистых гор она положительна в высоких титрах с протеем ОХ19 и в умеренных титрах с ОХ2. С протеем ОХк реакция Вейля — Феликса бывает положительной, причем в высоких титрах, только при цуцугамуши. При Ку-лихорадке она всегда отрицательна. Эта реакция неспецифична, и положительные показатели ее позволяют судить лишь о наличии риккетсиозной инфекции; детальная дифференциация проводится с помощью РСК и реакции непрямой (пассивной) гемагглютинации (РНГА).
Лечение
Лечение всех К. р. проводится антибиотиками группы тетрациклина и левомицетина, которые являются высокоэффективными этиотропными средствами. Их рассматривают как специфические, т. к. они оказывают не только бактериостатическое, но и бактерицидное действие. Патогенетическое лечение проводится по показаниям.
Прогноз
Прогноз чаще всего благоприятный, т. к. почти все К. р. протекают доброкачественно. Исключением является пятнистая лихорадка Скалистых гор и цуцугамуши, которые протекают тяжело с высокой летальностью.
Профилактика
Профилактика проводится по разным направлениям: мероприятия в отношении источников инфекции — дератизация (см.), изоляция и лечение больных домашних животных; уничтожение клещей-переносчиков, защита людей от их нападения — использование защитной одежды (см. Энцефалиты клещевые вирусные, защитная одежда), отпугивающих средств (см. Репелленты); вакцинация персонала, подвергающегося риску заражения в эндемических очагах (см. Вакцинация). Разработана живая вакцина против пятнистой лихорадки Скалистых гор и растворимая вакцина против Ку-лихорадки, что является большим достижением в вакцинопрофилактике данных риккетсиозов. Разрабатываются антибиовакцины против цуцугамуши и североазиатского клещевого риккетсиоза. Принцип антибиовакцин для профилактики указанных К. р. состоит в том, что вирулентные культуры риккетсий различных видов, обработанные соответствующими антибиотиками в риккетсиостатической дозе, становятся авирулентными, сохраняя достаточный иммунизирующий эффект.
Отдельные формы клещевых риккетсиозов
Южноафриканский клещевой тиф (син.: южноафриканский риккетсиоз, лихорадка клещевого укуса, Ixodorickettsiosis africana) — острая инф. болезнь, вызываемая одним из вариантов R. conorii — R. pijperii, передающихся иксодовыми к лещами, характеризующаяся наличием первичного аффекта, регионарного лимфаденита и часто пятнисто-папулезной экзантемы.
Болезнь распространена в странах Южной Африки — Анголе, Южной Родезии, Мозамбике, Кении, причем регистрируется преимущественно среди прибывающих в эти страны жителей европейских стран.
Возбудителем болезни является вариант R. conorii — Rickettsia pijperii (Pijper, 1936), обладающий свойством внутриклеточного и внутриядерного паразитирования.
Источник инфекции не установлен, у позвоночных животных возбудители не обнаружены. Переносчиком инфекции и одновременно резервуаром возбудителя являются Иксодовые клещи Amblyomma hebraeum и Hae-maphysalis leachi, обитающие в степях и не встречающиеся на домашних животных; в эксперименте показана возможность хранения риккетсий клещами, обитающими и на домашних животных. Кроме того, резервуаром и переносчиком риккетсий могут быть Иксодовые клещи Rhipicephalus appendiculatus, Boophilus decoloratus, Hyalomma aegyptum. Заболеваемость всегда спорадическая. B умеренных высокогорных степях Южной Африки заболевания наблюдаются в основном в летние месяцы — время наибольшего распространения *клещей. В низменных степях ввиду большего постоянства температуры болезнь наблюдается в течение всего года.
Патогенез не изучен, но представляется аналогичным патогенезу марсельской лихорадки. У экспериментальных животных при внутрибрюшном заражении через 5—6 дней инкубации развивается лихорадочная реакция длительностью 6—8 дней. В процессе болезни развивается стойкий гомологичный иммунитет.
Патологоанатомические изменения у человека не описаны.
После инкубационного периода в пределах 5—7 дней болезнь начинается остро с развитием у большинства больных при среднетяжелом течении характерной симптоматики: безболезненного первичного аффекта на месте укуса клеща в виде возвышающегося гиперемированного участка кожи диаметром от 2 до 5 мм с типичным некрозом черного цвета в центре, увеличения регионарных лимф, узлов, которые чувствительны при пальпации. При тяжелом течении температура достигает 39—40°, больных беспокоит сильная головная боль, светобоязнь, бессонница, иногда с потерей сознания и бредом. Может наблюдаться ригидность мышц затылка. На 5—6-й день болезни появляется пятнисто-папулезная сыпь на туловище, конечностях, в т. ч. на ладонях и подошвах. Иногда элементов немного, и они располагаются дискретно на руках, груди, животе. Длительность болезни при тяжелом течении 10—12 дней. Как осложнения описаны тромбозы сосудов, обычно поверхностных и глубоких вен бедра, кровоизлияния в сетчатку глаз.
Диагноз устанавливается на основе типичности клин, картины, ареала распространения болезни и серол. * тестов — реакции Вейля — Феликса, РСК и РНГА.
Лечение проводится по общему принципу лечения риккетсиозов человека. Назначают антибиотики группы тетрациклина или левомицетина в средних терапевтических дозах. Через 30—48 час. от начала лечения ими температура нормализуется и быстро наступает реконваленсценция. В зависимости от тяжести течения болезни назначают комплекс сердечно-сосудистых средств (сердечные гликозиды, вазопрессоры). Симптоматическое лечение проводится по показаниям.
Прогноз обычно благоприятный.
Профилактика реализуется на общих принципах профилактики К. р. Вакцина не разработана.
Восточноафриканский клещевой тиф, или кенийский клещевой тиф (Kenya tick typhus) — болезнь, близкая к южноафриканскому клещевому тифу; регистрируется в странах Восточной Африки — в Эфиопии, Кении, Уганде, Танзании, Сомали. Впервые описана в Кении в 1914 г. Джилксом (Gilks), где позже была доказана риккетсиозная природа болезни и распространение возбудителя собачьим клещом Rhipicephalus sanguineus. Хейш (R. Heisch, с 1957 по 1959 г.) с соавт, установили естественную зараженность риккетсиями, которые они назвали кенийским штаммом R. conorii, еще у 5 видов иксодовых клещей — Haemaphysalis leachi, Rhipicephalus simus, Amblyomma variegatum, Rhipicephalus evertsi, Hyalomma albiparmatum. П. Ф. Здродовский и E. М. Голиневич (1958) показали серол, тождественность кенийского штамма риккетсий с R. conorii, а Белл и Стоннер (E. Bell, H. Stoenner, 1960) подтвердили серол. неотличимость риккетсий южноафриканского и кенийского К. р. от возбудителя марсельской лихорадки. Риккетсии были выделены также и у 7 видов диких грызунов — Rattus rattus, Anvicanthis nilotus, Mastomys natalensis, Otomys angoniensis, Lemniscomys striatus, Acthomys kaiseri, Lophuromys rhabto.
Клинически болезнь протекает наподобие марсельской лихорадки — начинается остро, выявляются первичный аффект, регионарный лимфаденит и пятнисто-папулезная сыпь. В результате выявления этиол., иммунол. и клин, сходства и ввиду разнообразия источников и переносчиков риккетсий в различных эндемических очагах все К. р. Африки принято рассматривать как территориально-эндемические варианты марсельской лихорадки с соответствующей тактикой диагностики, лечения и профилактики.
Австралийский клещевой риккетсиоз (син.: квинслендский клещевой тиф, североавстралийский клещевой сыпной тиф, ixodorickettsiosis australiensis) — острая инф. болезнь риккетсиозной природы, передающаяся через иксодовых клещей и протекающая с лихорадкой, первичным аффектом, регионарным лимфаденитом, лимфаденопатией и пятнисто-папулезной сыпью.
В 1946 г. Броди (J. Brody) описал на С. штата Квинсленд в Австралии случай болезни, к-рая по особенностям клиники и серол, данным была отнесена к клещевому тифу. В этом же году Эндрю (R. Andrew) с соавт, выделили 2 штамма риккетсий от заболевших после укуса клещей. В 1950 г. Филип (С. В. Philip) назвал возбудителя R. australis. В 1948 г. Стритен (J. Streeten) с соавт., а в 1955 г. и Нилсон (G. Neilson) сообщили об отдельных случаях болезни и в южном Квинсленде.
Болезнь регистрируется с 1946 г. как в сев., так и в юж. р-нах Австралийского штата Квинсленд.
Возбудителем является R. australis, способный и к внутриклеточному, и к внутриядерному паразитированию. С помощью специфических иммунол, тестов этот вид риккетсий дифференцируется от других возбудителей, в частности от R. rickettsii, R. conorii и С. burnetii. Лакмен (D. Lackman, 1965) с соавт, показали близость возбудителя австралийского клещевого риккетсиоза к R. acari.
Допускается, что источником инфекции могут быть местные зверьки — коротконосый и длинноносый бэндикот, опоссум, рыжая крыса кенкуру, а переносчиками — предположительно Иксодовые клещи Ixodes holocyclus и Haemaphysalis humerosa. Заболеваемость среди людей всегда спорадическая.
Патогенез и патологическая анатомия не изучены.
Иммунитет стойкий, гомологичный и преходяще гетеро логичный к другим видам риккетсий.
После инкубационного периода (7— 10 дней) болезнь развивается остро с общей слабостью и постепенно нарастающей головной болью обычно диффузного характера. Первичный аффект отмечается у большинства больных и сопровождается регионарным лимфаденитом и лимфаденопатией. Лимф, узлы болезненны при пальпации. Лихорадка умеренная, постоянного или перемежающегося характера, снижается по типу лизиса. Длительность ее 2—12 дней. Одним из постоянных симптомов является розеолезно-папулезная сыпь, к-рая появляется в первые 6 дней болезни. Она различна по размерам, цвету и распространению. Отдельные элементы бывают дискретными, но могут быть и сливными (не часто). Сыпь распространяется на туловище, но может быть также на лице, ладонях и подошвах. Исчезает она с началом выздоровления. Осложнения не описаны.
Диагноз основывается на типичной клин, картине болезни и подтверждается серол, тестами — РСК и реакцией Вейля — Феликса, с помощью к-рой у всех больных выявляются антитела к штаммам протея ОХ19 и ОХ2. Для выделения риккетсий из крови используют морских свинок и белых мышей, особенно сосунков.
Дифференциальный диагноз проводят с встречающимся в данном эпид, очаге блошиным эндемическим тифом, при к-ром не бывает первичного аффекта и регионарного лимфаденита, и с цуцугамуши, к-рая протекает тяжело и с осложнениями.
Лечение проводится, как и при других риккетсиозах.
Прогноз всегда благоприятный. Летальные исходы не описаны.
Профилактика не разработана.
Клещевой пароксизмальный риккетсиоз (син. ixodorickettsiosis paroxysmalis) — острая инф. болезнь риккетсиозной этиологии, протекающая доброкачественно, без сыпи, с частыми короткими рецидивами после первичного лихорадочного приступа и при отрицательной реакции Вейля — Феликса. Описан на Украине в 1945—1948 гг. H. Н. Сиротининым с соавт.; ими установлена риккетсиозная этиология болезни и выяснены некоторые вопросы эпидемиологии, а Б. Я. Падалкой и О. П. Матвеевым — особенности клиники.
H. Н. Сиротинин с соавт, воспроизвели экспериментальную инфекцию у иксодовых клещей Ixodes ricinus и у платяных вшей при заражении их по Вейглю. По морфол, и тинкториальным свойствам возбудитель во многом был подобен возбудителю окопной лихорадки — R. quintana. Однако остались неизученными цитопатогенные свойства и иммунол, дифференциация его. Условно возбудитель был назван R. rutchkovskyi nov. spec.
Клещевой пароксизмальный риккетсиоз считается природно-очаговой болезнью. Источником возбудителя инфекции предположительно являются рыжие полевки, а переносчиками Иксодовые клещи I. ricinus, которые рассматриваются и как резервуар возбудителя. H. Н. Сиротинин с соавт. считают, что человек также может быть источником инфекции, а возбудители могут передаваться вшами. Случаи заболевания зарегистрированы лишь в сельской местности со строгой локальностью очагов вблизи лесов при отсутствии контактных и внутрибольничных заражений. Не исключается возможность генетической связи возбудителей клещевого пароксизмального риккетсиоза с возбудителями окопной лихорадки.
Патогенез и патологическая анатомия не изучены.
Инкубационный период не уточнен. Болезнь развивается остро и протекает с резкой головной болью, мышечными болями и болями в глазных яблоках, при температуре до 39—40° в течение 3—9 дней. Через 2—3 дня апирексии могут быть и одно-, трехдневные рецидивы. Первичный эффект, регионарный лимфаденит и сыпь отсутствуют, печень и селезенка не увеличиваются. В крови изменения незначительны, реакция Вейля — Феликса отрицательная со всеми штаммами протея. Течение доброкачественное. Серол, диагностика и лечение болезни не разработаны.
Прогноз всегда благоприятный.
Профилактика состоит в защите людей от нападения иксодовых клещей и уничтожении вшей.
Краткая клинико-эпидемиол. характеристика всех К. р. представлена в таблице.
Таблица. Краткая клинико-эпидемиологическая характеристика клещевых риккетсиозов
Условные обозначения реакции Вейля — Феликса: ++++ резко положительная, +++ выраженная, ++ умеренно выраженная, + слабо положительная.
Читайте также:


