Мелкоочаговая лейкоэнцефалопатия сосудистого генеза сколько живут
Под лейкоэнцефалопатией головного мозга, что это такое, специалисты понимают заболевание, при котором патологические изменения образуются в белом веществе подкорковых мозговых структур. Если ранее было принято считать, что патология характерна для пожилых людей, то теперь известны случаи формирования болезни у лиц трудоспособного возраста. Поэтому лечение необходимо начинать как можно ранее, чтобы сохранить и продлить жизнь больного человека.
Причины возникновения
Спровоцировать появление лейкоэнцефалопатии, или как ее еще именуют болезнь Бинсвангера, может множество различных факторов. Для каждой формы заболевания специалисты выделяют свои причины.

Так, для сосудистого варианта патологии платформой служат хронические патологические процессы в мозговых структурах. К примеру, на фоне длительно протекающих болезней – диабета, гипертонии, церебрального атеросклероза. Вносят свою негативную лепту индивидуальные привычки – злоупотребления табачной, алкогольной продукцией. Реже устанавливается взаимосвязь с наследственностью – в семье уже были случаи лейкоэнцефалопатии.
Основой перивентрикулярной сосудистой формы поражения белого мозгового вещества указывается кислородное голодание органа. Чаще всего оно возникает из-за врожденных пороков развития, генетических аномалий мозга либо родовых травм. В постнатальном периоде к лейкоэнцефалопатии приводят возрастные деформации позвонков, посттравматические дефекты, которые провоцируют сбои церебрального кровотока.
Тогда как для мультифокальной лейкоэнцефалопатии платформой является значительное ослабление иммунных барьеров. К подобному ведут различные инфекции – ВИЧ, туберкулез. Помимо этого, подобные сосудистые очаги могут быть спровоцированы приемом сильнодействующих химических веществ либо иммунодепрессантами.
Классификация
По характеру течения и клиническим проявлениям принято выделять несколько вариантов заболевания Бинсвангера:
- Мелкоочаговая лейкоэнцефалопатия – хроническое сосудистое расстройство, которое возникает из-за частого патологического давления на мозговые структуры. К примеру, при тяжелом течении гипертонии – резкие подъемы артериального давления.
- Для прогрессирующей сосудистой лейкоэнцефалопатии характерна вирусная природа развития – полиомавирус человека 2 типа. Чаще на фоне уже имеющегося тяжелого иммунодефицита. Клиническая картина будет полиморфной.
- Перифентрикулярная лейкоэнцефалопатия возникает как итог частого кислородного голодания мозговых клеток. При этом сосудистые поражения наблюдаются не только в белом, но и в сером веществе.
- Сосудистая лейкоэнцефалопатия с исчезающей белой тканью – выявляют у малышей от двух до шести лет. В ее основе находятся генные мутации.
Ранняя диагностика очаговой лейкоэнцефалопатии сосудистого генеза улучшает прогноз. Тогда как мультифокальная лейкоэнцефалопатия часто диагностируется уже на позднем этапе ее течения, что не способствует выздоровлению.
Начальная симптоматика
На начальном этапе своего появления лейкоэнцефалопатия головного мозга имеет скрытое течение. Человек может представляться окружающим людям более рассеянным, неловким либо погруженным в себя.
В ряде случаев отмечается повышенная слезливость, раздражительность людей. У них появляются проблемы со сном – как с засыпанием, так и прерывистость ночного отдыха. Дополнительно повышается мышечный тонус, что проявляется судорожными подергиваниями отдельных подгрупп мышц, движениями глаз. Возникают речевые затруднения – страдает произношение, четкость звуков. Даже короткие предложения и слава требуют приложения определенных усилий.
Постепенно ухудшается интеллектуальная деятельность – выполнять привычные трудовые обязанности больной еще может, но при необходимости усвоить новый материал, у него появляются затруднения. Слабоумие на начальном этапе проявляющееся забывчивостью, по мере прогрессирования лейкоэнцефалопатии будет все более заметным – человек утрачивает работоспособность.
Клинические признаки развернутого этапа болезни
При отсутствии комплексной специальной терапии симптоматика сосудистого расстройства утяжеляется – проявляющееся в снижении памяти интеллектуальное расстройство становится слабоумием. Мультифокальная энцефалопатия часто ведет к эпилептическим приступам, речевым дефектам, вплоть до немоты.
В двигательной сфере также происходят патологические изменения – нарушение координации с одной стороны становится распространенным. Онемения в конечностях трансформируются в парезы либо параличи.
Прогрессирующая лейкоэнцефалопатия ведет к появлению:
- бульбарного синдрома – нарушения глотания пищи, затем воды;
- паркинсонического комплекса – дрожание конечностей, затрудненность передвижения;
- недержание мочи;
- частые боли в разных областях головы.
Как правило, больные не осознают происходящих с ними патологических изменений – сосудистые процессы при лейкоэнцефалопатии затрагивают, в том числе, участки мозга, которые отвечают за сохранность личности. К специалистам таких людей приводят родственники.
Диагностика
Многообразие клинических проявлений, а также первопричин развития лейкоэнцефалопатий затрудняет проведение дифференциальной диагностики сосудистых изменений в головном мозге. Тем не менее, достижения современной неврологии позволяют выявлять и лечить болезнь Бинсвангера на самом раннем этапе ее формирования.

Основные диагностические мероприятия:
- магнитно-резонансная томография – МР картина сосудистой лейкоэнцефалопатии представляется множеством мелких очагов поражения;
- ультразвуковая доплерография – выявление сбоев циркуляции крови по церебральным сосудам;
- электроэнцефалография – диагностика зон повышенной мозговой активности;
- люмбальная пункция – информация о перенесенной человеком нейроинфекции;
- ДНК-диагностика – метод полимеразной цепной реакции для определения возбудителя инфекции;
- при подозрении на злокачественное новообразование – биопсия тканей опухоли;
- если имеется информация о возможной вирусной этиологии лейкоэнцефалопатии – причину устанавливают с помощью электронной микроскопии.
С помощью иммуноцитохимического анализа удается обнаружить антигены микроорганизмов. Много полезной информации специалисты получают от проведенных психологических тестов, оценки рефлексов у больного, исследований памяти и мышления, иных высших психических функций.
Тактика лечения
Поскольку лейкоэнцефалопатия подразумевает в большинстве случаев множественность патологических зон в головном мозге – мелкие сосудистые поражения, то терапия сводится к консервативным мероприятиям. Ее основная цель – замедлить течение заболевания, улучшить мозговую деятельность.
Медикаменты специалисты подбирают из следующих подгрупп:
- медикаменты для улучшения кровообращения в сосудистом русле – Кавинтон, Пентоксифиллин;
- ноотропные средства, оказывающие стимулирующее действие на мозговые структуры – Пирацетам, либо Фенотропил;
- ангиопротекторные препараты для коррекции сосудистого тонуса при лейкоэнцефалопатии – Курантил, Циннаризин, Стугерон;
- витаминотерапию осуществляют с помощью витаминных комплексов, в которых присутствует подгруппа В, С, Е, А;
- адаптогены помогают организму больного противостоять агрессивным факторам извне – Элеутерококк, Женьшень, радиола розовая;
- скорректировать агрегантные свойства крови в сосудистом русле помогают антикоагулянты – Гепарин, или Апиксобан;
- при вирусной этиологии рекомендуют противовирусную терапию – актуальными при ВИЧ-инфекции будут Миртазилин, либо Зипразидон;
- глюкокортикоиды помогают справиться с тяжелым воспалительным процессом – Преднизолон, или же Дексаметазон;
- при депрессивных расстройствах – антидепрессанты, к примеру, Флуоксетин.
В случае своевременного комплексного воздействия на лейкоэнцефалопатию, удается существенно улучшить состояние сосудистого русла в головном мозге. Однако, полностью победить болезнь на сегодняшний день невозможно.
Дополнительные методы лечения
Помимо медикаментозной, специалисты обязательно рекомендуют больным с лейкоэнцефалопатией нетрадиционную терапию – иглоукалывание или акупунктуру, лечебную гимнастику, а также гомеопатию и фитотерапию.
Превосходно зарекомендовали себя в восстановительный период физиотерапевтические процедуры и дыхательная гимнастика, а также массаж плечевой зоны с мануальной терапией. Проводятся занятия с профильными врачами – реабилитологами, логопедами либо психологами.
Приходят на помощь рецепты народной медицины – отвары и чаи с целебными растениями, которые также восстанавливают сосудистую деятельность в головном мозге, улучшают кровообращение. К примеру, с соцветиями клевера розового, мяты и мелиссы, ромашки и шалфея, хмеля или валерианы.
Трудность борьбы с лейкоэнцефалопатией заключается в том, что патологические очаги располагаются в глубине головного мозга и лечебные мероприятия в большинстве своем их не достигают. Терапия оказывается симптоматической, практически не борющейся с причиной болезни.
Прогноз и профилактика
Специалисты затрудняются с ответом на вопрос – выявлена лейкоэнцефалопатия, сколько живут с этой болезнью. Прогноз в каждом случае носит индивидуальный характер. Сроки жизни будут зависеть от множества факторов – исходного состояния здоровья человека, первопричины развития сосудистого расстройства, а также своевременности оказания медицинской помощи.

Так, при нескольких мелких очагах – к примеру, из-за гипертонической болезни, которую удалось взять под контроль гипотензивными препаратами, прогноз будет лучше, чем, если белое вещество мозга пострадало от агрессивной формы вируса. В ряде случаев было отмечено молниеносное течение лейкоэнцефалопатии – люди уходили из жизни менее, чем за месяц.
Специфической профилактики, как такой не существует. Снизить риск появления болезни Бинсвангера помогают профилактические мероприятия:
- укрепление иммунных барьеров – закаливание, курсы приема витаминно-минеральных комплексов;
- активный стиль жизни – регулярные поездки на велосипедах, посещение бассейна, пешие многочасовые прогулки за городом;
- отказ от вредных индивидуальных привычек – воздерживаться от табачных, алкогольных продуктов;
- скорректировать рацион – преобладанием в нем растительной клетчатки, а не животных белков;
- нормализовать вес;
- отказаться от частой смены половых партнеров, практиковать безопасный секс;
- научиться избегать стрессовых ситуаций;
- своевременно лечить очаги инфекции.
Если в семье уже были случаи лейкоэнцефалопатии, то профилактические меры должны соблюдаться еще строже. Они помогут свести риск сосудистого расстройства к минимуму, но полностью не защитят человека. Однако, в случае развития заболевания опускать руки нельзя – достижения медицины всегда оставляют шансы на победу.
Лейкоэнцефалопатия – это такое заболевание, которое приводит к повреждению белого вещества, составляющего основу головного мозга, что провоцирует многочисленные неврологические синдромы. Характеризуется быстрым прогрессированием и развитием демиелинизирующих патологических процессов.
Определение патологии
Лейкоэнцефалопатия всегда сопровождается поражением белого мозгового вещества, которое возникает вследствие разных причин: сосудистых патологий, инфицирования полиомавирусом, генных мутаций. Инфекционная форма развивается из-за реактивации полиомавируса JC, который в латентном состоянии находится в организме многих людей.
Наследственная форма заболевания аутосомно-рецессивного генеза возникает на фоне генной мутации (преимущественно гена EIF2B5). Мелкоочаговая лейкоэнцефалопатия сосудистого генеза – это такое заболевание, которое развивается вследствие поражения небольших элементов кровеносной системы мозга, что провоцирует характерные для гипоксически-ишемического поражения тканей симптомы.
Классификация заболевания
Различают формы патологии в зависимости от причин возникновения. Сосудистая форма лейкоэнцефалопатии, известная как болезнь Бинсвангера – это такое заболевание головного мозга, которое носит прогрессирующий характер, развивается на фоне гипертонической болезни, что указывает на ведущую роль в патогенезе атеросклероза и других патологий сосудов.
Клиническая картина напоминает проявления субкортикальной (подкорковой) энцефалопатии артериосклеротической этиологии. Патогенез связан с поражением белого вещества на фоне атеросклероза мелких артерий и артериол, вследствие чего происходит утолщение сосудистых стенок и сужение просвета, развивается гиалиноз – белковая дистрофия с замещением нормальной ткани более плотной, малоэластичной структурой.
Типичные осложнения: ТИА (преходящие нарушения мозгового кровообращения), инсульты. Третья часть всех клинических случаев сосудистой деменции обусловлена мультифокальной лейкоэнцефалопатией. В 80% случаев возраст пациентов составляет 50-70 лет. Очаговое поражение белого вещества инфекционного генеза возникает вследствие реактивации вируса JC.
Перивентрикулярная лейкоэнцефалопатия, известная как перивентрикулярная лейкомаляция, характеризуется возникновением очагов поражения белого вещества чаще возле желудочковой системы. При масштабном поражении очаги распространяются в центральные отделы белого вещества.
Демиелинизирующий процесс агрессивного, длительного течения приводит к образованию некротических полостей в мозговых структурах. Лейкоэнцефалопатия (лейкомаляция) головного мозга, обнаруженная у детей, часто является причиной развития в детском возрасте церебрального паралича (ДЦП).
Причины возникновения
Основная причина развития формы инфекционного генеза – реактивация полиомавируса. Это безоболочечный вирус JC, который обнаруживается у 80% населения. Обычно не вызывает развитие заболеваний. В этом случае инфицированные люди являются носителями. Активация происходит на фоне подавления деятельности иммунной системы, часто у пациентов с диагнозом ВИЧ.
Инфицирование ВИЧ часто сопровождается типичным симптомом – развитием многоочаговой лейкоэнцефалопатии с прогрессирующим течением патологии. Заболевание возникает как результат терапии иммуномодуляторами (после имплантации органов), иммуносупрессорами или моноклональными антителами, из-за чего происходит угнетение иммунной системы.
Терапия при помощи моноклональных антител проводится в отношении рассеянного склероза, аутоиммунных заболеваний крови, неходжкинской лимфомы, артрита ревматоидной формы. Вирус JC попадает в организм через органы желудочно-кишечного тракта с зараженной водой и пищей или воздушно-капельным путем. Процесс инфицирования протекает бессимптомно.
Вирус пребывает в организме латентно до появления факторов, провоцирующих активацию. Провоцирующие факторы ассоциируются с пересадкой стволовых клеток и лечением препаратами – аналогами пурина (Фопурин, Меркаптопурин, Пуринетол). Мелкоочаговая лейкоэнцефалопатия, которая развилась на фоне сосудистых патологий, обычно спровоцирована факторами:
- Артериальная гипертензия, длительно протекающая, устойчивая.
- Артериальная гипотензия.
- Патологическое изменение циркадного (биологического) ритма артериального давления – резкое повышение или понижение показателей давления в ночное время.
Патологические изменения в мозговых структурах происходят в результате хронической гипоксии – кислородного голодания. Вероятные причины включают врожденные аномалии развития элементов сосудистой системы, возрастные деформации, посттравматические дефекты и другие нарушения, провоцирующие ухудшение церебрального кровотока.
Симптоматика
Мелкоочаговая энцефалопатия инфекционного генеза характеризуется отсутствием признаков воспалительного процесса в мозговом веществе. Проникая в ЦНС вирус вызывает лизис (растворение) олигодендроцитов, что приводит к масштабной демиелинизации – повреждению миелиновых оболочек.
Инфицированные олигодендроциты располагаются по краям очага демиелинизации. Постепенно патологический процесс охватывает обширные участки мозга, что провоцирует нарастающее развитие неврологической симптоматики:
- Гемипарезы (парезы в одной стороне тела).
- Гемисоматосенсорные расстройства (нарушение чувствительности – онемение, покалывание, изменение восприятия температуры, изменение реакции на болевые раздражители, искажение пространственного представления о положении отдельных частей тела относительно друг друга).
- Эпилептические припадки. Наблюдаются у 20% больных, что указывает на близость очага к коре.
В зависимости от локализации очага поражения появляются такие симптомы, как атаксия (нарушение согласованности при сокращении группы мышц), афазия (речевая дисфункция), зрительные расстройства, апраксия (нарушение целенаправленных движений), дисметрия (избыточность или недостаточность при выполнении произвольных движений). Для патологии типичны когнитивные расстройства, нередко перерастающие в деменцию.
Поражение тканей полушарий с соответствующей симптоматикой в клинической практике встречается в 10 раз чаще, чем стволовых структур. В ходе исследования МРТ обнаруживаются крупные субкортикальные (подкорковые) очаги – гиперинтенсивные (режим Т2) и гипоинтенсивные (режим Т1). С увеличением диаметра очага неврологический дефицит нарастает. Сосудистая лейкоэнцефалопатия сопровождается симптомами:
- Когнитивные расстройства (ухудшение памяти и умственной деятлеьности) с тенденцией к прогрессированию.
- Атаксия, моторная дисфункция.
- Нарушение двигательной координации.
- Недержание мочи, непроизвольная дефекация.
Для поздних стадий течения заболевания свойственно развитие слабоумия. Больные теряют способность к самообслуживанию, круглосуточно нуждаются в медицинской помощи. У больных отсутствует интерес к речевой, двигательной, познавательной, психической деятельности. Периодически возникает чувство эйфории. У некоторых пациентов происходят эпилептические припадки.
Для болезни Бинсвангера типична тенденция к прогрессированию. Нередко наблюдаются длительные периоды стабильного состояния. Слабоумие развивается из-за нарушения корково-подкорковых связей, которые возникают вследствие повреждения белого вещества. Не последнюю роль в патогенезе играет дисфункция таламуса и базальных ганглиев.
Очаговая лейкоэнцефалопатия – это такое заболевание, для которого характерно изменение походки, что указывает на поражение сосудистого генеза экстрапирамидной системы. Походка больного становится медленной, семенящей, шаги укорачиваются, наблюдается постуральная дисфункция – затруднение движения на поворотах. Пациенту сложно инициировать (начать) движение. Иногда двигательные расстройства проявляются по типу паркинсонизма (ригидность, скованность мышц, тремор).
Симптоматика дополняется гемипарезами (парез в одной половине тела) и псевдобульбарным синдромом (дизартрия – нарушение произношения, дисфония – ослабление силы голоса, дисфагия – затруднения при глотании, непроизвольный плач или смех). Для постановки диагноза многоочаговая лейкоэнцефалопатия сосудистой этиологии необходимо наличие признаков:
- Деменция.
- Факторы риска развития сосудистых заболеваний или признаки сосудистой патологии, затронувшей кровеносную систему мозга.
- Неврологические синдромы, характерные для поражения субкортикальных (подкорковых) структур мозга (изменение походки, недержание мочи, паратония – непроизвольное сопротивление пассивным движениям).
Исследование КТ показывает двухсторонний лейкоареоз – малую ишемию сосудов, повреждения элементов сосудистой системы белого вещества. При перивентрикулярной лейкоэнцефалопатии на МР-томограмме различается диффузно-очаговое поражение белого вещества преимущественно симметричное.
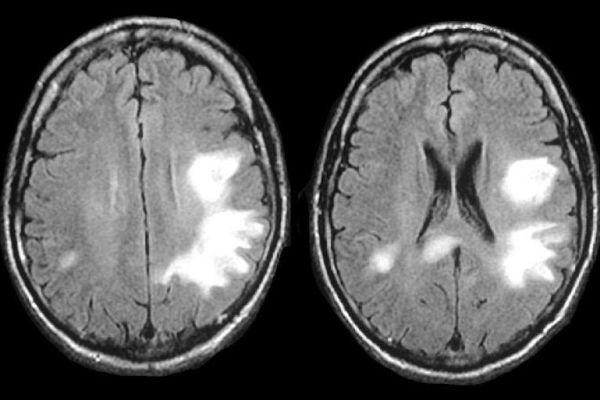
Для сравнения при вирусном поражении очаги расположены преимущественно ассиметрично. Единичный неспецифический очаг лейкоэнцефалопатии может быть ошибочно расценен, как проявление инсульта.
Методы диагностики
Ранняя диагностика JС-ассоциированной инфекции позволяет своевременно начать лечение. Нейровизуализация остается приоритетным способом обнаружения участков патологически измененной ткани. Основные методы инструментальной диагностики:
- МРТ, КТ.
- Допплерография сосудов мозга.
- Электроэнцефалография.
- Биопсия. Исследование мозгового биоптата. Чувствительность метода оценивается в 64-90%.
Исследование типа ПЦР помогает обнаружить ДНК вируса. Чувствительность метода оценивается в 72-92%.
Способы лечения
Лечение патологии сосудистого генеза предполагает устранение причин, спровоцировавших развитие заболевания. Чаще назначают лекарства и другие методы терапии, направленные на стабилизацию повышенного или пониженного артериального давления. Показаны препараты:
- Улучшающие микроциркуляцию крови в мозговых структурах.
- Стимулирующие метаболические процессы в клетках мозга.
- Устраняющие неврологическую симптоматику.
Параллельно проводится терапия атеросклероза и сопутствующих соматических болезней. Специфического лечения при вирусной форме не существует. Эффективными мерами считаются:
- Прекращение приема иммуносупрессоров (кортикостероиды, цитостатики). Или уменьшение их дозировки.
- Отмена Натализумаба – препарата на основе моноклональных антител, если реактивация вируса произошла вследствие его применения. Параллельно рекомендуется проведение плазмафереза до 5 сеансов ежедневно для выведения препарата.
- Назначение Мефлоцина (антималярийный препарат). Некоторые исследования показывают эффективность лекарства, которое замедляет репликацию (размножение) вируса JС.
Антидепрессант Миртазапин ингибирует обратный захват серотонина, препятствует распространению вируса JС. Механизм действия основан на блокировании рецепторов 5-НТ2, которые являются мишенью для полиомавируса.
Прогноз
Сколько живут при диагнозе лейкоэнцефалопатия головного мозга, зависит от причин развития и характера течения патологии. Прогноз продолжительности жизни составляется индивидуально лечащим врачом с учетом возраста и физического состояния пациента. Прогноз заболевания сосудистого генеза условно благоприятный. Своевременная коррекция сосудистых нарушений позволяет отсрочить масштабное повреждение белого вещества.

При диагнозе ВИЧ лейкоэнцефалопатия, обусловленная вирусом, занимает второе место среди причин смертности, уступая только неходжкинской лимфоме. Многочисленные результаты аутопсии показали отсутствие прямой связи между смертностью и морфологическими особенностями строения очагов (размеры, локализация, степень атрофии тканей, гидроцефалия) при вирусной форме болезни.
Профилактические мероприятия
Для профилактики патологии больным рассеянным склерозом, которым проводится терапия Натализумабом, назначают превентивное обследование на наличие вируса JС. Профилактические меры включают общие рекомендации по укреплению иммунитета:
- Закаливающие процедуры.
- Отказ от вредных привычек.
- Организация здорового, полноценного питания.
- Активный образ жизни, дозированные физические нагрузки.
Предотвращение родовых травм в перинатальный период и повреждений в области головы во взрослом возрасте, систематический контроль и коррекция значений артериального давления помогут избежать осложнений и быстрого прогрессирования заболевания.
Лейкоэнцефалопатия – прогрессирующий процесс разрушения белого вещества. Ранняя диагностика и корректная терапия патологии сосудистого генеза способствует значительному улучшению состояния больного.
Лейкоэнцефалопатия головного мозга может поразить человека любого возраста. Чаще всего возникновение и развитие этой болезни связывают со стабильно повышенным давлением, эпизодами кислородного голодания и распространением полиомавируса.

Лекарственных препаратов, способных остановить развитие заболевания, в настоящее время не существует.
Описание
Лейкоэнцефалопатия – заболевание, характеризующееся стойким разрушением в головном мозге белого вещества. Болезнь развивается быстро и практически всегда приводит к летальному исходу.
Патология впервые описана Людвигом Бинсвангером в 1964 г., поэтому иногда ее называют болезнью Бинсвангера.
Причины
Принято выделять 3 основные причины, приводящие к лейконэнцефалопатии. Это гипоксия, стабильно высокое давление и вирусы. Провоцируют ее возникновение следующие заболевания и состояния:
- эндокринные нарушения;
- гипертония;
- атеросклероз;
- злокачественные опухоли;
- туберкулез;
- ВИЧ и СПИД;
- патологии позвоночника;
- генетический фактор;
- вредные привычки;
- родовая травма;
- прием препаратов, снижающих иммунную реакцию организма.
Провоцирующее действие вредоносных факторов ведет к демиелинизации пучков нервных волокон. Белое вещество уменьшается в объеме, размягчается, изменяет структуру. В нем появляются кровоизлияния, очаги поражения, кисты.

Часто демиелинизацию вызывают полиомавирусы. В неактивном состоянии они присутствуют в жизни человека постоянно, сохраняясь в почках, костном мозге, селезенке. Ослабление иммунитета приводит к активизации вирусов. Лейкоциты переносят их в центральную нервную систему, где они находят благоприятную среду в мозге, поселяются в нем и разрушают его.
Обычно необратимым изменениям подвергается только белое вещество. Однако есть данные и о том, что, вероятно, перивентрикулярный вид лейкоэнцефалопатии ведет также к поражению серого вещества.
Классификация
Определение основной причины патологии и характера ее течения позволяет выделять несколько типов лейкоэнцефалопатии.
Основной причиной появления и развития мелкоочаговой лейкоэнцефалопатии сосудистого генеза является поражение сосудов мозга, вызванное гипертонией, травмами, появлением атеросклеротических бляшек, эндокринными заболеваниями, болезнями позвоночника. Кровообращение нарушается из-за сгущения крови и закупорки сосудов. Ухудшающим состояние фактором является алкоголизм и ожирение. Считается, что болезнь развивается при наличии отягчающих наследственных факторов.
Данную патологию называют также прогрессирующей сосудистой лейкоэнцефалопатией. Сначала появляются небольшие очаги поражения сосудов, потом они увеличиваются в размерах, вызывая ухудшение состояния больного. С течением времени нарастают признаки патологии, заметные окружающим. Ухудшается память, снижается интеллект, возникают психоэмоциональные расстройства.
Больной жалуется на тошноту, головную боль, постоянную усталость. Сосудистая мелкоочаговая энцефалопатия характеризуется скачками давления. Человек не может глотать, с трудом пережевывает пищу. Появляется тремор, отличающий болезнь Паркинсона. Утрачивается способность контролировать процессы мочеиспускания и дефекации.
Очаговая энцефалопатия сосудистого генеза регистрируется в основном у мужчин после 55 лет. Ранее данное нарушение было включено в список МКБ, но в дальнейшем его исключили.
Главной особенностью этого типа нарушения считается появление большого количества очагов повреждения. Вызывают воспаление полиомавирус человека 2 (JC polyomavirus). Он обнаруживается у 80% жителей Земли. В скрытом состоянии живет в организме несколько лет, но при ослаблении иммунитета активируется и, попадая в ЦНС, вызывает воспаление.
Провоцирующими заболевание факторами являются СПИД, ВИЧ-инфицирование, длительное применение иммунодепрессантов и лекарств, предназначенных для лечения онкологических заболеваний. Прогрессирующая мультифокальная энцефалопатия диагностируется у половины пациентов со СПИДом и 5% людей с ВИЧ-инфекцией.

Поражение часто имеет асимметричный характер. Признаками ПМЛ являются параличи, парезы, ригидность мышц, тремор, напоминающий болезнь Паркинсона. Лицо приобретает вид маски. Возможна потеря зрения. Проявляются тяжелые когнитивные нарушения, снижение внимания.
Мультифокальная лейкоэнцефалопатия не лечится. Для улучшения состояния больного убирают препараты, подавляющие иммунитет. Если заболевание вызвано пересадкой органа, он подлежит удалению.
Лейкопатию головного мозга у ребенка вызывает гипоксия, возникшая при родах. Инструментальные методы диагностики позволяют увидеть участки гибели ткани, преимущественно рядом с мозговыми желудочками. Перивентрикулярные волокна несут ответственность за двигательную активность, и их поражение ведет к детскому церебральному параличу. Очаги поражения возникают симметрично, в особо тяжелых случаях обнаруживаются во всех центральных зонах мозга. Поражение характеризуется прохождением 3 стадий:
- возникновение;
- развитие, приводящее к структурным изменениям;
- образование кисты или рубца.
Перивентрикулярная лейкоэнцефалопатия характеризуется 3 степенями заболевания. Легкая степень характеризуется незначительной выраженностью симптомов. Обычно они проходят через неделю после рождения. Для средней степени характерно повышение внутричерепного давления, возникают судороги. При тяжелой ребенок находится в коме.
Симптомы появляются не сразу, некоторые из них можно заметить только через 6 месяцев после рождения ребенка. Чаще всего обращают на себя внимание парезы и парализация. Наблюдается косоглазие, заторможенность, гиперактивность.
Лечение включает массаж, физиопроцедуры, специальные комплексы упражнений.
Основной причиной этого заболевания являются мутации генов, подавляющие белковый синтез. Чаще всего появляется у детей, преимущественно в возрасте от двух до шести лет. К провоцирующим факторам относят сильное психическое напряжение, вызванное травмой или тяжелой болезнью.
Читайте также:


