Мероприятия для предупреждения заболевания холерой

Одно из самых страшных инфекционных заболеваний – это холера. Она распространяется быстро и имеет массовый характер. При пренебрежении лечением можно дойти до летального исхода. При болезни происходит резкое обезвоживание организма, которое отрицательно сказывается на всех жизненно важных органах. Даже если вас не коснулась холера, меры предупреждения болезни должны соблюдаться обязательно.
Холера – меры предупреждения болезни

- Самое первое и простое правило – это пить только кипяченую воду или же использовать воду в бутылках.
- Если речь идет о продуктах питания, то стоит использовать только те, которые прошли тепловую обработку.
- Нельзя употреблять в пищу приготовленные продукты, пролежавшие больше двух часов на открытом воздухе в теплом месте. В них могут образоваться возбудители холеры.
- Иногда для приготовления напитков используется лед, поэтому нужно брать только тот, в котором существует стопроцентная уверенность, что он изготовлен из чистой воды.
- Лучше не заниматься использованием в пищу сырых продуктов, особенно морепродуктов. Они довольно часто являются источником инфекции.
- Перед тем как съесть фрукт или овощ, их необходимо тщательно промыть, желательно кипяченой водой.
- Лучше пренебречь покупкой еды у торгующих на улице людей.
- Соблюдение личной гигиены – залог здоровой жизни. Чистые руки уберегут не только от холеры, но и от других заболеваний.
- Многие в жаркий сезон стараются найти, хоть какой-нибудь водоем, чтобы искупаться. Однако нельзя купаться там, где это запрещено. В таких местах довольно часто скапливаются различные инфекционные заболевания.
При первых признаках заболевания нужно немедленно идти в больницу. Даже если на первый взгляд ничего серьезного, а только присутствует диарея на протяжении длительного периода, лучше перестраховаться и защитить свой организм. Холера — фото больных этой страшной болезни при неправильном лечении бывают просто ужасны.

Холера – пути передачи

Основной источник – это человек, который либо уже болен холерой, либо является носителем вибриона. Если его испражнения попадают в воду, внешнюю среду или пищу, то другие люди тоже заразятся.
Наибольшее количество заражений происходит в жаркий сезон и при массовом сбросе неочищенных сточных вод в водоемы.
Холера пути передачи может иметь различные, например, при попадании в организм загрязненной воды при проглатывании, при употреблении загрязненных продуктов и питьевой воды.
Особенно часто источником заражения является рыба, приготовленная неправильным способом. Например, вяленая или соленая. При покупке овощей у частных продавцов можно также подвергнуться заболеванию, так как многие стараются во время роста поливать их различными нечистотами, в которых уже содержится вибрион.
Наиболее серьезно подвержены риску заражения те, кто страдает от гастритов. Также подвергаются люди, злоупотребляющие алкоголем. Спиртные напитки не только ни убивают вирус, но и способствуют его лучшему проникновению вовнутрь организма. Это происходит вследствие снижения кислотности желудка, тем самым естественная защита перестает работать.
При правильном лечении холера оставит после себя лишь неприятные воспоминания. Болезнь может сопровождаться рвотой и жидким стулом. Это способствует выводу полной жидкости и солей. Чтобы их восстановить, необходимо применять специальные лекарственные препараты.
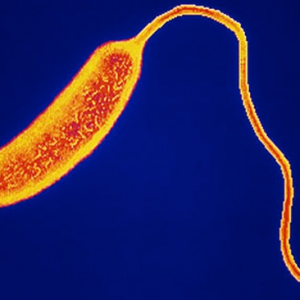
Холера — это острая кишечная инфекция, вызываемая холерным вибрионом. Для болезни характерны обильная диарея и рвота, приводящие к обезвоживанию организма. Жителями европейских стран холера воспринимается скорее как исторический факт. Тем ни менее в настоящее время это заболевание регистрируется в 53 странах, главным образом в Африке и Азии. Согласно данным ВОЗ ежегодно регистрируется около 3-5 миллиона случаев холеры, из которых 100-120 тысяч заканчиваются смертью! Случаи холеры в европейских странах единичны, зачастую завезенные из других неблагополучных в этом отношении стран. Однако в государствах, имеющих выход к морю также не исключено возникновение этой инфекции. Так, в украинском городе Мариуполе в 2011 году была зарегистрирована вспышка холеры. А начавшаяся в октябре 2010 года эпидемия холеры на Гаити затронула 7 % населения этого государства и по состоянию на май 2015 г. забрала жизни 9700 человек.
Эпидемии холеры
Холера относится к особо опасным инфекциям, она способна привести к большим человеческим потерям. До начала XIX века холерой болели только в Южной Азии (бассейны рек Брахмапутры и Ганга). Однако вскоре болезнь распространились по всем континентам. Так, за период 1817-1926 гг. было зарегистрировано шесть пандемий, которые унесли жизни миллионов людей. Значительные эпидемии холеры с большим количеством смертей наблюдались в XIX веке во многих регионах России.
Ученым и медикам удалось более подробно изучить возбудителя холеры, механизм передачи заболевания, что помогло разработать эффективные противоэпидемические мероприятия. Благодаря этому распространение холеры в ее исторических очагах в Индии было остановлено на тридцать пять лет. Однако в 1961 году холера возникла на о. Сулавеси и быстро перекинулась на другие континенты, так возникла седьмая пандемия холеры, которая длилась тридцать лет.
Вспышки холеры регистрируются и в настоящее время, главным образом в африканских и азиатских странах.
Причины возникновения
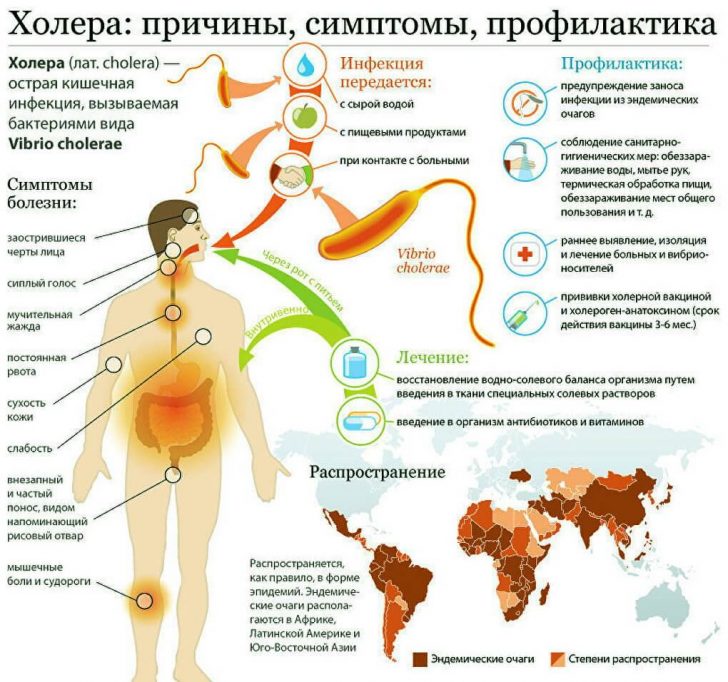
Холерный вибрион — это извитая бактерия-палочка, обладающая высокой подвижностью. Холера вызывается классическим холерным вибрионом или вибрионом Ель-тор.
Источником инфекции является зараженный человек. Больной выделяет бактерии с рвотой, калом, что загрязняет объекты окружающей среды. Механизм передачи холеры — фекально-оральный. Зачастую болезнь распространяется именно благодаря водному пути передачи. Человек заболевает при употреблении загрязненной холерными вибрионами воды, ее заглатывании во время купания, а также после употребления овощей и фруктов, вымытых такой водой. Возможен и пищевой путь передачи, когда человек употребляет в пищу рыбу, а также морепродукты, раки, выросшие в зараженной воде. Ну и, наконец, контактно-бытовой путь, ведь на предметы обихода, посуду, дверные ручки попадают вибрионы. Взявшись за такие предметы, а потом, дотронувшись руками рта, человек рискует заболеть холерой.
Воздействие холерного вибриона

При заглатывании холерных вибрионов, они попадают в желудок. Здесь под воздействием соляной кислоты часть из них погибает, другая часть — продвигается в кишечник. Кишечная щелочная среда является очень комфортной для бактерии. Вибрионы начинают свою бурную жизнедеятельность и выделяют токсин. Под действием токсина увеличивается проницаемость клеток. Из внеклеточного пространства в просвет кишечника выходят вода, а также калий, хлор, натрий, белок. При этом усиливается перистальтика кишечника, так возникают обильная диарея и рвота. С жидкостью выводятся и минеральные вещества, белки, что в результате приводит к дегидратации и нарушению водно-минерального обмена. В течение всего одного часа больной может потерять литр жидкости!
Симптомы холеры
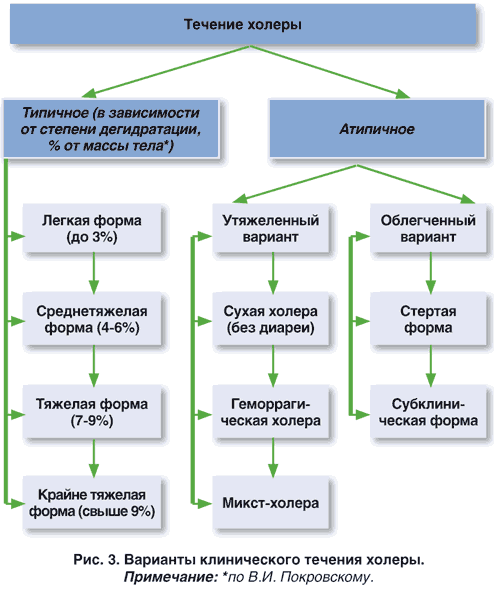
Клиническая картина заболевания, ее выраженность будет зависеть от степени тяжести холеры. Около 80% всех случаев холеры протекают в легкой или умеренной форме. Тяжелая форма заболевания встречаются реже, но именно она представляет настоящую угрозу для жизни. Различают типичную и атипичную холеру.
Степень тяжести состояния больного определяется степенью дегидратации (обезвоживания):
- І степень — потеря жидкости составляет 1-3% от массы тела;
- ІІ степень — 4-6% от массы тела;
- ІІІ степень — 7-9% от массы тела;
- ІV степень — 10% и более от массы тела.
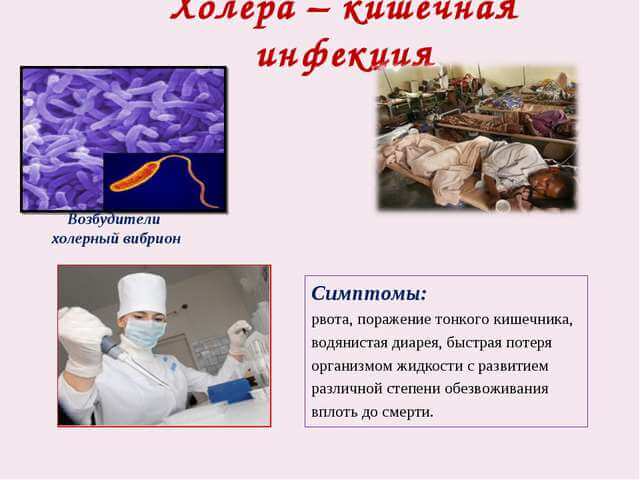
При легкой форме заболевания кратность стула варьирует в пределах трех-десяти раз. Вначале отмечается кашицеобразный кал, затем он становится все более водянистым. Больной может почувствовать переливание жидкости в кишечнике. Спустя пару часов без предшествующей тошноты возникает рвота. Больной рвет сначала съеденной пищей, затем желудочным содержимым. При легкой форме холеры потеря жидкости умеренная. Отмечаются также слабо выраженная жажда, мышечная слабость. Показатели температуры, частоты сердечных сокращений, артериального давления обычно находятся в норме.
При средней степени тяжести холеры кратность стула увеличивается до пятнадцати-двадцати раз за сутки. Наблюдается многократная рвота, которая также напоминает рисовый отвар. Рвотные массы могут быть окрашены в желтоватый цвет за счет желчи. В таком случае признаки дегидратации становятся гораздо выраженнее: больного беспокоят сильная жажда, утолить которую не удается приемом воды, резкая мышечная слабость, судороги мышц конечностей, уменьшение объема выделяемой мочи. При осмотре отмечаются сухость кожи, слизистых оболочек, налет на языке, осиплость голоса, некоторое снижение артериального давления и учащение сердцебиения.
Обратите внимание: при холере температура никогда не повышается выше 36,6 градусов. Чем тяжелее течение заболевания, тем ниже опускается температура тела.
Во время осмотра врач также может определить стойкое снижение давления, учащение сердцебиения и дыхания. Голос больного становится еле слышным.
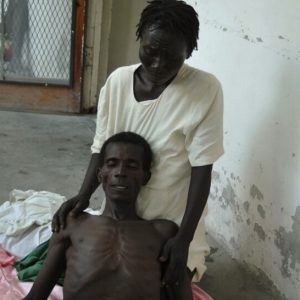
При молниеносной холере обильные и неукротимые диарея с рвотой способны привести к развитию дегидратационного шока всего за каких-то десять-двенадцать часов. При такой форме заболевания состояние больного очень тяжелое, сознание угнетенно. У пациента полностью отсутствует голос, а судороги скелетных мышц практически не прекращаются. Захваченная кожная складка на животе не расправляется более двух секунд. Веки и рот больного не способны полностью смыкаться из-за снижения тонуса. Температура тела снижается до 35-34 градусов. Кожа становится синюшной, а кончик носа, пальцы — багровыми. Отмечается учащенное сердцебиение и дыхание, давление определить не удается. Диурез отсутствует. Такая форма холеры часто приводит к смертельному исходу.
Для сухой холеры характерно быстрое развитие гиповолемического шока, признакам которого являются отсутствие диуреза, снижение артериального давления, учащенное дыхание, судороги, угнетение центральной нервной системы. Характерно, что гиповолемический шок развивается еще до момента появления диареи и рвоты. Сухая холера характеризуется высокой летальностью.
Стертая форма заболевания клинически может себя ни чем не проявлять. Обычно инфекции обнаруживается при лабораторном исследовании людей, производимом по эпидемиологическим показателям. Опасность состоит в том, что люди со стертой формой заболевания также выделяют холерный вибрион во внешнюю среду. Такой человек может стать причиной заражения других людей.
Диагностика
Для диагностики холеры еще до начала антибиотикотерапии у больного отбирают кал, а также рвотные массы. Проводят бактериальное исследование отобранных образцов. Это золотой стандарт диагностики холеры.
Кроме того, может проводиться и серологическая диагностика болезни. Для этого отбирают образец крови. Применяются следующие диагностические методы: РНГА, РН, ИФА.
Могут применяться и методы экспресс-диагностики, но они носят скорее ориентировочный характер. К эскпресс-диагностике относят метод иммобилизации и микроагглютинации холерных вибрионов под влиянием противохолерной сыворотки.

Принципы лечения холеры
Всех людей, больных холерой, а также с предположительным диагнозом в обязательном порядке направляют в инфекционный стационар. Больных помещают в отдельные боксы, а при большом количестве пациентов организовывают специальное отделение.
Основные принципы терапии холеры:
- Восстановление ОЦК (объема циркулирующей крови);
- Восстановление электролитного баланса;
- Влияние на возбудителя.
Регидратационная терапия проводится в два этапа. Цель первого этапа (начальная регидратация) — восстановление сформировавшегося дефицита воды и электролитов. Цель второго этапа (компенсаторная регидратация) — устранение продолжающихся водноэлектролитных потерь.
Первичная регидратация должна осуществляться как можно раньше, еще на догоспитальном этапе. Обычно ее проводят в течение четырех первых часов.
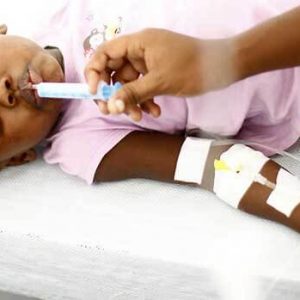
Для восстановления водно-электролитного баланса используют солевые растворы. При холере с легкой и средней степенью дегидратации достаточно принимать пероральные растворы: это ОРС (орально солевой раствор), Регидрон. Раствор принимают дробно по чайной (столовой) ложке каждую минуту. Расчет необходимой дозы раствора производится с учетом потерь жидкости.
При тяжелой степени дегидратации солевые растворы (Трисоль, Ацесоль, Квартасоль) назначают внутривенно сначала струйно, затем капельно.
Кроме того в борьбе с холерой используют антибактериальные средства. Их применение позволяет уменьшить симптомы и продолжительность заболевания. Холерные вибрионы чувствительны к тетрациклину, доксициклину, азитромицину, ципрофлоксацину.
Выписывают больного после полного клинического выздоровления и получения отрицательного результата трехкратного бактериального исследования кала.
Профилактика холеры
Холера — это заболевание, способное привести к эпидемиям. Именно поэтому ВОЗ внедряет профилактические меры по всему миру.
Профилактика должна осуществляться в общегосударственном масштабе. Так, для предупреждения заболевания необходимо наладить систему водоснабжения, подаваемая питьевая вода должна быть обеззаражена и регулярно исследоваться. Кроме того, необходимо внедрить мониторинг состояния воды в водоемах с исследованием ее на наличие холерного вибриона. В районах эндемически неблагополучных в отношении холеры рекомендуют использовать пероральную вакцину.

Безусловно, важную роль играет и личная профилактика. Это особенно важно, ведь сейчас люди много путешествуют и могут оказаться в неблагоприятной в отношении холеры стране. Профилактические меры очень простые:
- Не купаться в неизвестных водоемах;
- Не употреблять сырую воду, пить только безопасную воду;
- Тщательно мыть руки после туалета, перед едой;
- Не употреблять еду в местах несертифицированной торговли;
- Не употреблять сырые морепродукты и рыбу.
Григорова Валерия, медицинский обозреватель
15,240 просмотров всего, 16 просмотров сегодня
Возбудитель холеры — вибрионы рода Vibrio, семейства Vibrionaceae, вида cholerae серогруппы 01 биоваров cholerae (классический и El-Tor). В последние 30 лет до 80% всех случаев холеры были вызваны вибрионом Эль-Тор. По антигенной структуре вибрионы холеры делятся на три серологических варианта: Инаба, Огава и Гикошима. Источник инфекции — человек, болеющий типичной или стертой формой холеры, вибриононоситель (реконвалесцент, транзиторный, хронический). Механизм передачи инфекции — фекально-оральный, пути реализации — водный (основной), пищевой, контактно-бытовой.
Холера известна с древнейших времен. За 108 лет, с 1817 по 1925 г., наблюдалось шесть пандемий холеры, мы переживаем 7-ю. За 32 года, с 1961 по 1992 г., по официальным данным ВОЗ, в мире было зарегистрировано 2 826 276 случаев заболевания холерой, по большей части вызванных вибрионом Эль-Тор. Классическая холера распространена в Индии, Бангладеш, Пакистане; холера Эль-Тор — в Индонезии, Таиланде и других странах Юго-Восточной Азии.
В 90-е гг. прошлого века некоторые исследователи прогнозировали возможность начала 8-й пандемии холеры, связывая это с регистрацией крупных эпидемий и вспышек, обусловленных холерным вибрионом серогруппы 0139 (Бенгал), в странах Южной и Юго-Восточной Азии. Отмечены завозы холеры Бенгал без последующего распространения в США, Англию, Германию, Эстонию, Данию, Россию, Японию, Кыргызстан, Узбекистан, Казахстан и Китай.
В последние годы регистрируются вспышки диарейных заболеваний, обусловленных холерными вибрионами серогруппы не 01, а 0139. Данные заболевания по своим клинико-эпидемиологическим особенностям не отличаются от холеры. Эксперты ВОЗ полагают, что распространение болезней, вызванных холерным вибрионом 0139, превращается в реальную угрозу, идентичную той, которая имела место с вибрионом Эль-Тор в 1961 г.
Прогнозировать дальнейшее развитие событий затруднительно, но известно, что эпидемические проявления холеры Бенгал имеют место в Индии и Бангладеш.
При этом имела место межгосударственная миграция: туризм экскурсионный (57,4%), деловой (18,5%), религиозный (9,2%), отмечены случаи холеры среди иностранных граждан, прибывших из-за рубежа.
Несмотря на незначительный удельный вес в общей структуре завозов, наибольшее эпидемиологическое значение в данном аспекте имеет паломничество.
Приводим пример случая холеры, зарегистрированного в сентябре 2005 г. Больной М., 28 лет, постоянно проживающий в Таджикистане, в селе Ванкала, на 4-й день болезни был доставлен бригадой СМП в КИБ № 3 с диагнозом кишечная инфекция неуточненной этиологии, эксикоз. Из анамнеза известно, что за день до прибытия в Москву из Таджикистана больной отмечал слабость, боль в эпигастральной области, тошноту, рвоту и жидкий стул до 15 раз, но при этом никак не лечился. Состояние пациента ухудшалось, в связи с чем он был госпитализирован бригадой скорой помощи в КИБ № 3.
На момент поступления в КИБ № 3 состояние больного было тяжелое. Выраженная слабость, боль в животе, многократная рвота, жидкий стул, судороги в икроножных мышцах.
При объективном осмотре: больной вял, адинамичен, температура тела — 40 °С. Кожа бледная, акроцианоз. Язык сухой, обложен бело-серым налетом.
В легких везикулярное дыхание, в нижних отделах ослабленное, хрипов нет, ЧД — 20 уд./мин. Тоны сердца глухие, ритм правильный, ЧСС — 72 уд./мин, АД — 80/40 мм рт. ст. Живот болезненный в эпигастральной области. Стул водянистый, зеленого цвета, без патологических примесей. Диагностирован сальмонеллез, тяжелое течение. Сопутствующее заболевание — двухсторонняя бронхопневмония (подтвержденная рентгенологически).
Назначена антибактериальная и регидратационная терапия. Регидратационная терапия: хлосоль 3000,0 мл внутривенно струйно, регидрон per os 2,5 л; антибактериальная: цефазолин 1,0 г 3 раза в сутки; патогенетическая и симптоматическая терапия: преднизолон 30 мг, но-шпа 2,0 мл внутримышечно, фильтрум по 2 таблетки 4 раза, кальция глюконат). На фоне проводимого лечения состояние больного улучшилось. Прекратились рвота, судороги икроножных мышц, сократилась частота стула до 4–5 раз в сутки. Стабилизировалась гемодинамика, АД — 100/60 мм рт. ст. Сохранялись лихорадка и умеренная интоксикация.
Так как пациент прибыл из неблагоприятного в отношении холеры региона, он был обследован на холеру. Через 2 суток (6-й день болезни) из лаборатории поступило сообщение о подозрении на наличие в фекалиях Vibrio cholerae.
Для дальнейшего лечения и уточнения диагноза больной был переведен в КИБ № 2.
В стационаре при сборе эпидемиологического анамнеза врачи выяснили, что в населенном пункте, где проживал больной, были случаи заболевания, сопровождавшегося диареей, пациент пил воду из родника, ел немытые фрукты.
При объективном обследовании: состояние больного средней тяжести. Кожные покровы обычной окраски, чистые, тургор сохранен, t — 36,6°C. Склеры нормального цвета. Видимые слизистые чистые.
При аускультации легких: дыхание жесткое, ослаблено в нижних отделах, выслушиваются единичные сухие хрипы.
Тоны сердца приглушены, ритм правильный, ЧСС—76 уд./мин, пульс полный, твердый; АД — 120/80 мм рт. ст.
Язык чистый, влажный. Живот мягкий, болезненный по ходу толстого кишечника, участвует в акте дыхания. Стул скудный, зеленого цвета, со слизью. Мочеиспускание не нарушено.
Результаты обследования следующие.
Анализ кала на форму 30 от 13.09.05: нативный материал — результат отрицательный.
I — 15:30 — выделена культура Vibrio cholerae 01 El-Tor Inaba.
II — 18:30 — выделена культура Vibrio cholerae 01 El-Tor Inaba.
III — 21:30 — результат отрицательный.
Данные кислотно-щелочного состояния (КЩС) приведены в таблице 1. По данным КЩС — нарастание метаболического ацидоза.
Биохимический анализ крови представлен в таблице 2. В биохимическом анализе крови выявлено нарастание креатинина и мочевины.
Данные по измерению диуреза представлены в таблице 3.
В общем анализе крови на 4-й день болезни определялся лейкоцитоз — 20,0х10 9 /л, ускоренная СОЭ — 26 мм/ч, формула крови не изменена.
Данные общего анализа мочи отражены в таблице 4.
Реакция пассивной гемаглюттинации с сальмонеллезным, дизентерийным антигеном на 7-й день болезни дала отрицательный результат.
Из фекалий была выделена культура Vibrio cholerae 01 El-Tor Inaba.
Диагноз подтверждался также серологически (объемной реакцией агглютинации с культурой Vibrio cholerae 01 El-Tor Inaba) нарастанием титров специфических антител: в динамике 1 : 320, повторный 1 : 640.
На основании клинико-эпидемиологичекого анамнеза, лабораторных данных у больного была диагностирована холера Эль-Тор Инаба, дегидратация III степени, осложненная острой почечной недостаточностью, двухсторонней бронхопневмонией.
В стационаре больному продолжали проводить регидратационную (хлосоль 1200,0 + папаверин 2% — 2,0 мл внутривенно капельно), а также антибактериальную (цефазолин по 1,0 г 3 раза в сутки и доксициклин по 100 мг 2 раза в сутки) и симптоматическую терапию.
На 15-й день болезни пациент был выписан в удовлетворительном состоянии под наблюдение врача-инфекциониста в поликлинике по месту жительства.
Сотрудники КИБ № 3, учитывая тот факт, что больной прибыл из неблагоприятного по холере региона, при поступлении пациента в стационар взяли материал на холеру (форма 30) .
При поступлении сообщения из лаборатории о подозрении на холеру пациента немедленно перевели в КИБ № 2; в горсанэпидемстанцию было отправлено сообщение о выявлении холеры. Больного изолировали и назначили бригаду медперсонала для лечения и ухода за ним.
В 3-е боксированное отделение были доставлены родственники пациента, контактировавшие с ним во время болезни (4 человека), и один военнослужащий, который находился с пациентом в одной палате на лечении в КИБ № 3. Все пятеро были практически здоровы, результаты анализов по форме 30 — отрицательные, результаты серологических исследований — отрицательные.
В течение 3 дней в отделении на обследовании находились фельдшер и водитель скорой помощи, доставившей больного в КИБ № 3. Они были выписаны при получении трехкратного отрицательного результата анализа (форма 30).
Дополнительно по форме 30 были амбулаторно обследованы врач и фельдшер бригады скорой помощи, доставившей больного в КИБ № 2 (в тот момент они были в специальных защитных костюмах). Анализы также трижды показали отрицательный результат.
Весь персонал, работавший с больным в 3-м боксе отделения КИБ № 2, также был обследован на холеру после его выписки.
Вышеописанный случай имел определенные особенности (длительная лихорадка, наличие болей в животе, отсутствие стула в виде рисового отвара, что нетипично для холеры). Эти признаки могли быть объяснены развившейся у больного двухсторонней бронхопневмонией, что, в свою очередь, затрудняло диагностику основного заболевания. Тем не менее быстро развившаяся дегидратация, осложненная острой почечной недостаточностью, а также прибытие больного из эндемичного очага могли позволить врачу заподозрить холеру.
Алгоритм диагностики холеры в типичных случаях приведен на рисунке.
Определенные трудности представляет дифференцирование холеры, острой дизентерии, пищевой токсикоинфекции (ПТИ), ротавирусного гастроэнтерита (РГ) и острых кишечных инфекций, вызванных неагглютинирующими вибрионами (НАГ-инфекция).
Основу лечения составляет патогенетическая терапия, которая заключается в восстановлении и сохранении водно-электролитного равновесия в организме. По мнению C. Carpenter и соавторов (1966), правильно проводимая водно-электролитная терапия даже без применения других медикаментов снижает летальность практически до нуля. Этиотропное лечение антибиотиками не играет решающей роли, но повышает эффективность водно-солевой терапии: уменьшает длительность и объемы диареи, сокращает сроки вибриононосительства.
Водно-электролитная терапия при лечении больных с обезвоживанием II–IV степени проводится в два этапа.
1-й этап — регидратация с целью восстановления потерь жидкости и солей, имевших место до начала лечения; 2-й этап — коррекция продолжающихся потерь до появления оформленного стула.
Успешное проведение 1-го этапа водно-электролитной терапии зависит от двух слагаемых: определения степени обезвоживания больного и исследования массы его тела.
Наиболее ответственным является этап первичной регидратации, особенно для больных с III–IV степенью обезвоживания. Больного взвешивают на весах или койке-весах, при отсутствии таковых устанавливают примерный вес больного. Затем пациента укладывают на холерную койку — брезентовую раскладушку с отверстием (20–35 см в диаметре) в области расположения ягодиц, под которым устанавливается светлое полиэтиленовое ведро с делениями по 0,5 литра со свешивающимся рукавом из клеенки вокруг отверстия. Немедленно производится венепункция или венесекция и после забора пробы (1–3 мл) крови через одноразовую систему начинается струйное введение полиионных растворов. Зная степень обезвоживания, определяемую по клинико-лабораторным данным, а также соответствующие потери в процентах и массу тела, можно легко определить величину потери жидкости и, следовательно, объем раствора, который необходимо ввести больному на 1-м этапе лечения.
Пример расчета. У больного с массой тела 70 кг установлена дегидратация III степени. Учитывая, что при данной степени обезвоживания потери жидкости относительно массы тела составляют 7–9% (в среднем 8%), определяем, что потеря жидкости равна 5,6 л. Это количество жидкости необходимо ввести больному внутривенно на 1-м этапе лечения. Внутривенная терапия больным с обезвоживанием II–IV степени проводится с объемной скоростью 70–120 мл/мин.
Важен также выбор полиионного солевого раствора. Наиболее целесообразно использование растворов квартасоль и хлосоль. Раствор квартасоль в 1 л апирогенной дистиллированной стерильной воды содержит: натрия хлорида 4,75 г, натрия ацетата 2,6 г, натрия гидрокарбоната 1 г, калия хлорида 1,5 г. Хлосоль имеет в том же объеме воды: натрия хлорида 4,75 г, натрия ацетата 3,6 г, калия хлорида 1,5 г. Менее эффективны растворы трисоль и ацесоль. Солевой состав раствора трисоль (на 1 л): натрия хлорида 5 г, натрия гидрокарбоната 4 г, калия хлорида 1 г. Солевой состав раствора ацесоль (на 1 л): натрия хлорида 5 г, натрия ацетата 2 г, калия хлорида 1 г. В растворе трисоль имеется избыточное количество натрия гидрокарбоната, что создает угрозу перехода ацидоза в алкалоз. Помимо того, растворы трисоль и ацесоль содержат недостаточное количество калия. При гиперкалиемии целесообразно использовать раствор дисоль (натрия хлорида 6 г, натрия ацетата 2 г). Применение последнего в условиях гипокалиемии недопустимо. Абсолютно противопоказаны в условиях обезвоживания коллоидные растворы (гемодез, реополиглюкин, полиглюкин).
Несколько практических рекомендаций, касающихся проведения регидратационной терапии:
- при декомпенсированном обезвоживании регидратация должна проводиться только струйно и, следовательно, в крупные венозные сосуды;
- струйное вливание жидкости прекращают только после ликвидации декомпенсированного обезвоживания;
- наличие рвоты, тем более повторной, даже в небольшом объеме, несмотря на уменьшающееся количество испражнений, является показанием для продолжения интенсивной водно-солевой терапии;
- преобладание объема мочи над объемом испражнений поможет предсказать время нормализации стула за 6–12 ч и, следовательно, прекратить внутривенные вливания;
- при необходимости внутривенную регидратацию продолжают в течение нескольких суток, а объем вводимой жидкости достигает десятков литров;
- применение сердечно-сосудистых препаратов для борьбы с декомпенсированным обезвоживанием не показано; противопоказаны прессорные амины, способствующие развитию почечной недостаточности. Отсутствуют показания для использования глюкокортикоидов.
При обезвоживании I, II степени в условиях ненарушенной гемодинамики лечение целесообразно осуществлять методом оральной регидратации. С этой целью следует использовать растворы глюкосолан и цитроглюкосолан. Состав раствора глюкосолан (на 1 л кипяченой воды): натрия хлорида 3,5 г, натрия гидрокарбоната 2,5 г, калия хлорида 1,5 г, глюкозы 20 г. Состав раствора цитроглюкосолан (на 1 л кипяченой воды): натрия хлорида 3,5 г, калия хлорида 2,5 г, натрия гидроцитрата 4 г, глюкозы 17 г. Цитроглюкосолан более эффективен, чем глюкосолан, что связано с более высоким содержанием калия и использованием гидроцитрата натрия. Объемная скорость введения растворов составляет 1,0–1,5 л/ч. Объем вводимых растворов определяется так же, как и объем растворов для внутривенных инфузий. Оральная регидратация обеспечивает у больных с I степенью обезвоживания (а также у части больных со II степенью обезвоживания) ликвидацию дегидратации и положительную динамику восстановления нарушенных параметров гомеостаза.
Второй этап водно-электролитной терапии осуществляется внутривенным или оральным методом. Объем вводимой жидкости определяется величиной ее потери за 4–6–8 ч. Внутривенная регидратация осуществляется с объемной скоростью 40–60 мл/мин, а оральная — 1,0–1,5 л/ч.
Пример расчета. За 6 ч после окончания 1-го этапа регидратационной терапии потери жидкости у больного с испражнениями составили 2100 мл. Следовательно, больному необходимо ввести внутривенно 2100 мл раствора квартосоль с объемной скоростью 60 мл/мин или раствор цитроглюкосолан в объеме 2100 мл с объемной скоростью 1 л/ч.
Этиотропная терапия холеры может проводиться только в соответствии с антибиотикограммой возбудителя, при этом первые культуры, выделяемые от больных, должны быть охарактеризованы весьма тщательно по чувствительности к антибиотикам. Экспериментальным путем были показаны некоторое снижение воздействия тетрациклина, а также высокая терапевтическая активность доксициклина; выявлен положительный эффект от применения фторхинолонов, стрептомицина, амикацина, тобрамицина и фуразолидона.
Схемы применения антибактериальных препаратов в лечении больных холерой представлены в таблицах 6, 7.
Антибактериальные препараты группы хинолонов (включая фторхинолоны) в период развития пандемии холеры являются резервными, их эффективность доказана многими авторами. Применение фторхинолонов должно осуществлятся в оптимальных дозах при общей продолжительности терапии не менее 5 дней. Рациональное применение синергидных комбинаций фторхинолонов с аминогликозидами, цефалоспоринами 3-го поколения, рифампицином может способствовать предотвращению развития резистентности к этим высокоэффективным препаратам.
- Актуальные проблемы холеры/под ред. акад. РАМН, проф. В. И. Покровского и члена-корр. РАМН проф. Г. Г. Онищенко. ГОУ ВУНМЦ МЗ РФ. М., 2000.
- Лекции по инфекционным болезням/под ред. член-корр. РАМН, проф. Н. Д. Ющука, проф. А. Д. Царегородцева. ВУНМЦ. М., 1996.
- Инфекционные и паразитарные болезни./Ч. 2: Болезни, проявляющиеся преимущественно поражением желудочно-кишечного тракта: практическое методическое пособие/под ред. акад. РАМН, проф. Н. Д. Ющука. ГОУ ВУНМЦ МЗ РФ. М., 2004.
- Острые кишечные инфекции: диагностика и лечение/Н. Д. Ющук, Л. Е. Бродов. М.: Медицина, 2001.
Я. М. Еремушкина, кандидат медицинских наук, доцент
Е. Г. Белова, кандидат медицинских наук, доцент
М. А. Бурчик
А. В. Савина
Т. В. Бормотова
К. А. Кочарян
МГМСУ, КИБ № 2, Москва
Читайте также:


