Платные капли от полиомиелита
К полиомиелиту больше всего восприимчивы малыши до 4 лет, поэтому вакцинацию начинают с первого года жизни. Есть 2 вида вакцин: живая для приема внутрь, в составе которой содержатся живые ослабленные вирусы и инактивированная вакцина для введения в мышцу с содержанием убитых формалинов вирусов.

Что представляет собой полиомиелит
Заболевание является вирусной инфекцией, которая сопровождается поражением центральной нервной системы и приводящая к параличам и парезам. По-другому полиомиелит называют детским спинальным параличом или болезнью Гейне-Медина. Вызывают заболевание полиовирусы, которые поражают нейроны передних рогов спинного мозга, поэтому при заражении и возникают параличи, которые могут привести к инвалидности.
Территорию России, страны Северной Америки считают свободными от вирусной инфекции. Эндемичными районами по заболеванию остаются Сирия, Индия, Афганистан, Нигерия, Пакистан. Заболевание вызывают 3 типа вируса. Наиболее опасен первый тип вируса, который в 80% случаев приводит к паралитической форме. Возбудители очень хорошо переносят условия окружающей среды, они могут сохранять патогенные свойства в воде до 100 дней, до полугода в испражнениях.
После попадания в клетки организма, возбудитель нарушает синтезирование нуклеиновых белков, кислот, что ведет к дистрофическим процессам и уничтожению нейронов, что и проявляется парезами, параличами.
Как проявляется заболевание
Инкубационный период заболевания длится в среднем 7-12 дней, возможно сокращение или удлинение периода. Острая форма болезни может протекать в различных клинических формах и включает в себя 4 синдрома: интоксикации, катаральных проявления, нарушений пищеварительной функции, неврологических нарушений. Начинается инфекция со следующих симптомов:
- резкое повышение температуры тела;
- боль в животе, горле;
- диарея или запор;
- насморк;
- кашель;
- головная боль;
- вялость;
- сонливость;
- боли в позвоночнике, конечностях;
- повышение чувствительности кожи;
- тремор конечностей.
Есть несколько форм полиомиелита, для каждой свои симптомы и прогноз. При инаппарантной симптомы заболевания отсутствуют, человек просто является носителем вируса, и определить возбудителя можно только лабораторным путем. Висцеральная форма самая распространенная, встречается в 80% случаев. При ее развитии преобладают общие симптомы, характерные для инфекционных заболеваний: интоксикация, слабость, головная боль, насморк, кашель. При данной форме через примерно 1 неделю процесс заканчивается выздоровлением, симптомов со стороны ЦНС нет.
При менингеальной форме заболевание протекает по типу серозного менингита. Возникает лихорадка, поражение мышц затылка, головная боль. Выздоровление в среднем наступает через 1 месяц. Самое тяжелое течение имеет паралитическая форма. Она характеризуется выраженной болью в позвоночнике, суставах, мышцах, повышением температуры, развитием фарингита, ринита, трахеита и т.д. Возникают параличи, парезы, судороги, спутанность сознания. Полиомиелит вступает в паралитическую форму, как правило, на 4-6 день.
Полиомиелитная пероральная вакцина 1, 2, 3 типов
Вакцина представляет собой раствор, цвет жидкости может быть красный, розовый, малиновый. В растворе нет осадка, видимых включений. В составе – вирус полиомиелита 1, 2, 3 типа, а точнее аттенуированный штамм Сэбина тип 1, 2, 3. То есть главные компоненты вакцины – это все серотипы вируса. Дополнительно в составе присутствует стабилизатор – магния хлорид, консервант – канамицин.
Капли в рот от полиомиелита содержит живые аттенуированные вирусы, что означает, что они утратили свои патогенные свойства и для организма они не опасны. Их получают из штаммов дикого полиовируса, который специально выращивают на клетках мартышек. Патогенные свойства снижают с помощью обработки мутагенами, пассажем. Несмотря на то, что вирусы теряют способность вызывать заболевание, антигенные свойства они сохраняют, поэтому и вырабатывается иммунитет.
После попадания раствора внутрь организм формирует стойкий иммунитет к заболеванию у 95% привитых. На один прием малышу дают 4 капли раствора через пипетку. После введения раствора детям нельзя пить, есть в течение 1 часа, так как еда смоет раствор. Первый курс прививания проводят в 3, 4, 5, 6 месяцев, детям в возрасте 18, 20 месяцев, 14 лет проводят ревакцинацию в мышцу. Между курсами прививок возможно продление интервала, если есть противопоказания к проведению. Прививку могут проводить и раньше срока, например, по эпидпоказаниям – при вспышке полиомиелита.
До и после процедуры не рекомендуются вводить в рацион ребенка новые продукты, так как они могут вызвать аллергическую реакцию. Аллергию на какой-то продукт можно спутать с аллергией или побочным действием вакцины.
Инактивированные вакцины от полиомиелита
Представляют собой прозрачную жидкость, которую вводят в мышцу или под кожу. Инактивированная вакцина от полиомиелита или ИПВ содержит вирусы, которые убивают химическими веществами или температурным воздействием. В составе препаратов вирусы различных типов и дополнительные компоненты: формальдегид, среда Хэнкс, 2-феноксиэтанол и другие. В различных вакцинах разные дополнительные вещества.
В составе ИПВ нет живых вирусов, поэтому развитие заболевания не возможно. В зависимости от вида препарата раствор вводят глубоко в мышцу или под кожу. В продаже есть вакцины отечественного и зарубежного производства по разной ценовой категории. Наиболее популярные:
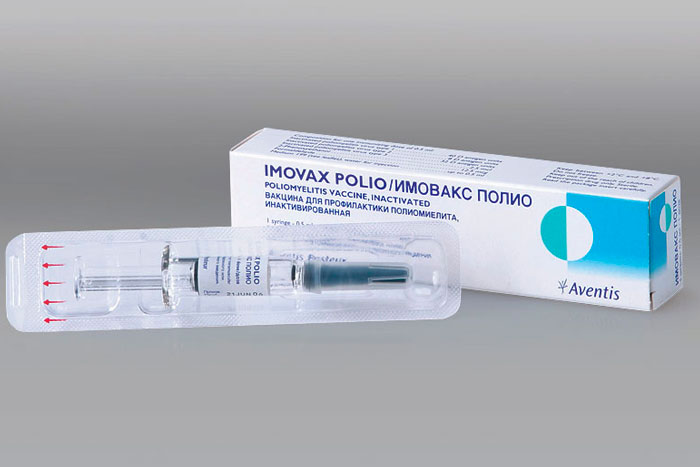
- Имовакс полио. Раствор, содержащий 3 типа вируса. Вакцина содержится в одноразовом шприце в объеме 0.5 мл.
- Полиорикс. Также содержит все 3 типа возбудителя, препарат расфасован в отдельные ампулы. Применяют у детей старше 3 месяцев.
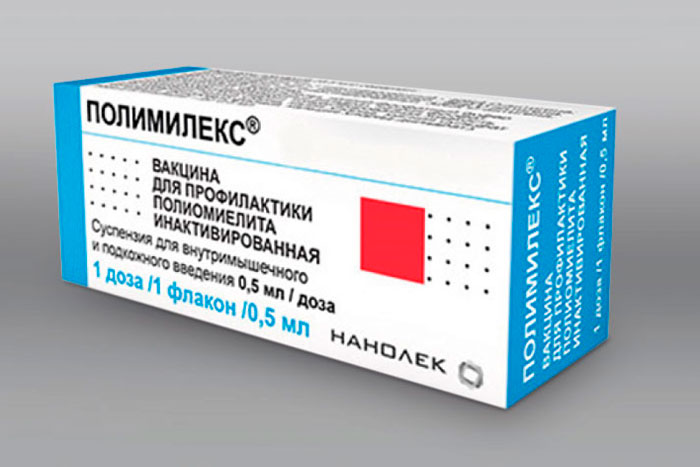
- Полимилекс – в составе вирусы, инактивированные формальдегидом. Суспензия предназначена как для внутримышечного, так и для подкожного введения.
Указанные вакцины можно совмещать с некоторыми другими прививками на усмотрение педиатра.
Побочные эффекты после вакцины от полиомиелита
Негативные реакции на прививку, осложнения возникают в крайне редких случаях. В целом малыши хорошо переносят раствор. В редких случаях у привитых малышей, которые часто страдают аллергическими реакциями, могут возникнуть побочные эффекты в виде аллергических осложнений: сыпь на теле, крапивница, отек Квинке. Также крайне редко у малышей после вакцины и у людей, которые контактируют с привитым ребенком, развивается вакциноассоциативный паралитический полиомиелит. После процедуры у ребенка крайне редко возможно повышение температуры, нарушение стула в виде диареи.
В каких случаях вакцинация от полиомиелита запрещена
Вакцинацию от полиомиелита не проводят у малышей с врожденным иммунодефицитом, при ВИЧ, в том числе, если они имеются у членов семьи. Другие противопоказания:
- беременность мамы:
- аллергическая реакция на полимиксин, стрептомицин, неомицин (при введении вакцины внутримышечно);
- острые инфекционные заболевания;
- побочные эффекты на фоне предыдущей вакцины от полиомиелита.
Какие могут быть последствия при отказе от прививки
Вирус очень быстро передается воздушно-капельным, фекально-оральным путем, поэтому заразиться им легко, если элементарно не соблюдать правила личной гигиены. Но на территории России вирус полиомиелита последний раз был зарегистрирован в 1997 году. При отказе от прививки в случае контакта с зараженным больным, ребенок заболеет полиомиелитом со всеми его последствиями. Также при отсутствии вакцинации есть ограничение на выезд в определенные страны.
Немаловажная проблема при отказе от прививки – возможное ограничение посещения образовательных учреждений. Точного ответа на вопрос, заразен ли ребенок после прививки для не привитых малышей, нет. В инструкции к вакцине указаны меры предосторожности касаемо контакта с привитым ребенком, что указано выше. В связи с этим существует вероятность того, что после контакта с привитым малышом можно заболеть вакцинным полиомиелитом, причем заболеть могут как привитые, так и не привитые.
В санитарных правилах в разделе о мероприятиях по профилактике вакциноассоциированных случаев полиомиелита указано, что не привитых и привитых детей надо разобщать на срок в 2 месяца. Если это касается садика, то детей именно разобщают, то есть ребенка должны на время перевести в другую группу, а не запретить ему приходить в сад на определенное время. Но не во всех садиках есть свободные места в группах для разобщения детей.

Отзывы
Многие родители отказываются делать прививки, так как боятся, что они могут принести вред здоровью ребенка, но это не так. При создании вакцин, вирусы обрабатывают специальными веществами, мутагенами, в результате они теряют способность вызывать заболевание. После попадания капель от полиомиелита в организм, вирусы не вызывают инфекцию, образуются только иммунные комплексы.
Эффективного специфического лекарства против полиомиелита — вирусной инфекции, поражающей нервные волокна, приводящей к развитию вялых параличей и инвалидности — не существует.
Единственный способ сформировать невосприимчивость к заболеванию и остановить его распространение — вакцины от полиомиелита. Сравнение основных свойств имеющихся на фармакологическом рынке биопрепаратов, позволяет для каждого ребенка подобрать максимально эффективный и безопасный.
Сравнение современных полиомиелитных прививочных препаратов
Для формирования специфического иммунитета применяют одну из двух версий полиовакцин:

Таблица. Сравнительная характеристика полиовакцин:
| Параметр | Оральная полиовакцина | Инактивированная полиовакцина |
| Активные агенты | Живые аттенуированные штаммы энтеровируса | Неактивные штаммы убитого энтеровируса |
| Способ введения | Пероральный — закапывают в рот | Парентеральный — вводят внутримышечно |
| Напряженность иммунитета | После пяти прививок формируется стойкий пожизненный иммунитет | Пожизненный иммунитет не формируется, требуются ревакцинации каждые 7-10 лет |
| Распространение инфекции при контакте | Останавливает распространение вируса в популяции | Передачу вируса в популяции не останавливает |
| Возможные вакцинальные реакции | Субфебрильная температура до 37,5-38° С на 6-14 день. Учащение стула в течение одного-двух дней | Местно — припухлость, покраснение. Субфебрильная температура до 37,5-38° С. Вялость, слабость, снижение аппетита |
| Противопоказания | Наличие неврологической симптоматики. Врожденные аномалии развития ЖКТ. Первичный иммунодефицит. Иммуносупрессивная терапия. Злокачественные опухоли. Острые и период течения хронических патологий | Аллергия на компоненты, в том числе антибиотики группы аминогликозидов. Острые и период рецидива хронических патологий |
| Вакцины | Полиомиелитная пероральная: Одновалентная от штамма 1, Одновалентная от штамма 3. БиВак Полио от штаммов 1 и 3 | Моновакцины: Полиорикс, Имовакс Полио. |
Поливакцины: Инфанрикс Пента, Инфанрикс Гекса, Пентаксим, Тетракок
Вакциноассоциированный полиомиелит — заболевание, обусловленное мутацией штамма возбудителя, имеющегося в составе биопрепарата. Риск его возникновения может проявиться после иммунизации живой вакциной у одного ребенка примерно из 200 000 привитых.

Вероятными причинами вакциноассоциированного полиомиелита чаще выступают:
- несоблюдение ограничений к применению оральной полиовакцины;
- слабая общая иммунная защита вакцинируемого;
- иммунизация ребенка, который на момент прививки не был абсолютно здоров;
- погрешности в транспортировке, хранении вакцины или ее дозировке.
Отечественная или импортная вакцина от полиомиелита: какая лучше?
Все российские иммунобиологические препараты для активной иммунопрофилактики полиомиелита представлены только живыми оральными полиовакцинами.
Зарубежные производители для предотвращения полиомиелита выпускают и активно применяют только инактивированные моно- и поливакцины:
- однокомпонентные иммунобиологические средства — содержат полный состав штаммов вируса, действуют бережно, рекомендованы для прививания даже недоношенных и ослабленных младенцев, идеально сочетаются с другими биопрепаратами: бельгийская разработка Имовакс Полио, французская Полиорикс;
- многокомпонентные иммунобиологические средства разработаны на основе коклюшно-дифтерийно-столбнячной (КДС) вакцины и дополнены биологическим материалом для образования иммунитета к другим инфекциям. Тетракок (Франция) — предохраняет сразу от четырех инфекций: КДС, полиомиелита, Пентаксим (Франция) — от пяти: КДС, полиомиелита, гемофильной инфекции, Инфанрикс Гекса (Бельгия) — от шести: КДС, полиомиелита, гемофильной инфекции, вирусного гепатита В.
Какой вакциной предпочтительнее прививать ребенка — российской или импортной — однозначно сказать сложно. Отечественные биопрепараты более эффективны, но при их применении сохраняется вероятность возникновения вакциноассоциированного полиомиелита.
Разработки зарубежных специалистов на основе инактивированных штаммов более безопасны, но по эффективности уступают живым вакцинам.
Лучше прививаться живой или мертвой (инактивированной) вакциной?
Чтобы определиться с тем, какую вакцину — живую аттенуированную либо убитую инактивированную — выбрать для активной иммунопрофилактики полиомиелита у ребенка, тщательно взвешивают сильные и слабые стороны биопрепаратов.
Достоинства пероральной вакцины, содержащей живых малоактивных вирусов:

- обеспечивает более напряженную и продолжительную адаптивную невосприимчивость к инфекции;
- формирует локальный кишечный иммунитет;
- вакцинируемые иммунны против дикого штамма полиовируса;
- активирует продукцию интерферонов, следовательно — общую гуморальную и клеточную защиту организма;
- проста в применении;
- способствует образованию пассивного иммунитета к полиомиелиту у лиц, контактирующих с вакцинируемым, за счет выделения им живого возбудителя во внешнюю среду;
- экономически более выгодная.
Достоинства биопрепаратов, содержащих возбудителей инактивированных:

- при парентеральном введении проще соблюдать точность дозировки;
- не является причиной развития вакциноассоциированного полиомиелита;
- не происходит нейтрализации части дозы препарата за счет активности локального кишечного иммунитета;
- при изготовлении задействованы современные биотехнологии, позволяющие минимизировать побочные проявления и осложнения;
- разрешены к применению ослабленным детям с иммунодефицитом, онкогематологическими патологиями.
Только инактивированной вакциной рекомендуют прививать детей, в окружении которых есть не прошедшие курс иммунизации беременные женщины, грудные дети, ослабленные больные.
Это необходимая мера для предупреждения заражения контактных: следствием прививания живой вакциной является выделение ребенком возбудителя полиомиелита во внешнюю среду на протяжении 4-5 недель.
Капли или укол от полиомиелита: что выбрать?
В России у родителей есть возможность выбрать один из вариантов иммунизации: живыми аттенуированными вакцинами, инактивированными неживыми либо комбинированное их применение.
Национальный прививочный календарь рекомендует к применению последовательное использование убитой и живой вакцин против полиомиелита:
- цикл вакцинаций, состоящий из двух прививок с полуторамесячным интервалом, проводят иммунобиологическими препаратами, содержащими штаммы неживых инактивированных вирусов;
- для третьей, завершающей курс вакцинации прививки и отдаленных ревакцинаций в 18, 20 месяцев и в 14 лет, используют живые малоактивные штаммы возбудителей.
Согласие на иммунопрофилактику каплями или уколом от полиомиелита — по сути является выбором между применением ослабленной живой или инактивированной вакцины и оценкой связанных с ними рисков и преимуществ.
Иммунизацию сочетанным способом в рамках Национального календаря проводят бесплатно. Полный цикл иммунопрофилактики инактивированными биопрепаратами проводят на платной основе.
Видео по теме
Какая вакцина от полиомиелита лучше? Ответ в видео:
Особенностью полиомиелита является тот факт, что эффективного лекарство для его лечения до сих пор не найдено, а метод активной иммунопрофилактики с применением ослабленных и инактивированных вакцин наглядно демонстрирует свою результативность.
Обеим — живой и неживой — вакцинам присущи свои преимущества и недостатки, сочетанное их применение позволяет минимизировать риски осложнений и сохранить напряженность адаптивного иммунитета.
В настоящее время полиомиелит можно отнести к категории редких инфекционных патологий. Тем не менее инфекционисты во всем мире склонны к мнению, что при отсутствии адекватной профилактики данное заболевание предрасположено к быстрому распространению с развитием эпидемического течения. Вакцина против полиомиелита используется с 1955 года, но до сих пор это заболевание полностью не искоренено. Как правило, вирус полиомиелита попадает в организм через рот, затем он проникает в кишечник и там размножается. Болезнь считается неизлечимой, так как лекарств от данного вируса не существует. Защититься от необратимых последствий можно посредством вакцинации. Поэтому сегодня прививку от полиомиелита получает каждый ребенок.
Что такое полиомиелит
Полиомиелит относится к острым инфекционным заболеваниям, вызываемым кишечным энтеровирусом и сопровождающимся поражением серого вещества продолговатого и спинного мозга с развитием спинального паралича. Основной путь передачи, как и у всех кишечных инфекций, – фекально-оральный (алиментарный путь), но возможно и заражение воздушно-капельным способом. Наибольшую опасность для окружающих больной представляет в течение нескольких дней после начала болезни.
Как проявляется заболевание
Чаще всего заражаются дети в возрасте от 6 месяцев до 5–6 лет. Из-за инфекции может возникнуть необратимый паралич или даже наступить смерть больного. Инкубационный период чаще всего составляет 10–12 дней. Степень выраженности и время проявления симптомов напрямую зависят от иммунитета больного. Если через месяц после заражения у человека нет признаков поражения нервной системы, значит речь идет о непаралитической форме болезни или же он является вирусоносителем. Зачастую человек выздоравливает, испытав лишь легкое недомогание. Но примерно у 1–2 % заразившихся вирус проникает через гематоэнцефалический барьер и попадает в спинной мозг. В этом случае острый полиомиелит характеризуется более выраженными признаками. На 1-м этапе его проявления напоминают ротавирусную инфекцию. Наблюдаются следующие симптомы:
- повышение температуры до 39 °C и выше;
- боли в голове, в мышцах конечностей;
- слабость, нарушение сна, потливость;
- тошнота, рвота, ухудшение аппетита;
- ригидность затылка, запрокидывание головы назад.
Через несколько дней появляется кашель, насморк и другие катаральные явления.
В начальной стадии уже видны признаки поражения спинного мозга:
- боль при давлении на позвоночник или при сгибании головы;
- мышечные спазмы;
- двигательное беспокойство.
На 2–5-е сутки, как правило, начинается паралитическая стадия. Температура понижается, но у больного появляются вялые параличи конечностей, шеи или спины. На этой стадии кашель зачастую исчезает. При этом возможны бульбарный синдром и паралич диафрагмы. Может проявиться поражение мимических мышц. Процесс восстановления больного идет медленно. Длительное время тонус мышц снижен, возможна их атрофия. Для маленьких детей главная опасность заключается в отставании в развитии пораженных конечностей, их деформации, искривлении позвоночника. Это постполиомиелитный синдром.
Когда делают прививку против полиомиелита
Вакцинация обычно начинается с 3-го месяца и проводится в 6 этапов. Для первой прививки используется инактивированная вакцина. Вторая проводится в 4,5 месяца. Последующие вакцинации осуществляются оральной полиовакциной через рот. Это происходит в 6, 18 и 20 месяцев. Последний раз для формирования стойкого иммунитета и профилактики заражения вакцинация нужна в 14 лет. Взрослые, которые получали вакцину, не нуждаются в прививках. Но для профилактики перед поездкой в эпидемиологически опасные районы рекомендуется принять дозу ОПВ.
Прививка от полиомиелита в клинике IMMA
Если Вы еще не сделали прививку от полиомиелита, пройти полную иммунизацию можно у нас. Перед каждой процедурой Вашего ребенка осмотрит специалист, который оценит его состояние и решит, можно ли делать вакцинацию. Мы внимательно относимся к каждому пациенту, особенно к самым маленьким. Все процедуры проводим только на фоне полного здоровья или стойкой ремиссии хронических патологий.
Вакцинация против полиомиелита в соответствии с рекомендациями ВОЗ на первом году жизни проводится в сроки 3, 4,5 и 6 месяца; ревакцинация – в 18 мес., 20 мес. и 14 лет. В Российском Национальном календаре профилактических прививок с целью ликвидации случаев вакцино-ассоциированного полиомиелита принята комбинированная схема вакцинации: в 3 и 4,5 мес. - инактивированной полиомиелитной вакциной (ИПВ); в 6, 18, 20 месяцев и 14 лет - оральной (пероральной) живой полиомиелитной вакциной (ОПВ, ППВ); однако допускаются и другие схемы вакцинации, поскольку прививки взаимозаменяемы. Для иммунизации против полиомиелита в России зарегистрированы инактивированные вакцины Имовакс Полио (Франция), Полиорикс (Бельгия).
Показания
Согласно Глобальной инициативе ВОЗ, в ближайшие годы планируется полностью избавить человечество от болезни, для чего необходимо охватить иммунизацией против полиомиелита все детское население. Вакцинация — единственный способ защитить ребенка от инфицирования. Полиомиелит является высококонтагиозной инфекцией, которая имеет фекально-оральный механизм передачи. Заболевание в основном поражает детей до 5 лет.
В Национальном календаре профилактических прививок России предусмотрен трехкратный первичный вакцинальный комплекс с последующей 3-разовой ревакцинацией, что требуется для создания стойкого иммунитета. Иммунизация детей первого года жизни производится по схеме 3-4,5-6 мес., при этом первые 2 дозы представлены ИПВ, а для третей прививки применяют ОПВ.
Для формирования у пациента стойкого пожизненного иммунитета российские рекомендации предполагают трехкратную ревакцинацию оральной вакциной в 18 и 20 месяцев, а также при достижении 14-летнего возраста. Прививки обладают высокой иммуногенностью: повторное введение вакцинального раствора вызывает быстрый рост титра антител, что обеспечивает 99-100% защиты детей от полиомиелита.
Противопоказания
Абсолютными ограничениями к противополиомиелитной вакцинации являются гиперергические реакции на предыдущее введение (гиперемия и отечность более 8 см), гиперчувствительность к компонентам вакцинального состава. Пероральную вакцину не вводят ВИЧ-инфицированным пациентам. Существует ряд относительных противопоказаний, при которых вакцинация откладывается:
- проведение иммуносупрессивной терапии — ребенка прививают через 3 месяца по окончании курса лечения;
- острые инфекционные болезни, обострение хронической патологии — вакцинация осуществляется спустя 15-30 дней после выздоровления или перехода в стадию ремиссии;
- ОРВИ, ОКИ легкой степени тяжести — прививку делают, как только нормализуется температура.
Подготовка ребенка к вакцинации против полиомиелита
Вакцинация против полиомиелита проводится детям при полной уверенности в отсутствии относительных или абсолютных противопоказаний. Во время предвакцинальной консультации педиатр уточняет информацию о самочувствии ребенка в дни, предшествующие прививке, осматривает горло, выслушивает дыхательные шумы в легких. Детям с иммуносупрессией или ВИЧ требуется сдать анализ на количество CD4 клеток.
Детям-аллергикам для снижения риска осложнений рекомендуют выполнять прививки под прикрытием антигистаминных препаратов. Лекарства в средних терапевтических дозах показаны за 3-5 дней до даты вакцинации. Недопустимо давать противоаллергические средства самостоятельно — решение об их назначении принимает врач. Нежелательно добавлять в рацион ребенка новые продукты на протяжении 5 суток до и после иммунизации.
Виды вакцин
Вакцинация детей проводится с помощью 2-х разновидностей препаратов: оральных полиомиелитных (ОПВ) и инактивированных полиомиелитных вакцин (ИПВ). ОПВ имеет невысокую стоимость, выпускается в виде капель. Массовый отказ от ее использования в развитых странах обусловлен вероятностью развития ВАПП (вакциноассоциированного паралитического полиомиелита). ИПВ вводится парентерально и не сопряжена с риском появления ВАПП.
Оба состава для вакцинации обеспечивают стойкий иммунитет к 3 типам патогенного вируса полиомиелита. На территории РФ зарегистрированы следующие торговые названия вакцин против полиомиелита:
- живые ОПВ — БиВак полио (Россия), ППВ (Россия);
- инактивированные ПВ — Имовакс Полио (Франция), Полиорикс (Бельгия), Полимилекс (Нидерланды).
Методика проведения
Вакцинация инактивированными парентеральными растворами против полиомиелита выполняется подкожно или внутримышечно. Младенцам до года предпочтительно делать уколы в переднюю поверхность бедра, в случае ревакцинации ИПВ в старшем возрасте — в дельтовидную мышцу плеча. Стандартная вакцинальная дозировка составляет 0,5 мл. За привитым ребенком наблюдают 30 минут.
Оральную живую вакцину необходимо закапать в рот ребенку. Из флакона набирают разовую дозу — 4 капли. Поскольку препарат имеет неприятный вкус, иногда медсестра наносит вакцину на кусочек сахара. Нельзя запивать ОПВ водой или другими жидкостями, прием пищи разрешен не ранее, чем через 1 час по завершении вакцинации. Если у привитого в анамнезе были эпизоды респираторной недостаточности, за ним нужно наблюдать около 2 суток.
После проведения ревакцинации ОПВ необходимо разобщать привитых и непривитых по медицинским показаниям детей сроком на 60 дней. Это необходимо для профилактики ВАПП, поскольку в течение 2-х месяцев поствакцинального периода происходит выделение ослабленного возбудителя полиомиелита с фекалиями. По этой причине в семьях, где есть новорожденные, вакцинация ребенку обычно проводится парентеральной ИПВ.
Все вакцинальные препараты взаимозаменяемы, поэтому иногда полный курс прививок проводят инактивированной полиомиелитной вакциной. Иммунизацию против полиомиелита можно делать в один день с АКДС, вакцинами против гепатита В и гемофильной палочки. Для удобства вакцинации есть несколько комбинированных растворов французского производства (Тетраксим, Пентаксим, Гексаксим), стоимость которых выше в сравнении с моновакцинами.
Осложнения
Вероятность развития нетипичных реакций после вакцинации зависит от используемых вакцинальных растворов. ОПВ является наиболее безопасной вакциной, нежелательные симптомы не развиваются даже у ослабленных детей. Единственным осложнением такой иммунизации является ВАПП (в среднем 2 случая на 1 млн. детей). При использовании ИПВ отмечаются следующие осложнения:
- Повышение температуры. Транзиторная лихорадка встречается у 5-10% пациентов в первые 24-48 часов с момента вакцинации против полиомиелита. Температура тела редко поднимается выше 38°С.
- Местные реакции. Основные проявления: покраснение кожи (до 1%), болезненность в области укола (до 14-29%), отечность и уплотнение тканей (3-11%). Тяжесть этого осложнения определяется местом и способом инъекции, количеством предыдущих вакцинаций.
- Аллергия. Чаще развивается у детей с экссудативным диатезом. Проявляется полиморфными зудящими высыпаниями на коже, затруднениями дыхания, слезотечением и насморком. Тяжелые аллергические реакции при противополиомиелитной вакцинации возникают в 0,01% случаев и сопровождаются отеком Квинке или анафилактическим шоком.
Читайте также:


