Пневмококк и золотистый стафилококк
Стафилококк и стрептококк относятся к условно-патогенным микробам, которые причиняют вред организму только при определенных обстоятельствах. Опасность представляют составляющие микроорганизмов и продукты их жизнедеятельности (ферменты, токсины, гемолизины). Понижение защитных сил дает толчок развитию и размножению болезнетворной инфекции.

Чем отличается стафилококк от стрептококка
Кокковые бактерии характеризуются одинаковым размером шаровидной или овальной формы, которые:
- не образуют спор,
- неподвижны,
- могут существовать в кислой среде.
Основные их отличия:

По данным статистики, 80% всех простудных патологий вызывается стрептококком.
Характеристика условно-патогенных микроорганизмов
Опасность для людей представляют 3 вида бактерий из 14, которые обитают на слизистых оболочках здорового человека:
- Золотистый стафилококк – бактерия вызывает более 100 различных заболеваний. Инфекция устойчива против основных лекарств, в том числе антибиотиков.
- Эпидермальный стафилококк – поражает ослабленных людей через верхний слой кожи, целостность которого нарушена в результате медицинских операций. Бактерии способны проникать в кровь через раневые поверхности, которые разносятся по всем органам, сосудам, костям.
- Сапрофитный стафилококк – обитает на коже возле половых органов и на слизистой оболочке мочеиспускательного канала. Болезни чаще преследуют женский пол, проявляясь инфекцией мочеполовой сферы, воспалением мочевого пузыря. Часто наблюдаются патологии почек.

Все бактерии стрептококков подразделяются на группы, критерием отбора в которых служит способность микроорганизмов разрушать эритроциты в человеческой крови:
- Гемолитические (зеленящие) стрептококки Альфа – не полностью разрушают красные кровяные тельца и не провоцируют болезни.
- Стрептококки гемолитические Бета – опасные микроорганизмы, которые активируют многие заболевания. Классифицируются на подгруппы от A до U, каждая из которых вызывает определенный тип болезней. Определяется принадлежность лабораторным путем, поэтому больным обязательно следует сдать анализы, чтобы врач поставил точный диагноз и назначил соответствующее лечение.
- Негемолитический стрептококк – не опасен для организма.

Выявление в результатах анализов бактерий стрептококка или стафилококка говорит о заболевании в случае, когда фиксируется ряд сопутствующих признаков:
- воспаление органа, осложненное болевым синдромом,
- повышение температуры тела до 38-40°С, острая лихорадка,
- общее отравление организма токсинами (мышечная слабость, ломота в суставах и костях, головная боль),
- наличие гнойных очагов.
Заболевания, которые вызываются микроорганизмами
При благоприятных условиях стафилококки могут стать причиной следующих патологий:
- Гнойные воспаления одной или нескольких волосяных луковиц (фурункулы или карбункулы).
- Воспалительное образование в подкожном слое (флегмоны).
- Гнойные полости (абсцессы).
- Воспаление с образованием гноя в лимфатических узлах (лимфаденит).
- Нагноение раневых поверхностей.
- Пневмония, плеврит, бронхит.
- Тонзиллит, фарингит.
- Гайморит, конъюнктивит, отит.
- Гастроэнтерит, холецистит, колит.
- Пищевое отравление.
- Цистит, вульвит, простатит, уретрит.
- Гнойные образования после операций или родов.
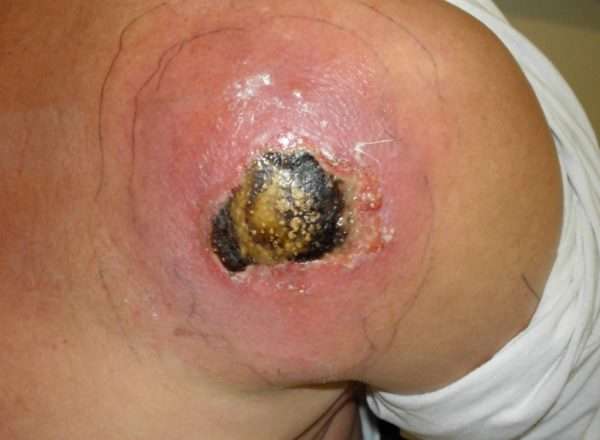
Если бактерии попали в кровяное русло, им свойственно быстрое проникновение в любой орган организма. В результате воспаляются оболочки в головном мозге, возможно поражение костной системы (остеомиелит).
Заболевания от стафилококковой инфекции никогда не переходят в хроническую форму.
Наиболее часто возникают следующие заболевания по причине стрептококков:
- инфекция в глотке: ангина, скарлатина, фарингит, тонзиллит,
- заболевания дыхательных путей: бронхит, пневмония,
- кариес, пародонтит, отит,
- гнойный абсцесс мягкой ткани,
- лимфаденит, менингит, сепсис, эндокардит,
- цервицит, уретрит, который обнаруживается в мазке у женщин.
Заболевания стрептококком нередко приводят к таким осложнениям:
- ревматизм, острая лихорадка, которые начинаются после перенесенной инфекции горла. Если игнорировать проявления патологии, возможно проявление осложнений на сердце,
- ревматоидный артрит,
- разрастание сосудистой стенки (системный васкулит),
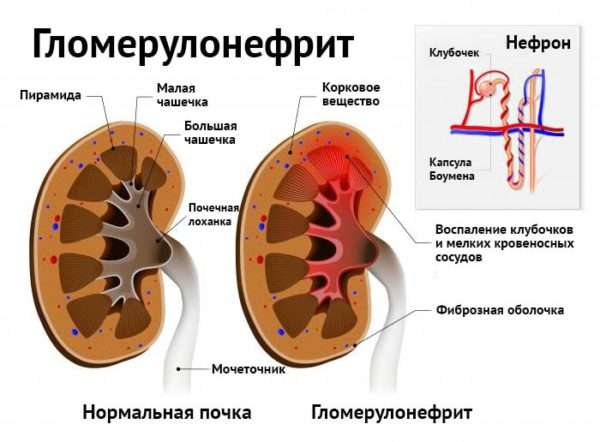
- гламерулонефрит (поражение почек).
Как происходит заражение
Инфекция передаются следующими путями:
- Воздушно-капельным – больной человек при кашле, чихании, разговоре выделяет во внешнюю среду капельки зараженной бактериями слюны, слизи. При этом влажные субстанции парят в воздухе. Если иммунитет снижен, начинается заболевание.
- Бытовым – капельки слюны заболевшего человека оседают на предметах интерьера, постельном белье, одежде. Даже высыхая, они остаются токсичными на протяжении нескольких месяцев.
- При половом контакте.
- Пищевым – заражение происходит через испорченные или неправильно хранящиеся продукты питания.
- При родах и вынашивании – от матери к ребенку.
Но любой способ передачи инфекции можно предотвратить с помощью профилактики.
Симптомы и признаки инфицирования бактериями
Заражение стрептококком и стафилококком обнаруживается при следующих симптомах:
- сильная боль и отек миндалин в горле с образованием серого поверхностного слоя,
- жар, выраженный температурой тела от 38°С,
- озноб, лихорадочное состояние,
- увеличение лимфоузлов.
В анализах мочи и крови обнаруживается повышенное количество инфекционных бактерий.
Методы лечения
Чтобы полностью вылечить заражение стафилококком или стрептококком, необходимо выяснить, какой именно вид микроорганизма действует как основной источник патологии. Нужно сдать необходимые анализы, затем лечащий врач назначает курс лечебной терапии. При этом следует учитывать, что неправильное применение лекарств делает бактерии устойчивыми к препаратам, что осложняет лечение в будущем.
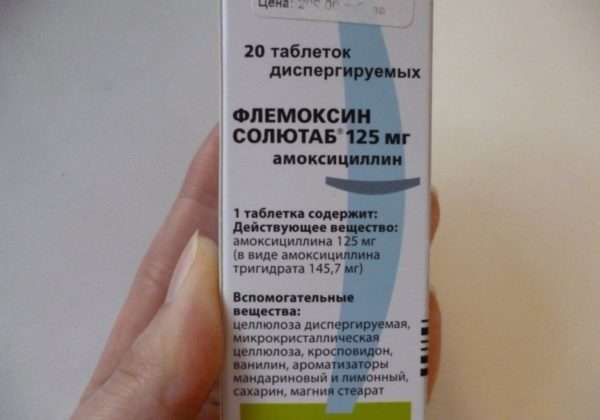
Чтобы одним лекарством уничтожить больше видов инфекции, выпускаются антибиотики, например, Флемоксин Солютаб, который эффективен против стафилококковой и стрептококковой инфекции.
Основные мероприятия комплексного лечения:
- постельный режим,
- витаминизированная диета,
- дезинфекция помещения и постельного белья,
- снижение температуры тела,
- применение антибиотиков. При этом следует употреблять лекарство после выздоровления еще 3 дня.
Рекомендуется пить отвары и компоты, применять полоскание горла.
Гнойные полостные образования удаляются хирургическим путем.
Все мероприятия следует проводить под контролем и по назначению лечащего врача.
Профилактика
Предупредительные мероприятия помогают не допустить размножения бактерий:
- Ежедневно делать влажную уборку в жилом помещении с применением дезинфицирующих средств.
- Соблюдать правила личной гигиены, тщательно мыть руки с мылом после посещения туалета.
- Проводить закаливающие процедуры, соблюдать здоровый образ жизни.
- Отказаться от вредных привычек.
- При ранениях, царапинах обрабатывать поврежденную поверхность антисептиками, чтобы предупредить гнойно-воспалительный процесс.
- Если человек заболел, он должен выходить на улицу только в защитной повязке, закрывающей нос и рот.
- Изолировать заразных больных от остальных жильцов.
- Регулярно проверять медперсонал больниц на случаи заражения стафилококком.
Особенности лечения от кокковой инфекции отличаются тем, что меры следует применять только при усиленном размножении этих микроорганизмов. Если иммунная система не ослаблена, бактерии не причиняют никакого вреда.

Человеческий организм может служить домом для тысяч микробов и бактерий, причем, такое соседство вовсе не обязательно заканчивается болезнью. Иммунитет надежно защищает нас, сдерживая активность непрошеных гостей и заставляя их следовать правилам хорошего тона. Стафилококк – не исключение; он в норме обнаруживается примерно у трети населения Земли, но ничем себя не проявляет до поры до времени.
Ослабление иммунитета, банальное переохлаждение или наличие в организме другой инфекции, против которой применялись антибиотики, - вот причины, по которым стафилококк может перейти в наступление. Поэтому важно понимать две вещи: нельзя лечиться антибиотиками в случае малейшего недомогания или простуды, и просто бессмысленно использовать их против стафилококка для упреждения. От носительства вы все равно не избавитесь, зато познакомите свой стафилококк с антибактериальными препаратами и сведете на нет их эффективность в будущем, когда они действительно могут понадобиться.
Единственная разумная мера по упреждению стафилококковых инфекций – это местная санация кожи, слизистых оболочек и верхних дыхательных путей в холодный период года, а также приём препаратов, укрепляющих иммунитет. Назначение антибиотиков оправдано лишь в случае тяжелых, опасных для жизни заболеваний: пневмонии, эндокардита, остеомиелита, множественных гнойных абсцессов на коже и в мягких тканях, чирьев на лице и голове (в непосредственной близости к головному мозгу). Но прежде чем выбрать антибиотик против стафилококка, квалифицированный врач всегда производит бактериальный посев.
В санэпидстанции, кожно-венерологическом диспансере или медицинском кабинете профильного специалиста (ЛОРа, дерматовенеролога, гинеколога, уролога, пульмонолога, гастроэнтеролога, инфекциониста) производится забор бактериальной культуры из места локализации стафилококковой инфекции. Это может быть мазок из зева, гнойного абсцесса на коже, влагалища или уретры, а также образец крови, мокроты, мочи, слюны, желудочного сока, спермы и прочих физиологических жидкостей.
Полученный материал помещается в питательную среду, через некоторое время колония стафилококков размножается, и лаборант может определить, к какому типу относится возбудитель, и к каким антибиотикам он чувствителен.
Результат посева выглядит как список, в котором напротив названий всех актуальных противомикробных препаратов стоит одно из буквенных обозначений:
S (susceptible) — чувствителен;
I (intermediate) — умеренно чувствителен;
R (resistant) — устойчив.
Антибиотики и стафилококк
По сути, есть только одна объективная причина для применения антибиотиков против такого устойчивого и гибкого возбудителя, как стафилококк – ожидаемая польза превысит неизбежный вред. Лишь в случае, когда инфекция охватила весь организм, попала в кровь, вызвала лихорадку, а естественных защитных сил не хватает для победы над болезнью, приходится прибегать к антибактериальной терапии.
Зато есть целых три веских причины, чтобы отказаться от антибиотиков при лечении стафилококка:
Справиться с некоторыми типами возбудителя, например, с золотистым стафилококком, могут лишь цефалоспорины второго-третьего поколения, полусинтетические пенициллины (оксациллин, метициллин), да мощнейшие современные антибиотики (ванкомицин, тейкопланин, фузидин, линезолид). Прибегать к крайним средствам приходится все чаще, потому что за последние 5-10 лет стафилококки мутировали и обзавелись ферментом бета-лактамаза, с помощью которого они успешно разрушают цефалоспорины и метициллин. Для таких возбудителей существует термин MRSA (methicillin-resistant Staphylococcus aureus), и уничтожать их приходится комбинациями препаратов, например, фузидина с бисептолом. А если пациент до возникновения обширной стафилококковой инфекции бесконтрольно употреблял антибиотики, возбудитель может оказаться нечувствительным;
Антибиотики не выбирают жертв – помимо тех бактерий, против которых вы их применяете, они уничтожают и другие микроорганизмы, в том числе, полезные. Длительное лечение антибактериальными препаратами почти всегда провоцирует дисбактериоз в органах ЖКТ и мочеполовой сфере, а также усугубляет опасность активизации других инфекций, присутствующих в организме в форме носительства.
Можно ли полностью избавиться от стафилококка?

Почему иммунитет здорового ребенка или взрослого человека не избавляется от этой опасной бактерии? Потому что на то нет объективных причин, пока носительство не переходит в заболевание. Скромно сидящий в уголочке стафилококк не вызывает никакого интереса у иммунной системы, лейкоциты и макрофаги не объявляют на него охоту, и в крови не вырабатываются нужные антитела. Но что же делать, если, например, ребенок каждую осень-зиму болеет стафилококковой ангиной, или девушка, знающая о присутствии зловредной бактерии в своем организме, планирует беременность?
В этих случаях необходимо прибегнуть к иммуностимулирующей терапии и санации доступных проблемных зон: зева, носоглотки, кожи, влагалища. Такие меры не позволят вам избавиться от стафилококка навсегда, но существенно сократят численность его колоний и снизят риск перехода носительства в опасную болезнь.
Чем производится санация стафилококка?
Профилактическая санация – очень действенная мера, к которой рекомендуется регулярно прибегать всем носителям стафилококка. Сотрудники детских образовательных и лечебных учреждений дважды в год сдают мазки из носа, и если результат положительный, проводится санация, а затем анализ берут повторно, стремясь добиться полного отсутствия стафилококка в верхних дыхательных путях. Это очень важно, ведь только так можно застраховаться от распространения возбудителя воздушно-капельным путем.
Если у вас или вашего ребенка ежегодно наблюдаются рецидивы ангины, фурункулеза и прочих гнойно-воспалительных заболеваний, причиной которых (согласно результатам анализов, а не исходя из ваших догадок) служит именно стафилококк, стоит пополнить домашнюю аптечку средствами для местной санации. С помощью этих препаратов производится полоскание горла, закапывание носа, закладывание ватных тампонов в носовые ходы, орошение или спринцевание половых путей, протирание и смазывание кожи или слизистых оболочек, в зависимости от локализации носителя. Для каждого случая нужно подбирать подходящий вариант препарата и строго придерживаться инструкции.
Вот список всех эффективных растворов и мазей против стафилококка:
Масляный раствор ретинола ацетата (витамина A);

Далее в статье мы расскажем о том, что представляет собой детская пневмония, чем проявляется и как ее эффективно лечить. В частности, остановимся на бактериальной причине возникновения, что это такое и ее стрептококковой и стафилококковой формах.
Бактериальные причины возникновения

Пневмония – инфекционное заболевание, которое может быть вызвано действием бактерий, инфекций и даже грибка.
Бактериальные пневмонии возникают как самостоятельно, так и на фоне других болезней. В первом случае заболевание обычно проявляется после сильного и длительного переохлаждения, но происходит это редко.
Дети, как известно, сильнее подвержены бактериальной пневмонии, нежели взрослые. В особенности, пневмонии левостороннего типа, поскольку легкие асимметричны и дыхательные пути с левой стороны легких очень узкие.
Стафилококковая пневмония – одна из самых распространенных разновидностей бактериальной пневмонии. Возбудитель – гноеродный стафилококк, он проявляется в организме с ослабленным иммунитетом, а таковой чаще всего наблюдается именно у детей, особенно в возрасте до 3 лет.
В процессе развития этой болезни нередко возникают осложнения в виде легочных абсцессов. Течение болезни обычно очень тяжелое. Риск повторного развития очень велик.

Стрептококковая пневмония развивается при попадании в организм возбудителя инфекции – стрептококка.
Является вторичным заболеванием, поскольку чаще всего активируется в детском организме со сниженным иммунитетом на фоне перенесенной вирусной респираторной болезни.
Стоит отметить, что процент заболевания детей этой разновидностью пневмонии составляет всего около 20% от общего количества случаев. Стрептококковая пневмония протекает в большинстве случаев тяжело, поскольку бактерия, его вызывающая, активно разрушает клетки сердца, печени, сосудов, уничтожает эритроциты.
К сожалению, проявляется болезнь очень медленно ввиду структуры стрептококка, в состав которого входит гиалуроновая кислота, идентичная вырабатываемой человеческим организмом.
Чтобы понять, действительно ли ребенок болен стафилококковой или стрептококковой пневмонией, а не каким-нибудь вирусным заболеванием типа ОРВИ, необходимо иметь представление о том, какая симптоматика обычно наблюдается у таких детей. Поскольку, если начать самостоятельное лечение малыша при пневмонии, можно лишь усугубить его состояние, эта болезнь требует профессионального подхода.
Схема развития
Когда возбудитель стрептококка попадает в лимфу, происходит заражение внутренних органов. В зависимости от места локализации болезни, выделяют стрептококк пневмонию нескольких типов.
В носу
Как результат, возникает воспаление в носу, причем многие ошибочно считают, что дальше носа инфекция не зайдет, но стрептококк попадает в уши и может затронуть даже мозг. Первоначально начинают появляться зеленые вязкие выделения из носа.
В горле

При дальнейшем развитии инфекции слизь из носоглотки попадает в гортань и раздражает ее. В результате, в горле появляется ощущение першения, сухой кашель. На нёбных дужках и языке часто видна желтоватая слизь. В некоторых случаях боль в горле становится постоянной, а на увеличенных миндалинах появляется гнойный налет (серый).
Таким образом, изначально была стрептококк пневмония в носу, а добралась до горла и затем может попасть и в легкие.
В дыхательных путях
После того, как у ребенка появляется четко выраженная одышка и с кашлем отделяется вязкая мокрота с примесью крови, можно смело говорить о том, что бактериальная инфекция распространилась по дыхательным путям и переросла в пневмонию.
Стафилококковая пневмония обычно развивается на фоне других ОРВИ, поэтому схематически ее “движение” в организме можно разделить на несколько этапов.
Насморк
У ребенка начинают слезиться глаза, появляется прозрачная мокрота из носа. На кожных покровах иногда проглядывает сыпь.
Фарингит
К слезящимся глазам добавляется осиплость голоса и сухой кашель. Затрудняется глотание.
Пневмония
Кашель из сухого постепенно переходит в мокрый: при откашливании появляется слизисто-гнойная мокрота желтовато-зеленого цвета. Явно слышится одышка. На этом этапе могут быть затронуты даже легкие: в них начинаются гнойные процессы.
Симптомы

Когда речь идет о грудничках, шанс правильно определить болезнь в домашних условиях не так уж и велик, особенно, учитывая тот факт, что ребенок не может рассказать о своем самочувствии.
Тем не менее, существует ряд симптомов, которые вкупе свидетельствуют о том, что малыш серьезно болен. Это характерно не только для стафилококковой и стрептококковой природы пневмонии, но и для других форм.
Изменение поведения. Поначалу болезнь может особо не проявлять себя. На этом этапе малыш лишь меняется в поведении: может быть апатичным, вялым, отказываться от еды, плакать. Иногда наблюдается насморк, периодические рвоты, понос и тому подобное.
Особенности температуры тела. Одним из главных симптомов бактериальной пневмонии является высокая и практически несбиваемая температура. Это не относится к детям в возрасте до 1 года: у них она может достигать лишь 37,5 и, в отличие от взрослых, такая температура не является показателем тяжести заболевания.
Проблемы с дыханием. Это особенный симптом, который необходимо суметь правильно выявить. Ребенок может начать периодически кашлять, при этом зачастую выделяется мокрота (желтого, либо зеленого цвета). Появление одышки – яркий симптом пневмонии. Может сопровождаться киванием головы в такт дыханию. При этом ребенок вытягивает губы и раздувает щеки. В некоторых случаях наблюдаются пенистые выделения из носа и рта. Чтобы определить качество дыхания, достаточно раздеть ребенка и посмотреть на его ребра. При пневмонии кожа между ребрами втягивается со стороны больного легкого.
Цианоз носогубного треугольника. Один из важнейших симптомов бактериальной и других форм пневмонии. Проявляется в виде посинения части кожи, расположенной между носом и губами. Особо заметен при кормлении ребенка грудью. Если дыхательная недостаточность слишком велика, синюшные участки могут быть и на теле.
Важно! Чтобы определить нарушение дыхания малыша, следует иметь представление о нормах количества вдохов-выдохов у маленьких детей. Так, у малышей до 2 месяцев показатель 60 (и выше) вдохов в минуту считается превышением нормы. У деток от 2 месяцев до 1 года превышением нормы является показатель 50 вдохов в минуту. У малышей старше 1 года показатель 40 вдохов в минуту – уже считается одышкой.

Итак, подозревать у ребенка пневмонию следует, если:
- Ребенок простудился и спустя 3-5 дней после проявления недуга температура и кашель не только не прошли, но и усиливаются.
- Вялое апатичное состояние, капризы, отсутствие сна, нарушение аппетита – эти признаки сохраняются в течение недели после начала болезни.
- Температура тела не очень высока, но с течением болезни кашель остается сильным.
- У ребенка появляется одышка. Ребенок в возрасте 1-3 лет имеет одышку, если количество вдохов в минуту составляет более 30. Ребенок в возрасте 4-6 лет имеет одышку, если количество вдохов в минуту составляет более 25.
- На фоне всех вышеописанных симптомов наблюдается сильная бледность кожных покровов ребенка.
- Температура тела повышается и не падает более 4 дней, несмотря на прием традиционных лекарств от насморка (Парацетамол, Панадол и прочих).
Оптимальное лечение
После назначения курса лечения врач решает, необходима ли госпитализация: учитывается состояние больного ребенка, социальные условия, в которых он живет, его возраст. Так, если ребенок в возрасте до 1 года, при этом болезнь утяжелена осложнением, либо бытовые условия не позволяют ему пройти курс лечения дома, назначается стационар.
Курс лечения ребенка, больного бактериальной пневмонией (стафилококковой, стрептококковой или другими формами), подразумевает следующие шаги:
Прием антибиотиков. Антибиотики следует давать ребенку согласно строгой схеме. Так, если назначен курс антибиотиков с приемом препарата 2 раза в день, промежуток между приемами должен составлять не менее 12 ч. Если антибиотик необходимо принимать 3 раза в день, промежутки между приемами должны быть около 8 ч. Врач может назначить пенициллины, цефалоспорины и прочее. Положительная реакция на антибиотик обычно наблюдается в течение первых трех суток.
Симптоматическое лечение направлено на устранение образований в носу и горле при помощи полоскания и ингаляций.
Прием жаропонижающих препаратов. На первом этапе лечения жаропонижающие средства не назначаются, поскольку это может усложнить правильную терапию болезни. Если ребенок в состоянии побороть инфекцию самостоятельно, температура его тела не поднимется выше 39 (у грудничка этот показатель остановится на 38).

Особый режим питания. Отсутствие аппетита у ребенка (даже полное) считается нормальным явлением при пневмонии, поскольку в борьбе с инфекцией организм сильно перегружает печень. По возможности, желательно кормить малыша легкой пищей: отварные овощи, слабые бульоны, жидкие каши.
Оральная гидратация. В любое питье, которое будет даваться ребенку (будь то соки, вода, чай и пр.) в обязательном порядке добавляется водно-электролитный раствор (например, Регидрон).
Регулярные уборки в доме. Ежедневная уборка в комнате, где лежит малыш, ее проветривание и увлажнение воздуха – все это поспособствует быстрейшему выздоровлению.
Полезное видео
В видео ниже известный детский врач Комаровский рассказывает о пневмонии у детей доступным языком:

Пневмококк (лат. Streptococcus pneumoniae) – это бактерия шарообразной или яйцеподобной формы, принадлежащая к семейству Стрептококковые (Streptococcaceae).
Другие названия пневмококка: диплококк Вейксельбаума, диплококк Френкеля.
Пневмококк является наиболее частым возбудителем такого заболевания, как – пневмония (воспаление легких). Смертность пневмонии составляет до 5% случаев. Среди других заболеваний пневмококковой этиологии можно выделить – отит, синуситы, ларингит, трахеит, бронхит, менингит, сепсис и другие. Особенно пневмококковая инфекция часто становиться причиной обострения бронхо-легочных заболеваний у детей.
Как и другие виды стрептококков, пневмококки чаще всего существуют парами, иногда выстраиваясь в цепочки. Размер бактерии составляет 0,5-1,25 мкм. По поведению, пневмококковая инфекция неподвижная, анаэробная, грамположительная. Стремительное размножение происходит при увеличении углекислого газа. Основой пневмококка является пептидогликан, в совокупности с поверхностными белками, углеводами, липопротеинами и тейхоевыми кислотами, и все это находиться в защитной мощной полисахаридной капсуле, предотвращающей опсонизации.
Классификация пневмококков насчитывает до 100 штаммов данных бактерий.
Заболевания, которые способны вызвать пневмококки
Наиболее популярными заболеваниями пневмококковой природы являются:
Наиболее же популярными пневмококковыми заболеваниями являются – пневмония (около 70%), средний отит (около 25%), менингит (от 5 до 15%) и эндокардит (около 3%).
Кроме того, пневмококковая инфекция может присоединиться к уже имеющимся заболеваниями других видов инфекции – стафилококковая, стрептококковая, энтерококковая и т.д.
Бактерия пневмококк погибает при:
- их обработке растворами антисептиков и дезинфектантов;
- воздействии антибактериальных средств.
Причины пневмококка

Как передается пневмококк? Условия, при которых человек начинает заболевать пневмококковыми болезнями, обычно состоят из двух частей – контакт с инфекцией и ослабленный иммунитет. Однако, человек может серьезно заболеть и при обычном контакте с данным видом бактерий, когда ее количество в воздухе составляет большую концентрацию.
Рассмотрим наиболее популярные пути заражения пневмококковой инфекцией:
Воздушно-капельный путь. Основной путь заражения пневмококковой инфекцией — воздушно-капельный. Кашель и чиханье рядом стоящего человека это и есть первопричины большинства заболеваний. Коварность пневмококковой инфекции заключается в том, что ее носитель часто сам не ведает о своей роли, т.к. она может не вызывать каких-либо симптомов у своего носителя. Также стоит отметить, что в период острых респираторных заболеваний (ОРЗ), в воздухе, особенно в закрытых помещениях, концентрация вирусной, бактериальной и других видов инфекции возрастает. Именно поэтому, первыми жертвами инфекционных заболеваний становятся лица, часто пребывающие или работающие в местах большого скопления людей.
Воздушно-пылевой путь. Пыль, в том числе домашняя, состоит из многих частичек – пыльца растений, шерсть животных, частички слущенной кожи и бумаги, а также – вирусы, бактерии, грибки и другая инфекция. Нахождение человека в помещениях, где мало или редко убирается, это еще один фактор, способствующий инфицированию.
Контактно-бытовой путь. Большинство видов инфекции сами по себе не умирают, поэтому, совместной с больным человеком использование одних и тех же кухонных принадлежностей и предметов личной гигиены увеличивает риск заболеть.
Гематогенный путь. Заражение происходит при контакте крови человека с инфицированным предметом. Частыми пациентами становятся лица, употребляющие инъекционные наркотики.
Медицинский путь. Заражение происходит при использовании, например при плановом осмотре, загрязненного медицинского оборудования/инструментов.
Как мы и говорили, вторым фактором, который способствует развитию пневмококкового заболевания – ослабленная иммунная система, которая выполняет защитную функцию организма. Так, при попадание инфекции в организм, иммунитет вырабатывает специальные антитела, которые достигая очага инфицирования или оседания инфекции, купируют ее и уничтожают. Если иммунитет ослаблен, бороться с инфекцией некому, разве лекарственные средства.
Рассмотрим основные причины ослабленного иммунитета:
- Наличие хронических болезней — любое заболевание в организме хронической формы говорит о том, что иммунная система с ним не может самостоятельно справиться, в то время как болезнь постепенно продолжает вредить здоровью;
- Наличие других инфекционных болезней – ОРВИ, грипп, ОРЗ, синуситы, ангина, бронхо-легочные болезни, сахарный диабет, ВИЧ-инфекция, туберкулез, рак;
- Переохлаждение организма;
- Недостаточное количество в организме витаминов и минералов (гиповитаминоз);
- Вредные привычки – курение, алкоголь, наркотические средства;
- Малоподвижный образ жизни;
- Отсутствие здорового сна, стрессы, хроническая усталость;
- Злоупотребление некоторыми лекарственными препаратами, особенно – антибиотиками;
- Очень часто пневмококковую инфекцию в дом приносят дети – со школы и садика. Этому способствует тесный контакт между собой детей, а также не до конца развитый иммунитет. Далее, если в доме не соблюдать определенные профилактически меры, заболевание развивается и у взрослых.
Рассмотрим группу людей, у которых повышены риски, заразиться пневмококковыми заболеваниями:
- Люди преклонного возраста, от 60 лет и дети;
- Лица, работающие в местах большого скопления людей – офисные сотрудники, водители и кондукторы общественного транспорта, работники крупных предприятий, работники медучреждений, работники домов для престарелых и учебных заведений, военнослужащие.
- Люди, у которых присутствуют хронические заболевания дыхательной, сердечно-сосудистой и нервной систем, а также такие заболевания, как – сахарный диабет, бронхиальная астма, эмфизема, цирроз печени, заболевания почек, ВИЧ.
- Лица, употребляющие алкогольные напитки, курильщики.
- Лица, любящие ходить в морозную и/или прохладную сырую погоду без головного убора, в коротких куртках, тонких брюках и другой одежде, из-за которой организм подвергается переохлаждению.
- Лица, переболевшие другими инфекционными заболеваниями – ОРВИ, ОРЗ, грипп, корь и другие.
Симптомы пневмококка
Симптомы (клиническая картина) пневмококковых болезней весьма обширны, и во многом зависят от места (органа) в котором произошло оседание инфекции, штамма пневмококка, здоровья человека и состояния его иммунитета.
Общими симптомами пневмококка могут быть:
- Боль в горле, грудном отделе;
- Общая слабость, недомогание, боль в мышцах и суставах;
- Затрудненное дыхание, кашель, чиханье, насморк, одышка;
- Повышенная и высокая температура тела, от 37,5 до 40 °С;
- Озноб;
- Головная боль, иногда сильная;
- Головокружение, нарушение сознания;
- Светобоязнь;
- Нарушение обоняния;
- Тошнота, иногда с рвотой;
- Увеличение лимфатических узлов;
- Все виды синусита – ринит, гайморит, этмоидит, сфеноидит и фронтит;
- Болезни дыхательной системы: тонзиллит, фарингит, ларингит, трахеит, бронхит и пневмония;
- Менингит;
- Воспаление сердечной мышцы — миокардит, эндокардит, перикардит;
- Гнойный отит;
- Снижение или потеря голоса, или слуха;
- Абсцесс легких;
- Сепсис;
- Задержка умственного развития;
- Скованность движений;
- Эпилепсия;
- Летальный исход.
Важно! Некоторые клинические осложненные проявления иногда могут сопровождать человека остаток его жизни.
Диагностика пневмококка
Анализ на пневмококк обычно берется из мазков, взятых из ротоглотки (при заболеваниях верхних дыхательных путей), мокроты из носа и крови.
Таким образом, выделяют следующие анализы и методы обследования организма при пневмококковой инфекции:

Лечение пневмококка

Как лечить пневмококк? Лечение пневмококка обычно состоит из нескольких пунктов:
1. Антибактериальная терапия;
2. Укрепление иммунной системы;
3. Восстановление нормальной микрофлоры кишечника, которая обычно нарушается при применении антибактериальных препаратов;
4. Детоксикация организма;
5. Антигистаминные препараты – назначаются детям, при аллергии на антибиотики;
6. Симптоматическая терапия;
7. При одновременном заболевании и другими болезнями, производится и их лечение.
Лечение болезней пневмококковой природы в любом случае начинается с посещения врача и прохождения больным диагностики. Это необходимо сделать для исключения других видов инфекции, а также проверки резистентности (восприимчивости) инфекции к тому или иному антибактериальному препарату.
Перед рассмотрением антибиотиков при пневмококковых болезнях, рассмотрим их взаимодействие (резистентность).
Врачи отмечают не очень благоприятную тенденцию к лечению пневмококковой инфекции. Так, из года в год, по всему миру, замечена устойчивость (резистентность) пневмококков к антибактериальным препаратам пенициллинового и тетрациклинового ряда, а также макролидам, причем невосприимчивость к антибиотикам постепенно возрастает. Наиболее резистентными пневмококки находятся в Америке, в Западной Европе, Азии, наименее в Германии, Нидерландам. Если говорить о поверхностных причинах, то этому во многом поспособствовала доступность антибиотиков любому человеку, даже без рецептов. Дело в том, что неправильно-подобранные антибиотики, или же курс терапии данной группой препаратов, способствуют выработке инфекцией определенной невосприимчивости к этим препаратам в дальнейшем, бактерии мутируют, развиваются их новые штаммы. В некоторых странах, в той же Германии, как раз нельзя приобрести антибиотики без рецепта врача, и потому, многие инфекционные заболевания бактериальной природы более легко поддаются лечению, а количество осложнений, и соответственно смертельных исходов гораздо меньше.
Наиболее высокая резистентность пневмококков на территориях России и Украины наблюдается по отношению к тетрациклину (40%) и ко-тримоксазолу (50%).
Важно! Перед применением антибиотиков обязательно проконсультируйтесь с лечащим врачом.
В скобках, после наименования антибиотика, указан процент устойчивости бактерии к препарату (на территории России, по состоянию на 2002—2012 г).
Курс антибактериальной терапии назначается индивидуально, лечащим врачом. Обычно он составляет 5-10 дней.
Важно! Часто врач для лечения заболевания подбирает комбинацию из 2 антибактериальных препаратов, которые необходимо принимать одновременно.
Природным иммуностимулятором является витамин С (аскорбиновая кислота), который в большом количестве присутствует в составе шиповника, лимона, клюквы, калины и облепихи.
Во время приема антибактериальных препаратов, они также попадая внутрь кишечника, уничтожают полезную микрофлору, способствующую нормальному усваиванию пищи и участвующей в других важных процессах жизнедеятельности организма. Поэтому, при приеме антибактериальных препаратов, в последнее время все большую популярность приобретает прием и пробиотиков, которые восстанавливают нормальную микрофлору кишечника.
Пневмококковая инфекция, во время пребывания внутри организма, отравляет его продуктами своей жизнедеятельности. Интоксикация инфекционными ферментами способствует ухудшению течения заболевания, вызывая такие симптомы, как – тошнота, рвота, потеря сил, галлюцинации и бредение.
Для выведения продуктов жизнедеятельности инфекции из организма, назначается детоксикационная терапия, которая включает в себя:
Антигистаминные препараты назначаются в случае, если при приеме антибиотиков у человека проявляется аллергическая реакция – зуд кожи, сыпь, покраснения и другие проявления.
Для купирования симптоматики пневмококковых болезней и облегчения их течения, назначается симптоматическая терапия.
Лечение пневмококка народными средствами

Важно! Перед применением народных средств обязательно проконсультируйтесь с врачом.
Изюм. Залейте 100 г измельченного изюма 200 мл воды и поставьте средство на огонь, доведите средство до кипения, проварите на медленном огне его еще минут 10, после чего процедите, отожмите изюм через марлю и принимайте в течение дня.
Овес. Тщательно промойте 200 г овса с шелухой, после чего залейте его 1 л молока и поставьте на огонь. Доведите средство до кипения, далее проварите его на медленном огне еще 30 минут, после процедите, добавьте в него 5 ст. ложек мёда и 2 ст. ложки сливочного масла. Пейте отвар перед сном, по 1 стакану.
Травяной сбор 1. Сделайте сбор из равных частей следующих растений – корень алтея, корень дягиля, корень девясила, корень синюхи, цветки коровяка, лист или почки берёзы, трава зверобоя, трава пустырника, трава череды, трава донника, трава лабазника, лист эвкалипта и семена укропа. Все тщательно измельчите и смешайте, после чего 2 ст. ложки сбора залейте 500 мл кипятка и поставьте средство на огонь, доведите его до кипения, проварите на медленном огне 10 минут, снимите с огня и отставьте для настаивания, часа на 2. После средство процедите и принимайте по 1/3-¼ стакана 3 раза в день.
Травяной сбор 2. Сделайте сбор из равных частей следующих растений – корень солодки, корень одуванчика, корень первоцвета, кора калины, плоды шиповника, лист мать-и-мачехи, лист мяты, лист подорожника, лист кипрея, лист манжетки, трава душицы и трава медуницы. Все тщательно измельчите и смешайте, после чего 2 ст. ложки сбора залейте 500 мл кипятка и поставьте средство на огонь, доведите его до кипения, проварите на медленном огне 10 минут, снимите с огня и отставьте для настаивания ,часа на 2. После средство процедите и принимайте по 1/3-¼ стакана 3 раза в день.
Чабрец. Залейте 2 ст. ложки травы чабреца стаканом кипятка, накройте средство, дайте ему настояться около 4 часов, после чего процедите и принимайте по 1 ст. ложке 3 раза в день.
Профилактика пневмококка

Профилактика пневмококка включает в себя следующие рекомендации:
— Соблюдайте правила личной гигиены – не забывайте чаще мыть руки, чистить зубы;
— Во время эпидемий ОРЗ, после улицы промывайте нос и ротоглотку слабосоленым раствором;
— Старайтесь питаться продуктами, обогащенными витаминами и микроэлементами;
— В холодную погоду одевайтесь тепло, не допуская переохлаждения организма;
— Делайте дома влажную уборку 2-3 раза в неделю, чаще проветривайте помещение;
— Больше двигайтесь, закаляйтесь (если нет противопоказаний);
— Не забывайте полноценно отдыхать, высыпайтесь;
— Не оставляйте на самотек возможные очаги инфекции – воспаленные миндалины, кариес зубов;
— В период ОРЗ избегайте мест большого скопления людей, особенно в закрытых помещениях;
— Если дома или на работе есть заболевшие люди, не используйте с ними одну посуду, предметы личной гигиены.
— Лицам, входящие в группу риска заболеть пневмококковой инфекцией и детям рекомендуют делать вакцину против пневмококка – ПКВ (PCV — pneumococcal conjugate vaccine).
К какому врачу обратится при пневмококковой инфекции?

Пневмококки — видео
Читайте также:


