Посмотреть что такое холера бесплатно
В настоящее время, по данным Всемирной организации здравоохранения, холера регистрируется практически на всех континентах мира. Постоянная и реальная угроза завоза холеры на территорию России существует.
Холера — это древнейшая кишечная инфекция, периодически распространяющаяся на многие страны мира и в прошлом уносившая миллионы человеческих жизней.
Историческими и действующими до сегодняшнего дня очагами холеры являются районы бассейнов рек Ганга и Брахмапутры в Индии, некоторые районы Пакистана и страны Юго-Восточной Азии, где сочетание климатических, географических и социальных факторов определило формирование и укоренение этой инфекции.
С 1816 года в истории описано семь опустошающих пандемий холеры. Все пандемии начинались в Индии и захватывали множество стран. И только во время пятой пандемии (1883−1896 годы) немецким микробиологом Кохом был открыт возбудитель холеры — классический холерный вибрион. Шествие седьмой пандемии началось с 1861 года. В этот период классический холерный вибрион был вытеснен вибрионом Эль-Тор.
В 2006 году в мире было зарегистрировано 151318 случая холеры, умерло 4575 человек
Холера относится к группе острых кишечных заболеваний, которая поражает только человека. Возбудитель холеры — вибрион. Вне организма человека холерные вибрионы малоустойчивы.
Источником инфекции является больной человек или вибриононоситель, который выделяет возбудителя с испражнениями, загрязняя внешнюю среду. Входными воротами инфекции является желудочно-кишечный тракт, куда возбудитель попадает с инфицированной водой или пищей. Возможен контактно-бытовой путь передачи вибриона через инфицированные предметы домашнего обихода. В различных пищевых продуктах холерный вибрион может сохраняться от 9 до 30 дней, а в водоемах до одиннадцати месяцев.
Инкубационный период при холере, от момента заражения больного до появления клинических признаков заболевания, длится от нескольких часов до 5 дней (чаще 1−2 дня). Заболевание может протекать как в легкой, так и в тяжелой, опасной для жизни форме.
Болезнь начинается остро с появления жидкого стула, рвоты, недомогания, слабости, легкого озноба, иногда головокружения и незначительного повышения температуры тела до субфебрильных цифр. Больные жалуются на ощущение сухости во рту и жажду (но выпитая жидкость только усиливает рвоту). Испражнения больного в первые часы могут иметь каловый характер, но быстро становятся бесцветными, водянистыми и напоминают по внешнему виду рисовый отвар.
Характерной особенностью холеры является потеря организмом жидкости с поносом и рвотой. В короткий период (от полутора до двух суток) больной теряет до 30−40 литров жидкости, что ведет к резким сдвигам водно-солевого баланса. А быстрое выраженное обезвоживание организма опасно для жизни. Возникает дегидратация организма, которая без срочного специфического лечения может привести к смерти.
При появлении признаков болезни необходимо вызвать врача, а до его прихода никто из людей, находящихся в квартире заболевшего, не должен из нее выходить. Больного госпитализируют, и все, кто общался с ним, проходят обследование (при необходимости подлежат профилактической госпитализации).
Наиболее эффективной мерой защиты себя и близких от холеры является строгое соблюдение мер личной профилактики и гигиены. Необходимо:
— часто и тщательно мыть руки с мылом перед приготовлением пищи, перед едой, после туалета;
— предохранять от загрязнения пищевые продукты, соблюдать сроки и температуру их хранения;
— овощи и фрукты употреблять после тщательного мытья проточной, а затем кипяченой водой;
— использовать для питья воду только гарантированного качества, желательно очищенную с помощью фильтров, или кипяченую;
— отказаться от покупки продуктов с лотков, расположенных на улице;
— при купании в открытых водоемах не заглатывать воду;
— не заниматься самолечением и при первых признаках заболевания обращаться к врачу, помня, что чем раньше начато лечение, тем меньше риск для здоровья больного и окружающих его людей.
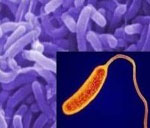
Холера – это острая кишечная инфекция, возникающая при поражении человека холерным вибрионом. Холера проявляется выраженной частой диареей, обильной многократной рвотой, что приводит к значительной потере жидкости и обезвоживанию организма. Признаками дегидратации служат сухость кожных покровов и слизистых, снижением тургора тканей и сморщивание кожи, заострение черт лица, олигоанурия. Диагноз холеры подтверждается результатами бактериологического посева каловых и рвотных масс, серологическими методиками. Лечение включает изоляцию холерного больного, парентеральную регидратацию, терапию тетрациклиновыми антибиотиками.
МКБ-10
Общие сведения
Холера – особо опасная инфекция, вызываемая энтеропатогенной бактерией Vibrio cholerae, протекающая с развитием тяжелого гастроэнтерита и выраженным обезвоживанием вплоть до развития дигидратационного шока. Холера имеет тенденцию к эпидемическому распространению и высокую летальность, поэтому отнесена ВОЗ к высокопатогенным карантинным инфекциям.
Наиболее часто эпидемические вспышки холеры регистрируются в странах Африки, Латинской Америки, Юго-Восточной Азии. По оценкам ВОЗ, ежегодно холерой заражается 3-5 млн. человек, около 100-120 тыс. случаев заболевания заканчивается смертельно. Т. о., на сегодняшний день холера остается глобальной проблемой мирового здравоохранения.

Причины холеры
На сегодняшний день обнаружено более 150 типов холерных вибрионов, различающихся по серологическим признакам. Холерные вибрионы разделяют на две группы: А и В. Холеру вызывают вибрионы группы А. Холерный вибрион представляет собой грамотрицательную подвижную бактерию, выделяющую в процессе жизнедеятельности термостабильный эндотоксин, а также термолабильный энтеротоксин (холероген).
Возбудитель устойчив к действию окружающей среды, сохраняет жизнеспособность в проточном водоеме до нескольких месяцев, до 30 часов в сточных водах. Хорошей питательной средой является молоко, мясо. Холерный вибрион погибает при химическом дезинфицировании, кипячении, высушивании и воздействии солнечного света. Отмечается чувствительность к тетрациклинам и фторхинолонам.
Резервуаром и источником инфекции является больной человек или транзиторный носитель инфекции. Наиболее активно выделяются бактерии в первые дни с рвотными и фекальными массами. Тяжело выявить инфицированных лиц с легко протекающей холерой, однако они представляют опасность в плане заражения. В очаге обнаружения холеры обследованию подвергаются все контактировавшие, вне зависимости от клинических проявлений. Заразность с течением времени уменьшается, и обычно к 3-й неделе происходит выздоровление и освобождение от бактерий. Однако в некоторых случаях носительство продолжается до года и более. Удлинению срока носительства способствуют сопутствующие инфекции.
Холера передается бытовым (грязные руки, предметы, посуда), пищевым и водным путем по фекально-оральному механизму. В настоящее время особое место в передаче холеры отводится мухам. Водный путь (загрязненный источник воды) является наиболее распространенным. Холера является инфекцией с высокой восприимчивостью, наиболее легко происходит заражение людей с гипоацидозом, некоторыми анемиями, зараженных гельминтами, злоупотребляющих алкоголем.
Симптомы холеры
Инкубационный период при заражении холерным вибрионом продолжается от нескольких часов до 5 дней. Начало заболевания острое, обычно ночью или утром. Первым симптомом выступает интенсивный безболезненный позыв к дефекации, сопровождающийся дискомфортным ощущением в животе. Первоначально стул имеет разжиженную консистенцию, но сохраняет каловый характер. Довольно быстро частота дефекаций увеличивается, достигает 10 и более раз за сутки, при этом стул становится бесцветным, водянистым.
При холере испражнения обычно не зловонны в отличие от других инфекционных заболеваний кишечника. Повышенная секреция воды в просвет кишечника способствует заметному увеличению количества выделяемых каловых масс. В 20-40% случаев кал приобретает консистенцию рисового отвара. Обычно испражнения имеют вид зеленоватой жидкости с белыми рыхлыми хлопьями, похожими на рисовые.
Нередко отмечается урчание, бурление в животе, дискомфорт, переливание жидкости в кишечнике. Прогрессирующая потеря жидкости организмом приводит к проявлению симптомов обезвоживания: сухость во рту, жажда, затем появляется ощущение похолодания конечностей, звон в ушах, головокружение. Эти симптомы говорят о значительном обезвоживании и требуют экстренных мер по восстановлению водно-солевого гомеостаза организма.
Поскольку к диарее зачастую присоединяется частая рвота, потеря жидкости усугубляется. Рвота возникает обычно спустя несколько часов, иногда на следующие сутки после начала диареи. Рвота обильная, многократная, начинается внезапно и сопровождается интенсивным ощущением тошноты и болью в верхней части живота под грудиной. Первоначально в рвотных массах отмечаются остатки непереваренной пищи, затем желчь. Со временем, рвотные массы также становятся водянистыми, приобретая иногда вид рисового отвара.
При рвоте происходит быстрая потеря организмом ионов натрия и хлора, что приводит к развитию мышечных судорог, сначала в мышцах пальцев, затем всех конечностей. При прогрессировании дефицита электролитов мышечные судороги могут распространиться на спину, диафрагму, брюшную стенку. Мышечная слабость и головокружение нарастает вплоть до невозможности подняться и дойти до туалета. При этом сознание полностью сохраняется.
Выраженной болезненности в животе, в отличие от большинства кишечных инфекций, при холере не отмечается. 20-30% больных жалуются на умеренную боль. Не характерна и лихорадка, температура тела остается в нормальных пределах, иногда достигает субфебрильных цифр. Выраженная дегидратация проявляется снижением температуры тела.
Дегидратация организма различается по стадиям:
- на первой стадии потеря жидкости не превышает 3% от массы тела;
- на второй - 3-6%;
- на третьей - 6-9%;
- на четвертой стадии потеря жидкости превышает 9% массы тела.
При потере более 10% массы тела и ионов происходит прогрессирование дегидратации. Возникает анурия, значительная гипотермия, пульс в лучевой артерии не прощупывается, периферическое артериальное давление не определяется. При этом диарея и рвота становятся менее частыми в связи с параличом кишечной мускулатуры. Данное состояние называют дегидратационным шоком.
Нарастание клинических проявлений холеры может прекратиться на любом этапе, течение может быть стертым. В зависимости от тяжести дегидратации и скорости нарастания потери жидкости различают холеру легкого, среднетяжелого и тяжелого течения. Тяжелая форма холеры отмечается у 10-12% пациентов. В случаях молниеносного течения развитие дегидратационного шока возможно в течение первых 10-12 часов.
Осложнения
Холера может осложняться присоединением других инфекций, развитием пневмонии, тромбофлебита и гнойного воспаления (абсцесс, флегмона), тромбозом сосудов брыжейки и ишемией кишечника. Значительная потеря жидкости может способствовать возникновению расстройств мозгового кровообращения, инфарктом миокарда.
Диагностика
Тяжело протекающая холера диагностируется на основании данных клинической картины и физикального обследования. Окончательный диагноз устанавливают на основании бактериологического посева каловых или рвотных масс, кишечного содержимого (секционный анализ). Материал для посева необходимо доставить в лабораторию не позднее 3-х часов с момента получения, результат будет готов через 3-4 суток.
Существуют серологические методики выявления заражения холерным вибрионом (РА, РНГА, виброцидный тест, ИФА, РКА), но они не являются достаточными для окончательной диагностики, считаясь методами ускоренного ориентировочного определения возбудителя. Ускоренными методиками для подтверждения предварительного диагноза можно считать люминисцентно-серологический анализ, микроскопию в темном поле иммобилизованных О-сывороткой вибрионов.
Лечение холеры
Поскольку основную опасность при холере представляет прогрессирующая потеря жидкости, ее восполнение в организме является основной задачей лечения этой инфекции. Лечение холеры производится в специализированном инфекционном отделении с изолированной палате (боксе), оборудованной специальной койкой (койка Филипса) с весами и посудой для сбора испражнений. Для точного определения степени дегидратации ведут учет их объема, регулярно определяют гематокрит, уровень ионов в сыворотке, кислотно-щелочной показатель.
Первичные регидратационные мероприятия включают восполнение имеющегося дефицита жидкости и электролитов. В тяжелых случаях производится внутривенное введение полиионных растворов. После этого производят компенсаторную регидратацию. Введение жидкости происходит в соответствии с ее потерями. Возникновение рвоты не является противопоказанием к продолжению регидратации. После восстановления водно-солевого баланса и прекращения рвоты начинают антибиотикотерапию. При холере назначают курс препаратов тетрациклинового ряда, а в случае повторного выделения бактерий – хлорамфеникол.
Специфической диеты при холере нет, в первые дни могут рекомендовать стол №4, а после стихания выраженной симптоматики и восстановления кишечной деятельности (3-5-й день лечения) - питание без особенностей. Перенесшим холеру рекомендовано увеличить в рационе содержащие калия продукты (курага, томатный и апельсиновый соки, бананы).
Прогноз и профилактика
При своевременном и полном лечении после подавления инфекции наступает выздоровление. В настоящее время современные препараты эффективно действуют на холерный вибрион, а регидратационная терапия способствует профилактике осложнений.
Специфическая профилактика холеры заключается в однократной вакцинации холерным токсином перед посещением регионов с высоким уровнем распространения этого заболевания. При необходимости через 3 месяца производят ревакцинацию. Неспецифические меры профилактики холеры подразумевают соблюдение санитарно-гигиенических норм в населенных местах, на предприятиях питания, в районах забора вод для нужд населения. Индивидуальная профилактика заключается в соблюдении гигиены, кипячении употребляемой воды, мытье продуктов питания и их правильной кулинарной обработке. При обнаружении случая холеры эпидемиологический очаг подлежит дезинфекции, больные изолируются, все контактные лица наблюдаются в течение 5-ти дней на предмет выявления возможного заражения.
I
Холера (греч. cholera, от cholē желчь + rheō течь, истекать)
острая инфекционная болезнь, характеризующаяся поражением желудочно-кишечного тракта, нарушением водно-солевого обмена и обезвоживанием организма; относится к карантинным инфекциям.
Холера периодически распространялась на многие страны мира и целые континенты, уносила миллионы человеческих жизней; последняя, седьмая, пандемия болезни началась в 1961 г. Эпидемическая ситуация по холере в мире остается напряженной, ежегодно заболевает до нескольких тысяч человек. В странах Южной и Юго-Восточной Азии и в ряде стран Африки (на африканском континенте регистрируется более половины случаев заболеваний) существуют эндемические очаги холеры и периодически возникают эпидемии.
Этиология. Возбудитель — холерный вибрион Vibrio cholerae — имеет вид запятой, очень подвижен, хорошо растет на питательных средах со щелочной реакцией. Имеет два биовара: классический и Эль-Тор. Повсеместно преобладает вибрион Эль-Тор. Холерные вибрионы хорошо переносят низкие температуры, могут перезимовывать в замерзших водоемах, длительно сохраняться в прибрежных водах морей. Кипячение убивает вибрионы мгновенно. Они чувствительны к высушиванию, действию солнечного света, дезинфицирующих веществ. В воде поверхностных водоемов, или в теплое время года возможно даже размножение холерных вибрионов, чему способствует загрязнение воды отходами со щелочной реакцией, особенно банно-прачечными стоками.
Классический холерный вибрион и вибрион Эль-Тор принадлежат к так называемой Ol (имеющих соматический антиген Ol) серологической группе вибрионов. Из окружающей среды и от больных с диареей различного характера течения выделяют вибрионы, не агглютинирующиеся Ol-сыворотками, но обладающие общими с холерными вибрионами Н-антигенами, их называют неагглютинирующимися вибрионами (холероподобными), или НАГ-вибрионами. В течение болезни зачастую обнаружение в фекалиях типичного холерного вибриона сменяется выделением НАГ-вибрионов. Нередко при исследовании нескольких колоний из посева фекалий больного холерой одновременно обнаруживают агглютинирующиеся О-холерной сывороткой и неагглютинирующиеся вибрионы. Перед вспышками холеры и при их угасании часто в окружающей среде (например, из воды открытых водоемов) из фекалий здоровых людей выделяют НАГ-вибрионы.
Эпидемиология. Источником возбудителя инфекции является только человек — больной или носитель холерных вибрионов. При холере Эль-Тор гораздо чаще, чем при классической холере, встречаются стертые формы болезни и вибриононосительство (см. Носительство возбудителей заразных болезней), что приводит к более широкому распространению возбудителей среди населения. Холера передается только фекально-оральным механизмом передачи возбудителя. Основной путь передачи водный — при употреблении загрязненной воды для питья, мытья посуды, овощей, фруктов, при купании и т.п., а также через загрязненную пищу и при бытовых контактах. Восприимчивость к заболеванию высокая. В эндемичных очагах заболевают преимущественно в семьях с низким жизненным уровнем. Широкому распространению холеры способствует расширение контактов между жителями различных местностей, стран и регионов.
Патогенез и патологическая анатомия. Холерные вибрионы, попавшие в организм человека с водой или пищей, размножаются в тонкой кишке, выделяя экзотоксин, который вызывает поражение в первую очередь энтероцитов. При этом происходят значительная секреция воды и электролитов (натрия, калия, хлора, бикарбонатов) в просвет кишечника, потеря их с испражнениями и рвотными массами, что ведет к изотоническому обезвоживанию (см. Обезвоживание организма). При прогрессировании обезвоживания у больных развиваются сгущение крови, метаболический ацидоз, Гипоксия, Тромбогеморрагический синдром и острая Почечная недостаточность.
В слизистой оболочке желудочно-кишечного тракта отмечается катаральное воспаление, при этом функциональная способность эпителия сохраняется.
Иммунитет. После перенесенной болезни остается относительно стойкий иммунитет к данному серологическому типу возбудителя.
Клиническая картина. Инкубационный период — от 1 до 5 дней, чаще 1—2 дня. Болезнь обычно начинается остро, в ряде случаев могут быть продромальные явления в виде недомогания, слабости, иногда повышения температуры до 37—38°. Первым клинически выраженным признаком Х. является понос. Испражнения быстро становятся водянистыми, мутновато-белыми, напоминают рисовый отвар, без калового запаха. Рвота обычно появляется внезапно вслед за поносом без предшествующей тошноты, по виду рвотные массы также похожи на рисовый отвар. У большинства больных понос и рвота не сопровождаются болью в животе. Они ощущают нарастающую слабость, сухость во рту, боли и судорожные подергивания в мышцах, особенно икроножных.
Тяжесть течения болезни определяется степенью обезвоживания организма. У больных с обезвоживанием I степени потеря жидкости не превышает 3% массы тела; испражнения часто остаются кашицеобразными, рвоты может не быть, признаки обезвоживания и нарушения гемодинамики отсутствуют или слабо выражены.
При обезвоживании II степени потеря жидкости составляет 4—6% массы тела; появляются понос с водянистыми испражнениями и рвота. Кожа и слизистые оболочки сухие, голос ослаблен, часто снижен тургор кожи на кистях рук; отмечаются тахикардия, умеренная артериальная гипотензия, олигурия.
При обезвоживании III степени потеря жидкости составляет 7—9% массы тела, понос и рвота многократные. Наблюдаются жажда, судороги, адинамия, охриплость голоса, черты лица заострены, глаза запавшие, тургор кожи снижен преимущественно на конечностях, температура тела понижена; отмечаются тахикардия, выраженная артериальная гипотензия, олигурия или анурия.
При обезвоживании IV степени потеря жидкости максимальная — 10% и более массы тела (декомпенсироваиное обезвоживание). У некоторых больных с беспрерывной дефекацией и обильной рвотой такое состояние может развиться уже в первые 2—3 ч, у большинства больных — в течение 10—12 ч после начала болезни. Наблюдается афония, тургор кожи резко снижен, она холодная, липкая на ощупь, синюшная; характерны тонические судороги, снижение темпера туры тела до 35—34° (отсюда прежнее название болезни — алгид — холодный); развиваются шок (см. Инфекционно-токсический шок), анурия.
Диагноз основывается на клинической картине и данных эпидемиологического анамнеза (пребывание в течение предшествовавших болезни 5 сут. в местностях, не благополучных по холере; контакт с больными; употребление необеззараженной воды). Окончательный диагноз устанавливают на основании исследования фекалий или рвотных масс больного и обнаружения возбудителя. С этой целью свежевыделенные фекалии или рвотные массы в количестве 1—2 мл помещают в пробирку с 1% пептонной водой. Если лаборатория находится далеко, фекалии или рвотные массы в стерильной банке с притертой пробкой, помещенной в бикс, а затем в плотно закрывающийся опломбированный ящик, отправляют со специальным нарочным. Серологические исследования имеют вспомогательное значение. В крови выявляются лейкоцитоз, нейтрофилез, повышение плотности плазмы и гематокрита, гипокалиемия, гипонатриемия, гипохлоремия, метаболический ацидоз и др.
Дифференциальный диагноз проводят с пищевыми токсикоинфекциями (см. Токсикоинфекции пищевые) и другими острыми кишечными инфекциями, реже с отравлениями ядовитыми грибами (см. Грибы), солями тяжелых металлов, мышьяка (см. Отравления).
При пищевых токсикоинфекциях выражены признаки общей интоксикации (лихорадка, головная боль, боли в мышцах), с первых часов болезни появляются тошнота и рвота; характерны боли в животе, зловонные испражнения, признаки обезвоживания обычно умеренно выражены. При отравлении ядовитыми грибами отмечаются резкие, схваткообразные боли в животе, изменения психоневрологического статуса (помрачение сознания, бред, может быть нечеткость зрения, двоение в глазах, анизокория, птоз, миоз), на фоне стихания явлений гастроэнтерита на первый план выступают явления печеночно-почечной недостаточности. При отравлениях солями тяжелых металлов и мышьяком наблюдаются описанные выше симптомы (не характерные для холеры), за исключением очаговой неврологической симптоматики, кроме этого, может быть гемолиз и гипохромная анемия, в тяжелых случаях развитие комы.
Противопоказаны применение сердечно-сосудистых средств, обладающих мочегонным действием, введение прессорных аминов, способствующих развитию почечной недостаточности, коллоидных растворов.
Прогноз при своевременном и правильном лечении, как правило, благоприятный. Летальные исходы составляют менее 1%.
Профилактика. В нашей стране проводятся мероприятия, направленные на предупреждение возможности возникновения холеры; осуществляют меры по предупреждению завоза холеры из-за рубежа (см. Санитарная охрана территории). Важное значение имеют обеспечение населения доброкачественной питьевой водой, санитарная охрана источников водоснабжения (Источники водоснабжения), санитарный надзор за хранением и продажей пищевых продуктов, работой предприятий общественного питания (см. Пищевые продукты, Санитарный надзор), за обезвреживанием нечистот сточных вод, уничтожением мух.
При угрозе появления и распространения холеры на определенной территории (в районе, области) активно выявляют больных с острыми желудочно-кишечными заболеваниями, их госпитализируют в провизорные отделения с обязательным однократным бактериологическим обследованием на холеру. Устанавливают лиц, прибывающих из районов, неблагополучных по холере; при отсутствии удостоверений о прохождении обсервации (Обсервация) они подвергаются пятидневному медицинскому наблюдению с однократным бактериологическим обследованием на холеру. Ведется постоянный лабораторный контроль за зараженностью вибрионами воды открытых водоемов, источников централизованного водоснабжения, а также сточных вод.
Усиливается контроль за санитарной охраной водоисточников и снабжением населения обеззараженной водой (см. Вода), санитарным состоянием населенных пунктов, предприятий общественного питания и пищевой промышленности, мест скопления людей (пляжей, мест отдыха, вокзалов, пристаней, аэропортов, кинозалов, гостиниц, рынков и т.п.). общественных уборных. Создаются санитарно-контрольные пункты на железнодорожном, водном и авиационном транспорте, на шоссейных дорогах для выявления и госпитализации больных с желудочно-кишечными расстройствами в целях предупреждения завоза холеры.
При возникновении холеры на эпидемический очаг (дом, село, район города, город, возможно и район) по решению органов государственной власти по представлению органов здравоохранения может быть наложен карантин. Организация противоэпидемических мероприятий в очаге осуществляется чрезвычайной противоэпидемической комиссией. Проводятся активное выявление и госпитализация больных холерой, вибриононосителей, а также больных с острыми желудочно-кишечными расстройствами. Лиц, бывших в контакте с больными (с момента развития клинических проявлений) и вибриононосителями, изолируют на 5 дней (см. Изоляция инфекционных больных), за ними устанавливается медицинское наблюдение с трехкратным (в течение первых суток) бактериологическим обследованием на холеру и профилактическим лечением антибиотиками. Выявленных больных до госпитализации изолируют в отдельную комнату; лица, ухаживающие за больным, должны носить защитный костюм, строго соблюдать санитарно-противоэпидемический режим. В очаге проводится текущая и заключительная Дезинфекция. В отдельных случаях по эпидемическим показаниям в очаге осуществляется экстренная профилактика всего населения антибиотиками.
В случае выявления больного с подозрением на холеру врач немедленно сообщает об этом в вышестоящие органы здравоохранения, оказывает больному необходимую медпомощь и приступает к организации противоэпидемических мероприятий. При этом следует строго соблюдать меры личной профилактики, проводить текущую дезинфекцию (Дезинфекция).
За лицами, перенесшими холеру и вибриононосительство, в течение 3 мес. ведется диспансерное наблюдение, в первый месяц показано бактериологическое исследование фекалий один раз в 10 дней и однократно желчи, в дальнейшем фекалии исследуются один раз в месяц.
В течение года после ликвидации вспышки холеры проводится активное выявление (подворные обходы один раз в 5—7 дней) больных с острыми желудочно-кишечными расстройствами. Больных немедленно изолируют, госпитализируют и подвергают трехкратному (в течение 3 дней) бактериологическому обследованию на вибриононосительство.
В течение года после ликвидации вспышки холеры осуществляется постоянный контроль за соблюдением санитарно-профилактических мер. Не реже одного раза в 10 дней проводится бактериологическое исследование воды из источников питьевого водоснабжения, открытых водоемов и хозяйственно-бытовых сточных вод на наличие холерных вибрионов. Систематически ведется работа по гигиеническому воспитанию населения, в частнос0ти по профилактике холеры и других желудочно-кишечных болезней.
Библиогр.: Руководство по инфекционным болезням, под ред. В.И. Покровского и К.М. Лобана, с. 42, М., 16; Тропические болезни, под ред. Е.П. Шуваловой, с. 3, М., 1989.
II
Холера (cholera; греч. от cholē желчь + rheō течь, истекать; возможно, от греч. cholera водосточный желоб или от древнееврейского chaul rah дурная болезнь; син. холера азиатская)
острая инфекционная болезнь из группы кишечных, вызываемая холерным вибрионом (Vibrio cholerae), характеризующаяся фекально-оральным механизмом передачи и протекающая в типичных случаях с обильным водянистым поносом и рвотой, приводящими к обезвоживанию организма; отнесена к карантинным инфекциям.
Холера молниеносная — см. Холера сухая.
Холера сухая (с. sicca; син. X. молниеносная) — клиническая форма X., характеризующаяся сильнейшей интоксикацией при отсутствии поноса и рвоты.
Холера Эль-Тор (с. el-tor) — этиологический вариант X., вызываемый вибрионом Эль-Тор (Vibrio cholerae биовар eltor), обладающий всеми основными клиническими и эпидемиологическими характеристиками классической X.
У каждой медали есть две стороны. Мы воспринимаем пандемию коронавируса, как бедствие. И это действительно так. Но по иронии судьбы именно великие эпидемии изменили мир к лучшему и создали современную цивилизацию такой, какой мы ее знаем.
Чума: да здравствует мыло душистое!
Юстинианова чума (551 - 558) выкосила в Европе почти 100 миллионов человек. В России жертвами жертвами эпидемии (1654-1655) годов стали около 700 тысяч человек. Великая Лондонская чума, приключившаяся примерно в это же время унесла жизни почти четверти жителей города. Чуму разносили блохи, а практически каждый человек в Средние века представлял собой ходячий зоопарк, где были представлены самые разнообразные насекомые. Причем порядочными свинтусами были представители всех сословий - блохоловки являлись обязательным аксессуаром аристократок, а в роскошном дворцовом комплексе Версаль первые 100 лет отсутствовали туалеты. Они были оборудованы во дворце по распоряжению Людовика XV лишь в 1768 году.
Несколько столетий понадобилось чуме и другим инфекционным заболеваниям, чтобы приучить людей к чистоплотности. В России мода на нее в дворянских кругах пришла вместе с распространением агломанства. Русские денди - а среди пионеров этого движения на Руси был Александр Пушкин , пропагандировали новую модель телесных привычек. Среди них ежедневная смена белья, утренняя ванна, чистая кожа и подмышки без запаха. Для продвинутых аристократов дендизм являлся способом противопоставить себя дурно пахнущему в массе своей высшему обществу.

Несколько столетий понадобилось чуме и другим инфекционным заболеваниям, чтобы приучить людей к чистоплотности. Фото: EAST NEWS
О том, как в среде дворянства укоренялись новые привычки, сохранилось не так много письменных свидетельств, ну разве что знаменитая пушкинская фраза из Евгения Онегина “Быть можно дельным человеком и думать о красе ногтей”. Однако, существует бесценный источник - циркуляры закрытых женских институтов, наиболее известным из которых было Воспитательное общество благородных девиц или Смольный институт. Это были передовые для своего времени заведения по части санитарии и гигиены. Институтский устав предписывал немыслимое - не реже одного раза в 2 недели водить воспитанниц в баню. Попечительница этих учреждений императрица Мария Федоровна вдова Павла I утвердила нормы: два раза в неделю воспитанницам меняли нательное белье, постельное - два раза в месяц. На чистюль смотрели косо. Когда в 1840-х годах Главный совет Ведомства императрицы Марии выступил с инициативой оборудовать в корпусах душевые и ванные комнаты Николай I наложил резолюцию “Эта статья Мне кажется лишней и прихотливой”. Ванны в Смольном институте появились лишь в 1898 году. Надо сказать, что даже к концу XIX века привычка мыться не стала повсеместной. В конце XIX века петербургский врач-гигиенист Александр Вирениус , инспектируя закрытые учебные учреждения писал: “. в общем 47,5%, то есть менее половины учащихся пользуются баней, а остальные или годами в нее не ходят, или ходят в редкие сроки”.
Лишь к середине ХХ века современные нормы личной гигиены получили массовое распространение.
Холера “создала” современные города
Великие мегаполисы прошлого представляли собой жалкое зрелище: скученность, антисанитария - идеальные условия для распространения холеры. Власти боролись с заболеванием, опустошающим города, с помощью карантинов. А крестьяне, которые потеряли возможность выезжать на заработки, устраивали холерные бунты (так это было в России в 1830-31 годах). В Нью- Йорке в 1832 году результате эпидемии погибло 3515 человек из 250 000. Для сегодняшнего 8-миллионного города это эквивалентно гибели 100 000 человек.
Холера беспрепятственно собирала свою дань до тех пор пока во время лондонской эпидемии 1854 года лондонский врач Джон Сноу установил, что причиной болезни является зараженная питьевая вода. Он обратил внимания, что работники пивоваренного завода, которым разрешали пробовать продукт на рабочем месте (поэтому они почти не пили воду) оказались не подвержены болезни. Тогда он нанес все случаи заболевания на карту и обнаружил, что большинство жертв брали воду из общественного насоса в районе Сохо. Выяснилось, что колодец соседствовал с уличным сортиром, в который мама больного холерой ребенка выбросила грязный подгузник. Этот эпизод положил начало великой санитарно-гигиенической революции. Холера подтолкнула власти к идее современных мегаполисов - городов с централизованной системой городского водоснабжения и канализации, вывозом мусора и отсутствием трущоб.

Похороны жертв холеры в Санкт-Петербурге, 1908 г. Фото: EAST NEWS
Кстати, именно холера и подобные ей болезни в определенной степени помогли преодолеть социальное расслоение и кастовую структуру общества. Долгое время при первых признаках эпидемии представители аристократии и состоятельные слои населения бежали из города в свои имения, рассчитывая там пересидеть тяжелые времена. Представителям низов предоставлялось право вымирать в загрязненных и перенаселенных городах - именно плебеи считались виновниками эпидемий, потому что болезни вспыхивали в бедных кварталах. Но с началом промышленной революции и ростом трудовой мобильности населения выяснилось, что социальные барьеры вовсе не являются преградой для вирусов и бактерий. А длительный карантин разорителен и приводит торговлю в упадок. Куда дешевле правильная организация городов и выравнивание уровня жизни горожан, чтобы даже бедняки имели возможность соблюдать элементарные санитарно-гигиенические правила.
Урок холеры в том, чтобы не смотреть на социальную группу людей, среди которых свирепствует болезнь, как на виновников. В ХХ веке мы повторили этот опыт с ВИЧ -инфекцией, - говорит профессор Дэвид Хо, основатель и главный исполнительный директор Центра исследования СПИДа имени Аарона Даймонда. - Точно так же причина заболевания была неизвестна, первыми жертвами были представители специфической касты - белые мужчины-геи и с ними обращались, как с изгоями. Первая реакция общества - клеймить жертв и обвинять в болезни их образ жизни. Но ученые понимали, что болезнь не ограничится гомосексуалистами и станет угрозой для всех.
Эффективные меры медиков, которые помогли оценить масштаб угрозы и ограничить распространение ВИЧ - это в какой-то мере результат общественного прозрения более чем полуторавековой давности. Нынешние сверхмеры по по борьбе с коронавирусом (хотя в основном он опасен пожилым людям) - тоже отчасти родом из прошлого опыта, когда стало окончательно ясно, что для болезни нет привилегированных сословий.
Туберкулез и “Чисто, как в трамвае”
В конце 19 века в мире от туберкулеза умирал каждый седьмой человек. Открытие немецкого врача Роберта Коха , который обнаружил, что виновники болезни - бактерии, привело к отмиранию множества привычек, способных передавать чахотку. Например, хлебать щи из одной посуды, что в крестьянской среде было обычным делом. Или пить из одного стакана. Один из вариантов брудершафта, который был популярен в студенческой среде, заключался в том, чтобы пустить по кругу суповую чашу, наполненную алкоголем. Таким образом все участники возлияния становились между собой на “ты”. Такой обычай описан у Льва Толстого в повести “Юность”.
Под флагом антитуберкулезной компании в начале ХХ века развернулась борьба с привычкой плевать на улицах и в общественным местах. Помните знаменитую фразу Шарикова из “Собачьего сердца” брошенную профессору Преображенскому: “Да что вы всё: то не плевать, то не кури, туда не ходи. Чисто, как в трамвае. Чего вы мне жить не даёте?” Трамвай не нравился Шарикову потому что там повесили таблички “Плевать запрещено”. Для его современников такие ограничения были в диковинку и вызывали законное раздражение. Но со временем, плевать не только в общественных местах, но даже на улицах - стало дурным тоном.
Чему нас научит коронавирус?
Уже сейчас принято считать, что отомрет такой обычай, как здороваться за руку или мода целовать друг-друга при встрече, распространенная среди девушек. Возможно, привычка носить маски переживет коронавирус и возродится дворянский обычай надевать перчатки на улице. Не исключено, что функции автоматического открывания дверей и голосового управления лифтом (чтобы не трогать дверные ручки и кнопки) станут обязательными. Но одно, на мой взгляд очевидно: эта пандемия должна вернуть высокий статус профессии врача. Выяснилось, что от коронавируса не могут защитить не ядерные боеголовки, ни самая передовая в мире экономика, ни всесильные чиновники. Наверное, у нас в обществе почему-то возникли неверные представления о том, что в жизни главное, а что второстепенное. Коронавирус все расставит по своим местам.
Читайте также:


