При брюшном тифе не существует температурной кривой
Брюшной тиф — это острое инфекционное заболевание, характеризующееся циклическим течением, длительным повышением температуры, общей интоксикацией, наличием возбудителя в крови больного (бактериемией) и язвенным поражением лимфатического аппарата тонких кишок.
Этиология. Возбудитель брюшного тифа — Salmonella typhi — грамотрицательная палочка с большим количеством жгутиков; обладает средней степенью устойчивости во внешней среде и к дезинфицирующим средствам. Сохраняет жизнеспособность в воде и почве до 2 недель, на фруктах и овощах 5—10 дней, в мясе и масле до 1—3 месяца, в хлебе белом 25—30 дней, черном 1—2 месяца.
Эпидемиология. Брюшным тифом болеет только человек. Источниками инфекции являются больной человек, реконвалесцент и бактерионоситель. Возбудитель выделяется во внешнюю среду главным образом с испражнениями и отчасти с мочой. Заражение человека происходит только через рот при употреблении инфицированной воды (водный путь) или пищевых продуктов (пищевой путь), а также через руки, загрязненные частицами кала, содержащими возбудителя брюшного тифа (контактный путь). В летние месяцы в передаче инфекции большое значение имеют мухи, которые на лапках переносят частички испражнений, содержащие возбудителей брюшного тифа.
Заболеваемость брюшным тифом может наблюдаться в течение всего года, однако наибольшее число случаев обычно регистрируется в сентябре — октябре.
Патогенез и патологическая анатомия. Попав вместе с зараженной нишей (или водой) в желудочно-кишечный тракт, возбудитель брюшного тифа внедряется в лимфатический аппарат кишечника (пейеровы бляшки и одиночные лимфоидные фолликулы) и затем в мезентериальные лимфатические узлы, при этом развивается лимфаденит. В конце инкубационного периода возбудитель из лимфатических узлов попадает в ток крови и распространяется по всему организму.
В крови бактерии частично погибают, выделяется эндотоксин — наступает стадия интоксикации, проявляющаяся тифозным состоянием (адинамия, затуманенное сознание). Попав с током крови в печень, бактерии с желчью выделяются в кишечник. Сенсибилизация приводит к резкой аллергической воспалительной реакции в лимфатическом аппарате тонкого кишечника. С этого момента начинается формирование иммунитета.
Патологический процесс подразделяют на 5 периодов. На 1-й неделе болезни (первый период) наблюдается мозговидное набухание пейеровых бляшек и одиночных лимфоидных (солитарных) фолликулов, на 2-й неделе (второй период) в них развиваются некротические процессы, на 3-й неделе (третий период) происходит отторжение некротических масс с образованием тифозных язв, 4-я неделя болезни (четвертый период) характеризуется наличием чистых язв, на 5 —6-й неделе (пятый период), происходит заживление язв. На месте язв рубцов не образуется. В селезенке и печени обнаруживаются тифозные гранулемы (см. Гранулема).. Заболевание оставляет после себя длительный иммунитет (10—15 лет).
Клиническая картина (признаки и симптомы). Инкубационный период 7—25, но чаще 14 дней. Заболевание обычно начинается постепенно: появляются слабость, недомогание, понижение работоспособности, головная боль, бессонница, снижение аппетита, запоры, реже понос. Постепенно нарастает температура, которая к концу 1-й недели достигает 39—40° и держится на этом уровне 2—3 недели, иногда давая волны на высоте лихорадки — боткинский тип температурной кривой (рис. 1). В других случаях температура постепенно поднимается до высоких цифр и держится на этих цифрах 1,5 — 2 недели с небольшими (меньше 1°) колебаниями между утренней и вечерней температурой; снижение происходит медленно, с большими колебаниями между утренней и вечерней температурой (амфиболический период). Это так называемый вундерлиховский тип кривой (рис. 2).

Рис. 1. Боткинский тип температурной кривой (вверху) и кривая пульса (внизу) при брюшном тифе.

Рис. 2. Вундерлиховский тип температурной кривой при брюшном тифе.
Уже с первых дней заболевания отмечают безучастность больного, бледность, сухость кожных покровов. На 8—10-й день болезни на коже груди и живота появляетсярозеолезная сыпь, обычно необильная (рис), которая держится 4—5 дней, а иногда (в тяжелых случаях) — сыпь петехиальная. Свежие высыпания наблюдаются в течение всего лихорадочного периода.

С первых дней болезни может быть кашель, в легких прослушиваются сухие, а иногда и влажные хрипы. Развивается бронхит или нередко бронхопневмонии. В разгаре заболевания частота пульса отстает от температуры — относительная брадикардия (например, при t° 39—40° пульс 80—90 ударов в 1 мин.). Иногда определяется дикротия пульса (двухволновый пульс). Тоны сердца глухие. Кровяное давление снижено. Язык увеличен, с отпечатками зубов, покрыт грязно-серым налетом, края и кончик чистые. При тяжелом течении язык сухой, с трещинами, которые кровоточат, благодаря чему на языке образуются темного цвета корки. Живот вздут вследствие пареза кишечника и скопления большого количества газов, в правой подвздошной области — урчание и при пальпации болезненность. К концу 1-й недели прощупывается селезенка, а затем печень. Стул жидкий, часто имеет вид горохового супа.
В разгар болезни все симптомы нарастают: больные заторможены, отмечаются бессонница и головная боль, нередко бред. В крови при брюшном тифе наблюдаются лейкопения с относительным лимфоцитозом, нейтропения, анэозинофилия.
С падением температуры общее состояние обычно улучшается. Иногда на фоне начинающегося выздоровления (снижение температуры, уменьшение головной боли, улучшение аппетита и сна) вновь нарастает температура, ухудшается самочувствие, усиливается головная боль, бессонница, появляются свежие розеолы, и состояние вновь становится тяжелым. Это — обострение брюшного тифа, которое нужно отличать от рецидивов заболевания. Рецидивы, при которых повторяются все симптомы брюшного тифа, возникают после нескольких дней нормальной температуры, но протекают обычно легче и короче, чем основная волна заболевания. Признаком возможного возникновения рецидива могут служить субфебрильная температура, тахикардия, анэозинофилия, неуменьшающаяся селезенка. Наступают рецидивы чаще при нарушении режима, психической травме, погрешностях в диете.
Кроме описанного постепенного начала болезни, может наблюдаться острое, когда температура достигает максимума за 1—2 дня. Встречается и легкая (амбулаторная) форма брюшного тифа, протекающая в течение нескольких дней с невыраженными клиническими признаками.
Клиническая картина брюшного тифа у детей имеет ряд отличий. Начало болезни чаще острое, с ознобом, рвотой и быстрым подъемом температуры до 39— 40°. Нередко в начале заболевания бывает понос. Температурная кривая чаще неправильного типа, с большими размахами. Высыпания бывают лишь в 20—30% случаев; розеолы обычно крупные и в меньшем количестве, чем у взрослых. Петехии встречаются чаще, чем у взрослых, главным образом у ослабленных, истощенных детей. Уже на 1-й неделе заболевания увеличиваются печень и селезенка. Вместе с повышением температуры учащается пульс. Дикротии пульса, как правило, не отмечается.
Осложнения. Важнейшими осложнениями брюшного тифа являются кишечные кровотечения и перфорация кишечника, которые наблюдаются, как правило, на 3-й неделе болезни. При кровотечении больной бледнеет, черты лица заостряются, падает кровяное давление, появляется тахикардия, иногда развивается коллапс. В кале, выделившемся сразу после кровотечения, появляется неизмененная кровь или кал имеет дегтеобразный характер. При прободении стенки кишечника больные часто жалуются на небольшие боли в правой подвздошной области. Быстро появляется локальное напряжение мышц, больной щадит живот при дыхании, отмечается симптом Щеткина — Блюмберга (см. Острый живот), нарастает лейкоцитоз.
При брюшном тифе могут также наблюдаться и такие осложнения, как пневмонии, пролежни, паротиты, тромбофлебиты, отиты, циститы, холециститы, миокардиты и др.
Лабораторная диагностика. Самым ранним и наиболее точным подтверждением брюшного тифа является гемокультура (посев крови). Гемокультуру можно получить с первых дней лихорадочного периода до снижения температуры. Для этого из локтевой вены берут 5—10 мл крови и засевают ее на 50—100 мл бульона или другой среды, содержащей желчь (среда Рапопорта), и отправляют в лабораторию. Ответ получают через 4—5 дней. С 8—9-го дня болезни ставят реакцию Видаля (см. Видаля реакция). Положительной считается реакция в разведении 1:200 и выше в нарастающем титре. Возбудителя брюшного тифа можно обнаружить в желчи, кале, моче. С 3—4-го дня болезни применяют реакцию непрямой О-гемагглютинации. Для постановки реакции у больного берут из вены 1—2 мл крови. Положительной считается реакция при разведении сыворотки 1:640 и выше.
Прогноз. В связи с применением антибиотиков летальность при брюшном тифе снизилась. Временная нетрудоспособность при неосложненном течении брюшного тифа обычно длится 3-6 недель (после выписки из стационара).
Лечение. Одним из основных условий выздоровления больного является хороший уход. Палату следует проветривать несколько раз в день. Если больной не может чистить зубы, он должен после еды полоскать рот, у тяжелобольных рот обрабатывает сестра 2% раствором борной кислоты. Больного нужно чаще поворачивать во избежание развития застойных явлений и пролежней. При запорах делают очистительные клизмы, при резком вздутии кишечника ставят газоотводную трубку. Больной в течение 5—6 дней после установления нормальной температуры должен находиться на строгом постельном режиме, затем ему разрешают сидеть в постели и только с 10—12-го дня ходить. Выписывают больного на 18—21-й день нормальной температуры. Больным брюшным тифом назначают строгую диету, легко усвояемую насыщенную витаминами высококалорийную пищу (бульон, мясные фрикадельки, творог, кефир, жидкие каши, кроме пшенной, кофе, соки, протертые фрукты и т. д.).
Для лечения применяют антибиотики. Левомицетин взрослым назначают в дозе 2 г в сутки (0,5 г 4 раза в день) до 3—4-го дня нормальной температуры, в дозе 1,5 г в сутки —до 8—9-го дня, последние 2 дня — в дозе 0,25 г 4 раза в день. Детям в зависимости от возраста (но не ранее 6 мес.) назначают левомицетин в суточной дозе от 1 до 1,5—1,8 г.
При лечении левомицетином с Vi-моновакциной (вводят 800 мкг в 1 мл изотонического раствора хлорида натрия подкожно два раза: во второй половине лихорадочного периода и на 12-й день нормальной температуры) процент рецидивов и бактерионосителей уменьшается в два раза.
Больным назначают также сердечно-сосудистые средства (кордиамин 1 мл под кожу), витамины (B1 2 мл 5% раствора под кожу, 1 мл 5% раствора аскорбиновой кислоты с 20 мл 40% раствора глюкозы внутривенно), при бессоннице — микстуру Бехтерева (по 1 столовой ложке 3 раза в день), этаминал-натрий 0,1 г за полчаса до сна. При выраженной интоксикации вводят по 500 мл изотонического раствора хлорида натрия и 5% раствора глюкозы внутривенно или подкожно капельным способом, при головных болях — амидопирин 0,25 г, анальгин 0,5 г.
Профилактика. Снабжение населения доброкачественной водой, канализация, строгий надзор за сбором, хранением и обезвреживанием нечистот и отбросов, санитарный надзор за предприятиями общественного питания, рынками, продовольственными магазинами и транспортом. Мытье фруктов и овощей кипяченой водой. Защита от мух пищевых объектов и продуктов, уничтожение мух. Санитарная пропаганда личной гигиены.
Ведущее значение имеет ранняя диагностика брюшного тифа и изоляция больных, выписка выздоравливающих только после двукратного бактериологического обследования с отрицательным результатом. Кроме того, бактериологически обследуют людей, поступающих на работу и работающих на предприятиях центрального водоснабжения, общественного питания, пищевой промышленности и торговли продовольственными товарами. Выявленных бактерионосителей отстраняют от работы и санируют.
В очаге заболевания проводят дезинфекцию. Выделения больного заливают на 2 часа 10% раствором хлорной извести. Дезинфекция выгребных ям 10% раствором хлорной извести из расчета 0,5—1 л раствора на 1 м 2 поверхности выгреба. Грязное белье замачивают на 2 часа в 5% растворе лизола или кипятят. Посуду кипятят. Руки обрабатывают 0,5% раствором хлорамина.
В порядке специфической профилактики используют тривакцину, поливакцину и др. (см. Иммунизация). В плановом порядке прививают работников железнодорожного и водного транспорта, водопроводных и канализационных сооружений, пищевой промышленности торговли, прачечных, а также население территорий с повышенной заболеваемостью.
СПЕЦИАЛЬНАЯ ЧАСТЬ С ЧАСТНОЙ ЭПИДЕМИОЛОГИЕЙ
Контрольные вопросы
1. Что такое эпидемиология как наука?
2. Что такое эпидемический процесс и его звенья?
3. Какие существуют источники инфекции?
4. Назовите механизмы и пути передачи инфекции.
5. Интенсивность эпидемического процесса.
6. Определение эпидемического очага.
7. На что направлены противоэпидемические мероприятия в очаге?
8. Показания к проведению прививок.
9. Какие препараты применяются для иммунизации населения?
10. Какие существуют виды дезинфекции?
11. Дезинфекция и её способы.
12. Дезинсекция и её способы.
13. Дератизация и её способы.
14. Что такое комплексность проведения противоэпидемических мероприятий?
15. Составьте алгоритм проведения противоэпидемических мероприятий в очаге инфекции.
Брюшной тиф и паратифы А и В – острые инфекционные заболевания, характеризующиеся бактериемией, поражением лимфатического аппарата тонкого кишечника и сопровождающиеся характерной лихорадкой, явлениями общей интоксикации, увеличением печени и селезёнки.
Этиология.Возбудитель брюшного тифа (Salmonella typhi) и паратифов А и В (S.paratyphi A et B) относятся к семейству кишечных бактерий, роду сальмонелл серологической группы Д.
Брюшнотифозные и паратифозные бактерии по морфологическим свойствам не отличаются между собой, за исключением биохимических свойств. Они имеют форму палочки, грамотрицательные, имеют жгутики, подвижные, содержат эндотоксин, хорошо растут на питательных средах, содержащих желчь. Тифо-паратифозные микробы содержат соматический термостабильный О-антиген, жгутиковый термолабильный Н-антиген и поверхностный соматический термолабильный Vi-антиген.
Во внешней среде брюшнотифозные бактерии относительно устойчивы. Так, в проточной воде они сохраняются 5-10 дней, в стоячей - более месяца, в продуктах питания (мясо, сыр, масло, хлеб) - 1-2 месяца. Возбудитель хорошо переносит низкие температуры – во льду сохраняется до 60 дней. Высокие температуры действуют на возбудителя губительно: при кипячении погибает мгновенно, при температуре 60ºС – через 4-5 мин. Прямые солнечные лучи и высушивание действуют губительно. Под воздействием дезинфицирующих средств в обычных концентрациях (сулема в разведении 1:1000, 3% лизол, 3% хлорамин) погибает в течение 2-3 минут.
Эпидемиология.Брюшной тиф, паратифы А и В являются антропонозами и источником инфекции является больной человек или бактерионоситель, которые выделяют возбудителя во внешнюю среду с калом и мочой, реже со слюной. Выделение возбудителя от больного начинается с конца инкубационного периода и максимально выражено в разгар болезни. Наиболее опасны в эпидемиологическом отношении больные с легкими формами болезни, которые могут переносить заболевание на ногах, заражая здоровых окружающих лиц. В настоящее время чаще всего источником инфекции являются бактерионосители-реконвалесценты (острые, выделяющие возбудителя до 3 месяцев и хронические – свыше 3 месяцев) и здоровые (транзиторные) носители.
Механизм заражения – фекально-оральный, который реализуется пищевым (алиментарным), водным и контактно-бытовым путями передачи инфекции. В связи с этим различают пищевые (чаще молочные), водные и контактно-бытовые вспышки заболевания, которые имеют свои конкретные эпидемиологические характеристики (число заболевших, локализация, скорость распространения заболевания).
Наиболее высокая заболеваемость тифо-паратифозозными заболеваниями регистрируются в летне-осенний период, болеют лица преимущественно в возрасте 15-40 лет, постинфекционный иммунитет стойкий и продолжительный (15-20 лет), однако известны и повторные случаи заболевания.
Патогенез и патанатомия. Входными воротами инфекции является пищеварительный тракт. Попадая через рот вместе с пищей, возбудитель частично погибает в желудке под воздействием соляной кислоты желудочного сока, оставшаяся часть возбудителя попадает в тонкий кишечник и внедряется в лимфатические образования его (солитарные фолликулы и их скопления – пейеровы бляшки). Далее по лимфатическим путям кишечника он попадает в регионарные (мезентериальные) лимфатические узлы.
В связи с выраженным тропизмом возбудителя брюшного тифа к лимфоидной ткани происходит усиленное размножение его с развитием воспалительного процесса в ней (лимфаденит и лимфангоит).
После ''прорыва'' лимфатического барьера возбудитель проникает в кровяное русло с развитием бактериемии, что знаменует собой начало клинических проявлений заболевания. Под влиянием бактерицидных свойств крови микробы разрушаются с высвобождением эндотоксина и развитием интоксикации.
Током крови возбудитель заносится в различные органы и ткани (лимфатические узлы, печень, селезенку, костный мозг и др.), происходит паренхиматозная диффузия микробами с усиленным размножением в них микробов. В последующем возбудитель желчными ходами и либеркюновыми железами кишечника выделяется в кишечник. При повторном попадании микробов на уже сенсибилизированные ранее солитарные фолликулы и пейеровы бляшки развиваются аллергические реакции по типу феномена Артюса-Сахарова.
В дальнейшем происходит формирование иммунитета с последующим полным выздоровлением, возникновение рецидивов или формированием бактерионосительства.
Основные морфологические изменения при тифо-паратифозных заболеваниях наблюдаются в лимфатическом аппарате тонкого кишечника. Выделяют пять стадий изменений, каждая из которых соответствует неделе заболевания:
1) ”мозговидное набухание”,
2) стадия некроза,
3) образование язв,
4) стадия чистых язв,
5) заживление язв.
Клиника. Инкубационный период в среднем длится 10-14 дней, с пределами колебаний от 7 до 25 дней. Заболевание протекает с выраженной цикличностью.
Начальный период характеризуется постепенным появлением и развитием симптомов интоксикации (общее недомогание, головная боль, познабливание). Пациент расценивает такое состояние как простудное заболевание, но проводимое “домашнее” лечение эффекта не оказывает. Усиливаются общая слабость, головная боль, резко снижается аппетит, вплоть до анорексии, появляется бессонница. Температура тела постепенно, лестницеобразно в течение недели повышается и достигает 39-40ºС.
При осмотре больного в этот период: лицо бледное, кожа сухая, горячая на ощупь. Появляется относительная брадикардия (отставание частоты пульса от высоты температуры), дикротия пульса (двухволновый характер его), снижается артериальное давление. Язык обычно суховат, обложен серовато-белым налетом, кончик и края его свободные от налета, ярко-красного цвета (“тифозный язык”), в тяжелых случаях налет становится коричневым с черным оттенком (“фулигинозный язык”). Язык утолщен, на нем видны отпечатки зубов.
Живот умеренно вздут, при перкуссии отмечается притупление перкуторного звука в правой подвздошной области (симптом Падалки), что связано с увеличением воспаленных мезентеральных лимфоузлов. При пальпации живота отмечается урчание и умеренная болезненность в илеоцекальной области. К концу первой недели увеличивается печень и селезенка. Отмечается запор.
Больные заторможены, адинамичны, на вопросы отвечают медленно, односложно.
Период разгара начинается с 7-8 дня заболевания: температура в пределах 39-41ºС, развивается тифозный статус, включающий гипертермию, симптомы интоксикации и нарушение сознания, вплоть до потери его. Отмечается вялость днем и бессонница ночью, адинамия, задержка психических реакций, безразличное отношение к окружающему, появляется бред, галлюцинации.
На 8-9 день болезни на коже живота и нижних отделах грудной клетки появляется розеолезная сыпь в количестве 4-5, реже 20-25 элементов, которая через 3-5 дней бледнеет и исчезает, не оставляя на коже следа.
В разгар заболевания со стороны периферической крови характерным для брюшного тифа является лейкопения с относительным лимфоцитозом, анэозинофилия и тромбоцитопения.
Длительность периода разгара болезни составляет 1-1,5 недели.
В период реконвалисценции температура литически снижается до нормы. Различают следующие типы температурных кривых при брюшном тифе: трапециевидную (типа Вундерлиха), волнообразную (ундулирующую, боткинскую), типа Кильдюшевского (укороченная трапециевидная) и неправильную. Помимо нормализации температуры в этот период исчезают явления интоксикации, нормализуется сон, аппетит и функциональное состояние организма.
С. П. Боткин писал о волнообразности течения тифо-паратифозных заболеваний с обострениями и рецидивами. Как правило, обострение развивается в период ранней реконвалесценции после уменьшения интенсивности патологического процесса, а рецидив (возврат болезни) – после клинического выздоровления. Основные клинические проявления при рецидиве выражены слабее по сравнению с основной волной заболевания, т.к. развиваются на фоне частично сформированного иммунитета.
Современный брюшной тиф имеет свои особенности: преобладание легких форм с укороченной лихорадкой до 4-5 дней, острое начало болезни, атипичное течение с признаками гастроэнтерита, возможное отсутствие сыпи, не всегда отмечается гепатоспленомегалия.
Особенности течения паратифов А и В.Клиническая картина брюшного тифа и паратифов трудно различима, это возможно лишь на основании бактериологических и серологических исследований. Но имеются и некоторые клинические особенности: более острое начало болезни при паратифах, неправильная ремиттирующая температурная кривая с ознобами, более ранее, на 4-7 день, появление сыпи. Сыпь при паратифах более обильная и отличается значительным разнообразием – розеолезная, розеолезно-папулезная, кореподобная. Рецидивы при паратифах развиваются реже, чем при брюшном тифе.
В гемограмме чаще, чем при брюшном тифе, отмечается нормоцитоз и даже лейкоцитоз с лимфоцитозом, анэозинофилия непостоянна.
Осложнения. При тифо-паратифозных заболеваниях осложнения делятся на неспецифические и специфические.
Неспецифические осложнения вызываются другой бактериальной флорой (пневмонии, паротиты, стоматиты, пиелиты) и в настоящее время на фоне антибиотикотерапии тифо-паратифозных заболеваний встречаются редко.
Специфические осложнения обусловлены воздействием на организм возбудителя брюшного тифа и его токсина, частота их составляет 7-9% и не зависит от тяжести болезни. К ним относятся кишечное кровотечение и прободение язв тонкого кишечника, инфекционно-токсический шок (ИТШ).
Кровотечение возникает в результате язвенных процессов в тонком кишечнике с нарушением целостности кровеносных сосудов и развивается на 2-3-й неделе заболевания. При большом кровотечении появляется резкая бледность кожных покровов, нарастает общая слабость, появляется головокружение. Температура на несколько часов падает до нормы, пульс учащается. На температурном листе происходит перекрест кривой температуры и пульса (так называемые ножницы или, по выражению старых авторов, “чертов крест”). Артериальное давление снижается, иногда развивается коллапс. На следующий день стул приобретает типичный дегтеобразный вид по типу мелены. Иногда из кишечника выделяется алая кровь или частично в виде сгустков (без сопутствующего геморроя). Это бывает в следующих случаях:
1) если кровотечение было слишком массивным;
2) если оно произошло в нижнем отделе тонкого кишечника;
3) если стул был вслед за кровотечением.
Прободение (перфорация) язв тонкого кишечника развивается на 3-4-й неделе болезни и по частоте составляет 1-8%. Ранними симптомами перфорации являются боль в животе и напряжение мышц передней стенки живота. В отличие от “хирургических” прободных язв при брюшном тифе “кинжальная” боль в животе встречается очень редко. Боль чаще всего бывает умеренной, в связи с чем медицинский персонал должен придать значение любым болевым ощущениям в животе при тифо-паратифозных заболеваниях.
Менее отчетливыми симптомами (помимо болей в животе и напряжением мышц передней брюшной стенки) являются следующие данные (Е.Л.Таль):
1) отставание движения брюшной стенки во время акта дыхания;
2) отсутствие кишечных шумов при аускультации живота;
3) симптом Щеткина-Блюмберга;
4) болезненность брюшины на дне таза при исследовании per rectum.
Спустя 4-6 часов после прободения появляются поздние симптомы перфорации: рвота, икота, вздутие живота, исчезновение печеночной тупости. Лицо бледное, черты его заостряются, появляется холодный пот.
Инфекционно-токсический шок связан с массивным поступлением в кровь токсинов в связи с разрушением микробов. При ИТШ состояние больного резко ухудшается, температура снижается, кожа становится еще бледнее, отмечаются акроцианоз, одышка. Пульс частый, нитевидный, АД резко снижается, уменьшается диурез вплоть до анурии.
Не нашли то, что искали? Воспользуйтесь поиском:
Поскольку температура тела здорового человека является величиной постоянной, с незначительными колебаниями в десятые доли градуса, то ее повышение в более значительных масштабах всегда указывает на наличие воспалительных процессов в организме, в том числе и инфекционного характера. Уровень теплоты человеческого организма в динамике называется температурной кривой, которую нередко отождествляют с лихорадкой (временным повышением температуры).
Графическое построение температурной кривой пациента играет важное значение в постановке диагноза и формировании прогнозов, а также необходимо для объективной оценки хода болезни. Температура тела измеряется как минимум два раза в сутки: в утренние и вечерние часы, а в разгар инфекционного заболевания - несколько раз в день.
Какие бывают типы температурных кривых?
Их различают зависимости от степени повышения. Существуют следующие типы температурных кривых: субфебрильные - не превышающие значения в 38 °С, средние или умеренные - 39 °С, пиретические - до 41 °С, сверхпиретические - свыше 41 °С (крайне редкое явление).
Типы температурных кривых при инфекционных заболеваниях определяют классификацию лихорадки в зависимости от степени суточных колебаний температуры. Перечислим эти виды лихорадки (типы температурных кривых): постоянная, послабляющая, перемежающаяся, истощающая, возвратная, волнообразная и инверсная.
Характеристика постоянной лихорадки
Наблюдается при таких инфекционных заболеваниях, как брюшной и сыпной тиф, пневмококковая пневмония. Графически постоянная лихорадка отображается как трапециевидные типы температурных кривых, характерной особенностью которых является колебание температуры тела не больше чем на 1°, при этом температура тела долгое время остаётся на высоком уровне – в районе 39°. По мере отступания болезни температурная кривая может снижаться как резкими темпами, так и постепенно.
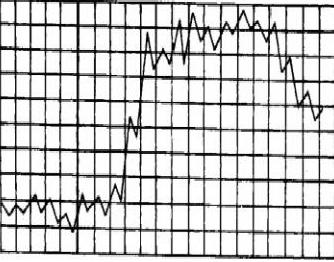
Характеристика ремитирующей лихорадки
Послабляющие типы температурных кривых наблюдаются при гнойных заболеваниях, катаральной пневмонии, брюшном тифе, а также при туберкулёзе. Температура тела также держится на высоком уровне, однако, в отличие от постоянной лихорадки, в данном случае амплитуда колебаний утренней и вечерней температур доходит до 2 градусов, опускаясь, таким образом, до 38 °С, но не возвращаясь к нормальным значениям.
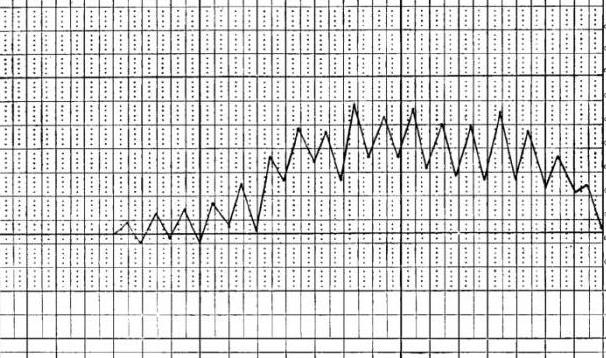
Интерметирующая лихорадка
Интерметирующая, или послабляющая, лихорадка чаще всего выражает тип температурной кривой малярии. Сопровождается резкими повышениями температуры тела (фебрилитет), которые сменяются афебрильными периодами, то есть с нормальными температурными показателями. Промежутки времени между приступами фебрилитета могут длиться от одного до 3 дней, при этом больной чувствует озноб при подъёме температуры, а при её снижении наблюдается выраженное потоотделение.
Послабляющая лихорадка не может безоговорочно свидетельствовать о наличии малярии у больного, этот тип фебрилитета на самом деле присущ для множества инфекционных заболеваний, таких как возвратный эпидемический тиф, очаговые гнойные инфекции, содоку (инфекция, передаваемая человеку от укуса крыс), заболевания печени и другие.
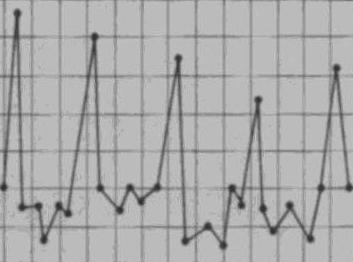
Истощающая лихорадка
Изнуряющий тип лихорадки сопровождается большими размахами между утренними и вечерними температурными значениями, амплитуда колебаний доходит до 3-5 °С. Период фебрилитета может длиться несколько дней, после чего наступает нормализация температурного режима вследствие ослабевания болезни. Истощающая лихорадка - верный признак септических, гнойных инфекций, также встречается при туберкулёзе.
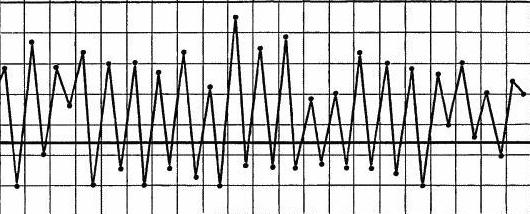
Возвратная лихорадка
Характеристика данного типа лихорадки кроется в её названии. Это значит, что период пирексии (повышенной температуры тела) с длительностью в несколько дней возвращается вновь после допределенного периода апорексии. Таким образом, у больного на протяжении нескольких дней наблюдается явная лихорадка с незначительными амплитудными колебаниями утренней и дневной температур, затем на несколько дней наступает затишье, температура тела нормализуется, однако потом картина вновь повторяется до 4-5 раз. Такая температурная кривая характерна для инфекционных заболеваний, возбудителями которых являются бактерии-спирохеты, пример такого рода заболевания - возвратный тиф.
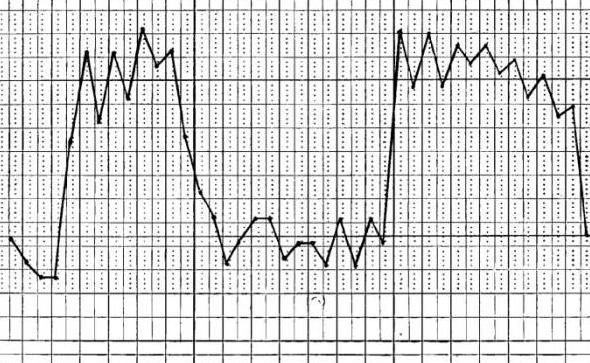
Волнообразная лихорадка
Волнообразная температурная кривая является разновидностью возвратной лихорадки, поскольку тоже имеет периоды чередования фебрилитета с ремиссией. Однако волнообразная кривая отличается более плавными переходами, демонстрирующими постепенное нарастание температуры в течение нескольких дней, а затем несколько дней она так же постепенно снижается. Такой лихорадкой сопровождается течение бруцеллеза.
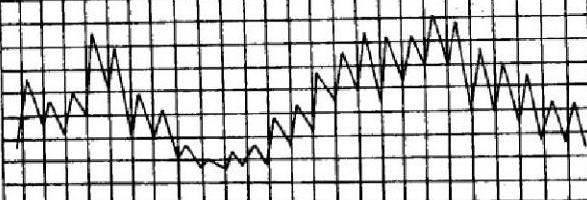
Инверсная лихорадка
Инверсная, или извращённая, лихорадка отличается от других типов температурных кривых тем, что температурный апогей имеет место не в вечернее время, а, наоборот, в утренние часы. Такое течение фебрилитета характерно для продолжительного сепсиса и запущенных форм туберкулёза, а также вирусных болезней.
Неправильная лихорадка
Неправильная лихорадка не имеет чёткого схематического проявления. Она включает в себя сразу все основные типы температурных кривых. Амплитуда колебания температурных значений может быть разнообразной, с разной периодичностью. Тем не менее атипичная форма температурной кривой встречается наиболее часто, сопровождая не только инфекционные заболевания, но и различные стадии ревматизма, гриппа, дизентерии, воспаления в лёгких и т.д.
Независимо от того, какие типы температурных кривых при лихорадке имели место у больного, лихорадка проходит три основных этапа:
Читайте также:


