При холере используют солевые растворы
Лечение холеры в основном патогенетическое, направленное на восстановление нарушенного в организме больного водно-солевого баланса. Регидратационная терапия приравнивается к реанимационным мероприятиям и проводится в объеме, соответствующем потере воды и солей. Больным вводят внутривенно струйно (в последующем капельно) солевой раствор № 1 (5:4 :1), содержащий 5 г хлорида натрия, 4 г гидрокарбоната натрия (сода) и 1 г хлорида калия на 1 л дистиллированной или, лучше, бидистиллированной апирогенной воды.
Количество вводимого солевого раствора в зависимости от степени обезвоживания организма и состояния больного колеблется от 10 до 20— 30 л и более на курс лечения (3— 4 дня).
При необходимости (гиперкалиемия) используют раствор № 2 (6 : 4), содержащий 6 г хлорида натрия и 4 г гидрокарбоната натрия. Эти растворы вводят в случае тяжелого и среднетяжелого течения холеры. При легкой форме заболевания водно-солевые растворы назначают внутрь.
Широко применяют в комплексе с патогенетическими средствами антибиотики —тетрациклин, олететрин, эритромицин, левомицетин. Тетрациклин назначают в таблетках по 300 000 ЕД 4 раза в сутки в течение 5 дней; левомицетин — по 0,5 г 4 раза в день в течение 5 дней.
Больной холерой нуждается в хорошем уходе, согревании, кислороде, обильном питье, ему назначают индивидуальный сестринский пост.
Лечение
Лечение при холере проводят с учетом особенностей патогенеза и клинической картины заболевания; оно включает комплекс этиотропных, патогенетических и симптоматических средств. Г. П. Рудневым (1945) сформулированы основные задачи рационального патогенетического лечения, которые сводятся к следующему: борьба с обезвоживанием, обессоливанием, гипопротеинемией, нарушениями обмена веществ и другими последствиями токсикоза, в частности с ацидозом.
В последнее время нашла широкое применение антибиотикотерапия при холере. Не утратили своего значения и сульфаниламидные препараты (сульгин, сульфадимезин и др.). Последние назначают по 1 г 5—7 раз в сутки в течение 7—10 дней. Лечение антибиотиками, сульфаниламидами не исключает оправдавших себя средств патогенетической терапии, а также использование фага. Из антибиотиков оказались эффективными тетрациклин, стрептомицин, сигмамицин, олететрин, левомицетин. Тетрациклин назначают в таблетках по 200 000 ЕД 4 раза в сутки, а при невозможности введения препарата через рот (рвоты) вводят его внутримышечно в 1% растворе новокаина 4 раза в сутки по 200 000 ЕД. Таблетки олететрина дают больному по 250 000 Е Д 4 раза в сутки. При тяжелом состоянии больного используют сигмамицин внутримышечно по 100 мг 3—4 раза в сутки. При улучшении состояния больного (прекращение рвоты) лечение можно продолжить олететрином. Продолжительность лечения антибиотиками зависит от течения заболевания, но не меньше 7 суток. Лечение антибиотиками может сопровождаться побочными аллергическими реакциями, что требует применения десенсибилизирующих средств (димедрол, дипразин, супрастин, хлористый кальций). Одновременно с антибиотиками назначают витамины группы В (В1, В2, В6), витамины С и PP.
Успех лечения больного холерой зависит не только от раннего и рационального применения комплекса лекарственных средств, но и от постоянного определения чувствительности возбудителей к вводимым антибиотикам, бактериофагу и сульфаниламидам. При надобности прибегают к смене одного препарата другим, изменению способа введения, подбору соответствующих доз с учетом состояния больного, периода болезни и переносимости препаратов.
Холерный бактериофаг лучше назначать в первые часы заболевания через рот (25 мл) ежедневно в течение трех дней. Через рот бактериофаг назначают с равным объемом 2% раствора питьевой соды.
Средства патогенетической терапии для борьбы с обезвоживанием, обессоливанием и явлениями токсикоза применяют немедленно после госпитализации больного. Широко применяют внутривенные вливания предварительно подогретых (до 40— 42°) изотонического (0,85%) и гипертонического (10%) растворов хлористого натрия, физиологического раствора типа Рингера. Изотонический и Рингера растворы назначают в количестве до 2—2,5 л на вливание и повторяют несколько раз в сутки. Одновременно вводят также 5% раствор глюкозы до 500 мл подкожно или внутривенно в количестве 2—4 л в сутки. Все растворы лучше готовить на Aqua bidestillata. Для уменьшения ацидоза в целях повышения щелочности крови рекомендуется (Б. Н. Страд омский) внутривенное вливание Sol. Natrii carbonici purissimi 1,5—3% по 0,5—1 л. В тяжелых случаях показано переливание плазмы до 500 мл, разведенной пополам с физиологическим раствором. Рекомендуются также гидролизин, аминопептид, поливинол, поливинил-пиролидон, особенно полиглюкин в дозах от 200 до 1000 мл на вливание.
Больной тяжелой формой холеры нуждается в тщательном уходе, согревании (грелки, ванны), кислороде, назначении ему индивидуального поста и в соответствующем питании: молочные, протертые и обволакивающие блюда, обильное питье, витамины. В связи с ослаблением сердечно-сосудистой деятельности показано применение сердечно-сосудистых средств (адреналин, эфедрин, кордиамин, строфантин, камфора, кофеин). При надпочечниковой недостаточности назначают стероидные препараты (преднизон, преднизолон, дексаметазон, гидрокортизон и др.).
Профилактика. Важное значение имеют общесанитарные мероприятия: охрана источников водоснабжения, санитарный надзор за приготовлением, хранением и продажей пищевых продуктов на предприятиях общественного питания, борьба с мухами, удаление и обезвреживание нечистот и мусора, привитие санитарных навыков населению. Решающая роль принадлежит мерам по санитарной охране территории СССР от завоза холеры из-за рубежа и ее распространения (см. Санитарная охрана территории).
При появлении заболеваний холеры необходимо раннее выявление и изоляция больных. В очаге холеры регулярно проводят подворные обходы с целью выявления и немедленной госпитализации в специально создаваемые изолированные стационары всех лиц, страдающих желудочно-кишечными расстройствами. Больные с установленным диагнозом холеры переводятся в холерный стационар. Лица, соприкасавшиеся с больным холерой, также изолируются в специальные помещения (изоляторы), в которых проводят бактериологическое обследование и экстренную профилактику антибиотиками. В специальных стационарах соблюдается необходимый противоэпидемический режим.
Лиц, выезжающих за пределы очага, предварительно направляют в обсерватор на срок максимального инкубационного периода (5 суток), где обязательно проводят однократное бактериологическое обследование (см. Обсервация).
По эпидемическим показаниям применяют холерную вакцину. Ее вводят, начиная с 2-летнего возраста, двукратно подкожно с интервалом 7—10 дней. Взрослым — 1,0 мл для первой прививки и 1,5 мл для второй, детям 2—5 лет — соответственно 0,3 мл и 0,5 мл, 5—10 лет — 0,5 мл и 0,7 мл, 10—15 лет — 0,7 мл и 1,0 мл. Ревакцинация проводится через 6 мес. в дозе первой прививки.
Лечение. Больные холерой и вибриононосители подлежат экстренной госпитализации в специализированные или временные стационары. Основу лечения составляет патогенетическая терапия, цель которой заключается в восстановлении и сохранении водно-электролитного р
Лечение. Больные холерой и вибриононосители подлежат экстренной госпитализации в специализированные или временные стационары. Основу лечения составляет патогенетическая терапия, цель которой заключается в восстановлении и сохранении водно-электролитного равновесия в организме. По мнению Carpenter с соавт. (1966), при правильно проводимой водно-электролитной терапии даже без использования других медикаментов летальность снижается практически до нуля. До 80% пациентов можно с успехом лечить, если своевременно предоставлять им оральные регидратационные соли (стандартный пакет ОРС ВОЗ/ЮНИСЕФ). Антибактериальная терапия не играет решающей роли, но повышает эффективность регидратационной терапии: уменьшает длительность и объемы диареи, сокращает сроки вибриононосительства.
Патогенетическая терапия при лечении больных с обезвоживанием II–IV степени проводится в два этапа:
- I этап регидратации — восстановление потерь жидкости и солей, которые имели место до начала лечения;
- II этап — коррекция продолжающихся потерь организмом до появления оформленного стула.
Адекватность проведения I этапа водно-электролитной терапии зависит от двух слагаемых:
1) определения степени обезвоживания больного;
2) исследования массы его тела.
Особенно ответственным является этап первичной регидратации для больных с III–IV степенью обезвоживания. Больного после взвешивания на амбарных весах или койке-весах укладывают на холерную кровать — брезентовую раскладушку с отверстием (20–35 см в диаметре) в области расположения ягодиц, под которым устанавливается полиэтиленовое ведро с делениями по 0,5 литра со свешивающимся рукавом из клеенки вокруг отверстия. Производится венопункция или веносекция и после забора пробы (1–3 мл) крови начинается струйное введение полиионных растворов. Определяя степень обезвоживания по клинико-лабораторным данным, а также соответствующие потери в процентах и массу тела, можно легко определить величину потери жидкости и объем раствора, который необходимо ввести больному на I этапе лечения.
Пример расчета. У больного с массой тела 70 кг дегидратация III степени. При III степени дегидратации потеря жидкости относительно массы тела составляют 7–9% (в среднем 8%), то есть потеря жидкости равна 5,6 л. Это количество жидкости необходимо ввести больному внутривенно на I этапе лечения. Скорость введения больным с обезвоживанием II–IV степени должна быть от 70 до 120 мл/мин с тем, чтобы возместить имеющие потери в течение 1,5–2 ч.
Для внутривенной регидратации целесообразно использование растворов Квартасоль и Хлосоль. Раствор Квартасоль в 1 л апирогенной дистиллированной воды содержит: натрия хлорида 4,75 г, натрия ацетата 2,6 г, натрия бикарбоната 1 г, калия хлорида 1,5 г. Раствор Хлосоль имеет в том же объеме воды: натрия хлорида 4,75 г, натрия ацетата 3,6 г, калия хлорида 1,5 г. Менее целесообразно использование растворов Трисоль и Ацесоль. Состав раствора Трисоль (на 1 л): натрия хлорида 5 г, натрия гидрокарбоната 4 г, калия хлорида 1 г. Раствор Ацесоль содержит на 1 л апирогенной воды: натрия хлорида 5 г, натрия ацетата 2 г, калия хлорида 1 г. В солевом растворе Трисоль содержится избыточное количество натрия гидрокарбоната, что создает угрозу перехода ацидоза в алкалоз. Кроме того, в растворах Трисоль и Ацесоль содержится недостаточное количество калия. Если у больного гиперкалиемия, необходимо использовать раствор Дисоль (натрия хлорида 6 г, натрия ацетата 2 г). Абсолютно противопоказаны при обезвоживании коллоидные растворы (гемодез, реополиглюкин, полиглюкин).
Практические рекомендации при проведении регидратационной терапии:
1) при декомпенсированном обезвоживании введение растворов должно проводиться только струйно в крупные венозные сосуды;
2) струйное вливание жидкости прекращают только после ликвидации декомпенсированного обезвоживания;
3) наличие рвоты, тем более повторной, даже в небольшом объеме, несмотря на уменьшающееся количество испражнений, является показанием для продолжения интенсивной регидратационной терапии;
4) преобладание объема мочи над объемом испражнений позволяет предсказать время нормализации стула за 6–12 ч и, следовательно, прекратить введение растворов внутривенно;
5) при необходимости внутривенную регидратацию продолжают в течение нескольких суток, а объем вводимой жидкости достигает десятков литров;
6) применение сердечно-сосудистых препаратов для борьбы с декомпенсированным обезвоживанием не показано; противопоказаны прессорные амины, которые способствуют развитию почечной недостаточности. Нет показаний для использования глюкокортикоидов.
При дегидратации I–II степени в условиях ненарушенной гемодинамики терапию целесообразно осуществлять методом оральной регидратации. Для этого следует использовать растворы Глюкосолан и Цитроглюкосолан. Состав раствора Глюкосолан (на 1 л кипяченой воды): натрия хлорида 3,5 г, натрия гидрокарбоната 2,5 г, калия хлорида 1,5 г, глюкозы 20 г. Состав раствора Цитроглюкосолан (на 1 л кипяченой воды): натрия хлорида 3,5 г, калия хлорида 2,5 г, натрия гидроцитрата 4 г, глюкозы 17 г. Раствор Цитроглюкосолан более эффективен, чем раствор Глюкосолан, это связано с более высоким содержанием калия и использованием гидроцитрата натрия. Скорость введения растворов составляет 1,0–1,5 л/ч. Объем вводимых растворов определяется так же, как и объем растворов для внутривенных инфузий. Оральная регидратация обеспечивает больным с I и части больных со II степенью дегидратации ликвидацию обезвоживания и положительную динамику восстановления нарушенных параметров гомеостаза.
Второй этап регидратационной терапии проводится внутривенным или оральным методами. Объем вводимой жидкости определяется величиной ее потери за 4–6–8 ч. Внутривенная регидратация осуществляется с объемной скоростью 40–60 мл/мин, а оральная — 1,0–1,5 л/ч.
Пример расчета. За 6 ч после окончания I этапа регидратационной терапии потери жидкости у больного с испражнениями составили 2100 мл. Следовательно, больному нужно ввести внутривенно 2100 мл раствора Квартасоль с объемной скоростью 60 мл/мин или раствор Цитроглюкосолан в объеме 2100 мл с объемной скоростью 1 л/ч.
Этиотропная терапия холеры проводится для сокращения длительности симптомов болезни и сроков очищения организма от возбудителя. Длительность терапии — 5 суток. Если нет рвоты, то антибиотики назначают перорально (доксициклин 0,2 г однократно, ломефлоксацин 0,4 г однократно, хлорамфеникол 0,5 г 4 раза, норфлоксацин 0,4 г 2 раза, офлоксацин 0,2 г 2 раза, пефлоксацин 0,4 г 2 раза в сутки). При дегидратации III–IV степени внутривенно вводят амикацин 0,5 г 2 раза, гентамицин 0,08 г 2 раза, офлоксацин 0,4 г 1 раз и др.
Необходимо наряду с антибактериальной терапией использовать в терапии пробиотики (Бифиформ, Бифидумбактерин форте, Аципол, Хилак форте, Линекс, Пробифор и др.) 7–10 дней. Применение в комплексной терапии пробиотиков способствует быстрому восстановлению микробиоценоза кишечника, препятствует формированию вибриононосительства и сокращает сроки госпитализации.
В острый период болезни назначают стол № 4, затем № 13. Выписка больных проводится после клинического выздоровления и трех отрицательных результатов бактериологических исследований кала. Больные декретированных групп обследуются четырехкратно, дополнительно им проводится бактериологическое исследование желчи. Все контрольные исследования производятся через 24–36 ч после окончания лечения антибиотиками.
После выписки все реконвалесценты подлежат диспансерному наблюдению в кабинете инфекционных заболеваний в течение одного года. Необходимо исследование испражнений для исключения вибриононосительства.
Прогноз. При своевременной рациональной терапии прогноз благоприятный. Отягчающим моментом являются тяжелые сопутствующие заболевания, а также неправильно проводимая регидратационная терапия.
Профилактика. Профилактические мероприятия направлены на улучшение социально-экономических и санитарно-гигиенических условий жизни населения: обеспечение доброкачественной питьевой водой, обеззараживание сточных вод, санитарная очистка населенных мест, повышение санитарной культуры населения и др.
Система эпидемиологического надзора включает два основных направления работы:
- предупреждение завоза возбудителя из-за рубежа и распространение его на территории страны, что регламентируется Правилами по санитарной охране территории;
- целенаправленное исследование воды поверхностных водоемов на наличие холерных вибрионов (в зонах санитарной охраны водозаборов, местах массового купания, ниже сброса сточных вод, в том числе условно чистых вод электростанций, акваториях портов и т. п.).
Для предотвращения завоза возбудителя холеры из-за рубежа постоянно анализируют информацию о заболеваемости холерой в зарубежных странах, проводят санитарный досмотр прибывших из-за рубежа транспортных средств, проводят бактериологическое исследование граждан, заболевших острыми кишечными инфекциями в течение 5 дней после прибытия из неблагополучных по холере стран, и др.
При угрозе распространения холеры в очаге инфекции может быть проведена химиопрофилактика: используют доксициклин 0,2 г 1 раз в сутки или ципрофлоксацин 0,25 г 2 раза в сутки в течение 4 дней. Целесообразно применение пробиотиков. Специфическая профилактика холеры имеет вспомогательное значение. Ее проводят по эпидемиологическим показаниям. Для специфической профилактики применяют холерную вакцину и холероген-анатоксин. Вакцину, содержащую 8–10 вибрионов в 1 мл, вводят подкожно, первый раз 1 мл, второй раз (через 7–10 дней) 1,5 мл. Детям 2–5 лет вводят 0,3 и 0,5 мл, 5–10 лет — 0,5 и 0,7 мл, 10–15 лет — 0,7–1 мл соответственно. Холероген-анатоксин назначают однократно ежегодно. Ревакцинацию проводят по эпидемическим показаниям не ранее 3 мес после первичной иммунизации. Препарат вводят строго ниже угла лопатки подкожно. Взрослым вводят 0,5 мл препарата (для ревакцинации также 0,5 мл). Детям от 7 до 10 лет вводят 0,1 и 0,2 мл соответственно, 11–14 лет — 0,2 и 0,4 мл, 15–17 лет — 0,3 и 0,5 мл. Международное свидетельство о вакцинации против холеры действительно в течение 6 мес после вакцинации или ревакцинации.
ВОЗ не рекомендует использование парентеральной противохолерной вакцины из-за ее низкой защитной эффективности и тяжелых побочных реакций. В настоящее время на рынке имеется два типа безопасных и эффективных оральных вакцин против холеры. Оба типа являются цельноклеточными убитыми вакцинами, одна из которых содержит рекомбинантную B-субъединицу. Эти вакцины обеспечивают устойчивую защиту на уровне более 50% в течение двух лет в эндемичных очагах холеры. Вакцина (Dukoral) прошла предварительную оценку ВОЗ и имеет лицензию более чем в 60 странах. Выявлено, что Dukoral обеспечивает кратковременную защиту от V. cholerae O1 на уровне 85–90% среди всех возрастных групп в течение 4–6 месяцев после иммунизации. Вакцина (Shanchol), в отношении которой ожидается предварительная оценка ВОЗ, обеспечивает более длительную защиту против V. cholerae O1 и О139 среди детей в возрасте до пяти лет. Две дозы обеих вакцин вводятся с интервалом от 7 дней до 6 недель. Вакцина с B-субъединицей (Dukoral) растворяется в 150 мл безопасной воды. По рекомендациям ВОЗ, в регионах, где холера является эндемической, а также в регионах, где существует опасность возникновения вспышек болезни, иммунизацию вакцинами против холеры необходимо использовать в сочетании с обычно рекомендуемыми контрольными мерами. Вакцины предоставляют кратковременную защиту в то время, как принимаются такие долговременные меры, как улучшение качества воды и санитарии.
Странам, расположенным рядом с регионом, охваченным холерой, необходимо соблюдать следующие меры:
- улучшить готовность к тому, чтобы быстро принять ответные меры на вспышку болезни в случае, если холера распространится через границы, и ограничить ее последствия;
- улучшить эпиднадзор для получения данных для оценки риска и раннего выявления вспышек болезни, включая создание системы активного эпиднадзора.
Однако необходимо избегать использования на практике следующих мер, так как они оказались неэффективными, дорогостоящими:
- массовая химиопрофилактика не оказывает воздействия на распространение холеры, так как может иметь неблагоприятные последствия из-за повышения устойчивости к противомикробным препаратам и создает ложное чувство безопасности;
- ограничения в торговле и поездках между странами или между различными районами внутри страны;
- создание санитарного карантина на границах — мера, которая отвлекает ресурсы и, вместо того, чтобы объединять усилия, препятствует формированию атмосферы хорошего сотрудничества между странами.
Литература
Г. К. Аликеева, кандидат медицинских наук
Н. Д. Ющук, доктор медицинских наук, профессор, академик РАМН
Н. Х. Сафиуллина, кандидат медицинских наук
А. В. Сундуков, доктор медицинских наук, профессор
Г. М. Кожевникова, доктор медицинских наук, профессор
МГМСУ, Москва
Контактная информация об авторах для переписки: safiullina06@mail.ru
Интервью с д-ром Дхиманом Баруа о применении оральных регидратационных солей
Выпуск 87, номер 2, февраль 2009 г., 81-160

Д-р Дхиман Баруа начал работать в ВОЗ в 1965 г. в составе группы по борьбе с холерой, базирующейся в Маниле, Филиппины. В 1966 г. он стал работать в штаб-квартире ВОЗ в Женеве в качестве медицинского эксперта по холере и другим диарейным болезням. В 1978 г. он создал Программу по борьбе с диарейными болезнями. За время своей карьеры в ВОЗ он подготовил работников здравоохранения во многих странах в области регидратационной терапии и других аспектов диарейных болезней на базе медицинских учреждений, в частности, Международного центра научных исследований в области диарейных болезней (International Centre for Diarrhoeal Disease Research) в Дакке, Бангладеш.
Ежегодно жизнь миллионов людей удается спасти благодаря разработке простого лекарства, называемого раствором оральных регидратационных солей (ОРС), однажды охарактеризованным журналом Lancet. как "потенциально самое важное медицинское достижение" 20-го века. Однако на протяжении целого ряда лет д-р Дхиман Баруа (Dhiman Barua), Всемирная организация здравоохранения (ВОЗ), и д-р Дилип Махаланабис (Dilip Mahalanabis), Международный медицинский исследовательский и образовательный центр имени Джона Хопкинса (Johns Hopkins International Center for Medical Research and Training) в Колкате, Индия, пытались убедить медицинское сообщество в том, что такие растворы могут вводить люди, прошедшие лишь базовую подготовку или не прошедшие никакой подготовки вообще.
Вопрос: Не могли бы Вы рассказать о том, как впервые столкнулись с холерой?
Ответ: Впервые я столкнулся с холерой в возрасте 11 лет. Жители деревни, расположенной там, где сейчас находится Бангладеш, умирали от холеры. Я спросил врача, почему они умирают, и он ответил мне, что единственным лекарством от этой болезни является внутривенный солевой раствор и что без него люди умирают. И на моих глазах врач, его жена, которая была моей родственницей, и две их дочери умерли. Наша семья не пострадала в отличие от большинства семей в деревне. Люди гибли как мухи. Это было ужасно.
Вопрос: Как эти ранние переживания в связи с холерой повлияли на Вашу будущую работу?
Ответ: Являясь профессором Школы тропической медицины в Колкате (Kolkata School of Tropical Medicine), я расследовал эпидемии холеры на местах. Я видел умирающих людей и снова вспоминал о том, что я видел в 11 лет. Внутривенного солевого раствора не было. Поэтому, чтобы приготовить его, работники здравоохранения брали воду из грязных водоемов, кипятили ее и добавляли в нее соль! Более примитивного способа приготовления раствора, предназначаемого для внутривенных инъекций, нельзя вообразить.
Вопрос: Каким образом ситуация с холерой в Африке изменила Ваш подход к этой проблеме в ВОЗ?
Ответ: В те дни внутривенный солевой раствор выпускали в стеклянных бутылках, так как пластиковых бутылок не было, а литровая бутылка была настолько тяжелой, что транспортировать ее по воздуху было во много раз дороже, чем саму жидкость. Это делало невозможным поставки тонн внутривенного солевого раствора, необходимых для удовлетворения спроса в Африке, где в 1970 г. 40 стран были охвачены холерой. ВОЗ была завалена просьбами африканских стран о поставках внутривенных солевых растворов. Один консультант ВОЗ прислал нам телеграмму из Гвинеи, в которой писал, что видел "детей, плавающих в холерных испражнениях своих родителей". Таких ужасающих обстоятельств я не мог себе представить.
Это заставило нас задуматься об альтернативных вариантах использования оральной регидратации вместо внутривенных жидкостей. Но работающие в больницах врачи были против того, чтобы позволить необученным людям использовать оральную регидратацию. (Бывший Генеральный директор) д-р [Хафдан] Малер упорно поддерживал эту позицию; мы имели длительные дискуссии о возможном использовании оральной регидратации вместо внутривенных жидкостей. И, в конечном итоге, он согласился с моим предложением и направил меня в Африку для проведения пяти учебных курсов в разных странах. Мы смогли поставлять пакеты ОРС, которые были гораздо дешевле внутривенных жидкостей.
Вопрос: Что дало Вам посещение Махаланабиса, работавшего с беженцами в Бангаоне, Индия, в 1971 г. во время вспышки холеры?
Ответ: Я увидел невероятное количество больных и обезвоженных людей, лежащих на полу. У Махаланабиса были емкости с оральной регидратационной жидкостью, каждая из которых имела отверстие сбоку. Он просил родственников выливать раствор в чашки и кружки для кормления пациентов. Когда пациент ощущает жажду, он пьет. Если он больше не ощущает жажду, это значит, что тяжелой дегидратации больше нет. Когда пациент снова здоров, вкус раствора кажется ему скверным. Если вы сильно обезвожены, ОРС чудесен на вкус. То, что я увидел в Бангаоне, убедило меня в правильности нашего решения использовать раствор ОРС в Африке и позволить людям, прошедшим минимальную подготовку, вводить его.
Вопрос: И как же ВОЗ смогла организовать производство ОРС в больших количествах, которые были необходимы?
Ответ: В конце 1970 г. одна швейцарская компания разработала упаковку для ингредиентов в форме пакетов из алюминиевой фольги, предотвращающей впитывание влаги и образование комков. Срок годности стал большим, а транспортировка — простой. Это было великим открытием. Без этой разработки мы бы никогда не добились успеха. Новый пакет стал символом успеха оральной регидратационной терапии. Многочисленные учебные мероприятия обеспечили надлежащее проведение этой терапии. Педиатры, участвовавшие в семинаре ВОЗ, согласились с использованием единого состава для всех типов острой диареи во всех возрастных группах; этот состав был разработан в результате многолетних исследований в Колкате и Дакке.
Вопрос: Почему врачи противились тому, чтобы доверить ОРС людям без медицинского образования?
Ответ: Врачи, работающие в больницах, рассматривали оральную регидратационную терапию как лечение второго класса. Единственный случай смерти во время их дежурства — всегда шок. Они привыкли считать число смертей, а не число спасенных жизней. Педиатры в развитых странах опасались того, что концентрация натрия в составе слишком высока для детей, которые могут умереть от гипернатриемии. Потребовалось много времени на убеждение критиков в том, что практический опыт не выявил каких-либо негативных последствий. Мы предложили им попробовать это самим. Я помню, как был поражен врач из Пакистана, когда он увидел замечательное воздействие ОРС на одного из его пациентов. Он встал на колени у кровати пациента, которая была очень грязной, и сказал: "Аллах, что я вижу?"
Вопрос: Как действует программа после того, как Вы ушли из нее?
Ответ: Я очень рад, что закончились панические реакции, приводившие к деструктивным ограничениям на поездки и торговлю в отношении стран, охваченных холерой, которые вводили их соседи и с которыми мы боролись в 1960-1970-х годах. Это произошло благодаря наличию оральной регидратационной терапии, которая предотвращает смерть, а, следовательно, и страх. В 1950-1960-х гг. ежегодная глобальная смертность в результате диареи среди детей в возрасте до пяти лет достигала около пяти миллионов, тогда как в середине 1980-х и в 1990-х гг. она снизилась примерно до двух миллионов. Возможно, что причиной такого улучшения не является одна только оральная регидратационная терапия, но она, безусловно, сыграла в этом решающую роль.
Я оставлял программу в очень способных руках д-ра Майкла Мерсона (Michael Merson), который прекрасно проявил себя в продвижении и проведении мероприятий в целях надлежащего использования оральной регидратационной терапии. Ему, в значительной мере, принадлежит заслуга в превращении "самого важного медицинского достижения" 20-го века в семейное лекарство во всем мире. Его преждевременный уход из программы и некоторые другие изменения в ВОЗ негативно сказались на дальнейшей поддержке, которая все еще была необходима. Я надеюсь, что недавние усилия Генерального директора ВОЗ д-ра Маргарет Чен по возрождению первичной медико-санитарной помощи увенчаются успехом и деятельность по обеспечению надлежащего использования ОРС получит необходимую поддержку. ■
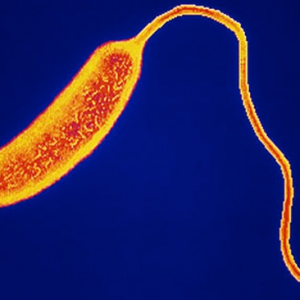
Холера — это острая кишечная инфекция, вызываемая холерным вибрионом. Для болезни характерны обильная диарея и рвота, приводящие к обезвоживанию организма. Жителями европейских стран холера воспринимается скорее как исторический факт. Тем ни менее в настоящее время это заболевание регистрируется в 53 странах, главным образом в Африке и Азии. Согласно данным ВОЗ ежегодно регистрируется около 3-5 миллиона случаев холеры, из которых 100-120 тысяч заканчиваются смертью! Случаи холеры в европейских странах единичны, зачастую завезенные из других неблагополучных в этом отношении стран. Однако в государствах, имеющих выход к морю также не исключено возникновение этой инфекции. Так, в украинском городе Мариуполе в 2011 году была зарегистрирована вспышка холеры. А начавшаяся в октябре 2010 года эпидемия холеры на Гаити затронула 7 % населения этого государства и по состоянию на май 2015 г. забрала жизни 9700 человек.
Эпидемии холеры
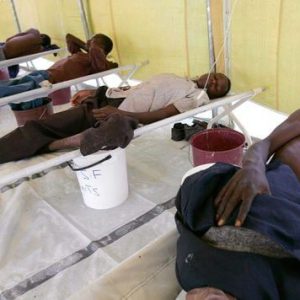
Холера относится к особо опасным инфекциям, она способна привести к большим человеческим потерям. До начала XIX века холерой болели только в Южной Азии (бассейны рек Брахмапутры и Ганга). Однако вскоре болезнь распространились по всем континентам. Так, за период 1817-1926 гг. было зарегистрировано шесть пандемий, которые унесли жизни миллионов людей. Значительные эпидемии холеры с большим количеством смертей наблюдались в XIX веке во многих регионах России.
Ученым и медикам удалось более подробно изучить возбудителя холеры, механизм передачи заболевания, что помогло разработать эффективные противоэпидемические мероприятия. Благодаря этому распространение холеры в ее исторических очагах в Индии было остановлено на тридцать пять лет. Однако в 1961 году холера возникла на о. Сулавеси и быстро перекинулась на другие континенты, так возникла седьмая пандемия холеры, которая длилась тридцать лет.
Вспышки холеры регистрируются и в настоящее время, главным образом в африканских и азиатских странах.
Причины возникновения
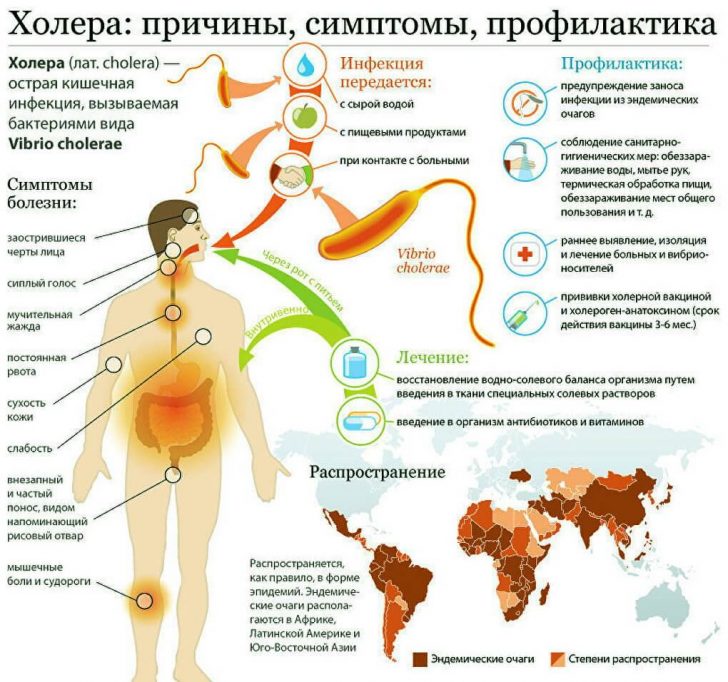
Холерный вибрион — это извитая бактерия-палочка, обладающая высокой подвижностью. Холера вызывается классическим холерным вибрионом или вибрионом Ель-тор.
Источником инфекции является зараженный человек. Больной выделяет бактерии с рвотой, калом, что загрязняет объекты окружающей среды. Механизм передачи холеры — фекально-оральный. Зачастую болезнь распространяется именно благодаря водному пути передачи. Человек заболевает при употреблении загрязненной холерными вибрионами воды, ее заглатывании во время купания, а также после употребления овощей и фруктов, вымытых такой водой. Возможен и пищевой путь передачи, когда человек употребляет в пищу рыбу, а также морепродукты, раки, выросшие в зараженной воде. Ну и, наконец, контактно-бытовой путь, ведь на предметы обихода, посуду, дверные ручки попадают вибрионы. Взявшись за такие предметы, а потом, дотронувшись руками рта, человек рискует заболеть холерой.
Воздействие холерного вибриона

При заглатывании холерных вибрионов, они попадают в желудок. Здесь под воздействием соляной кислоты часть из них погибает, другая часть — продвигается в кишечник. Кишечная щелочная среда является очень комфортной для бактерии. Вибрионы начинают свою бурную жизнедеятельность и выделяют токсин. Под действием токсина увеличивается проницаемость клеток. Из внеклеточного пространства в просвет кишечника выходят вода, а также калий, хлор, натрий, белок. При этом усиливается перистальтика кишечника, так возникают обильная диарея и рвота. С жидкостью выводятся и минеральные вещества, белки, что в результате приводит к дегидратации и нарушению водно-минерального обмена. В течение всего одного часа больной может потерять литр жидкости!
Симптомы холеры
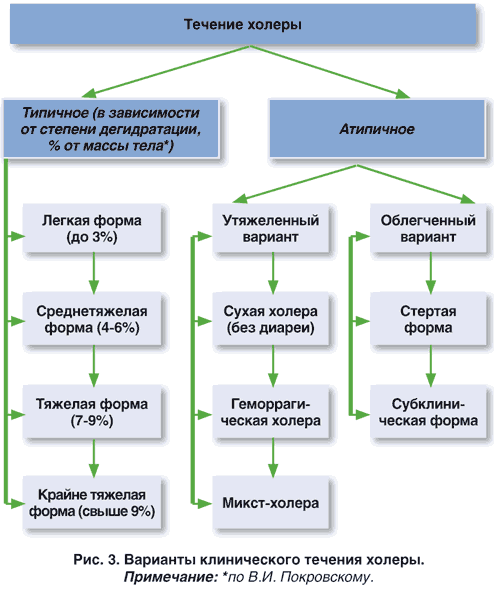
Клиническая картина заболевания, ее выраженность будет зависеть от степени тяжести холеры. Около 80% всех случаев холеры протекают в легкой или умеренной форме. Тяжелая форма заболевания встречаются реже, но именно она представляет настоящую угрозу для жизни. Различают типичную и атипичную холеру.
Степень тяжести состояния больного определяется степенью дегидратации (обезвоживания):
- І степень — потеря жидкости составляет 1-3% от массы тела;
- ІІ степень — 4-6% от массы тела;
- ІІІ степень — 7-9% от массы тела;
- ІV степень — 10% и более от массы тела.
При легкой форме заболевания кратность стула варьирует в пределах трех-десяти раз. Вначале отмечается кашицеобразный кал, затем он становится все более водянистым. Больной может почувствовать переливание жидкости в кишечнике. Спустя пару часов без предшествующей тошноты возникает рвота. Больной рвет сначала съеденной пищей, затем желудочным содержимым. При легкой форме холеры потеря жидкости умеренная. Отмечаются также слабо выраженная жажда, мышечная слабость. Показатели температуры, частоты сердечных сокращений, артериального давления обычно находятся в норме.
При средней степени тяжести холеры кратность стула увеличивается до пятнадцати-двадцати раз за сутки. Наблюдается многократная рвота, которая также напоминает рисовый отвар. Рвотные массы могут быть окрашены в желтоватый цвет за счет желчи. В таком случае признаки дегидратации становятся гораздо выраженнее: больного беспокоят сильная жажда, утолить которую не удается приемом воды, резкая мышечная слабость, судороги мышц конечностей, уменьшение объема выделяемой мочи. При осмотре отмечаются сухость кожи, слизистых оболочек, налет на языке, осиплость голоса, некоторое снижение артериального давления и учащение сердцебиения.
Обратите внимание: при холере температура никогда не повышается выше 36,6 градусов. Чем тяжелее течение заболевания, тем ниже опускается температура тела.
Во время осмотра врач также может определить стойкое снижение давления, учащение сердцебиения и дыхания. Голос больного становится еле слышным.
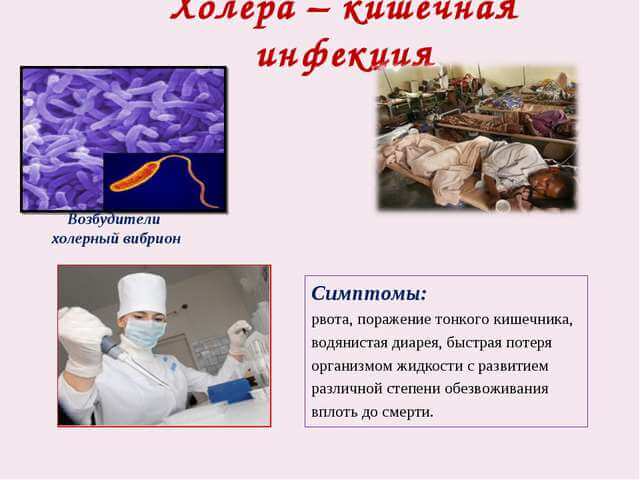
При молниеносной холере обильные и неукротимые диарея с рвотой способны привести к развитию дегидратационного шока всего за каких-то десять-двенадцать часов. При такой форме заболевания состояние больного очень тяжелое, сознание угнетенно. У пациента полностью отсутствует голос, а судороги скелетных мышц практически не прекращаются. Захваченная кожная складка на животе не расправляется более двух секунд. Веки и рот больного не способны полностью смыкаться из-за снижения тонуса. Температура тела снижается до 35-34 градусов. Кожа становится синюшной, а кончик носа, пальцы — багровыми. Отмечается учащенное сердцебиение и дыхание, давление определить не удается. Диурез отсутствует. Такая форма холеры часто приводит к смертельному исходу.
Для сухой холеры характерно быстрое развитие гиповолемического шока, признакам которого являются отсутствие диуреза, снижение артериального давления, учащенное дыхание, судороги, угнетение центральной нервной системы. Характерно, что гиповолемический шок развивается еще до момента появления диареи и рвоты. Сухая холера характеризуется высокой летальностью.
Стертая форма заболевания клинически может себя ни чем не проявлять. Обычно инфекции обнаруживается при лабораторном исследовании людей, производимом по эпидемиологическим показателям. Опасность состоит в том, что люди со стертой формой заболевания также выделяют холерный вибрион во внешнюю среду. Такой человек может стать причиной заражения других людей.
Диагностика
Для диагностики холеры еще до начала антибиотикотерапии у больного отбирают кал, а также рвотные массы. Проводят бактериальное исследование отобранных образцов. Это золотой стандарт диагностики холеры.
Кроме того, может проводиться и серологическая диагностика болезни. Для этого отбирают образец крови. Применяются следующие диагностические методы: РНГА, РН, ИФА.
Могут применяться и методы экспресс-диагностики, но они носят скорее ориентировочный характер. К эскпресс-диагностике относят метод иммобилизации и микроагглютинации холерных вибрионов под влиянием противохолерной сыворотки.

Принципы лечения холеры
Всех людей, больных холерой, а также с предположительным диагнозом в обязательном порядке направляют в инфекционный стационар. Больных помещают в отдельные боксы, а при большом количестве пациентов организовывают специальное отделение.
Основные принципы терапии холеры:
- Восстановление ОЦК (объема циркулирующей крови);
- Восстановление электролитного баланса;
- Влияние на возбудителя.
Регидратационная терапия проводится в два этапа. Цель первого этапа (начальная регидратация) — восстановление сформировавшегося дефицита воды и электролитов. Цель второго этапа (компенсаторная регидратация) — устранение продолжающихся водноэлектролитных потерь.
Первичная регидратация должна осуществляться как можно раньше, еще на догоспитальном этапе. Обычно ее проводят в течение четырех первых часов.
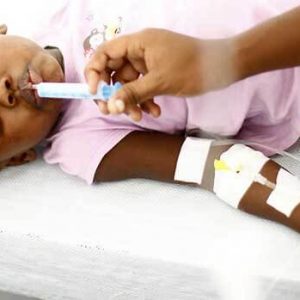
Для восстановления водно-электролитного баланса используют солевые растворы. При холере с легкой и средней степенью дегидратации достаточно принимать пероральные растворы: это ОРС (орально солевой раствор), Регидрон. Раствор принимают дробно по чайной (столовой) ложке каждую минуту. Расчет необходимой дозы раствора производится с учетом потерь жидкости.
При тяжелой степени дегидратации солевые растворы (Трисоль, Ацесоль, Квартасоль) назначают внутривенно сначала струйно, затем капельно.
Кроме того в борьбе с холерой используют антибактериальные средства. Их применение позволяет уменьшить симптомы и продолжительность заболевания. Холерные вибрионы чувствительны к тетрациклину, доксициклину, азитромицину, ципрофлоксацину.
Выписывают больного после полного клинического выздоровления и получения отрицательного результата трехкратного бактериального исследования кала.
Профилактика холеры
Холера — это заболевание, способное привести к эпидемиям. Именно поэтому ВОЗ внедряет профилактические меры по всему миру.
Профилактика должна осуществляться в общегосударственном масштабе. Так, для предупреждения заболевания необходимо наладить систему водоснабжения, подаваемая питьевая вода должна быть обеззаражена и регулярно исследоваться. Кроме того, необходимо внедрить мониторинг состояния воды в водоемах с исследованием ее на наличие холерного вибриона. В районах эндемически неблагополучных в отношении холеры рекомендуют использовать пероральную вакцину.

Безусловно, важную роль играет и личная профилактика. Это особенно важно, ведь сейчас люди много путешествуют и могут оказаться в неблагоприятной в отношении холеры стране. Профилактические меры очень простые:
- Не купаться в неизвестных водоемах;
- Не употреблять сырую воду, пить только безопасную воду;
- Тщательно мыть руки после туалета, перед едой;
- Не употреблять еду в местах несертифицированной торговли;
- Не употреблять сырые морепродукты и рыбу.
Григорова Валерия, медицинский обозреватель
15,246 просмотров всего, 22 просмотров сегодня
Читайте также:


