Астигматизм косоглазие амблиопия атрофия нерва


Содержание:
- 1 Амблиопия дисбинокулярная
- 2 Амблиопия истерическая
- 3 Амблиопия обскурационная
- 4 Астигматизм
- 5 Атрофия зрительного нерва
- 6 Народная медицина рекомендует
Понижение зрения без видимой анатомической или рефракционной основы.
Этиология. Расстройство бинокулярного зрения главным образом при содружественном косоглазии.
Патогенез. Стойкое торможение зрительных восприятий постоянно косящего глаза при монолатеральном косоглазии.
Симптомы.
- Понижение остроты зрения, обычно значительное.
- Очки, исправляющие аномалию рефракции (если она имеется), зрения не улучшают.
- Зрительная фиксация часто нарушена.
- Точное определение местоположения видимого предмета затруднено.
- Объективно каких-либо изменений преломляющих сред и дна глаза нет.
Течение. При постоянном отклонении одного из глаз амблиопия развивается довольно быстро. Понижение центрального зрения часто ведет к расстройству зрительной фиксации и к так называемой нецентральной фиксации. Указанные нарушения постепенно приобретают все более стойкий, в ряде случаев необратимый характер.
Диагноз. Установление диагноза не представляет затруднений. Следует учитывать, что дисбинокулярная амблиопия, как правило, односторонняя и встречается при монолатеральном косоглазии. С целью выявления невидимых органических изменений в зрительной системе и уточнения прогноза, помимо обычных методов диагностики, целесообразны:
- офтальмохромоскопия,
- квантитативная кампиметрия,
- проба с отрицательным последовательным образом,
- проба с использованием феномена Гайдингера и электрофизиологические исследования.
Профилактика. Прежде всего — предупреждение содружественного косоглазия. При уже возникшем монолатеральном косоглазии развитие амблиопии можно предотвратить путем выключения из акта зрения ведущего глаза (с помощью повязки или специальных устройств — окклюдоров).
Прогноз. При центральной фиксации своевременно начатое лечение, как правило, приводит к повышению остроты зрения. При нецентральной фиксации это удается далеко не всегда. Прогноз тем хуже, чем раньше возникла амблиопия, чем длительнее она существует и чем позднее начато лечение. Результаты лечения стоики только при переходе монолатерального косоглазия в альтернирующее или в случае восстановления бинокулярного зрения.
Этиология и патогенез. Одна из форм проявления истерии, при которой подкорковые функции преобладают над корковыми вследствие слабости последних.
Симптомы.
- Внезапно наступает понижение остроты центрального зрения, как правило, двустороннее.
- Наблюдаются
- концентрическое сужение поля зрения,
- иногда скотомы в поле зрения,
- концентрическое сужение поля зрения,
- гемианопсии,
- изменение чувствительности кожи век, роговицы,
- светобоязнь,
- спазм аккомодации и конвергенции и т.д.
Течение зависит от общего состояния больного. Длительность процесса — от нескольких часов до многих месяцев.
Диагноз затруднителен, особенно в случаях, когда понижение зрения является единственным или почти единственным признаком болезни. Следует иметь в виду возможность ретробульбарного неврита. Амблиопию истерическую нелегко отличить от симуляции.
Профилактика и лечение. Основная роль принадлежит психотерапии и устранению психотравмирующих влияний. Следует рекомендовать покой, нейтральную местную терапию, внутрь бромиды, препараты валерианы и др.
Этиология. Помутнение роговицы и хрусталика, обычно врожденное или рано приобретенное.
Патогенез. Функциональная недеятельностъ глаз и связанная с этим задержка развития зрительного анализатора.
Симптомы. Низкая острота зрения, несмотря на устранение помутнений и отсутствие выраженных анатомических изменений глазного дна.
Диагноз не представляет затруднений.
Прогноз тем хуже, чем интенсивнее помутнение роговицы и хрусталика, и чем длительнее оно существует. На значительное улучшение зрения нельзя рассчитывать, так как понижение его обычно обусловлено не только функциональным расстройством, но и анатомическими изменениями в нейрорецепторном аппарате глаза.
Этиология и патогенез. Аномалия строения глаз, которая выражается в том, что радиус кривизны роговицы (редко хрусталика) в различных меридианах оказывается неодинаковым. Имеется два главных взаимно перпендикулярных меридиана с наиболее сильной и наиболее слабой преломляющей способностью, вследствие чего изображения предметов на сетчатке всегда бывают нечеткие, искаженные. Иногда астигматизм развивается после операций, болезней роговицы, после ранений глаз.
Классификация:
-
Правильный астигматизм — преломляющая сила одинакова по всему меридиану.
Неправильный астигматизм — эта сила неодинакова.
Прямой астигматизм — более сильная рефракция в вертикальном меридиане.
Обратный астигматизм — более сильная рефракция в горизонтальном меридиане.
Простой астигматизм — в одном из главных меридианов эмметропия, в другом — миопия или гиперметропия.
Сложный астигматизм — в обоих главных меридианах амнетропия одинакового вида, но различной степени.
Смешанный астигматизм — в одном из главных меридианов миопия, в другом — гиперметропия.
Симптомы.
- Понижение зрения,
- быстрое утомление глаз при работе,
- головные боли,
- в ряде случаев — хронический блефароконъюнктивит.
- При исследовании отмечается разница в преломляющей силе глаза в разных меридианах.
Данная аномалия отличается стойкостью. Приобретенный астигматизм после ранения или операции глаза, как правило, постепенно самостоятельно выравнивается.
Диагноз устанавливают на основе определения рефракции путем скиаскопии.
Лечение.
- Постоянное ношение очков.
- При простом астигматизме назначают астигматические линзы, дающие наилучшую остроту зрения.
- Ось астигматической линзы устанавливают в меридиане, рефракцию которого исправлять не надо.
- При сложном и смешанном астигматизме с помощью астигматической линзы рефракцию одного меридиана подравнивают к рефракции другого и получившуюся аметропию исправляют сферической линзой.
- Улучшение зрения при неправильном астигматизме возможно с помощью контактной линзы.
Э. Милютина, г. Житомир
В основе астигматизма, как вы уже поняли, — аномалия строения роговицы (реже хрусталика) глаза, в результате которой у человекаЪазличная острота зрения по вертикали и горизонтали. Проявляется астигматизм понижением зрения, видением предметов искривленными, быстрым утомлением глаз при работе, головной болью. Основной метод лечения — постоянное ношение очков с астигматическими линзами. Правильно подобранные линзы позволяют сохранить высокую остроту зрения и хорошую работоспособность.
Существуют и специальные упражнения для глаз. Основная их цель — укрепление мышц глаза. Такие упражнения рекомендуют людям с близорукостью. Они могут быть полезны и при некоторых разновидностях астигматизма.
Специалистами НИИ глазных болезней им. Гельмгольца разработан комплекс упражнений, который рекомендуется применять ежедневно в течение 5-10 минут каждые 2-2,5 часа напряженной работы (чтение, школьные занятия, работа на компьютере).
1. 6 раз по 5 секунд нужно зажмурить и открыть глаза. Затем быстро поморгать 1-2 минуты.
2. Держать палец на расстоянии 30 см от носа и переводить взгляд с выбранной точки на горизонте на точку на своем пальце по 10-12 раз.
3. То же самое полезно проделать, попеременно закрывая то правый, то левый глаз.
4. Очень полезно повращать глазами вверх, вниз и вправо, влево при закрытых веках.
5. В заключение, смотря прямо перед собой, скосить глаза к носу. Повторить 6-8 раз.
Характеризуется снижением зрительных функций и побледнением диска зрительного нерва.
Этиология.
- Различные патологические процессы в зрительном нерве и сетчатке (воспаление, дистрофия, отек, нарушение кровообращения, сдавление зрительного нерва, его повреждения),
- заболевания центральной нервной системы (опухоли головного мозга, абсцессы, менингит, сифилитические поражения),
- гипертоническая болезнь,
- атеросклероз,
- профузные кровотечения,
- интоксикации,
- наследственные причины.
Патогенез. Деструкция нервных волокон, замещение их глиозной и соединительной тканью, облитерация капилляров, питающих зрительный нерв.
Классификация. Различают:
- первичную, или простую, атрофию зрительного нерва и вторичную атрофию зрительного нерва (послевоспалительную или послезастойную).
- Атрофия зрительного нерва может быть частичной и полной, стационарной и прогрессирующей, односторонней и двусторонней.
Клиническая картина.
- При первичной атрофии офтальмоскопически отмечается бледный диск зрительного нерва с четкими границами, образование плоской (блюдцеобразной) экскавации, сужение артериальных сосудов сетчатки.
- Центральное зрение снижено.
- Поле зрения концентрически сужено, имеются центральные и секторообразные скотомы.
- Вторичная атрофия офтальмоскопически характеризуется побледнением диска зрительного нерва, имеющего в отличие от первичной атрофии нечеткие границы.
- В ранней стадии отмечается легкое проминирование диска зрительного нерва и расширение вен, в поздней стадии эти симптомы обычно отсутствуют.
- Часто наступает апланация диска, границы его сглаживаются, сосуды суживаются.
- При исследовании поля зрения наряду с концентрическим сужением определяются гемианопические выпадения, наблюдающиеся при объемных процессах в полости черепа (опухоли, кисты).
- При атрофии после осложненных застойных дисков выпадения в поле зрения зависят от локализации процесса в полости черепа.
Атрофия зрительных нервов при табесе и прогрессирующем параличе имеет характер простой атрофии. Отмечается постепенное снижение зрительных функций, прогрессирующее сужение поля зрения, особенно на цвета. Центральная скотома возникает редко. В случаях атеросклеротической атрофии, появляющейся вследствие ишемии ткани диска зрительного нерва, отмечаются прогрессирующее снижение остроты зрения, концентрическое сужение поля зрения, центральные и парацентральные скотомы. Офтальмоскопически определяются первичная атрофия диска зрительного нерва и артериосклероз сетчатки. Для атрофии зрительного нерва, обусловленной склерозом внутренней сонной артерии, типична назальная или биназальная гемианопсия.
Гипертоническая болезнь может привести к вторичной атрофии зрительного нерва, обусловленной гипертонической нейроретинопатией. Изменения поля зрения разнообразны, центральные скотомы наблюдаются редко. Атрофия зрительных нервов после профузных кровотечений (чаще желудочно-кишечных и маточных) развивается обычно спустя некоторое время. После ишемического отека диска зрительного нерва наступает вторичная резко выраженная атрофия зрительного нерва со значительным сужением артерий сетчатки. Изменения поля зрения разнообразны, часто наблюдаются сужение границ и выпадение нижних половин поля зрения. Атрофия зрительного нерва от сдавления, вызванная патологическим процессом (чаще опухоль, абсцесс, гранулема, киста, хиазмальный арахноидит) в орбите или полости черепа, обычно протекает по типу простой атрофии. Изменения поля зрения различны и зависят от локализации поражения.
В начале развития атрофии зрительных нервов от сдавления нередко наблюдается значительное расхождение между интенсивностью изменений глазного дна и состоянием зрительных функций. При нерезко выраженном побледнении диска зрительного нерва отмечаются значительное понижение остроты зрения и резкие изменения поля зрения. Сдавление зрительного нерва приводит к развитию односторонней атрофии, сдавление хиазмы или зрительных трактов всегда вызывает двустороннее поражение.
Семейная наследственная атрофия зрительных нервов (болезнь Лебера) наблюдается у мужчин в возрасте 16-22 лет в нескольких поколениях; передается по женской линии. Начинается с ретробульбарного неврита и резкого снижения остроты зрения, которые через несколько месяцев переходят в первичную атрофию диска зрительного нерва. При частичной атрофии функциональные и офтальмоскопические изменения менее выражены, чем при полной. Последняя отличается резким побледнением, иногда сероватым цветом диска зрительного нерва, амаврозом.
Профилактика.
- Повторные переливания крови при профузных кровотечениях.
- Предупреждение интоксикаций.
- Своевременное лечение заболеваний, ведущих к атрофии зрительного нерва.
Лечение. Общую терапию проводят в зависимости от характера основного заболевания. Для улучшения кровоснабжения зрительного нерва назначают сосудорасширяющие препараты:
- никотиновую кислоту в 1 % растворе внутривенно по 1 мл (вместе с глюкозой) ежедневно в течение 10-15 дней или внутрь по 0,05 г 3 раза в день после еды.
- Вместо никотиновой кислоты используют Никошпан (по 1 таблетке 3 раза в день).
- Но-шпу внутрь по 0,04 г или внутримышечно в виде 2% раствора по 1-2 мл;
- Дибазол — внутрь по 0,02 г или в виде внутримышечных инъекций 0,5 - 1% раствора по 1 -2 мл ежедневно;
- Нигексин по 0,25 г 2-3 раза в день.
- Назначают также нитрат натрия подкожно в растворах восходящей концентрации от 2% до 10% по 0,2 - 0,5 - 1 мл. Концентрацию раствора повышают через каждые 3 инъекции (на курс лечения 30 инъекций).
- Применяют 0,1% раствор нитрата стрихнина по 1 мл в виде подкожных инъекций; под кожу виска препарат вводят по 0,5 мл (на курс 20-25 инъекций).
- Биогенные стимуляторы (экстракт алоэ, Фибс и др.), в виде подкожных инъекций по 1 мл, 30 инъекций на курс.
- Внутривенные вливания 10% раствора йодида натрия.
- Витамины В1 и В12 назначают внутрь или внутримышечно в обычных дозах;
- глутаминовую кислоту по 0,6 г 2-4 раза в день перед едой в течение двух месяцев;
- Липоцеребрин по 0,5 г 2-3 раза в день.
- Полезны также Гемотрансфузии, оксигенотерапия.
- Некоторый стимулирующий эффект вызывает ультразвуковая терапия.
- При атрофии зрительного нерва, вызванной атеросклеротическим процессом, целесообразно применение препаратов антикенинового действия — Продектин, Пармидин М — по 1 таблетке 3 раза в день после еды в течение трех месяцев.
Прогноз всегда серьезный. При своевременном и рациональном лечении заболевания, вызвавшего атрофию зрительного нерва, в ряде случаев можно рассчитывать на сохранение зрения. При развившейся атрофии прогноз неблагоприятный. У больных с атрофией зрительных нервов, у которых на протяжении нескольких лет острота зрения была менее 0,01, лечение малоэффективно.
Смешать в равных пропорциях сок чистотела и алоэ древовидного. Принимать при атрофии зрительного нерва по 1 ч.л. смеси три раза в день внутренне, а также делать примочки на глаза (3-4 раза в день).
К счастью, патология зрительного нерва, – проводника электрохимических сигналов от сетчатки к зрительной коре мозга, – в офтальмологической практике встречается относительно редко; согласно медико-статистическим данным, доля такой патологии в общем потоке глазных болезней не превышает 1-1,5%. Однако каждый пятый (по другим источникам, каждый четвертый) из таких случаев заканчивается необратимой слепотой вследствие атрофии зрительного нерва.
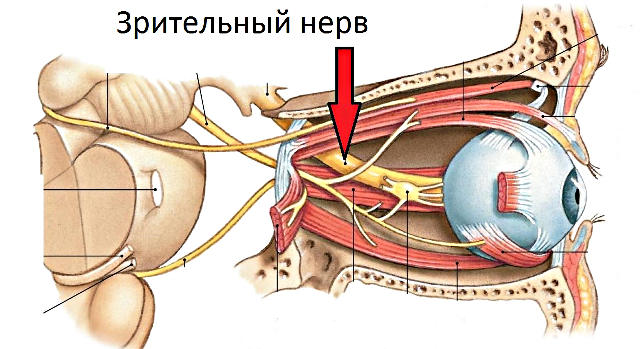
Причины атрофии зрительного нерва
Этиологическими причинами оптической нейропатии могут быть различные хронические или острые заболевания глаз, патология центральной нервной системы, офтальмотравмы, общие интоксикации, тяжелые системные заболевания (эндокринные, аутоиммунные и т.п.).
Среди собственно офтальмопатических факторов, под влиянием которых может начаться атрофия зрительного нерва, лидируют глаукома различных форм; пигментная ретинальная (сетчаточная) дистрофия; всевозможные закупорки питающих сетчатку артерий и отводящих вен (например, окклюзия ЦАС, центральной артерии сетчатки); близорукость в сильной степени; увеиты, ретиниты, невриты, орбитальные васкулиты и другие воспаления. Кроме того, зрительный нерв может вовлекаться и атрофироваться в процессе развития онкопатологии, – в частности, при первичном орбитальном раке, менингиоме или глиоме зрительного нерва, невриноме или нейрофиброме, остеосаркоме, саркоидозе.
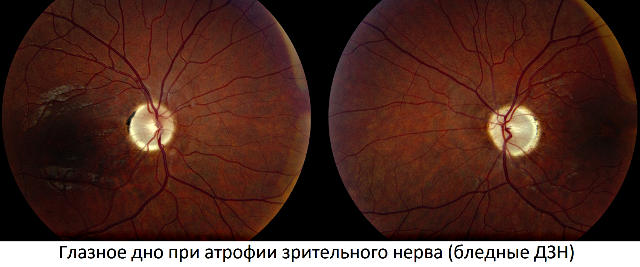
В некоторых случаях провоцирующим фоном и патогенной почвой оптической нейропатии становится системный атеросклероз, хроническое недоедание и истощение, авитаминозы и анемии, отравления токсическими веществами (наиболее яркими примерами могут послужить нередкие отравления метилом при употреблении суррогатных спиртных напитков, а также интоксикация никотином, инсектицидами, лекарственными препаратами), массивная кровопотеря (например, при обширных внутренних кровоизлияниях), сахарный диабет и другая эндокринопатия, красная волчанка, гранулематоз Вегенера и иные аутоиммунные расстройства.
В некоторых случаях зрительный нерв атрофирован уже при рождении (как правило, это встречается при тяжелой хромосомной патологии с грубыми скелетными и черепными деформациями, например, при акро-, микро- и макроцефалиях, болезни Крузона и других генетически обусловленных аномалиях внутриутробного развития.
Наконец, довольно велика доля случаев (до 20%), когда непосредственные причины атрофии зрительного нерва установить не удается.
Классификация атрофии зрительного нерва
Как показано выше, оптическая нейропатия может быть как врожденной, так и приобретенной. В соответствии с этим, различают наследственные формы, классифицируя их по типу наследования: аутосомно-доминантная, аутосомно-рецессивная, митохондриальная.
Аутосомно-доминантная атрофия зрительного нерва может быть выражена в различной степени и в некоторых случаях наблюдается в комбинации с врожденной глухотой. Аутосомно-рецессивная атрофия входит в структуру ряда хромосомных синдромов (синдромы Вольфрама, Кенни-Коффи, Йенсена, Розенберга-Чатториана и др.).
Митохондриальная форма атрофии встречается при мутировании митохондриальной ДНК (наследственная оптическая нейропатия Лебера).
Приобретенная оптическая нейропатия также может развиваться в силу различных причин и по разному типу. Так, в основе первичной атрофии лежит длительное механическое сдавление нейронного зрительного канала, при этом диск зрительного нерва при исследовании глазного дна может выглядеть интактным, неповрежденным, с нормативно-четкими границами.
Вторичная атрофия может быть следствием отечности диска зрительного нерва, которая, в свою очередь, выступает одним из следствий патологии сетчатки или самого нерва. Перерождение и вытеснение специализированной, функциональной нейронной ткани нейроглиальной тканью имеет более выраженные и очевидные офтальмоскопические корреляты: наблюдаемый диск зрительного нерва в этом случае, как правило, увеличен в диаметре, границы его утрачивают четкость. При глаукоме, осевым симптомом которой является хронически повышенное давление внутриглазной жидкости, к атрофии зрительного нерва приводит развивающийся коллапс решетчатой пластинки склеры.
Существенное диагностическое значение имеет наблюдаемый оттенок диска зрительного нерва. Так, начальная, частичная и полная атрофия зрительного нерва при офтальмоскопии выглядят по-разному: в начальной стадии отмечается незначительное побледнение диска при обычной окраске самого нерва, при частичной – диск зрительного нерва бледнеет в отдельных сегментах и, наконец, полная атрофия наблюдается как тотальное и равномерное побледнение ДЗН в сочетании с сужением питающих глазное дно кровеносных сосудов.
Различают также восходящую и нисходящую форму атрофии (при восходящей атрофический процесс в нерве инициируется повреждением ретинальной ткани, при нисходящей – начинается в волокнах самого зрительного нерва). В зависимости от распространенности процесса атрофию делят на одно- и двустороннюю; по характеру развития – на стационарную (стабильную) и прогрессирующую, что может быть диагностировано путем регулярных офтальмологических наблюдений в динамике.

Код по МКБ-10
В международной классификации болезней десятого пересмотра (МКБ 10) атрофия зрительного нерва имеет код H 47.2
Симптомы атрофии
Одним из главных признаков начинающейся атрофии зрительного нерва служит некорригируемое снижение остроты и качества зрения: компенсировать снижение зрительных функций, обусловленное атрофическим процессом в нерве, не удается ни очками, ни контактными линзами. Быстро прогрессирующая атрофия зрительного нерва может результировать полной неизлечимой слепотой по истечении нескольких месяцев или даже дней. При частичной атрофии органическая деградация и нарастающая функциональная несостоятельность органов зрения останавливаются на определенном уровне и стабилизируются (причины такой стабилизации зачастую также остаются неясными).
Достаточно типичным для оптической нейропатии является т.н. зрачковый дефект: ослабление реакции зрачка на свет при сохранной общей согласованности зрачковых реакций. Зрачковый дефект может быть односторонним или выявляться на обоих глазах одновременно.
Какая бы симптоматика ни сопровождала атрофию зрительного нерва, констатироваться она должна только в ходе профессионального офтальмоскопического обследования и интерпретироваться квалифицированным специалистом-офтальмологом.
Диагностика ЧАЗН
Объемная орбитальная онкопатология диагностируется методом обзорной рентгенографии. При необходимости детального изучения циркуляции и гемодинамики в сосудистой системе назначается флуоресцентная ангиография (один из методов контрастной рентгенографии) и/или УЗИ в доплерографическом варианте. В целях уточняющей диагностики привлекаются консультанты смежных специальностей, прежде всего неврологи, онкологи, нейрохирурги, при наличии системного васкулита – ревматологи, и др.; назначаются визуализирующие методы исследования черепа и головного мозга (рентгенография, КТ, МРТ).
Окклюзии ретинальных сосудов (артерий, вен) требуют подключения сосудистого хирурга. При наличии инфекционной симптоматики назначаются лабораторные анализы (ИФА, ПЦР).
Лечение частичной атрофии зрительного нерва
Принцип этиопатогенетической медицины требует выявления и максимально возможного устранения причин болезни; поскольку оптическая нейропатия гораздо чаще является следствием и проявлением иных заболеваний, нежели автономной и изолированной патологией, терапевтическая стратегия должна начинаться с лечения основного заболевания.
В частности, пациентам с интракраниальной (внутричерепной) онкопатологией, гипертензией, установленными аневризмами сосудов мозга – рекомендуется, прежде всего, нейрохирургическое вмешательство соответствующей направленности.
Консервативное же лечение при атрофии зрительного нерва ориентируется на стабилизацию и сохранение функционального статуса зрительной системы в той степени, в которой это возможно в данном конкретном случае. Так, могут быть показаны различные противоотечные и противовоспалительные мероприятия, в частности, ретро- или парабульбарные инъекции (введение препаратов дексаметазона, соотв., за или рядом с глазным яблоком), капельницы с растворами глюкозы и хлористого кальция, диуретики (мочегонные, напр., лазикс). По показаниям назначаются также инъекции стимуляторов гемодинамики и питания зрительного нерва (трентал, никотинат ксантинола, атропин), никотиновая кислота внутривенно, эуфиллин; витаминные комплексы (особенно важны витамины группы В), экстракты алоэ и стекловидного тела, таблетированный циннаризин, пирацетам и т.п. При глаукоматозной симптоматике применяются средства, снижающие внутриглазное давление (напр., инстилляции пилокарпина).
Достаточно эффективными при атрофии зрительного нерва являются физиотерапевтические методы, такие как иглорефлексотерапия, лазерная или электростимуляция, различные модификации методики электрофореза, магнитотерапия и т.п.). Однако если зрения снижено глубже, чем до 0,01, любые принимаемые меры оказываются, к сожалению, безрезультатными.
Прогноз и профилактика атрофии зрительного нерва
Степень излечимости и возможности реабилитации при практически любой офтальмопатологии решающим образом зависит от того, насколько своевременно обратился пациент и насколько квалифицированно, точно и полно установлен диагноз. Если адекватное лечение начинается на самых ранних стадиях атрофии зрительного нерва, вполне возможным является стабилизации, а в некоторых случаях и частичная реабилитации зрительных функций. Полное их восстановление на сегодняшний день остается за рамками имеющихся терапевтических возможностей. При быстро прогрессирующей атрофии весьма вероятным исходом является тотальная слепота.
И, разумеется, даже незначительная тенденция к ухудшению зрения требует незамедлительной консультации врача-офтальмолога.

Часто астигматизм и косоглазие ошибочно считают одним и тем же заболеванием. Главное их отличие — в отклонениях в физиологии глаз. Косоглазие — это осложнение, возникающее при недолеченном астигматизме.
Что такое астигматизм

Астигматизм — это дефект фокусировки зрения в одной точке, в результате чего предметы видятся размытыми.
- Что такое астигматизм
- Как выявить астигматизм
- Какие опасности влечет за собой астигматизм?
- Что такое косоглазие?
- Бинокулярное зрение при косоглазии
- Как избавиться от астигматизма
- Устранение астигматизма с помощью операции
- Как лечить косоглазие у детей и взрослых
- Исправление косоглазия при астигматизме оптическими средствами
Он проявляется при возникновении дефектов формы роговицы или хрусталика глаза. В норме сферическая поверхность ровная. При возникновении астигматизма поверхность искривлена. Из-за этого в разных ее частях преломляющая сила отличается, а изображение искажается.
В зависимости от формы и степени развития заболевания изображение может быть частично или полностью размытым.
Астигматизм сильно влияет на жизнь, меняя ее качество в худшую сторону. Его некачественное лечение может привести к косоглазию, а в особо серьезных случаях — даже к слепоте. Он может сочетаться с миопией или гиперметропией.
Как выявить астигматизм
Диагностика заболевания у взрослых и детей должна проводиться в кабинете врача, но некоторые признаки могут стать сигналом к тому, что развивается астигматизм. В их числе:
У детей может появиться врожденный астигматизм, исчезающий в течение года. Диагностировать заболевание у новорожденного сложно. Но существуют признаки, которые помогают понять, что у ребенка есть проблемы со зрением:
- малыш не поддерживает длительный зрительный контакт;
- щурится;
- устает без причины, плачет, капризничает.
Таким образом диагностировать астигматизм у детей нельзя, но этого достаточно для обращения к врачу за консультацией.
Какие опасности влечет за собой астигматизм?
Как говорилось выше, если заболевание было запущено, то может возникнуть косоглазие. Это может произойти как у детей, так и взрослых. Вместе с ним могут развиться головные боли, снижение остроты зрения.
Причиной появления косоглазия при астигматизме может стать недостаточная компенсация астигматических нарушений.
Глаза со сниженной функцией зрения не воспринимаются мозгом в качестве источника информации. Через некоторое время один из зрительных органов начинает менять направление в сторону носа или виска. Также может возникнуть двустороннее косоглазие. Во время него мозг воспринимает информацию с обоих глаз по очереди, а не сразу.

Диагностика косоглазия выполняется с помощью внешнего осмотра глаз и проверки бинокулярного зрения. Это необходимо для правильного определения способа коррекции.
От дискомфорта помогают избавиться ношение очков или мягких контактных линз, а также аппаратная терапия. Если это не помогает, то назначается хирургическое вмешательство. Подробнее о способах лечения будет рассказано в этой статье ниже.
Что такое косоглазие?
Рассмотрим подробнее, что такое косоглазие. Косоглазие — это неправильное положение глазных яблок. Обычно развивается сразу на обоих глазах, но может возникнуть и на одном при направлении взгляда перед собой.
Бинокулярное зрение при косоглазии
Нормальным является бинокулярное зрение. Это зрение, при котором оба глаза задействованы в работе, а получаемые ими изображения преобразуются в единое в зрительном анализаторе, располагающемся в коре головного мозга.

Бинокулярное зрение позволяет видеть мир в трех измерениях. С его помощью человек может определять расстояние между предметами, воспринимать глубину и т.д. При косоглазии бинокулярное зрение отсутствует. Зрительный анализатор не объединяет изображения в одно, поэтому центральная нервная система, защищая от двоения картинки, прекращает транслировать изображение, предоставляемое косящим глазом.
Как избавиться от астигматизма
Косоглазие у детей и взрослых может быть следствием невылеченного астигматизма, поэтому важно знать, какие нужно принимать меры для лечения этой патологии.
Сегодня есть три метода коррекции астигматизма:
- ношение очков;
- использование контактных линз;
- проведение эксимерлазерной коррекции.
Наиболее популярным методом лечения является ношение специальных очков с цилиндрическими линзами. Но такие сложные очки могут спровоцировать появление неприятных симптомов у людей с высокой степенью астигматизма. Среди таких симптомов головокружение и резь в глазах.

Главное отличие сложных очков, назначаемых при астигматизме, от обычных в том, что помимо привычных данных в рецепте указываются данные о цилиндре и оси его расположения. Важно провести грамотную диагностику и только по ее результатам назначать очки. Часто бывает, что сразу сделать это не удается: человеку с этой патологией приходится несколько раз менять очки.
Если говорить о коррекции астигматизма с помощью контактных линз, то до недавнего времени для этой цели назначались жесткие оптические изделия. Данные модели не только доставляли дискомфорт во время использования, но и неблагоприятно воздействовали на состояние роговицы. К счастью, в настоящий момент появились специальные торические линзы, которые пригодны для коррекции астигматизма и, что немаловажно, весьма комфортны в ношении.
Важно помнить, что:
- при назначении очков или контактной оптики нужно регулярно посещать врача-офтальмолога, который поможет скорректировать их силу и вовремя заменит на более сильные или слабые;
- очки и линзы не являются способом лечения астигматизма: это лишь временная мера;
- для полного избавления от патологии стоит прибегнуть к оперативному вмешательству.
Устранение астигматизма с помощью операции
Для коррекции астигматизма силой до +/-3 D используют лазерное оборудование. Операции проводится по методике ЛАСИК. Она является сложным методом оперативного вмешательства.
По продолжительности лазерная операция длится 10-15 мин. Проводится она под местной капельной анестезией. Само воздействие лазером не превышает 40 секунд: более точные цифры будут озвучены специалистом, они зависят от сложности случая.
Лазерная коррекция методом ЛАСИК проводится с помощью микрокератома. Оборудованием отделяют поверхностные слои роговицы, чтобы лазерный луч смог проникнуть в ее глубь. Лазер испаряет часть роговицы, лоскут возвращают обратно и фиксируют с помощью коллагена.
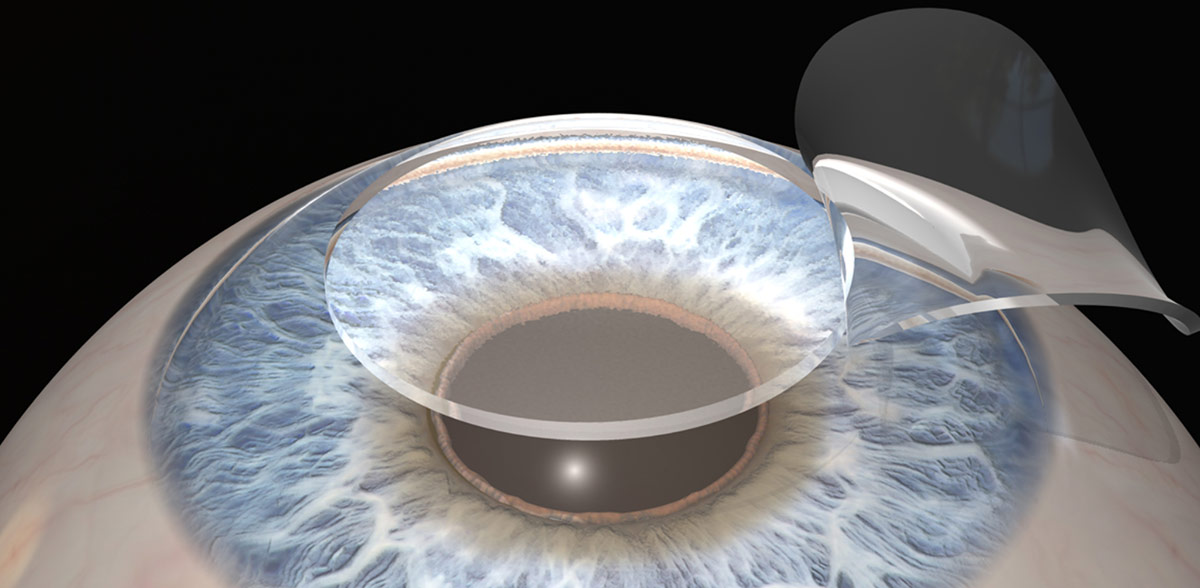
Никаких швов при этом не накладывают: эпителий восстанавливается естественным образом. Реабилитационный период после такой операции минимален. Хорошее зрение возвращается уже спустя 1-2 часа после проведения оперативного вмешательства. Окончательно функции глаз восстанавливаются в течение семи дней.
Как лечить косоглазие у детей и взрослых
Если же все-таки астигматизм привел к косоглазию, то нужно начать лечение последнего. Обычно способность нормально видеть сохраняется только на том глазу, который сохраняет правильное направление. Глаз, отклоненный в сторону носа или виска, со временем видит хуже, его зрительные функции снижаются, поэтому прибегнуть к терапии важно как можно быстрее.
Лечение косоглазия у детей и взрослых может выполняться несколькими методами, среди них:
- лечение амблиопии (снижения остроты зрения) с помощью аппаратной терапии;
- развитие бинокулярного зрения ортоптическими или диплоптическими способами;
- закрепление монокулярных и бинокулярных функций;
- хирургическое вмешательство.
Вид хирургического вмешательства определяется врачом, когда пациент уже находится на операционном столе. Это из-за того, что на его выбор влияют особенности расположения глазных мышц. Иногда операцию проводят на обоих глазах, при некоторых видах косоглазия достаточно прооперировать один зрительный орган.
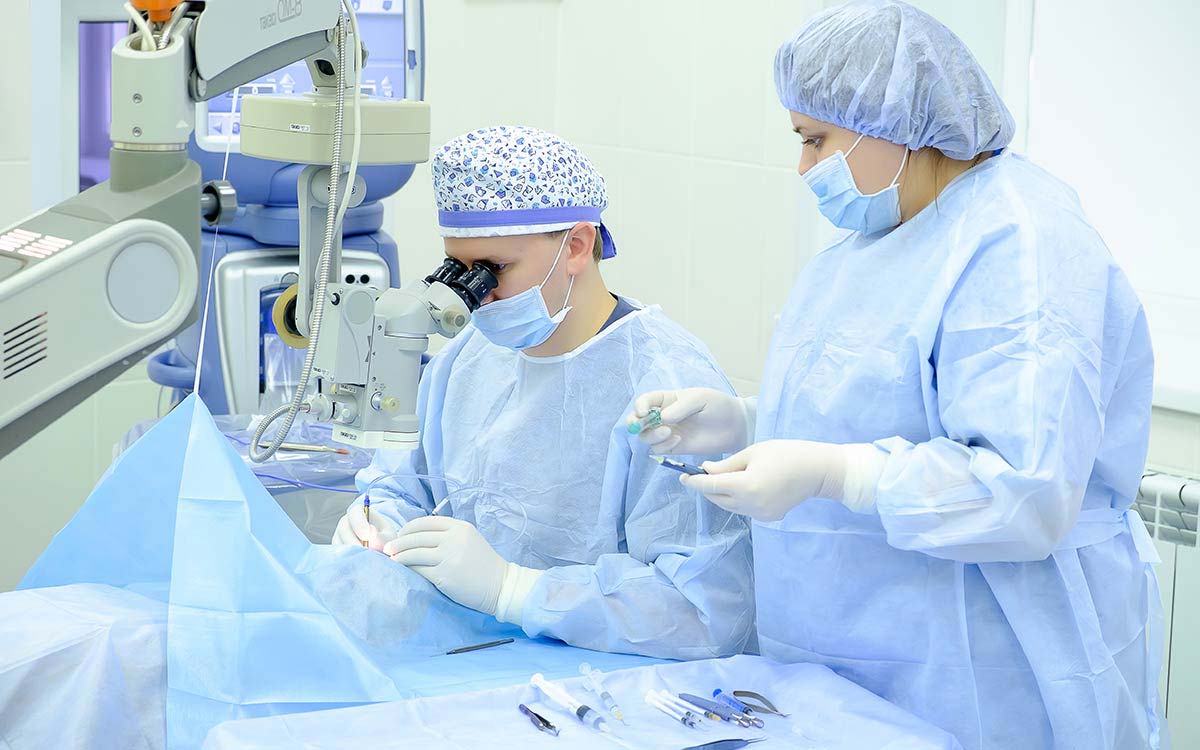
Также в рамках лечения косоглазия могут назначить корректирующие очки, которые позволяют выровнять зрение на обоих глазах, и выполнение гимнастических упражнений, укрепляющих ослабленные глазные мышцы.
Исправление косоглазия при астигматизме оптическими средствами
При содружественном косоглазии часто возникает аметропия, влияющая на остроту зрения. Коррекция с помощью оптических средств помогает повысить остроту зрения, положительно сказывается на взаимодействии аккомодации и конвергенции, позволяет добиться симметричного положения глаз при аккомодационном косоглазии или сократить девиацию при частично аккомодационном косоглазии.
Коррекцию с помощью очков или линз нужно выполнять на первых этапах лечения косоглазия. Оптика должна оказывать воздействие на аккомодацию и конвергенцию, чтобы сократить угол отклонения или полностью его устранить.
При сходящемся косоглазии присутствуют гиперметропическая рефракция и усиленная аккомодация и конвергенция. При расходящемся — миопическая рефракция и ослабление аккомодации/конвергенции. Поэтому для терапии сходящегося и расходящегося косоглазия должны назначаться разные очки.
Таким образом, мы выяснили, что косоглазие и астигматизм — это не одно и то же. Избавиться от косоглазия, выступающего осложнением при астигматизме, можно. Однако гораздо лучше не допускать его развития, а для этого важно вовремя диагностировать и приступить к лечению астигматизма у взрослого или ребенка. Выявить заболевания поможет осмотр в кабинете врача-офтальмолога хотя бы раз в год.
Читайте также:


