Болезни почек и тремор

Рассмотрим некоторые симптомы болезней по тремору. Когда видишь человека с трясущимися руками или всем телом, первым возникает предположение о том, что он либо нервничает, либо у него нешуточные проблемы с алкоголем. И то, и другое может быть правдой. Но тремор является признаком и множества других недомоганий. Существует более 20 разных типов тремора. Эссенциальное, или наследственное, дрожание - самый легкий и распространенный вариант. Обычно он поражает руки, но возможно и дрожание головы, рук, ног, гортани (голосовой коробки) и даже языка .
Раньше эссенциальный тремор еще назывался старческим дрожанием, поскольку считалось, что он поражает только пожилых людей, но потом выяснилось, что тремор может возникнуть в любом возрасте, хотя с годами ситуация ухудшается. Приблизительно в половине случаев тремор - это наследственное заболевание. Причина появления второй половины вариантов тремора неизвестна.
Хотя с медицинской точки зрения тремор признан неопасным, обычно это весьма досадное расстройство не позволяет заниматься любым родом деятельности, требующим ловкости рук и пальцев, - шить или делать операции сложно, если вообще возможно. Так что дрожание оказывает свое влияние не только на бытовую, но и профессиональную жизнь человека. Интересно отметить, что дрожь проходит, когда пораженная часть тела отдыхает.
Большой и указательный пальцы, сложенные в кольцо, - это уникальный признак болезни Паркинсона. Тремор выглядит так, как будто человек вращает между большим и указательным пальцем таблетку. Этот жест может повторяться до 3 раз в секунду. Особенно заметно такое движение, когда рука человека ничем не занята или он находится в состоянии стресса.
Симптомы болезней по тремору. Причиной возникновения некоторых видов тремора является прием определенных лекарств, злоупотребление кофеином, никотином,транквилизаторами, амфетаминами и кокаином. Утренний тремор - явный признак похмельного синдрома. Дрожь представляет собой обычную реакцию на нейролептические средства, теофилин (от астмы), дилан - тин (от эпилепсии), компазин (транквилизатор и лекарство от тошноты), а также на травяные стимуляторы - эфедру, гинкго билоба и женьшень.
Несколько известных политиков, среди которых Сэмюел Адаме, Оливер Кромвель, из более поздних - Сандра Дэй ОКоннор, страдали тремором. Драматург Юджин ОНил и актриса Кэтрин Хэпберн также могут пополнить этот отряд. Кстати, дрожащий, чувственный голос Хэпберн был ее визитной карточкой.
Иногда тремор бывает признаком алкалоза, кислотно - щелочного дисбаланса (слишком мало кислоты в жидкостях организма). Другими характеристиками этого состояния являются судороги в мышцах, головокружение, потеря сознания, покалывание. Тремор, связанный с алкалозом, может возникнуть вследствие булимии. Хорошая новость в том, что обычно алкалоз легко излечим. Плохая - в том, что без лечения он может привести к аритмии сердечного ритма, коме и, возможно, к смерти.

Тремор может быть признаком системных нарушений вроде гипогликемии и гипертиреоза. Иногда он является показателем рассеянного склероза, заболеваний почек и печени, инсульта и даже опухоли мозга.Еще один тип тремора возникает, когда ваши руки, ноги и другие части тела находятся в покое. Отсюда и название - тремор покоя - один из самых первых признаков болезни Паркинсона. Становится заметной смена почерка, потеря обоняния, неуверенная походка и негнущаяся осанка.Наши тела постоянно вибрируют. И полностью успокаиваются только после смерти.
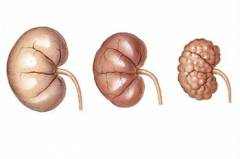
. или: Вторично сморщенная почка, нефросклероз
- Мужчины
- Женщины
- Дети
- Беременные
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы хронической почечной недостаточности
Формы
Выделяют следующие стадии развития хронической почеченой недостаточности:
- Латентная стадия:
- пациент может не предъявлять жалоб, или у него возникают: утомляемость при физической нагрузке, слабость, появляющаяся к вечеру, сухость во рту.
- Компенсированная стадия:
- жалобы больных те же, но возникают они чаще;
- выделение мочи до 2,5 литров в сутки;
- появление характерных отеков лица по утрам.
- Интермиттирующая стадия:
- общая слабость, быстрая утомляемость, жажда, сухость во рту, аппетит резко снижается, неприятный вкус во рту, тошнота и рвота, отеки на лице;
- кожа приобретает желтоватый оттенок, становится сухой, дряблой, шелушится;
- мышцы теряют тонус, мелкие подергивания мышц, тремор (дрожание) пальцев и кистей, иногда появляются боли в костях и суставах;
- могут значительно тяжелее протекать обычные респираторные (органов дыхания) заболевания, ангины, фарингиты;
- консервативная (без хирургического вмешательства) терапия дает возможность улучшить состояние, но увеличение физической нагрузки, психическое напряжение, погрешности в диете, ограничение питья, инфекция, операция могут привести к ухудшению функции почек и усугублению симптомов.
- Терминальная стадия:
- эмоциональная лабильность (апатия сменяется возбуждением), нарушение ночного сна, сонливость днем, заторможенность и неадекватность поведения;
- лицо одутловатое, отечное, серо-желтого цвета, кожный зуд, волосы тусклые, ломкие;
- нарастает дистрофия (снижение массы тела), характерна гипотермия (пониженная температура тела), аппетита нет, голос хриплый;
- изо рта ощущается запах мочи, язык обложен налетом, живот вздут, часто повторяются рвота, срыгивания, нередко понос, стул зловонный, темного цвета;
- поражаются другие органы — возникает дистрофия (снижение размера и объема органа) сердечной мышцы, перикардит (воспаление сердечной сумки), недостаточность кровообращения, отек легких, энцефалопатии (нарушение сна, памяти, настроения, возникновение депрессивных состояний); нарушается выработка гормонов, возникают изменения в свертывающей системе крови, нарушается иммунитет;
- азотистые продукты обмена выделяются с потом, и от больного постоянно пахнет мочой.
Причины
- Хронические заболевания почек:
- гломерулонефрит (двустороннее иммуновоспалительное заболевание почек),
- пиелонефрит (воспаление почек на фоне бактериальной инфекции),
- интерстициальные нефриты (воспаления почек небактериальной природы без разрушения нефронов (почечные клетки, непосредственно вырабатывающие мочу) и распространения воспалительного процесса на чашечно-лоханочную систему — систему, по которой происходит отток готовой мочи).
- Поражение почек, возникающие при заболеваниях, связанных с нарушением обмена веществ (подагра (отложение солей мочевой кислоты в суставах), сахарный диабет (недостаточность гормона инсулина), заболевания щитовидной железы).
- Системные заболевания соединительной ткани (системная красная волчанка (заболевание, поражающее капилляры и соединительную ткань, оказывая таким образом влияние на весь организм), системная склеродермия (поражение соединительной ткани кожи и внутренних органов — отеки, уплотнение, отмирание тканей), ревматоидный артрит (поражение мелких суставов) и др., сопровождающиеся поражением почек.
- Заболевания, сопровождающиеся обструкцией (закупорка) мочевых путей:
- мочекаменная болезнь (образование камней в почках и мочевыводящих путях);
- опухоли почек и мочевыводящих путей;
- стриктуры (сужение) мочевыводящих путей (мочеточников, уретры);
- доброкачественная гиперплазия (разрастание ткани) или рак предстательной железы;
- рак мочевого пузыря и т.д.
- Врожденные аномалии развития почек и мочеточников:
- поликистоз почек (порок развития, при котором вся почка представляет собой скопление множественных кист (пузырей), не выполняющих нормальные функции почки,
- удвоение почки,
- одностороннее отсутствие почки при наличии патологии в другой,
- нейромышечная дисплазия мочеточников (недоразвитие или отсутствие мышечного слоя мочеточника, характеризующееся резким его расширением на всем протяжении);
- Первичные поражения почки — отравления солями тяжелых металлов (свинец, ртуть, кадмий).
Врач нефролог поможет при лечении заболевания
Диагностика
- Анализ анамнеза заболевания и жалоб (снижение аппетита, тошнота, рвота, снижение количества выделяемой мочи, заторможенность, сонливость, одышка, боли в животе).
- Анализ анамнеза жизни (были ли у пациента травмы почек, отравления, тяжелые кровопотери, есть ли хронические заболевания с поражением почек, связаны ли условия жизни или работы с постоянными интоксикациями (краски, растворители) и т.д.).
- Общий осмотр: уровень сознания, цвет кожи, артериальное давление, частота дыхания и т.п.
- Исследование мочевыделительной системы: пальпация почек через живот, поколачивание области поясницы (может быть болезненность на стороне поражения).
- Анализ крови — возможны:
- анемия (снижение уровня гемоглобина и количества эритроцитов – красных клеток крови), так как почки вырабатывают гормон, стимулирующий выработку эритроцитов (красные кровяные клетки);
- повышение продуктов распада белка – креатинина, мочевины, которые в норме должны выделяться почками.
- Анализ мочи: возможно уменьшение или увеличение объема выделяемой мочи при далеко зашедшей хронической почечной недостаточности, появление белка, увеличение уровня мочевины и креатинина (в норме удаляются почками).
- Проба Зимницкого (определение количества и относительной плотности мочи в 8 трехчасовых порциях в течение суток при обычных для больного условиях питания и питьевого режима) — позволяет выявить характерные признаки функциональной недостаточности почек: полиурию (суточный диурез более 2000 мл), снижение относительной плотности мочи (до 1,000–1,010) и никтурию (преобладание ночного диуреза над дневным).
- Проба Реберга (вычисление количества мочи, образовавшейся в минуту времени, и определение концентрации креатинина (конечный продукт обмена белка) в крови и в моче) — позволяет определить эффективность происходящей в почечных клубочках (те частички почки, где образуется моча) фильтрации вредных веществ из крови.
- УЗИ (ультразвуковое исследование) почек — позволяет получать изображение органа и оценить наличие каких-либо изменений.
- Рентгенография почек, в том числе с введением специальных рентгенконтрастных веществ (эти вещества окрашивают мочевые пути и четко видны на рентгеновской пленке) в кровь.
- Эндоскопические методы (введение инструмента с видеокамерой в мочеиспускательный канал и далее по мочеточнику в почку).
- Радионуклидные методы (введение в кровь безвредного радиоактивного вещества и отслеживание, как оно выделяется почкой под специальным датчиком) — уточняется характер поражения ткани почек или их мочевыделительной системы, признаки воспаления, наличие камней или опухоли и т.д.
- УЗДГ ( ультразвуковая допплерография) сосудов почек — применяется для выявления нарушений кровотока в сосудах (УЗИ в специальном режиме, позволяющем видеть движущиеся частицы).
- Биопсия почки — взятие маленького кусочка ткани исследуемого органа специальной длинной иглой для дальнейшего исследования его под увеличением микроскопа.
- Компьютерная томография — вид рентгеновского обследования, позволяющий получить на компьютере послойное изображение органов.
Лечение хронической почечной недостаточности
Осложнения и последствия
Профилактика хронической почечной недостаточности
- Предотвращение причин, вызывающих развитие хронической почечной недостаточности, в частности лечение таких хронических заболеваний, как пиелонефрит (воспаление почек на фоне бактериальной инфекции), гломерулонефрит (двусторонне поражение почек), мочекаменная болезнь (образование камней в почках и мочевыводящих путях).
- Отказ от вредных привычек (курение, алкоголь, наркотики).
- Рациональное и сбалансированное питание.
- Исключение необоснованного применения лекарственных препаратов (антибиотиков, антидепрессантов и т.д.).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
1. Урология. Н.А. Лопаткин. ГЭОТАР-МЕД, 2004.
- Выбрать подходящего врача нефролог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
нефролог назначит правильное лечение при хронической почечной недостаточности
Почечная недостаточность представляет собой нарушение функции почек, которое приводит к сбоям всех обменных процессов - водного, электролитного, азотистого.
Проблема возникает чаще всего у женщин, поскольку к этому предрасполагают анатомические особенности мочеполовой системы. Более короткая и широкая уретра способствует быстрому проникновению инфекции в мочеполовую систему, причем возбудителям заболевания не нужно много времени, чтобы подняться к мочевому пузырю, а оттуда - и к самим почкам. Из-за воспалительного процесса, развивающегося в таких случаях, наблюдается застой мочи, который провоцирует интоксикацию тканей и клеток. В итоге, под действием внутренних и внешних факторов развивается почечная недостаточность.
- 1 Формы и стадии заболевания
- 2 Причины
- 3 Симптомы
- 4 Лечение
- 4.1 Терапия ОПН
- 4.2 Терапия ХПН
- 4.3 Народные средства
Существует две формы почечной недостаточности - острая и хроническая. Сокращенно в медицинской литературе они называются ОПН и ХПН соответственно.
Острая форма протекает в несколько стадий:
- 1. Преренальная. Развивается из-за снижения почечного кровотока, в результате уменьшается и выделение мочи.
- 2. Ренальная. Связана с процессом деформации клеток почек. На этом этапе к органам поступает достаточно крови, но происходит нарушение работы почек, и они не могут ее фильтровать.
- 3. Постренальная. Происходит закупорка мочевыделительного канала и мочеточников.
Эта классификация была разработана на международном уровне.
ОПН и ХПН имеют несколько стадий:
- 1. Латентная. Она связана с нарушением электролитного баланса. Повышается уровень продуктов распада в крови.
- 2. Компенсированная. В моче возрастает уровень лейкоцитов, учащается мочеиспускание.
- 3. Интермиттирующая. Повышается креатинин и уровень мочевины.
- 4. Терминальная. Это наиболее опасное состояние, возможен даже летальный исход. Наблюдается практически полное нарушение функции почек, они утрачивают способность фильтровать кровь и выводить из организма токсины. Считается, что на этой стадии повреждение органа имеет необратимый характер.

ОПН возникает в результате действия как эндо-, так и экзогенных факторов. Наблюдается внезапная интоксикация почек, из-за чего они теряют способность к фильтрации и выведению мочи.
Из-за этого происходит накопление продуктов обмена в крови (сульфаты, мочевина, сахар, азотистые соединения, креатинин). Накапливаются и патогенные микроорганизмы. Эти изменения в кровяном составе требуют немедленной коррекции состояния. Проводится дезинтоксикационная терапия, которая называется гемодиализом. Аналогичные процессы происходят и при ХПН, только гораздо медленнее. Через какое-то время почка визуально "сморщивается".
Основными причинами ОПН и ХПИН являются:
- воздействие агрессивной внешней среды - радиоактивное излучение, отравление химическими веществами;
- инфекции;
- обширные ожоги кожи;
- сильная кровопотеря;
- хронические заболевания органов мочевыделительной системы;
- опухоли;
- нарушения свертываемости крови;
- гипертоническая болезнь;
- заболевания соединительной ткани (системная красная волчанка, отдельные формы артрита);
- патологии эндокринной системы, включая сахарный диабет.
Хронические заболевания органов ЖКТ, панкреатит или холецистит не являются причиной ОПН, но могут значительно влиять на ее течение.

Симптомы почечной недостаточности зависят от того, какая форма заболевания (острая или хроническая) диагностирована. Процесс перехода из ОПН в ХПН может протекать с разной скоростью, от нескольких месяцев до нескольких лет. Все зависит от возраста пациентки, общего состояния организма и его способности сопротивляться инфекциям.
При ОПН, если заболевание спровоцировано бактериальной инфекцией, у женщины повышается температура, иногда появляется озноб, сильные головные и мышечные боли. Возможны тошнота, рвота, нарушения стула (в основном, диарея).
При инфекционной форме острой недостаточности из-за наличия в организме токсинов может возникнуть желтуха, проявляются признаки анемии. Иногда состояние сопровождается крайне опасными симптомами:
- спутанность сознания;
- глубокие обмороки;
- ухудшение сердечного ритма;
- сильная артериальная гипертензия.
Симптомы ХПН на начальной стадии заболевания практически отсутствуют, поражения тканей почек женщина не чувствует. Но затем, по мере того, как усиливаются разрушительные процессы, появляются новые признаки:
- обезвоживание из-за частых мочеиспусканий, причем большая их часть приходится на ночное время (постепенно частота снижается, мочи выделяется меньше, и она приобретает темно-коричневый оттенок);
- повышенная утомляемость;
- сухость во рту;
- заметный тремор рук;
- нарушение работы пищеварительного тракта, запоры или поносы.
Для определения стадии заболевания и уточнения причин нужна инструментальная диагностика.
Общий анализ крови показывает увеличение концентрации лейкоцитов. В то же время, появляются признаки железодефицитной анемии. Происходит снижение уровня эритроцитов, гемоглобина. Проводится биохимический анализ крови, позволяющий выявить изменения уровня креатина, магния, калия, фосфора относительно нормы. Осуществляется исследование мочи. Оценивается ее плотность, наличие продуктов белкового метаболизма, содержание эритроцитов, характерное для бактериальных инфекций и травм.
Для определения заболевания используются и другие методы. Обязательно делается УЗИ почек, а иногда - МРТ или компьютерная томография. Чтобы определить наличие нарушений кровотока, требуется допплерография сосудов.
Почечная недостаточность – патологическое состояние, которое встречается при различных заболеваниях и характеризуется нарушением всех функций почек.
Цифры и факты:
- Почечная недостаточность – это не какая-либо определенная болезнь. Это патологическое состояние, которое может сопутствовать разным заболеваниям, в том числе тем, причина которых находится вне почек.
- В зависимости от скорости нарастания патологических изменений, различают острую и хроническую почечную недостаточность.
- Острая почечная недостаточность ежегодно возникает у 200 из 1 000 000 жителей Европы.
- Более чем в половине случаев острая почечная недостаточность связана с травмой почек или с перенесенными операциями. За последние годы в 6-8 раз выросло число пациентов, у которых нарушение функции почек возникло из-за неправильного применения лекарственных препаратов.
- Распространенность хронической почечной недостаточности – 600 случаев на 1 000 000 жителей Европы в год.
- Когда-то основной причиной хронической почечной недостаточности был гломерулонефрит. Сейчас на первое место вышли сахарный диабет и артериальная гипертония.
- В Африке самая частая причина хронического нарушения функции почек – паразитарные и вирусные заболевания.
Особенности анатомии и функции почек
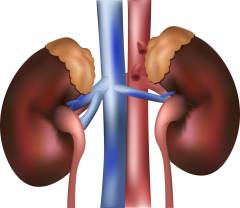
Почка человека – парный орган, расположенный в поясничной области по бокам от позвоночного столба и внешне имеющий форму боба фасоли. Правая почка находится немного ниже, так как над ней расположена печень.
Почка является органом мочевыделительной системы. Её главная функция – образование мочи.
- Кровь, поступающая в сосуды почки из аорты, достигает клубочка из капилляров, окруженного специальной капсулой (капсула Шумлянского-Боумана). Под большим давлением жидкая часть крови (плазма) с растворенными в ней веществами просачивается в капсулу. Так образуется первичная моча.
- Затем первичная моча движется по системе извитых канальцев. Здесь вода и необходимые организму вещества всасываются обратно в кровь. Образуется вторичная моча. По сравнению с первичной она теряет в объеме и становится более концентрированной, в ней остаются только вредные продукты обмена: креатин, мочевина, мочевая кислота.
- Из системы канальцев вторичная моча поступает в почечные чашечки, затем в лоханку и в мочеточник.
- Выделение из организма вредных продуктов обмена.
- Регуляция осмотического давления крови.
- Продукция гормонов. Например, ренина, который участвует в регуляции кровяного давления.
- Регуляция содержания различных ионов в крови.
- Участие в кроветворении. Почки выделяют биологически активное вещество эритропоэтин, который активирует образование эритроцитов (красных кровяных телец).
При почечной недостаточности все эти функции почек нарушаются.
Причины почечной недостаточности
Классификация острой почечной недостаточности, в зависимости от причин:
- Преренальная. Обусловлена нарушением почечного кровотока. В почку не поступает достаточного количества крови. В результате нарушается процесс образования мочи, в почечной ткани возникают патологические изменения. Встречается примерно у половины (55%) больных.
- Ренальная. Связана с патологией почечной ткани. Почка получает достаточное количество крови, но не может образовать мочу. Встречается у 40% больных.
- Постренальная. Моча в почках образуется, но не может оттекать из-за препятствия в мочеиспускательном канале. Если препятствие возникнет в одном мочеточнике, то функцию пораженной почки возьмет на себя здоровая – почечная недостаточность не возникнет. Это состояние возникает у 5% пациентов.
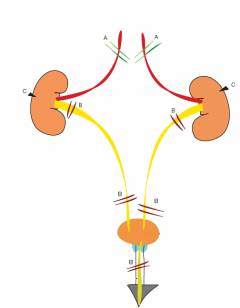
На картинке: A – преренальная почечная недостаточность; B – постренальная почечная недостаточность; C – ренальная почечная недостаточность.
Причины острой почечной недостаточности:
- Врожденные и наследственные заболевания почек.
![]()
- Поражение почек при хронических заболеваниях: подагра, сахарный диабет, мочекаменная болезнь, ожирение, метаболический синдром, цирроз печени, системная красная волчанка, склеродермия и пр.
- Различные заболевания мочевыделительной системы, при которых происходит постепенное перекрытие мочевыводящих путей: мочекаменная болезнь, опухоли и др.
- Болезни почек: хронический гломерулонефрит, хронический пиелонефрит.
- Неправильное применение, передозировка лекарственных препаратов.
- Хронические отравления различными токсическими веществами.
Симптомы почечной недостаточности
Диагностика почечной недостаточности
Лечение почечной недостаточности
Острая почечная недостаточность требует немедленной госпитализации пациента в нефрологический стационар. Если больной находится в тяжелом состоянии – его помещают в отделение реанимации. Терапия зависит от причин нарушения функций почек.
При хронической почечной недостаточности терапия зависит от стадии. На начальной стадии проводится лечение основного заболевания – это поможет предотвратить выраженные нарушения функции почек и проще справиться с ними впоследствии. При уменьшении количества мочи и появлении признаков почечной недостаточности необходимо бороться с патологическими изменениями в организме. А во время периода восстановления нужно устранить последствия.
Направления лечения при почечной недостаточности:
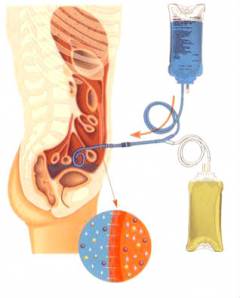

![]()
Необходимо снизить количество белка в рационе, так как продукты его обмена оказывают дополнительные нагрузки на почки. Оптимальное количество – от 0,5 до 0,8 г на каждый килограмм массы тела в сутки.- Для того чтобы организм больного получал необходимое количество калорий, он должен получать пищу, богатую углеводами. Рекомендуются овощи, картофель, рис, сладкое.
- Соль нужно ограничивать только в том случае, если она задерживается в организме.
- Оптимальное потребление жидкости – на 500 мл больше того количество, которое организм теряет в течение суток.
- Больному следует отказаться от грибов, орехов, бобовых – они также являются источниками большого количества белка.
- Если повышен уровень калия в крови – исключить виноград, курагу, изюм, бананы, кофе, шоколад, жареный и печеный картофель.
Прогноз при почечной недостаточности
В зависимости от тяжести течения острой почечной недостаточности и наличия осложнений, погибают от 25% до 50% больных.
Зависит от заболевания, на фоне которого произошло нарушение функции почек, возраста, состояния организма больного. С тех пор как стали применять гемодиализ и трансплантацию почки, гибель пациентов стала происходить реже.
Факторы, которые ухудшают течение хронической почечной недостаточности:
- атеросклероз;
- артериальная гипертония;
- неправильная диета, когда в пище содержится много фосфора и белка;
- высокое содержание белка в крови;
- повышение функции паращитовидных желез.
Факторы, которые могут спровоцировать ухудшение состояния больного с хронической почечной недостаточностью:
- травма почек;
- инфекция мочевыделительной системы;
- обезвоживание.
Профилактика хронической почечной недостаточности
Если своевременно начать правильное лечение заболевания, способного привести к хронической почечной недостаточности, то функция почек может не пострадать или, как минимум, её нарушение будет не таким тяжелым.
Некоторые лекарственные препараты обладают токсичностью по отношению к почечной ткани и способны привести к хронической почечной недостаточности. Не стоит принимать никакие препараты без назначения врача.
Чаще всего почечная недостаточность развивается у людей, страдающих сахарным диабетом, гломерулонефритом, артериальной гипертонией. Таким пациентам нужно постоянно наблюдаться у врача, своевременно проходить обследования.
Хроническая почечная недостаточность – это постепенное угасание почечных функций, обусловленное гибелью нефронов вследствие хронического заболевания почек. На начальных стадиях протекает бессимптомно, в последующем присоединяются расстройства общего состояния и мочевыделения, отеки, кожный зуд. Постепенное ухудшение функции почек приводит к нарушению жизнедеятельности организма, возникновению осложнений со стороны различных органов и систем. Диагностика включает клинические и биохимические анализы, пробы Реберга и Зимницкого, УЗИ почек, УЗДГ почечных сосудов. Лечение ХПН основано на терапии основного заболевания, устранении симптоматики и повторных курсах экстракорпоральной гемокоррекции.
МКБ-10


- Причины ХПН
- Патогенез
- Классификация
- Симптомы ХПН
- Осложнения
- Диагностика
- Лечение хронической почечной недостаточности
- Лечение основного заболевания
- Диета
- Симптоматическая терапия
- Экстракорпоральные методы детоксикации
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Хроническая почечная недостаточность (ХПН) – необратимое нарушение фильтрационной и выделительной функций почек, вплоть до полного их прекращения, вследствие гибели почечной ткани. ХПН имеет прогрессирующее течение, на ранних стадиях проявляется общим недомоганием. При нарастании ХПН – выраженные симптомы интоксикации организма: слабость, потеря аппетита, тошнота, рвота, отеки, кожные покровы - сухие, бледно-желтые. Резко, иногда до нуля, снижается диурез. На поздних стадиях развивается сердечная недостаточность, отек легких, склонность к кровотечениям, энцефалопатия, уремическая кома. Показаны гемодиализ и пересадка почки.
Причины ХПН
Хроническая почечная недостаточность может становиться исходом хронического гломерулонефрита, нефритов при системных заболеваниях, наследственных нефритов, хронического пиелонефрита, диабетического гломерулосклероза, амилоидоза почек, поликистоза почек, нефроангиосклероза и других заболеваний, которые поражают обе почки или единственную почку.
Патогенез
В основе патогенеза лежит прогрессирующая гибель нефронов. Вначале почечные процессы становятся менее эффективными, затем нарушается функция почек. Морфологическая картина определяется основным заболеванием. Гистологическое исследование свидетельствует о гибели паренхимы, которая замещается соединительной тканью. Развитию ХПН предшествует период страдания хроническим заболеванием почек длительностью от 2 до 10 и более лет. Течение болезни почек до начала ХПН можно условно подразделить на ряд стадий. Определение этих стадий представляет практический интерес, поскольку влияет на выбор тактики лечения.
Классификация
Выделяют следующие стадии хронической почечной недостаточности:
- Латентная. Протекает без выраженных симптомов. Обычно выявляется только по результатам углубленных клинических исследований. Клубочковая фильтрация снижена до 50-60 мл/мин, отмечается периодическая протеинурия.
- Компенсированная. Пациента беспокоит повышенная утомляемость, ощущение сухости во рту. Увеличение объема мочи при снижении ее относительной плотности. Снижение клубочковой фильтрации до 49-30 мл/мин. Повышен уровень креатинина и мочевины.
- Интермиттирующая. Выраженность клинических симптомов усиливается. Возникают осложнения, обусловленные нарастающей ХПН. Состояние пациента изменяется волнообразно. Снижение клубочковой фильтрации до 29-15 мл/мин, ацидоз, стойкое повышение уровня креатинина.
- Терминальная. Харатеризуется постепенным снижением диуреза, нарастанием отеков, грубыми нарушениями кислотно-щелочного и водно-солевого обмена. Наблюдаются явления сердечной недостаточности, застойные явления в печени и легких, дистрофия печени, полисерозит.
Симптомы ХПН
В период, предшествующий развитию хронической почечной недостаточности, почечные процессы сохраняются. Уровень клубочковой фильтрации и канальцевой реабсорбции не нарушен. В последующем клубочковая фильтрация постепенно снижается, почки теряют способность концентрировать мочу, начинают страдать почечные процессы. На этой стадии гомеостаз еще не нарушен. В дальнейшем количество функционирующих нефронов продолжает уменьшаться, и при снижении клубочковой фильтации до 50-60 мл/мин у больного появляются первые признаки ХПН.
Пациенты с латентной стадией ХПН жалоб обычно не предъявляют. В некоторых случаях они отмечают нерезко выраженную слабость и снижение работоспособности. Больных с ХПН в компенсированной стадии беспокоит снижение работоспособности, повышенная утомляемость, периодическое ощущение сухости во рту. При интермиттирующей стадии ХПН симптомы становятся более выраженными. Слабость нарастает, больные жалуются на постоянную жажду и сухость во рту. Аппетит снижен. Кожа бледная, сухая.
Пациенты с терминальной стадией ХПН худеют, их кожа становится серо-желтой, дряблой. Характерен кожный зуд, сниженный мышечный тонус, тремор кистей и пальцев, мелкие подергивания мышц. Жажда и сухость во рту усиливается. Пациенты апатичны, сонливы, не могут сосредоточиться.
При нарастании интоксикации появляется характерный запах аммиака изо рта, тошнота и рвота. Периоды апатии сменяются возбуждением, больной заторможен, неадекватен. Характерна дистрофия, гипотермия, охриплость голоса, отсутствие аппетита, афтозный стоматит. Живот вздут, частая рвота, понос. Стул темный, зловонный. Больные предъявляют жалобы на мучительный кожный зуд и частые мышечные подергивания. Нарастает анемия, развивается геморрагический синдром и почечная остеодистрофия. Типичными проявлениями ХПН в терминальной стадии являются миокардит, перикардит, энцефалопатия, отек легких, асцит, желудочно-кишечные кровотечения, уремическая кома.
Осложнения
ХПН характеризуется нарастающими нарушениями со стороны всех органов и систем. Изменения крови включают анемию, обусловленную как угнетением кроветворения, так и сокращением жизни эритроцитов. Отмечают нарушения свертываемости: удлинение времени кровотечения, тромбоцитопению, уменьшение количества протромбина. Со стороны сердца и легких наблюдается артериальная гипертензия (более чем у половины больных), застойная сердечная недостаточность, перикардит, миокардит. На поздних стадиях развивается уремический пневмонит.
Неврологические изменения на ранних стадиях включают рассеянность и нарушение сна, на поздних – заторможенность, спутанность сознания, в некоторых случаях бред и галлюцинации. Со стороны периферической нервной системы обнаруживается периферическая полинейропатия. Со стороны ЖКТ на ранних стадиях выявляется ухудшение аппетита, сухость во рту. Позже появляется отрыжка, тошнота, рвота, стоматит. В результате раздражения слизистой при выделении продуктов метаболизма развивается энтероколит и атрофический гастрит. Образуются поверхностные язвы желудка и кишечника, нередко становящиеся источниками кровотечения.
Со стороны опорно-двигательного аппарата для ХПН характерны различные формы остеодистрофии (остеопороз, остеосклероз, остеомаляция, фиброзный остеит). Клинические проявления почечной остеодистрофии – спонтанные переломы, деформации скелета, сдавление позвонков, артриты, боли в костях и мышцах. Со стороны иммунной системы при ХПН развивается лимфоцитопения. Снижение иммунитета обуславливает высокую частоту возникновения гнойно-септических осложнений.
Диагностика

При подозрении на развитие хронической почечной недостаточности пациенту необходима консультация нефролога и проведение лабораторных исследований: биохимический анализ крови и мочи, проба Реберга. Основанием для постановки диагноза становится снижение уровня клубочковой фильтрации, возрастание уровня креатинина и мочевины.
При проведении пробы Зимницкого выявляется изогипостенурия. УЗИ почек свидетельствует о снижении толщины паренхимы и уменьшении размера почек. Снижение внутриорганного и магистрального почечного кровотока выявляется на УЗДГ сосудов почек. Рентгенконтрастную урографию следует применять с осторожностью из-за нефротоксичности многих контрастных препаратов. Перечень других диагностических процедур определяется характером патологии, ставшей причиной развития ХПН.
Лечение хронической почечной недостаточности

Специалисты в сфере современной урологии и нефрологии располагают обширными возможностями в лечении ХПН. Своевременное лечение, направленное на достижение стойкой ремиссии нередко позволяет существенно замедлить развитие патологии и отсрочить появление выраженных клинических симптомов.
При проведении терапии больному с ранней стадией ХПН особое внимание уделяется мероприятиям по предотвращению прогрессирования основного заболевания. Лечение основного заболевания продолжается и при нарушении почечных процессов, но в этот период увеличивается значение симптоматической терапии. При необходимости назначают антибактериальные и гипотензивные препараты. Показано санаторно-курортное лечение.
Требуется контроль уровня клубочковой фильтрации, концентрационной функции почек, почечного кровотока, уровня мочевины и креатинина. При нарушениях гомеостаза проводится коррекция кислотно-щелочного состава, азотемии и водно-солевого баланса крови. Симптоматическое лечение заключается в лечении анемического, геморрагического и гипертонического синдромов, поддержании нормальной сердечной деятельности.
Больным с хронической почечной недостаточностью назначается высококалорийная (примерно 3000 калорий) низкобелковая диета, включающая незаменимые аминокислоты. Необходимо снизить количество соли (до 2-3 г/сут), а при развитии выраженной гипертонии – перевести больного на бессолевую диету. Содержание белка в рационе зависит от степени нарушения почечных функций, при клубочковой фильтрации ниже 50 мл/мин количество белка уменьшается до 30-40 г/сут, при уменьшении показателя ниже 20 мл/мин - до 20-24 г/сут.
При развитии почечной остеодистрофии назначают витамин D и глюконат кальция. Следует помнить об опасности кальцификации внутренних органов, вызванной большими дозами витамина D при гиперфосфатемии. Для устранения гиперфосфатемии назначают сорбитол+гидроксид алюминия. Во время терапии контролируется уровень фосфора и кальция в крови. Коррекция кислотно-щелочного состава проводится 5% раствором гидрокарбоната натрия внутривенно. При олигурии для увеличения объема выделяемой мочи назначают фуросемид в дозировке, которая обеспечивает полиурию. Для нормализации АД применяют стандартные гипотензивные препараты в сочетании с фуросемидом.
При анемии назначают препараты железа, андрогены и фолиевую кислоту, при снижении гематокрита до 25% проводят дробные переливания эритроцитной массы. Дозировка химиотерапевтических препаратов и антибиотиков определяется в зависимости от способа выведения. Дозы сульфаниламидов, цефалоридина, метициллина, ампициллина и пенициллина уменьшают в 2-3 раза. При приеме полимиксина, неомицина, мономицина и стрептомицина даже в малых дозах возможно развитие осложнений (неврит слухового нерва и др.). Больным ХПН противопоказаны производные нитрофуранов.
Использовать гликозиды при терапии сердечной недостаточности следует с осторожностью. Дозировка уменьшается, особенно при развитии гипокалиемии. Больным с интермиттирующей стадией ХПН в период обострения назначают гемодиализ. После улучшения состояния пациента вновь переводят на консервативное лечение.
Эффективно назначение повторных курсов плазмофереза. При наступлении терминальной стадии и отсутствии эффекта от симптоматической терапии больному назначают регулярный гемодиализ (2-3 раза в неделю). Перевод на гемодиализ рекомендован при снижении клиренса креатинина ниже 10 мл/мин и повышении его уровня в плазме до 0,1 г/л. Выбирая тактику терапии, следует учитывать, что развитие осложнений при хронической почечной недостаточности уменьшает эффект гемодиализа и исключает возможность трансплантации почки.
Прогноз и профилактика
Прогноз при хронической почечной недостаточности всегда серьезный. Устойчивая реабилитация и существенное продление срока жизни возможно при своевременном проведении гемодиализа или пересадке почки. Решение о возможности проведения этих видов лечения принимается трансплантологами и врачами центров гемодиализа. Профилактика предусматривает своевременное выявление и лечение заболеваний, которые могут стать причиной ХПН.
Читайте также: