Неврологический синдром при бешенстве
Автор работы: Пользователь скрыл имя, 24 Января 2012 в 21:40, доклад
Нейроинфекция — инфекционное заболевание нервной системы. В инфекционный процесс при нейроинфекций могут вовлекаться и центральная (менингиты, энцефалиты, миелиты и др.) и периферическая (невриты, радикулиты и т.д.) нервная система.
Неврологический синдром включает в себя все специфические симптомы менингита, энцефалита, миелита, которые характерны для Нейроинфекций.
Неврологический синдром.doc
Нейроинфекция — инфекционное заболевание нервной системы. В инфекционный процесс при нейроинфекций могут вовлекаться и центральная (менингиты, энцефалиты, миелиты и др.) и периферическая (невриты, радикулиты и т.д.) нервная система.
Неврологический синдром включает в себя все специфические симптомы менингита, энцефалита, миелита, которые характерны для Нейроинфекций. Кроме того, при большинстве инфекционных болезней появляются в той или иной степени признаки неврологического синдрома, выраженного общими симптомами интоксикации: головной болью, вялостью, снижением работоспособности и т.д.
При действии патогенных микроорганизмов (вирусов, бактерий, грибов) и их токсинов на центральную нервную систему могут возникнуть следующие воспалительные процессы: менингит — воспаление оболочек мозга; энцефалит — воспаление головного мозга; миелит — воспаление спинного мозга.
Клиническую картину менингита составляют менингеальные симптомы:
- пульсирующая, разлитая головная боль — одна из самых мучительных, не купируемых инъекциями аналгетиков и наркотических средств, усиливаемая при движениях тела, резком звуке, ярком свете;
- рвота без предшествующей тошноты, не связана с приемом пищи, не приносит облегчения больному;
- ригидность затылочных и спинных мышц — больной не может наклонить голову и подбородком коснуться до своей грудной клетки;
- характерная поза больного: голова запрокинута назад, ноги поджаты к животу;
- симптом Кернига: невозможность медработнику полностью разогнуть ногу пациента в коленном суставе после ее предварительного сгибания под прямым углом в тазобедренном и коленном суставе;
- симптом Брудзинского: при пассивном сгибании головы к груди у больного, лежащего на спине, происходит рефлекторное сгибание ног в коленных и тазобедренных суставах;
- у грудных детей выбухает и пульсирует родничок.
Менингеальный синдром развивается при многих вирусных и бактериальных инфекционных заболеваниях.
Из вирусных болезней, осложнившихся менингитом:
-у детей до 5 лет чаще отмечаются аденовирусная, парагриппозная, энтеровирусная инфекция;
-у лиц 25-29 лет инфекция, вызванная вирусом простого герпеса;
-у взрослых (чаще пожилых) инфекция, вызванная вирусом зостер (опоясывающий герпес).
Менингиты в зависимости от изменений в ликворе (спинномозговой жидкости) подразделяются на серозные и гнойные. При серозных менингитах в ликворе преобладают лимфоциты, при гнойных — нейтрофильные плеоциты. Гнойные менингиты вызываются гноеродными кокками, серозные — вирусами, микобактерией туберкулеза, бледной спирохетой.
Первичные менингиты возникают у прежде здорового человека. Вторичным гнойным менингитам предшествует гнойный очаг инфекции: отит, гайморит, сепсис, туберкулез и пр. Вторичные вирусные менингиты чаще всего дают такие инфекционные заболевания, как грипп, корь, краснуха, ветряная оспа.
Энцефалит в той или иной мере возникает при менингите, так как оболочки мозга тесно соседствуют с веществом мозга. В результате воспаления
повышается секреторная активность оболочек мозга и возникает гидроцефалия, которая может привести к ишемии мозга.
Особенности течения неврологического синдрома при некоторых инфекционных болезнях, при менингококковом менингите особенности течения неврологического синдрома определяет постоянство трех симптомов: лихорадки (до 40-42° С), пульсирующей, разлитой головной боли и рвоты, не приносящей облегчения пациенту. На первое место при осмотре пациента выступают менингеальные симптомы.
При энцефалитах особенностью неврологического синдрома является нарушение психики пациента. Может возникнуть возбужденное или угнетенное состояние, нарушение сознания вплоть до комы, слуховые, зрительные, тактильные галлюцинации, при тяжелых течениях — судороги, парезы, параличи.
При столбняке характерной особенностью, обуславливающей специфику неврологического синдрома, являются мучительные судороги, охватывающие все группы мышц больного, находящегося в сознании и испытывающего адские страдания.
При бешенстве неврологический синдром проявляется необычными симптомами: водобоязнью, воздухобоязнью, сверхвозбудимостью, приступами буйства, обильным слюноотделением, удушьем, в терминальной стадии — параличами.
При ботулизме развивается тяжелый неврологический синдром, характеризующийся многообразными и особенными нарушениями функций организма:
- пищеварения (рвота, тошнота и др.);
- зрения (снижение остроты, двоения в глазах и др.);
- глотания (ощущение инородного тела в глотке и др.);
- нервной системы (птоз, параличи, парезы и др.);
- дыхания (одышка, патологическое дыхание).
Организация сестринского ухода при нарушениях сознания и острых неврологических поражениях инфекционного генеза.
Все госпитализированные инфекционные больные требуют постоянного наблюдения медицинской сестры. Любые изменения психики пациента, будь то его стойкое снижение настроения, нарушение адекватности эмоций, как возбуждение или подавленность, страх, тревога должны насторожить медсестру и заставить более внимательно присмотреться к этому инфекционному больному. Она обязана подробно расспросить пациента о том, не наблюдает ли он у себя нарушений сна, памяти, не снизился ли у него слух, зрение, обоняние. Нарушение сна (сонливость или бессонница), памяти, слуха, зрения и т.д. — это изменения умственных функций организма, которые свидетельствуют о начинающихся патологических процессах в центральной нервной системе (например, развитии острого менингоэнцефалита).
Иногда в силу специфики своего заболевания пациенты становятся подозрительно неуправляемыми и агрессивными, похожими на пьяных людей (сыпной тиф, чума, бешенство и др.). Они могут сопротивляться осмотру и проведению медицинских процедур, грубить и отталкивать от себя медработника. Медсестра всегда должна быть терпеливой. Она не имеет права выходить из себя в ответ на неадекватное поведение пациента. Не надо пытаться урезонить возбужденного инфекционного больного и стыдить его в резкой форме. Необходимо немедленно пригласить к нему врача. И, не теряя лишней минуты, которая может стоить жизни больному, начинать проводить неотложные лечебные мероприятия и сестринские вмешательства .
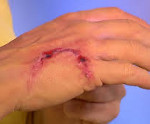
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных. Распространяясь по нервным волокнам, вирус бешенства вначале повышает их возбудимость, а затем вызывает развитие параличей. Проникая в ткани спинного и головного мозга вирус вызывает грубые нарушения в работе ЦНС, клинически проявляющиеся различными фобиями, приступами агрессивного возбуждения, галлюцинаторным синдромом. Бешенство до сих пор остается неизлечимым заболеванием. По этой причине трудно переоценить значение профилактической антирабической вакцинации, проводимой пациенту в случае укуса животного.
МКБ-10
- Характеристика возбудителя
- Патогенез бешенства
- Симптомы бешенства
- Диагностика бешенства
- Лечение бешенства
- Профилактика бешенства
- Цены на лечение
Общие сведения
Бешенство – инфекционный зооноз вирусной этиологии, характеризующийся преимущественным тяжелым поражением центральной нервной системы, угрожающими летальным исходом. Человек заражается бешенством при укусе животных.
Характеристика возбудителя
Бешенство вызывает РНК-содержащий рабдовирус, имеющий пулевидную форму и обладающий двумя специфическими антигенами: растворимый AgS и поверхностный AgV&. В процессе репликации вирус способствует возникновению в нейронах специфических включений – эозинофильных телец Бабеша-Негри. Вирус бешенства довольно устойчив к охлаждению и замораживанию, но легко инактивируется при кипячении, воздействии ультрафиолетового излучения, а также дезинфекции различными химическими реагентами (лизол, хлорамин, карбоновая кислота, сулема и др.).
Резервуаром и источником бешенства являются плотоядные животные (собаки, волки, кошки, некоторые грызуны, лошади и скот). Животные выделяют вирус со слюной, контагиозный период начинается за 8-10 дней до развития клинических признаков. Больные люди не являются значимым источником инфекции. Бешенство передается парентерально, обычно во время укуса человека больным животным (слюна, содержащая возбудителя, попадает в ранку и вирус проникает в сосудистое русло). В настоящее время есть данные о возможности реализации аэрогенного, алиментарного и трансплацентарного пути заражения.
Люди обладают ограниченной естественной восприимчивостью к бешенству, вероятность развития инфекции в случае заражения зависит от локализации укуса и глубины повреждения и колеблется в пределах от 23% случаев при укусах конечностей (проксимальных отделов) до 90% в случае укуса в лицо и шею. В трети случаев заражение происходит при укусе диких животный, в остальных случаях виновниками поражения человека бешенством являются домашние животные и скот. В случае своевременного обращения за медицинской помощью и проведения профилактических мероприятий в полней мере бешенство у инфицированных лиц не развивается.
Патогенез бешенства
Вирус бешенства проникает в организм через поврежденную кожу и распространяется по волокнам нервных клеток, к которым имеет выраженную тропность. Кроме того, возможно распространение вируса по организму с током крови и лимфы. Основную роль в патогенезе заболевания играет способность вируса связывать рецепторы ацетилхолина нервных клеток и повышать рефлекторную возбудимость, а в последующем - вызывать параличи. Проникновение вируса в клетки головного и спинного мозга приводят к грубым органическим и функциональным нарушениям работы ЦНС. У больных развиваются кровоизлияния и отек головного мозга, некроз и дегенерация его ткани.
В патологический процесс вовлекаются клетки коры полушарий, мозжечка, зрительного бугра и подбугорной области, а также ядра черепно-мозговых нервов. Внутри нейронов головного мозга при микроскопии отмечаются эозинофильные образования (тельца Бабеша-Негри). Патологическое перерождение клеток ведет к функциональным расстройствам органов и систем ввиду нарушения иннервации. Из центральной нервной системы вирус распространяется в другие органы и ткани (легкие, почки, печень и железы внутренней секреции и др.). Попадание его в слюнные железы ведет к выделению возбудителя со слюной.
Симптомы бешенства
Инкубационный период бешенство может составлять от пары недель при локализации укуса на лице или шее до нескольких месяцев (1-3) при внедрении возбудителя в области конечностей. В редких случаях инкубационный период затягивался до года.
Бешенство протекает с последовательной сменой трех периодов. В начальном периоде (депрессии) отмечается постепенное изменение поведение больного. В редких случаях депрессии предшествует общее недомогание, субфебрилитет, боль в области ворот инфекции (как правило, уже зажившей к началу заболевания раны). Иногда (крайне редко) место внедрения возбудителя вновь воспаляется. Обычно в этом периоде клиника ограничивается проявлениями со стороны центральной нервной системы (головные боли, расстройства сна, потеря аппетита) и психики (апатия, подавленность, раздражительность, угнетенность и приступы страха). Иногда больные могут ощущать дискомфорт в груди (стеснение), страдать расстройством пищеварения (обычно запорами).
Разгар заболевания (стадия возбуждения) наступает на 2-3 день после появления первых признаков депрессии, характеризуется развитием различных фобий: боязни воды, воздуха, звуков и света. Гидрофобия – боязнь воды – мешает больным пить. Характерное поведение – при протягивании стакана с водой, больной с радостью его берет, но попытка выпить жидкость вызывает приступ парализующего страха, приостановку дыхания и больной бросает стакан. Однако не всегда бешенство сопровождается гидрофобией, что может затруднять диагностику. При прогрессировании заболевания больные страдают от сильной жажды, но ввиду сформировавшегося рефлекса даже вид и шум воды вызывают спазмы дыхательных мышц.
Аэрофобия характеризуется приступами удушья в связи с движением воздуха, при акустофобии и фотофобии такая реакция наблюдается на шум и яркий свет. Приступы удушья кратковременны (несколько секунд), их сопровождают спазмы и судороги мимической мускулатуры, зрачки расширены, больные возбуждены, испытывают панический ужас, кричат, откидывают голову назад. Наблюдается дрожание рук. Дыхание во время пароксизмов прерывистое, свистящее, вдохи – шумные. В дыхании задействована мускулатура плечевого пояса. В этом периоде больные пребывают в агрессивном возбужденном состоянии, много кричат, склонны к бессистемной агрессивной активности (мечутся, могут ударить или укусить). Характерна гиперсаливация.
С прогрессированием заболевания приступы возбуждения становятся все чаще. Отмечается потеря веса, избыточное потоотделение, возникают галлюцинации (слуховые, зрительные и обонятельные). Продолжительность периода возбуждения составляет 2-3 дня, реже удлиняется до 6 суток.
Терминальная стадия болезни – паралитическая. В тот период больные становятся апатичны, их движения ограничены, чувствительность снижена. Ввиду стихания фобических пароксизмов возникает ложное впечатление, что больному стало лучше, однако в это время быстро поднимается температура тела, развивается тахикардия и артериальная гипотензия, возникают параличи конечностей, а в дальнейшем и черепно-мозговых нервов. Поражение дыхательного и сосудодвигательного центра вызывает остановку сердечной деятельности и дыхания и смерть. Паралитический период может длиться от одного до трех дней.
Диагностика бешенства
Есть способы выделения вируса бешенства из ликвора и слюны, кроме того, существует возможность диагностики с помощью реакции флюоресцирующих антител на биоптатах дермы, отпечатках роговицы. Но ввиду трудоемкости и экономической нецелесообразности эти методики не применяются в широкой клинической практике.
В основном диагностику осуществляют на основании клинической картины и данных эпидемиологического анамнеза. К диагностическим методикам, имеющим прижизненный характер, также относят биопробу на лабораторных животных (новорожденных мышах). При заражении их выделенным из слюны, ликвора или слезной жидкости вирусом, мыши погибают через 6-7 дней. Гистологический анализ ткани головного мозга умершего больного позволяет окончательно подтвердить диагноз в случае выявления в клетках телец Бабеша-Негри.
Лечение бешенства
В настоящее время бешенство является неизлечимым заболеванием, терапевтические мероприятия носят паллиативный характер и направлены на облегчение состояния пациента. Больные госпитализируются в затемненную шумоизолированную палату, им назначают симптоматические средства: снотворные и противосудорожные препараты, обезболивающие, транквилизаторы. Питание и регидратационные мероприятия осуществляют парентерально.
Сейчас идет активное опробование новых схем лечения с помощью специфических иммуноглобулинов, иммуномодуляторов, гипотермии головного мозга и методик интенсивной терапии. Однако до сих пор бешенство является смертельным заболеванием: летальный исход наступает в 100% случаев развития клинической симптоматики.
Профилактика бешенства
Профилактика бешенства в первую очередь направлена на снижение заболеваемости среди животных и ограничение вероятности укуса бродячими и дикими животными человека. Домашние животные в обязательном порядке подвергаются плановой вакцинации от бешенства, декретированные категории граждан (работники ветеринарных служб, собаколовы, охотники и т.д.) проходят иммунизацию антирабической вакциной (троекратное внутримышечное введение). Спустя год производится ревакцинация и в дальнейшем в случае сохранения высокого риска заражения, рекомендовано повторение иммунизации каждые три года.
В случае укуса животного обязательно производится комплекс мер, направленных на предотвращение бешенства: рана промывается медицинским спиртом, обрабатывается антисептиками, накладывается асептическая повязка, после чего следует немедленно обратиться в травматологический пункт (либо к хирургу или фельдшеру ФАП). В кратчайшие сроки проводится курс профилактической антирабической вакцинации (сухой инактивированной вакциной) и пассивной иммунизации (антирабический иммуноглобулин). Схема профилактических инъекций зависит от локализации укуса, глубины раны и степени загрязнения слюной.

Бешенство у человека — это вирусное заболевание вызывающее воспаление головного мозга с поражением центральной нервной системы. Представляет собой типичное зоонозное заболевание. То есть вирус бешенства передается только при укусе больным животным.
Тем не менее последние исследования показали, что заражение возможно и не только при укусе, а также аэрогенным, алиментарным и трансплацентарным путями передачи вируса. Более того, отмечена возможность передачи вируса от человека к человеку. Скорей всего мутация позволит это делать в будущем. Это стало очевидным на примере коронавируса.
Вирус бешенства, попадая в организм человека попадает в слюнные железы и нервные клетки головного мозга и поражает их приводя к тяжелым необратимым нарушениям. Именно необратимым, поскольку бешенство не поддается лечению. Хотя известно о нескольких случаях излечения. Но несколько случаев за всю историю наблюдений — это практически ноль.
Во всей истории опасно то, что зафиксированы случаи, в которых человек заболевал при укусе внешне здорового животного. То есть носитель вируса болел бессимптомно длительное время.
Что такое бешенство у человека
Бешенство — это вирусное заболевание, вызываемое РНК-содержащими вирусами из семейства Rhabdoviridae. Бешенство у человека протекает с тяжелейшим поражением ЦНС (центральная нервная система), приводящим к летальному исходу.
Справочно. Эффективное лечение бешенства у человека не разработано. В качестве экспериментальной терапии применяют Милуокский протокол (применяется искусственная кома и противовирусные средства).
Всего в мире зарегистрировано 18 случаев излечения от бешенства.
Единственным эффективным средством профилактики бешенства у человека является введение антирабического иммуноглобулина и иммунизация антирабическими вакцинами.
Согласно классификации МКБ 10 бешенству присвоен код А82. Для обозначения городского бешенства у человека применяют код А82.1, а для лесного бешенства А82.0. При неуточненном бешенстве выставляется код А82.9.
Пути передачи бешенства
Основным резервуаром возбудителя инфекции являются дикие млекопитающие.
В связи с этим выделяют два эпидемических типа бешенства:
- городское (резервуаром вируса бешенства служат домашние кошки и собаки);
- лесное (в качестве резервуара выступают дикие животные).
На территории Российской Федерации основными источниками вируса бешенства считаются лисы, волки, летучие мыши, енотовидные собаки, корсаки и песцы. Основным переносчиком городского бешенства (более 99%) являются собаки.
Справочно. Благодаря интенсивной циркуляции вируса в природе в последние годы все чаще регистрируют нетипичных переносчиков бешенства (мыши, нутрии, белки, крысы, хорьки).
Домашние животные могут заражаться вирусом бешенства от диких.
Заражение вирусом бешенства происходит при:
- укусах инфицированных животных;
- ослюнении поврежденной кожи и слизистых оболочек;
- пересадки тканей от инфицированных доноров.
Также описан случай аэрогенного заражения при аварии в лаборатории. Неповрежденная кожа непроницаема для вируса бешенства, а через слизистые вирус может проникать, даже если отсутствуют микроповреждения. 
От человека к человеку возбудитель заболевания не передается. Однако во время работы с больными людьми все равно необходимо соблюдать правила предосторожности (рекомендовано использование специальной защитной одежды, тщательная дезинфекция оборудования, медицинского инструментария и помещения).
Что влияет на риск заражения вирусом бешенства
Вероятность развития заболевания напрямую зависит от того, содержался ли во время ослюнения или укуса в слюне животного вирус. Так как примерно у 45-50% собак, больных бешенством, вирус не выделяется со слюной.
Справочно. Согласно статистике, после контакта с бешеным животным заболевают от 12 до 30% людей (учитываются только непривитые антирабической вакциной пациенты).
Несмотря на это, отсутствие эффективного лечения и стопроцентный уровень летальности, требуют обязательного проведения полного лечебно-профилактического комплекса после контакта с зараженным животным.
Болезнь распространена повсеместно (исключение составляют только Австралия, Океания и Антарктида). Каждый год от этой инфекции погибает около 70 тысяч человек по всему миру. Чаще всего случаи бешенства регистрируют на территории Азии, Африки и Латинской Америки.
В России каждый год регистрируется около тридцати случаев бешенства. При этом, в последние годы отмечается активизация природных очагов и рост заболеваемости.
Патогенез развития бешенства у человека после укуса
После укуса или ослюнения поврежденной кожи или слизистых вирус бешенства у человека начинает внедряться в клетки поперечнополосатой мускулатуры.
В нервные клетки возбудитель проникает через нервно-мышечные синапсы. Также каналами для продвижения вируса могут служить сухожильные рецепторы Гольджи. 
Затем вирус бешенства медленно (приблизительно со скоростью 3 миллиметра в час) начинает продвигаться по волокнам центральной нервной системы (по всей видимости, продвижению возбудителя способствует аксоплазматический ток).
Для случаев естественного заражения не характерно развитие вирусемии (циркуляции вирусов в крови), однако при проведении опытов на животных были зарегистрированы единичные случаи вирусемии.
Справочно. По достижению центральной нервной системы вирус начинает активно инфицировать нейроны. Однако процесс размножения вируса практически полностью происходит в клетках серого вещества.
После стадии размножения вирусные частицы начинают процесс обратного продвижения по волокнам вегетативной нервной системы. В дальнейшем вирус может выявляться в слюнных железах (с этим связан тот факт, что в слюне возбудитель может выявляться уже в конце периода инкубации), слезных железах, волосяных фолликулах, роговице, почках, легких, поджелудочной железе, мышцах и коже, сердечной мышце.
Благодаря тому, что возбудитель выявляется в волосяных фолликулах и клетках роговицы, для прижизненной диагностики заболевания могут использоваться биоптаты кожи и мазки-отпечатки роговицы.
Справочно. Смерть от бешенства наступает на фоне угнетения дыхательного и сосудодвигательного центра.
Как проявляется бешенство
Инкубационный период бешенства у человека (ИП) как правило колеблется от 1 до 3 месяцев. Реже он может сокращаться до недели или увеличиваться до года. Длительность инкубационного периода обуславливается глубиной и обширностью укуса, а также расстоянием укуса от головного мозга. Чем дальше укус, тем дольше ИП.
Справочно. Наиболее длительный ИП наблюдается при укусах в нижние конечности, наиболее короткий при укусах в лицо, голову и промежность.
При множественных глубоких укусах ИП также значительно сокращается.
После окончания инкубационного периода начинается продромальный период, длящийся от одного до трех дней.
В области укуса появляются неприятные ощущения, повышение кожной чувствительности, умеренная боль. Также часто отмечается появление лихорадки, бессонницы , повышенной раздражительности, апатичности, подавленности, постоянного чувства страха и тоски. Резко повышается чувствительность к звукам и свету. Иногда может отмечаться одышка и постоянное ощущение нехватки воздуха.
Может отмечаться повышенная эмоциональная активность.
К первым специфическим проявления относят появление признаков острого энцефалита. Пациента беспокоят острые приступы психомоторного возбуждения. 
Через некоторое время появляются:
- приступообразные нарушения сознания;
- галлюцинации;
- приступы агрессивности, буйства, бредовых идей и маний;
- тремор и мышечные спазмы, судорожные припадки.
Пациенты пытаются убежать, покусать стоящих рядом людей или избить их.
Справочно. На фоне резко выраженного психомоторного возбуждения могут появляться судороги глоточных или гортанных мышц, спазм мышц диафрагмы, дыхательные нарушения.
Также часто отмечается выраженное нарушение дыхания, повышенное слюноотделение и рвота, приводящие к обезвоживанию.
Приступы могут длиться от нескольких секунд до нескольких минут. По мере прогрессирования заболевания частота и длительность приступов увеличиваются.
Развитие приступа провоцирует:
- попытка попить (у пациентов с бешенством отмечается выраженная гидрофобия – боязнь воды);
- резкое дуновение воздуха (аэрофобия);
- воздействие яркого света (фотофобии) или громких звуков (акустикофобии).
Во время острого приступа может развиться остановка дыхания. В межприступном периоде состояние пациента стабилизируется, а сознание проясняется.
Постепенно к проявлениям энцефалита присоединяются симптомы поражения стволовых функций нервной системы. Повреждение ЧМН (черепно-мозговые нервы) сопровождается нарушением глотания, парезами или параличами лицевой мускулатуры, развитием нефритов зрительных нервов.
Справочно. На фоне нарушения акта глотания и повышенного слюноотделения появляется пена изо рта (весьма характерный симптом для больных бешенством).
Также отмечается тахикардия (учащение сердцебиения), аритмии (нарушения сердечного ритма), лихорадка.
При наступлении паралитической стадии болезни отмечается прекращение судорог и исчезновение патологического возбуждения. Сознание на данной стадии проясняется.
Однако на фоне мнимого улучшения быстро наступает смерть от паралича сосудодвигательного и дыхательного центра.
Чем опасен вирус бешенства
Вирус бешенства приводит к развитию острого быстро прогрессирующего энцефаломиелита . Лечение от бешенства не разработано. Поэтому заболевание заканчивается летальным исходом.
Справочно. При отсутствии интенсивной терапии пациент умирает через 4 дня после появления первых симптомов инфекции. При проведении интенсивной терапии пациент умирает за 20 дней (часто быстрее). Смерть наступает от поздних осложнений (антидиуретического синдрома, нарушения гемодинамики, тяжелых аритмий, желудочно-кишечных кровотечений, тромбоцитопений).
Особенно наглядно показывают последствия бешенства посмертные вскрытия. Патологоанатомы выявляют отек и набухание головного и спинного мозга с выраженной гиперемией, сопровождающейся петихиальными кровоизливаниями.
Хотя обнаруженные воспаления в тканях мозга чаще ограничены в каких-то пределах. Микроскопически воспалительный процесс обнаруживают в тройничных нервах, гассеровых узлах, межпозвоночных и верхних шейных симпатических ганглиях и в сером веществе головного мозга. 
Характерными для бешенства считают появление цитоплазматических включений — телец Бабеша-Негри, которые чаще всего обнаруживаются в клетках гипокампа и в грушевидных нейроцитах мозжечка.
Видно, что вирус бешенства наносит ощутимое поражение центральной нервной системе.
Диагностика бешенства у человека
Для прижизненного выявления болезни может проводиться выделение вирусных антигенов в отпечатках роговицы или в кожных биоптатах (берется с кожи затылка). Также с 7-10 дня болезни может проводиться анализ на антитела.
Справочно. Для невакцинированных больных с целью подтверждения диагноза требуется увеличение титров антител в 4 раза.
При обследовании вакцинированных пациентов учитывают абсолютные уровни нейтрализующих антител в крови и спинномозговой жидкости. После проведения профилактики уровень этих антител в спинномозговой жидкости нулевой или минимальный (менее 1:64). А при развитии бешенства титр антител в спинномозговой жидкости может колебаться от 1:200 до 1: 160 000.
По показаниям могут дополнительно применять ПЦР диагностику.
Для выполнения посмертной диагностики бешенства проводится гистологическая экспресс методика, направленная на выявление в мазке-отпечатке головного мозга телец Бабеша-Негри. Результат можно получить через 1-2 часа (достоверность исследования около 85-90%).
Лечение бешенства у человека
Эффективных методов лечения бешенства не существует. Заболевание имеет 100% летальность. Даже при использовании экспериментального Милуокского протокола зарегистрировано всего 18 случаев излечения от бешенства.
Для облегчения состояния больных используют симптоматическую терапию (введение мышечных релаксантов, применение противосудорожных седативных лекарственных средств).
Иммунитет и профилактика бешенства
Основой профилактики бешенства является:
- прививание от бешенства бродячих и домашних собак;
- проведение профилактической иммунизации всех групп риска (обязательно прививают от бешенства ветеринаров, таксидермистов, охотников, лесников, собаколовов, работников лабораторий, работающих с возбудителем бешенства);
- проведение лечебно-профилактической иммунизации после потенциального заражения (укуса или ослюнения раны).
При проведении плановой иммунизации вакцина вводится три раза в дозе 1 миллилитр. 
Первую дозу вакцины вводят на 0-й день, вторую на 7-й, а третью на 30-й день. Первое ревакцинирование должно выполняться через 1 год. В дальнейшем ревакцинация выполняется каждые три года.
Постконтактная профилактика должна включать в себя обработку раны, введение антирабического иммуноглобулина и вакцины.
Справочно. Обработка раны должна проводиться как можно быстрее. Края раны не следует иссекать и зашивать. Рана или место ослюнения обильно промывается водой с мылом. Затем обрабатывается 70% раствором спирта и 5% йодовым раствором. После этого необходимо наложить стерильную повязку.
Необходимость введения антирабических Ig (иммуноглобулины) и вакцины определяется хирургом.
Читайте также:


