Топографическая анатомия лучевого нерва на плече
Лучевой нерв [nervus radialis (PNA, JNA, BNA)] — длинный нерв плечевого сплетения, иннервирующий дорсальную мускулатуру верхней конечности, кожу заднелатеральной поверхности нижней половины плеча, предплечья и кисти.
Анатомия
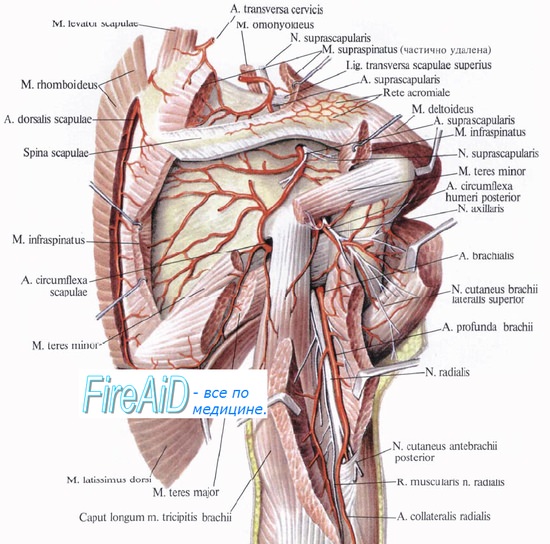
Лучевой нерв (цветн. рис. 1—3) начинается от заднего пучка плечевого сплетения (fasc. post, plexus brachialis). Содержит нервные волокна чаще из сегментов C5-8, реже из C5—Th1 или C5-7, которые направляются в Лучевой нерв в составе всех трех стволов плечевого сплетения (trunci plexus brachialis), преимущественно в составе верхнего ствола, в меньшей степени — среднего и нижнего. От заднего пучка плечевого сплетения Л. н. отходит обычно в пределах подмышечной полости (cavum axillare) на уровне малой грудной мышцы позади подмышечной артерии. В подмышечной полости Л. н. является наиболее толстым нервом плечевого сплетения (см.). Однако после отхождения мышечных ветвей уже на уровне середины плеча он становится более тонким и включает волокна в основном только для предплечья и кисти. На уровне верхней трети плеча диаметр Л. н. составляет 3,4—4,6 мм. Наибольшее количество пучков (до 52, в среднем 24—28 пучков) содержится в нерве в подмышечной полости, наименьшее (минимальное 2, в среднем 8 пучков) — на уровне середины плеча. В начальной части нерва содержится до 22 тыс. мякотных нервных волокон и 6—8 тыс. безмякотных, в средней трети плеча — соответственно 12—15 тыс. и 2,5—5 тыс. Среди мякотных волокна диам. 1 — 3 мкм (мелкие) составляют 3—11%, 3,1—5 мкм (средние) —8—12%, 5,1 — 10 мкм (крупные) — 70—86% , св. 10 мкм (очень крупные) — до 14%. На плече Л. н. располагается рядом с глубокой артерией плеча в заднем костно-фасциальном пространстве в плечемышечном канале (canalis humeromuscularis). Затем, прободая латеральную межмышечную перегородку, переходит в латеральную переднюю локтевую борозду, где располагается между плечелучевой мышцей — латерально и плечевой — медиально. В верхней части названной борозды впереди головки лучевой кости Л. н. разделяется на две конечные ветви: поверхностную и глубокую.



Лучевой нерв отдает следующие ветви: 1) суставную ветвь (r. articularis) — к капсуле плечевого сустава; 2) задний кожный нерв плеча (n. cutaneus brachii post.) — к коже тыла плеча; эта ветвь отходит обычно в подмышечной полости, идет над длинной головкой трехглавой мышцы плеча, проникая через плечевую фасцию ниже прикрепления дельтовидной мышцы, и разветвляется в коже латеральнозадней поверхности нижней половины плеча; 3) нижний латеральный, кожный нерв плеча (n. cutaneus brachii lat. inf.), формирующийся ниже предыдущего, идущий рядом с ним и ветвящийся в коже латеральной поверхности нижней трети плеча; 4) мышечные ветви (rr. musculares), среди которых выделяют проксимальные, отделяющиеся от Лучевого нерва в подмышечной полости к длинной, латеральной и медиальной головкам трехглавой мышцы, к локтевой мышце, и дистальные, отходящие от Л. н. в глубине борозды между плече лучевой и плечевой мышцами к латеральной части плечевой мышцы, к плечелучевой мышце (эта ветвь посылает тонкую ветвь к капсуле локтевого сустава), к длинному и к короткому лучевым разгибателям Кисти; 5) задний кожный нерв предплечья (n. cutaneus antebrachii post.), формирующийся в пределах плечемышечного канала, прободающий плечевую фасцию в промежутке между латеральной и медиальной головками трехглавой мышцы, выходящий в сопровождении лучевой коллатеральной артерии дорсально от латерального надмыщелка плечевой кости на дорсальную поверхность предплечья, отдавая множественные ветви к коже; 6) поверхностную ветвь (r. superficialis), отходящую в качестве конечной ветви на сгибательной поверхности плечелучевого сустава и распространяющуюся в лучевой борозде предплечья под плечелучевой мышцей. В нижней трети предплечья переходит под сухожилием плечелучевой мышцы на тыл кисти, где разделяется на тыльные пальцевые нервы (nn. digitales dorsales) для кожи тыла кисти, I и II пальцев, лучевой стороны III пальца (проксимальные фаланги); 7) глубокую ветвь (r. profundus), проходящую через супинатор, окружающую шейку лучевой кости, выходя на тыльную сторону предплечья, где разделяется на многочисленные мышечные ветви (rr. musculares) к мышцам-разгибателям. Продолжением глубокой ветви является задний межкостный нерв (n. interosseus post.), иннервирующий длинную мышцу, отводящую большой палец, короткий и длинный разгибатель большого пальца, собственный разгибатель указательного пальца; она отдает ветвь к капсуле лучезапястного сустава.
Л. н. образует связи с соседними нервами. Среди них наиболее важные между ветвями лучевого и подмышечного нервов, между поверхностной ветвью Л. н. и латеральным кожным нервом предплечья, а также тыльной ветвью локтевого нерва (см.). Отмечаются различия в протяженности зоны иннервации кожных ветвей Л. н. Так, напр., на тыле кисти в одних случаях тыльные пальцевые нервы иннервируют кожу только I и II пальцев, а в других — I, II, III, IV и лучевой поверхности V пальца.
Патология


Лучевой нерв поражается чаще всего при ранениях и переломах плеча, реже предплечья, при интоксикациях (свинец, алкоголь), при сдавлениях нерва во сне, особенно во время опьянения (сонный паралич, пьяный паралич), при хождении на костылях (костыльный паралич), при длительной фиксации рук к операционному столу во время наркоза, а также при длительном сдавлении крючками во время операции. Патология Л. н. может быть обусловлена также опухолью, исходящей из окружающих тканей и сдавливающей нерв, или невриномой (шваннома, нейрофиброма). Злокачественные опухоли Л. н. наблюдаются редко. При поражении Л. н. в области плеча выпадает функция разгибателей плеча, предплечья и кисти; предплечье согнуто по отношению к плечу, кисть отвисает, а пальцы находятся в полусогнутом состоянии (рис. 1). Расстройства чувствительности при поражении Л. н. (рис. 2) отмечаются на тыльной поверхности плеча, предплечья, на тыле лучевой половины кисти, на проксимальных и средних фалангах I, II и частично III пальцев. Благодаря связям с другими нервами эти расстройства значительно меньше по площади зоны кожной иннервации.
При поражении Л. н. в средней и нижней трети плеча и верхней трети предплечья функция трехглавой мышцы сохраняется, отмечается паралич разгибателей пальцев только проксимальных фаланг, а разгибание средних и дистальных фаланг частично сохраняется за счет функции межкостных мышц. В зависимости от локализации травмы может выпадать рефлекс с трехглавой мышцы. При поражении нерва в области лучезапястного сустава поражается его конечная ветвь, содержащая много вегетативных волокон, благодаря чему появляется отек, похолодание и посинение тыла кисти; боли при этом крайне редки.
При параличе разгибателей кисти может также страдать функция сгибателей, что нередко приводит к неправильной диагностике одновременного поражения срединного и локтевого нерва, поэтому очень важно применение тестов, помогающих уточнению диагноза.
Основные тесты, используемые для диагностики поражения Л. н.: 1) обе кисти приближаются ладонями друг к другу так, чтобы все одноименные пальцы пришли в соприкосновение; при отдалении пальцев здоровой руки от пальцев больной на стороне пораженного нерва отмечается ладонное сгибание пальцев; 2) при просьбе пожать руку врача или сложить пальцы в кулак усиливается сгибательная поза отвисающей кисти.
Поражения Л. н. могут быть первичными (в результате травмы, опухоли) и вторичными (при вовлечении нерва в рубцы, сдавлении его опухолями, гипсовой повязкой при отеке мягких тканей). Различают изолированные повреждения и сочетанные (вместе с сосудами и костью).
Симптоматика поражения определяется характером и уровнем патологического процесса, в зависимости от чего проявляются в большей или меньшей степени двигательные и чувствительные расстройства.
Порядок последовательного восстановления функции мышц при регенерации Л. н. следующий: разгибатели кисти, общие разгибатели пальцев, длинная мышца, отводящая большой палец кисти и супинатор.
Лечение поражений Лучевого нерва определяется характером патологического воздействия (травма, интоксикация, ишемия, аллергия). Консервативное лечение направлено на стимуляцию регенерации нерва и устранение боли. Применяются дегидратирующие, десенсибилизирующие средства, витамины, препараты кальция, АТФ, лидаза, никотиновая к-та, компламин, никошпан, анальгетики (анальгин, бутадион, реопирин, бруфен и др.), в некоторых случаях иглотерапия. Назначается физиотерапия (тепловые процедуры, новокаин-электрофорез, УФ-эритемотерапия), ЛФК, массаж.

Операции показаны при клин, картине разрыва нерва, опухолях, сдавлении нерва, болевом синдроме. При ранениях различают первичные (вместе с хирургической обработкой раны), отсроченные (в первые недели) и поздние (спустя 3 мес. после ранения) операции. При сочетанном повреждении нерва и кости делают одномоментные и двухэтапные операции. Последние показаны в случаях невозможности квалифицированного восстановления анатомической целости нерва во время первой операции, при наличии инфицированного перелома кости. Этапность вмешательств при сочетанных повреждениях заключается в подготовке нерва к пластике и остеосинтезе с последующей нейрорафией (см. Нервный шов). Доступы к нерву при операциях показаны на рисунке 3.
Операция эффективна при раннем, атравматичном, радикальном вмешательстве. Производят невролиз (см.), удаление опухоли, невром нерва, нейрорафию, аутопластику нерва. Пластика нерва консервированными нервами неэффективна. Условием успешной нейрорафии являются атравматичность вмешательства, точное сопоставление волокон центрального и периферического концов нерва без натяжения, сшивание отдельных пучков с использованием микро-нейрохирургической техники. Доброкачественные опухоли Лучевого нерва (невринома-шваннома, нейрофиброма) подлежат удалению при болевом синдроме и нарастании симптомов выпадения функции нерва. В случае малигнизации опухоли операция направлена на ее удаление с резекцией нерва и расширенным иссечением окружающих тканей для предупреждения метастазирования. Последующая лучевая и химиотерапия завершают лечение. Иногда лучевое лечение проводят до операции.
Библиография: Атлас периферической нервной и венозной систем, под ред. В. Н. Шевку-ненко, с. 47, Л., 1949; Блинов Б. В., Быстрицкий М. И. и Попов И. Ф. Реабилитация больных с переломами диафиза плечевой кости и повреждением лучевого нерва, Вестн, хир., т. 115, № 8, с. 96, 1975; Внутриствольное строение периферических нервов, под ред. А. Н. Максименкова, Л., 1963, библиогр.; Войкулеску В. и Попеску Ф. Прогрессирующий нетравматический паралич глубокой ветви лучевого нерва, Румын, мед. обозр., № 4, с. 55, 1969; Григорович К. А. Хирургия нервов, Л., 1969, библиогр.; Калнберз В. К., Лишневский С. М. и Филиппова Р. П. Мышечная пластика при параличе лучевого нерва, Труды Рижск. науч.-исслед, ин-та травмат, и ортоп., т. 10, с. 189, 1971, библиогр.; Карчикян С. И. Травматические поражения периферических нервов, Л., 1962, библиогр.; Кованов В. В. и Травин А. А. Хирургическая анатомия верхних конечностей, М., 1965; Опыт советской медицины в Великой Отечественной войне, 1941 — 1945 гг., т. 20, с. 68, М., 1952; Осина М. И. Ошибки и осложнения при лечении повреждений лучевого нерва, сочетанных с переломом плеча, в кн.: Актуальн. вопр, травмат, и ортоп., под ред. М. В. Волкова, в. 3, с. 27, М., 1971; Хорошко В.Н. Травмы периферических нервов конечностей и их физиотерапия, М., 1946; Сlara М. Das Nervensystem des Menschen, Lpz., 1959.
Д. Г. Шефер; С. С. Михайлов (ан.), В. С. Михайловский (нейрохир.).
Лучевой нерв, n. radialis. Медиальный кожный нерв преплечья, n. cutaneus antebrachii medialis.
Медиальный кожный нерв преплечья, n. cutaneus antebrachii medialis тоже из медиального пучка сплетения (из С8, Th1), в подмышечной ямке лежит рядом с n. ulnaris; в верхней части плеча располагается медиально от плечевой артерии рядом с v. basilica, вместе с которой прободает фасцию и становится подкожным.
Нерв этот иннервирует кожу на локтевой (медиальной) стороне предплечья до лучезапястного сустава.
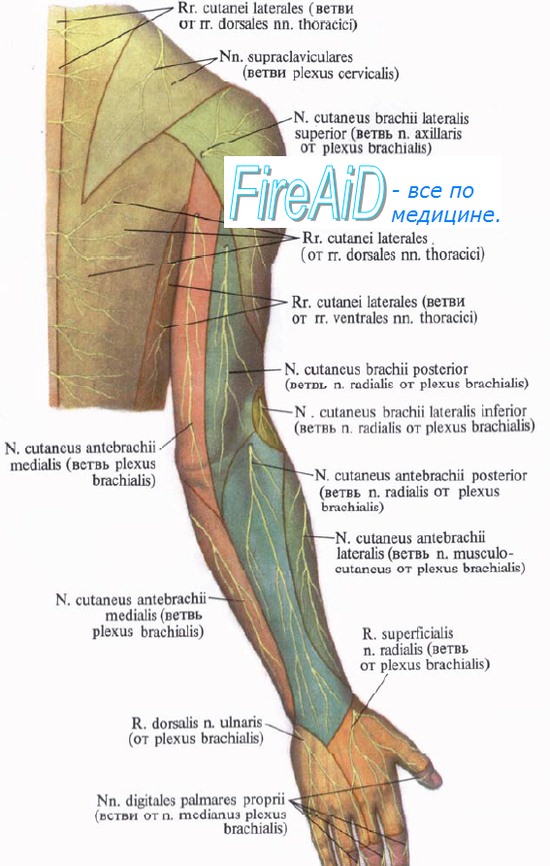
N. radialis, лучевой нерв (C5—C8, Th1), составляет продолжение заднего пучка плечевого сплетения. Он проходит сзади от плечевой артерии вместе с a. profunda brachii на заднюю сторону плеча, огибает спирально плечевую кость, располагаясь в canalis humeromuscularis, и затем, прободая сзади наперед латеральную межмышечную перегородку, выходит в промежуток между m. brachioradialis и m. brachialis. Здесь нерв делится на поверхностную (ramus superficialis) и глубокую (ramus profundus) ветви.
Перед этим n. radialis дает следующие ветви:
Rami musculares на плече для разгибателей — m. triceps и m. anconeus. От последней веточки снабжаются еще капсула локтевого сустава и латеральный надмыщелок плеча, поэтому при воспалении последнего (эпикондилит) возникает боль по ходу всего лучевого нерва.
Nn. cutanei brachii posterior et lateralis inferior разветвляются в коже задней и нижнем отделе заднелатеральной поверхностей плеча.
N. cutaneus anterbrachii posterior берет начало от лучевого нерва в canalis humeromuscularis, выходит под кожу над началом m. brachioradialis и распространяется на тыльной стороне предплечья.
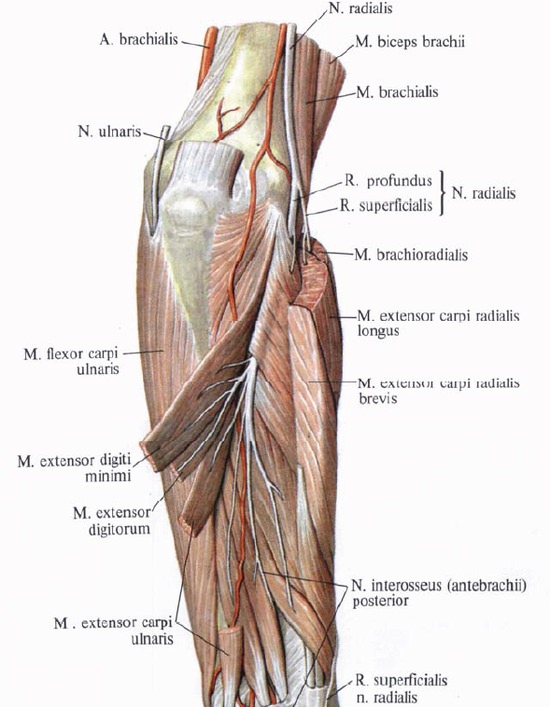
Rami musculares идут к m. brachioradialis и т. extensor carpi radialis longus.
Ramus superficialis идет на предплечье в sulcus radialis латерально от a. radialis, а затем в нижней трети предплечья через промежуток между лучевой костью и сухожилием m. brachioradialis переходит на тыл кисти и снабжает пятью тыльными ветвями, nn. digitales dorsales, по бокам I и II палец, а также лучевую сторону III.
Ветви эти обыкновенно оканчиваются на уровне последних межфаланговых суставов. Таким образом, каждый палец снабжается двумя тыльными и двумя ладонными нервами, проходящими по обеим сторонам. Тыльные нервы происходят из n. radialis и n. ulnaris, иннервирующих каждый по 2 1/2 пальца, а ладонные — из n. medianus и n. ulnaris, причем первый снабжает 3 1/2 пальца (начиная с большого), а второй — остальные 1 1/2 пальца.
Ramus profundus проходит сквозь m. supinator и, снабдив последний ветвью, выходит на дорсальную сторону предплечья, иннервируя m. extensor carpi radialis brevis и все задние мышцы предплечья. Продолжение глубокой ветви, n. interosseus (antebrachii) posterior, спускается между разгибателями большого пальца до лучезапястного сустава, который иннервирует.
Из хода n. radialis видно, что он иннервирует все разгибатели как на плече, так и на предплечье, а на последнем еще и лучевую группу мышц. Соответственно этому на разгибательной стороне плеча и предплечья им иннервируется и кожа. Лучевой нерв — продолжение заднего пучка — является как бы задним нервом руки.
Луче нерв приходит на заднюю поверхность плеча из переднего фасциалъного ложа через промежуток между длинной и лат головками 3хглавой мышцы. Далее он идет в canalis humeromuscularis, спиралевидно огибающем плечевую кость в ее средней трети. Одна стенка канала образована костью, другая — головками трехглавой мышцы. В средней трети плеча в canalis humeromuscularis лучевой нерв прилежит непосредственно к кости, чем объясняется возникновение парезов или параличей после наложения кровоостанавливающего жгута на середину плеча на длительное время или в случаях его повреждения при переломах диафиза плечевой кости. Вместе с нервом идет глубокая артерия плеча, a. profunda brachii, которая вскоре после начала отдает ramus deltoideus, анаст с дельтовидной ветвью грудоакромиальной артерии и с артериями, огиб плеч кость. В ср трети плеча a. profunda brachii делится на a. collateralis radialis и a. collateralis media. Лучевой нерв вместе с а. collateralis radialis на границе ср и нижн трети области прободает лат межмыш перегородку и возвр в переднее ложе плеча, а затем в переднюю локтевую область. Там артерия анастомозирует с a. recurrens radialis. A. collateralis media анастомозирует с a. interossea recurrens.
Доступ к луч нерву (по Сазон-Ярошевичу): в верхн трети плеча разрез по краю широч м спины, потом косо вниз и кзади от медиальной борозды 2главой мышцы. В нижн трети раз над серединой плечелучевой м. Разрез можно продлить дистально на 6-7 см. Футлярная анест осн на соблюдении топогафоанатомических особенностей при нагнетании ноноканиа в соединительнотканные влагалища мышц. Футлярная анестезия верхней конечности по методу А. В. Вишневского: Футляр анест производят под жгутом, наложенным выше уровня введения новокаина. Верхн конечность отводят под прямым утлом и укладывают на подставку. На 1-2 см кпереди (или кзади) от основного СНП плеча, в медиальной борозде плеча, последовательно производят анестезию кожи и подкожной клетчатки 0,25 % р-ом новокаина. Через эти точки длинной иглой, предпосылая впереди нее новокаин, достигают плечевой кости. После отведения конца иглы от плечевой кости плавно вводят 100-150 мл 0,25% р-ра новокаина. Р-р новокаина под все возрастающим давлением проникает в рыхлую ткань фасциальных перегородок и блокирует главные нервные стволы. Аналогичным способом вводят новокаин в заднее мышечное ложе. Если выпадает ф-ия мышц сгибателей, но сохр чувст задн обл предпл, то повреждена только глубокая ветвь луч нерва, а если и то, и то отсутствует – значит повр весь нерва до его деления на ветви.
30. Топографическая анатомия локтевой ямки: границы, слои, сосуды и нервы. Техника венепункции и венесекции в передней локтевой области.
Границы: горизонтальные линии, проходящие на два поперечных пальца (4 см) выше и ниже мыщелков плечевой кости;
Слои: Кожа, особенно в локтевом сгибе, очень тонка. В подкожной клетчатке и под поверхностной фасцией лежат поверх постные вены и нервы; снаружи — v. cephalica и n. cutaneus antebrachii lateralis (продолжение мышечнокожного нерва), изнутри — v. basilica и n. cutaneus antebrachii medialis. Обе вены связаны между собой анастомозами, строение которых чаще напоминает букву М или И. В первом случае наружный анастомоз называется v. mcdiana cephalica, а внутренний — v. mediana basilica. Во втором случае косо идущий анастомоз носит название v. mediana cubiti. Обычно эти анастомозы являются продолжением идущей на предплечье вены — v. mediana antebrachii, которая в свою очередь связана с глубокими венами локтевой области посредством v. mediana profunda.
К поверхностным образованиям относят также лимфатические узелки (2—3), располагающиеся на 1—2 поперечных пальца выше внутреннего надмыщелка (nodi lymphatici cubitales superficiales).
Собственная фасция локтевой области имеет ту особенность, что утолщается за счет добавочного сухожилия двуглавой мышцы — ее апоневроза (aponeurosis m. bicipitis), прежде называвшегося lacertus fibrosus. Волокна последнего тянутся в медиальном направлении, в го время как основное сухожилие двуглавой мышцы расположено латерально.
Под собственной фасцией лежат мышцы, причем латеральную группу образуют mm. brachioraclialis и supinator (иннервируются лучевым нервом), медиальную, идя снаружи внутрь, mm. pronator teres, flexor carpi radialis, palmaris lognus (иннервируются срединным первом), flexor carpi ulnaris (иннервируется локтевым нервом) и лежащий глубже них m. flexor digitorum superficialis (иннервируется срединным нервом). Из всех этих мышц две непосредственно ограничивают локтевую ямку: снаружи — m. brachioradialis, изнутри — m. pronator teres.
Дно локтевой ямки выполнено сухожилием двуглавой мышцы и широким нижним концом плечевой мышцы. Двуглавая мышца заканчивается на tuberositas radii, плечевая — коротким сухожилием на tuberositas ulnae. Между сухожилием двуглавой мышцы и tuberositas radii находится постоянная синовиальная сумка (bursa bicipitoradialis).
СНП: Поверхностные:
латеральный: v.cephalica и латеральный кожный нерв предплечья (из кожно-мышечного нерва);
медиальный: v. basilica и медиальный кожный нерв предплечья (ветвь из системы медиального пучка плечевого сплетения; располагается медиально от вены).
латеральный: лучевые коллатеральные сосуды и лучевой нерв (сосуды из системы лучевых артерии и вены; нерв из системы заднего пучка плечевого сплетения, располагается латерально от сосудов на капсуле сустава);
медиальный: плечевая артерия и вены, срединный нерв (нерв из системы медиального и латерального пучков плечевого сплетения; располагается медиально от сосудов; сосуды располагаются медиально по отношению к сухожилию двуглавой мышцы плеча);
задний: локтевой нерв и верхние коллатеральные локтевые артерия и вены (сосуды из системы локтевых артерии и вены; нерв из системы медиального пучка плечевого сплетения располагается на капсуле сустава);
Техника венепункции и венесекции в передней локтевой области:
Венепункция: применяют для взятия крови с диагностической или лечебной целью и для введения лекарственных веществ. Место - поверхностные вены локтевого сгиба. Набор: жгут, перчатки, йодная настойка, 70% спирт, игла со шприцом, марлевая салфетка.
Прежде чем приступить к пункции вены, на среднюю греть плеча накладывают жгут, не сдавливая артерию (сдавление артерии определяют по исчезновению или ослаблению пульса). Больной несколько раз сжимает и разжимает пальцы, вследствие чего вены более интенсивно наполняются кровью. Место вкола иглы обрабатывают йодной настойкой, а затем протирают спиртом, чтобы не затемнить проекцию вены на поверхность кожи. Пункция может быть произведена только иглой либо иглой, соединенной со шприцем. Иглу вкалывают правой рукой, опираясь ею же на руку больного. Левой рукой слегка натягивают кожу и постепенно проводят иглу через кожу и стенку вены.
Как только получено ощущение, что игла в вене, и показалась капля крови, иглу слегка опускают книзу и продвигают по ходу сосуда. Если прокол производится для внутривенной инъекции, то после появления капли крови в игле жгут немедленно снимают; при взятии крови из вены жгут оставляют до конца манипуляции.
В процессе взятия крови из вены иглу удерживают все время правой рукой, избегая каких-либо движений.
Если пункцию вены производят с целью вливания каких-либо медикаментозных жидкостей правильность попадания иглы в сосуд проверяют потягиванием поршня шприца к себе. При правильном попадании иглы струя крови свободно потечет в шприц. Когда пункция окончена, иглу быстро извлекают, место укола придавливают стерильной марлевой салфеткой и смазывают йодом. Больной сгибает руку в локте, сдавливая таким образом оставленную марлевую салфетку, — отверстие в вене сразу закрывается.
Цель: для внутривенного вливания жидкостей при помощи канюли (переливание крови, вливание физиологического раствора и др.), а также в тех случаях, когда пункция вен иглой затруднена.
Набор: жгут, игла со шприцом для анестезии, скальпель, две лигатуры, ножницы, канюля или игла Дюфо, иглодержатель, кожная игла, марлевая салфетка, лейкопластырь.
Для венесекции на конечностях также накладывают жгут, как и для пункции вены. Дезинфицируют кожу обычным способом, место разреза анестезируют 3—5 мл 0,5% раствора новокаина. Производят неглубокий разрез длиной 2—3 см в поперечном направлении к длинной оси вены (можно и вдоль вены). Найдя вену, снимают жгут и под неё подводят две лигатуры, затем рассекают вену тонкими ножницами на половину диаметра ее. В отверстие вены вставляют канюлю (или иглу Дюфо) и закрепляют ее лигатурой.
Затем рану суживают двумя узловыми швами; под иглу или канюлю подкладывают стерильную марлевую салфетку. Иглу вместе с резиновой трубкой системы для переливания закрепляют двумя полосками липкого пластыря. После удаления канюли вену перевязывают.
Проекционная линия плечевой артерии в локтевой ямке - от точки, отстоящей на 2 см выше внутреннего мыщелка плечевой кости, через середину локтевого сгиба к наружному краю предплечья; доступ – прямой.
Билет 24
1. Область предплечья: границы, внешние ориентиры, слои, фасции, фасциальные ложа и клетчаточные промежутки, мышцы, сосуды и нервы. 2. Клетчаточное пространство Пирогова и его связь с клетчаткой кисти и локтевой областью. 3 Топография срединного нерва на предплечье: ход, глубина залегания, взаиморасположение сосудисто-нервных элементов, проекция на кожу.
Границы области предплечья:
Верхняя - на 4 см вниз от надмыщелков плеча,
Нижняя – линия, соединяющей основания шиловидных отростков.
Слои области предплеча:
1. Поверхностные слои:
2. Подкожная жировая клетчатка,
3. Поверхностная фасция.
2. Глубокие слои:
4. Собственная фасция предплечья разделяет предплечье на три мышечно – фасциальных ложа. Собственная фасция, прикрепляясь непосредственно к заднему краю локтевой кости, отделяет переднее ложе от заднего.
Передняя и задняя лучевые перегородки вместе с костями предплечья и межкостной мембраной образуют переднее, заднее и наружное фасциальные ложа.
Клетчаточное пространство предплечья:
Глубокое, поверхностное и среднее клетчаточное пространства.
Глубокое клетчаточное пространство
Из клетчаточных пространств на предплечье следует обратить внимание на глубокое клетчаточное пространство – пространство Пирогова.
Пространство Пирогова расположено в нижней трети предплечья и ограничено:
Сверху – глубоким сгибателем пальцев кисти,
Сзади – квадратным пронатором.
Длина пространства 7-8 см, и далее оно поднимается вверх в виде канала вдоль ладонного межкостного сосудисто-нервного пучка.
Дистально пространство Пирогова связано со срединным фасциальным ложем кисти. Поэтому флегмоны пространства Пирогова – это, как правило, гнойный затек флегмон кисти.
Поверхностное клетчаточное пространство
Находится под собственной фасцией предплечья.
Среднее клетчаточное пространство
Находится между поверхностным и глубоким сгибателями пальцев кисти.
Мышечно-фасциальном ложе предплечья
Собственная фасция предплечья разделяет предплечье на три мышечно – фасциальных ложа.
Передняя и задняя лучевые перегородки вместе с костями предплечья и межкостной мембраной образуют: переднее, заднее и наружное фасциальные ложа.
Собственная фасция, прикрепляясь непосредственно к заднему краю локтевой кости, отделяет переднее ложе от заднего.
1. Мышцы переднего ложа предплечья образуют четыре слоя:
1- круглый пронатор (m. pronator teres – caput humerale et ulnare),
2- лучевой сгибатель кисти (m. flexor carpi radialis),
3- длинная ладонная мышца (m. palmaris longus),
4- локтевой сгибатель кисти (m. flexor carpi ulnaris).
1- поверхностный сгибатель пальцев (m. flexor digitorum superficialis – caput humeroulnare et caput radiale).
1- длинный сгибатель первого пальца (m. flexor hallucis longus)
2- глубокий сгибатель пальцев (m. flexor digitorum profundus).
4. Четвертый слой:
1- квадратный пронатор (m. pronator guadratus) (есть только в дистальной трети предплечья).
Мышцы заднего ложа предплечья образуют два слоя.
1. Поверхностный слой:
1- общий разгибатель пальцев (m. extensor digitorum),
2- разгибатель 5-го пальца (m. extensor digiti minimi),
3- локтевой разгибатель кисти (m. extensor carpi ulnaris).
2. Глубокий слой:
1- супинатор (m. supinator),
2- длинная отводящая мышца 1-го пальца (m. abductor hallucis longus),
3- короткий разгибатель 1-го пальца (m. extensor hallucis brevis),
4- длинный разгибатель 1-го пальца (m. extensor hallucis longus),
5- разгибатель указательного пальца (m. extensor indicis).
Мышцы наружного ложа предплечья.
1- плечелучевая мышца (m. brachioradialis),
2- длинный лучевой разгибатель кисти (m. extensor radialis longus),
Сосуды и нервы предплечья
Основные сосудисто-нервные пучки предплечья, в количестве четырех, расположены в переднем фасциальном ложе.
Срединный нерв
В верхней трети предплечьяпроходит в переднем ложе между головками круглого пронатора, пересекает локтевую артерию. Нерв на всем протяжении сопровождают срединная артерия и вены.
В средней трети предплечья проходит в переднем ложе между поверхностным и глубоким сгибателями пальцев.
В нижней трети предплечья проходит в переднем ложе в срединной бороздке между сухожилием лучевого сгибателя кисти и поверхностного сгибателя пальцев, спереди обычно прикрыт m. palmaris longus.
Передний межкостный сосудисто – нервный пучок
В верхней, средней и нижней трети предплечьясосудисто – нервный пучок лежит в переднем ложе на межкостной мембране под глубоким сгибателем пальцев, а в нижней трети – под квадратным пронатором.







Рис. 64.1. Мышцы передней стороны предплечья. Поверхностный слой, вид спереди:
I - круглый пронатор; 2 - лучевой сгибатель запястья; 3 - длинная ладонная мышца; 4 - поверхностный сгибатель пальцев; 5 - локтевой сгибатель запястья; 6 - удерживатель сгибателей; 7 - короткая ладонная мышца; 8 - возвышение мизинца; 9 - ладонный апоневроз; 10 - возвышение большого пальца;11 - сухожилие длинной мышцы, отводящей большой палец кисти; 12 - длинный сгибатель большого пальца кисти; 13 - поверхностный сгибатель пальцев; 14 - лучевой сгибатель запястья; 15 - плечелучевая мышца; 16 - апоневроз двуглавой мышцы плеча; 17 - плечевая мышца; 18 - двуглавая мышца плеча; 19 - медиальный надмыщелок


Рис. 64.2. Поверхностный сгибатель пальцев, вид спереди. Круглый пронатор, лучевой сгибатель запястья и длинная ладонная мышца удалены:
1 - медиальный надмыщелок плечевой кости; 2 - плечелоктевая головка поверхностного сгибателя пальцев;
3 - поверхностный сгибатель пальцев;
4 - квадратный пронатор; 5 - фасция предплечья; 6 - сухожилие длинной ладонной мышцы; 7 - сухожилие лучевого сгибателя запястья; 8 - длинный сгибатель большого пальца кисти; 9 - лучевая головка поверхностного сгибателя пальцев; 10 - супинатор;
11 - плечелучевая мышца; 12 - плечевая мышц


Рис. 64.3. Глубокий сгибатель пальцев, вид спереди. Поверхностные мышцы предплечья удалены: 1 - медиальный надмыщелок плечевой кости; 2 - глубокий сгибатель пальцев; 3 - локтевой сгибатель запястья; 4 - гороховидная кость; 5 - мышца, противопоставляющая мизинец; 6 - сухожилия глубокого сгибателя пальцев; 7 - сухожилия поверхностного сгибателя пальцев (отрезаны); 8 - мышца, приводящая большой палец кисти; 9 - сухожилие длинного сгибателя большого пальца кисти; 10 - короткий сгибатель большого пальца кисти; 11 - мышца, противопоставляющая большой палец кисти; 12 - квадратный пронатор; 13 - длинный сгибатель большого пальца руки; 14 - круглый пронатор; 15 - длинный лучевой разгибатель запястья; 16 - плечелучевая мышца; 17 - супинатор; 18 - плечевая мышца
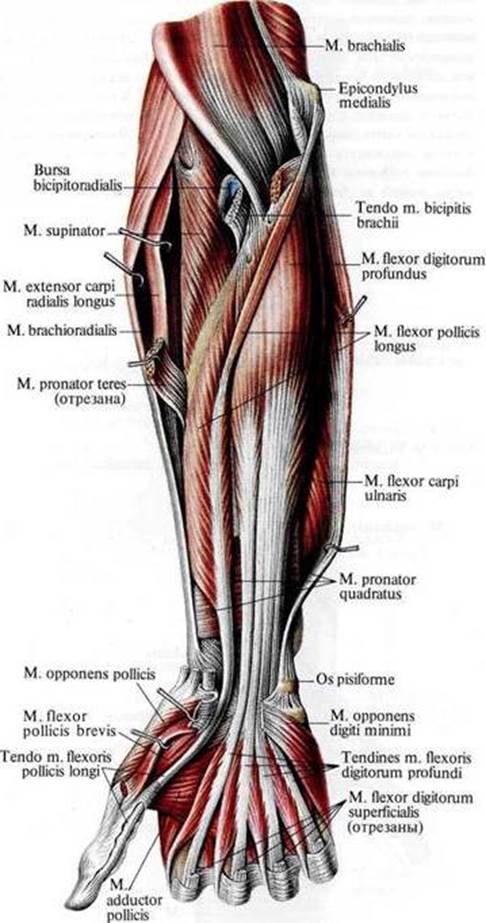

Рис. 64.4. Квадратный пронатор и круглый пронатор, вид спереди. Другие мышцы передней стороны предплечья удалены: 1 - медиальный надмыщелок; 2 - круглый пронатор; 3 - локтевая кость; 4 - квадратный пронатор; 5 - межкостная перепонка предплечья; 6 - лучевая кость; 7 - супинатор; 8 - сухожилие двуглавой мышцы плеча; 9 - суставная капсула


Рис. 65. Мышцы задней стороны предплечья, вид сзади:
1 - латеральный надмыщелок; 2 - длинный лучевой разгибатель запястья; 3 - короткий лучевой разгибатель запястья; 4 - разгибатель пальцев; 5 - длинная мышца, отводящая большой палец кисти; 6 - короткий разгибатель большого пальца кисти; 7 - удерживатель разгибателей; 8 - сухожилие мышцы - длинного разгибателя большого пальца кисти; 9 - сухожилие разгибателя указательного пальца; 10 - сухожилия разгибателя пальцев; 11 - межсухожильные соединения; 12 - сухожилие разгибателя мизинца; 13 - локтевой разгибатель запястья; 14 - разгибатель мизинца; 15 - локтевой разгибатель запястья; 16 - локтевая мышца; 17 - локтевой отросток; 18 - трехглавая мышца плеча


1 — супинатор;2 — глубокий сгибатель пальцев;3 — длинная мышца, отводящая большой палец кисти; 4 — длинный разгибатель большого пальца кисти;5 — короткий разгибатель большого пальца кисти;
6 — разгибатель указательного пальца; 7 — удерживатель разгибателей; 8 — сухожилия разгибателя пальцев


Рис. 3. Мышцы, артериальный ствол и нервы заднего фасциального пространства предплечья: 1 — двуглавая мышца плеча; 2 — плечелучевая мышца; 3 — длинный и короткий лучевые разгибатели запястья; 4 — глубокая ветвь лучевого нерва и супинатор; 5 — разгибатель пальцев; 6 — длинная мышца, отводящая большой палец; 7 — короткий разгибатель большого пальца; 8 — длинный разгибатель большого пальца; 9 — локтевой разгибатель запястья; 10 — задняя межкостная артерия; 11 — возвратная межкостная артерия; 12 — локтевая суставная сеть; 13 — плечевая мышца.


Рис. 46. Магистральные сосуды, нервные стволы и мышцы переднего фасциального пространства предплечья:
1 — плечевая вена; 2 — срединный нерв; 3 — медиальная головка трехглавой мышцы; 4 — локтевой нерв и верхняя коллатеральная локтевая артерия; 5 — круглый пронатор; 6, 7 — лучевой сгибатель запястья; 8 — локтевой сгибатель запястья; 9 — длинный сгибатель большого пальца кисти; 10 — тыльная ветвь локтевого нерва; 11 — срединный нерв; 12 — короткая ладонная мышца; 13 — ладонный апоневроз; 14 — квадратный пронатор; 15 — длинная мышца, отводящая большой палец кисти, и короткий разгибатель большого пальца кисти; 16 — поверхностная ветвь лучевого нерва; 17 — лучевая артерия и поверхностная ветвь лучевого нерва; 18 — сухожилие двуглавой мышцы плеча; 19 — плечелучевая мышца; 20 — двуглавая мышца плеча; 21 — плечевая артерия.
Билет 25
1. Топография лучевого нерва и лучевой артерии на предплечье: ход, глубина залегания, взаиморасположение, проекция на кожу.
Лучевая артерия, вены и поверхностная ветвь лучевого нерва
В верхней трети предплечья – лежат в переднем ложе между плечелучевой мышцей и круглым пронатором, нерв кнаружи от артерии на 0,5 – 1 см,
В средней трети предплечья – лежат в переднем ложе между плечелучевой мышцей и лучевым сгибателем кисти, нерв кнаружи на 1 – 1,5 см под краем плечелучевой мышцы,
В нижней трети предплечья– лежат в переднем ложе в лучевой бороздке между плечелучевой мышцей и лучевым сгибателем кисти, нерв на границе средней и нижней трети переходит в подкожную клетчатку тыла предплечья.
Читайте также:


