Чем отличается стрептодермия от лишая
Стрептодермия — это инфекционная болезнь. Чаще всего таким недугом страдают люди с ослабленным иммунитетом и хроническими заболеваниями, а также дети. Существует несколько схем терапии этого заболевания, возможно лечение стрептодермии в домашних условиях.
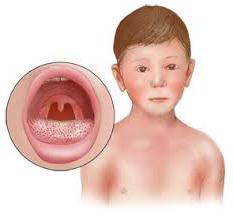
Характеристика стрептококка
Бактерия стрептококка постоянно присутствует на нашей коже. Благодаря иммунитету стрептококк не может проникнуть внутрь и вызвать воспаление. Если на коже присутствуют даже незначительные повреждения в виде царапин или у человека ослаблен иммунитет, бактерия проникает в подкожные слои.
Стрептококк вызывает такое заболевание, как стрептодермия, лечение, фото, симптомы и диагностика которой описаны ниже. Стрептодермия опасна тем, что стрептококк группы А является патогенным для почек и сердца и может вызвать аллергию или аутоиммунные заболевания.
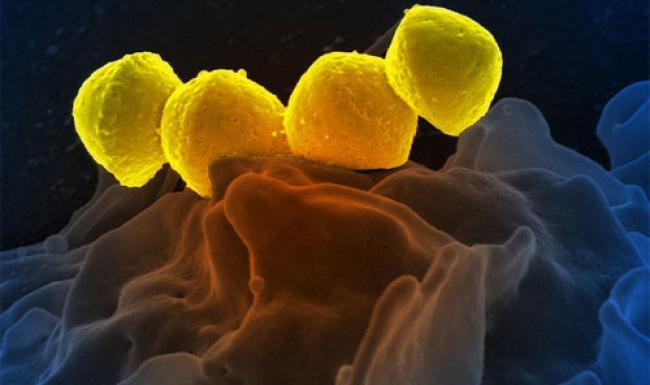
Любопытные факты о стрептодермии
- Кроме стрептодермии, стрептококк является причиной ангины, бронхита, менингита и многих других заболеваний.
- Среди детских дерматологических заболеваний по распространенности лидирует стептодермия.
- Стрептококк вызывает около половины всех кожных заболеваний.
- Стрептодермия чаще встречается в южных странах с субтропическим и тропическим климатом.
Сухая стрептодермия или лишай
Сухая стрептодермия, симптомы и лечение которой отличаются от других форм заболевания, вызывается также бактерией стрептококка. В простонародье её принято называть лишаем. Она легко распространяется между людьми. При своевременном лечении сухая стрептодермия не оставит следов на коже. Положительный результат при лечении дают как медикаментозные, так и народные средства.
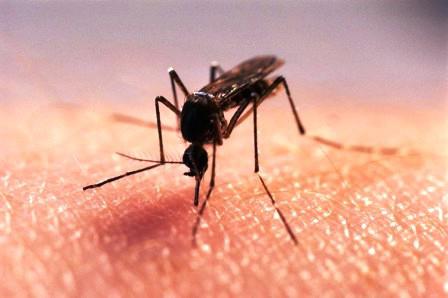
Из причин заболевания можно выделить укусы насекомых, плавание в бассейне с заражённой водой, тонкий эпидермис. Передаваться сухая стрептодермия может через одежду, руки, игрушки. Весной, когда снижается иммунитет и не хватает витаминов, намного чаще встречается сухая стрептодермия. Лечение в домашних условиях необходимо проводить одновременно с приемом препаратов для повышения иммунитета.
Это заболевание представляет собой сухие пятна до 5 сантиметров в диаметре - белые или розовые, покрытые коркой. Чаще всего поражёнными оказываются лицо, уши, нижняя челюсть, реже заболевание встречается на спине и конечностях. Сухая стрептодермия быстро развивается, температура тела не повышается, возникает зуд.
Отличить сухую стрептодермию от грибковых заболеваний позволяет диагностика с помощью посева биологического материала. Для лечения врач назначает курс антибиотиков, витаминов. Поражённые участки кожи обрабатывают дезинфицирующими препаратами - такими, как фукорцин, йод, зелёнка, а затем мазями, содержащими антибиотики.
Народная медицина предлагает множество рецептов от такого заболевания, как сухая стрептодермия. Лечение в домашних условиях можно проводить спиртовыми настойками коры бузины, календулы, грецкого ореха.
Пятна, остающиеся на коже после выздоровления, через некоторое время исчезают.
Стрептодермия у взрослых
У взрослых стрептодермия редко возникает вследствие ран кожи, скорее она может появиться как вторичная инфекция. Также она может передаваться контактным путём от инфицированных взрослых и детей, через общие вещи.
У взрослых заболевание протекает легче, чем у детей. За три недели может пройти стрептодермия у взрослых, лечение которой проводилось без медикаментов. Запущенное заболевание может распространиться по всей коже.
Болезненные ощущения при стрептодермии у взрослых практически отсутствуют, только при попадании инфекции на язвы может возникнуть воспаление и повышение температуры. В острой стадии заболевания появляются зуд и жжение. У больных сахарным диабетом процесс заживления может растянуться на несколько месяцев.
Самая большая ошибка, которую совершают взрослые при лечении стрептодермии – это отказ от похода к врачу в пользу самолечения. Как правило, лечение стрептодермии в домашних условиях антибактериальными препаратами до проведения диагностики может изменить клиническую картину, что впоследствии затруднит постановку точного диагноза.
Лечение должно проводиться комплексно, при отсутствии противопоказаний врач назначает физиопроцедуры. Запрещается контактировать с химическими веществами и водой.
Лечение у взрослых
Лечение стрептодермии народными средствами часто оказывается эффективным. Существует несколько рецептов:

- обработка поражённой кожи соком татарника до 5-ти раз в день;
- хорошо заживляют компрессы из корня любистка;
- за 3–4 процедуры справиться со стрептодермией поможет протирание настойкой на воде чемерицы;
- внутрь по 100 мл до еды можно применять кору белой ивы, заваренную в кипятке и настоянную всю ночь;
- укрепить иммунитет поможет настойка эхинацеи - принимать ее следует по 10 капель, растворенных в 15 мл воды, перед едой;
- сок чистотела, любистка и календулы, пропущенных через мясорубку, отжатый через марлю, необходимо смешать с водкой в пропорции 1:1 и обрабатывать кожу и принимать внутрь после еды;
- обрабатывать повреждённую кожу можно настойкой софоры японской - для её приготовления на 100 мл спирта потребуется 2 столовые ложки сухой травы, настаивать её необходимо в тёмном месте.
Если часто возникают рецидивы заболевания, необходимо проконсультироваться у врача-иммунолога. Лечение стрептодермии в домашних условиях должно сопровождаться приёмом витаминных комплексов и препаратов для повышения иммунитета.
Стрептодермия у детей
Многие родители сталкиваются со стрептодермией у детей. Выделяют следующие ее разновидности:
- простой лишай лица;
- хроническая диффузная стрептодермия;
- вульгарная эктима;
- рожа;
- стрептококковая заеда;
- импетиго.
Целые эпидемии стрептодермии возникают в школах и детских садах, где заражение может происходить от больного ребёнка и через игрушки и общие вещи. Основной причиной такой вспышки заболевания становится несоблюдение правил гигиены.
Симптомы стрептодермии у детей
У детей, больных стрептодермией, возникает увеличение лимфатических узлов, температура тела невысокая - до 37,5°, она может держаться продолжительное время. Врач для подтверждения диагноза назначит бактериологический посев соскоба и микроскопию, которую можно проводить только до начала лечения. Если до похода к врачу для лечения заболевания применялись какие-то препараты, микроскопическое исследование не даст точных результатов.
Лечение детской стрептодермии
Если у ребёнка общее состояние остаётся в норме и очаги заболевания носят единичный характер, для лечения достаточно местной терапии. При более тяжёлом течении заболевания применяют курс гемотерапии, витаминных препаратов, ультрафиолетовое облучение крови и повреждённой кожи. Поэтому лечение стрептодермии у детей в домашних условиях возможно только на начальной стадии.

Стрептококковые заеды на лице лечатся азотнокислым серебром. При вялотекущем характере протекания заболевания назначаются антибактериальные препараты курсом 6 дней. Ногти детям необходимо обрабатывать йодом. Для более быстрого выздоровления применяют сульфамидные препараты. Все травмы на коже дезинфицируют, чтобы исключить дальнейшее инфицирование. Во время лечения все водные процедуры отменяются, возможно использование настоя ромашки.
После обработки кожи необходимо вскрывать стерильной иглой образовывающиеся пустулы и пузыри, которые потом обрабатывают зелёнкой. После дезинфицирования поражённых участков кожи накладывают сухую повязку с мазью. Часто образовывающиеся корки смазывают салициловым вазелином.
Лечение стрептодермии у детей в домашних условиях должно проводиться с обязательным соблюдением нескольких правил: больному ребёнку необходимо выделить индивидуальную посуду, средства гигиены, белье; помещение, в котором он находится, должно регулярно проветриваться, все предметы, которыми он пользовался, следует дезинфицировать. В больницах должно проводиться обязательное кварцевание помещения, где находится пациент.
Больного ребёнка необходимо одевать в соответствии с температурным режимом и в одежду из натуральных тканей, чтобы он не потел.

Лечение стрептодермии в домашних условиях в семье, где несколько детей, должно проходить с обязательной изоляцией больного ребёнка.
Профилактика стрептодермии
Чтобы предупредить заболевание стрептодермией у взрослых и детей, необходимо:
- проводить своевременную обработку всех, даже незначительных, ран кожи;
- соблюдать правила личной гигиены;
- своевременно лечить внутренние заболевания;
- укреплять иммунитет, заниматься спортом, вести здоровый образ жизни.
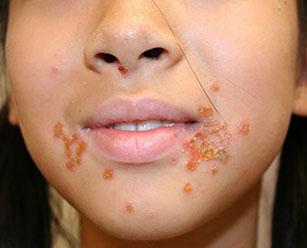
Стрептодермия – это поражение кожи, вызванное стрептококками (болезнетворными микроорганизмами, распространенными в окружающей среде). Стрептококки поражают в основном гладкую кожу, в отличие от стафилококков, размножающихся в волосяных фолликулах, сальных и потовых железах. В результате болезнетворного действия стрептококков на поверхности кожи образуются особые первичные элементы – фликтены, которые представляют собой вялые пузыри с прозрачным содержимым, имеющие склонность к постепенному увеличению.
Причины заболевания
Как мы уже сказали, непосредственной причиной стрептодермии являются стрептококки (S. рyogenes). Эти микроорганизмы выделяют гиалуроновую кислоту и внеклеточные токсины, которые повышают проницаемость капилляров в очаге поражения. При этом из сосудов выходит жидкая часть крови – плазма, что ведет к формированию отека, а затем образованию наполненных воспалительной жидкостью пузырей.
Для возникновения болезни необходимы дополнительные условия. Чаще болеют люди с тонкой нежной кожей – женщины и дети.
Причины появления стрептодермии, связанные с состоянием организма человека:
- расчесы кожи при зудящих дерматозах (например, при нейродермите или чесотке);
- повреждение эпителия кожи, вызванное выделениями из носа (при рините), уха (при отите);
- снижение сопротивляемости организма при истощении, хроническом алкоголизме, иммунодефиците, тяжелых болезнях органов пищеварения с нарушением усвоения питательных веществ;
- себорея;
- плохой уход за маленькими детьми.
Заразна или нет стрептодермия? Многочисленными исследованиями доказана способность болезни передаваться от одного человека к другому при бытовом контакте. Однако вновь заразившийся человек заболеет только в том случае, если имеет к этому предпосылки, перечисленные выше.
Клинические разновидности
Стрептодермия проявляется образованием импетиго — поверхностного элемента с вялой покрышкой, наполненного серозным содержимым, расположенного на покрасневшей отечной коже.
Постепенно элементы подсыхают с образованием серой корочки, которая самостоятельно отпадает. После этого на коже остается маленькое розовое пятно, которое постепенно исчезает. Рубцы не образуются. Обычно между фликтенами находится неповрежденная кожа, но иногда они начинают расти по периферии и сливаются. Так образуется кольцевидное импетиго.
Другие формы, которые может принимать данное кожное заболевание:
- буллезное импетиго;
- стрептококковый хейлит;
- простой лишай;
- поверхностный панариций;
- стрептодермия интретригинозная;
- эктима обыкновенная.
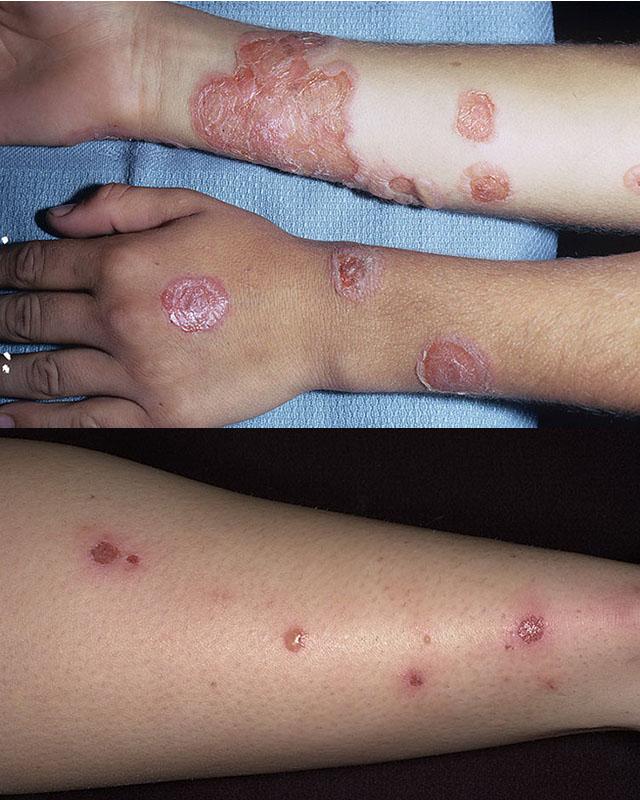
При буллезном импетиго образуются множественные пузыри размером до 3 см, располагающиеся преимущественно на тыле кистей, реже на тыльной поверхности стопы и коже голеней. После вскрытия булл (пузырей) остается эрозированная поверхность, которая постепенно увеличивается. Нередко так формируется хроническая стрептодермия.
Диффузная хроническая стрептодермия поражает обширные участки кожи, преимущественно на голенях. Очаг имеет крупнофестончатую форму и хорошо отграничен от окружающей ткани ободком отслаивающегося эпидермиса. Кожа в очаге инфекции покрасневшая, с синюшным оттенком, покрыта множеством желтых корочек. После удаления корок остается мокнущая поверхность с вязким, густым отделяемым серозного или серозно-гнойного характера. Очаг постепенно увеличивается, вокруг него появляются отсевы пузырьков. После стихания воспаления эрозия покрывается многочисленными чешуйками, мокнутие прекращается до следующего обострения.
При долго существующих очагах постепенно присоединяется экзема с появлением микроэрозий, выделяющих капельки бесцветной жидкости. Хроническая стрептодермия развивается на фоне нарушения питания тканей, например, при варикозной болезни вен нижних конечностей или сахарном диабете. Она часто окружает трофические язвы. Фактором риска ее развития служит переохлаждение конечностей и длительное пребывание на ногах.
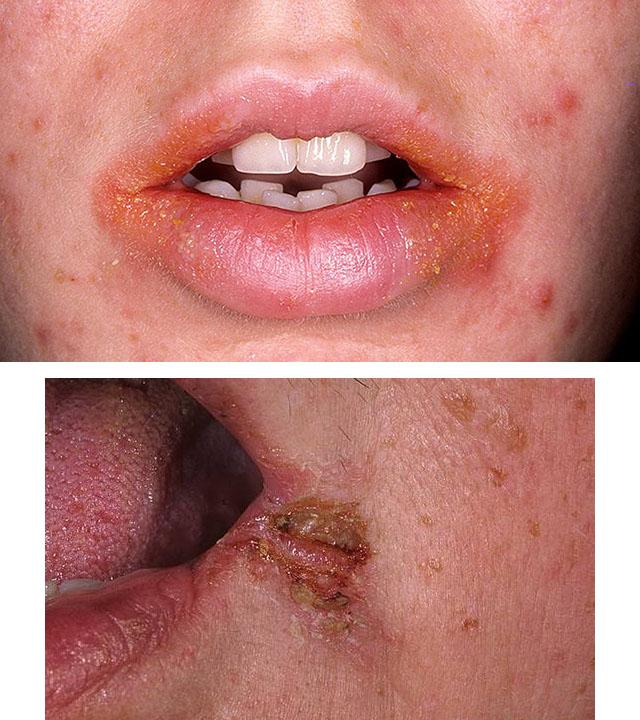
Сначала на губах, в их уголках, появляются пузырьки, после вскрытия которых остаются небольшие трещинки, покрытые желтыми корочками. Эти корочки быстро отпадают из-за постоянной влажности, которую поддерживает сам больной, облизывая углы рта. Болезнь сопровождается зудом, болью при открывании рта и жевании, слюнотечением. Предрасполагают к ее появлению следующие состояния:
- кариес;
- ринит и конъюнктивит;
- привычка облизывать губы у детей;
- наличие зубных протезов у пожилых;
- недостаток витаминов группы В.
Щелевидное импетиго передается при поцелуях, пользовании одной посудой, полотенцами. Нередко заболевание поражает членов одной семьи.
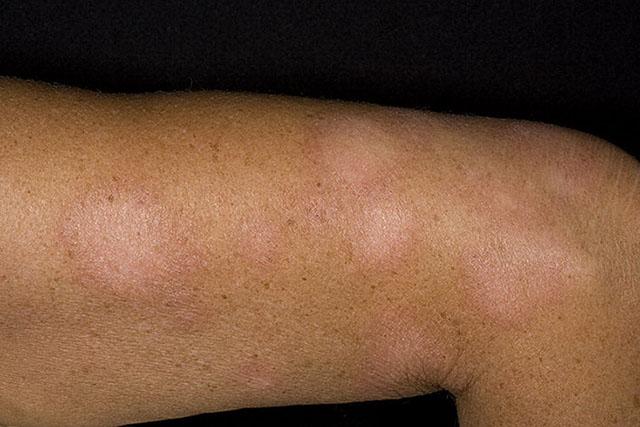
Простой лишай – это сухая стрептодермия. Болезнь поражает детей. На коже вокруг рта, щеках, нижней челюсти образуются пятна круглой или овальной формы, белого или розового цвета, имеющие четкие границы и покрытые многочисленными чешуйками. Иногда они немного чешутся. Под влиянием солнечного света симптомы стрептодермии нередко исчезают, однако участки кожи под очагами поражения загорают слабее, что проявляется неравномерной окраской кожного покрова.
Простой лишай возникает преимущественно весной или осенью, могут наблюдаться эпидемические вспышки в детских коллективах.
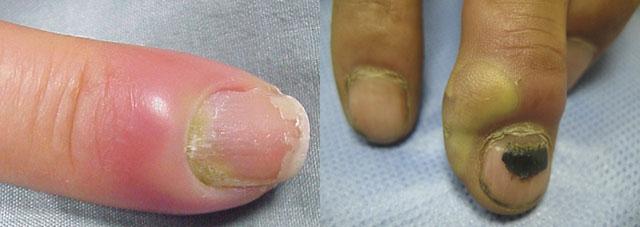
Поверхностный панариций, или турниоль – форма стрептодермии, встречающаяся в основном у взрослых. При заусенцах, травмах пальцев, небрежном маникюре вокруг ногтевой пластинки появляются фликтены со светлым, а затем с гнойным содержимым. Ногтевая фаланга отекает, краснеет, становится болезненной. После вскрытия пузыря остается эрозия, охватывающая ноготь в виде подковы. Иногда ногтевая пластинка отторгается. В тяжелых случаях признаки импетиго ногтевых валиков включают лимфангиит, лимфаденит, лихорадку, озноб, ухудшение самочувствия.
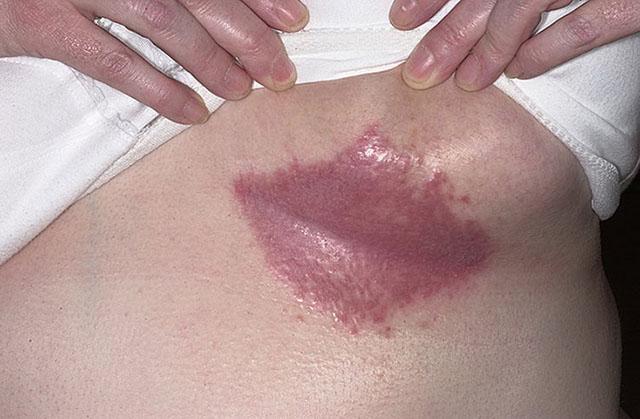
Интертригинозная стрептодермия еще называется стрептококковой опрелостью. Она возникает в кожных складках с повышенной влажностью – под молочными железами, в паховых и подмышечных складках, за ушами, между ягодицами, в складках кожи на животе. Заболевание поражает в основном детей и людей с избыточным весом.
Множественные мелкие фликтены на этих участках быстро вскрываются и образуют сплошные эрозированные мокнущие поверхности ярко-розового цвета, окруженные отслаивающимся эпидермисом. В глубине кожных складок формируются болезненные трещины, а вокруг – отсевы пузырьков на разных стадиях развития. Она может осложняться присоединением грибковой инфекции и сопровождается выраженной болезненностью и зудом. В этом случае заболевание называют себорейная стрептодермия.
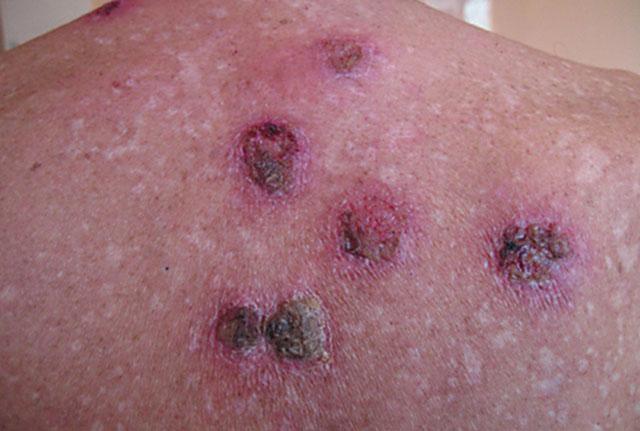
Обыкновенная эктима может быть вызвана как стрептококками, так и их ассоциацией со стафилококками. Заболевание проявляется формированием небольшого пузырька, иногда вокруг волосяного фолликула (что характерно для стафилококковой инфекции кожи), который быстро высыхает и превращается в мягкую золотистого цвета корочку. Эта корочка многослойная, после ее удаления образуется глубокая язва, дно ее кровоточит, края мягкие, отечные, имеется серый налет. Вокруг язвы видна покрасневшая кожа.
Язвы при эктиме локализуются преимущественно на голенях, но могут возникать и на бедрах, ягодицах, поясничной области. Это практически единственная форма стрептодермии, имеющая отрицательные косметические последствия. Язвы умеренно болезненны, заживают в течение 2-3 недель с образованием рубца, окруженного пигментированной кожей.
Осложнения
Чем опасна стрептодермия? В случаях сниженного иммунитета или при тяжелом течении возможны осложнения болезни. К ним относятся:
- микробная экзема;
- скарлатина;
- попадание стрептококков в кровь с развитием очагов в отдаленных органах.
При септицемии могут пострадать почки (развивается гломерулонефрит), сердце (миокардит, эндокардит), суставы (острая ревматическая лихорадка). Эти заболевания имеют инфекционно-аллергическую природу и тяжелое хроническое течение.
Диагностика и дифференциальная диагностика
Распознавание заболевания проводится на основании данных о контакте с больным человеком, эпидемической вспышке в коллективе, а также при осмотре пораженной кожи. Дополнительно применяются лабораторные методы: микроскопию отделяемого пузырей и его бактериологическое исследование. Во время последнего выделяют стрептококки и определяют их чувствительность к антибактериальным препаратам. Забор материала нужно проводить до начала терапии антибиотиками.
Дифференциальный диагноз проводят с такими болезнями, как:
Как отличить стрептодермию от герпеса?
При заедах пузырьки вскрываются очень быстро, оставляя трещинки, тогда как при герпесе пузырьки на губах сохраняются довольно долго и после вскрытия трещин не образуют. При кожной форме герпеса высыпания образуются на неизмененной коже, их появлению предшествует зуд. Стрептодермия вначале проявляется покраснением кожи, ее элементы не чешутся, или зуд возникает позднее, и он незначительный.
Как отличить стрептодермию и ветрянку?
Сыпь при ветрянке вначале действительно напоминает начало стрептодермии, но уже через 1-2 дня она быстро распространяется по всему телу, что для стрептодермии совершенно нехарактерно. Кроме того, ветряная оспа сопровождается повышением температуры тела, тогда как стрептодермия часто протекает на фоне нормального состояния больного.
В любом случае при появлении каких-либо кожных пузырьков, язвочек, сыпи или других признаков заболевания необходимо обратиться к дерматологу для правильной диагностики.
Видео: Стрептодермия,импетиго,паранихия
Лечение
Чем и как лечить стрептодермию, определяет дерматолог в зависимости от возраста пациента и сопутствующих заболеваний.
Всем больным рекомендуется питание с ограничением сладких, жирных, острых продуктов, а также пищевых аллергенов (клубника, шоколад, цитрусовые и другие).
Во время образования пузырей нельзя принимать водные процедуры, чтобы инфекция не попала на здоровые участки кожи. Допускается лишь мытье здоровых участков кожи по отдельности. Неповрежденную кожу желательно протирать салфеткой, смоченной в настое ромашки – это окажет дополнительный антисептический эффект.
Рекомендуется носить белье из натуральных тканей, не стесняющее движений и не натирающее пораженные участки.
Лечение в домашних условиях включает вскрытие пузырей с помощью стерильной иглы (прокаленной на открытом огне или протертой медицинской обеззараживающей салфеткой для инъекций). Жидкость из пузырей удаляют, кожу вокруг них два раза в день обрабатывают бриллиантовым зеленым или используют такое популярное средство, как Фукорцин. Кроме него, мокнущие эрозии можно обрабатывать нитратом серебра или Зезорцином. Дома можно применять обработку очагов настоями лука, чеснока, тысячелистника, но только в дополнение к терапии, назначенной врачом.
Если уже образовались корочки, на них наносят лекарство в форме мази с антибиотиком, например, Левомеколь. Дополнительным подсушивающим и дезинфицирующим эффектом обладает цинковая мазь.
Современная мазь от стрептодермии – Банеоцин. Она хорошо помогает при небольших участках поражения при контагиозном импетиго, заедах, панариции, простом лишае.
Эффект от местной терапии наблюдается примерно через неделю – очаги поражения исчезают.
Антибиотики при стрептодермии используются при наличии крупных участков, покрытых пузырями и эрозиями, тяжелых формах болезни. Обычно назначают таблетки или капсулы Амоксициллина клавуланата, Тетрациклина или Левомицетин курсом на 5 дней.
Лечение стрептодермии у взрослых с нарушениями иммунной системы или сахарным диабетом проводится одновременно с коррекцией выявленной патологии обмена веществ и иммунитета. У детей проводится изоляция от коллектива на период болезни.
Терапия во время беременности
Стрептодермия при беременности возникает нечасто и не приводит к осложнениям. Однако ее следует вылечить до рождения ребенка, чтобы не заразить малыша. Беременным женщинам назначают местные антисептические препараты, антибактериальные мази, которые практически не всасываются в кровь и не влияют на развивающийся плод. В тяжелых случаях возможно применение антибиотиков из групп пенициллинов или цефалоспоринов, считающихся безопасными во время беременности.
Профилактика стрептодермии
Любой человек должен знать, как не заразиться стрептодермией, ведь эти правила действуют и для других кожных инфекционных заболеваний:
- мыть руки после возвращения домой с улицы, после посещения туалета, а также в общественных местах;
- реже дотрагиваться до лица, не чесать и не расцарапывать кожу;
- находясь в поездке, чаще обрабатывать руки и лицо антисептическими салфетками, особенно детям;
- обрабатывать микротравмы, трещинки, порезы перекисью водорода, раствором йода, салициловым спиртом или другими обеззараживающими веществами;
- следить за своим здоровьем, иммунитетом, питанием;
- при появлении первых признаков болезни обращаться к врачу.

Стрептодермия – это дерматологическое бактериальное заболевание, которое вызывается стрептококками. Характеризуется тем, что на коже образуются розоватые шелушащиеся округлые пятна.
Правильней называть это заболевание стрептодермии, поскольку вместе со стафилодермиями, они образуют обширную группу гнойничковых заболеваний кожи (пиодермии). В основе развития данных заболеваний лежит гнойный воспалительный процесс, поражающий кожу и подкожно-жировую клетчатку. Все пиодермии разделяются на клинические формы в зависимости от возбудителя, распространенности и глубины воспалительного процесса.
Код пиодермий (стафилодермия и стрептодермия) МКБ 10 – L08.0. Стрептококковое импетиго классифицируется как L01. Рожистое воспаление (вызывается бета-гемолитическими стрептококками группы А) классифицируется как А46.
Что такое стрептодермия
Симптомы заболевания достаточно многообразны и в значительной степени зависят от:
- глубины воспалительного процесса (поверхностная или глубокая стрептодермия);
- локализации воспалительного процесса;
- возраста пациента, состояния его иммунитета, наличия сопутствующих заболеваний и т.д.
Стрептодермия – классификация
В зависимости от глубины воспалительного процесса, стрептодермии принято разделять на поверхностные и глубокие.
Поверхностные формы стрептодермии представлены:
- стрептококковым импетиго;
- щелевым импетиго;
- паронихиями;
- папуло-эрозивными стрептодермиями;
- интертригинозными стрептодермиями;
- рожистыми воспалениями;
- синдромом стрептококкового токсического шока;
- острыми диффузными стрептодермиями.
К глубоким формам стрептодермий относят целлюлит (флегмону подкожно- жировой клетчатки) и вульгарную эктиму.
Причины возникновения стрептодермий
В норме, человеческая кожа колонизирована большим количеством условно-патогенных микроорганизмов. Они составляют ее естественную микрофлору и не вызывают воспалительного процесса.
Также, они способствуют поддержанию естественных защитных механизмов кожи.
При достаточном уровне иммунитета неповрежденная кожа обладает неспецифической резистентностью (относительной врожденной устойчивостью к некоторым патогенным микроорганизмам). Неспецифическая устойчивость является первым защитным барьером, препятствующим проникновению в организм инфекционных агентов.
Жирные кислоты, выделяемые кожей, обладают выраженным бактерицидным воздействием (разрушающим) на бета-гемолитические стрептококки группы А.
Факторами риска, способствующими развитию воспалительных процессов кожи и подкожно-жировой клетчатки, являются:
- иммунодефицитные состояния;
- стрессы, хронический дефицит сна, переутомления;
- постоянное переохлаждение;
- работа в жарких, душных помещениях;
- проживание в регионах с влажным климатом;
- работа в условиях высокой влажности (теплицы и т.д.);
- нарушения целостности кожных покровов;
- дефицит витаминов А, В, С, Е, а также цинка, магния или серы;
- несбалансированное питание;
- изменения гормонального фона (юношеские акне и т.д.);
- эндокринные заболевания (сахарный диабет, синдром поликистозных яичников, заболевания щитовидной железы и т.д.);
- сопутствующие заболевания кожных покровов (дерматиты, псориаз и т.д.);
- несоблюдение правил личной гигиены;
- неправильно подобранный уход за кожей (пересушивание кожи, использование слишком агрессивных очищающих средств и т.д.);
- применение некачественной косметики;
- ожирение;
- наличие очагов хронической инфекции (стрептококковые тонзиллиты).
Наиболее патогенными для человека стрептококками, часто вызывающими стрептодермию, являются гемолитические, зеленящие и негемолитические стрептококки.
Основной причиной всех стрептодермий являются бета-гемолитические стрептококки группы А. Зеленящие и негемолитические стрептококки поражают кожные покровы реже и, как правило, вызывают стрептодермию у детей или ослабленных пациентов.
Передаются стрептококки воздушно-капельно, при кашле, разговоре или чихании.
При наличии стрептококковых воспалительных процессов на коже (рожистое воспаление, импетиго и т.д.) инфекция может передаваться контактным путем (личные вещи, простыни).
При стрептодермиях поражается кожа вокруг рта, кожа голеней, подмышечных впадин, над молочными железами, в паховых и ягодичных складках и т.д. Также наблюдается периферическое распространение очага воспалительного процесса (от центра к периферии).
[youtube.player]Стрептодермия – это разновидность пиодермии, гнойное поражение кожных покровов, которое вызывается стрептококками и характеризуется высыпаниями в виде пузырьков и пузырей размером от нескольких миллиметров до нескольких десятков сантиметров.
Чаще всего стрептодермией болеют дети, что связано с высокой контагиозностью (заразностью) заболевания и тесным общением детей (школы, детские сады). У взрослых массовые вспышки заболевания наблюдаются в закрытых коллективах (воинская часть, тюрьма). Инфекция передается контактным путем при тактильном контакте с больным, через постельное белье и личные вещи.
С точки зрения течения болезни выделяют острую и хроническую стрептодермию.
По глубине поражения кожи различают поверхностную (импетиго стрептококковое), язвенную или глубокую, а также сухую стрептодермию (эктима обыкновенная).
Отдельным пунктом стоит интертригинозная форма: сыпь появляется в кожных складках или валиках.
Причины
Этиологическим фактором стрептодермии является бета-гемолитический стрептококк группы А, который поражает поврежденные поверхности кожи.
Предрасполагающими условиями для появления заболевания являются:
- нарушение целостности кожных покровов (ссадины, трещины, заеды в углах рта, укусы насекомых);
- несоблюдение личной гигиены (расчесывание укусов или ссадин грязными руками);
- ослабленный иммунитет;
- стрессовые ситуации;
- эндокринные заболевания (сахарный диабет);
- хронические заболевания кожи (псориаз, дерматиты, педикулез);
- недостаток витаминов;
- частые или редкие водные процедуры (при частых - с кожи смывается защитная пленка, а при редких - не удаляются отмершие клетки эпидермиса и условно-патогенные микроорганизмы);
- нарушение кровообращения (варикозная болезнь);
- интоксикации;
- ожоги и обморожения.
Симптомы стрептодермии у детей и взрослых
Зачастую заражение взрослого происходит от больного ребенка. Однако у детей заболевание протекает тяжелее.
Стрептодермия у детей нередко сопровождается:
- повышением температуры до 38-39°C;
- общей интоксикацией организма;
- увеличением регионарных лимфатических узлов.
Инкубационный период заболевания составляет 7-10 дней.
Через данный промежуток времени на коже (особенно в местах, где она тонкая и нежная, часто на лице) появляются красные круглые пятна.
По прошествии 2-3 дней пятна преобразуются в пузыри (фликтены), содержимое которых имеет мутный цвет.
Фликтены очень быстро увеличиваются в диаметре (до 1,5-2 см), после чего лопаются с образованием сухой корочки медового цвета. При этом больной чувствует нестерпимый зуд в пораженных местах, расчесывает корочки, что способствует дальнейшему распространению процесса.
После отхождения корочек кожа заживает, косметических дефектов (рубцов) не остается - это поверхностная форма стрептодермии (импетиго).
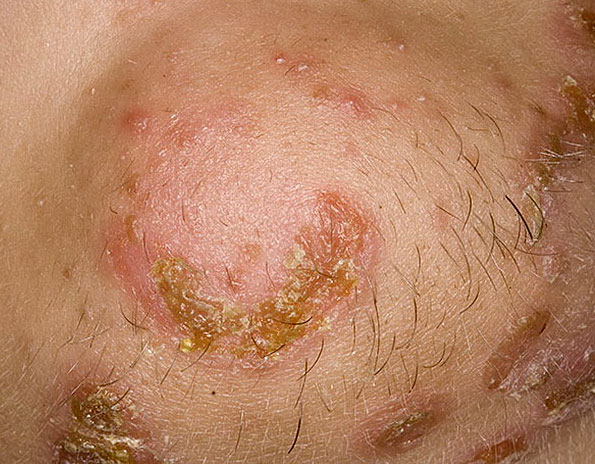
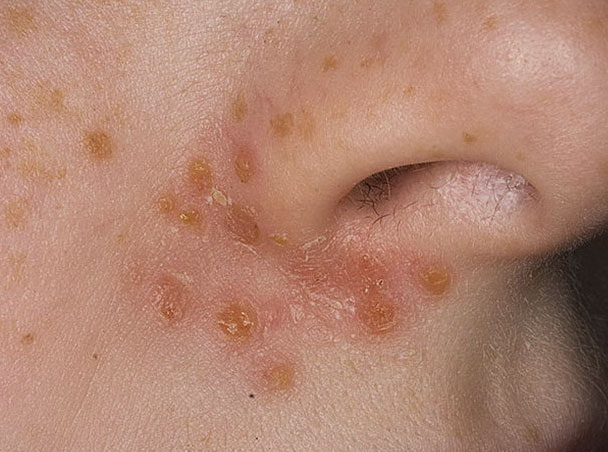
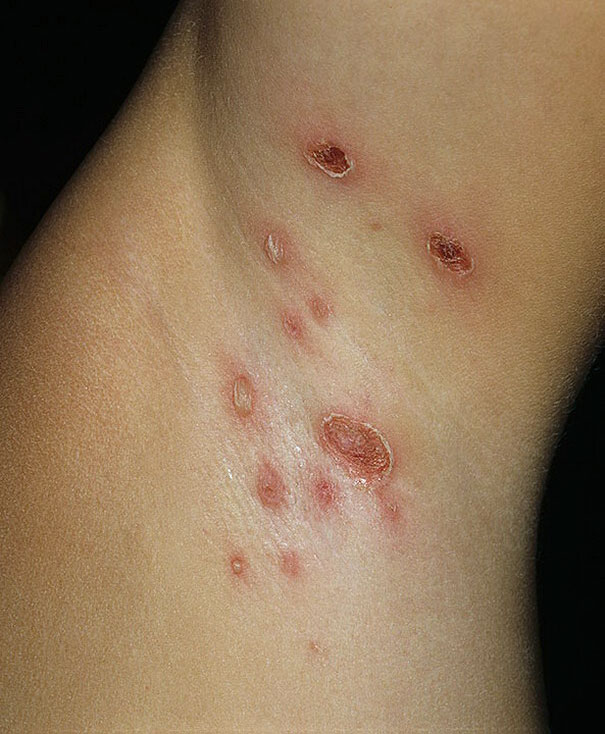
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Сухая форма стрептодермии (эктима) чаще встречается у мальчиков. Характеризуется она образованием белых или розовых овальных пятен размерами до 5 см. Пятна покрыты струпьями и изначально располагаются на лице (нос, рот, щеки, подбородок) и ушах, быстро распространяясь по всем кожным покровам (обычно по рукам и ногам).
Сухая форма относится к глубокой стрептодермии, так как изъязвляется ростковый слой кожи, а после заживления остаются шрамы. Пораженные участки после выздоровления остаются непигментированными и не загорают под действием солнечных лучей. Через некоторое время это явление исчезает.
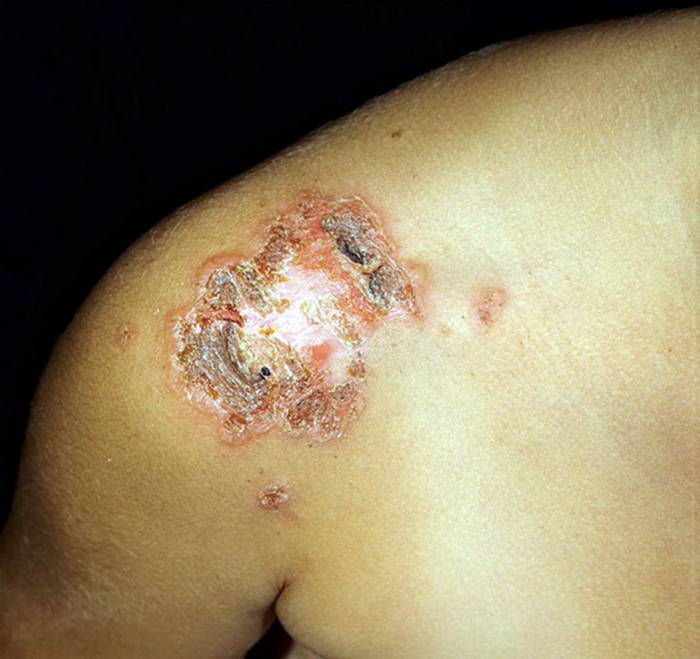
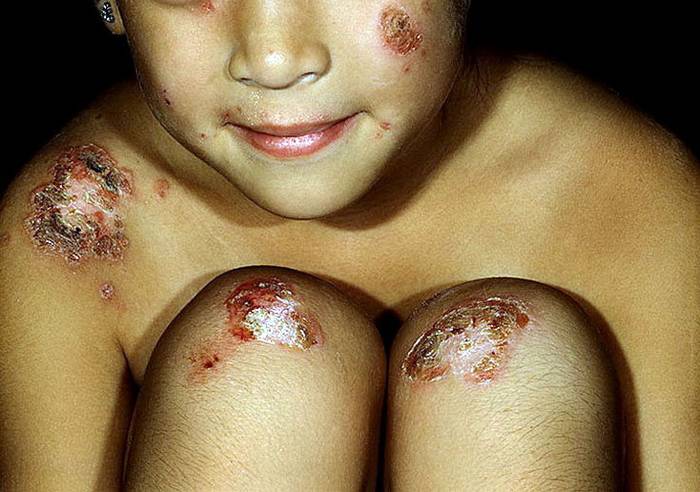
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Часто поражаются уголки рта, как правило, это связано с недостатком витаминов группы В. Вследствие сухости кожных покровов там образуются микротрещинки, куда и проникают стрептококки.
Сначала возникает покраснение, затем - гнойные валики, которые впоследствии покрываются медового цвета корочками. Пациент жалуется на болезненность при открывании рта, интенсивный зуд и слюнотечение.
Возможно появление щелевидного импетиго в крыльях носа (постоянная заложенность и боль при сморкании) и в наружных уголках глаз.
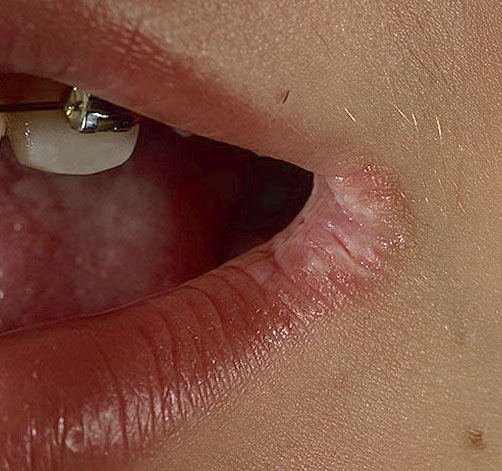
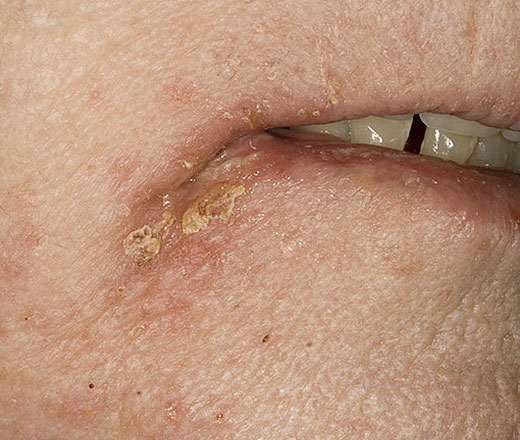
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Развивается у людей, имеющих привычку грызть ногти. Характеризуется турниоль появлением фликтен вокруг ногтевых валиков. Впоследствии они вскрываются, и образуется подковообразная эрозия.
Часто данная форма заболевания возникает у грудничков. Поражаются кожные складки: в них возникают мелкие пузырьки, сливающиеся между собой. После их вскрытия в кожных складках формируются мокнущие поверхности розового цвета.
Если лечение стрептодермии неадекватное или у больного снижен иммунитет, заболевание переходит в хроническую форму, которая с большим трудом поддается терапии.
*Узнать специфические подробности протекания стрептодермии можно в Федеральных рекомендациях 2013г., в соответствии с которыми написана эта статья.
Диагностика
Проводят дифференциальную диагностику стрептодермии. Это заболевание важно отличить от аллергических реакций (крапивницы), отрубевидного лишая, стафилококковой пиодермии, экземы и атопического дерматита.
Из лабораторных методов используют:
- микроскопию мазков пораженного участка кожи;
- бактериологический анализ (посев корочек на питательные среды).
Микроскопию и бакпосев необходимо проводить до начала лечения антибиотиками и при условии отсутствия самолечения.
Лечение стрептодермии
Лечением стрептодермии занимается врач-дерматолог.
В первую очередь, особенно детям, назначается гипоаллергенная диета с ограничением сладкого, острого и жирного.
На период лечения запрещаются водные процедуры (ванна, душ) с целью предупреждения распространения заболевания. Здоровую кожу рекомендуется протирать отваром ромашки.
Важно исключить ношение одежды из синтетики и шерсти, так как это провоцирует потоотделение и способствует увеличению и распространению очагов поражения. Пациентам настоятельно рекомендуется отдавать предпочтение натуральным тканям.
После вскрытия пузырей стерильной иглой и их опорожнения инфицированные участки кожи обрабатывают анилиновыми красителями (метиленовый синий или бриллиантовый зеленый) дважды в день.
Для того чтобы остановить рост очагов, здоровую кожу вокруг них смазывают борным или салициловым спиртом. Чтобы мокнущие поверхности подсохли, их покрывают нитратом серебра (ляписом) или резорцином. Обработка заед и очагов стрептодермии на лице также проводится азотнокислым серебром (ляписом).
На корочки накладывают повязки с антибактериальными мазями:
- левомицетиновой;
- тетрациклиновой;
- эритромициновой;
- физидермом;
- фицидином.
Через 7, максимум через 14 дней после соответствующего местного лечения симптомы стрептодермии исчезают.
В сложных случаях назначают антибиотики системно (амоксиклав, тетрациклин, левомицитин) сроком на 5-7 дней.
Для снятия зуда прописываются десенсибилизирующие препараты (кларитин, телфаст, супрастин). Одновременно проводят иммуностимулирующую терапию (иммунал, пирогенал, аутогемотерапия), назначение витаминов А, С, Р, группы В.
При высокой температуре показан прием жаропонижающих (парацетамол).
Во время лечения стрептодермии допускается использование фитотерапии (повязки с настоями лука, чеснока, репейника, тысячелистника).
Осложнения и прогноз
Симптомы стрептодермии при адекватном лечении исчезают через неделю, но в некоторых случаях (при ослабленном иммунитете или наличии хронических заболеваний) возможны осложнения:
- переход в хроническую форму;
- каплевидный псориаз;
- микробная экзема;
- скарлатина;
- септицемия – заражение крови, в которой циркулирует огромное количество стрептококков;
- гломерулонефрит;
- ревматизм;
- миокардит;
- фурункулы и флегмоны.
Прогноз при данном заболевании благоприятный, но после перенесенной глубокой формы стрептодермии остаются косметические дефекты.
*В основу данной статьи легли Федеральные клинические рекомендации, принятые в 2013г. по ведению больных пиодермиями.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
[youtube.player]Читайте также:


