Дифференциальная диагностика стригущего лишая
Отрубевидный лишай (син.: разноцветный лишай, pityriasis versicolor, pityriasis furfuracea) — грибковое заболевание кожи, характеризующееся поражением рогового слоя эпидермиса. Возбудителем данного заболевания является гриб Pityrosporum orbiculare или P.
Отрубевидный лишай (син.: разноцветный лишай, pityriasis versicolor, pityriasis furfuracea) — грибковое заболевание кожи, характеризующееся поражением рогового слоя эпидермиса. Возбудителем данного заболевания является гриб Pityrosporum orbiculare или P. ovale. Однако вопрос о том, представляют ли обе эти формы один организм на разных этапах его развития или являются обособленными видами, до конца не решен. В настоящее время принято считать, что обе микроморфологические разновидности P. оrbiculare и P. ovale представляют различные стадии в жизненном цикле гриба. При этом его овальная форма — P. ovale чаще встречается на коже волосистой части головы, а круглая — P. orbiculare — на коже туловища [25]. Правильная таксономическая идентификация липофильных дрожжей, вызывающих данное заболевание, до сих пор является предметом дискуссий. Некоторые ученые предпочитают название Pityrosporum orbiculare, другие же — Malassezia furfur. Благодаря молекулярным технологиям в настоящее время установлено 10 видов рода Malassezia. Ogunbiyi A. O. и George A. O. (2005) выделили наиболее часто встречаемые виды Malassezia: М. furfur, M. symboidalis, M. obtusa, M. globosa, M. restricta, M. slooffiae и M. pachydermatis [12, 15, 17].
В результате проведенного ими анализа установлено, что причиной развития отрубевидного лишая у людей чаще всего является M. globosa. Hort W. и соавт. (2006), обследовав 112 пациентов с диагнозами себорейный дерматит, атопический дерматит, разноцветный лишай и СПИД, установили, что у данных больных присутствовали различные виды грибов Malassezia. По данным авторов, M. globosa являлась наиболее патогенной разновидностью и чаще регистрировалась у ВИЧ-положительных пациентов и больных разноцветным лишаем. В группе больных себорейным дерматитом наряду с M. globosa выделялась M. sympodialis.
Довольно длительно в научной литературе обсуждался вопрос о контагиозности гриба. Раньше считалось, что передача инфекции происходит либо при непосредственном контакте с больным, либо через зараженное белье. Данное наблюдение было основано на высокой распространенности этого заболевания среди лиц одной семьи. Однако в настоящее время доказано, что разноцветный лишай не обладает контагиозностью, и установлена генетическая предрасположенность к развитию кератомикоза: известные случаи семейного заболевания объясняются сходным типом кожи у членов семьи, находящихся в кровном родстве [6, 25, 28].
Возбудитель разноцветного лишая выделяется у 10–15% населения, причем в 2 раза чаще у мужчин. Заболевание в основном развивается в возрасте 15–40 лет. Для данного микоза характерно ухудшение в летнее время, возможны случаи спонтанного излечения. У некоторых пациентов заболевание приобретает хроническое, склонное к рецидивам течение. Однако в большинстве случаев P. orbiculare (ovale) проявляет свои патогенные свойства только в юношеском возрасте [1, 2, 6, 9]. P. orbiculare (ovale) — липофильный гриб, поэтому интенсивность заселения кожи связана с функцией сальных желез. В частности, у детей младше 5 лет гриб не обнаруживается вовсе, в то время как у 15-летних он выявляется в 93% случаев. Далее с возрастом процент обнаружения Р. orbiculare уменьшается, что еще раз подтверждает предположение о взаимосвязи между присутствием гриба и функциональной активностью сальных желез [6, 26]. Первичным местом локализации кератомикоза являются устья сально-волосяных фолликулов, здесь гриб размножается, образуя колонии в виде желтовато-бурых точек. Грибы концентрируются вокруг сальных желез, используя их секрет как источник жирных кислот, необходимых для их роста и развития. Повышенная влажность воздуха также содействует патогенности гриба, о чем свидетельствует высокая распространенность разноцветного лишая среди населения тропических и субтропических стран. Так, частота заболеваемости в умеренном климате составляет 2%, в тропическом и субтропическом — до 40% случаев [6, 16, 19, 24, 26].
Являясь дрожжеподобным грибом, Р. orbiculare обладает многими качествами, присущими данной группе грибов. В частности, заболевание развивается при трансформации сапрофитной формы в патогенную при особых, благоприятных обстоятельствах. Развитию заболевания способствуют: повышенная потливость, себорея, уменьшение физиологического шелушения кожи, пониженное питание, патология внутренних органов. Разноцветный лишай — своеобразный маркер сахарного диабета, туберкулеза, ревматизма, СПИДа. При этих заболеваниях его обнаруживают у 52–63% больных. Если отрубевидный лишай развивается на фоне туберкулеза, лимфогрануломатоза и других заболеваний, сопровождающихся потливостью, возрастных ограничений не существует и клинические признаки данного дерматоза могут наблюдаться в любом возрасте [6]. В литературе описывался случай разноцветного лишая, диагностированного у трехмесячного ребенка, больного лейкемией [23].
В последние десятилетия отмечаются гематогенные инфекции, обусловленные M. furfur, они описаны у ослабленных и иммуносупрессированных больных, особенно после трансплантации органов, а также у детей неонатального возраста, получавших липиды через центральный венозный катетер [1, 11, 13, 24].
Наличие у P. orbiculare перекрестно реагирующих антигенов с грибами рода Candida провоцирует развитие аллергических реакций немедленного, иммунокомплексного и замедленного типов. Исследованиями, проведенными различными авторами, доказано, что одним из основных факторов риска формирования осложненных форм атопического дерматита в раннем возрасте у детей является преобладание грибов рода Мalassezia. Присоединение ассоциированной грибковой инфекции изменяет клиническую картину атопического дерматита, которая характеризуется более тяжелым течением, распространенным процессом и резистентностью к традиционной терапии [10, 16, 27]. Согласно наблюдениям Mayser P. и соавт. (2000) у пациентов с колонизацией P. orbiculare на волосистой части головы и на шее чаще регистрировались специфические антитела IgE, чем у пациентов с локализацией на коже туловища. Кроме того, автор установил, что пациенты с Malassezia чаще жаловались на диффузное поредение волос.
Имеются данные, подтверждающие роль P. orbiculare в развитии себорейного дерматита. В результате своей жизнедеятельности эти грибы расщепляют триглицериды кожного сала до свободных жирных кислот, и те в свою очередь являются прямой причиной дерматита на поверхности кожного покрова, однако это предположение еще требует доказательств [8]. В частности, получена экспериментальная модель себорейного дерматита путем втирания в кожу испытуемых культуры P. orbiculare. В дальнейшем отмечен регресс экспериментального дерматита под воздействием различных антимикотических препаратов, что подтвердило этиологическую роль P. orbiculare при себорейном дерматите. При этом, если в норме микрофлора волосистой части головы содержит 46% этого грибка, то при перхоти она на 74% состоит из них, а при себорейном дерматите количество грибов достигает 83% [6, 28].
Необходимо помнить, что себорейный дерматит, ассоциированный P. orbiculare (ovale), может быть единственным самым ранним проявлением СПИДа. По данным зарубежных авторов, от 30% до 80% пациентов с ВИЧ-инфекцией имеют себорейный дерматит, по сравнению со здоровыми молодыми людьми, у которых данный дерматоз диагностировался лишь в 3–5% случаев. Для СПИД-ассоциированного себорейного дерматита характерны стойкость к проводимой терапии и папулезные высыпания, напоминающие псориаз [1, 8, 9, 13].
Особенностью клинической картины отрубевидного лишая является наличие псевдолейкодермы. Мнение ученых о причинах возникновения неравномерной окраски кожи при данном дерматозе разделилось. Некоторые исследователи считают, что P. orbiculare (ovale) в процессе окисления ингибирует активность тирозиназы, что приводит к уменьшению синтеза меланина и клинически проявляется возникновением истинной лейкодермы [6]. По мнению других авторов, разрыхленный роговой слой на очагах поражения препятствует проникновению ультрафиолетовых лучей в глубину эпидермиса. Поэтому пораженные очаги после удаления чешуек во время водных процедур становятся более светлыми, чем окружающая здоровая кожа [2, 9].
Как правило, диагностика не представляет затруднений, однако имеется несколько моментов, на которые необходимо обратить внимание практикующему врачу. Во-первых, у лиц, получавших лечение и прошедших облучение ультрафиолетовыми лучами, проба Бальцера будет отрицательной. Во-вторых, выявление участков поражения на волосистой части головы имеет практическое значение: если врач не обратит внимания на данную локализацию кератомикоза, то возможна большая вероятность рецидива. Для диагностики очагов поражения на волосистой части головы используют лампу Вуда (очаги имеют зеленовато-желтое, желтовато-коричневое или буроватое свечение). В-третьих, розовато-коричневые пятна едва заметны на белой коже, поэтому при осмотре на них часто не обращают внимания, но летом при наличии загара они становятся более заметными. И последний нюанс: у лиц без иммунного дефицита изолированные пятна не превышают, как известно, размеров 1–1,5 см в диаметре, но при выраженном иммунодефиците они могут достигать величины 5 см в диаметре. При этом отмечаются не только диссеминированный характер, но и насыщенная пигментация и инфильтрация элементов разноцветного лишая. У больных СПИДом разноцветный лишай чаще проявляется как себорейный дерматит, реже как атопический дерматит и множественные фолликулиты на участках кожи с явлениями васкулита и некротического компонента.
Атипичное течение разноцветного лишая описывали различные авторы [11, 14]. К редчайшим проявлениям разноцветного лишая относится поражение кожи подошв. В отечественной литературе о такой локализации сообщает Руковишникова В. М. (1999), которая в своей монографии ссылается на наблюдения В. П. Жирковой (1977) 16-летнего мальчика с гипергидрозом, у которого наряду с высыпаниями разноцветного лишая в типичных местах (грудь, спина, шея, лицо) имелись очаги микоза на подошвах. Отмечена выраженная торпидность очагов поражения этой необычной локализации. Даже при прошествии четырех месяцев лечения сохранялись невоспалительные буроватые пятна неправильной формы и очертаний на пятках и в переходной складке от пальцев к подошве.
Дифференциальную диагностику отрубевидного лишая проводят с сифилисом (с сифилитической розеолой и лейкодермой). Диагноз сифилиса подтверждают положительными результатами классических серологических реакций (КСР), реакцией иммобилизации бледных трепонем (РИБТ), реакцией иммунофлюоресценции (РИФ). Кроме того, розеола при вторичном сифилисе имеет розовато-ливидный оттенок, исчезает при диаскопии, не шелушится, не флюоресцирует в свете люминесцентной лампы, проба Бальцера отрицательная.
При сифилитической лейкодерме не бывает сливных гиперпигментированных пятен и микрополициклических краев. Для сифилитической розеолы характерна преимущественная локализация на туловище и верхних конечностях, что определяет некоторую сходность клинической картины, однако при сифилитическом поражении нет склонности к росту и слиянию элементов. Пятно при розеоле имеют сосудистое происхождение, отсутствует шелушение, не сопровождается субъективными ощущениями, проба Бальцера отрицательная.
Pityrosporum-фолликулит (Мalassezia-фолликулит) — инфекция волосяного фолликула, вызванная дрожжевыми грибами, теми же, что вызывают отрубевидный лишай. Данное заболевание представляет собой отдельно расположенные, иногда зудящие папулосквамозные высыпания, локализующиеся главным образом на верхней половине туловища и плечах. Pityrosporum-фолликулитом болеют чаще лица молодого и среднего возраста и женщины. Первично появляется фолликулярная окклюзия, которая вторично сопровождается усилением роста гриба. Предрасполагающими факторами являются сахарный диабет, а также прием антибиотиков широкого спектра действия или кортикостероидов. Заболевание может проявляться на лбу и имитировать стойкое акне. Клиническая картина представлена бессимптомными или слегка зудящими куполообразными фолликулярными папулами и пустулами диаметром 2–4 мм. Данный дерматоз больше распространен в тропиках, где проявляется фолликулярными папулами, пустулами, узлами и кистами. Отличительной особенностью Pityrosporum-фолликулита является отсутствие комедонов, торпидность к терапии и локализация в области лба. По данным Томас П. Хэбиф (2006) очень часто больных с Pityrosporum-фолликулитом принимают за больных акне. По мнению автора, данное заболевание следует подозревать у пациентов молодого и среднего возраста с фолликулярными очагами, расположенными на туловище, и с жалобами на зуд.
Лечение. Поскольку данное заболевание развивается при трансформации сапрофитной формы гриба в патогенную при особых, благоприятных обстоятельствах, необходимо, в первую очередь, выявить провоцирующие факторы. Разноцветный лишай является маркером сахарного диабета, туберкулеза, ревматизма, СПИДа. Поэтому при обследовании больного нужно провести соответствующие исследования. Особое внимание следует уделять лицам, не попадающим в возрастную категорию от 15 до 45 лет. Часто развитие стойкой клинической картины отрубевидного лишая вызвано химиотерапией у онкологических больных. Как правило, после окончания курса интенсивного лечения у таких пациентов происходит спонтанное самоизлечение.
Как уже упоминалось выше, отрубевидный лишай характеризуется поражением поверхностного слоя эпидермиса — рогового. Следовательно, начинать лечение кератомикоза нужно с наружных средств. Лекарственные препараты для лечения отрубевидного лишая можно разделить на несколько групп:
Терапия разноцветного лишая зависит от распространенности и локализации очагов поражения. Раньше в лечении данного микоза использовались кератолитические средства: 2–5% салициловый спирт или спиртовой раствор резорцина 2 раза в день. Современные методы терапии включают фунгицидные препараты из группы азолов. Установлено, что под воздействием антимикотических лекарств через 24 часа происходит дегидратация и вакуолизация цитоплазмы в клетке гриба, просветление клеточной стенки, от которой через 48 часов остается только тень. Поэтому именно специфическому противогрибковому лечению чаще отдается предпочтение, чем кератолитическим препаратам.
Пиритион цинка также оказывает прямое противогрибковое действие. На сегодняшний день механизм терапевтического воздействия пиритиона цинка связывают не только с цитостатическим, но и с противогрибковым, антимикробным действием. Эффективность препаратов, содержащих пиритион цинка, к дрожжеподобным грибам изучена многими авторами [1, 3, 4]. К таким препаратам относятся Псорилом и Скин-кап, выпускаемые в двух формах: спрей и крем. В дальнейшем эти средства могут быть использованы больными в качестве профилактических средств не реже 1 раза в 2 недели. Уступая кетоконазолу, пиритион цинка превосходит по противогрибковой активности другие препараты, в том числе сульфид селена и некоторые имидазолы. В последнее десятилетие шампуни на основе цинка (Head and shoulders, Фридерм цинк) являются широко используемыми препаратами для лечения перхоти. Таким образом, наиболее эффективными лекарственными средствами при лечении отрубевидного лишая являются антимикотические средства и пиритион цинка.
При поражении грибком волосистой части головы применяются лечебные шампуни, содержащие фунгицидные средства (Низорал, Себазол, Дюкре Келюаль DS, Кетоконазол), которые назначаются ежедневно с экспозицией на 2–5 минут в течение 7–10 дней. Лечение шампунями, содержащими деготь (Псорилом), эффективно при наличии себорейного дерматита, для устранения таких проявлений, как инфильтрация, отек, шелушение, эритема.
К комбинированным препаратам можно отнести шампуни: Нодэ DS плюс, который содержит салициловую кислоту, климбазол, пиритион цинка, и Кето плюс на основе кетоконазола и пиритиона цинка.
Системное лечение показано пациентам с распространенной формой заболевания, которые не реагируют на местную терапию или у которых часто наблюдаются рецидивы. Интраконазол назначают в дозе 200 мг 2 раза в день на один день или по 200 мг каждый день в течение 5 дней. Препарат принимают с пищей для улучшения адсорбции. Кетоконазол принимают в дозе 400 мг однократно или по 200 мг ежедневно в течение 5 дней за завтраком, запивая фруктовым соком. Флуконазол назначают в дозе 150 мг (2 капсулы в неделю в течение 4 недель или 2 капсулы в качестве начальной дозы, что повторяют через 2 недели). При медленном разрешении процесса курс системных антимикотиков можно повторить через 2 недели. Пациенту не рекомендуется принимать ванну в течение 12 часов после лечения, т. к. воздержание от водных процедур позволяет лекарству накопиться в коже. Некоторые авторы рекомендуют для предотвращения рецидивов ежедневную смену одежды в течение одного месяца. Больные должны смириться, что остаточная гипопигментация, как следствие псевдолейкодермы, держится довольно длительное время.
В лечении Pityrosporum-фолликулита следует придерживаться тех же принципов, что и в терапии отрубевидного лишая, но предпочтительнее сочетать системный кетоконазол (по 200 мг ежедневно в течение 4 недель) с наружными противогрибковыми средствами.
[youtube.player] 
Каждый человек слышал о стригущем лишае. Но, к сожалению не все знают, какие его первые признаки. Заразится, может абсолютно каждый, как ребенок, так и взрослый человек, ведь пути заражения носят обширный характер.
Стригущий лишай – очень неприятное грибковое заболевание, при котором происходит поражение кожи. Вызывается разнообразными грибками, в зависимости от типа заражения.
Обратите внимание, что пути заражения разные, поэтому отмечают два понятие. Первое – трихофития, когда происходит поражение человека от другого больного человека. Второй пути заражения носит название микроспория, происходит заражение человека уже от животного (уличного или домашнего).
Рассмотрим основные причины заболевания и симптомы, а также узнаем, как проходит лечение, и какие могут возникнуть последствия.
Содержание статьи:
1. Причины возникновения стригущего лишая
2. Виды стригущего лишая
3. Симптомы при поражении кожного покрова
3.1. Стригущий лишай на волосистой части головы
3.2. Клиническая картина хронического стригущего лишая
4. Диагностика стригущего лишая
5. Как и чем лечить стригущий лишай у человека
5.1. Народные методы лечения
6. Гигиенические мероприятия и профилактика
Основные причины и провоцирующие факторы
Стригущий лишай у взрослых и детей возникает на фоне проникновения антропофильных грибков. Такие грибки способны паразитировать в человеческом организме. Чаще всего лишай возникает в детском возрасте, и заражаются по мере игры с животными.
Основная характеристика скрывается в поражении кожи, могут поражаться и ногти или усы.
Пути заражения:
- При контакте уже с зараженным человеком.
- При использовании личных вещей зараженного человека (мочалки, полотенце, расчески).
- Заражение от домашнего или уличного животного.
Рассмотрим основные факторы риска, которые увеличивают шанс на проникновении грибка в организм человека.
- Подхватить грибок можно при нарушенной целостности кожного покрова.
- При длительном нахождении в воде.
- При ослабленной иммунной системе.
- Если у человека имеются в анамнезе иные кожные болезни.
- Гормональное нарушение.
Помимо этих факторов, заразиться можно стригущим лишаем в момент обработки грунта без перчаток, а также при регулярной депрессии.
Как быстро поднять иммунитет народными средствами
Виды стригущего лишая
Помимо микроскопии и трихофитии, существует и иная классификация заболевания. Различают несколько видов: по расположению, а также по глубине поражения.
Поверхностный: поражает волосистую часть. Основной путь заражения через тесный контакт с зараженным животным. У больного образуются посередине головы крупные очаги.
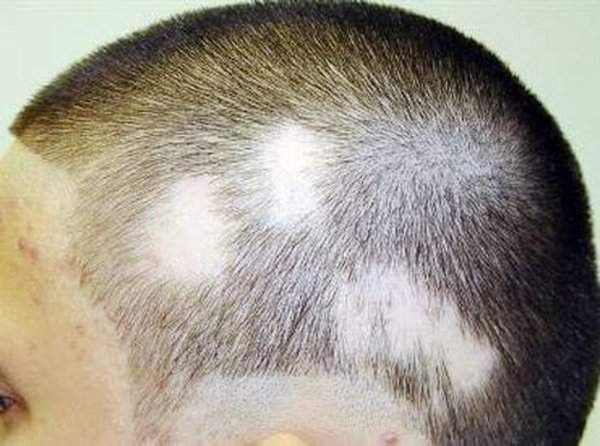
Второй вид – поражение гладкой кожи. Способен поражать любую часть тела.
Третий вид – хроническое течение болезни. Возникает преимущественно у людей, которые в детском возрасте не избавились от поверхностного стригущего лишая. Ярко выраженная клиническая картина развивается на фоне имеющихся проблем со щитовидной железой или на фоне ослабленного иммунитета.
Самый последний вид заболевания носит название инфильтративно- нагноительный или как его еще называют глубокий. При таком поражении заражение происходит через контакт с животным. Клиническая картина: у больного лимфатические узлы болезненные, часто поднимается температура до высоких цифр. При тяжелом течении болезни, появляется аллергическая реакция на кожном покрове и отмечается общее недомогание организма.
Симптомы при поражении кожного покрова
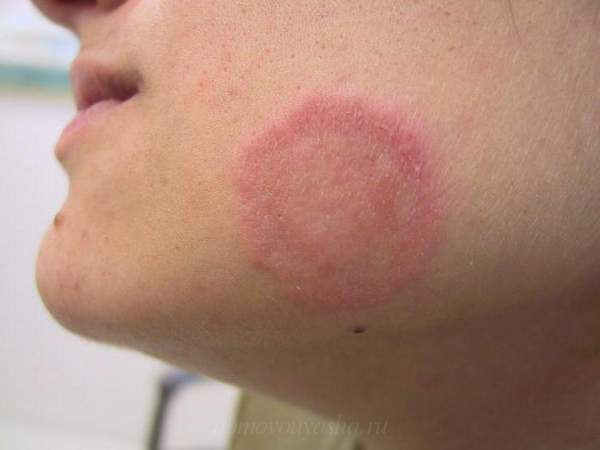
Существуют как общие симптомы, так и отдельные признаки для каждого из вышеописанных видов. Когда происходит поражение кожного покрова, то у больного в области лица, на теле или на шее, появляются округлые пятна, с четким контуром.
Если не предпринимать никаких мер, то воспалительный очаг быстро расширяется.
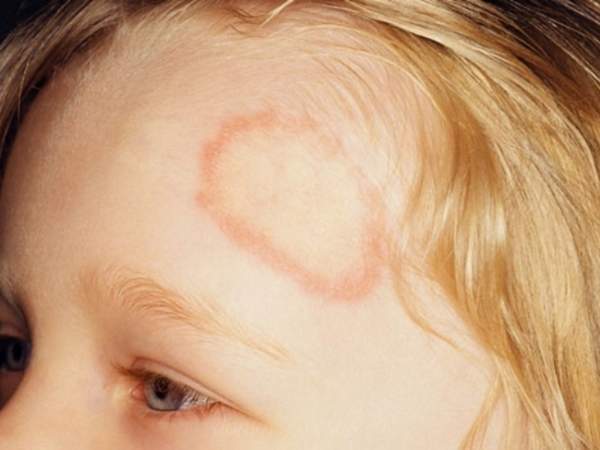
Общие характеристики пятен при стригущем лишае:
- по периметру пятна, отмечается кольцо, которое в свою очередь состоит из небольших прыщиков. Дополнительно в кольцо входят: узелки розового цвета, а также корочки (желтые);
- в месте поражения у больного на кожном покрове появляется мелкая сыпь;
- если надавить на сыпь, то может выходить гнойное содержимое.
По центральной части пятна, кожа шелушится. При поражении кожи, у больного дополнительно отмечается сильный зуд.
Как избавиться от прыщей народными средствами 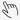
Заболевание может длиться на протяжении от 2-3 месяцев. В связи с тем, что такое поражение сопровождается сильной болью и протекает достаточно тяжело, необходимо вовремя обнаружить признаки и пройти лечение.
На волосистой части кожного покрова головы, появляются пузыри, если их надавить, то выходит гной.
Основные характеристики:
- образуются красные бляшки;
- диаметр такой бляшки может составлять от 5-19 см;
- форма пятен: бугристая, опухолевидная;
- в основной зоне поражения отмечается сильная отечность;
- волосы тускнеют;
- часто повышается температура.
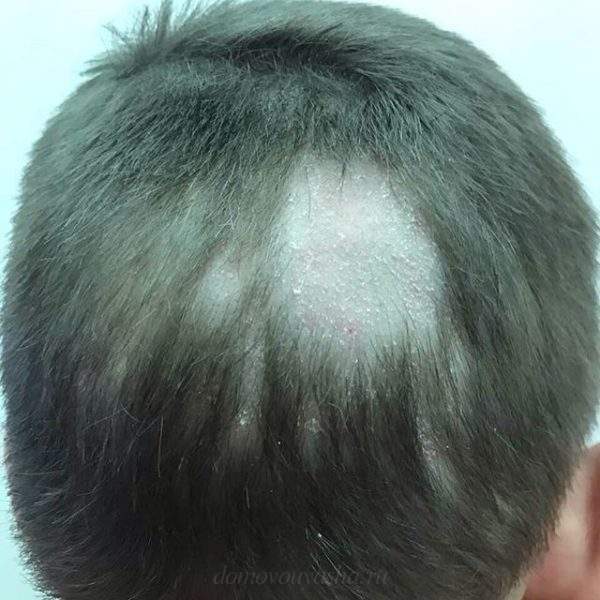
У больного при поражении волосистой части увеличиваются и лимфатические узлы. В стадии затихания, появляется в центре самой бляшки небольшая корочка, которая имеет коричневый цвет.
При хронической форме отмечается поражение не только волосистой части, но и кожного покрова. Чаще всего воспалительный очаг локализуется в височной области или на затылке.
Поражение тела: воспалительный очаг локализуется в области ягодиц, проражаются локтевые сгибы, бедра и ладони. Очень часто поражаются коленные суставы.
У больного на кожном покрове при хроническом течении болезни отмечается мелкий рубец, размер которого не превышает 0.5 см. Помимо этого, возникает шелушение, волосы начинают выпадать.
Если при вышеописанном поражении отмечались пятна, то при хроническом течении болезни на их месте образуется черная точка.
При поражении ногтевой пластины, ложе приобретает мутный и тусклый цвет.
Грибок ногтей. 11 эффективных народных средств лечения грибка
Диагностика стригущего лишая
Как только возникают вышеописанные признаки, необходимо немедленно обратиться к дерматологу.
Схема диагностики:
- Первичный осмотр больного. Для того чтобы более внимательно осмотреть очаг поражения, врач используют специальную лампу Вуда, которая излучает ультрафиолетовый цвет.
- Берется соскоб из пораженного места, чтобы определить наличие грибка.
В обязательном порядке проводится дифференциальная диагностика. Отличают стригущий лишай от: облысения, псориаза, кандидоза, флегмоны, а также от стафилококкового сикоза.
Как и чем лечить стригущий лишай у человека
Лечением заболевания занимается дерматолог или инфекционист. Метод лечения зависит от типа поражения и от возбудителя болезни. Не стоит пытаться самостоятельно избавиться от стригущего лишая, в противном случае, заболевание может перейти в хроническую форму.
Для наружного применения больному назначают мази. Комбинировать препараты можно с настойкой йода, которая хорошо подсушивает, а активные компоненты препарата убивают бактерии и грибки.
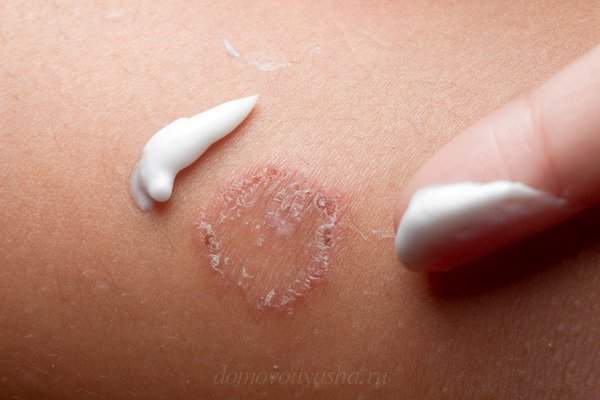
Хорошо себя зарекомендовала Серная мазь, при таком заболевании необходимо использовать 10 или 20% концентрацию. Мазь хорошо подсушивает кожный покров, а также помогает ускорить заживление. Наносить Серную мазь 1 раз в день тонким слоем.
В качестве лечения врачи могут назначить больному Серно-дегтярную мазь. Такую мазь необходимо наносить вокруг места поражения и аккуратно втирать в кожный покров.
Что еще могут прописать:
- Мазь Ламизил. Активные компоненты лекарственного препарата быстро уничтожают грибки. Курс лечения длится на протяжении 5 недель, первые улучшения можно заметить на 5-7 день после применения мази.
- Микроспор. Препарат способен разрушить клетки грибка. Лечение длится на протяжении 6 недель, наносить мазь тонким слоем.
Перед применением мазей, внимательно изучить инструкцию, имеются противопоказания.
Реже в лечении используют гели. Назначают препараты в виде гелей, которые содержат в своем составе высокую концентрацию лекарств.
Например:
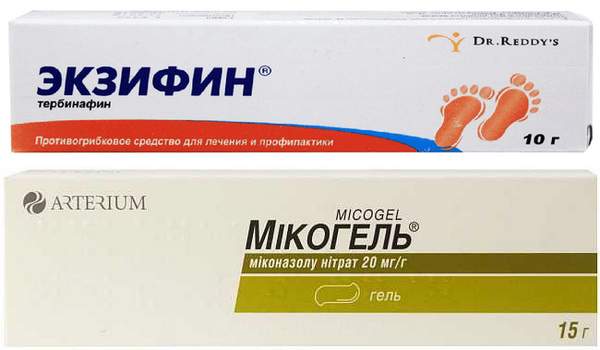
- Прописывают при стригущем лишае 1% гель Экзифин. Втирать в пораженный участок 2 раза в день.
- Назначают Микогель-КПМ. Активные компоненты разрушают клеточную структуру вредоносного микроорганизма.
Препараты в виде раствора можно использовать при поражении волосистой части головы.
Назначают:
- Вокадин. В состав раствора входит йод, поэтому препарат дополнительно обладает хорошим бактерицидным спектром действия. Использовать раствор можно 2 раза в день.
- Нитрофунгин. Наносить раствор при помощи ватного тампона.
Если стригущий лишай поражает кожный покров головы, то голову необходимо мыть каждый день. Использовать для мытья шампунь Низорал, хорошо снимает признаки воспаления шампунь Бетадин. После мытья головы обработать пораженное место раствором Йода, а затем нанести противогрибковые местные препараты.
При таком заболевании назначают больному и таблетированные препараты, которые обладают противогрибковым спектром действия. Прописывают: Орунгал, Гризеофульвин.
Так как все препараты обладают широким спектром действия, то дополнительно больному прописывают витаминные комплексы и иммуномодуляторы. На завершающем этапе лечения назначают физиопроцедуры.
- Воздействие на кожу микротоками (электрофорез). Процедура проводится с седативными лекарственными препаратами. Если больного мучает сильный зуд, то электрофорез назначают с противозудными средствами.
- Фотофорез помогает устранить обширный воспалительный процесс. Процедура проходит при помощи воздействия на пораженное место специальными ультраволнами.
При хроническом поражении, больному могут прописать микроволновую терапию. Процедура помогает ускорить регенерацию кожного покрова.
Народные рецепты можно использовать только после предварительной консультации с доктором. При неправильно подобранном рецепте и его применении, заболевание может перейти в хроническую форму.
Рецепт No1 – настойка на основе прополиса
Для приготовления рецепта вам необходимо в 200 мл спирта настоять 50 грамм прополиса. Настаивать в течение 8 дней.

Применение: смочить чистый ватный тампон с настойку и обработать пораженное место.
Рецепт No2 – клюквенный сок
При стригущем лишае можно использовать в комплексе с медикаментозными препаратами клюквенный сок. Приготовление: понадобится 500 грамм клюквы, желательно свежей. Перетереть клюкву на блендере пропустить через мелкое сито.
Применение: протирать ватным тампоном пораженные места. В момент протирания, может возникнуть легкое жжение. Если сильно печет, то такой рецепт вам не подходит.
Рецепт No3 – настойка на основе сирени и акации
Для приготовления вам необходимо сорвать свежие соцветия сирени и акации. Затем в тару налить 300 грамм спирта, 10 грамм яблочного уксуса, все перемешать. Добавить по 100 грамм каждого ингредиента.
Настаивать на протяжении 5-6 дней, перед применением процедить.
Гигиенические мероприятия и профилактика
Для того чтобы ускорить процесс выздоровления, а также предупредить повторное заражение, необходимо придерживаться основных правил.
- Белье больного стирать отдельно.
- Замачивать белье в дезинфицирующем растворе.
- Обязательно после стирки выгладить белье с паром.
- В помещении проводить влажную обработку. Ковер и мягкие игрушки, которые невозможно хорошо отстирать, на момент лечения убрать из помещения.
Личные вещи больного (расчески, мочалки), обработать дезинфицирующим средством.
Что касается профилактики, человеку необходимо своевременно проводить вакцинацию домашним животным, при походах в общественные места (баня, сауна), одевать только свою обувь и не ходить босиком.
Врачи рекомендуют в качестве профилактики также укреплять иммунитет, вести активный образ жизни и правильно питаться.
Заболевание достаточно коварное, если своевременно не обнаружить признаки и не начать лечение, то есть риск развития вторичной бактериальной инфекции, на фоне которой происходит обширное поражение кожи.
[youtube.player]Читайте также:


