Герпес и краснуха для беременных
Краснуха – это острая инфекция, вызываемая РНК-содержащим вирусом. Единственным источником болезни является инфицированный человек. За неделю до высыпаний и в течение 1-2 недель после больной краснухой может заразить окружающих.
Передается вирус преимущественно воздушно-капельным путем: при кашле, чихании, разговоре. Восприимчивость к заболеванию очень высокая, при отсутствии иммунитета к краснухе риск заразиться равен 70-80 %. У беременных возможна передача болезни через плаценту к ребенку.
Воздействие вируса краснухи на организм
Из всех тканей человека вирус краснухи предпочитает кожу, лимфоидную и эмбриональную ткань, с чем связаны основные симптомы болезни. После заражения вирус быстро распространяется по крови, поражая стенки мелких сосудов. Характерная краснушная сыпь – не что иное, как поврежденные мелкие капилляры кожи. Вторым местом обитания вируса являются лимфатические узлы. Почти у всех больных краснухой они значительно увеличены в размерах.
В тяжелых случаях вирус поражает нервную ткань, вызывая очень опасные состояния – краснушный менингит и энцефалит. Самое драматичное развитие событий — поражение вирусом краснухи при беременности тканей эмбриона. В первые недели беременности все клетки маленького человека усиленно делятся, образуя новые органы и ткани. Вирус замедляет этот процесс деления, вызывая тяжелые пороки развития плода. И чем раньше вирусные частицы проникают к плоду, тем больше риск серьезных нарушений.
Симптомы краснухи
Чаще всего краснухой болеют в детстве. Непривитые дети переносят краснуху довольно легко, но опасность представляют грозные осложнения инфекции: менингит и энцефалит. В связи с большим охватом населения вакцинацией эти проявления встречаются редко. 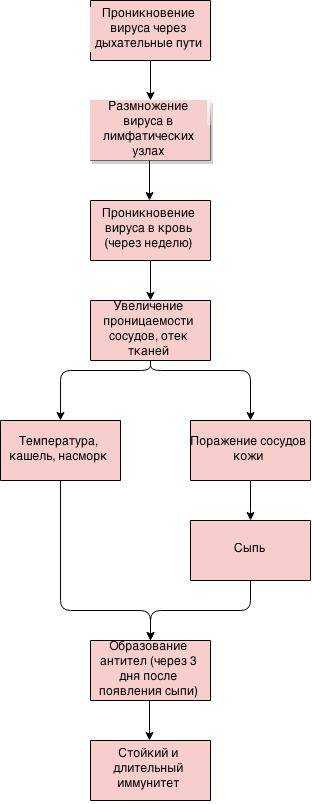
Сыпь появляется сначала на лице, через несколько часов спускается ниже, распространяясь на руки, тело и ноги. Больше всего высыпаний на спине, ягодицах и разгибательных поверхностях рук. Высыпания представляют собой мелкие пятна (2-4 мм) бледно-розового цвета, круглой четкой формы. Через 1-3 дня сыпь полностью исчезает, не оставляя никаких следов и рубцов.
Вторым по значимости признаком болезни является лимфаденит (воспаление лимфатических узлов). Узлы увеличены, часто – болезненны при ощупывании. Такое состояние сохраняется до 2 недель после высыпаний. У беременных характерная сыпь часто отсутствует, а вот лимфаденит служит достоверным симптомом краснухи.
Лихорадка у беременных обычно не выражена, температура редко поднимается выше 38 градусов. Поэтому атипичное течение болезни (без температуры и сыпи) пропустить очень легко.
Диагностика краснухи
В период характерных высыпаний диагноз можно подтвердить следующими методами:
Общий анализ крови:
- снижение числа лейкоцитов
- снижение числа нейтрофилов и возрастание лимфоцитов
- большое количество моноцитов
Определение в крови антител к краснухе с помощью ИФА. В ответ на любую острую инфекцию организм вырабатывает IgM, которые довольно быстро исчезают. За долговременный иммунитет отвечают IgG. При краснухе:
- IgM появляются через 1-2 недели после высыпаний и сохраняются в крови до 3 месяцев
- IgG появляются вслед за IgM и сохраняются на протяжении всей жизни.
Анализ на краснуху (иммуноглобулины M и G) должны проводить всем беременным и женщинам, планирующим беременность в ближайшем будущем.
Как проводится профилактика краснухи?
Всех детей вакцинируют от заболевания в возрасте 1 и 6 лет. Девочкам в 12-13 лет рекомендуют провести третью вакцинацию, чтобы к моменту планирования беременности риск заболеть краснухой был сведен к минимуму.
Иммунитет к болезни развивается у 9 из 10 привитых детей. Обычно достаточный уровень защитных антител сохраняется в течение 15 лет. Поэтому если ребенку была проведена вакцинация только в 1 год, то к 18-20 годам риск заразиться краснухой (в том числе и во время беременности) довольно велик. В редких случаях болезнь может возникнуть у привитых людей. Но такая реинфекция протекает значительно легче, а передача от матери к плоду практически невозможна.
Профилактика заболевания у беременных
Всем женщинам, планирующим беременность, необходимо сдать кровь на иммуноглобулины G и M к опасным для плода инфекциям TORCH:
- To – Toxoplasma (Токсоплазмоз)
- R – Rubella (Краснуха)
- C – CMV (Цитомегаловирус)
- H – Herpes (Герпес 1 и 2 типа)
В зависимости от титра антител результат считают положительным, отрицательным или сомнительным. В каждом анализе должно быть количественное значение Ig и нормы конкретной лаборатории.
| IgM | IgG | Расшифровка |
| положительные | отрицательные, положительные или сомнительные | Скорее всего, в настоящей момент женщина переносит острую фазу болезни. Рекомендуется планирование беременности после краснухи не раньше, чем через 3-6 месяцев, с повторным исследованием крови на антитела. |
| отрицательные | отрицательные | Такие данные означают отсутствие стойкого иммунитета (женщина не болела краснухой и скорее всего не была вакцинирована). Рекомендована вакцинация и предохранение от беременности в течение 3-6 месяцев с повторным исследованием крови на антитела. Очень важно, чтобы проводилась прививка от краснухи перед беременностью, а не во время ее (так как вакцинация во время беременности – это показание к ее прерыванию) |
| отрицательные | положительные | В результате перенесенной болезни или вакцинации в организме присутствуют антитела. Можно спокойно планировать и вынашивать беременность без страха заразиться. |
| IgM | IgG | Расшифровка |
| отрицательные | отрицательные | В ситуациях, когда женщина не сдала анализы при планировании, а во время беременности титры иммуноглобулинов отрицательны, необходим тщательный контроль за ее состоянием, так как риск заразиться вирусом довольно высок. Повторные анализы на IgM и IgG , а также исключение контактов с больными краснухой — необходимые меры для профилактики врожденных патологий у плода. |
| отрицательные | положительные | Чаще всего это означает прочный иммунитет после вакцинации или перенесенной краснухи, можно спокойно вынашивать беременность |
| положительные | любые | Это самый неблагоприятный результат для женщин на ранних сроках беременности. Если при повторном анализе результаты сохраняются, или титры антител к краснухе IgG нарастают – речь идет о перенесенной во время беременности болезни. |
Чаще всего при последнем результате анализов и признаках краснухи (недавняя сыпь, температура и общее недомогание) врачи рекомендуют прерывание беременности малого срока. При отказе от аборта необходимо провести следующие мероприятия:
- периодическое исследование крови на антитела к краснухе
- УЗИ в сроке 16 недель для выявления пороков развития плода
- кордоцентез на сроке 17-18 недель
Если при кордоцентезе вирус в пуповинной крови не найден, то возможно дальнейшее вынашивание беременности. Женщине вводят специфический антикраснушный иммуноглобулин для скорейшего изгнания вируса из организма.
Вопрос о прерывании беременности может возникнуть вновь при обнаружении тяжелых пороков развития плода (анэнцефалия, летальные пороки сердца и тп).
Если беременная переболела краснухой на сроке 16 недель и более, а плод без видимых отклонений от нормы, то медицинский аборт не показан, так как риски серьезных осложнений намного ниже.
Врожденная краснуха
Частота врожденного инфицирования краснухой зависит от мер, принимаемых в каждой конкретной стране. При проверке крови на антитела до и во время беременности, а также массовой вакцинации девочек пубертатного периода частота этой патологии стремится к нулю (см. краснуха у детей). 
Риск развития врожденных аномалий при краснухе во время беременности:
- заражение в первые недели беременности – 100% риск аномалий
- 4-8 недели — 40-60%
- 9-12 недель – 15%
- 13-16 недель – 7%
- поздние сроки – 1-4%
Синдром врожденной краснухи сочетает в себе три главных проявления:
- Катаракта ( и другие патологии зрения: глаукома, недоразвитие глаз)
- Пороки сердца (незаращение артериального протока, стеноз легочной артерии и аортального клапана, тетрада Фалло, коарктация аорты)
- Глухота (возникает у 90% детей с врожденной краснухой)
Помимо этих патологий встречается гидро- и микроцефалия, аномалии прикуса, дисплазии органов, поражение кожи и сосудов. Эти признаки возникают при заражении ребенка в поздние сроки. При инфицировании плода 4 из 10 беременностей прерываются и ли заканчиваются внутриутробной гибелью ребенка.
Ранние признаки врожденной краснухи:
- густая геморрагическая сыпь (синячки) на фоне снижения тромбоцитов
- гепатит
- интерстициальная пневмония
В дальнейшем развитие ребенка с врожденной краснухой запаздывает, формируется умственная отсталость, аутизм и другие патологии нервной системы. Учитывая серьезные последствия для жизни и здоровья плода, очень важно предотвратить заражение краснухой во время беременности. Поэтому при подготовке к зачатию нельзя пренебрегать диагностическими тестами, которые приняты во всем современном мире.
С чем можно перепутать краснуху?
Даже классическое течение краснухи сходно со многими вирусными заболеваниями и высыпаниями аллергического характера. А так как краснуха во время беременности часто протекает атипично, то различить некоторые состояния довольно сложно. Во многих случаях помогают выявить краснуху положительные результаты анализов. Сходные проявления бывают при:
- кори
- инфекционном мононуклеозе
- лекарственной аллергии
- скарлатине
- инфекционной эритеме
Болезнь — состояние малоприятное. И вдвойне неприятно, если она поражает беременную женщину, ответственную не только за свою жизнь, но и за жизнь и здоровье еще не родившегося малыша. Особенно опасны в этом смысле инфекции: простая логика подсказывает, что если инфекционным заболеванием можно заразить и заразиться, то опасность распространяется и на плод, фактически составляющий единое целое с материнским организмом. Врага надо знать в лицо, поэтому поговорим немного об инфекциях во время беременности.
Как известно, инфекция инфекции рознь. И ОРЗ, и, например, гепатит С равным образом относятся к классу инфекционных заболеваний. Среди инфекций есть группа особенно коварных болезней, порой относительно безобидных в случае заболевания взрослых и даже детей, но представляющих громадную опасность для плода. В идеале (увы, не всегда достижимом) определять наличие/отсутствие в организме антител 1 к таким инфекциям лучше еще до зачатия. И уж во всяком случае необходимо пройти соответствующее обследование в возможно более ранние сроки беременности. Речь идет прежде всего о четырех инфекциях: токсоплазмозе (TOxoplasmosis), краснухе (Rubella), цитомегаловирусе (Cytomegalovirus) и герпесе (Herpes), входящих в так называемую группу инфекций TORCH (по первым буквам латинских названий каждой из входящих в группу инфекций). Сейчас всем беременным женщинам рекомендуется проводить обследование крови на наличие антител к краснухе, цитомегаловирусу и токсоплазмозу, желательно (особенно при угрозе прерывания беременности или повторяющихся выкидышах) определить и уровень антител к вирусу герпеса в крови.
Что же представляет собой каждая из TORCH-инфекций?
Хронический токсоплазмоз (а болезнь в большинстве случаев приобретает хроническую форму) чреват поражениями нервной системы; нередко поражаются мышцы и глаза.
Для предотвращения заражения токсоплазмозом очень важно — как ни банально это звучит — соблюдать правила личной гигиены. Следует избегать контактов с испражнениями кошек. Мясные блюда непременно должны подвергаться достаточно продолжительной термической обработке. После приготовления блюд из сырого мяса нужно очень тщательно мыть руки.
Если беременная женщина имела контакт с больным краснухой, то в обязательном порядке проводится обследование крови на наличие антител против краснухи. При обнаружении признаков острого инфицирования в первом триместре, как уже было сказано, рекомендуется прерывание беременности. Если по анализу крови видно, что женщина переболела краснухой раньше, прерывать беременность нет необходимости.
В США, Франции и в некоторых других странах девочкам до 14 лет проводится вакцинация против вируса краснухи в обязательном порядке. Учитывая тяжелые последствия краснухи, перенесенной во время беременности, и высокий риск возникновения пороков развития у плода, во Франции даже брак не регистрируется, если женщина не прошла вакцинацию против краснухи.
ЦИТОМЕГАЛОВИРУС
Цитомегаловирус (ЦМВ) может присутствовать в организме человека всю жизнь — в слюне, моче, семенной жидкости, выделениях из половых органов, грудном молоке, крови. Вирус передается половым путем, при переливаниях крови, может передаваться от матери к ребенку при грудном вскармливании. По некоторым данным, инфицированность женщин детородного возраста составляет около 80%. Клинические проявления ЦМВ-инфекции зависят от состояния иммунитета человека. Для человека с эффективным иммунитетом ЦМВ практически не представляет опасности. Иными словами, проникновение вируса в организм вовсе не обязательно влечет за собой болезнь. Для ЦМВ-инфекции характерен феномен айсберга: лишь у небольшого числа инфицированных выявляют симптомы заболевания (при этом очень многие переносят ЦМВ-инфекцию как обычную простуду), большая же часть инфицированных людей не болеет. Большинство людей не подозревают, что инфицированы, не ведают, когда и от кого заразились, не знают, что они представляют опасность как переносчики вируса. Однако если иммунитет человека по тем или иным причинам значительно ослаблен, вирус активизируется и может поражать практически все системы организма и отдельные органы.
К плоду ЦМВ проникает через плаценту. Так же как и в случае с токсоплазмозом, самое опасное — впервые заразиться ЦМВ во время беременности, особенно в течение первых 12 недель, когда очень высок риск развития пороков у плода (до 31%, по данным французских исследователей). Если же женщина переболела до наступления беременности, даже при активном выделении вируса этот риск снижается до 2%. К сожалению, риск первичного заражения матери во время беременности достаточно высок, так как у каждой второй женщины отсутствуют антитела к этому вирусу. В случае проникновения вируса к плоду ребенок может появиться на свет с врожденной ЦМВ-инфекцией, которая может повлечь за собой врожденные пороки развития или аномалии разной степени тяжести, проявляющиеся на втором-пятом году жизни ребенка.
Внутриутробное инфицирование чаще всего протекает незаметно, практически никаких симптомов у матери не наблюдается, ультразвуковое исследование плода тоже редко выявляет факт инфицирования.
Считается, что беременным, у которых до наступления беременности в крови были обнаружены антитела, постоянное наблюдение не требуется. Если до наступления беременности антитела не были обнаружены, рекомендуется ежемесячное исследование крови, которое не позволит упустить первичное заражение, наиболее опасное для плода.
Герпес передается воздушно-капельным и половым путем, кроме того — что очень важно — через плаценту инфекция от матери может переходить к плоду. Если во время беременности женщина впервые заражается герпесом, соответствующие защитные антитела на момент заболевания в ее организме отсутствуют. В таких случаях герпес чрезвычайно опасен для плода. Опаснее всего инфицирование в первой половине беременности, так как в этом случае высока вероятность неразвивающейся беременности и выкидышей из-за фатальных повреждений плода. При первичном заражении в более поздние сроки могут быть поздние выкидыши, преждевременные роды.
Вероятность заражения плода значительно снижается, если мать инфицировалась до беременности — даже если во время беременности наблюдались обострения. В этом случае в последние 2 недели до родов необходимо тщательно осмотреть родовые пути, взять мазок на вирус герпеса из половых путей.
В родах заражение происходит при наличии высыпания на половых органах или (в случае отсутствия типичной клинической картины) когда из влагалища, из шейки матки выделяется вирус. Поэтому если наблюдаются герпетические высыпания или зафиксировано выделение вируса, то во избежание инфицирования новорожденного врачи обычно рекомендуют кесарево сечение.

Краснуха – это острая заразная вирусная инфекция, при которой возникает типичная красная сыпь. У некоторых людей инфекция может протекать без симптомов. Краснуха чаще всего поражает детей, гораздо реже – взрослых. В большинстве случаев инфекция проходит без осложнений, однако во время беременности есть опасность осложнений у ребенка.
МКБ коды для этого заболевания: B06, P35, B06.

Краткая информация
- Симптомы: сначала появляются респираторные симптомы, затем типичная для краснухи сыпь: маленькие ярко-красные пятна, возникающие сначала за ушами, а затем распространяющиеся по всему лицу и телу.
- Причина: вирусы.
- Заражение: капельным путем. Между заражением и появлением первых симптомов проходит две-три недели (инкубационный период).
- Лечение: часто не обязательно. Может понадобиться симптоматическая терапия (например, обезболивающие и жаропонижающие средства).
- Опасность: краснуха при беременности может передаваться нерожденному ребенку, что может нанести серьезный вред плоду.
- Профилактика: вакцинация против краснухи.
Краснуха: симптомы
Симптомы краснухи могут немного различаться у каждого человека. Кроме того, многие из них не являются специфическими для этой болезни. Это означает, что подобные жалобы могут проявляться и при других заболеваниях.
До 50 процентов всех людей, зараженных краснухой, не предъявляют никаких жалоб. В этом случае врачи говорят о бессимптомном течении.
Первые симптомы, которые обычно возникают при заболевании краснухой, напоминают простуду. К ним относятся, например, кашель, насморк и легкая или умеренная головная боль. В некоторых случаях добавляется конъюнктивит: глаза выглядят красными и могут чесаться.
Часто эти проявления остаются единственными симптомами краснухи, и по ним обычно краснуха не распознается.
В дополнение к признакам простуды, у половины всех пациентов обнаруживаются следующие симптомы: опухшие, часто болезненные лимфатические узлы за ушами и в области шеи (у взрослых – часто в других частях тела). Этот отек происходит из-за того, что патогенные микроорганизмы сначала размножаются в лимфатических узлах, а затем распространяются через кровь в организме. Лимфатические узлы за ушами и в области шеи могут болеть или зудеть.
У некоторых пациентов инфекция краснухи сопровождается повышением температуры тела (выше 38 градусов по Цельсию).
Типичным для краснухи является кожная сыпь (Exanthem), состоящая из маленьких, ярко-красных, слегка приподнятых пятен. Она как правило не зудит. Красные пятна не сливаются вместе, как в случае с корью.
Часто сыпь при краснухе видна слабо. Сначала она возникает за ушами, но в течение нескольких часов распространяется на лицо, шею, руки и ноги и, наконец, на все тело. Через один-три дня сыпь исчезает.

Краснуха обычно имеет мягкое течение и не наносит вреда организму. Но при ней возможны и осложнения, риск которых увеличивается с возрастом. То есть краснуха у взрослых (и подростков) чаще сопровождается осложнениями, чем у детей.
- Артрит: особенно у молодых женщин с краснухой часто опухают и болят суставы;
- Бронхит;
- Инфекция среднего уха (средний отит);
- Воспаление мозга (энцефалит);
- Миокардит;
- Перикардит.
Краснуха: инфицирование
Инфекцирование краснухой происходит капельным путем: при кашле, чихании или поцелуях мелкие капли слюны, зараженные вирусами краснухи, могут передаваться другим людям. Вирусы проникают в организм через слизистые оболочки верхних дыхательных путей (рот, нос, горло). Также можно заразиться через предметы, загрязненные патогенами, например, если при использовании тех же столовых приборов, что и больной.
Важно следующее: Люди, которые не были вакцинированы против краснухи или еще не болели этой болезнью, могут быть заражены.
Однако, если прививка или заболевание были очень давно, можно снова заразиться краснухой. Такое повторное заражение бывает очень редко и, как правило, протекает бессимптомно или проявляется только очень легкими симптомами (например, насморком).
Время между заражением патогеном и появлением первых симптомов врачи называют инкубационным периодом. Для краснухи он составляет от 14 до 21 дня. Зараженные люди заразны примерно неделю после появления сыпи.
Даже тот, кто заражен вирусами краснухи, но не обнаруживает никаких симптомов (не болеет), может передать возбудителей другим людям!
Краснуха и беременность
Краснухи во время беременности очень опасаются: возбудитель может передаваться от матери через плаценту к нерожденному ребенку. Такое инфицирование плода краснухой приводит к развитию эмбриопатий. Краснуха может настолько сильно повредить органы ребенка, что он родится со значительными нарушениями, или возможен выкидыш .
Решающим фактором является стадия беременности: повреждение, которое краснуха может нанести ребенку в утробе матери, тем чаще и серьезнее, чем раньше происходит инфицирование.
Вирус краснухи на 1-11 неделе беременности может вызвать особенно много серьезных повреждений у ребенка.
Эмбриопатия краснухи может протекать в разных формах:
- клиническая триада (синдром Грегга): нарушения развития сердца, глаза и внутреннего уха (такие как пороки сердца, катаракта, нарушения слуха);
- Синдром распространенной краснухи: желтуха , кожная сыпь, снижение количества тромбоцитов (риск кровотечения!), анемия , миокардит, пневмония, энцефалит, заболевание костей;
- Синдром поздней краснухи: он становится заметным только с 4-го и 6-го месяца жизни. Дети больше не растут, имеют хроническую сыпь и болеют повторными пневмониями. Смертность высокая (особенно при пневмонии).
- Отдаленные последствия в подростковом возрасте: нарушение слуха, сахарный диабет, нарушение выделения гормонов, судороги (эпилепсия), прогрессирующее воспаление всей ткани головного мозга (панэнцефалит).
Помимо синдрома Грегга и синдрома распространенной краснухи, некоторые неродившиеся дети также имеют нарушения развития, например, маленькая голова (микроцефалия), задержка умственного развития.
Вирус краснухи на этом этапе беременности обычно повреждает внутреннее ухо плода: дети рождаются с потерей слуха.
На этом этапе заражение краснухой менее критично. Возможно, нерожденный ребенок может развиваться немного медленнее, чем это было бы без инфекции. Однако, как правило, долгосрочных последствий ожидать не приходится.
Если беременная женщина заражается вирусом краснухи незадолго до рождения , может случиться так, что новорожденный будет болеть краснухой.
Краснуха: причина
Причиной краснухи является вирус, который также известен как вирус краснухи. Вирус проникает в организм через слизистую оболочку верхних дыхательных путей и размножается главным образом в лимфатической ткани (например, в лимфатических узлах). Оттуда вирусы краснухи могут попасть в кровоток (виремия) и таким образом распространиться по всему организму.
Краснуха: обследования и диагностика
Если есть подозрение на краснуху, следует обратиться к врачу. Иногда заболевание может быть связано с серьезными осложнениями.
В беседе врач сначала собирает всю важную информацию, чтобы выяснить историю болезни пациента (анамнез). Он спрашивает пациента (например, родителей):
- С каких пор появилась эта сыпь?
- Есть ли зуд?
- Температура тела повышена?
- Вы чувствуете усталость?
Сбор анамнеза сопровождается медицинским осмотром. Врач осматривает сыпь и ощупывает лимфатические узлы (например, шеи).
Диагноз краснухи не может быть достоверно поставлен только на основании жалоб и результатов медицинского осмотра. Сыпь и опухшие лимфатические узлы также могут возникать при многих других заболеваниях. Поэтому в случае подозрения на краснуху всегда следует проводить лабораторные анализы.
В крови при краснухе могут быть обнаружены специфические антитела, образуемые организмом против вируса краснухи. Они видны лучше всего через пять дней после появления симптомов (лихорадка и сыпь).
У беременных женщин такой тест на антитела используется, чтобы проверить, имеют ли они достаточный уровень защитных антител, предохраняющих от заражения. Тест особенно важен если, согласно записи о прививках, женщина не была вакцинирована против краснухи или получила только одну из двух рекомендуемых доз вакцины против краснухи, а также, если статус вакцинации неясен, т.е. вы не знаете, получала ли женщина когда-либо вакцину против краснухи.
Через пять дней после появления сыпи врач может отправить мазок из зева или образец мочи в лабораторию, чтобы обнаружить вирусы краснухи по их геному. Это простой и надежный метод, особенно у детей и беременных, для безопасного подтверждения подозрения на краснуху.
У беременных женщин с подозрением или подтвержденной инфекцией краснухи можно обследовать еще не родившегося ребенка. Это делается в рамках пренатальной диагностики путем взятия образца плаценты ( биопсия ворсин хориона ) или околоплодных вод (амниоцентез) с последующим лабораторным определением генотипа вируса краснухи в образце.
Начиная с 22-й недели беременности, также можно взять образец крови нерожденного ребенка из пуповины, используя длинную тонкую иглу (прокол пуповины). Кровь плода может быть проверена на наличие антител против вирусов краснухи или генома патогенов.
Про любое подозрение на краснуху и про установленные диагнозы лечащий врач должен сообщить в соответствующий отдел здравоохранения с указанием сведение о пациенте.
Смертность от краснухи также подлежит уведомлению.
Краснуха: лечение
Не существует лечения, способного непосредственно бороться с вирусом краснухи, поэтому нет патогенетической (причинной) терапии. Возможно только симптоматическое лечение: например, прием жаропонижающих препаратов (такие как ибупрофен или парацетамол) или влажные обертывания, если необходимо снизить повышенную температуру. Сама по себе лихорадка необходима, так как она показывает, что иммунная система борется с патогеном. Поэтому нужно снижать температуру только тогда, когда это абсолютно необходимо с соответствии с врачебными рекомендациями.
Жаропонижающее средство ибупрофен и парацетамол оказывают также обезболивающее действие. Ибупрофен помогает бороться с воспалением. Оба препарата также подходят для лечения больных краснухой с головными болями и болезненными воспаленными суставами.
Ацетилсалициловая кислота (АСК) также является популярным обезболивающим и жаропонижающим средством. Его нельзя применять детям и подросткам! В противном случае существует риск развития редкого, но опасного синдрома Рейя.
При краснухи показано обильное питье и постельный режим. Это помогает организму выздороветь.
Пациентам следует также держаться как можно дальше от других людей. Это снижает риск передачи вируса. В частности, следует избегать контакта с беременными женщинами, если они недостаточно иммуннизированы против возбудителя, в противном случае существует серьезная опасность для нерожденного ребенка.
Беременные женщины, не имеющие иммунитета к краснухе и имеющие контакт с пациентом, должны немедленно обратиться к врачу. В течение первых трех дней после контакта врач может ввести беременной женщине готовые антитела против возбудителя. Позже эта постконтактная профилактика уже не имеет смысла.
Краснуха: течение болезни и прогноз
Болезнь обычно протекает без осложнений и, в целом, не представляет серьезной угрозы для детей, новорожденных, подростков или взрослых. Однако с возрастом возрастает риск возникновения таких осложнений, как воспаление суставов, средний отит, бронхит или миокардит. Особо опасен энцефалит, но это одно из очень редких осложнений краснухи.
Краснуха у беременных обычно протекает легко. Опасность здесь – в заражении краснухой нерожденного ребенка, что особенно в первые недели беременности может нанести ему серьезный вред.
Вакцинация против краснухи
Лучшая защита от краснухи – вакцинация. Постоянная комиссия по вакцинации (STIKO) в Институте Роберта Коха рекомендует вакцину против краснухи для всех детей, состоящую из двух доз. Она вводится в сочетании с вакцинами против кори и эпидемического паротита.
Первая доза вакцины рекомендуется для детей в возрасте от 11 до 14 месяцев жизни (чем раньше, тем лучше). Вторую дозу вакцины следует вводить в возрасте от 15 до 23 месяцев жизни. Между этими двумя дозами должен быть промежуток не менее четырех недель.
Вакцина против краснухи используется не только для защиты привитых от инфекции. Прежде всего, она призвана предотвратить распространение вирусов краснухи среди населения.
Читайте также:


