Как обрабатывать раны при пиодермии

Противовоспалительное дерматотропное лекарственное средство. Применение: угри. Цена от 200 руб. Аналоги: Дифферин, Алаклин, Адолен. Подробнее об аналогах, ценах на них, и являются ли они заменителями, вы сможете узнать в конце этой статьи. Сегодня поговорим о креме Адапален. Что за средство, как действует на организм? Какие имеет показания и противопоказания? Как и в каких дозах используется? […]

Антибактериальное лекарственное средство. Применение: раны, ожоги, язвы, конъюнктивит. Цена от 27 руб.

Регенеративное лекарственное средство. Применение: раны, ожоги, пролежни, язвы. Цена от 111 руб.

Натуральное смягчающее гигиеническое лекарственное средство. Применение: сухая кожа, трещины в сосках, дерматит. Цена от 612 руб. Аналоги:

Негормональное антисептическое противомикробное лекарственное средство.

Негормональное ангиопротекторное противоотечное лекарственное средство.

Пиодермия – это группа воспалительных болезней кожи инфекционной этиологии. Сопровождаются выделением гноя. Патологии бывают самостоятельными или возникать в последствие нарушений функции внутренних органов.
Если развитие дерматологических нарушений связано с инфекцией, то повышается риск осложнений. Патогенные микроорганизмы проникают в кровь и вызывают интоксикацию.
Пиодермия – опасное явление, осложняет работу почек.
Гнойный дерматит – распространенная патология, которая распространяется на любом участке кожи. Элементы сыпи бывают одиночными или множественными. Воспаление сопровождается образованием экссудата.
Пиодермия – это болезнь, которая нуждается в терапии. В противном случае возникает опасность образования рубцовой ткани.
Существуют определенные виды заболевания, которые отличаются глубиной поражения и инфекционными возбудителями.
- Стрептодермия. Поверхностный вид болезни. Локализуется на коже лица, туловища, конечностей.
- Фолликулит. Грибковое или бактериальное поражение луковиц волос.
- Интертриго. Поражение возникает в складках кожи. Характерным является возникновение пузырей с гнойным содержанием.
- Карбункул. Инфекционное заболевание, сопровождается язвенным поражением. Воспаление распространяется в глубокие ткани.
- Фурункулез. Патология поражает несколько волосяных луковиц.
- Эктима вульгарная. На поверхности дермы формируются гнойные пузыри, а затем глубокие язвы.
- Гангренозная пиодермия. Сложная болезнь, с гнойными некротическими язвами. Проявления в диаметре бывают до 20 см.
Пиодермия у детей встречается редко. Гнойные болезни кожи поражают подростков и людей молодого возраста. Риск развития зависит от причины и вида инфекции.
Причины

Одной из основных причин патологии, является снижение защитных функций организма. Возможные причины пиодермии:
- травмы кожи;
- нарушение терморегуляции;
- авитаминоз;
- заболевания органов пищеварительной системы;
- себорея;
- ожирение;
- болезни крови;
- нарушения гормонального фона;
- сахарный диабет.
Полезно знать, заразна или нет пиодермия. Если причиной ее развития – инфекция, то пациент является носителем. Самые опасные возбудители – стрептококки, стафилококки.
При травмировании кожного покрова можно заразиться через:
- прямой контакт;
- несоблюдение гигиены;
- совместное использование предметов быта.
Отсутствие терапии влечет за собой развитие хронических дерматитов с тяжелым течением.
Симптомы
Клиническая картина зависит от формы и вида болезни. Поэтому симптомы пиодермии могут быть разнообразными. Основные признаки:
- гиперемия;
- отечность;
- сыпь с наличием гнойного экссудата;
- зуд;
- некротическиегнойные язвы (нередко поражают большие участки кожи).
Любой вид патологии требует лечения. Дерматолог определяет терапию после осмотра, результатов лабораторных исследований, и постановки диагноза.
[youtube.player]Пиодермия, что это такое? Симптомы, причины и лечение
Пиодермия – дерматологическое заболевание, возникающее под воздействием гноеродных (пиогенных) бактерий. При различных формах пиодермии кожа покрывается гнойниками различного размера.
Высыпания, воспаление эпидермиса, краснота, зуд – результат деятельности патогенных микроорганизмов. Усиленное размножение стрептококков, стафилококков, грибов приводит к обширным поражениям кожных покровов.

Что это такое?
Пиодермия — это гнойничковые заболевания кожи, причиной которых являются гноеродные бактерии, главными из которых являются стафилококки и стрептококки, чуть реже — вульгарный протей и синегнойная палочка. Пиодермия чаще встречается в детском возрасте и у работников некоторых видов промышленности и сельского хозяйства.
Рост заболеваемости отмечается в осенне-зимний период — холодное и сырое время года. Влажный климат жарких стран является причиной большого количества больных с микозами и гнойничковыми заболеваниями кожи.
Причины возникновения
Ведущей причиной, вызывающей пиодермию, считается проникновение кокковых микробов в ткани волосяных фолликул, потовых и сальных желез с протоками, повреждений. Однако причины вторичных форм пиодермии, включая язвенные, гангренозные виды, до сих пор изучаются, поскольку в таких случаях обсеменение гноеродными агентами участков кожи — вторично, то есть, возникает уже после развития некой патологии.
Выделены ключевые факторы-провокаторы:
Классификация
Основными микроорганизмами, вызывающими пиодермию, являются стрепто- (Streptococcus pyogenes) и стафилококки (Staphylococcus aureus). Процент заболеваний, вызванных другой микрофлорой (синегнойной или кишечной палочкой, псевдомонозной инфекцией, пневмококками и т.п.), очень невелик.
Поэтому основная классификация по характеру возбудителя разделяется на:
- стафилодермию — гнойное воспаление;
- стрептодермию — серозное воспаление;
- стрепто-стафилодермию — гнойно-серозное воспаление.
Кроме того, любая пиодермия различается по механизму возникновения:
- первичная — проявившаяся на здоровых кожных покровах;
- вторичная — ставшая осложнением других заболеваний (чаще всего сопровождающихся зудом).
Кроме того, пиодермию делят по глубине заражения. Поэтому общая классификация пиодермий выглядит таким образом:
- при поверхностной глубине заражения (импетиго стрептококковое, импетиго сифилидоподобное, импетиго буллезное, импетиго интертригинозное (щелевидное), импетиго кольцевидное, заеда стрептококковая, панариций поверхностный, стрептодермию сухую);
- при глубоком проникновении (целлюлит острый стрептококковый, эктиму вульгарную).
К стафилодермиям причисляют:
- при поверхностной глубине заражения (фолликулит поверхностный,остиофолликулит, угри обыкновенные, сикоз вульгарный, пузырчатку новорожденных эпидемическую);
- при глубоком проникновении (фолликулит глубокий, фурункул, фурункулез, карбункул, гидраденит).
К стрепто-стафилодермиям относят:
- при поверхностной глубине заражения (импетиго вульгарное);
- при глубоком проникновении (пиодермию язвенную хроническую, пиодермию шанкриформную).

Симптомы пиодермии, фото
Воспалительный процесс при пиодермии развивается в естественных порах кожного покрова — потовых или сальных проходах, волосяных фолликулах. В зависимости от вида микроорганизмов-возбудителей клиническая картина и симптоматика заболеваний слишком разнообразны.
Поэтому приведем основные симптомы пиодермии (см. фото):
- Импетиго. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
- Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
- Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает. Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер.
- Гидраденит – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли.
- Фурункул – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец.
- Фолликулит – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
- Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Эти пиодермии характерны для детей, у взрослых они не встречаются:
- Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
- Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
- Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
- Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Диагностика
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены).
Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Дифференциальный диагноз проводится с кожными проявлениями туберкулеза, сифилиса, паразитарных и грибковых поражений эпидермиса, кандидозом, микробной экземой.

Осложнения
Тяжёлые последствия гнойничковых заболеваний наблюдаются при:
- несвоевременном обращении в лечебное учреждение;
- слабом иммунитете;
- прохождении неполного курса терапии;
- применении сомнительных методов лечения;
- плохой гигиене;
- сохранении провоцирующих факторов.
- воспаление лимфоузлов;
- абсцессы;
- рубцы в местах самостоятельного удаления пустул; инфицирование костной ткани;
- заражение крови;
- тромбоз сосудов головного мозга;
- менингит;
- воспаление внутренних органов.
Как лечить пиодермию?
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил.
- диагностика и терапия сопутствующих заболеваний (гормональный дисбаланс, сахарный диабет, иммунодефицит);
- устранение неблагоприятных воздействий на кожу (повреждение, загрязнение, воздействие высокой или низкой температуры);
- питание с ограничением рафинированных углеводов, преобладанием белков, растительной клетчатки, кисломолочной продукции;
- запрещение мытья (душ, ванна), мыть можно только локальные непораженные участки кожи с большой осторожностью, чтобы не разнести инфекцию;
- подстригание волос в очаге поражения;
- обработка кожи вокруг гнойников два раза в день раствором салицилового спирта.
Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.

Профилактика
Соблюдение элементарных правил личной гигиены является главной профилактической мерой. Помимо этого, рекомендуется:
- правильно питаться;
- принимать солнечные ванны;
- избегать стрессов и переутомления;
- регулярно проводить витаминотерапию;
- соблюдать режим дня;
- обеспечить ребёнку полноценный сон;
- регулярно стричь ногти;
- укреплять иммунитет;
- своевременно обрабатывать любые повреждения детской кожи;
- бороться с чрезмерной потливостью.
Все профилактические меры, которые помогают избежать заражения детей пиодермией, знакомы родителям. Это их непосредственно родительские обязанности. Если ребёнку с детства прививать здоровый образ жизни, никакие кокки ему будут не страшны. Исключения составляют лишь непредвиденные внешние обстоятельства, которые предугадать невозможно (нечаянная микротравма кожного покрова, контакт с переносчиком возбудителя и т. д.).
[youtube.player]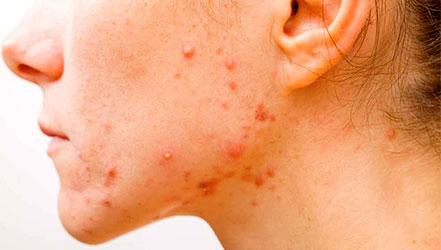
Представляет собой гнойно-воспалительный процесс кожных покровов. В отдельных случаях может поражаться и подкожная сетчатка. Провоцируют развитие этой кожной патологии патогенные бактерии – стафилококки, синегнойная палочка и стрептококки [3] . Пиодермии представляют собой не менее 1/3 всех заболеваний кожи.
В регионах с теплым климатом сезонности заболеваемости не прослеживается, в то время, как в странах с холодным климатом пик обострения пиодермий наблюдается именно в холодные месяцы – с октября по апрель.
Существует ряд профессий, при которых повышается риск заболевания пиодермией, к ним относятся:
- 1 работники сельского хозяйства;
- 2 водители, кондукторы, проводники;
- 3 шахтеры;
- 4 люди, работающие на деревообрабатывающем производстве.
Пиодермии, протекающие в легкой форме, не оставляют после себя следов, так как кожные покровы поражены неглубоко и полностью восстанавливаются. Хроническая форма затрагивает глубокие слои и оставляет после себя рубцы.
Пиодермия может возникнуть первично на здоровых кожных покровах и проявиться вторично, как осложнение после зудящих болезней кожи. Способствовать развитию данной патологии могут следующие факторы:
- аллергическая реакция кожных покровов, независимо от ее происхождения;
- мелкие травмы кожи: порезы, укусы, царапины, расчесы после укусов насекомых, микротравмы вследствие натирания обувью или тесной одеждой;
- иммунное поражение кожи;
- переохлаждение или перегревание кожных покровов;
- повышенная чувствительность к гнойным инфекциям;
- изменение pH кожи;
- патологии ЖКТ.
Благоприятным фоном для появления пиодермии могут быть:
- 1 злоупотребление курением и алкогольными напитками;
- 2 стрессы;
- 3 голодание и неполноценное питание;
- 4 нарушение работы ЦНС;
- 5 общее снижение иммунитета;
- 6 нарушения работы внутренних органов;
- 7 тонзиллит и кариес;
- 8 болезни крови;
- 9 аутоиммунные патологии;
- 10 сахарный диабет;
- 11 авитаминоз;
- 12 ожирение или истощение организма;
- 13 недостаточное соблюдение правил личной гигиены;
- 14 себорея.
Обычно причиной данного заболевания является стафилококк или стрептококк. Самые распространенные типы пиодермии:
Соответственно и симптомы болезни зависят от типа пиодермии. К общим симптомам можно отнести:
- 1 озноб и повышение температуры;
- 2 увеличение лимфоузлов;
- 3 сухость кожных покровов, шелушение;
- 4 слабость;
- 5 разные типы поражения тканей.
К примеру, при гидрадените в подмышечной впадине формируется фурункул, который беспокоит больного, вызывая острую боль при каждом движении. Фолликулит проявляется небольшими гнойничками с узелками синеватого цвета. При остиофолликулите в области гнойников наблюдается покраснение кожных покровов [4] . Карбункулы – это гнойники достаточно большого размера, с покраснением и отечностью.
Пиодермия чревата септическими осложнениями. При несвоевременной терапии болезнь может перейти в гангренозную форму, развиться гнойный лимфаденит и абсцесс.
К основным профилактическим мероприятиям для предотвращения развития пиодермии относят:
- неукоснительное соблюдение правил личной гигиены дома и на работе;
- регулярные медицинские осмотры;
- своевременное лечение заболеваний ЖКТ и ЛОР, кожных патологий, кариеса;
- пациентам с сахарным диабетом следует тщательно ухаживать за кожными покровами и по возможности не допускать микротравм;
- здоровый образ жизни;
- правильное сбалансированное питание;
- своевременно и тщательно обрабатывать порезы и царапины;
- занятия спортом и физкультурой.
После диагностики, которая включает анализы мочи и крови, микробиологический анализ соскоба с пораженных тканей, визуальный осмотр кожных покровов и определения культуры возбудителя болезни, врач дерматолог или инфекционист назначает лечение.
Терапию начинают с антибактериальных средств, причем антибиотик необходимо подбирать с учетом результатов бактериального посева. Затем подключают витаминные комплексы и иммуностимулирующие препараты.
Если болезнь стремительно прогрессируют, то назначают препараты, стимулирующие микроциркуляцию в тканях. При хронической форме пиодермии рекомендованы цитостатики. Из физиотерапевтических процедур показаны облучения лазером.
Антибиотики используют не только в виде таблеток или инъекций, а и в качестве мазей, как основу для компрессов или делают орошения язвочек. На карбункула и фурункулы накладывают повязки с димексином в сочетании с антибактериальными средствами, которые способствуют отторжения гноя из раны.
В отдельных случаях фурункула вскрывают хирургическим путем.
Полезные продукты при пиодермии
Рацион больного пиодермией должен включать нежирные и низко углеводные продукты с высоким содержанием витаминов и клетчатки:
- свежеотжатые фруктовые и овощные соки;
- нежирные кисломолочные продукты;
- свежую листовую зелень;
- кашенную капусту;
- постное мясо и рыбу;
- куриную и говяжью печень;
- отварные перепелиные и куриные яйца;
- макароны из пшеницы твердых сортов;
- масло и семена льна;
- соблюдать питьевой режим – ежедневно выпивать не менее 1,5 л воды;
- сухофрукты, как источник калия;
- кашу из гречневой крупы;
- хлеб с отрубями;
- первые блюда на основе овощных бульонов.
- 1 накладывать на раны повязки с запеченным репчатым луком дважды в день, держать в течение 20-30 минут [2] ;
- 2 замочить в горячем молоке листья лопуха и прикладывать их к ранам;
- 3 обрабатывать воспаленные участки свежим соком календулы;
- 4 для регенерации кожных покровов принимать 3р. в день по 0,5 чайной ложки пивных дрожжей;
- 5 развести 2 г мумие в чайной ложке теплой воды, пропитать ватный диск и прикладывать к ранам;
- 6 несколько раз в день смазывать нарывы коричневым хозяйственным мылом;
- 7 разрезать лист алое и прикладывать к нарыву срезом к ранам, это ускорит отторжение гноя;
- 8 стараться пить как можно чаще березовый сок;
- 9 накладывать на раны повязку с кашицей, приготовленной из свежих измельченных листьев подорожника [1] ;
- 10 прикладывать к нарывам кашицу из свежего картофеля. Держать 15-20 минут;
- 11 обрабатывать нарывы 2 раза в день яблочным уксусом;
- 12 смазывать воспаленные участки кожи маслом чайного дерева;
- 13 промывать вскрывшиеся нарывы отваром на основе цветов ромашки лекарственной;
- 14 для созревания карбункулов и фурункулов прикладывать к ним мякоть инжира.
При пиодермии следует исключить продукты, которые могут спровоцировать рецидив заболевания или замедлить процесс выздоровления. К ним относят:
- полуфабрикаты и фаст фуд;
- жирные сорта рыбы и мяса;
- алкогольные напитки;
- маринованные овощи;
- колбасные изделия и консервы;
- магазинные соусы и майонез;
- жирную молочную продукцию;
- сладкую газировку;
- сдобу и магазинные сладости;
- жиры животного происхождения;
- крепкий чай и кофе;
- жареную пищу.
Запрещено использование любых материалов без нашего предварительного письменного согласия.
Администрация не несет ответственности за попытку применения любого рецепта, совета или диеты, а также не гарантирует, что указанная информация поможет и не навредит лично Вам. Будьте благоразумны и всегда консультируйтесь с соответствующим врачом!
[youtube.player]Пиодермия у детей и взрослых характеризуется распространением гнойничковых высыпаний на кожном покрове, возникающих в результате экзогенного воздействия гноеродной инфекции сквозь травмированные участки кожи.

Кроме того, пиодермит способен развиться на фоне присутствия на коже у каждого человека условно патогенной микрофлоры. Болезнь может развиться остро. После лечения этой формы слои эпидермиса полностью восстанавливаются. Хроническая форма требует длительного лечения, особенно у взрослых пациентов и, как правило, в этом случае после проведенной терапии пиодермит оставляет на коже грубые рубцы.
Факторы развития пиодермии
На кожных покровах каждого человека присутствуют возбудители пиодермий (стафилококк, стрептококк и т.д.). При нормальном состоянии иммунной системы от этих микроорганизмов нет большого вреда. Однако при снижении местного и общего иммунитета в результате неблагоприятных воздействий, патогенные микроорганизмы (особенно стрептококк) активизируются и поражают эпидермис.
Кроме того, существуют предрасполагающие факторы развития пиодермий:
- причины появления заболевания могут быть спровоцированы нарушением целостности кожных покровов (микротравмы, раны, царапины);
- если пациент длительное время принимает кортикостероиды;
- вирулентность микроорганизмов;
- повышенная кислотность кожных покровов;
- гиповитаминозы;
- хронические заболевания;
- нарушение состава сального секрета, что приводит к нарушению стерилизационных свойств;
- нарушения функции ЦНС;
- диабет различных стадий;
- нарушения эндокринного обмена;
- низкая масса тела;
- причины заболевания могут заключаться в несоблюдении гигиенических мероприятий;
- нарушение кроветворения;
- избыточная масса тела;
- гормональные нарушения в организме;
- использование цитостатиков.
Наиболее часто пиодермит является результатом воздействия патогенной микрофлоры. Кроме того, развитие пиодермий провоцируют хронические заболевания и вредные условия профессиональной деятельности.
Классификация пиодермии
Клиническая симптоматика зависит от причины и типа заболевания. Пиодермит классифицируется тремя основными группами:
1.Стафилококковая форма — сопровождается инфицированием поверхностных слоев дермы. К ее разновидностям относятся остиофолликулиты, фолликулиты, импетиго и викоз вульгарный. Кроме того, к стафилококовой форме можно отнести такие заболевания, как фурункулез, гидраденит, карбункул, абсцесс у новорожденных;
2. Пиодермия стрептококковая (стрептодермия) — это поверхностный вид формы стрептококковой пиодермии, который провоцирует появление лишая в области лица и импетиго. При глубокой форме заболевания стрептококк способен вызвать эктимы и возникновения рожистого воспаления;
3. Смешанная форма пиодермии — провоцирует развитие стрептостафилококкового импетиго и эктимы. При хроническом развитии пиодермии возможны вегетативная, язвенная и шанкриформная пиодермия. При тяжелом поражении конечностей ног бактериями очень часто развивается гангренозная пиодермия. Важно учитывать, что при ослабленной иммунной системе пациента,ы гангренозная пиодермия может привести к ампутации конечности.
Каждая группа включает 2 подгруппы, которые определяются по степени глубины поражения эпидермиса (поверхностная и глубокая).
Как развивается заболевание?
При первичных проявлениях заболевания многие больные, как правило, в первую очередь задают вопрос врачу о том, заразна ли инфекция?
Достаточно часто болезнь может передаваться при непосредственном контакте больного и здорового человека. Помимо этого, стрептококк может выделяться в окружающую среду, а затем попасть в организм здоровых людей и продолжить размножение.
Важно отметить, что практически 40% людей на земле являются скрытыми носителями стафилококковой инфекции в носоглотке. Как правило, они становятся источниками распространения патогенных микроорганизмов. Нет абсолютной гарантии того, что при проведении специфического лечения, носитель может избавиться от пиококков, так как они устойчивы к различным видам антибиотикотерапии.
Даже при отсутствии открытых повреждений на коже патогенные микроорганизмы способны проникнуть в организм через устье волосистой части луковиц на голове. В этом случае гнойно-экссудативная инфекция способна протекать с явными сбоями в кровообращении, отечностью ткани в месте поражения и образованием гнойного эксудата в результате процессов микробного и иммунного распада.
Стрептококк не способен проникнуть в сальные и потовые железы. Как правило, стрептококк размножается на поверхности эпидермиса, выражаясь серозно-экссудативными воспалениями и возникновением небольших пузырей при пиодермиях.
Виды пиодермии и симптомы заболевания
Классификация и симптомы пиодермий зависят от вида микробов, вызвавших пиодермию.
СИКОЗ. Является хроническим рецидивирующим гнойным воспалительным процессом волосистой части головы и лица (на фото). Ее развитие зависит с аллергической реакцией, нейроэндокринным нарушением и повышенной активностью половых желез у пациента. Характеризуется мелкими гнойничковыми высыпаниями, которые постепенно увеличиваются. Впоследствии появляются инфильтраты с образованием корочек. Симптомы заболевания протекают достаточно длительно и часто сопровождаются рецидивами.
ОСТИОФОЛЛИКУЛИТЫ. Характеризуются патологическим процессом в волосяных луковицах, когда фолликулярное отверстие воспаляется гиперемированным узелком, который впоследствии подсыхает с образованием корочки. В редких случаях возможны рецидивы.
ФУРУНКУЛ. Наиболее распространенный вид пиодермий, сопровождающихся фолликулярным поражением с накоплением гнойного содержимого. Фолликулярный узел может достигать размеров перепелиного яйца с образованием гнойно-некротического стержня в центре. В дальнейшем гнойный фурункул вскрывается, а после заживления на этом месте остается рубцовая ткань.
В некоторых случаях наблюдается осложненная форма фурункулеза (лимфадениты, остеомиелиты, флегмона и т.д.). У ослабленных пациентов зачастую фурункулы появляются на ногах. В этом случае возможна хроническая язвенно-вегетирующая пиодермия. Помимо этого, при микробном инфицировании возможно развитие сепсиса. Наиболее опасно появление фурункулов в носогубной области.
ФОЛЛИКУЛИТ. Характеризуется глубоким воспалительным процессом волосяных фолликул. При этом появляется припухлость бледно-розового цвета с гнойничками, в центре которых определяется волос (на фото). В дальнейшем заболевание может самостоятельно пройти или превратиться в рубцовую язву.
КАРБУНКУЛ. В отличие от фурункула характеризуется большим охватом инфицирования. Может сопровождаться глубокими флегмонами, которые способны достигнуть фасций, а также подкожной клетчатки и мышечных тканей. Изначально процесс аналогичен фурункулу, но далее появляется отек с выделениями из кожи гнойного содержимого и появлением глубоких язвенных образований. Симптомы этой формы протекают с выраженной гипертермией, мучительной головной болью и общей интоксикацией организма. После проведения терапии и наложении на язву лекарства, наблюдается постепенное заживление язвы и образование рубцов.
ГИДРАДЕНИТ. Воспалительный процесс потовых желез, который возникает в области половых органов, подмышечных впадинах, паху и перианальной зоне. При этом формируется гнойный болезненный узел, который самостоятельно вскрывается. Заболевание похоже на фурункулез, но при гидрадените отсутствует гнойный стержень в центре опухолевидного образования.
СТАФИЛОДЕРМИЯ НОВОРОЖДЕННЫХ. Пиодермит этой формы развивается только у детей, среди взрослых пациентов он не встречается. Стафилодермии характеризуется развитием гнойной инфекции кожных покровов. Вначале появляются пустулы, которые способны сливаться в один участок и поражать глубокие слои эпидермиса. Наиболее часто болезнь встречается у ослабленных малышей.
ОСТИОПОРИТ. Это воспалительный процесс выводного потового протока у новорожденных. Чаще всего он возникает на голове, в паховой и подмышечной областях. Отмечается появление мелкой гнойничковой сыпи, которая быстро подсыхает, образовывая корочки. Струп быстро отпадает без образования рубцов. Провоцирующим фактором, как правило, становится повышенное потообразование в результате перегревания малыша.
МНОЖЕСТВЕННЫЕ АБСЦЕССЫ КОЖИ. Симптомы заболевания появляются при недостаточно хорошем уходе за ребенком. При этом в области ягодиц, а также на шее и спине появляются узелковые образования размером с небольшую горошину с покраснением кожных покровов. В дальнейшем узлы могут увеличиваться в размерах и превратиться в абсцесс с выделением гнойного содержимого.
ЭПИДЕМИЧЕСКИЙ ПЕМФИГОИД. Это заболевание характеризуется высокой контагиозностью и сопровождается появлением мелких волдырей в наружных слоях эпидермиса сразу после рождения ребенка. Пузырьки обладают способностью к росту и самовскрытию с появлением эрозий, которые достаточно быстро заживают. Возможны рецидивы.
ИМПЕТИГО. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
Важно отметить, что к импетиго можно отнести развитие пеленочного дерматита у малышей. В отличие от обычной формы импетиго, в этом случае воспалительный процесс кожи вызван раздражающим воздействием потовых желез и мочи.
ОПРЕЛОСТЬ (ИНТЕРТРИГИНОЗНАЯ ФОРМА СТРЕПТОДЕРМИИ). Как правило, большие эрозивные образования с рваными краями возникают у людей с избыточным весом в складках кожи. Эрозии сильно чешутся и могут постепенно увеличиваться по мере продвижения к периферии.
ДИФФУЗНАЯ ХРОНИЧЕСКАЯ СТРЕПТОДЕРМИЯ. Провокатором заболевания является стрептококк. Крупные очаги поражения чаще всего локализуются в области голеней (на фото). При этом на гиперемированных участках кожи появляются фликтены, способные ускоренно покрываться кровянистыми и гнойными корочками. При ее снятии вскрывается мокнущая поверхность. Большое значение при развитии заболевания имеет состояние венозного тока ног. Такой вид пиодермий достаточно трудно вылечить.
ЭКТИМА. Эта форма заболевания характеризуется некротическими изменениями глубокого слоя эпидермиса. При ее покраснении появляется пузырь, напоминающий по размеру горошину. Пузырь быстро образует корочку, погруженную в кожу. При удалении корочки наблюдается глубокое язвенное образование. Как правило, эктима локализуется в области ног и ягодиц.
ПИОДЕРМИИ АТИПИЧЕСКИЕ. Существует ряд атипичных пиодермий, которые не менее опасны. К ним относятся:
- Хроническая язвенная пиодермия — развивается в результате эктимы ног и образования фурункулов. Нередко у ослабленных пациентов эта форма протекает с образованием язв на ноге, которые длительно не заживают. Постепенно язвы в области ног сливаются в единый очаг с одновременным рубцеванием в центре.
- Хроническая язвенно-вегетирующая пиодермия — напоминает туберкулезные заболевания кожи и ее грибковые поражения. Этот вид характеризуется образованием фиолетовых бляшек, которые наиболее часто располагаются на тыльной стороне кистей рук, стопах и области лодыжек. Бляшки постепенно покрываются гнойным струпом, после удаления которого выделяется гнойное содержимое. Для заживления язвенной поверхности требуются специальные лекарства.
- Гангренозная пиодермия относится к особой форме заболевания. Ее причиной становится нарушение эпидермиса в результате аутоиммунных изменений. Инфильтрация сопровождается язвенными образованиями. Достаточно часто гангренозная пиодермия может сопровождаться вторичным микробным инфицированием. Язвенная поверхность быстро разрастается с формированием новых очагов поражения. После их заживления, как правило, остается рубцовая ткань. В зависимости от того, сколько абсцессов в глубоком слое кожи, зависит тяжесть заболевания. Чаще всего такое распространение наблюдается в области ног, шеи, области лица и подмышках.
Следует учитывать, что при возникновении язвенных образований в области половых органов, пиодермии могут протекать аналогично сифилису. В этом случае они классифицируются, как шанкриформная пиодермия. Однако для уточнения диагноза необходимо провести тщательное обследование пациента.
Лечение пиодермии
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил. Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Кроме того, в зависимости от того, сколько времени длиться авитаминоз назначается курс витаминотерапии.
Препараты для местного лечения пиодермии
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста ;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Помимо этого, существуют препараты для комплексного лечения, оказывающие противобактериальное, антивоспалительное и противогрибковое воздействие. Наиболее востребованными являются мазь Тимоген и Тридерм.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.
Лечение пиодермии у детей
Пиодермии часто наблюдаются у новорожденных. Лечение пиодермии у детей заключается в правильном уходе за пораженными участками кожи. Вокруг места ее поражения не рекомендуется использовать мыло и косметические препараты. Рекомендуется обрабатывать пораженные участки салициловой кислотой или раствором марганца. Кроме того, при пиодермиях у новорожденных, находящихся на грудном вскармливании, необходимо пересмотреть диету кормящей матери. Она должна быть с достаточным количеством витаминов и минералов.
Как правило, на начальном этапе пиодермия у детей достаточно эффективно излечивается. Для этого используют антисептические препараты, наносимые на место поражения. Важно отметить, что пиодермия у новорожденных может сопровождаться антибиотикотерапией, если препараты местного назначения неэффективны и наблюдается гипертермия, распространение инфекционного процесса и общее ухудшение состояния ребенка.
Проведение иммунотерапии
Иммунотерапия при лечении пиодермий предполагает проведение иммунизации, для которой требуются специфические препараты (вакцина против стафилококков, глобулин против стафилококка, сухая противостафилококковая и т.д.).
Иммунокоррекция проводится после антибиотикотерапии и достижения ремиссий менее 3 месяцев. Ее выполняют только после проведения иммунограммы. Перед тем как лечить пиодермию, необходимо определить ее на чувствительность к иммунопрепаратам. Только после проведения полной диагностики назначаются иммунные препараты.
Профилактика развития пиодермий
Для предупреждения возникновения пиодермий необходимо соблюдение профилактических мероприятий, к которым относятся:
- Соблюдение личной гигиены при пиодермиях.
- Своевременное лечение хронических заболеваний (диабет, варикоз ног и т.д.).
- Соблюдение санитарного режима на предприятиях.
- Обязательная обработка раневой поверхности, особенно в области ног.
- Соблюдение графика медицинских осмотров.
Как правило, лечение пиодермий в легкой и средней степени тяжести проводится в домашних условиях. Тем не менее, все появившиеся симптомы заболевания требуют обязательного обращения к дерматологу, который назначит соответствующую терапию. Основу лечения в домашних условиях составляет соблюдение гигиенического режима, прием назначенных медикаментов и своевременная обработка ран.
Важно помнить, что пиодермит нельзя лечить самостоятельно, это может привести к нежелательным осложнениям.
[youtube.player]Читайте также:



