Папиллома из урогенитального тракта

Папилломавирусная инфекция урогенитального тракта человека связана с целым рядом заболеваний: от обычных бородавок до инвазивного рака половых путей. Клинические проявления ВПЧ-инфекции зависят от вирусного подтипа, иммунного статуса пациента и воздействия других канцерогенов. Заражение часто протекает бессимптомно, что затрудняет обнаружение недуга. Современные методы терапии не позволяют надежно устранить папиллломовирусную инфекцию, а доброкачественные генитальные бородавки и интраэпителиальная неоплазия половых путей не редко рецидивируют.
Что такое папилломавирусная инфекция
Вирус папилломы человека представляет собой двухцепочечный кольцевой ДНК-вирус семейства Papillomaviridae без оболочки. Он проникает в эпителий через дефекты кожи / слизистой оболочки и инфицирует базальные стволовые клетки. Его геном содержит семь генов ранних и двух поздних фаз, необходимых для размножения агента. Хотя он часто вызывает доброкачественные пролиферативные поражения, существует подгруппа вирусов, которые провоцируют предраковые и злокачественные новообразования.
Разновидности
Существует не менее 100 различных штаммов ВПЧ; по меньшей мере, 40 способны инфицировать область ануса и гениталий.
Они вызывают похожие поражения, как у мужчин, так и у женщин, однако раковая опухоль в районе шейки матки встречается гораздо чаще, чем онкология в других местах. Например, рак члена диагностируется значительно реже и проявляется в основном у лиц старше 60 лет.
Папилломавирусная инфекция у женщин возникает из зоны трансформации на шейке матки, расположенной между зрелым эпителием экзоцервикса и столбчатым эпителием эндоцервикального канала. Эта область с точки зрения анатомии незрелая, метапластичная и гормонально-отзывчивая. Свои характерные особенности она проявляет в период пубертата и исчезает при менопаузе. По-видимому, зона трансформации более восприимчива к внешним воздействиям, таким как вирусная атака, приводящая к образованию предраковых и, возможно, злокачественных клеток. Остальная часть ткани в женских и мужских половых путях состоит из более зрелого эпителия и, по-видимому, менее склонна к злокачественному превращению.
Ученые предполагают, что у большинства представительниц слабого пола, инфицированных ВПЧ, будет временная инфекция, и лишь в небольшой пропорции она приведет к тяжелой предраковой болезни, а затем к злокачественному росту.
-
Остроконечные кондиломы (чаще локализуются в аногенитальной области);
Папиллярные разновидности кондилом;
Гигантская кондилома Бушке-Левенштейна.
Видимые аногенитальные бородавки легко диагностируются по их типичному внешнему виду. Обычно они связаны с типами 6 и 11.
HPV16 является наиболее опасным и канцерогенным подтипом с точки зрения количества случаев цервикальной интраэпителиальной неоплазии или рака шейки матки.
Папилломовирусная инфекция передается половым путем во время тесного контакта с кожей, образования чаще всего наблюдаются у молодых людей в возрасте от 15 до 30 лет. Они заразны и встречаются в равных количествах у невакцинированных мужчин и женщин.
Патология нередко диагностируется у индивидуумов, иммунная система которых подавлена приемом определенных лекарств, таких как азатиоприн или циклоспорин. Она взаимосвязана с герпесом и вирусом иммунодефицита человека (ВИЧ). Такие факторы как продолжительность сексуальных отношений, частота половых сношений, использование презервативов и количество сексуальных партнеров способны играть важную роль в распространении нозологии.
Возможна передача недуга через контакт со слизистой влагалища и шейки матки во время родов, трансплацентарно, через амниотическую жидкость и горизонтально в младенческом возрасте.
Как проявляется папилломавирусная инфекция
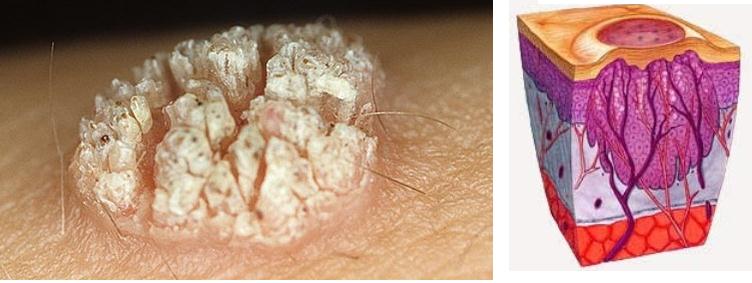
Инкубационный период длится от одного до 12 месяцев. В отличие от многих поражений мочеполовой системы, ВПЧ-инфекцирование обычно не связано с такими непосредственными симптомами, как неприятный зуд, отечность, жжение и выделения из половых путей. Скорее, у большинства зараженных, не будет развиваться клиническая симптоматика, поскольку полноценная иммунная система хозяина устраняет большинство патогенных агентов.
Новообразования на интимных местах внешне выглядят в виде папул, узелков или мягких, нитевидных, розоватых, сидячих или расположенных на ножке наростов. У мужчин генитальные высыпания чаще всего поражают крайнюю плоть и перинатальную область, реже эндоуретальновенечную борозду, головку и ствол члена. У девушек они локализуются на наружных гениталиях и шейке матки. Иногда больные жалуются на дискомфорт при дефекации или мочеиспускании. Остроконечные выросты могут быть травмированны каловыми массами, что ведет к появлению крови в стуле.
Аногенитальные бородавки представляют собой цветные папулы в виде новообразований нескольких миллиметров в диаметре, которые могут объединяться вместе, образуя бородавчатые бляшки на несколько сантиметров в поперечнике. Они напоминают петушиный гребень или соцветия цветной капусты. Наросты – это не только косметический дефект, они влияют на сексуальную жизнь и доставляют психологический дискомфорт.
Папилломавирусная инфекция урогенитального тракта
Вирус папилломы человека (ВПЧ) принадлежит к подгруппе А семейства Papovaviridae. В настоящее время насчитывается свыше 60 типов ВПЧ, из них с заболеваниями урогенитальной области ассоциированы определенные типы, из которых выделены разновидности низкого онкогенного риска – ВПЧ-6 и 11, среднего – ВПЧ-31, 33 и 35 и высокого онкогенного риска – ВПЧ-16 и 18.
Характерной особенностью данной патологии является поражение лиц в молодого возраста. ВПЧ рассматривается в качестве возможного этиологического фактора плоскоклеточного рака шейки матки, вульвы и влагалища у женщин и онкологических заболеваний мочеполовых органов у мужчин. Изучается синергизм ВПЧ с ВПГ-2 и цитомегаловирусом в инициации канцерогенеза. В последние годы возросла заболеваемость папилломатозом гортани, трахеи, бронхов, особенно у детей. Причиной этого может быть инфицирование дыхательных путей новорожденных в процессе прохождения плода через родовые пути женщины, страдающей ВПЧ-инфекцией.
ВПЧ-6 и 11 могут вызывать ларингеальный палилломатоз у детей. Путь передачи инфекции трансплацентарный или постнатальный, а иногда и неизвестный. Описаны случаи ларингеального пилломатоза у детей, рожденных с применением кесарева сечения, поэтому кесарево сечение не должно применяться с единственной целью – предупредить заражение новорожденного ВПЧ.
Заболевание передается преимущественно половым и контактно-бытовым путем, при медицинских исследованиях, при прохождении новорожденного через инфицированные родовые пути.
Патогенез. Факторами, способствующими появлению или реци-дивированию ВПЧ, являются снижение иммунологической реактивности, переохлаждение, интеркуррентные заболевания (восновном вирусной или пиогенной этиологии), гормональные нарушения, медицинские манипуляции, в том числе аборты, введение внутриматочных спиралей. Наблюдаются появление или рецидивирование кондилом во время беременности (обусловлено характерной для нее иммуносупрессией) и спонтанный регресс кондилом после родов.
Клиника. Клинические проявления, вызванные разными типами ВПЧ в аногенитальнош области, многообразны. Выделяют несколько клинико-морфологических типов проявлений ВПЧ-инфекции в аногенитальной области: остроконечные кондиломы, контагиозный моллюск, папиллярные разновидности кондилом с экзофитным ростом, плоские кондиломы, интраэпителиальные кондиломы (с эндофитным ростом). Выделяют таюке гигантскую кондилому Бушке – Левенштейна. Кондиломы шейки матки обычно бывают плоскими или интраэпителиальными. Многие исследования свидетельствуют о тесной связи между ВПЧ-поражениями и сопутствующей интраэпителиальной опухолью.
Инвертированные (или эндофитные) кондиломы во многих отношениях идентичны плоским кондиломам, однако они обладают способностью псевдоинвазионного проникновения в подлежащую строму или в отверстия желез. Эндофитные кондиломы обладают многими морфологическими признаками, напоминающими рак in situ, с которым они могут быть связаны.
Диагноз обычно не представляет затруднений. Проблемы возникают при диагностике на ранних стадиях заболевания, когда кондиломы очень малы, плоские и похожи на шероховатые поверхности. При этом капиллярная сеть не просматривается, а заметны лишь расширенные сосуды в виде точек. Основным методом диагностики является цитологическое исследование биоптатов или мазков. ПЦР может применяться при малосимптомных или бессимптомных формах заболевания, а также для определения типа вируса.
Поскольку полного излечения от ВПЧ-инфекции достичь невозможно, цель терапии заключается в удалении экзофитных кондилом, а не в элиминации возбудителя. Различные терапевтические методы в 50-94% случаев эффективны в отношении наружных генитальных кондилом. Уровень рецидивирования составляет 25% в течение 3 мес после лечения. Рецидивы генитальных кондилом чаще связаны с реактивацией инфекции или с реакцией от половых партнеров. Без лечения генитальные кондиломы могут самопроизвольно разрешаться, иногда остаются без изменений, но чаще рецидивируют или прогрессируют. Нельзя исключить персистирования ВПЧ даже при отсутствии клинических проявлений. Поэтому при выборе терапии следует избегать процедур, связанных со скарификацией. Используют следующие основные группы методов лечения.
1. Применение цитотоксических препаратов: подофиллин, подофиллотоксин и 5-фторурацил.
2. Деструктивные методы – физические (криодеструкция, лазеротерапия, диатермокоагуляция, электрохирургическое иссечение), химические (трихлоруксусная кислота, ферезол, солкодерм).
3. Иммунологические методы – α, β и γ-интерфероны.
4. Комбинированные методы – сочетанное применение различных методов лечения (криотерапия, лазерное иссечение, электрокоагуляция, диатермокоагуляция, озонотерапия).
Подофиллин: 10-25% раствор в сочетании с настойкой бензоина. Для того, чтобы избежать возможных проблем с абсорбцией и токсичностью, некоторые авторы рекомендуют ограничиться применением 0,5 мл на площади 10 см2 на процедуру и осторожно смыть через 1-4 ч. Повторять в случае необходимости каждую неделю. Если кондиломы остаются после 6 аппликаций, следует применять другие методы. Подофиллин противопоказан во время беременности.
Подофиллотоксин: 0,5% раствор для самолечения (только генитальные кондиломы). Пациентам рекомендуется использовать подофиллотоксин только смазывая кондилломы хлопковым или пластиковым тампоном 2 раза в день в течение 3 дней с 4-дневным перерывом до 4 циклов. Общая зона не должна превышать 10 см2 , а общий объем использованного подофиллотоксина не должен превышать 0,5 мл в день. Врачу в начале следует самому продемонстрировать технику нанесения препарата. Подофиллотоксин также противопоказан при беременности.
5-фторурацил (5-ФУ). Использование 5% 5-фторурациловой мази оказалось эффективным при некоторых устойчивых к другим видам лечения поражениям. 5-ФУ может применяться в сочетании с СО, лазером для профилактики рецидивов. Для первичного использования 5-ФУ не рекомендуется, т. к. излечение достигается лишь в 33-70% случаях при ежедневных аппликациях в течение 7-8 нед и применение этого препарата сопровождается сильными болевыми ощущениями с изъязвлением эпителия.
Трихлоруксусная кислота (ТХУ) – 80-90% раствор наносят только на кондиломы. Для удаления непрореагировавшей кислоты применяют тальк или пищевую соду. В случае необходимости процедуру повторяют каждую неделю. Если кондиломы остаются после 6 аппликаций, следует применять другие терапевтические методы.
Солкодерм – кератолитическое средство, состоящее из азотной (65%) и др. кислот. Выпускается в виде раствора. Аппликации ежедневные – 0,5 мл – 1 мл на каждый очаг. Через 1-2 мин после нанесения солкодерма на пораженную область, препарат проникает в пораженную ткань и мумифицирует ее. Заживление происходит быстро. Через несколько дней струп самостоятельно отторгается.
Интерферон. Для лечения всех форм кондилом используется L, В и]'-интерфероны. Предпочтительно внутриочаговое введение. L-интерферон используется для этих целей в виде местных аппликаций в течение 7-14 дней. Побочные эффекты не отмечаются. В связи с этим применение интерферона наиболее эффективно и безвредно именно для профилактики рецидивов после криодеструкции, озонотерапии, диатермокоагуляции лазером.
Женщинам с генитальными кондиломами рекомендуется ежегодный гистологический скрининг.
Лечение половых партнеров.
Пациентов с экзофитными кондиломами следует предупредить, что они являются контагиозными по отношению к неинфицированным партнерам. Однако подавляющее большинство половых партнеров уже инфицированы вирусом в субклинической форме, даже если у них нет видимых кондилом. В этих случаях рекомендуется срочно провести курс инъекций 12,5% раствора циклоферона по 2 мл внутримышечно № 1 и № 2 последовательно, а следующие через день, всего 10 инъекций.
Лечение беременных и детей.
Во время беременности видимые кондиломы часто рецидивируют, имеют тенденцию к пролиферации, становятся рыхлыми. Лечение желательно проводить в ранние сроки беременности, соблюдая особую осторожность. Рекомендуется применять только физические деструктивные методы (криотерапия и СО2 –лазер). Аналогичные подходы должны соблюдаться при выборе метода лечения ВПЧ-инфекции и в отношении детей.
Проникая в организм, бактерии и вирусы вызывают определенные симптомы, которые сразу позволяют увидеть неладное. Однако, часть патогенов способна скрывать следы своей деятельности в теле и это — очень опасно. Одним из таких заболеваний — является вирус папилломы человека (ВПЧ).
Что такое папиллома и как ее получить
Папилломавирусом (Human papillomavirus, HPV) — называют целое семейство вирусных инфекций, состоящее из более чем 150 различных штаммов. По медицинским данным — это одно из самых популярных заболеваний на планете: около половины населения носит в своем теле хотя бы один вид патогена.
Путь заражения папилломой — незатейлив и прост:
- половые контакты без презерватива;
- соприкосновение кожи больного и здорового человека (чаще всего при наличии микротравм, повышенном потоотделении, ослабленном иммунитете);
- некоторые бытовые предметы, особенно в располагающей среде (общее полотенце в бассейне, бритвенные принадлежности и т.д.).
Опасность и проявления болезни
Да, каждое новообразование безобидного обличья — потенциальный риск онкоболезней. Особенно это касается тех подтипов папилломы, которые поселяются на слизистых:
- гортани, голосовых связок, миндалин, неба, языка и внутренней поверхности щек;
- гениталий, уретрального канала, матки и влагалища, анального отверстия;
- глаз, носа.
При отсутствии внешнего проявления, существуют косвенные симптомы наличия папиллом в урогенитальной зоне:
- болезненность при сексуальных контактах, незначительные мазки крови при повреждении новообразования слизистой;
- зуд, неприятный запах и увеличение лимфоузлов;
- дискомфорт при отправлении естественных потребностей тела.
Однако, недостаточно знать, что наросты есть — необходимо понимать к какому виду они относятся. Штаммы папилломавируса несут в себе разную степень онкогенной угрозы:
- низкую (например: 3, 6, 11 и т.д.);
- среднюю (30, 35, 45 и пр.);
- высокую (16, 18, 31, 33, 39, 50, 59, 64, 68, 70).
Скажем, за рак шейки матки несет ответственность — 16 и 18 тип. Поэтому очень важно не только знать: есть возбудители папилломы в организме или нет, но и определить конкретный штамм патогена.
Как обнаружить
Для выявления заболевания — необходимо сдать анализы на папилломавирус:
- Кровь на антитела — не самый информативный метод и нуждается в дополнительных исследованиях.
- Цитологический мазок на ВПЧ — проводится как и обычный: одноразовой щеточкой из матки извлекается образец, а затем изучается — с большим увеличением. Так можно определить само присутствие патогена.
- Соскобы на полимеразную цепную реакцию (ПЦР) — помогут поймать ДНК вируса, после чего — определить его тип.
- Скрининговое исследование Дайджин-тест — самая новая разработка в области обнаружения папиллом. Позволяет установить тип патогена и его нагрузку на организм.
Обычно рекомендуют сделать 2 разных анализа: например, мазок ВПЧ и ПЦР. Результаты этих тестов достаточно информативные, а ответ от лаборатории приходит быстро — через 3 дня.
Для более точных анализов у женщин — необходимо выдержать следующие интервалы:
- не мочиться как минимум 3 часа до приема у гинеколога;
- не спринцеваться, не использовать вагинальные свечи или тампоны — минимум сутки;
- не иметь сексуальные контакты — в течение 2 последних дней.
Кроме того, можно сдать дополнительный материал для исследований со слизистой горла и анального канала.
Лечение папиллом
Результаты анализов на вирус папилломы человека могут быть:
- положительные — болезнь обнаружена, тип возбудителя — определен;
- отрицательные — свидетельствующие об отсутствии данного патогена;
- сомнительные, которые требуют повторной сдачи или дополнительных исследований.
- химической деструкцией — с помощью препаратов трихлоруксусной кислоты;
- лазерным выжиганием;
- с применением охлажденного азота;
- радиоволновым излучением.
Метод по ликвидации наростов — подбирается индивидуально в зависимости от их локализации, чувствительности организма и наличия беременности.
Профилактика
Чтобы защитить себя от папилломавируса необходимо придерживаться простых правил:
- не вести беспорядочную сексуальную жизнь и применять барьерную контрацепцию при всех видах контакта (оральном, вагинальном, а также анальном);
- использовать только свои предметы личной гигиены и одежду;
- заботиться о состоянии иммунной системы, не подвергать организм затяжным стрессам;
- вести правильный образ жизни.
При наличии положительного ответа и обнаружении патогенов — не стоит впадать в панику: лечение поможет загнать болезнь в неактивную фазу на года. К тому же, медицина обязательно найдет метод и удалит вирус из организма — навсегда!
Папиллома (papilla – сосок (лат.) + oma – опухоль (греч)) – сосочковые разрастания на коже и слизистых оболочках.
Особого внимания заслуживают папилломы, вызванные вирусами с высоким онкогенным риском (ВПЧ 16,18, 45, 56 типов). Пациенты (женщины и мужчины), у которых выявлен хотя бы один из таких типов ВПЧ, нуждаются не только в лечении, но и в последующем динамическом наблюдении у врача.
Возбудитель – вирус папилломы человека. Существует около 100 типов вируса. Некоторые из них чаще вызывают поражение урогенитального тракта, другие поражают кожу.
Источник папилломавирусной инфекции – больной или вирусоноситель. Папиллома может находиться не только на коже и слизистых органов мочеполовой системы, вирус может циркулировать в моче, сперме и слюне. При наличии активного вируса в слюне передача его может осуществляться бытовым путем (при поцелуе).
Локализация: негенитальная (носоглотка, полость рта, придаточные пазухи носа, голосовые связки), органы мочевыводящей системы (уретра, мочеточники, мочевой пузырь, почечные лоханки), гениталии (у женщин: слизистые наружных гениталий, преддверие влагалища, промежность, перианальная область и шейка матки, реже – уретру, лобок, влагалище; у мужчин: головка полового члена, внутренний листок крайней плоти, венечная борозда, уздечка, ствол полового члена, мошонка, кожа паховой области, лобок, промежность, перианальная область) Наружное отверстие уретры у мужчин поражается в 20-24% случаев.
Генитальная папилломавирусная инфекция
Генитальная папилломавирусная инфекция – одна из наиболее частых инфекций, передаваемых половым путем. Чрезвычайная опасность и важная социальная значимость данной инфекции обусловлена ее ролью в развитии:
- практически всех случаев рака шейки матки,
- около 50% других раков аногенитальной области,
- нескольких разновидностей злокачественных новообразований верхних дыхательных путей и кожи.
Эпидемиологические исследования свидетельствуют о том, что папилломавирусные поражения шейки матки встречаются у 20-46% женщин, живущих половой жизнью. С такой же частотой удается выявить поражения нижнего отдела полового тракта у сексуально активных мужчин.
При половом заражении папилломавирусная инфекция чаще всего приводит к развитию аногенитальных бородавок, классической формой которых являются остроконечные кондиломы, обычно, обусловленные ВПЧ-6 и 11 типов. В целом же, не менее 35 типов вирусов папилломы человека (16,18 и др.) вызывают дисплазию и рак половых органов (шейки матки, вульвы, влагалища, полового члена), гортани и заднего прохода. Пик частоты инфекции гениталий приходится на 18-25 лет- возраст наивысшей половой активности. После 30 лет частота выявления вируса снижается, но существенно возрастает частота дисплазий и рака шейки матки, причем пик частоты последнего приходится на 45 лет.
Важными эпидемиологическими особенностями инфекции являются наличие субклинических форм болезни и длительных инкубационный период (от нескольких месяцев до нескольких лет), что в значительной мере затрудняет ее диагностику и лечение.
В настоящее время доказано, что вирус папилломы человека является онкогенным и отличаются по степени онкогенности. Различают вирусы низкой (6,11,42,43,44), средней (31,33,35,51,52,58) и высокой степени (16,18, 45, 56) риска развития онкологического заболевания. У одного больного может быть несколько типов ВПЧ одновременно.
Репликация ДНК папилломавируса происходит только в клетках базального (глубокого) слоя кожи и слизистых оболочек, поэтому методы лечения, направленные на удаление поверхностного слоя эпидермиса, неэффективны и сопровождаются рецидивом заболевания. Инфицированные клетки базального слоя служат постоянным источником инфицирования вновь появляющихся эпителиальных клеток.
Причины папиллом
ДНК папилломавируса может быть функционально неактивной и активизироваться под влиянием:
- курения,
- гормональных нарушений,
- сопутствующих ИППП, и, прежде всего, генитального герпеса, возбудителем которого является ВПГ-2.
Инфицирование половых органов происходит при наличии микротравм в области гениталий (механическая травматизация, бактериальные микроповреждения и т.д.), при этом следует учитывать, что резервуаром могут служить уретра, семенная жидкость и секрет предстательной железы.
Инкубационный период при генитальных бородавках обычно варьирует от нескольких месяцев до нескольких лет, в большинстве случаев инфекция протекает субклинически. Прогрессия инфекции высокого онкогенного риска в кожную дисплазию и рак in situ обычно происходит в сроки от 5 до 30 лет и редко в сроки, не превышающие 1 года Папилломавирусная инфекция гениталий часто бывает многоочаговой и ассоциированной более чем с одним типом вируса папилломы человека, а также с другими возбудителями ИППП В большинстве случаев генитальная папилломавирусная инфекция остается нераспознанной. Генитальная инфекция имеет высокую контагиозность и приобретается во время нескольких первых половых контактов; заражение же при однократном половом контакте происходит примерно в 60% случаев. В 65-70% случаев папилломы (бородавки) выявляются у обоих половых партнеров.
Вероятность и частота развития генитальной инфекции во многом зависят от сексуального поведения человека. Риски повышаются при:
- раннем начале половой жизни,
- частой смене половых партнеров,
- гомосексуальной ориентации, как у мужчин (существенно повышена частота анального рака), так и у женщин.
При иммуносупрессии и сахарном диабете папилломы, как правило, бывают множественными и сливаются между собой. При генитальной папилломавирусной инфекции у беременной существует высокий риск инфицирования младенца внутриутробно или в родах. При этом папилломавирусная инфекция (ВПЧ 6, 11 и 16, 18 типов) может персистировать в течение целого ряда лет в клетках слизистой оболочки рта ребенка, и являться причиной ювенильного папилломатоза гортани. Ювенильный папилломатоз гортани может развиваться и при наличии у матери генитальных бородавок в анамнезе, а также при субклиническом течении у нее генитальной ВПЧ-инфекции. Дети могут быть носителями кожно-слизистых типов вируса даже при отсутствии на момент родов в половом тракте матери.
В этой связи следует помнить об учащении обнаружения вируса в половом тракте женщины в период беременности (молочница беременных), когда и происходит инфицирование плода.
Описаны случаи папилломатоза гортани, трахеи, бронхов у детей, рожденных путем кесарева сечения, свидетельствующие о возможности трансплацентарной передачи инфекции. Это указывает на нецелесообразность родоразрешения кесаревым сечением, единственная задача которого – предупреждение заражения новорожденного вирусом. Внеполовая передачи генитальных бородавок возможна также
- при купании детей в общей ванне с инфицированными вирусом взрослыми,
- при использовании инфицированных взрослыми полотенец,
- при половой передачи ВПЧ-инфекции детям.
Таким образом, в отличие от взрослых, заражение аногенитальными бородавками детей может происходить различными путями.
Клиническая манифестация генитальной инфекции сопровождается появлением генитальных бородавок (кондилом). Отсутствие клинических и гистологических признаков при выявлении ДНК вируса папилломы человека свидетельствует о латентной (бессимптомной) инфекции.
Лечение папиллом
от 2 200 руб
Однако важно не просто удалить, но и повысить устойчивость организма к вирусам. Состояние иммунитета напрямую сказывается на тяжести проявлений инфекции. Поэтому для общего лечения используются противовирусные препараты широкого спектра, иммуномодуляторы, различные интерфероны и стимуляторы выработки интерферонов.
В настоящее время нет ни одного противовирусного препарата для целенаправленного уничтожения ВПЧ. Поэтому обычно проводится комплексное лечение. Особое внимание обращается на папилломы, вызванные вирусами с высоким онкогенным потенциалом. Если человек заражен таким типом вируса, ему необходимо не только лечение, но и постоянное наблюдение у врача.
Поэтому при папилломавирусной инфекции рекомендуется проводить иммунологическое обследование. Если в анализах будет выявлено отклонение от нормы, требуется лечение для восстановления показателей иммунитета.
Осложняется ситуация и в том случае, когда у пациента помимо ВПЧ-инфекции находят хламидиоз, генитальный герпес, кандидоз. При сочетанных вирусно-бактериальных и/или вирусно-вирусных заболеваниях повышается вероятность развития осложнений ВПЧ-инфекции. Поэтому в таких случаях решающее значение для выздоровления пациента имеют индивидуально разработанные схемы терапии.
В настоящее время возможно не только лечение, но и профилактика инфекции. Для предупреждения заражения можно сделать вакцинацию. Ее проводят врачи нашего центра.
Вакцина вводится в плечо три раза в течение полугода. Наиболее целесообразным считается вакцинировать девочек, девушек и молодых женщин до 26 лет. Прививку делают либо до первого интимного контакта, либо в самом начале сексуальной жизни.
Особых ограничений для этой прививки нет. Необходимо соблюдать только общие правила, которые учитывают при любой вакцинации. Непосредственно перед прививкой проводится осмотр врача. У пациентки не должно быть серьезных хронических заболеваний и непереносимости компонентов вакцины. Опыт показывает, что прививка от папилломавируса обычно хорошо переносится и редко вызывает побочные эффекты.
Обоснована этиопатогенетическая терапия больных женщин с папилломавирусной инфекцией (ПВИ), ассоциированной с бактериальным вагинозом (БВ). Использование предложенной схемы лечения обеспечивает у большинства пациенток достижение стойкого клинического эффе
Etio-pathogenic therapy of women patients with papilloma viral infection (HPV) associated with bacterial vaginosis (BV) was grounded. Use of the proposed therapeutic scheme provides achievement of stable clinical effect in most of patients, as well as HPV elimination and prevention of HPV and BV recurrence.
Среди вирусных инфекций, поражающих аногенитальную область, наиболее распространена папилломавирусная инфекция (ПВИ), вызываемая вирусом папилломы человека (ВПЧ). Частота встречаемости одного из проявлений ПВИ — аногенитальных бородавок (остроконечных кондилом) — составляет 19,1%, а инфицированность урогенитального тракта ВПЧ среди лиц молодого и среднего возраста в некоторых популяциях достигает 34,4–44,9% [10]. ВПЧ — ДНК-содержащий вирус, персистирующий только в эпителиальных тканях. Патологические состояния, ассоциированные с ВПЧ, можно условно разделить на две основные группы: клинические формы, характеризующиеся экзофитными разрастаниями кожи и слизистых оболочек (остроконечные кондиломы), и субклинические формы, которые повреждают эпителиальные ткани, не вызывая экзофитного роста, но являющиеся чрезвычайно трудными для диагностики (плоские, инвертирующие кондиломы, цервикальные интраэпителиальные неоплазии всех степеней тяжести). ПВИ часто свойственно длительное течение без выраженной клинической симптоматики, высокая вероятность рецидивирования после лечения, а также возможность обратного развития без лечения [8].
Cвоевременное выявление, лечение и профилактика данной инфекции продолжают оставаться чрезвычайно сложной задачей для практических врачей. Одной из причин этого является частое сочетание ПВИ с другими инфекциями, передающимися половым путем (ИППП), требующими терапии, а также возможные нарушения вагинальной микрофлоры, которые снижают эффективность лечения вирусной инфекции, а поэтому требуют своевременного их выявления и коррекции [9].
ПВИ может манифестировать как моноинфекция, однако многочисленные данные литературы свидетельствуют о том, что в наиболее тяжелой форме она протекает у женщин, инфицированных другими возбудителями, ввиду еще большего повышения пролиферативной активности эпителия. Большинство случаев рецидивов ПВИ связывают с провоцированием их другими ИППП, и как микст-инфекция выявляется в 71% случаев. При этом с генитальным кандидозом ПВИ сочетается в 33,3%, генитальным герпесом и цитомегаловирусной инфекцией — в 37%, хламидийной и микоплазменной инфекцией — в 46,3% и наиболее часто с бактериальным вагинозом (БВ) — в 66,7% случаев [6, 9].
Бактериальный вагиноз остается одной из самых распространенных патологий в акушерско-гинекологической практике и занимает 30–50% от общей заболеваемости вульвовагинальными инфекциями. БВ сопровождается усиленным ростом преимущественно облигатно анаэробных бактерий и резким снижением концентрации лактобактерий. Основную роль в возникновении БВ отводят нарушениям биоценоза влагалища, и к одному из эндогенных факторов относят нарушения общего и местного иммунитета. При БВ имеются нарушения в системе местного иммунитета (уменьшение концентрации IgA, sIgA, IgG и увеличение концентрации IgM, дисфункция нейтрофилов вагинального содержимого). Нарушения в системе общего иммунитета заметны лишь при длительно текущем заболевании (более 5 лет) [5].
При влагалищном дисбиозе на эпителий шейки матки воздействуют нитрозамины, выделяющиеся в процессе жизнедеятельности анаэробных бактерий, вызывающие патологические изменения в тканях. Кроме того, влагалищный дисбиоз и ВПЧ ведут к снижению выработки sIgA, что также способствует персистенции ВПЧ, увеличению площади атипичного со сниженной концентрацией гликогена эпителия шейки. Это еще больше снижает секрецию sIgA и усугубляет влагалищный дисбиоз. При хроническом цервикальном воспалении происходит миграция натуральных киллеров и фагоцитов, которые высвобождают медиаторы воспаления, ассоциированные с дисплазией и раком шейки матки, а также происходит повышенная продукция антимикробных оксидантов, которые могут вызвать окислительные повреждения ДНК хозяина [4].
Развитию БВ способствуют изменения уровня гормонов, нарушение микробиоценоза кишечника и иммунного статуса, предшествующая терапия антибиотиками, перенесенные в прошлом другие инфекции мочеполового тракта, применение иммунодепрессантов или гормональных средств, частая смена половых партнеров. Схожие факторы обнаруживаются при анализе анамнеза пациенток с ПВИ [9].
Согласно существующим принципам ведения больных с клиническими проявлениями, связанными с ВПЧ, лечение должно быть направлено на разрушение тем или иным методом папилломатозных очагов, возникающих на месте внедрения вируса, на стимуляцию противовирусного иммунного ответа, а также на сочетание этих подходов [2, 11].
С учетом вирусного характера заболевания основными иммунными препаратами, которые используют для терапии остроконечных кондилом, являются препараты интерферона (ИФН). Применение ИФН в очагах поражения снижает количество вирусной ДНК, что коррелирует с клиническим улучшением или исчезновением поражений [13, 14].
Внутриочаговое применение препаратов ИФН-α и ИФН-β приводит к исчезновению 35–63% бородавок, причем как уже леченных, так и не леченных ранее [16].
На российском рынке представлен широкий выбор препаратов ИФН отечественных и зарубежных производителей. В связи с большей, по сравнению с человеческими ИФН, стойкостью рекомбинантных ИФН (рекомбинантный ИФН-α-2b, рекомбинантный ИФН-α-2а, очищенный ИФН-α-n1), им отдается предпочтение в практическом применении [10].
Терапия БВ также остается нелегкой задачей ввиду частого рецидивирования или низкой эффективности препаратов.
Сочетание ПВИ с БВ и, как следствие, нарушение вагинальной микрофлоры, снижающее эффективность лечения ПВИ, требуют своевременной терапии и коррекции. Своевременная коррекция микробиоценоза влагалища при ПВИ с дополнительным применением препаратов иммуномодулирующего действия положительно влияет на течение папилломавирусной инфекции у женщин.
Для лечения БВ применяются методы местной и системной терапии. Основными препаратами для лечения БВ являются метронидазол, клиндамицин и тинидазол, которые применяют как в таблетированной форме для приема внутрь, так и в виде местных форм. Метронидазол назначают в дозе 500 мг 3 раза в день в течение 7 дней или однократно в дозе 2 г [12].
Учитывая наличие местного иммунодефицита у больных ПВИ, ассоциированной с БВ, перспективно системное лечение с использованием иммуномодуляторов для интравагинального применения. Существенное увеличение уровня ИФН-α — важный элемент снижения вероятности рецидивов и восстановления противовирусного иммунитета [3].
Учитывая важность иммунитета как фактора риска возникновения БВ и персистенции ПВИ, целью настоящего исследования служила оптимизация терапии ПВИ, ассоциированной с БВ, за счет местной иммуномодулирующей терапии в комплексе с системной коррекцией влагалищного микробиоценоза.
Под наблюдением находились 44 пациентки с остроконечными и плоскими кондиломами влагалищной стенки и шейки матки, из которых 30 (68,2%) являлись носителями высокоонкогенных ВПЧ 16-го, 18-го типов, включая 12 (27,3%) женщин с их сочетанием. У 14 (31,8%) пациенток были выявлены низкоонкогенные типы 6 и 11. У всех женщин был выявлен БВ.
Всем пациенткам было назначено лечение: интравагинальное введение суппозиториев Генферон® по 1 млн МЕ 2 раза в день в течение 10 дней (для лечения ПВИ) и метронидазол по 500 мг внутрь 3 раза в день в течение 7 дней (для лечения БВ). Деструктивные методы лечения ПВИ не применялись.
Эффективность лечения оценивали по результатам исследования влагалищного микробиоценоза до лечения, через 2 недели, 6 и 12 месяцев после окончания лечения и дополнительно — по результатам РАР-мазков (тест Папаниколау) и ВПЧ-тестирования (полимеразная цепная реакция) (через 6 и 12 месяцев). Кроме того, определяли концентрацию ИЛ-10 и ФНО-α в вагинально-цервикальном смыве через 6 месяцев после лечения.
Результаты обрабатывали статистически с использованием непараметрических критериев: U-критерия Манна–Уитни. Различия принимались достоверными при р
Н. В. Шперлинг, доктор медицинских наук, профессор
Читайте также:


