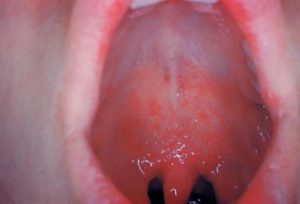
Поражение миндалин при кори
Скарлатина. Для скарлатины типичным является яркая гиперемия ротоглотки (миндалины, язычок, дужки) - “пылающий зев”. Гиперемия четко отграничена и не распространяется на слизистую оболочку твердого неба. Ангина - постоянный симптом скарлатины - может быть катаральной, фолликулярной или некротической. Катаральная и фолликулярная ангина появляется на 1-2 сутки заболевания и проходит через 4-5 дней. Некротическая ангина появляется на 4-5 день болезни. Некрозы имеют грязно-серый или зеленоватый цвет. В зависимости от тяжести заболевания они могут быть поверхностными, в виде отдельных островков, или глубокими, сплошь покрывающими всю поверхность миндалин. Некрозы могут распространяться за пределы миндалины на дужки, язычок, слизистую оболочку носа и глотки. Исчезают некрозы медленно, в течение 7-10 дней.
Слизистые полости рта при скарлатине сухие. Язык вначале заболевания густо обложен серо-желтым налетом, со 2-3 дня он начинает очищаться с краев и кончика, становится ярко-красным с выраженными сосочками (“малиновый язык”). Через несколько дней язык полностью очищается от налета, становится гладким, “лакированным”.
Корь.Для кори в катаральный период характерны обильные слизистые, затем слизисто-гнойные выделения из носа. Патогномоничны измененияна слизистой полости рта - появление серовато-беловатых точек (очаги поверхностного некроза) диаметром 1-2 мм, неправильной формы, плотных, возвышающихся над поверхностью слизистой оболочки, окруженных узким ярко-красным ободком на слизистой оболочке щек и в области переходной складки у малых коренных зубов (пятна Филатова-Коплика). Пятна появляются за 1-2 дня до появления сыпи и держатся 2-3 дня. Пятна располагаются группами, не сливаются между собой, их нельзя снять тампоном.
Слизистая оболочка полости рта рыхлая, шероховатая, сочная, гиперемированная. На мягком и твердом небе за 1-2 дня до высыпаний на коже, появляется энантема в виде мелких, розовато-красных пятен. В периоде высыпаний сохраняются обильные слизисто-гнойные выделения из носа. В зеве выявляется разлитая гиперемия.
Герпетическая инфекция (herpes simplex). Поражение слизистых оболочек при герпесе может протекать в форме гингивита, стоматита, тонзиллита. Наиболее частым клиническим проявлением является острый стоматит, наблюдаемый преимущественно у детей первых 2-3 лет жизни. Слизистая оболочка полости рта ярко гиперемирована, отечна. Десневой край более яркой окраски, вершины межзубных десневых сосочков закруглены. На слизистой оболочке щек, десен, реже - языка, внутренней поверхности губ, на мягком и твердом небе, небных дужках и миндалинах обнаруживаются герпетические высыпания. Высыпания представлены сгруппированными пузырьками вначале с прозрачным, затем с желтоватым содержимым. Пузырьки быстро лопаются, образую эрозии с остатками отслоившегося эпителия (афты). Эрозии округлой формы, диаметром 1-5 мм, покрыты фибринозным налетом, при массивном высыпании сливаются друг с другом. Увеличена саливация, слюна вязкая с неприятным запахом.
Ангина.Изменения в ротоглотке при ангине (стрептококковой) характеризуются яркой разлитой гиперемией, захватывающей мягкое и твердое небо, миндалины, заднюю стенку глотки. В некоторых случаях наблюдается ограниченная гиперемия миндалин и небных дужек. Миндалины обычно увеличены за счет инфильтрации и отечности. При фолликулярной ангине на миндалинах появляются беловатого цвета фолликулы диаметром 2-3 мм, несколько возвышающиеся над поверхностью ткани миндалин. Фолликулы не снимаются шпателем, т.к. представляют собой подэпителиально расположенные нагноившиеся лимфоидные фолликулы. При лакунарной ангине наложения расположены в лакунах. Они или повторяют извитой характер лакун, или имеют вид островков, или сплошь покрывают часть миндалины. Наложения обычно, желтовато-белого цвета, легко снимаются шпателем и растираются между предметными стеклами, т.е. они состоят из гноя и детрита. При некротической ангине пораженные участки ткани миндалин покрыты налетом с неровной, тусклой поверхностью, зеленовато-желтого или серого цвета, уходящего вглубь слизистой оболочки. Налеты часто пропитываются фибрином и становятся плотными. При попытке их снять остается кровоточащая поверхность. После отторжения наложений образуется дефект ткани, имеющий белесоватый цвет, неправильную форму, неровное бугристое дно. Некрозы могут распространяться за пределы миндалин на дужки, язычок, заднюю стенку глотки.
Для гриппа характерныслабые катаральные проявления в виде покашливания, заложенности носа, скудных слизистых выделений из носа, болей и першения в горле. Небные миндалины и дужки умеренно гиперемированы, слегка отечны. Обнаруживается инъекция сосудов, иногда точечные кровоизлияния или мелкая пятнисто-папулезная энантема на мягком небе, зернистость задней стенки глотки.
ОРВИ.При парагриппе катаральные явления выражены уже с первого дня болезни. Характерны упорный грубый, сухой кашель, боли в горле, заложенность носа. Выделения из носа вначале слизистые, затем слизисто-гнойные. В ротоглотке отмечается отечность, умеренная гиперемия слизистой оболочки дужек, мягкого неба, задней стенки глотки. В некоторых случаях возможно проявление экссудативного гнойного выпота в лакунах.
Для аденовирусной инфекции характерен ярко выраженный экссудативный компонент. Катаральные явления со стороны верхних дыхательных путей появляются с первого дня болезни. Выделения из носа вначале серозные, обильные, вскоре приобретают слизисто-гнойный характер. Слизистая оболочка носа набухшая, гиперемированная. В ротоглотке отмечается умеренная гиперемия и отечность передних дужек и небных миндалин. Характерным является поражение слизистой оболочки задней стенки глотки в виде гранулезного фарингита. Задняя стенка глотки становится отечной, гиперемированной с гиперплазированными яркими фолликулами. Боковые валики глотки увеличены. На гиперемированных фолликулах могут появляться нежные белесоватые налеты или густая слизь.
При респираторно-синцитиальной инфекции отмечаются скудные выделения из носа. Слизистая оболочка зева или гиперемирована, или не изменена.
Для риновирусной инфекции характерно появление заложенности носа, чихания, чувства инородного тела в горле (царапанье), покашливание. К концу первых суток нос становится полностью заложенным, появляются обильные водянисто-серозные выделения. Слизистая оболочка полости носа гиперемирована, отечная. В предверии носа кожа мацерирована. Слизистая оболочка небных миндалин, передних дужек и задней стенки глотки гиперемирована слабо.
Медицинский эксперт статьи

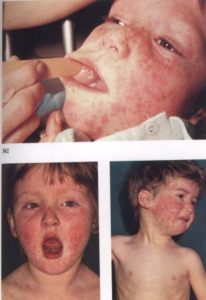
Корь - острое инфекционное заболевание преимущественно детского возраста, характеризующееся общей интоксикацией, повышением температуры тела, катаральным воспалением слизистой оболочки верхних дыхательных путей и глаз, специфическими высыпаниями на слизистой оболочке полости рта, пятнисто-папулезной сыпью на коже.
Эпидемиология. Источником возбудителя инфекции является больной корью человек. Он заразен для окружающих в последние I-2 дня инкубационного периода и в первые 3-4 дня высыпания, к 5-му дню после появления сыпи больной становится эпидемически не опасен. Передача инфекции происходит воздушно-капельным путем во время разговора, чиханья, кашля. Заражение вирусом кори происходит не только при близком контакте с больным, но и на значительном расстоянии, поскольку вирус с током воздуха может проникать в соседние помещения и даже на другие этажи зданий. Возможен также и трансплацентарный путь передачи вируса плоду, при котором плод рождается с симптомами кори.
Иммунитет (активный) у переболевших корью, как правило, сохраняется пожизненно. Поствакцинальный иммунитет, также относящийся к активному, стоек и но напряженности приближается к естественному. Дети, родившиеся от матери, в крови которой имеются антитела к вирусу кори, обладают унаследованным от нес нестойким пассивным иммунитетом, который после 3 мес жизни начинает снижаться, а к 9 мес исчезает.
Причина и патогенез ангины при кори. Возбудителем кори является фильтрующийся, РНК-содержащий парамиксовирус Polynosa morbillorum. В окружающей среде он быстро погибает под воздействием солнечного света, УФО, высокой температуры, формалина, эфира, ацетона. Входными воротами для вируса кори являются слизистые оболочки верхних дыхательных путей и глаз. Первичная фиксация и размножение вируса происходят в клетках реснитчатого эпителия дыхательных путей и в альвеолоцитах - эпителиальных клетках, выстилающих альвеолы легкого. Кроме того, во время инкубационного периода вирус фиксируется во многих других органах (ЦНС, ЖКТ, лимфоидная ткань, печень, селезенка, костный мозг), где продолжается его размножение, сопровождающееся развитием небольших воспалительных инфильтратов с пролиферацией ретикулярных элементов и образованием многоядерных гигантских клеток.
Патологическая анатомия. Патологоанатомические изменения при кори, если не считать кожной сыпи, сосредотачиваются преимущественно в глотке, гортани и нижележащих дыхательных органах и проявляются катаральным воспалением слизистой оболочки конъюнктивы, носа, носоглотки и глотки, являющимся одним из признаков продромального периода. Этот катар в дальнейшем, к моменту побледнения коревой сыпи, постепенно исчезает. При более тяжелом течении болезни катаральные явления довольно быстро осложняются поверхностным некрозом слизистой оболочки, чаще всего в гортани, особенно в области голосовых складок. Здесь коревой некроз имеет вид шероховатой полосы, идущей поперек гортани по краю голосовых складок и распространяющийся по ним на 1-5 мм, часто выходя за их пределы в область гута glotidis. Процесс может распространяться кверху в область входа в гортань и гортаноглотку и книзу на верхнюю часть трахеи. К концу продромального периода, который длится от 3 до 5 дней, на слизистой оболочке мягкого неба появляются преходящие точечные кровоизлияния и вместе с ними появляются на слизистой оболочке характерные пятна Вельского - Филатова - Коплика в виде белесоватых остролистных папул, чаще всего с внутренней стороны щек на уровне верхних моляров. Эти пятна окружены ореолом гиперемии и могут распространяться на слизистой оболочке губ и десен. Они представляют собой подвергшиеся жировой дегенерации эпителиальные клетки.
Симптомы ангины при кори. Инкубационный период кори - от 9 до 17 дней, чаще 10 дней. В типичных случаях в течении болезни выделяют три периода: катаральный (начальный, продромальный), период высыпания и период пигментации. По тяжести заболевания различают легкую, среднетяжелую и тяжелую формы кори.
При наиболее типичной среднетяжелой форме катаральный период начинается остро с типичных симптомов вирусной (гриппозной) инфекции: насморк, кашель, конъюнктивит, признаки интоксикации (повышение температуры тела до 38-39°С, головная боль, недомогание, вялость, потеря аппетита и др.). Кашель грубый, лающий, голос охрипший, может развиться синдром крупа. Указанные симптомы могут симулировать аденовирусную инфекцию, грипп, обычную простуду. Однако при осмотре лица больного при кори обращают на себя внимание его одутловатость, припухлость век и губ, необычно яркая гиперемия конъюнктивы, расширение и гиперемия сосудов склер, слезотечение и светобоязнь. Со 2-3-го дня на слизистой оболочке обнаруживаются красные пятна (энантема), а на слизистой оболочке щек на уровне малых коренных зубов, а иногда и на слизистой оболочке губ и конъюнктиве появляются мелкие папулы (диаметром 0,5-1 мм), они имеют серовато-беловатый цвет, возвышаются над поверхностью слизистой оболочки, прочно спаяны с подлежащей тканью. Эти элементы представляют собой специфичный для кори симптом и, как уже отмечалось выше, носят название пятен Вельского - Филатова - Коплика. Они сохраняются 2-4 дня и исчезают в 1-й, реже на 2-й день периода высыпания.
Период высыпания начинается с 5-го дня болезни и продолжается обычно 3 дня. Для коревой сыпи характерен признак пространственной последовательности высыпания: сначала сыпь появляется за ушами, на спинке носа, затем в течение 1-х суток быстро распространяется на лицо, шею, частично на верхнюю часть груди и спины. На 2-е сутки сыпь покрывает все туловище, на 3-й - конечности. Сыпь обычно обильная, яркая, пятнисто-папулезная, располагается на неизмененной коже. В период высыпания температура тела еще больше повышается. Становятся более выраженными симптомы поражения верхних дыхательных путей, глаз, усиливаются признаки интоксикации. Усиливаются катаральные явления в глотке, явления поверхностного некроза слизистой оболочки миндалин, а активизация условно-патогенных микроорганизмов к более глубоким и распространением патологического процесса.
Период пигментации начинается с конца 3-го - начала 4-го дня от начала высыпания в той же последовательности, в какой она начиналась. Одновременно снижается выраженность всех местных и общих признаков коревой инфекции. Сыпь сначала тускнеет, становится бурой или светло-коричневой, Период пигментации продолжается 1-2 нед и может сопровождаться мелким отрубевидным шелушением. Следует иметь в виду, что именно в периоде пигментации может возникать синдром крупа, обусловленный присоединением вторичной инфекции.
При легкой форме кори катаральный период укорочен до 1-2 дней, симптомы интоксикации выражены слабо или отсутствуют, температура тела субфебрильная, катаральные явления незначительные, пятна Вельского - Филатова - Коплика могут отсутствовать, сыпь скудная, пигментация не выраженная, быстро исчезающая. При тяжелых формах кори наблюдается гипертермический синдром (повышение температуры тела до 40°С и выше, сопровождающийся нарушением функции ЦНС, сердечно-сосудистой системы и обмена веществ различной выраженности).
В ряде случаев наблюдается атипичное течение кори. Так, у грудных детей с отягощенным преморбидным состоянием (дистрофия, рахит и др.) и ослабленных детей более старшего возраста корь может протекать стерто, однако, несмотря на слабую выраженность основных симптомов болезни, или даже отсутствия части их, общее состояние больного тяжелое, часто возникают серьезные осложнения (пневмония, некротические ангины, ложный круп и др.). Крайне тяжело протекает редко встречающаяся геморрагическая корь с кровоизлияниями в кожу и слизистые оболочки носа, глотки и гортани, гематурией и др.
У контактировавших с больным корью детей, которым в инкубационном периоде вводили у-глобулин, заболевание протекает в ослабленной форме с удлиненным инкубационным периодом и укороченными последующими периодами болезни.
Осложнения при кори довольно часты, особенно у ослабленных детей, перенесших какие-либо заболевания или страдающих хроническим аденоидитом или тонзиллитом, особенно в декомпенсированных формах. К этим осложнениям относятся кератит, отит, менингит, менингоэнцефалит и энцефалит, энтерит, колит.
Диагностика при типичной клинической картине и правильном сборе эпиданамнеза затруднений не представляет. По данным исследования крови: в конце инкубационного и начале катарального периода - умеренный лейкоцитоз с нейтрофилезом и сдвигом в лейкоцитарной формуле влево, лимфопения; в период высыпания - лейкопения, нередко с относительным нейтрофилезом. В сомнительных случаях иногда прибегают к специфическим методам диагностики (определение нарастания содержания противовирусных антител, реакция связывания комплемента, выделение вируса кори из крови и носоглотки).
Дифференциальная диагностика. В катаральном периоде корь дифференцируют от острых респираторных вирусных инфекций, при которых слизистые оболочки щек не изменяется, характерные пятна Филатова отсутствуют. В период высыпания дифференциальную диагностику чаще всего проводят с краснухой, скарлатиной, лекарственной аллергией, иерсиниозом (инфекционное заболевание, характеризующееся поражением ЖКТ, возбудитель - Yersinia enterocolitica - грамотрицательная неспорообразующая палочка; источник инфекции - мышевидные грызуны, сельскохозяйственные и домашние животные; факторами переноса инфекции являются пищевые продукты - мясо, молоко, овощи, обсемененные иерсиниями; характерные синдромы - гастроэнтероколит, аппендицит, терминальный илеит, мезентериальный лимфоаденит; при генерализации процесса могут поражаться верхние дыхательные пути, печень, легкие, суставы, мозговые оболочки, глаза; при генерализованных формах - сепсис; лечение - антибиотики, симптоматическое, детоксикационное, дегидратационное).
Лечение ангины при кори большинства больных проводят в домашних условиях. Госпитализации подлежат дети первых 2 лет жизни, больные с тяжелыми формами кори, осложнениями, а также больные из закрытых детских учреждений, общежитий, интернатов (но эпидемическим показаниям). В катаральном периоде и периоде высыпаний - постельный режим, хорошо вентилируемое помещение, обильное питье (чай с лимоном, фруктовые соки, желательно приготовленные ex tempore из свежих фруктов, отвары из сухофруктов, плодов шиповника и др.), легко усвояемая молочно-растительная пища.
Большое значение придают уходу за кожей (гигиенические ванны, умывание мылом для детей, влажные обтирания раствором фурацилина). У маленьких детей используют памперсы и прокладки, которые часто меняют. Кожу в паховых областях, между ягодицами, в подмышечных областях после гигиенического обмывания и протирания смазывают тонким слоем детского крема. Уход за слизистыми оболочками полостью рта имеет исключительно важное значение, поскольку он направлен на предотвращение суперинфекции (вульгарные ангины, их гнойные осложнения, профилактика ложного крупа): детям - обильное питье, взрослым после приема пищи - полоскание полости рта и глотки теплой кипяченой водой.
Показано с самого начала заболевания закапывание в конъюнктивальный мешок 10- 20% раствор сульфацил-натрия по 1-2 капли 1-2 раза в день и на ночь. При мучительном кашле детям раннего возраста дают пертуссин по 1/2-1 десертной ложке 3 раза в день; детям старшего возраста и взрослым назначают ненаркотические противокашлевые препараты (глаувент, либексин, тусупрекс и др.). При бактериальных осложнениях назначают антибиотики и сульфаниламидные препараты.
Прогноз при кори, как правило, благоприятный, однако выздоровление происходит медленно. В течение 2-8 нед и более, в зависимости от тяжести перенесенного заболевания, у реконвалесцентов могут наблюдаться астенический синдром, эндокринные нарушения, обострения существующих хронических заболеваний. Смертельные исходы к концу XX в. наблюдались редко, в основном у детей старшего возраста при кори, осложненной энцефалитом.
Профилактика. Основной профилактической мерой является массовая активная иммунизация живой ослабленной коревой вакциной детей, не болевших корью. Ввиду нестойкости вируса во внешней среде дезинфекцию в очаге не проводят и ограничиваются лишь проветриванием помещения и его влажной уборкой.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Ангина язычной миндалины
Ангины при болезнях крови
Поражение слизистой оболочки полости рта, глотки (ангины, гингивиты, стоматиты) при остром лейкозе считается одним из ранних признаков острого лейкоза. Проявлениями лейкоза, на которые указывают больные, могут быть повышенная кровоточивость десен, по поводу которой проводится упорное лечение, а также боль при глотании.
Поражение небных миндалин при остром лейкозе проявляется образованием язв с грязноватым налетом на миндаликовой поверхности, после очищения язвы от налета обнажается кровоточащая поверхность. Общее состояние бывает очень тяжелым, резко увеличиваются лимфатические узлы не только шеи, но также подмышечные, паховые. Клинический опыт свидетельствует, что во всех случаях язвенных проявлений на поверхности миндалин следует обязательно производить полный общий анализ крови, так как он окончательно позволяет поставить правильный диагноз.
Агранулоцитоз
Агранулоцитоз характеризуется уменьшением в периферической крови количества зернистых лейкоцитов (нейтрофилы, эозинофилы, базофилы. т.е. гранулоциты), их количество снижается до 0,5x10-9/л и ниже. Причиной этого снижения бывает токсическое воздействие на костный мозг некоторых лекарственных средств (амидопирин, норсульфазол, стрептоцид, ацетилсалициловая кислота, бутадион, анальгин, противоопухолевые препараты и др.). Заболевание имеет острое начало: резко повышается температура тела (до 40 °С), возникают озноб, боль в горле.
Боль при глотании настолько резко выражена, что больной отказывается даже от жидкой пищи. Общее состояние крайне тяжелое, температура септическая, кожные покровы бледно-желтушной окраски. На миндалинах образуются глубокие язвы, распространяющиеся за пределы миндалин; изо рта больного ощущается резкий запах. Для постановки диагноза необходимы подробный анамнез и срочный анализ крови. Длительность агранулоцитарной ангины от 4—5 дней до нескольких недель.
Ангина при инфекционном мононуклеозе
Ангина при инфекционном мононуклеозе встречается спорадически, реже в виде небольших эпидемий в семье, коллективах. Вызывается вирусной инфекцией.
Клиническая картина впервые описана Н.Ф. Филатовым под названием железистой лихорадки, сопровождающейся увеличением лимфатических узлов и характерными изменениями крови.
Заболевание чаще наблюдается в возрасте от 10 до 30 лет. Характерны озноб, боль в горле, повышение температуры тела до 39—40 °С, увеличение всех групп лимфатических узлов, печени и селезенки. Ангина появляется на 3—4-й день болезни и может протекать по типу катаральной, лакунарной, ложнопленчатой (имеет сходство с дифтерией, так как налет распространяется за пределы миндалин — на дужки, язычок и мягкое небо). Длительность ангины 2—3 нед.
Диагноз устанавливается на основании исследования крови, при котором обнаруживается повышение количества мононуклеаров (50—90 % от общего числа лейкоцитов).
Исход заболевания обычно благоприятный. Однако при тяжелом течении назначают антибиотики широкого спектра действия (кефзол, цепорин) и кортикостероидные препараты.
Ангины при острых инфекционных заболеваниях
Одно из самых распространенных инфекционных заболеваний, характеризующихся ангиной, — корь. Она встречается повсеместно. Заболевания корью регистрируются круглый год, но наибольшее число их приходится на осенне-зимний и весенний периоды. Болеют люди любого возраста, чаще дети 4—5 лет.
Фарингоскопическая картина такая же, как при катаральной ангине. В диагностике вторичной ангины при кори помогает осмотр слизистой оболочки полости рта (наличие пятен Бельского—Филатова—Коплика — серовато-белых папул диаметром до 1 мм, окруженных красным венчиком), кожных покровов (наличие полиморфНОЙ сыпи), слизистой оболочки полости носа, конъюнктивы (катаральные изменения).
Скарлатина
Характерна выраженная гиперемия миндалин, язычка и небных дужек, четко отграниченная от неизмененной слизистой оболочки твердого неба. Регионарные лимфатические узлы увеличены, плотные, болезненные при пальпации. Язык ярко-красный, с выраженными_сосочками ("малиновый язык") и остается таким до 10—12 дней. Катаральная ангина, "малиновый язык" сочетаются с мелкоточечной сыпью на фоне гиперемированной кожи.
Больных легкой формой скарлатины, не сопровождающейся осложнениями, при возможности изоляции дома можно не госпитализировать. В остальных случаях показана госпитализация в инфекционное отделение.
Всем больным скарлатиной назначают строгий постельный режим (при легкой форме не менее 5—6 дней), обязательно антибиотики. Внутримышечно вводят пенициллин в течении 5—7 дней. По выздоровлении обязательны контрольные анализы крови и мочи.
Дифтерия
Дифтерия характеризуется воспалительным процессом в глотке, гортани, трахее, реже в других органах с образованием фибринозных пленок и общей интоксикацией с поражением сердечно-сосудистой, нервной и мочевыделительной систем. Больной заразен в последние дни инкубационного периода и в течение всего периода болезни. Инкубационный период от нескольких часов до 12 дней (чаще 2—7 дней). В зависимости от локализации процесса различают клинические формы болезни: дифтерия ротоглотки, носа, гортани (истинный круп), трахеи, бронхов, глаз и др.
Дифтерия ротоглотки — самая частая клиническая форма болезни (наблюдается у 95—97 % больных). Она бывает локализованной, распространенной и токсической.
Для локализованной формы характерны острое начало, кратковременное повышение температуры тела до 38— 39 °С (в течение нескольких часов — 2 дней).
При фарингоскопии отмечается умеренная гиперемия с цианотическим оттенком слизистой оболочки миндалин и небных дужек. На миндалинах или в лакунах можно видеть фибринозные "налеты". Они могут быть сплошными (пленчатая форма) или в виде островков (островчатая форма). Цвет налетов чаще всего серовато-белый или серый.
Пленки удаляются с трудом, на их месте слизистая оболочка кровоточит (только свежие пленки, которые образовались в первые 2 суток, могут легко сниматься без кровоточивости подлежащих тканей). Снятые пленки не растираются между двумя предметными стеклами. После снятия пленок на их месте образуются новые (если не проводится лечение больного противодифтерийной сывороткой). При пленчатой форме дифтерии налеты держатся 7—14 дней, при островчатой — 4—5 дней.
Регионарные лимфатические узлы увеличены, плотноэластичные, малоболезненные при пальпации.
В редких случаях локализованная дифтерия ротоглотки может протекать атипично — в катаральной или стертой форме. Для катаральной формы характерны отсутствие пленок, небольшое увеличение миндалин, гиперемия с диалогичным оттенком слизистой оболочки миндалин и небных дужек, нормальная или кратковременная повышенная температура тела (до 37,5 °С). Интоксикация, боль в горле и реакция регионарных лимфатических узлов не выражены.
При стертой форме на поверхности увеличенных и гиперемированных миндалин (иногда на одной из них) можно видеть единичные точечные или штрихообразные напеты, исчезающие через 2—3 дня. Интоксикация отсутствует, температура тела нормальная или субфебрильная.
При распространенной форме дифтерии в отличие от локализованной наблюдается переход пленчатых налетов с небных миндалин на слизистую оболочку небных дужек., язычка и задней стенки глотки. Начало, длительность болезни, выраженность интоксикации, болевых ощущений в горле и реакции регионарных лимфатических узлов мало отличаются от таковых при локализованной дифтерии ротоглотки.
Для токсической формы дифтерии ротоглотки характерны острое начало, повышение температуры тела до 40 °С и выше и выраженная интоксикация — сильная головная боль, слабость, озноб, отсутствие аппетита, бледность кожных покровов; сильная боль в горле при глотании, иногда с иррадиацией в уши, может быть тризм жевательной мускулатуры. При фарингоскопии вследствие отека отмечается увеличение миндалин, небных дужек, язычка, мягкого и твердого неба.
Видны пленчатые налеты по всей поверхности миндалин. Характерны приторный, сладковатый запах изо рта, сдавленное, напоминающее храпение дыхание. Речь невнятная, с носовым оттенком. Отмечается увеличение регионарных лимфатических узлов: они плотные, болезненные при пальпации. В зависимости от выраженности интоксикации наблюдается разная степень отека подкожной клетчатки в области шеи.
Дифтерия у взрослых нередко принимает атипичное течение и напоминает лакунарную ангину. Возможна токсическая форма дифтерии.
Диагноз устанавливают на основании клинических данных и подтверждают бактериологическим исследованием.
Дифференциальный диагноз локализованной дифтерии ротоглотки чаще всего приходится проводить с лакунарной ангиной.
При подозрении на дифтерию срочно берут мазок для посева на дифтерийную палочку и направляют на исследование в центр санитарно-эпидемиологического надзора. Больного срочно госпитализируют в боксированное отделение инфекционной больницы.
Профилактика заключается в правильной организации массовых профилактических прививок.
Корь – очень заразное заболевание. Ежегодно в мире болеет около 70 миллионов людей. Наиболее неблагоприятный возраст для заболевания корью –1,5 года , 8 лет. Корь сильно снижает иммунные ответы в организме, открывая доступ бактериальным и вирусным осложнениям.
За 2014-2019 год началась новая эпидемия кори, которую связывают с массовыми отказами от вакцинации и игнорированием ранних симптомов заболевания. При начале своевременного лечения и поддержки пациента, риск осложнений уменьшается в 2-3 раза, а прогноз на выздоровление увеличивается.
Возбудитель кори
Причиной появления кори является Polinosa morbilliarum. Это вирус из семейства парамиксовирусов. В вирусе содержится РНК и 3 слоя для защиты, которые включают: фосфолипиды, белки и гликопротеиды. Вирус кори обладает геммалютинирующей и гемолизирующей способностью, за счет чего и происходят все клинические проявления болезни.
Распространяется вирус исключительно от больных людей. Выделение вируса происходит в последние 2-3 дня перед началом болезни и до 3-4 дня после появления высыпаний. Вирус попадает к здоровым людям через воздух.
ВАЖНО! Заболеть корью можно в любом возрасте при отсутствии прививки и ранее перенесённого заболевания.
Что происходит в организме
Вирус проникает в организм и оседает на слизистой оболочки носа, носоглотки, ротоглотки, миндалинах. В эпителии происходит размножения вируса кори и распространение вируса по всему организму с током крови в органы с высокой иммунной активностью: печень, легкие, селезёнку, тимус. Вирус накапливается в соединительной ткани, где есть много тканевых макрофагов.
После того, как прошло заражение органов, количество вирусов увеличивается и начинается вторая волна кори. Вторая волна более выраженная и опасная для детей. Вирус кори способен провоцировать приступы эпилепсии у детей раннего возраста. На второй волне вирус поражает слизистые оболочки, глаза, вызывая конъюнктивит.
Возбудитель кори способен поражать трахею и бронхи. В редких случаях выделение вируса происходит с мочой. На 3-4 день циркуляции в крови проявления болезни снижаются.
Возбудители кори способны проникать в головной мозг и вызывать коревой энцефалит.
После перенесения кори, у детей и взрослых идёт перестройка иммунитета на аллергический тип. Это может быть причиной формирования бронхиальной астмы, аллергических ринитов и других проявлений аллергии. У привитых детей такая перестройка менее выражена. Это подтверждается изменением реакции на пробы с аллергенами.
Подробную информацию о вакцине против кори читайте в этой статье.
Классификация
Болезнь может иметь типическую и атипическую клиническую картину. Ко второму варианту относят стёртую, митигированную, абортивную и бессимптомную форму.
По тяжести болезни выделяют легкую, среднюю и тяжёлую формы. Критериями тяжести являются проявления изменений в органах и тканях, а также клинические проявления интоксикационного синдрома.
Клиническая картина
Инкубационный период занимает в среднем 8-12 дней с момента контакта вируса со слизистой оболочкой верхних дыхательных путей. Иногда инкубационный период кори удлиняется до 16-25 дней. Это происходит при профилактическом введении антикоревого иммуноглобулина.
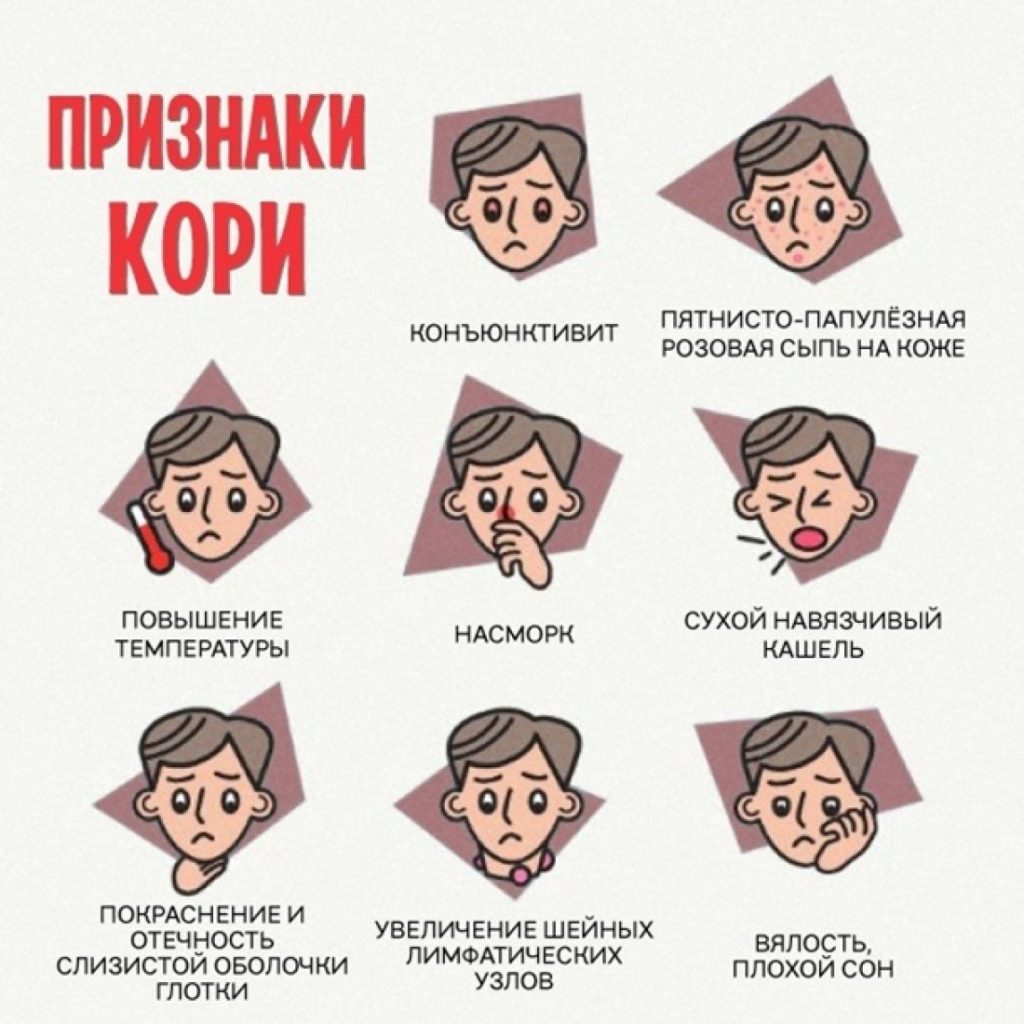
До начала основных проявлений у инфицированного человека появляются такие симптомы:
![]()
повышение температуры тела до 38,5-39,5 градусов,- потеря аппетита,
- серозные выделения из носа,
- лающий кашель как при коклюше, но не такой длительный и без репризов,
- покраснение слизистой оболочки ротовой полости и конъюнктивы.
Поражение слизистой оболочки глаз при кори происходит по типу обычного конъюнктивита, за исключением появления симптомов в других органах. При поражении глаз корью, утром веки могут слипаться из-за большого количества выделений.
При кори появляются мелкие пятна на слизистой рта, преимущественно на твердом и мягком нёбе.
Клинически важным симптомом являются пятна Филатова-Бельского-Коплика. Они могут появляться в полости рта на щеках. На вид это мелкие возвышения белесоватого оттенка. Вокруг каждого пятна есть ободок красного цвета. Эти пятна часто сравнивают с манкой. Когда появляется сыпь на теле, пятна, как правило, исчезают.
Где-то на 3-5 день состояние улучшается. Падает температура, появляется аппетит. В это время возникает вторая волна кори, и состояние снова ухудшается, сильнее, чем в начальном периоде.
При вирусной нагрузке увеличиваются лимфатические узлы на шеи и затылке. Они безболезненные в 90% случаев.
Сыпь появляется поэтапно. Сначала местом появления являются зоны лица в области щёк, на боковой и задней поверхности шеи. На второй третий день сыпь переходит на корпус. Появляются высыпания на руках в паху, на верхней части ног. На 3-4 день сыпь доходит до колен, голени и стопы.
Высыпания в большей части появляются на верхних частях тела: голове, шеи
Спустя 72 часа высыпания могут терять свою интенсивность, но на их месте появляются тёмно-красные пятна, которые начинают подсыхать и шелушиться.
Читайте также: