После герпеса онемение на губе
Хирург - консультации онлайн
Здравствуйте. У меня такая проблема: после удара по лицу вышла гематома под левым глазом. Беспокоит онемение левой стороны лица-часть щеки ближе к носу, сам нос слева, верхняя губа слева тоже онемела, а также зубы-ощущение как после укола у зубного. Надавил на синяк, через нос вышли сгустки крови. Синяк спал, но при высмаркивании второй день сгустки выходят. Что мне делать? Почему выходит кровь? Как долго может быть такое онемение? Ударили 4дня назад.
Здравствуйте! Вообщем, года 2 уже не можем понять, что со со мной. Именно когда начинаю вставать или просто стоял и начинаю идти у меня сразу либо в правой либо левой ноге то ли онемение, то ли слабость в ногах, это чувство трудно описать и это идет секунд 5-7, а дальше всё нормально. Я ей могу контролировать, но внутри такое ощущение, как будто онемение и я не могу идти, так и хочется сказать, что не могу контролировать ею, но я могу ею контролировать, однако, когда пытаюсь идти дальше в этот.
Добрый день, ситуация такая: неделю назад, приболела, выскочил на лице Герпес(в носу, на губе, подбородке). Спустя несколько дней заметила, что на лбу, щеках, где должны были появиться прыщи, засохла кожа и образовалась небольшая ранка. Так по всему лицу, т. Е. Вместо прыщей(как это было раньше) облизает кожа и мокнет место на котором она слезла. С чем связано, понять не могу, тк раньше с таким не сталкивалась. Все лицо в мокрых бляшках(если это так можно назвать). До этого пила 2 дня отвар с Ла.
Добрый день! 5 дней назад пломбировали зуб, в конце слетел шлифовальный диск и рассек щеку слева, далее прибежал хирург и мне зашили щеку. На щеке синяк отек почти прошел, а вот чувство онемения губы в левом углу не проходит, даже шепелявлю. Подскажите, как быть и пройдет ли? Очень не комфортно. Спасибо.
После удара по лицу осталось онемение над верхней губой, простреливающие боли в носогубной области. Отдает иногда в зубы. Синяки почти прошли. Но онемение беспокоит, подскажите что делать и к кому обратиться?
Почему немеет лицо, часть лица? Причины
Онемение лицевой части является неприятным симптомом. Человек ощущает покалывание, снижается чувствительность. В тяжелых случаях наблюдается отек, в области лица сильно жжет, невозможно контролировать лицевые мышцы. Онемение может протекать в легкой и тяжелой форме. Если вовремя не принять меры, все закончится параличом лицевой части.
- Заболевание лицевых сосудов или нервов. Когда симптоматика распространяется на другие части тела, у вас проблемы с центральной нервной системой.
- Паралич нерва лица возникает как последствие вируса, инфекции – герпеса, менингита. При нем нерв воспаляется, после наблюдается онемение языка, лица и губ.
- Склероз относится к аутоиммунному заболеванию, при нем разрушается защитная оболочка нервов. Больной страдает от онемения лица, конечностей, шеи.
- Невралгия тройничного нерва появляется, когда сдавливается или раздражается тройничный нерв в черепе. Такое происходит впоследствии травмы при спайках. Также вызвать онемение может опухоль, расширенные вены, артерии в области лица. Спровоцировать онемение лицевой части может воспалительный процесс в носу, ротовой полости. Кроме того, что немеет лицо, пациент жалуется на сильную боль около ушей, носовых пазух, глаз.
- Инсульт появляется, когда разрываются и закупориваются кровеносные сосуды. Мозг страдает от кислородной недостаточности. В области лица ощущается онемение и покалывание.
- Ущемление лицевого нерва провоцирует онемение из-за того, что повреждается, раздражается глазной, нижнечелюстной, верхнечелюстной нерв.
- Опоясывающий лицевой лишай. Кроме онемения на лице появляется сыпь, зуд. Может беспокоить сильная головная боль, озноб.
Неметь лицо может из-за нехватки витамина В, натрия, кальция. Симптом является последствием сильного стресса, депрессии. Иногда онемение относят к побочному действию некоторых лекарственных препаратов. У некоторых больных кожа лицо начинает неметь перед мигренью, панической атакой. Чаще всего онемение возникает ночью во сне, когда человек долгое время спит в неудобном положении.
Лечащий доктор назначает полное обследование с целью – выяснить основную причину появления этого опасного симптома. Первым делом проверяется тройничный нерв, для этого делают рентген черева, слухового отверстия, носоглотки. Также дополнительно может потребоваться УЗИ сосудов, МРТ, КТ.
Обязательно назначаются серологические реакции на сифилис. ЭМГ назначается для выяснения, в каком состоянии находится глазной и лицевой нерв. В том случае, если вышеописанные методы не дали результата, пациента направляют к ЛОР-врачу для обследования заднего отдела полости носа. Когда ЛОР-врач не выявляет патологию, ставится диагноз нейропатия тройничного нерва.
Курс терапии будет зависеть от причины, которая вызвала онемение лица. Когда человек просыпается утром и чувствует, что у него онемело лицо, нужно восстановить кровообращение в этой части. Для этого растирается пораженная кожа.
Нужно срочно вызывать скорую помощь, если у человека кроме лица немеют конечности, он теряет подвижность в них, после сильно ослабевает, беспокоит долгое время головокружение.
Тревожной симптоматикой является неконтролируемое опорожнение кишечника, мочевого пузыря. Когда онемение возникает в результате травмы шеи, спины, головы, необходима срочная госпитализация.
Когда лицо немеет из-за того, что не хватает витаминов, лечащий доктор назначает определенные микроэлементы, чаще всего это витамины группы В. При рассеянном склерозе, необходимо принимать некоторое время антибиотики.
Дополнительно советуют обратить внимание на такие методы избавления от онемения:
Облегчить симптоматику при невралгии тройничного нерва можно, используя противовоспалительные и болеутоляющие препараты. Чаще всего назначается Преднизолон. Дополнительно необходимо выполнять гимнастику для лица. Советуют при онемении протереть кожу лица спиртом. В дальнейшем, чтобы оградить себя от этой проблемы, избегайте сквозняка, переохлаждения, обратите внимание на свое питание, оно должно быть богато на витамины. У некоторых немеет лицо в результате холодовой аллергии, в данном случае нужно позаботиться об утеплении кожи лица.
- Акупрессура помогает воздействовать на точки лица с помощью пальцев, так они активизируются.
- Акупунктура представляет собою иглоукалывание. С его помощью можно ввести определенные лекарственные препараты.
- Ультрафонофорез дает возможность с помощью ультразвуковых волн ввести в подкожные клетки лекарственные препараты, которые помогут избавиться от онемения лица.
Вышеописанные процедуры благоприятно воздействуют на кожу, восстанавливают кровообращение, лимфатический отток в коже, так можно полностью избавиться от онемения лица.
Обратите внимание, что онемение лица может быть спровоцировано серьезным заболеванием, поэтому необходима своевременная диагностика. Чтобы предотвратить онемение лицевой части, необходимо полноценно питаться, заниматься гимнастикой, высыпаться, как можно больше дышать свежим воздухом. Также старайтесь постоянно двигаться, следите за состоянием опорно-двигательной системы, кровоснабжением тканей. Немаловажное значение имеет рацион питания, в нем должна быть пища богатая на витамин В, минеральные вещества.
Итак, онемение лица может быть вызвано разными причинами. Важно вовремя обратить внимание на симптом, проконсультироваться со специалистом, он подберет эффективные методы лечения. Следите за своим образом жизни. Легче предупредить онемение, чем избавляться от него. К онемению нужно относиться серьезно, оно может привести к тяжелым последствиям – к параличу и потере чувствительности.
Онемела половина рта, губы
Кэтти. пишет:
Спасибо, лечусь smile:-)
Я ужу в темке выше про комок в горле сероглазке писала, тоже было похожее на невроз, а потом перешел в парез лицевого нерва. Вот и дотянула . Так что лечитесь, не нервничайте, позитива побольше, театр, гости, все что угодно, что радует! Природа успокаевает, романы любовные читайте, а еще бананы кушайте, самый лучший природный антидепрессант! Я их многоооооооо ела. Выздоровливайте! flow*
Я ужу в темке выше про комок в горле сероглазке писала, тоже было похожее на невроз, а потом перешел в парез лицевого нерва. Вот и quo.
Кэтти. пишет:
Много ем и не могу остановиться smile:о
Это пройдет потом! Сначала очень есть хочется, я даже ночью в холодильник лазила, все время что-то пожевать была охота. Это может и от витаминов аппетит улучшается, может от улучшения самочуствия. А витамины Вам пить назначили или уколы? Мне назначали мильгамму хороший ккомплекс витаминов группы В, но болезненные очень!
Это пройдет потом! Сначала очень есть хочется, я даже ночью в холодильник лазила, все время что-то пожевать была охота. Это может и от витаминов аппетит улучша.

Постгерпетическая невралгия – это наиболее частое осложнение опоясывающего лишая. Болезнь хотя и не опасна для жизни человека, но очень мучительна. Постгерпетическая невралгия не дает человеку спать, работать, вызывает депрессию и резко снижает качество жизни. Теоретически она может возникнуть после любого эпизода опоясывающего лишая, хотя имеются некоторые предрасполагающие факторы. Длительность заболевания различна: в среднем она составляет около 12 месяцев, но в части случаев эта патология может сохраняться годами. Для лечения заболевания используют различные группы препаратов. В настоящее время предпочтение отдают антиконвульсантам. В этой статье мы поговорим о причинах возникновения постгерпетической невралгии, симптомах и методах лечения.
Постгерпетическая невралгия относится к целому классу болевых ощущений: невропатической боли, которая имеет свои особенности. Так вот, среди всех существующих видов невропатической боли постгерпетическая невралгия занимает 3-е место по распространенности, уступив пальму первенства только лишь болям в нижней части спины и диабетическим болям.
Опоясывающий герпес — что это?

Опоясывающий герпес длится около 3-4-х недель. Болезнь характеризуется появлением на коже пузырьков, которые затем подсыхают и образуют корочки. Когда корочки отпадают, остается пигментация на некоторое время. Высыпания располагаются в зоне пораженного нервного ганглия: в виде поперечных полос на туловище, продольных полос на конечностях и в зоне иннервации черепно-мозговых нервов на лице и голове. При этом само появление сыпи и все стадии ее развития сопровождаются зудом, жжением, болями различной интенсивности и характера (стреляющими, сверлящими, тупыми и ноющими, жгучими и так далее), а также повышением температуры и интоксикацией. При благоприятном исходе опоясывающий лишай проходит бесследно. В некоторых же случаях он оставляет после себя постгерпетическую невралгию. Когда же она возникает и почему? Давайте выясним.
Причины постгерпетической невралгии

В медицине принято считать, что постгерпетическая невралгия возникает в результате воспалительного процесса в нервных ганглиях и периферических нервах. Воспаление провоцирует размножающийся вирус. Нарушается взаимодействие и разумный баланс между болевыми и противоболевыми системами в организме, страдает механизм контроля над возбудимостью болевых нейронов центральной нервной системе.
Однако невралгия осложняет не все случаи опоясывающего лишая. Факторами риска для ее развития считают:
- пожилой возраст. По статистике частота возникновения постгерпетической невралгии у лиц старше 60 лет составляет 50%, то есть каждый второй случай заканчивается мучительно для больного. В то время как в возрастной группе от 30 до 50 лет это осложнение встречается с частотой 10%. После 75 лет болезнь поражает 75% пациентов. Цифры говорят сами за себя. Предположительно, основную роль в этом играет способность к регенерации (то есть заживлению), быстрой ликвидации воспалительного процесса у молодых лиц и снижение иммунитета в пожилом возрасте;
- место расположения сыпи. Постгерпетическая невралгия чаще развивается при локализации сыпи на туловище;
- массивность высыпаний. Чем больше площадь поражения, тем вероятнее развитие невралгии. Косвенно это может быть связано с низким иммунным ответом, неспособностью организма локализовать поражение одним-двумя ганглиями;
- выраженность болевого синдрома в остром периоде (в периоде появления сыпи). Чем сильнее боли в этом периоде, тем выше вероятность развития постгерпетической невралгии;
- время начала приема противогерпетических средств, блокирующих размножение вируса. Чем позже начато специфическое лечение, тем выше вероятность развития осложнения.
Отдельно от этого списка стоит отметить более частое возникновение постгерпетической невралгии у лиц женского пола, что пока не имеет объяснения.
Симптомы постгерпетической невралгии
Под постгерпетической невралгией принято понимать боль, сохраняющуюся после заживления высыпаний. Боль может ощущаться больным от 3-4-х недель до нескольких лет. В среднем, этот вид невропатической боли существует около года.
Какой характер носит боль? Она может быть нескольких видов:
У одного больного могут наблюдаться все три типа боли одновременно.
Боль распространяется по ходу пораженных нервных проводников, то есть ощущается там, где была локализована сыпь, хотя на коже при этом нет никаких проявлений.
Помимо болей, в пораженной области могут возникать и другие сенсорные ощущения, которые, тем не менее, также доставляют неприятные ощущения. Это могут быть:
Обычно пораженная область обладает повышенной чувствительностью к любым прикосновениям (хотя при этом может ощущаться онемение самой кожи).
Хотя основным проявлением болезни является только лишь боль, она вызывает изменения в других сферах жизни человека, нанося ему вред. Болевые ощущения провоцируют:
- снижение физической активности;
- бессонницу;
- хроническую усталость;
- снижение аппетита и, в связи с этим, даже массы тела;
- состояние тревоги и постоянного беспокойства, что в ряде случаев заканчивается депрессией;
- снижение социальной активности.
Как видим, постгерпетическая невралгия приводит к снижению качества жизни больного человека. Поэтому необходимо с ней активно бороться. Для этого прибегают к помощи лекарственных средств.
Лечение постгерпетической невралгии
Для того, чтобы уменьшить риск возникновения постгерпетической невралгии, необходимо начать лечение опоясывающего лишая противогерпетическими препаратами (из группы Ацикловира) в течение первых 72 часов от начала заболевания. Таким способом блокируется активное размножение (а значит, и распространение) вируса и уменьшается площадь высыпаний. Следовательно, устраняются факторы риска постгерпетической невралгии, на которые возможно повлиять.
На сегодняшний день для борьбы с постгерпетической невралгией используют следующие средства:
- антиконвульсанты;
- трициклические антидепрессанты;
- пластыри с лидокаином;
- капсаицин;
- опиоидные анальгетики.
Обычные анальгетики и нестероидные противовоспалительные средства (Ибупрофен, Диклофенак, Нимесулид и другие) являются неэффективными в борьбе с невропатической болью.

Из этой группы препаратов применяют Габапентин (Габагамма, Тебантин, Нейронтин, Конвалис, Катэна) и Прегабалин (Лирика, Альгерика). Особенностью применения Габапентина является необходимость титрования дозы до эффективной. Это выглядит следующим образом: в первый день приема доза составляет 300 мг 1 раз вечером; во второй – по 300 мг утром и вечером; в третий — по 300 мг 3 раза в день; четвертый, пятый, шестой день – утром 300 мг, днем 300 мг, вечером 600 мг; седьмой, восьмой, девятый, десятый день – утром 300 мг, днем 600 мг, вечером 600 мг и так далее по нарастающей. Обычно эффективная доза составляет 1800-3600 мг/сутки. Когда боль прекратится, человек должен принимать поддерживающую дозу около 600-1200 мг/сутки. Прегабалин назначается в дозе 150-300 мг/сутки, разделив дозу на 2-3 приема. Эти препараты очень хорошо переносятся, редко вызывают побочные эффекты (головокружение, сонливость), что немаловажно для людей пожилого возраста, имеющих сопутствующие заболевания. Недостатком можно считать их относительную дороговизну.
Из этой группы принято использовать Амитриптилин и Нортриптилин. Причем у пожилых людей предпочтительнее использовать Нортриптилин ввиду его лучшей переносимости. Они показаны больным с сопутствующими психическими расстройствами (депрессией). Доза Амитриптилина составляет от 12,5 до 150 мг/сутки, Нортриптилина – от 25 до 100 мг/сутки. Следует иметь в виду, что данные препараты противопоказаны при инфаркте миокарда, гипертрофии предстательной железы, глаукоме. Поэтому их назначение требует внимательного изучения анамнеза жизни пациента и учета состояния здоровья в целом.

Такие пластыри стали довольно популярными в последнее время благодаря легкости использования и исключительно местном применении. Пластырь (Версатис) наклеивается на пораженную область и оставляется на 9-12 часов. Максимальное количество пластырей, которое можно использовать в течение суток – три. Помимо непосредственного обезболивающего действия, пластырь защищает кожу от внешних воздействий (прикосновений, трения одежды), что само по себе уменьшает боль. Достоинством пластырей является отсутствие системных эффектов, поскольку лидокаин всасывается местно, практически не оказывая влияния на другие органы и ткани.
Капсаицин – это вещество, получаемое из красного острого перца. Используется в виде мази (капсаициновая мазь, Никофлекс и другие). Подходит далеко не всем, поскольку само по себе нанесение мази может сопровождаться значительным жжением. Механизм действия препарата основывается на истощении болевых импульсов, то есть фаза обезболивания наступает не сразу. Мазь необходимо наносить 3-5 раз в день.
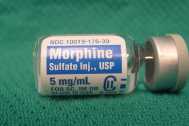
Этой группой препаратов стоит, по возможности, пользоваться ограниченно. В основном эта линия средств назначается при нестерпимых болях на небольшой промежуток времени и, конечно, только врачом. Возможна их комбинация с Габапентином или Прегабалином. Наиболее часто из этой группы лекарств применяют Оксикодон, Трамадол, Морфий, Метадон.
Еще одним средством, но уже немедикаментозной помощи при постгерпетической невралгии считается иглорефлексотерапия. В ряде случаев она может самостоятельно помочь в избавлении от мучительных болей.
Существуют также народные методы лечения постгерпетической невралгии. Наиболее распространенными из них считаются:
- растирки из сока черной редьки;
- растирки из чесночного масла (например, 1 ст. л. масла развести в 500 мл водки, втирать 2-3 раза в день);
- травяные компрессы (из листьев полыни, герани);
- мази на основе прополиса и пчелиного воска.
Следует сказать, что для лечения постгерпетической невралгии часто приходится комбинировать различные методы, поскольку при отдельном использовании они дают недостаточный эффект.
Постгерпетическая невралгия относится к тем заболеваниям, которые легче предупредить, чем лечить. Конечно, не всегда это возможно, но своевременно начатое лечение опоясывающего герпеса в большинстве случаев помогает избежать этого мучительного осложнения. Следует помнить также, что постгерпетическая невралгия часто заканчивается выздоровлением и очень редко сохраняется на многие годы, поэтому при возникновении симптомов постгерпетической невралгии не стоит отчаиваться. Время и грамотное лечение сделают свое дело, и болезнь отступит.
Боли невропатического характера, сохраняющиеся в течение продолжительного периода после эпизода герпетической инфекции с локализацией высыпаний на туловище, голове или конечностях человека, негативно сказываются на его общем состоянии. При благоприятном течении невралгия, вызванная опоясывающим герпесом, проходит самостоятельно. В специфической терапии нуждаются пациенты с выраженными болями, не проходящими на протяжении продолжительного времени после заживления кожи.

Что такое
Постгерпетическая невралгия (невралгия после опоясывающего лишая, код по МКБ-10 — В02.2) — это болевой синдром, развивающийся в результате осложненного течения Herpes zoster и возникающий в зоне проекции поврежденных вирусом нервов.
Опоясывающий лишай развивается при переходе в активное состояние вируса герпеса 3 типа, пожизненно сохраняющегося в нервных клетках человека, переболевшего такой патологией, как ветрянка или ветряная оспа.
Поздние невралгические боли появляются у 10-20% перенесших герпес зостер из-за глубокого проникновения вируса, частично разрушающего нервные волокна. Чаще всего невропатия после опоясывающего лишая возникает у пожилых людей. В группу риска также попадают люди с пониженным иммунным статусом.

Симптомы
Герпетическая невралгия проявляется следующими признаками:
- ощущение сильного жжения;
- кожный зуд;
- парестезия — онемение участка кожи;
- повышенная чувствительность к прикосновениям или перепадам температур;
- сильная боль.
Болевые ощущения локализуются в местах, где были сосредоточены высыпания. Боли условно разделяются на 3 типа:
- постоянные тупые давящего глубинного характера;
- периодически возникающие простреливающие;
- внезапные (аллодинические), возникающие в качестве неадекватного ответа на малейшее прикосновение (например, трение об одежду).
К этим проявлениям со временем присоединяются:
- Общеинфекционные признаки — лихорадочное состояние, повышенная утомляемость, увеличение лимфатических узлов.
- Неврологические нарушения — головная боль, бессонница, депрессивное состояние, апатия, повышенная тревожность и раздражительность.
Причины
К продолжительным болям после опоясывающего герпеса приводят повреждения периферических нервов (включая спинномозговые) и заднекорешковых ганглиев, разрушающихся из-за длительного воспаления. В результате поражения нервных проводников нарушается процесс передачи импульсов, поступающих в головной мозг. Искажение сигналов, поступающих с поверхности кожи, вызывает потерю чувствительности или выраженные боли, сохраняющиеся до восстановления нормальной структуры поврежденных инфекцией нервов.
Лечение
При отсутствии адекватных терапевтических мероприятий боли после герпеса принимают хронический характер. Обратиться к врачу стоит, если они не проходят в течение месяца после заживления герпетических высыпаний. Универсального плана лечения этой патологии не существует, подбор медикаментов и физиотерапевтических процедур осуществляется врачом на основании клинической картины заболевания, возраста пациента и наличия у него сопутствующих нарушений.
Предположительный диагноз ставится неврологом по описанию характерных симптомов. Для подтверждения вирусной этиологии заболевания рекомендуется анализ на наличие в крови антител к вирусу герпеса 3 типа. Дополнительные инструментальные обследования — УЗИ нервов, МРТ позвоночника, электронейрография — проводятся в рамках дифференциальной диагностики и определения точной локализации травмированных нервных окончаний.
Для того чтобы снять боль и ускорить восстановление после опоясывающего герпеса, пациенту назначаются следующие лекарственные средства:
- Антидепрессанты. В минимальной дозе лекарства, предназначенные для снятия депрессивных состояний, уменьшают болевые ощущения и стабилизируют психику человека. Доза и кратность приема антидепрессантов определяются врачом, поскольку превышение допустимой нормы и длительности применения подобных лекарственных средств приводит к развитию побочных эффектов: сонливости, внезапных приступов головокружения, иссушения слизистых рта.
- Антиконвульсанты. Высокую эффективность в лечении нейропатических болей показали препараты Прегабалин и Габапентин. Схема приема противосудорожных лекарств корректируется в ходе курса терапии, продолжающегося от 2 недель до 1 месяца. Доза подбирается индивидуально: повышается при неэффективности препарата и снижается, если больной жалуется на отечность ног или уменьшение концентрации внимания.
- Местные анестетики. Для того чтобы обеспечить поступление анальгезирующих веществ непосредственно к пострадавшим окончаниям, назначается мазь, крем или пластырь. Предпочтение отдают лидокаиновым пластинам, поскольку они не только снимают боль, но и защищают зону поражения от внешних раздражителей — случайных прикосновений или трения об одежду.
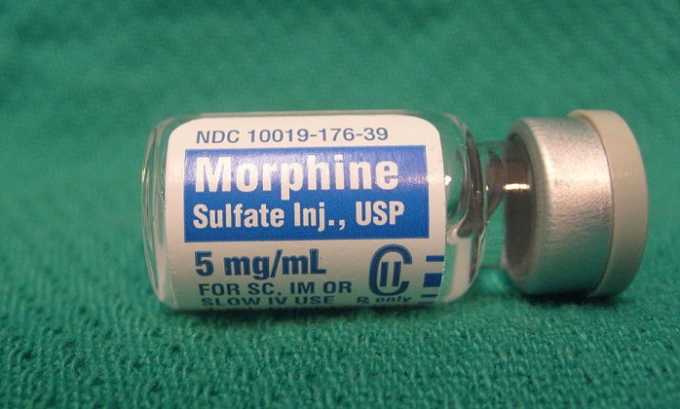
- Опиоидные обезболивающие препараты. Если пациент жалуется на нестерпимые боли, в комбинации с антиконвульсантами допустимо применение Трамадола, Морфина или других наркотических анальгетиков. Краткосрочное применение опиоидных анальгетиков возможно только под врачебным контролем.







Капсаициновые мази, кремы и пластыри также показали высокую эффективность в борьбе с невралгическими болями, но сейчас они используются редко. В состав этих лекарственных средств входит красный острый перец, поэтому до того, как они дадут обезболивающий эффект, пациент чувствует сильное жжение в месте нанесения, сохраняющееся до полного истощения болевых импульсов.
При неэффективности местной терапии и орального приема анестетиков купировать болевой синдром помогает введение в эпидуральное пространство позвоночника кортикостероидных препаратов. Эпидуральная блокада обеспечивает поступление действующего вещества непосредственно к поврежденным нервам. Преимуществами методики считаются:
- быстрое наступление терапевтического эффекта;
- максимальная концентрация препарата в области поражения;
- комплексное воздействие на центральную и периферическую нервные системы.
Медикаментозная терапия может быть дополнена применением средств народной медицины. По отзывам людей при невралгиях, вызванных осложненным течением опоясывающего лишая, уменьшить боль помогают:
- Растирки спиртовой чесночной настойкой или соком черной редьки.
- Прикладывание компрессов, сделанных на основе целебных отваров полыни или герани.
- Нанесение мазей, в состав которых входит пчелиный воск или прополис.
Избавиться от бессонницы и головной боли помогут целебные настои сон-травы, плауна булавовидного, ивовой коры, которые готовятся горячим или холодным методом. Растительные средства принимаются трижды в день на протяжении всего медикаментозного курса.

Принимая решение лечиться в домашних условиях, следует обсудить вопрос о целесообразности применения народных средств с врачом. Использование настоек и аппликаций на растительной основе без приема медикаментов и физиотерапевтических процедур, рекомендованных неврологом, не принесет ожидаемого терапевтического эффекта.
Санаторно-курортное лечение показано по завершении курса медикаментозной терапии и направлено на закрепление эффекта, достигнутого в ходе его реализации. В период пребывания в пансионате для улучшения состояния больного рекомендуются:
- минеральные ванны, успокаивающие нервную систему и способствующие скорейшему восстановлению поврежденных тканей;
- физиопроцедуры, нормализующие обменные процессы;
- лечебный массаж, восстанавливающий местное кровообращение в зоне поражения;
- лечение грязями (назначается с учетом противопоказаний, которые могут возникнуть в связи с пожилым возрастом).

При лечении невралгических болей в санаторных условиях показано применение следующих физиотерапевтических методов:
- иглоукалывание;
- дарсонвализация;
- светотерапия (применима даже в период обострения);
- электрофорез с витаминами группы В или обезболивающими лекарствами;
- индуктометрия;
- лазеротерапия.
Также во время пребывания в санатории рекомендованы занятия лечебной физкультурой, плаванием или аква-аэробикой, направленные на общее укрепление организма.
В рамках профилактики осложненного течения опоясывающего лишая и предупреждения развития невралгии с первых дней появления характерных герпетических высыпаний назначается прием противовирусных препаратов — Ацикловира и Валацикловира.
Применяемые в течение первых трех суток после появления сыпи, они снижают активность вируса, тем самым уменьшая вероятность его глубокого проникновения и разрушения нервных волокон.
В качестве профилактики болей после опоясывающего герпеса применяется вакцинация (подробнее тут):
- Против ветрянки. Рекомендуется детям и взрослым, никогда не болевшим этой патологией. Благодаря вакцине вырабатывается иммунитет к вирусу, снижаются риски заболеть ветрянкой, а если заражение все же произошло, патология проходит в легкой форме и не вызывает осложнений.
- Против опоясывающего лишая. Прививка рекомендуется людям старше 60 лет, болевшим ветрянкой. Введение зостер-вакцины противопоказано людям со сниженным иммунитетом (прошедшим курс онкологического лечения, ВИЧ-инфицированным).
Читайте также:


