Терапия гкс при лишае

Красный плоский лишай (КПЛ) – хроническое заболевание кожи и слизистых оболочек, этиология которого до настоящего времени остается неясной. Изолированное поражение слизистой оболочки полости рта (СОПР) КПЛ по данным различных авторов колеблется от 13,5 до 77%, а клиническая картина имеет существенные отличия от проявления его на коже. Поиск причины возникновения КПЛ вызывает затруднения, т.к. практически всегда заболевание возникает на фоне соматической патологии (заболевания желудочно-кишечного тракта, печени, сахарный диабет) [1, 5, 9]. Местные факторы в полости рта (гальваноз, кандидоз, несанированная полость рта) могут быть, как причиной КПЛ, так и отягощать течение уже возникшего заболевания. В связи с неясной этиологией и особенностями проявления КПЛ в полости рта, многообразием предлагаемых лекарственных препаратов необходим серьезный подход к выбору и назначению того или иного препарата с учетом индивидуальных особенностей пациента [2].
Из этого вытекает актуальность выбора показаний к назначению лекарственных препаратов с учетом различных форм КПЛ и сопутствующей соматической патологии.
Цель данного исследования: оценить эффективность предлагаемых схем лечения КПЛ.
· выяснить процент обращений по поводу КПЛ;
· выяснить наличие соматической патологии;
· оценить состояние полости рта;
· провести сравнительный анализ эффективности лечения КПЛ.
Материалы и методы исследования
За период времени 2010 – 2013 годы нами проконсультировано 682 пациента с заболеваниями слизистой оболочки полости рта. КПЛ диагностирован у 74 больных, что составляет 10,8%. Явления гальванизма отмечены у 97 пациентов (14,2%). Возраст пациентов колебался от 50 до 85 лет. Значительно чаще КПЛ диагностирован у женщин – 65, у мужчин – 9 (рис. 1,2).
Всем пациентам проводилось тщательное обследование. Уточнялись жалобы и анамнез заболевания, собирались сведения о сопутствующих заболеваниях, объективное обследование включало осмотр полости рта (зубов, зубных рядов, прикуса, слизистой полости рта). Проводилась оценка полноценности зубных протезов и пломб, определялись микротоки (ЭДС) в полости рта с помощью мультиметра (MASTECHMY-65). При необходимости пациентам проводились лабораторные методы исследования – клинический анализ кров, биохимический анализ крови на содержание глюкозы, исследование ЖКТ.
После постановки диагноза всем пациентам назначалось адекватное лечение в зависимости от состояния соматического и стоматологического статуса.
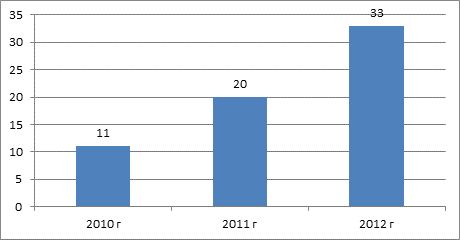
Рис. 1. Частота обращений по поводу красного плоского лишая
и их обсуждение
У всех больных без исключения обнаружена та или иная соматическая патология: гастрит, гепатит, панкреатит, гипертоническая болезнь, сахарный диабет. Синдром Гриншпана диагностирован у 6 больных. Всего у трех больных выявлены проявления КПЛ на коже рук, волосистой части головы, ногтях. Достаточно часто отмечено неблагополучие в полости рта: заболевания пародонта, зубные отложения, кариес зубов, явления гальваноза. Наиболее упорное течение, плохо поддающееся лечению, отмечено у больных с эрозивно-язвенной формой КПЛ, синдромом Гриншпана, на фоне гальванизма.[4] Лечение пациентов с типичной формой КПЛ и экссудативно-гиперемической, как правило, не вызывает трудностей. Эрозивно-язвенная форма КПЛ трудно поддается лечению, требует более длительного времени и часто рецидивирует.
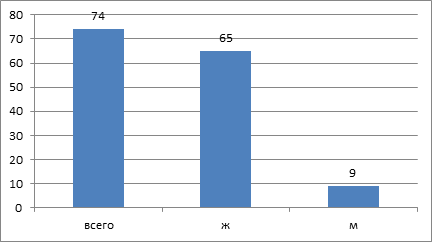
Рис. 2. Частота обращений по поводу красного плоского лишая в зависимости от пола
При составлении плана лечения типичной формы КПЛ учитывалось, что заболевание имеет аутоиммунную природу с нарушением локальных иммунных механизмов, всегда присутствует психоэмоциональный фактор, гистологически – эпителий кератинизирован, в сосочковом слое – диффузный лимфоцитарный инфильтрат, отечность базальной мембраны [6,8,10]. Местное лечение проводилось по общепринятой схеме: санация полости рта; обезболивающие средства – холисал, камистад; эпителизирующие – аевит, тыквеол, масло шиповника, солкосерил. Хороший эффект для ускорения эпителизации, уменьшения сухости и жжения во рту дает назначения ротовых ванночек с льняным маслом, маслом расторопши. Выбор нами данного метода обуславливается их антиоксидантными и улучшающими микроциркуляцию эффектами, а также отсутствием запаха, вкуса, цвета (в отличие от аекола). Масло расторопши оказывает ранозаживляющее, противоязвенное, обезболивающее, органопротекторное, противорадиационное и общеукрепляющее действие. В связи с этим, мы рекомендовали нашим пациентам применение внутрь по 10 капсул 3 раза в день во время еды в течение месяца (при отсутствии противопоказаний).
При назначении антигистаминных препаратов предпочтение отдавали следующим: кларитин, зиртек, эриус в связи с отсутствием седативного и снотворного эффекта.
Для снятия психоэмоционального напряжения назначали Ново-Пассит по 1 таблетке 3 раза в день, глицин по 1 таблетке сублингвально 2 раза в сутки, экстракт пустырника или валерианы по 1 таблетке 2 раза в день. Транквилизаторы и антидепрессанты при необходимости назначал невропатолог.
Среди большого арсенала поливитаминных комплексов отдавали предпочтение "Алфавит" в связи с тем обстоятельством, что в нем учитывается принцип совместимости отдельных витаминов и указанием процента суточной дозы. Особо необходимые витамины при лечении КПЛ (витамины А, В, никотиновая кислота) в данном комплексе присутствуют и составляют 100% суточной дозировки.
Из современных иммуномодулирующих препаратов наибольший интерес вызывает ликопид в связи с непродолжительностью применения – сублингвально по 1 таблетке (1 мг) в течение 7 – 14 дней. Основанием для выбора данного иммунокорректора является широкая фармакологическая активность (иммунорегулирующая, противовоспалительная и стимулирующая процессы регенерации), а также удобством в применении (курс лечения 7 – 14 дней, мягкое действие, таблетированная форма препарата). Назначение имудона не давало ощутимых результатов. Возможно это связано с нерегулярным выполнением рекомендаций (6 – 8 таблеток в течение 20 дней).
В результате комплексного лечения больных КПЛ улучшалось общее самочувствие, уменьшались неприятные ощущения, исчезали участки гиперкератоза или значительно уменьшались. Как правило, этого комплекса было достаточно для получения хорошего эффекта. Однако, в некоторых случаях приходилось назначать дополнительно другие препараты. В связи с тем, что одной из причин возникновения КПЛ может быть грибковая флора [1,3] при недостаточной эффективности проводимого лечения мы назначали гризеофульвин (во время еды по 1 таблетке 0,125 4 раза в день в течение 2 – 4 недель). Гризеофульвин оказывает фунгистатическое действие на разные виды дерматофитов и считается одним из основных средств при лечении больных дерматомикозами. Следует помнить, что применение препарата противопоказано при болезнях кроветворения, печени, почек, злокачественных новообразованиях, беременности. Уже на второй – третий день после приема препарата наступало улучшение, к концу первого курса лечения исчезали очаги гиперкератоза. Таким образом, можно рекомендовать назначение гризеофульвина при отсутствии выраженного эффекта терапии КПЛ по общепринятым схемам. Назначение других препаратов (делагил, плаквенил, глюкокортикоиды) при лечении типичной формы КПЛ, как правило, не требовалось.
Лечение экссудативно-гиперемической и эрозивно-язвенной формы КПЛ вызывает определенные трудности. В план лечения таких пациентов включали дополнительные методы и средства, как для местного, так и для общего лечения. С целью исключения инфицирования назначали 0,01% раствор мирамистина для полоскания полости рта. Эрозированные поверхности обрабатывали ферментами (трипсин, химотрипсин), с последующей аппликацией кератопластических препаратов или инъекцией под очаг поражения. Очень хороший эффект дают инъекции 1% раствора никотиновой кислоты, хонсурида. Никотиновая кислота, участвуя в окислительно-восстановительных процессах, способствует заживлению ран и язв, оказывает сосудорасширяющее действие, способствует общему оздоровлению. Хонсурид (действующее вещество – хондроитинсерная кислота) – является высокомолекулярным мукополисахаридом, участвует в построении основного вещества соединительной ткани, тем самым способствуя ускорению эпителизации эрозий и язв.
В план общего лечения пациентов с эрозивно-язвенной формой КПЛ включали дополнительно плаквенил, преднизолон. Плаквенил оказывает тормозящее действие на синтез нуклеиновых кислот, на активность некоторых ферментов, на иммунологические процессы [2]. По типу действия сходен с делагилом, хингамином, однако, основным преимуществом его является лучшая переносимость. Плаквенил назначали по 1 таблетке 2 раза в день в течение 2 недель. Как показали наши наблюдения, препарат хорошо переносился, достаточно эффективен, за данный период полностью исчезали симптомы воспаления, наступала эпителизация эрозий. Добавление преднизолона в дозе 10 – 20 мг в течение 10 дней значительно улучшало эффект лечения. Преднизолон активно действует на углеводный и белковый обмены, оказывает противовоспалительное, десенсибилизирующее, антиаллергическое действие. В большинстве случаев за этот период времени эрозивно-язвенная форма КПЛ трансформировалась в экссудативно-гиперемическую, а далее в типичную. При назначении преднизолона следует помнить о побочных эффектах препарата, возможных противопоказаниях, следить за картиной крови, артериальным давлением, содержанием глюкозы в крови и состоянием психики. Если процесс излечения затягивался, мы назначали гризеофульвин, что улучшало эффект лечения (рис. 3,4).
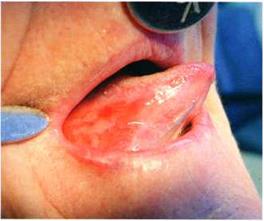
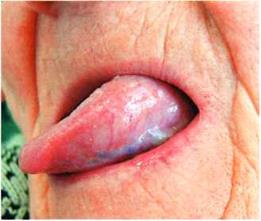
Рис.3. Состояние слизистой языка до (а) и после лечения (б)
Следует отметить, что в случае возникновения КПЛ на фоне гальваноза, рано или поздно наступает рецидив заболевания, если не устранить причину. Нами отмечены также рецидивы заболевания в случае возникновения стрессовых ситуаций, обострения общесоматической патологии, погрешностей в питании.
Другие формы КПЛ – буллезная, гиперкератотическая и атипичная встречаются крайне редко и нами за период наблюдения не выявлены.
Проведенное исследование показывает, что в последние годы отмечается тенденция к увеличению пациентов с КПЛ (10,8%), особенно на фоне гальваноза (14,2%).
Полученные результаты подтверждают тот факт, что КПЛ не существует изолированно, а протекает на фоне соматической патологии, что следует учитывать при составлении плана лечения пациентов с КПЛ. В связи с чем, необходим индивидуальный подход в выборе схемы лечения КПЛ с учетом фармакологического действия препарата, побочных эффектов, ответной реакции организма на назначаемое лечение.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
На основании собственных исследований и данных литературы представлены сведения о многообразии клинических форм и синдромов красного плоского лишая, связи его с висцеральными заболеваниями. Показано, что в основе патогенеза лежат иммунометаболические нарушения – гиперчувствительность замедленного типа.
Обсуждаются вопросы, касающиеся природы дерматоза. Приведены современные методы лечения.
Key words: lichen ruber planus - graft rejection reaction - Little-Lassueur syndrome - antihost graft - immunopathological conflict - skin ultrastructure - genetics - neutrotropic agents - vitamins - PUVA.
Based on their own findings and the data available in the literature, the authors present data on a diversity of clinical forms and syndromes of lichen ruber planus, its relation to visceral diseases. Immunopathological disorders (delayed hypersensitivity) are shown to underline its pathogenesis. The nature of dermatosis are under discusion. Current treatments are presented.
С.И. Довжанский, проф., доктор мед. наук, консультант-дерматолог Саратовского медицинского центра "Здоровье" РАО "Газпром"
Н.А. Слесаренко, проф. кафедры кожных и венерических болезней Саратовского медицинского университета
Prof. S.I.Dovzhansky, MD, Consulting Dermatologist, Saratov Medical Center "Zdorovye", Gazprom Russian Co.
Prof. N.A.Slesarenko, Department of Dermatovenereological Diseases, Saratov Medical University
К расный плоский лишай – один из распространенных хронических дерматозов. В общей структуре дерматологической заболеваемости он составляет до 1,5%, среди болезней слизистой оболочки рта – 35%.
Число больных этим дерматозом неуклонно растет. Чаще стали болеть дети. Красный плоский лишай отличается от многих других дерматозов частотой сочетания с различными соматическими болезнями (хронический гастрит, язва желудка и двенадцатиперстной кишки, билиарный цирроз печени, сахарный диабет и др.). Кроме того, описаны лихеноидные поражения пищевода, желудка, кишечника, мочевого пузыря, эндометрия, что позволяет говорить о многосистемности патологического процесса при красном плоском лишае. Имеются данные, свидетельствующие об идентичности неспецифического язвенного колита и эрозивно-язвенной формы красного плоского лишая. Сочетание дерматоза с пернициозной анемией указывает на общность механизма развития дистрофии кератиноцитов и обкладочных клеток слизистой оболочки желудка.
В соответствии с своременными представлениями о коже как органе иммунитета и в связи с появлением лихеноидных высыпаний при различных аутоиммунных, онкологических заболеваниях, медикаментозных интоксикациях и особенно при реакции отторжения трансплантата (graft versus host Disease, gvhD), возникающей после пересадки органов и тканей, красный плоский лишай привлекает к себе внимание не только дерматологов и стоматологов, но и терапевтов, хирургов, онкологов, трансплантологов.
Красный плоский лишай относится к группе папулезных дерматозов. Наиболее существенным признаком в клинической картине является возникновение узелков – элементов пролиферативного характера эпидермо-дермального происхождения – в основном за счет гипергранулеза в эпидермисе и лимфоцитарного инфильтрата в дерме. Этому заболеванию присущи и другие первичные морфологические элементы – пятнистые, буллезные, веррукозные, эрозивно-язвенные, а также гиперпигментация и атрофия кожи и слизистых оболочек, являющиеся морфологической основой разнообразных атипичных клинических форм заболевания.
В современных классификациях учитываются характер первичного элемента, локализация и расположение (линейный, кольцевидный, монилиформный лишай).
Систематизируя существующие классификации красного плоского лишая, можно выделить: 1) типичную форму – полигональные папулы характерного розового цвета с лиловым оттенком; 2) гипертрофическую – крупные узелки и бляшки с веррукозной поверхностью; 3) атрофическую – с гиперпигментацией или без нее; 4) буллезную – субэпидермальные пузыри; 5) эритематозную – распространенную, вплоть до вторичной эритродермии. Различают локализованный, диссеминированный и генерализованный красный плоский лишай.
Поражение слизистых оболочек (чаще полости рта) встречается у 75% больных с высыпаниями на коже или существующее изолированно (lichen oris); морфологическим проявлением могут быть папулезные, экссудативно-гиперемические, буллезные или эрозивно-язвенные элементы.
Изменения ногтей отмечены у 12 – 20% больных, они бывают при всех формах дерматоза, но наиболее тяжелые поражения возникают при острых распространенных формах (буллезная и эрозивно-язвенная).
Ногтевые пластинки при этом деформируются в виде продольных гребешков, канавок, бороздок, поверхность ногтя становится бугристой, появляется медиальная трещина, пластинка истончается, вплоть до онихолизиса.
Ассоциация красного плоского лишая с другими болезнями позволила выделить ряд синдромов, среди которых отметим два.
Синдром Литтла – Лассюэра характерен высыпанием фолликулярных папул на туловище и конечностях, нерубцовой алопецией подмышечных впадин и лобка и рубцовой атрофией волосистой части головы.
Описанное сочетание красного плоского лишая с сахарным диабетом и гипертонической болезнью в литературе известно как синдром Гриншпана – Потекаева.
Несмотря на многообразие клинических форм, вариантов течения и синдромов красного плоского лишая, диагностика этого заболевания не представляет больших затруднений, так как почти всегда удается обнаружить типичные папулезные элементы полигональной формы с характерным цветом, гладкой поверхностью, пупкообразными вдавлением, поперечной исчерченностью – сеткой Уикхема. Множественные высыпания склонны к группировке и локализуются в "излюбленных" местах: преимущественно на сгибательных поверхностях предплечий, в локтевых сгибах, подмышечных впадинах, нижней части живота, на пояснице, внутренней поверхности бедер, половых органах и голенях. Субъективные признаки – интенсивный зуд.
По течению красный плоский лишай может быть острым (до 1 мес) или подострым (до 6 мес) и длительно протекающим – хроническим без ремиссий или рецидивирующим.
Представляют интерес факты сочетания красного плоского лишая с диффузными болезнями соединительной ткани (дискоидная красная волчанка и склеродермия), причем всегда высыпания красного плоского лишая предшествуют проявлениям аутоиммунных заболеваний.
Гистоморфологическая картина красного плоского лишая с ее типичными дистрофическими изменениями кератиноцитов, вплоть до образования коллоидных телец Сиватта, акантоза (гипергранулеза) и некроза, "пустот", со скоплением Т-лимфоцитов в дерме, разрушением базальной мембраны, проникновением иммунокомпетентных клеток в эпидермис, на которое обратили внимание исследователи прошлых лет, не могли не привести ученых к выводу об участии иммунных механизмов в развитии патологических процессов в коже.
В настоящее время в связи с обострением экологических проблем и возрастанием антигенной нагрузки на организм человека, приводящей не только к функциональным, но и к структурным нарушениям гомеостаза, учитывая существенную роль кожи в защитных механизмах, сдвиги, происходящие в иммунной системе при красном плоском лишае, представляют особый интерес.
Благодаря современным гистологическим, гистохимическим, электронно-микроскопическим, радиоизотопным, иммуноферментным исследованиям удалось выявить ряд закономерностей развития лихеноидно-тканевой реакции как морфологического выражения красного плоского лишая, в основе которой лежат нарушения иммунитета, характеризующиеся главным образом как гиперчувствительность замедленного типа (ГЗТ) – IV тип гиперергической иммунной реакции. А разнообразные клинические формы дерматоза отражают особенности и степень выраженности воспалительных, трофических и регенеративных процессов, обусловленных ГЗТ, в аспекте ее защитной и патологической роли.
Придавая ведущее значение ГЗТ в формировании патологического процесса в коже, необходимо отметить участие биогенных аминов и простагландинов, особенно на ранних этапах возникновения морфологичеcких признаков болезни. Под влиянием провоцирующих факторов риска (психоэмоциональный стресс, травма в широком смысле слова – механичеcкая, химическая, медикаментозная; эндокринные и метаболичеcкие нарушения) повышается чувствительность и восприимчивость клеточных элементов кожи к патогенному действию антигенов и киллеров, увеличивается уровень адреналина в крови и тканях, что способствует усилению активности гистидиндекарбоксилазы (анафилактического фермента), приводящему к повышенному освобождению гистамина, содержание которого в коже, по нашим данным, увеличено в 1,5 – 2 раза; уровень серотонина и брадикинина возрастает в 0,75 раза, что обусловливает повышение проницаемости сосудистой стенки и появление основного субъективного признака – зуда.
Электронно-микроскопическая картина инфильтрата в очаге поражения при красном плоском лишае соответствует основному морфологическому выражению ГЗТ (преобладание Т-клеток, их иммунный характер – крупные гетерохромные ядра, много органелл, различная степень дифференцировки, отсутствие плазматических клеток и их предшественников). Лимфоциты проникают в эпидермис, скапливаются в виде розеток вокруг кератиноцитов, меланоцитов, осуществляют цитопатогенное действие. В инфильтратах обнаруживаются лимфоциты с церебриформными ядрами по типу клеток Сезари.
Об участии гуморального звена иммунитета свидетельствуют данные иммунофлюоресцентного исследования, которые показали, что "центр тяжести" лежит в капиллярах дермо-эпидермального соединения. В зоне базальной мембраны обнаружено отложение IgА, IgG и комплемента. Описаны цитоидные тельца, нагруженные IgM. Существует предположение, что иммуноглобулины, комплемент и фибрин депонируются в коже в результате увеличения сосудистой проницаемости и "утечки" их из циркулирующей крови, однако возможен и синтез отдельных компонентов (комплемента) непосредственно в коже.
Известно, что иммунные нарушения контролируются генетическими механизмами. В настоящее время накоплены данные о наследственной предрасположенности к красному плоскому лишаю. Описаны 70 случаев семейного заболевания этим дерматозом, болели чаще родственники во втором и третьем поколении. Кроме того, имеются положительные корреляции между красным плоским лишаем и частотой определенных антигенов гистосовместимости – системы HLA.
Красный плоский лишай – хроническое воспалительное, иммунозависимое заболевание, имеющее специфические черты, хотя в основе этого дерматоза лежат общебиологические закономерности, присущие всем воспалительным процессам, протекающим со сменой фаз:
I фаза – повреждение клеточных структур эпидермиса и дермы;
II фаза – включение пусковых механизмов с участием медиаторов воспаления и реакцией микроциркуляторного русла дермы;
III фаза – повышение сосудистой проницаемости и миграции клеточных элементов крови;
IV фаза – регенеративные и пролиферативные процессы в эпидермисе и дерме.
Из многообразия предпочитаемых причин заболевания в аспекте этиологии (даже если они являются параэтиологическими) можно выделить три основные группы: I – инфекция (вирус?), о чем свидетельствуют острое начало, хроническое течение, связь обострений с переохлаждением, респираторными вирусными заболеваниями, активацией фокальной инфекции, феномен изоморфной реакции; II – экзогенная стимулирующая нагрузка: химические, лекарственные вещества бытового и профессионального характера; III – стимуляция эндогенного происхождения: собственные метаболиты, возникающие при стрессовых ситуациях, висцеропатиях; мутантные и абберантные клетки.
Лечение. Принимая во внимание сложность патогенеза красного плоского лишая, успех возможен лишь при комплексном и индивидуализированном лечении с использованием современных средств и методов. Важно учитывать условия, способствующие появлению болезни. При этом необходимо устранить факторы риска – бытовые и профессиональные вредности, сопутствующие заболевания, очаги фокальной инфекции. Проводят санацию полости рта, протезирование. Пищевые продукты не должны вызывать раздражение слизистых оболочек рта. Обращается внимание на предшествующее лечение и переносимость лекарственных веществ.
В связи с тем что материальной основой дерматоза являются иммунное воспаление, реакция ГЗТ, коррекция иммунитета приобретает особое значение. Для прерывания кооперативной связи иммунокомпетентных клеток в качестве базисной терапии назначают глюкокортикостероиды в сочетании с производными 4-аминохинолина (гидроксихлорохин, хлорохин), особенно при распространенных и резистентных формах.
Наши наблюдения свидетельствуют об эффективности применения отечественного препарата вилочковой железы крупного рогатого скота – вилозена, оказывающего иммуномодулирующее действие. В остром периоде при наличии интенсивного зуда показаны гистаминовые H1-блокаторы и антисеротониновые препараты и блокаторы кетехоламинов. Наряду с этим назначают седативные средства и антидепрессанты, способствующие нормализации сна и уменьшению зуда.
На метаболические процессы благоприятное действие оказывает витаминотерапия. Витамин А влияет на пролиферацию и дифференциацию кератиноцитов (суточная доза для взрослых – 100 000 МЕ). Ретиноиды – дериваты витамина А (тигазон, неотигазон, этретионат) уменьшают интенсивность воспалительной реакции, влияют на состояние клеточных мембран и нормализуют процессы пролиферации. Более эффективны ретиноиды при поражении слизистой оболочки рта и красной каймы губ. Суточная доза составляет от 25 до 50 мг, лечение продолжается 2 – 3 нед. В последние годы с упехом применяются аналоги витамина А – каротиноиды (препарат феноро), особенно при атипичных формах, в частности эрозивно-язвенной, а также при поражении слизистой рта и половых органов. Более высокие результаты нами получены при назначении феноро (суточная доза – 75 мг) в сочетании с пресоцилом (по 1 таблетке 3 раза в день).
Витамин Е (a-токоферола ацетат), используемый как антиоксидант и ингибитор системы цитохрома Р-450, позволяет при комплексном лечении кортикостероидами снизить суточную дозу и сократить сроки стероидной терапии. Поливитаминный препарат аевит показан больным при длительном хроническом течении болезни, при веррукозных формах и поражении слизистых оболочек.
При хроническом рецидивирующем течении дерматоза показаны средства, улучшающие кислородное обеспечение тканей (цито-Мак, актовегин).
Наружное лечение аппликациями кортикостероидных мазей, растворами и взбалтываемыми смесями с ментолом, анестезином, лимонной кислотой, антигистаминными средствами назначают при интенсивном зуде. Гипертрофические очаги разрушают путем криодеструкции или электрокоагуляции. Эрозивно-язвенные очаги подлежат местной терапии эпителизирующими средствами, в их числе солкосерил, облепиховое масло, масло шиповника.
Из методов немедикаментозной терапии заслуживает внимания фототерапия (субэритемные дозы УФО). В настоящее время с успехом используется метод фотохимиотерпии (PUVA), в основе которого лежит фотохимическая реакция между молекулами фотосенсибилизаторов (пувален, бероксан, псорален), возбужденных длинноволновым УФО, и молекулами-мишенями – нуклеиновыми кислотами, белками и липидами. PUVA-терапия оказывает влияние на иммунные реакции, повреждая иммунокомпетентные клетки в коже. При этом исчезает поверхностный лимфоцитарный инфильтрат в дерме, нормализуется клеточный состав в эпидермисе.
В литературе имеются сообщения о лечении больных красным плоским лишаем лазером.
Из перечисленных средств и методов лишь рациональный их выбор – последовательное этапное (курсовое) применение с учетом индивидуальных особенностей больного, характера течения заболевания – позволяет достичь положительных результатов.
В последнее время все шире используется иммунотропная терапия красного плоского лишая, в том числе с применением экзогенных интерферонов (реаферон, интерлок) и интерфероногенов (неовир, ридостин). Неовир 12,5% назначают внутримышечно по 2 мл 1 раз в 2 – 3 дня, на курс 5 инъекций, ридостин – по 2 мл через 2 дня на 3-й, всего 4 инъекции.
1. Довжанский С.И., Слесаренко Н.А. Красный плоский лишай. Саратов. Издательство СГУ. – 1990. – С. 176.
2. Машкиллейсон А.Л. Красный плоский лишай. В кн.: Заболевания слизистой оболочки полости рта и губ. – М. – 1984. – С. 190–204.
3. Машкиллейсон А.Л., Абрамова Е.И., Петрова Л.В. Лечение больных красным плоским лишаем слизистой оболочки рта и красной каймы губ. // Вестн. дерматол. и венерол. – 1995. – 2. – 55–58.
4. Слесаренко Н.А. Красный плоский лишай (современные иммунологические и биохимические аспекты) и методы патогенетической терапии. Автореф. дис докт. мед. наук. – М. – 1995. – С. 31.
5. Pinkus H. Lichennoid tissue reactions: A speculative review of the clinical spectrum of epidermal basal cell damage with special reference to erythema dyschromicum perstans // Arch Dermatol. 1973;107:840–6.
Хронические дерматологические заболевания доставляют серьезный дискомфорт своим носителям. Зуд, постоянная краснота слизистых, воспаленные пятна на теле – частые явления среди пациентов всех возрастов. Одним из недугов, сопровождающихся такими симптомами и не относящихся к заразным, является красный плоский лишай.
Как лечить красный плоский лишай у человека
Терапия заболевания комплексная. Лечение красного плоского лишая в домашних условиях возможно после посещения врача. Примерно в 70% случаев этот недуг сопровождается другими болезнями. С их лечения нужно начинать борьбу с любыми дерматологическими аномалиями. После того как болезнь, спровоцировавшая появление лишая, будет купирована, пациенту начинают давать следующие средства:
- снижающие активность иммунной системы препараты (кортикостероиды);
- лекарства, ускоряющие восстановление тканей;
- мази, снимающие зуд и охлаждающие кожные покровы;
- антигистаминные препараты;
- антибиотики (если заболевание проявляется сильно);
- витамины.
Лечение недуга сопровождается устранением имеющихся источников инфекций в организме. Возникновение лишая может спровоцировать кариес, воспаление почек и болезни, влияющие на работу иммунной системы. Иногда раздражающим фактором становятся новые зубные протезы. Красный плоский лишай не является заразным для других людей, но развивающиеся на поврежденных тканях инфекции могут быть опасны для коллег и членов семьи. Учитывая эти риски, врачи прописывают пациентам антибактериальные препараты.
Дерматоз этого типа у 80% пациентов проходит самостоятельно, после того как будет устранен источник раздражения. Если же симптомы длительное время не проходят, то врачи выписывают препараты для лечения красного лишая. Пациентам выписывают мази с большой концентрацией кортикостероидных гормонов. Если наружное воздействие на КПЛ не произвело эффекта, то прописывают таблетки и инъекции противовоспалительных препаратов.

Чтобы избавиться от проявлений недуга на коже, используют примочки из масла календулы, облепихи, зверобоя или шиповника. Чистый кусок ткани или марли обмакивают в продукте и прикладывают к коже или слизистой. Народные средства от красного лишая помогут убрать воспаление с ногтевых пластин. Для примочек больному понадобится один из следующих ингредиентов:
- клюквенный сок;
- яблочный уксус;
- сок калины.
Смоченную в одном из продуктов ватку прижимают к пораженному месту на 10 минут. Процедуру повторяют 5-6 раз в день. Эффективным народным средством от псориаза являются лечебные ванны. Основу травяного сбора должна составлять ромашка или череда. Отвар этих растений снимает раздражение со слизистой и кожи. Антисептическое воздействие на красный плоский лишай окажет зверобой, лаванда, чистотел, крапива, тысячелистник, кора дуба. Температура ванны должна быть не более 37 градусов.
Если заболевание возникло во рту, пациент должен воздержаться от приема острой, копченой, соленой и сильно горячей пищи. Диета при красном плоском лишае на теле подразумевает полный отказ от продуктов, вызывающих кожные раздражения. Алкоголь и кондитерские изделия больным красным лишаем следует убрать из повседневного рациона. В список нежелательных для употребления продуктов входят:
- цитрусы;
- шоколад;
- мясо птицы;
- яйца;
- хрен;
- крепкие чай, кофе, какао;
- газированные напитки;
- колбасы и другая еда, содержащая большое количество канцерогенов.
Разрешено употреблять молочные продукты, все виды овощей, мёд и зерновые культуры с высоким содержанием железа. Соблюдать диету при лишае нужно на протяжении нескольких месяцев. Если после внедрения в рацион продуктов, вызывающих раздражение кожных покровов, снова появляется КПЛ, нужно отказаться от них полностью. Если до появления красного лишая у человека была непереносимость какого-либо продукта, то после возникновения сыпи требуется полностью исключить контакт с ним.

Чем лечить красный лишай у человека
Методы терапии врач выбирает, основываясь на степени выраженности недуга. На начальных этапах лечение красного лишая является местным. Назначают гидрокортизон, флуцинар и мази с дексаметазоном, дипроспаном. К средствам добавляют димексид для лучшего проникновения сквозь кожные покровы. На воспаленные слизистые оболочки накладывают аппликации с этими препаратами.
Эрозивно-язвенная форма лишая часто встречается у детей. Ребенок не может нормально есть, т.к. язык и ротовая полость покрыты мелкими ранками. В таких случаях рекомендуется делать аппликации раствора кудесана и актовегина на воспаленные от лишая участки. Открытые ранки на теле посыпают порошком хонсурида. Язвы предварительно обрабатывают антисептиками, чтобы не создавать благоприятную среду для размножения возбудителей заразных болезней.
Лекарства позволяют уменьшить зуд при КПЛ, снизить активность аллергенов. У некоторых больных после их применения наблюдается эпителизация очагов поражения. Антигистаминный препарат при красном плоском лишае врач выписывает, когда причиной развития недуга стала реакция на контакт с аллергеном. Если возникновение заболевания связано с отклонениями в работе внутренних органов, то такие препараты не применяют. При красном лишае больным назначают:
При сильных аллергических проявлениях лекарства нужно пить курсами по 7-10 дней. Если по прошествии этого времени вылечиться от недуга не удалось, пациентам назначают гормональную терапию. Нежелательно использовать антигистаминные и иммуномодулирующие препараты совместно. Это может обострить аллергенную реакцию и вызвать симптом сетки Уикхема. В отзывах на антигистаминные препараты пациенты часто упоминают об их седативном эффекте, поэтому пить их лучше перед сном.
Читайте также:


