Вши возвратный тиф что это

Возвратный тиф – заболевания группы спирохетозов, включающие эпидемическую (вшивую) и эндемическую (клещевую) возвратные лихорадки. Основными признаками возвратного тифа служат множественные лихорадочные приступы, чередующиеся с интервалами апирексии. Также отмечается выраженная интоксикация, кожные высыпания, гепатоспленомегалия, легкая желтушность кожных покровов и склер. Решающее значение для подтверждения диагноза возвратного тифа имеет обнаружение спирохет в крови больного. Этиотропная терапия возвратного тифа проводится антибактериальными препаратами (пенициллином, тетрациклином, эритромицином, левомицетином, ампициллином).
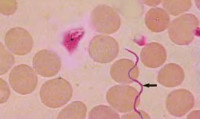
Общие сведения

Причины возвратного тифа
Вшивый возвратный тиф (возвратная вшивая лихорадка) – эпидемический спирохетоз, возбудителем которой служит Borrelia reccurentis (спирохета Обермейера). Она имеет спиралевидную форму с 4-8 завитками, высокую подвижность, длину 10-30 мкм и толщину 0,3-0,5 мкм. По своему характеру вшивый тиф является антропонозом, при котором источником инфекции выступает больной человек. Эпидемическую опасность больной представляет, главным образом, в лихорадочный период, когда концентрация возбудителей в крови достигает своего пика. Переносчиками инфекции служат вши – в большинстве случаев платяные, реже - головные и лобковые. При кровососании спирохеты попадают в организм вшей, где в гемолимфе происходит размножение возбудителей возвратного тифа.
Заражение здорового человека возможно только при раздавливании инфицированного насекомого и попадании спирохет на участки поврежденного кожного покрова с расчесами, ссадинами и другими микротравмами. Распространению вшивого возвратного тифа способствуют неблагоприятные санитарно-гигиенические условия, большая скученность и массовая завшивленность населения (например, в ночлежных домах, тюрьмах, казармах). В периоды войн возвратный тиф принимал характер эпидемий. В настоящее время на территории России возвратный тиф ликвидирован, однако не исключается вероятность его завоза из некоторых стран Азии, Африки и Америки.
Клещевой возвратный тиф (возвратная клещевая лихорадка) – эндемический (природно-очаговый) спирохетоз, вызываемый примерно 20 видами спирохет рода Borrelia, распространенных в различных районах земного шара. По своим биологическим и морфологическим свойствам эти возбудители схожи со спирохетами Обермейера. Источником распространения инфекции выступают грызуны, а переносчиками - клещи рода Ornithodoros, в организме которых спирохеты сохраняются пожизненно и даже могут передаваться потомству. Человек заболевает клещевым возвратным тифом после укуса инфицированных клещей. Возбудители клещевого возвратного тифа присутствуют в крови больного, как во время лихорадки, так и в безлихорадочный период. Заболевание распространено в странах Азии, Африки, Латинской Америки, Европы (в Испании, Португалии, на юге Украины) и др. Для клещевого возвратного тифа эпидемии не характерны.
Симптомы вшивого возвратного тифа
После истечения инкубационного периода (в среднем 3-14 дней) внезапно развивается подъем температуры до 39-40 °С, сопровождающийся кратковременным ознобом и жаром. В разгар лихорадочного приступа выражены слабость, бессонница, головные боли, артралгии, боли в икроножных мышцах. На высоте лихорадки отмечается гиперемия лица, инъекция сосудов склер, признаки конъюнктивита. Могут возникать кожные высыпания, имеющие характер петехий, розеол или макул; носовые кровотечения. Практически с первых дней возвратного тифа селезенка и печень увеличиваются в размерах; примерно на 2-3 сутки появляются желтушность кожных покровов и склер; возникают тошнота, рвота, понос со слизью, олигурия. Первый лихорадочный период при возвратном тифе длится 5-8 дней, после чего наступает период апирексии продолжительностью 1-2 недели.
Между приступами состояние больных улучшается, однако сохраняются слабость, недомогание, снижение аппетита. После периода апирексии, как правило, наступает вторая волна возвратного тифа с теми же клиническими симптомами. Однако длительность повторного приступа сокращается до 3-4 дней, а безлихорадочный интервал, напротив, удлиняется. Обычно приступы вшивой возвратной лихорадки повторяются 3-5 раз, с каждым разом становясь короче и легче предыдущего.
К числу наиболее грозных осложнений возвратного тифа принадлежит разрыв селезенки с летальным внутренним кровотечением. Также опасно развитие желчного тифоида, который может протекать по тифоидному или септическому варианту. Тифоидной вариант характеризуется выраженной желтухой, профузным поносом, геморрагической сыпью, повышением температуры в период апирексии. Септический вариант протекает с развитием многочисленных абсцессов внутренних органов, миокардита, пневмонии, остеомиелита. При развитии желчного тифоида часты летальные исходы. Заболевание возвратным тифом во время беременности провоцирует самопроизвольные аборты, преждевременные роды, маточные кровотечения. Среди прочих осложнений возвратного тифа встречаются иридоциклиты, гнойные отиты, невриты слухового нерва, диффузные бронхиты, очаговые пневмонии и пр. Иммунитет нестойкий, возможны повторные заражения вшивым возвратным тифом.
Симптомы клещевого возвратного тифа
Патогномоничным признаком клещевого возвратного тифа служит возникновение в месте укуса клеща первичного аффекта, представляющего собой мелкую папулу в окружении геморрагического ободка. Инкубационный период длится 5-15 дней. Заболевание также манифестирует с острой лихорадки и выраженного интоксикационного синдрома, которые сохраняются 1-4 дня. В конце лихорадочного периода температура критически падает, и наступает период апирексии. Общее количество приступов может достигать 10 и более; длительность безлихорадочных периодов различна – от нескольких дней до 3-4 недель.
В целом, несмотря на длительное течение (2-3 месяца), заболевание переносится легче, чем вшивый возвратный тиф: приступы короче, периоды апирексии длиннее, гепатоспленомегалия выражена в меньшей степени. После перенесенного клещевого возвратного тифа у местного населения формируется длительный и прочный иммунитет; при прекращении естественной иммунизации (повторных укусов клещей) может развиться повторное заболевание. Осложнения после возвратного тифа возникают реже и практически никогда не приводят к летальным исходам. Среди них обычно преобладают иридоциклит, кератит, увеит; в отдельных случаях развиваются менингит, энцефалит.
Диагностика и лечение возвратного тифа
Первичная клиническая диагностика основывается на эпидемиологических данных и характерной симптоматике. При распознавании клещевого возвратного тифа первостепенное значение имеет обнаружение первичного аффекта в месте укуса клеща. Для подтверждения диагноза проводится лабораторная диагностика: обнаружение спирохет в крови больного на высоте приступа (при вшивом тифе), в лихорадочный и безлихорадочный период (при клещевом тифе).
В качестве основного используется метод толстой капли или микроскопии мазка крови, дополнительно - реакция связывания комплемента, реакция преципитации, реакция нагрузки спирохет тромбоцитами и др. Для диагностики клещевого возвратного тифа иногда применяется биологическая проба - заражение кровью пациента морских свинок. Возвратный тиф необходимо дифференцировать от малярии, бруцеллеза, лептоспироза, гриппа, болезни Лайма, сыпного тифа, сепсиса, лихорадки денге.
В качестве этиотропной терапии возвратного тифа используются антибактериальные препараты: пенициллин, эритромицин, тетрациклин, хлорамфеникол или ампициллин курсом 5-7 дней. Противомикробная терапия позволяет быстро купировать лихорадочный приступ и предупредить рецидивы заболевания. Дополнительно проводится патогенетическое и симптоматическое лечение, дезинтоксикационная терапия.
Иммунизация против возвратного тифа не разработана. В предупреждении вспышек вшивой лихорадки большое значение имеет борьба с педикулезом, улучшение санитарно-гигиенических условий проживания населения, выявление и госпитализация больных, проведение дезинфекционных и дезинсекционных мероприятий в очаге. Неспецифическая профилактика клещевого возвратного тифа требует уничтожения орнитодоровых клещей и грызунов, защиту от укусов клещей в эндемических очагах с помощью специальной одежды и репеллентов.
[youtube.player]
Возвратный тиф – острое инфекционное заболевание. Возбудителями возвратного тифа являются вши (эпидемический возвратный тиф) или клещи (эндемический возвратный тиф). Протекает заболевание с чередованием приступов лихорадки и периодов ремиссии.
Заболеть возвратным тифом можно во всех регионах, за исключением Австралии. Наибольшая вероятность заболеть тифом, причем в самых тяжелых его формах – в Африке. Так, в Судане после Первой мировой войны за десять лет от этой болезни умерло около 100 тысяч человек.
Распространен возвратный тиф и в Индии, на территории России и в странах Балканского полуострова. В Иране, Индии, Юго-Восточной Азии более распространен эпидемический возвратный тиф, обусловленный скученным проживанием людей в антисанитарных условиях. В странах Европы, Азии, Африки, Южной Америки переносчиком возвратного тифа являются вши рода Pediculus, паразитирующие на человеке.
В странах Европы, Азии, Африки, Северной и Центральной Америки встречается клещевой возвратный тиф. Переносчиком возвратного тифа являются клещи рода Ornithodorus.
Какие факторы провоцируют возвратный тиф?
К возбудителям возвратного тифа относятся спирохеты рода Borrelia. Клещевой возвратный тиф является зоонозным трансмиссивным заболеванием, возбудителями которого являются различные виды боррелий: В. сaucasica, В. latyschewii, В. hispanica, В. persica, В. duttonii.
По своим биологическим, морфологическим свойствам эти боррелии схожи с возбудителями эпидемического тифа.
Переносчики возвратного тифа
Переносчиками клещевого возвратного тифа являются клещи семейства Argas persicus, Argasidae, которые являются резервуарными хозяевами спирохет. Кроме того, резервуаром боррелий могут быть различные виды грызунов. Клещи являются заразными на протяжении всего периода жизни (примерно 10 лет). Как правило, заражение человека происходит вследствие укуса клеща. Чаще всего это происходит в теплое время года в период активации жизнедеятельности клещей.
Переносчиками эпидемического возвратного тифа являются вши P. humanus humanus (платяная), Pediculus humanus capitis (головная) и Phtirius pubis (лобковая). Эпидемическим возвратным тифом могут болеть только люди.
Патогенез возвратного тифа
Боррелии при попадании в организм человека внедряются клетки лимфоидно-макрофагальной системы, где начинают размножаться и уже в значительно большем количестве поступают в кровь. Под воздействием бактерицидных свойств крови они начинают частично разрушаться с высвобождением эндотоксина, который поражает центральную нервную и кровеносную систему. Поражение систем сопровождается лихорадкой, а в печени и селезенке возникают очаги некроза. Боррелии, задерживаясь в капиллярах внутренних органов, нарушают местное кровоснабжение, вследствие чего развивается геморрагический инфаркт.

Первый период болезни, сопровождающийся лихорадкой, завершается выработкой организмом антител к боррелиям первой генерации. В результате большая часть боррелий погибает, что клинически выражается в наступлении периода ремиссии. Однако часть боррелий меняет свои антигенные свойства и становится устойчивой к антителам. Они снова начинают размножаться, и при попадании в кровь вызывают новый приступ лихорадки. Антитела, образующиеся против второй генерации боррелий, также уничтожают большинство из них, но не все. Это снова провоцирует рецидив заболевания. Полное выздоровление наступает только в том случае, когда в крови появляется полный спектр антител, уничтожающих все мутации баррелий. При этом после выздоровления стойкого иммунитета к данному заболеванию не возникает, так как антитела сохраняются в организме непродолжительное время.
Симптомы возвратного тифа
Первый приступ возвратного тифа начинается внезапно. Пациент ощущает кратковременный озноб, который сменяется повышением температуры. Появляется головная боль, боль в мышцах и суставах, рвота, тошнота. Температура быстро поднимается, кожа становится сухой, пульс учащается, возникает делирий. Пик приступа сопровождается появлением высыпаний на коже, развитием желтухи и увеличением печени и селезенки. Во время лихорадки может развиться пневмония или бронхит, отмечаются признаки поражения сердца. Первый приступ длится 2-6 дней. После чего наступает период ремиссии, самочувствие пациента улучшается. Но через несколько суток развивается второй приступ болезни, имеющий схожие симптомы.
Для эпидемического возвратного тифа характерны несколько подобных приступов, которые, как правило, заканчиваются полным выздоровлением и наступлением временного иммунитета к болезни. Для клещевого возвратного тифа характерно четыре и даже более подобных приступов, которые, правда, имеют более легкую симптоматику и продолжаются меньше. Но, случается, что второй приступ протекает гораздо более тяжело, чем первый.
Возвратный тиф чреват развитием осложнений: увеиты, менингиты, синовиты, разрыв селезенки, иридоциклиты, ириты.
Диагностика возвратного тифа
Диагностика заболевания опирается на эпидемиологические данные и клинические проявления. Важное значение в диагностике возвратного тифа играет исследование периферической крови. Во время приступа в крови больного довольно легко обнаружить возбудитель.
Лечение возвратного тифа
Лечение эпидемического возвратного тифа заключается в применении антибиотиков (левомицетин, пенициллин, хлортетрациклин), а также препаратов мышьяка (новарсенол).
Для лечения эндемического возвратного тифа используют антибиотики тетрациклиновой группы, ампициллин, левомицетин.
Профилактика возвратного тифа
Профилактика заболевания сводится к борьбе с возбудителями. Следует избегать контакта с завшивлеными больными. В настоящее время в нашей стране и в ряде других стран эпидемический тиф является довольно редким заболеванием.
Профилактика эндемического возвратного тифа заключается в защите людей от контакта с клещами, а также в уничтожении грызунов и других переносчиков в природных очагах.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
[youtube.player]ВОЗВРАТНЫЙ ТИФ (typhus recurrens) — собирательное название, объединяющее эпидемический (вшиный) и эндемический (клещевой) спирохетозы, протекающие с чередованием приступов лихорадки и апирексии.
Эпидемический и эндемический Возвратные тифы имеют древнее происхождение. Им, вероятно, предшествовал клещевой спирохетоз грызунов, возникший в результате адаптации и превращения в патогенный для них вид спирохет-комменсалов клещей рода Ornithodoros (см. Комменсализм). Расселение грызунов привело к формированию природных очагов спирохетозов в различных ландшафтно-географических зонах земного шара. С появлением на территории таких очагов, и особенно с переходом людей к оседлому образу жизни, возникли новые пути эволюции спирохет. В природных и позднее в антропургических очагах (см. Природная очаговость) стало возможным нападение клещей на человека и возникновение Возвратного тифа эндемического. В антропургических очагах сложились также условия для адаптации спирохет к организму вшей и появлению Возвратного тифа эпидемического. Особенности биоценозов (см. Биоценоз) различных природных очагов отразились на свойствах спирохет; известно несколько форм Возвратного тифа эндемического, из к-рых в СССР наибольшее значение имеют среднеазиатская и кавказская формы.
Содержание
Возвратный тиф эпидемический (вшиный)
В. т. эпидемический — острая инфекционная болезнь, вызываемая спирохетой Borrelia recurrentis, передающаяся вшами и характеризующаяся полициклическим течением — приступами лихорадки с мышечными и головными болями, увеличением селезенки и печени, легкой желтушностью, сменяющимися безлихорадочными интервалами.
Древнейшим очагом эпидемического В. т. считают Африку, где стойко сохраняется североафриканский очаг вшиного В. т. Из Африки вшиный В. т. распространялся на различные континенты мира. На интенсивность заноса особенно влияли военные походы и колонизация африканских и азиатских народов. В Европе вплоть до конца 19 в. болезнь также находила благоприятные условия для широкого распространения, чему способствовали миграция населения, непрекращающиеся войны, периодические неурожаи в отдельных местностях и др.
Эпидемический В. т. выделен в самостоятельную нозологическую форму в середине 19 в. Поэтому данные о характере эпидемий в более ранний период ограничены. Судя по наблюдениям в Ирландии (1739—1777), эпидемии болезни были достаточно интенсивны и зачастую принимали затяжной характер. Особенно высокая заболеваемость отмечалась в Германии в 1842 —1843 и в 1878— 1880 гг., в Англии — в 1847 —1848гг., в Ирландии — в 1868—1873 гг.
В ряде стран Африки в 1921 г. были отмечены крупные эпидемии; так, в Египте было зарегистрировано 40 ООО заболеваний, в Экваториальной Африке заболело ок. 40% населения. Массовые эпидемии в странах Африки имели место также в годы второй мировой войны и в послевоенный период.
В России эпидемию В. т. впервые описал 3. Говорливый, наблюдавший вспышку в 1857 г. Большие эпидемии возникли в 1863 г. в Одессе, в 1864—1865 гг. в Петербурге, Москве и других городах. Особенно широкое распространение вшиный В. т. получил в период гражданской войны и в первые послевоенные годы (1919—1922). По официальным данным, в это время было зарегистрировано более 3 млн. 180 тыс. заболеваний.
Эпидемии эпидемического В. т. в прошлом сочетались с эпидемиями сыпного тифа. В. т. широко распространялся только в условиях высокой вшивости, массовой миграции населения, пребывания большого числа людей в условиях скученности на вокзалах, в гостиницах, заезжих домах и в жилищах временного типа (бараки, землянки, подвалы и др.). Напр., в эпидемию 1894—1896 гг. в Москве из числа заболевших 6,5% имели отдельные квартиры, 4,6% — находились в тюрьмах, 9,7% —жили при различных мастерских, 11,1% — в квартирах коечно-каморочного типа, 14,8% — располагались в артельных помещениях, 53,3% — пользовались ночлежными домами. В эпидемию 1906 —1909 гг. в Петербурге высокая заболеваемость отмечалась в окраинных перенаселенных участках города. В центральной части, заселенной обеспеченными группами населения, В. т. не получил широкого распространения.
Во время многих войн В. т. поражал население и войска. В войска он проникал с пополнением и при контакте военнослужащих с населением. Иногда заболеваемость в войсках превосходила заболеваемость в тыловых районах страны. По данным В. А. Башенина (1955), заболеваемость в Красной Армии в годы гражданской войны и интервенции удерживалась на уровне, превышающем заболеваемость населения. В Великую Отечественную войну 1941 —1945 гг. в Советской Армии заболевания вшиным В. т. были весьма редки.
Для В. т. эпидемического характерно быстрое снижение заболеваемости при правильной организации борьбы со вшивостью и нормализации условий жизни населения. После окончания гражданской войны и интервенции в стране заболеваемость быстро утратила эпидемический характер. К 1927 г. заболеваемость В. т. снизилась до 0,6 на 10 000 населения, а к 1938 г. В. т. в основном был ликвидирован на всей территории СССР. В РСФСР заболеваемость прекратилась в 1937 г. В межэпидемическое время сохраняются отдельные очаги В. т. Совпадение их с очагами эндемического В. т. и других болезней, протекающих с перемежающейся лихорадкой, затрудняет диагноз и отрицательно влияет на направленность профилактических мероприятий. По этой причине перед Великой Отечественной войной В. т. эпидемический сохранился в отдельных местах на Северном Урале и в республиках Средней Азии. С 1943 г. он появился в ряде районов страны. В послевоенный период заболеваемость вшиным В. т. прекратилась повсеместно. В ряде стран заболеваемость В. т. после очередного подъема длительно удерживается на высоком уровне. Этому способствуют неблагоприятные жилищные условия, отсутствие борьбы со вшивостью, недочеты в проведении профилактических мероприятий.


Возбудителем В. т. эпидемического является спирохета Borrelia recurrentis (син.: Spirochaeta obermeieri, Spirochaeta recurrentis). Впервые возбудитель обнаружен в крови больного нем. врачом Обермейером (О. Obermeier) в 1868 г. Этиологическое значение микроорганизма было подтверждено в опытах самозаражения Г. Н. Минха (1874), О. О. Мочутковского (1875), И. И. Мечникова (1881) и др. Возбудители представляют собой крупные спирохеты длиной до 20—40 мкм и шириной 0,3—0,4 мкм с 5 —10 большими неравномерными завитками (цветн. рис. 3 и 4). Концы у спирохет слегка заострены. Спирохеты обладают энергичной и разнообразной подвижностью. Морфологически спирохеты клещевого и вшиного В. т. не отличаются друг от друга. Они хорошо окрашиваются многими анилиновыми красками и по методу Романовского — Гимзы в сине-фиолетовый цвет; грамотрицательны. Нагревание до t°50°, так же как высушивание, быстро убивает спирохет. Замораживание до t°—8° или помещение в цитратную кровь, запаянную в стеклянный капилляр, сохраняет их в течение нескольких месяцев. Серологических типов внутри вида возбудителя не обнаружено. Спирохеты культивируются на жидких питательных средах, содержащих сыворотку и кусочки органов или тканей. Рост спирохет обнаруживается на 3—6-й день при наблюдении капли среды в темном поле зрения. Возможно культивирование спирохет и в куриных эмбрионах. Размножение микроорганизма происходит путем поперечного деления.
В естественных условиях животные вшиным В. т. не болеют. Экспериментально же удается заразить обезьян, белых мышей и крыс. Кролики и морские свинки к возбудителю этой инфекции не чувствительны.
Эпидемический В. т.— антропоноз. Источником инфекции является больной человек. Спирохеты в большом количестве содержатся в крови во время лихорадки; в период апирексии интенсивность спирохетемии ничтожна. После выздоровления больного спирохеты исчезают из крови, лишь в отдельных случаях они могут нек-рое время сохраняться в ц. н. с. Наличие спирохет в организме вне кровяного русла не имеет эпидемиол, значения. Длительность заразительности больного зависит от числа приступов и продолжительности периодов апирексии, к-рые, по имеющимся сведениям, особенно при недостаточно эффективном лечении, продолжаются в отдельных случаях до 15 и даже 17 —19 дней. Больной остается опасным для окружающих в периоды апирексии и реконвалесценции, если на его белье и одежде сохраняются зараженные вши. Мнение ряда исследователей о здоровом спирохетоносительстве признано несостоятельным. Наблюдения свидетельствуют, что в местностях, ранее неблагополучных по вшиному В. т., заболевания возникают вновь только в результате заноса инфекции.
Передача возбудителя инфекции осуществляется вшами. На роль кровососущих членистоногих, включая и вшей, в распространении заболевания впервые указал Г. Н. Минх в 1874 г. В 1907 г. Макки (F. P. Mackie) при вспышке вшиного В. т. в Индии удалось обнаружить спирохеты во вшах, снятых с больных. В последующем роль вшей в передаче инфекции была экспериментально обоснована в работах Ш. Николля, Блезо (L. Blaizot, 1912 — 1914) и др. Предположение о роли других кровососущих членистоногих (клопы, блохи, клещи, комары, москиты и др.) не подтвердилось.
При кормлении на больном заражаются все виды вшей, паразитирующие на человеке. Однако роль лобковых вшей по сравнению с ролью головных, и особенно платяных вшей, в передаче вшиного В. т. ничтожна. По данным Г. В. Эпштейна (1931), при сосании крови больного заражается до 43% вшей, преимущественно самок. В опытах В. К. Житомирского и Н. И. Вещевой (1947) при кормлении на высоте приступа заражаемость достигла 90%, причем число заражаемых вшей снижалось к концу каждого последующего приступа.
Спирохеты, попавшие в кишечник вши с кровью больного, исчезают из его просвета спустя 6—24 часа. Большая часть их разрушается, а отдельные спирохеты выходят в полость тела вши, где и размножаются. Скорость размножения спирохет определяется температурой в месте обитания вши. К 6—7-му дню с момента сосания крови спирохеты распространяются по всей лакунарной системе тела вши. Свободными от спирохет остаются кишечник и слюнные железы. Вошь становится заразной с первого, но особенно с 6-го по 28-й день после сосания крови больного. Данные о трансовариальной передаче возбудителей потомству вши ограничиваются единичными наблюдениями. Л. В. Громашевский (1946) такую возможность полностью исключает. С гибелью вши одновременно отмирают и спирохеты, что отличает их от возбудителя сыпного тифа.
Механизм заражения В. т. имеет ряд особенностей. Спирохеты находятся в гемолимфе вши, поэтому при сосании крови не выделяются с содержимым ее кишечника. Сам по себе укус зараженной вши не опасен. В опытах Н. И. Вещевой (1946) заражение не возникло несмотря на то, что число укусов заведомо зараженных вшей было доведено до 60 000. Те же результаты ранее получили другие исследователи. Для заражения необходимо попадание спирохет на поврежденную кожу. Поскольку спирохеты находятся в замкнутой лакунарной системе, на кожу они попадают только при нарушении хитинового покрова вши (раздавливание, отрыв ножек или сяжек) во время почесываний и трения одежды, что наиболее вероятно у сильно завшивленных людей. Особенностью механизма заражения объясняется меньшая заразность больного В. т. по сравнению с больным сыпным тифом, хотя обе болезни распространяются одним и тем же переносчиком. В отдельных случаях заражение В. т. возможно через слизистую оболочку глаза в результате заноса спирохет пальцами, загрязненными гемолимфой раздавленной вши.
В. т. эпидемический характеризуется выраженной сезонностью. Максимум заболеваемости приходится на март — апрель, минимум — на август — октябрь. По сводным данным Л. В. Громашевского (1947), максимум превосходит минимум в 3—3,5 раза.
По социальным и профгруппам населения заболеваемость распределяется неравномерно. Среди заболевших в прошлом преобладали крестьяне и рабочие. Заболеваемость служащих и особенно представителей имущих классов была низкой. В отдельные эпидемии первое .место по заболеваемости занимали солдаты. Наиболее часто вшиным В. т. поражались работники транспорта, бань, прачечных, парикмахерских, лица без определенных занятий. Заболевания среди медработников, в отличие от сыпного тифа, были немногочисленны.
По данным Е. П. Шуваловой и Т. Г. Старковой (1973), спирохеты, внедрившиеся в организм, захватываются клетками ретикулоэндотелиальной системы и размножаются в них.
Эта фаза соответствует инкубационному периоду болезни. По мере размножения и накопления спирохет они прорывают ретикулоэндотелиальный барьер и поступают в кровь, возникает спирохетемия. В крови спирохеты частично разрушаются спирохетолизинами, освобождая эндотоксины, к-рые служат причиной появления таких симптомов, как озноб, повышение температуры, головные, мышечные боли, рвота, различные неврологические и Менингеальные симптомы.
Гибель спирохет происходит в капиллярах внутренних органов. Под воздействием антител спирохеты образуют агрегаты с тромбоцитами и гибнут, разрушая капилляры. Возникают нарушения местного кровообращения, появляются геморрагические инфаркты.
Образовавшиеся во время первого приступа антитела (агглютинины, иммобилизины, лизины) вызывают лизис и облегчают фагоцитоз спирохет. Приступ заканчивается. Однако не все спирохеты погибают. Существует мнение, что оставшиеся спирохеты нечувствительны к образовавшимся во время первого приступа антителам. Эти спирохеты сохраняются и размножаются во время апирексии в организме. Полагают, что местом их пребывания является ц. н. с., костный мозг и селезенка. Новая раса спирохет, поступая в кровь, обусловливает развитие второго приступа. После нескольких таких приступов вновь образующиеся расы спирохет уже не могут противостоять образовавшимся антителам, и болезнь, т. о., завершается.
[youtube.player]
Зона распространения: встречается по всему миру, за исключением Австралии. Тяжелые формы отмечены в Африке (Судан), Индии, России и странах Балканского полуострова.
- вшивый возвратный тиф: страны Африки, Азии, Европы и Южной Америки;
- клещевой возвратный тиф: страны Африки, Азии, Европы (Португалия, Испания, юг Украины), Северной Америки (включая Мексику и Канаду), Центральной Америки и, некоторые регионы Южной Америки.
Под возвратным тифом понимаются заболевания, похожие по клиническому протеканию и механизму развития – клещевой тиф и вшивый тиф. И, несмотря на единое название, каждая из патологий является самостоятельной болезнью.
Основной возбудитель возвратного тифа – спирохета, и заражается человек через укус инфицированного насекомого. Причем переносчик болезни представляет опасность в течение всего жизненного цикла.
Характерный клинический симптом болезни – приступы лихорадки, которые сопровождаются тошнотой, рвотой, сильной головной болью и состоянием бреда.
Только лишь на основе симптомов поставить правильный диагноз невозможно. Потребуется лабораторное изучение крови.
Лечение возвратного тифа исключительно консервативное и заключается в приеме антибактериальных препаратов.
Этиология болезни
Источником инфекции является зараженный человек, представляющий особую опасность для окружающих во время приступов обострения симптомов, когда концентрация спирохет достигает в крови своего максимума.
Наличие разновидностей заболевания обусловлено переносчиками возбудителя инфекции, а именно, вшами и клещами. Во время укуса инфицированного человека, спирохеты проникают вместе с кровью в их организм и остаются там до конца жизни.
Заражение здорового человека возвратным тифом происходит во время раздавливания зараженных клеща или вши. Спирохеты с их кровью освобождаются и могут проникнуть в организм только через царапины, ссадины, расчесы или другие повреждения кожного покрова.
Увеличению случаев заболевания вшивым возвратным тифом способствуют неблагополучные санитарно-гигиенические условия, скученность населения и его массовая завшивленность (к примеру, в тюрьмах, казармах, ночлежных домах). Во времена войн это заболевание принимало характер эпидемий. Сегодня в России вшивый возвратный тиф ликвидирован, но это не исключает вероятность завоза из стран Африки, Азии и Америки.
Эти же условия способствуют развитию и клещевого возвратного тифа, поскольку источником распространения инфекции являются грызуны, на которых паразитируют клещи-переносчики.
Исходя из этого, следует выделить основные группы рисков, куда входят люди:
- со слабой иммунной системой;
- живущие в неблагополучных, с точки зрения санитарии, условиях;
- проживающие в эндемичных районах.
Заболевание сезонно, и поскольку в жаркое время года клещи и вши проявляют большую активность, то и болезнь с наступлением тепла диагностируется чаще.
Классификация заболевания
Итак, возвратный тиф делится на клещевой и вшивый, в зависимости от того, кто является переносчиком спирохет – клещ или вошь.
Заражение происходит через укус инфицированного клеща. Возбудители клещевого тифа в организме человека присутствуют не только в течение лихорадочного приступа, но и остаются после его окончания. В медицине такой тип патологии еще называют эндемическим возвратным тифом. Кроме того, спирохеты, однажды попавшие в организм клеща, обитают там до конца его жизни, а также передаются потомкам.
Инфицирование человека происходит при укусе вши (головной, лобковой или платяной), которая, как правило, является резервуаром для жизнедеятельности возбудителя и его размножения. Эта разновидность заболевания может вызвать эпидемию, поэтому она известна под названием эпидемический возвратный тиф.
Симптомы возвратного тифа
Симптомы возвратного тифа для каждого вида будут немного отличаться друг от друга, в зависимости от источника инфекции.
Для эндемического (клещевого) возвратного тифа характерны нижеследующие симптомы:
- небольшая папула, сформированная на месте укуса клеща;
- температура тела возрастает до 39 градусов;
- головокружение и головные боли;
- диарея, тошнота, рвота;
- повышенное потоотделение;
- расстройство сна;
- отсутствие аппетита;
- состояние бреда;
- продолжительность инкубационного периода составляет от пяти до пятнадцати дней.
В течение четырёх дней наблюдается состояние лихорадки, затем температура тела снижается состояние больного улучшается. Это указывает на начало периода апирексии.
У каждого пациента безлихорадочный период продолжается по-своему. У одних около двух дней, другие страдают четыре недели. Однако, максимальное количество приступов не превышает десяти раз.

Эпидемическому (вшивому) возвратному тифу свойственны следующие симптомы:
- температура тела внезапно возрастает до 40 0 С;
- ознобы чередуется с жаром;
- организм сильно ослаблен;
- бессонница;
- головные боли ярко выражены;
- слабость и болезненность суставов;
- конъюнктивит;
- патологическое покраснение кожи лица;
- сыпь на коже по типу макул, петехий или розеол;
- кровотечения из носа;
- одновременное увеличение печени и селезенки (гепатоспленомегалия);
- тошнота, с частыми рвотными позывами;
- снижение диуреза;
- диарея, при этом каловые массы могут быть с патологическими примесями гноя;
- ориентировочно во второй день заболевания кожа и склеры приобретают желтоватый оттенок;
- инкубационный период продолжается от трех дней до двух недель.
Приступ с такими симптомами продолжается от двух до шести дней, затем дней на десять симптомы отступают.
Вшивый возвратный тиф, как правило, проходит самостоятельно, через несколько приступов новой лихорадки. Люди, перенёсшие эту болезнь, на некоторое время приобретают иммунитет.
Эндемический (клещевой) возвратный тиф переносится намного легче, чем эпидемический (вшивый). После выздоровления вырабатывается иммунитет на длительный срок.
Диагностика возвратного тифа
Так как обе формы возвратного тифа имеют практически одинаковые симптомы, точный диагноз можно установить только по лабораторному исследованию крови.
Также в обязательном порядке потребуется первичная диагностика, которая включает в себя:
- детальный опрос больного, для выяснения степени выраженности симптомов и продолжительность приступа. Это поможет отличить вшивый возвратный тиф от клещевого;
- изучение данных анамнеза пострадавшего;
- измерение температуры, изучение видимых слизистых оболочек и состояния кожи, пальпация передней стенки брюшной полости для выявления увеличения селезенки и печени (гепатоспленомегалия).
Биохимический и общеклинический анализ крови проводят на высоте приступа, чтобы выявить эпидемический тип заболевания, и в лихорадочном или безлихорадочном состоянии, чтобы подтвердить эндемический возвратный тиф.
Из дополнительных исследований можно отметить:
- ПЦР-тесты;
- серологические исследования;
- биологическую пробу (кровь больного переливают морским свинкам и наблюдают реакцию);
- реакцию преципитации;
- реакцию нагрузки спирохет тромбоцитами;
- реакцию связывания комплемента.
При возвратном тифе инструментальные обследования диагностической ценности не имеют.
Дифференциальная диагностика необходима для того, чтобы отличить это заболевание от гриппа, лептоспироза, синдрома Лайма (боррелиоза), сыпного тифа, лихорадки Денге, сепсиса, малярии и бруцеллёза.
Лечение возвратного тифа
Терапия возвратного тифа этиотропного характера и заключается в ликвидации возбудителя болезни. Пациентам назначается приём лекарственных средств в зависимости от типа заболевания.
Так, при клещевом возвратном тифе назначают антибактериальные средства тетрациклиновой категории, Ампициллин или Левомицетин.
При лечении вшивого возвратного тифа прописывают антибиотики Пенициллин, Левомицетин, Хлортетрациклин, или препарат мышьяка Новарсенол.
При тяжелом течении заболевания рекомендуется дезинтоксикационная терапия, которая осуществляется в стационаре.
Возможные осложнения при возвратном тифе
При несвоевременно начатом лечении и игнорировании симптомов и клещевой, и возвратный тифы могут стать причиной тяжелых осложнений.
Последствия запущенного клещевого возвратного тифа – энцефалиты, увеиты, менингиты, кератиты, иридоциклиты.
Вшивый возвратный тиф может привести к очаговой пневмонии, бронхитам, невритам слухового нерва, иридоциклитам, гнойным отитам, желчным тифоидам или к летальным внутренним кровотечениям, образующимся из-за разрыва селезёнки. Желчный тифоид (паратифобациллез) также может закончиться смертью больного.
Беременные женщины повергают свою жизнь и жизнь своего ребенка опасности. Возможны маточное кровоизлияние, ранние роды или самопроизвольное прерывание беременности.
Профилактика возвратного тифа и прогноз выздоровления
Специфических мер профилактики по предупреждению возвратного тифа нет, однако для снижения риска заражения им рекомендуется:
- воздерживаться от контактов с инфицированным человеком;
- предпринимать профилактические меры по уничтожению клещей и вшей;
- пользоваться специальные препаратами, направленных на уничтожение клещей и вшей;
- находясь длительное время на природе быть в одежде, защищающей от проникновения переносчиков болезни.
Как правило, обе формы возвратного тифа имеют благоприятный прогноз, но хотя осложнения случаются редко, вероятность рецидива заболевания высока.
[youtube.player]Читайте также:


