Вульвит из-за герпеса лечение
Одним из наиболее распространенных, довольно часто встречающихся заболеваний органов малого таза и мочеполовой системы женщины является кольпит или по-другому вульвит, вагинит.

Это заболевание, имеющее воспалительную природу, может быть вызвано самыми различными причинами, в том числе вирусного характера.
В нашей статье об основных причинах, вызывающих кольпиты, вульвиты и вагиниты мы рассматривали наиболее часто встречающиеся случаи, провоцирующие развитие этого заболевания. Основными, из которых становятся пренебрежительное отношение к гигиеническим процедурам и различные патологии эндокринной и мочеполовой систем. Но оказывается и кольпит, и вульвит могут быть спровоцированы еще и вирусными заболеваниями, такими как хламидиоз, микоплазмоз и уреаплазмоз, генитальный герпес и папилловирусная инфекция. Все перечисленное, а также сифилис, гепатиты и гонорея относятся к скрытым половым инфекциям. Скрытые - это значит часто протекающие латентно, без ярко выраженных симптомов и трудноопределимые одним методом инфекции.

Сами по себе вирусы и микроорганизмы обычно не вызывают кольпита и вагинита. Они концентрируются и размножаются в верхних отелах на слизистых оболочках половой системы. Но воспалительные процессы, вызванные ими, вполне могут затронуть сопутствующие отделы мочеполовой системы и распространить воспаление на шейку и слизистые оболочки канала матки, а также на придатки.
1. Заболевание хламидиоз вызывается заражением патогенными микроорганизмами под названием хламидии. При кольпитах подозрение на хламидиоз проверяются, когда исчерпаны возможности выявления других причин. Хламидии обнаруживаются проведением анализа ПЦР. Выделения при течении хламидиоза тревожат женщину не слишком сильно и кроме зуда при мочеиспускании сначала ничем себя не проявляют. При обнаружении хламидий лечиться придется обоим половым партнерам, так как заболевание является инфекционным и высока доля вероятности обоюдного заражения.

2. Микоплазмоз и уреаплазмоз вызывается патогенной бактериальной инфекцией. Выше фотография бактерий микоплазмоза: Бактерии, провоцирующие и уреаплазмоз, и микоплазмоз - схожи характеристиками с хламидиями. Но в отличие от хламидий, они в небольших количествах могут жить в организме человека не вызывая патологий.
1. Генитальный герпес - это опасное и серьезное вирусное заболевание, которое никогда полностью не излечивается. Можно притупить болезнь, снизить её активность и проявление симптомов, но излечить её невозможно. При неблагоприятных обстоятельствах, снижения иммунитета и защитных функций организма генитальный герпес проявляется вновь. Эта болезнь тем более опасна, потому, что провоцирует появление злокачественных новообразований шейки матки. Ниже фото характерных высыпаний при гнитальном герпесе:

Все женщины с этим заболеванием находятся в группе риска заболеть раком. Сам генитальный герпес может, симптоматически вызывать болезненные позывы и зуд во время совершения полового акта. Выделения при генитальном герпесе обычно незначительные. Поскольку он постоянно присутствует в организме, лечат генитальный герпес не всегда, а лишь в моменты обострений, при хронической молочнице и при комплексной подготовке к родам во время беременности. Поскольку генитальный герпес, как вирусная инфекция, вызывающая воспалительные процессы, может явиться причиной кольпита - вульвита - вагинита, то лечение против него применяется и при этих заболеваниях. Для лечения герпеса используются препараты местного применения - ацикловир и валотрекс.
2. Папилловирус, или папилловирусная инфекция, распознаваемая в виде бородавок - папиллом на наружных половых органах и, даже, проникающих вовнутрь влагалища также очень опасны для женщины. Папилловирус, подобно генитальному герпесу, способен спровоцировать раковые новообразования на шейке матки и другие патологические процессы. С точки зрения выделений, папилловирусная инфекция не вызывает их обильного количества и не беспокоит женщину. Но определение наличие вируса облегчено возможностью визуального осмотра на наличие папиллом - бородавок. Определиться с вирусом путем анализа все же важно, для уточнения диагностики. Обычно вирусная папиллома проникает вглубь тканей мочеполовых органов, затрагивает ткани матки и возникает необходимость хирургического её удаления. Если вирус все же точно диагностирован, то перед хирургическим иссечением проводят кольпоскопию и биопсию ткани папилломы, чтобы исключить онкологию. Затем папилломы удаляют. К сожалению такое решение лечит только внешнюю патологию. Сам вирус все равно остается в организме до конца жизни и может в дальнейшем стать причиной повторения вульвита - кольпита.
О том, почему для новорожденных детей выгоднее одежду брать оптом. Запастись одеждой на вырост оптом дешевле и правильней.
Статьи про здоровье и методы лечения болезней
Герпетический вульвит
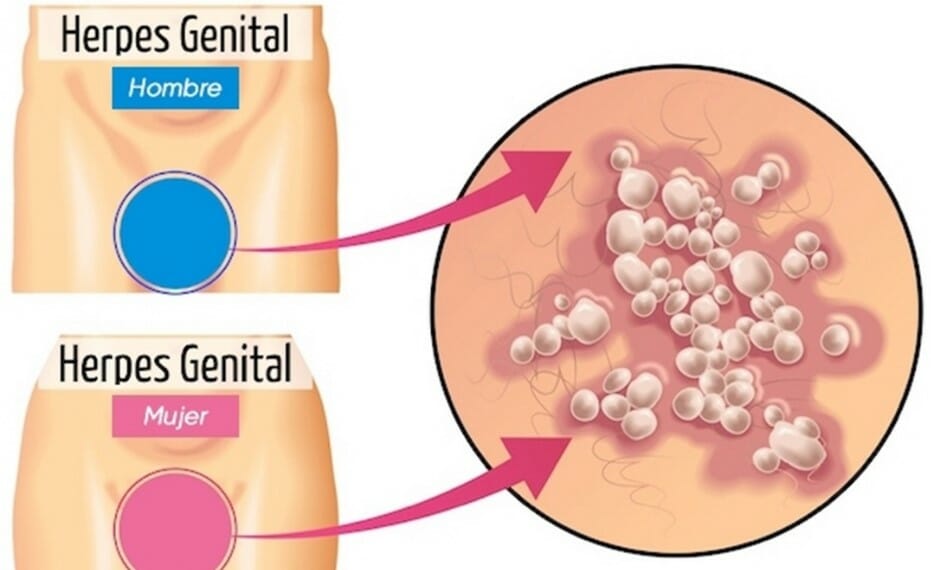
Герпетический вульвит — это заболевание, характеризующееся поражением половых органов вирусом герпеса второго типа. Характерной особенностью процесса является изменение внешнего вида и состояния кожных покровов и слизистой оболочки в области распространения. Появляются красные пятна, на поверхности которых образуется большое количество мелких пузырьков, заполненных жидкостью. Постепенно, по мере прогрессирования, пузырьки лопаются и образуются язвы.
Когда заболевание переходит в острую форму, раны становятся большими, а паховые лимфоузлы значительно увеличиваются в размерах, появляется чувство боли средней степени при надавливании. Из-за многочисленного количества язв половой акт становится невозможным, а мочеиспускание сопровождается болью и жжением.
В медицине герпетический вульвит еще называют половым герпесом. Процесс не сопряжен с генетической особенностью характера, а вирус попадает в организм только при непосредственном контакте здорового организма с организмом-носителем. Коварность заболевания заключается в длительном бессимптомном течении.
Причины развития герпетического вульвита
Вирусная инфекция активизируется в ослабленном организме, когда его защитная способность значительно снижается.
Врачи определяют несколько основных факторов, предшествующих этому состоянию:
-
авитаминоз; дисбаланс рациона питания; постоянное пребывание в состоянии стресса; злоупотребление наркотиками, алкоголем и табакокурением; прием некоторых медикаментов; переутомление; продолжительное нахождение на жаре или холоде.
У пациенток средней и старшей возрастной категории герпетический вульвит может появляться в период беременности, после родов и во время менструаций. Здесь важно правильно понимать суть указанных состояний. Каждое из них само по себе не выступает истиной причиной заболевания, а является лишь предрасполагающим фактором к снижению иммунитета, гормональному сбою. На фоне этого происходит активизация вируса герпеса.
Врачи заметили, что распространенной причиной рецидива герпетической инфекции выступает использование такого способа контрацепции, как установка внутриматочной спирали. Также заболевание может развиться после искусственного прерывания беременности или приема препаратов контрацепции, не подходящих по концентрации гормонов.
Симптоматика герпетического вульвита
Изначально женщин должна понимать, что вульвит может иметь две формы: первичную и рецидивирующую. Отличаются они лишь периодом заражения. Когда занесение инфекции в организм происходит первый раз, это и есть первичный герпетический вульвит, симптомы могут долго протекать в скрытой форме. Если вирус не выявить вовремя, то скоро герпетический вульвит приобретет рецидивирующую форму. Однако и в первом, и во втором случаях носитель инфекции представляет опасность для своего полового партнера.
Основные симптомы следующие:
-
появление мелкой, незначительной сыпи на внешних половых органах; гиперемированные кожных покровов; наличие на поврежденных участках скученных прозрачных пузырьков, заполненных прозрачной жидкостью; постепенно консистенция жидкости пузырьков становится мутной и темнеет; далее происходит разрыв пузырьков и образование язв; на ранах появляются болезненные, сухие корки; если болезнь первичная и необостренная, корки постепенно отсыхают, оставляя на коже темные следы; присутствует чувство зуда, жжения, боли, иногда поднимается температура тела и отмечается общая слабость; присутствует головная и мышечная боль, лимфоузлы увеличиваются в размерах.
Очень часто при первичном инфицировании вульвит скрыто протекает от 30 до 35 дней. Когда заболевание становится заметным, распространение герпетического вируса настолько стремительно, что в течение короткого времени пузырьковая сыпь может покрыть не только половые органы, но и внутреннюю часть бедер, анус, проникнуть в прямую кишку и даже проявиться в ротовой полости. Нередко вульвит герпетического типа осложняется нарушением нормального функционирования нервной системы, поражает суставы и органы малого таза, появляются отеки в конечностях, а язвы очень долго сочатся и не заживают.
Методы диагностики и схема лечения герпетического вульвита
Каждая женщина должна понимать, насколько важны регулярные посещения врача-гинеколога, ведь большинство заболеваний половых органов протекают в скрытой форме, распознать их на ранней стадии может только специалист. Вульвит герпетического типа не является исключением, к тому же его симптомы при длительном течении имеют схожесть с большим количеством инфекционных заболеваний. При этом необязательно, что это будут инфекции, переданные половым путем. Нередко патологические процессы, развивающиеся на кожных покровах или слизистой оболочке различных частей тела, могут привести к развитию герпетического вульвита.
Посещение гинеколога является не только основным способом диагностики заболевания, но и профилактической мерой.
Непосредственно перед назначением медицинских препаратов и определением терапевтической схемы врач отправит на анализ биологический материал пациентки. Поэтому, помимо стандартного осмотра, проводят лабораторные исследования: это помогает установить истинную причину заболевания и определить тип вульвита. В современной медицине для определения вируса герпеса проводят генодиагностику и вирусологическое исследование.
Для этого потребуется сделать следующее:
-
сдать влагалищный мазок; сделать соскоб пораженного участка; собрать жидкость из пузырьков; выполнить общий анализ мочи и крови.
Если диагноз находится под сомнением, то лечащий врач может принять решение о необходимости проведения дополнительных исследований, например, может потребоваться забор крови для последующего определения наличия антител к вирусу в материале.
Лечение герпетического вульвита
Сразу стоит отметить, что вирус герпеса полностью вывести из организма невозможно. То есть, чтобы ни делал врач для устранения проявлений патологического процесса, патогенные бактерии навсегда останутся внутри человека. Терапевтическая схема основана именно на этих данных, поэтому первостепенно предпринимаются меры для снятия симптомов заболевания: устранения зуда, лечения язв и снижения риска возникновения рецидива.
Вульвит подлежит лечению медикаментами противовирусной группы, в частности, противогерпетическими препаратами. Если необходимо устранить симптомы, то используются мази и анальгетики для снятия болевого синдрома, зуда и жжения.
Естественно, что чем раньше была диагностирована патология и начато правильное лечение, тем быстрее пациентка сможет вернуться к нормальному образу жизни. Помните: препараты вирусной группы может назначать только лечащий врач после выполнения всех необходимых анализов, а самолечение всегда только усугубляет ситуацию.
Вульвит у женщин: симптомы и лечение, причины вульвита
Наружные половые органы у женщин (вульва) подвержены постоянному воздействию травмирующих агентов. По этой причине они могут воспаляются, доставляя много неприятных ощущений как взрослым женщинам, так и девочкам.
Вульвит – это воспаление наружных половых органов у женщины. К ним относятся большие и малые половые губы, преддверие влагалища, клитор и конечная часть мочеиспускательного канала.
-
Важно! Воспалительный процесс редко протекает изолированно и чаще встречается в форме вульвовагинита, затрагивая и начальные отделы влагалища.
Вульвит по МКБ-10 обозначается как N 77.1.
Заболевание чаще встречается в детском возрасте из-за несовершенства иммунитета и анатомических особенностей половых органов женщины: множество складок во влагалище и тонкая ранимая слизистая.
Причины возникновения вульвита

Способствующими факторами развития болезни считается наличие постоянно влажной среды в районе женских половых органов, а также особенности строения этой области. Причиной развития вульвита могут стать различные заболевания и состояния, что сказывается на симптомах и лечении вульвита у женщин (см. фото). Основными причинами являются:
-
Бактерии. Как неспецифическая (стрепто и стафилококки, пневмококки и др.), так и специфическая (сифилис, туберкулез и др.) микрофлора может стать причиной воспалительного процесса вульвы. Вирусы (герпес, цитомегаловирус и др.). Грибки (кандиды, актиномицеты). Грибковый вульвит развивается у пациенток со сниженным иммунитетом или на фоне длительной антибиотикотерапии, как общей, так и местной (свечи, кремы с антибактериальным компонентом). Аллергия. Реактивный отек и воспаление может быть проявлением общей аллергической реакции организма. Чаще развивается контактный аллергический дерматит на различные средства и косметику для интимной гигиены. Гельминты (черви). Зуд и расчесы, которые провоцируют гельминты могут стать причиной воспаления всей паховой области. Химическое воздействие. Спринцевание и контакт вульвы с химически агрессивными растворами и газами приводит к развитию воспалительного процесса. Механическое раздражение вульвы, например, при верховой езде. Влияние холодных и низких температур может вызывать развитие реактивного вульвита. Как проявление общесоматической патологии, например, сахарного диабета или злокачественного новообразования.
Какие факторы способствуют развитию патологии:
Ношение тесного, узкого, синтетического белья. Избыточный вес, который вызывает повышенное потоотделение и опрелости в складках. Пренебрежение правилами интимной гигиены. Длительное пребывание в условиях повышенной влажности (мокрый купальник и др.).
Болезнь может развиваться самостоятельно или на фоне других воспалительных процессов в этой области (циститов, пиелонефритов, уретритов и др.).
Способствует развитию вульвита недостаточность эстрогенов в организме, что наблюдается у женщин в период климакса и девочек до периода полового созревания. Кроме этого, вульвит часто развивается при беременности на фоне гормональной активности.
По клиническому течению выделяют:
-
Острый вульвит. Возникает внезапно и характеризуется бурным течением и выздоровлением или переходом в хроническую форму; Хронический. Протекает с периодами обострений и ремиссий. Вне обострения симптомы выражены слабо и практически не беспокоят женщину.
По причинам возникновения существуют:
-
Первичные. Развиваются под действием травмирующих факторов (влажность, температура, аллерген и др.); Вторичные вульвиты. Причиной становится другое заболевание (диабет, лейкоз, эндометриоз и др.).
Симптомы вульвита у женщин, диагностика

Симптомы и лечение вульвита у женщин зависят от возбудителя заболевания. В большинстве случаев пациентку беспокоят:
Жжение и дискомфорт в области наружных половых органов. Выделения из влагалища. Характер и цвет выделения зависит от возбудителя (творожистые при кандидозном вульвите, гнойные при бактериальном и др.). Отечность и краснота вульвы, особенно выражены при аллергической форме болезни. Боль при мочеиспускании и половом акте; Боль в области промежности, которая усиливается при ходьбе. Пузырьки на вульве при герпетическом вульвите, налеты при дифтерии, язва при сифилисе и др. При острой форме могут присоединяться общие симптомы: подъем температуры, интоксикация, головные боли и др.
Разнообразие симптомов патологии может привести к трудностям при самостоятельной диагностике, поэтому лучше сразу обратиться к врачу и выяснить причину проблемы.
Для диагностики доктор тщательно изучает анамнез и характер жалоб, а затем проводит гинекологический осмотр, обращая внимание на внешний вид вульвы и другие типичные признаки болезни.
В большинстве случаев диагноз вульвит ставят на основании визуального осмотра. Если у специалиста есть сомнения, то проводятся дополнительные исследования:
-
бактериологический посев и цитология; анализ кала на гельминты; кольпоскопия; биопсия; УЗИ-диагностика; анализы на половые инфекции; осмотр профильных специалистов (дерматолог для исключения лишая, педикулеза и других патологий, венеролог, терапевт).
Лечение вульвита

Лечение вульвита у женщин проводят на фоне полового воздержания на весь период терапии. Терапия делится на общую и местную, общее медикаментозное лечение включает препараты:
-
Антибиотики при бактериальном процессе. Противовирусные при вирусном, антимикотические при грибковом поражении. Противовоспалительные средства. Обезболивающие препараты. Витамины и иммуностимуляторы.
Местная терапия заключается:
-
Лечение вульвита мазями с противовоспалительным, антибактериальным и обезболивающим эффектами (Синафлан, Левомеколь и др.). Ванночки и обработка вульвы раствором антисептиков (Мирамистин, Фурацилин) и целебных трав (ромашка, череда). Физиотерапия (УФО, электрофорез). Влагалищные свечи, таблетки с антибактериальным эффектом.
Если причиной вульвита стали половые инфекции, то лечение проводят совместно с партнёром. Термический и химический вульвиты лечат в соответствии с терапией ожогов.
Профилактические мероприятия заключаются в соблюдении интимной гигиены и устранении факторов, которые могут вызвать развитие данной патологии. Для предупреждения перехода болезни в хроническую стадию нужно полностью и своевременно лечить острые воспалительные процессы.
Осложнения вульвита
Последствием вульвита могут стать различные неприятные осложнения:
-
образование обширных язв и эрозий на половых губах, клиторе или в преддверии влагалища; переход болезни в хроническую форму; распространение инфекции ан вышележащие структуры (цистит, цервицит и др.); образование спаек (синехии) в области половых губ; в редких случаях длительный инфекционный процесс может вызвать развитие воспаления в матке и яичниках и привести к бесплодию.
Вульвит — распространенная проблема у женщин. Болезнь развивается из-за особенностей строения женской половой системы и под влиянием различных факторов. Лечение во многом зависит от причины болезни и наличия осложнений.
Герпесные болячки, которые располагаются на половых губах или иных органах мочеполовой сферы женщины, имеет наименование генитальным. Это вирус, который оказываясь в организме человека старается в нем задержаться. Что означает что этот недуг не ликвидируется совсем, а только приостанавливается на время.

Угрожающим его не назовешь однако когда вирус герпеса обнаружился у женщины вынашивающей ребенка этот факт способен отрицательно повлиять на развитие малыша (часты проявления внутриутробных пороков и отклонений, регистрированы и случаи внутриутробной смерти плода).
К тому же во время наступления этапа обострения, то вместе с естественным родоразрешением может заразится и ребенок проходя по родовым путям зараженной матери.
Все же и для еще не рожавших девушек существует угроза поскольку по обыкновению заболевание возникает на внешней части малого таза (влагалище, промежность, половые губы) однако если не принимать никаких лечебных мер, существуют риски распространения болезни по восходящему типу и бесплодию.
Герпес на внешней части влагалища – это патологический недуг, которому подвергаются многие представительницы слабого пола.
Данное заболевание имеет второе наименование – половой герпес. Как становится очевидным из наименования, возбудитель локализуется на половых органах, касаемо конкретно женщин — это большие и малые половые губы, шейка матки и влагалище, у мужчин орган и яички, у представителей обоих полов – участок промежности или ануса.
Первопричиной возникновения болезни является вирус герпеса 1 и 2 типа с ДНК- присутствием. Такими возбудителями заражено свыше 90% населения нашей планеты.
Пути заражения генитальным герпесом
Половой герпес распространяется через половые контакты. Однако вирус способен переходить не только посредством вагинального полового акта, но и при анальном и оральном.
Вместе с эксплуатацией средств защиты, к примеру, презервативов, угроза заражения понижается в 2-3 раза. Соответственно если отыскивать основания для появления герпеса, то можно говорить о основной и распространенной из них — беспорядочная половая жизнь и незащищенные интимные связи.
Как часто встречается у женщин?

Вирусы простого герпеса 1 и 2 типов присутствует в теле человека у более 90% взрослого населения земного шара.
Сразу вслед за проникновением в человеческий организм вирус простого герпеса, стремится попасть в нервные узловые волокна, находящиеся поблизости спинного мозга, и приживается там на всю жизнь.
Что же касается возникновения генитального герпеса, то он имеет место только у небольшого количества инфицированных пациентов.
В США 3% жителей рассказали о присутствии случаев генитального герпеса хотя бы 1 раз в жизни, но при этом исследования указывали что ВПГ-2 заражено свыше 20% населения. В целом частоту перехода герпеса при вынашивании плода — 2 на 100000 родов (показатели по Европе).
Группа риска
Половым герпесом нередко страдают люди, у которых в наличии один или несколько провациру ющих факторов:
Причины появления герпеса на половых губах
Основная причина возникновения генитального герпеса — это связь с инфицированным больным.
Частые причины:
![]()
Половой герпес обычно передается через половую связь. Все же инфицирование также вероятно при обычном механическом контакте (поцелуи, касания), с эксплуатации совместной посуды и иных бытовых вещей, при трансфузии крови.- Основой для возникновения генитального герпеса также может быть попадание вируса в кровь плода или новорожденного малыша в период беременности или родов. Подобный метод инфицирования вирусом называют вертикальным.
- К тому же, вероятно самозаражение, когда больной переводит вирусные фрагменты с больной области кожи на здоровую — при эксплуатации полотенца, при касаниях к телу руками и т. д.
В подавляющем большинстве зараженный больной является распространителем лишь в период следующего рецидива, но также весьма вероятно и несимптомативное носительство. В такой ситуации проникновение вируса осуществляется при полнейшем непроявлении каких- либо внешних признаков болезни; больной может и сам не подозревать, что стал носителем вируса.
Это зависти от свойства вируса находится в теле человека в скрытой форме, оставаясь в ганглиях и отростках нервной ткани. Только с появлением оптимальных условий вирус перемещается к покровам кожи.
Симптомы
Главными описаниями полового герпеса являются:
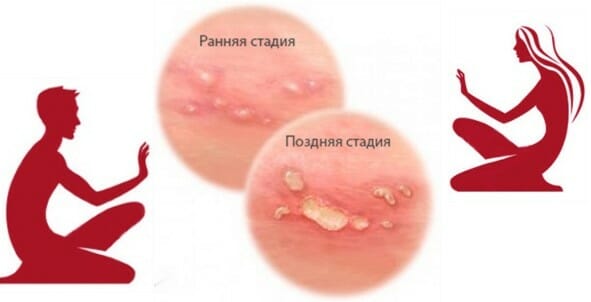
- Формирование маленьких, заполненных мутноватой жидкостью пузырей. Они способно выскакивать в полости всех органов малого таза: тыльной стороне бедер, вокруг ануса, в промежности, на покровах внешних половых органов, в мочеиспускательном и цевикальном канале, внутренней стенке влагалища. Перед формированием пузырьков появляется краснота и зуд кожи. По прошествии 5-7 суток пузырьки разрываются и они начинают выглядеть как нагноения или язвочки, которые понемножку слущиваются и по истечении 1-2 недель обрастают здоровой дермой;
- Зуд, жжение и болезненное чувство вокруг пузырьков
- Зуд и колющее ощущение при мочеиспускании (возникает с поражением мочевыделительного канала)
- Рост объемов паховых лимфаузлов.
- Увеличение температуры, болезненные ощущения в мышцах, общее ухудшение самочувствия.
Как диагностировать генитальный герпес у женщин?
Посещение опытного специалиста-гинеколога и скрупулезный визуальный осмотр весьма принципиальны, поскольку схожая симптоматика свойственна и другим инфекционно- воспалительным процессам, или их объединению, а также иных неинфекционных болезнях поверхности кожи и слизистых оболочек.
Включая жалобы больной и визуального осмотра на гинекологическом кресле для выявления полового герпеса применяются всевозможные лабораторные исследования:
![]()
Самыми точными способами являются вирусологическое изучение. При вирусологическом изучении жидкость из пузырьков внедряют в специальные клеточные субстанции или в яйца в которых осуществляется рост количества вируса. Все же сложности вирусоисследовательской лабораторной диагностики и плохое качество клеточных культур часто заставляют сомневаться в точности итоги таких изучений, предлагаемых в России на сегодня.- При генодиагностике (в основе ПЦР, полимеразная цепная реакция) выявляет присутствие ДНК вируса в выделениях от зараженного человека. ПЦР свойственно почти 100% сенсабилизацией (установление и определение вируса) и спецификой (установление отличий вируса простого герпеса от других вирусов). При возможностях нынешних лабораторий можно определить вирусы простого герпеса 1-го и 2-го типов. Это принципиальное обстоятельство для прояснения перспектив болезни, так как ВПГ-2 в значительной степени нередко возникает как рецидив.
- Как дополнительные способы эксплуатируется установление антител-поглотителей вируса в кровотоке с посредством иммуноферментного анализа (ИФА) и реакции иммунофлуоресценции (свечения)(РИФ). Антитела-поглотители к ВПГ-1 присутствуют у большинства людей, их выявление не свидетельствует о присутствии полового герпеса, либо случае передачи возбудителя посредством половых органов. Только лишь определение белков-антител к ВПГ в крови очень мало для диагностирования полового герпеса, о чем в каких-то моментах врачи забывают. Это обстоятельство ни коим образом не должно допускаться на практике в медицине, нельзя вводить в заблуждение больного, кроме того, у представительниц женского пола наличие антител-белков к ВПГ-2 более допустимо (при усредненном значении 25% в Европе). Исключительно наличие / отсутствие антител- белков, которые нацелены на уничтожение ВПГ-2 (и в большей степени- на уничтожение ВПГ-1) отнюдь не способно однозначно свидетельствовать либо отрицать инфицирование женщины генитальным герпесом без информации о ПЦР, либо установления вируса.
Для способа установления ВПГ биоматериал изымается прямо из высыпаний предположительных как генитальный герпес. Изучаемым биоматериалом для установления белков-антител к ВПГ становится кровь.
Виды герпеса на половых губах
Герпес на внешнем влагалище и промежности бывает начальным, либо вторичным это связано со временем заражения пациента вирусом. Благодаря этому симптомы и описания полового герпеса могут быть различными.
Виды и симптоматика:
- Начальный герпес в области малого таза проходит без всяких признаков, в результате провоцируя возникновение вторичного или рецидивирующего вируса. Дает о себе знать по прошествии 10 суток, вслед за инкубационным сроком, различен от обострений очень долги и сложным проистекание. В иных эпизодах герпес в области малого таза способен спровоцировать усугубление, распространится на суставы, нервные волокна. В некоторых случаях появляются трещины или отёчности тканей в локации. Возобновления данной болезни способны возникать с периодичностью 4 раза в месяц до 1 раза в 2-3 года. Случаются такие рецидивы обычно на стадии обострения, когда понижаются защитные силы организма, что имеет место вследствие стрессовых состояний и депрессии, непривычной физической активности, заболеваний. У представительниц слабого пола возвращение недуга может проявляется при вынашивании ребенка или первых днях менструации.
- В рецидивирующей форме герпес также возникает на половых губах, как и при первичном заражении, но без чувствительных признаков. При такой форме отсутствует мигрень, плохое самочувствие и температуры. Гнойничковых узлов при рецидиве герпеса на влагалищной поверхности меньше, а заживают они по прошествии 10 дней. Симптоматика повторного заболевания может изменяться под влиянием состояния пациента, присутствия инфекций и нескольких иных факторов. Кроме того герпес на полости влагалища способен модифицироваться в несвойственную форму. Он возникает наряду с воспалением в хронической стадии половых органов, без формирования эрозий и пузырьковых сыпей, с незначительным покраснением полости влагалища, зудом без пузырей и болезненными нарушениями целостности эпителия.
Лечение генитального герпеса у женщин
Терапевтические мероприятия по устранению полового герпеса не обеспечивает полной ликвидации вируса в организме, однако они дают возможность очень скоро быстро избавится от симптомов болезни и понизить частоту возвращения недуга.
Главным способом лечения вирусного герпеса как у мужчин, так и у женщин является использование специальных антигерпетических лекарств: химиолечение направленное против вируса.

Очень часто врачи прописывают такие средства как иммуномодуляторы, стимулирующие иммунитет (Виферон, Гриппферон и другие с основным веществом интерферон и аналогичных ему).
Однако до настоящего времени результативность касаемо противодействию вирусу не установлена. Но если рассматривать как средство по недопущению инфицирования эффективность в какой- то степени присутствует.
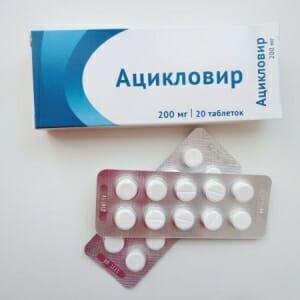
Подтвержденную действенность при герпесе имеют 4 медикамента:
- Ацикловир (Зовиракс и его аналоги),
- Валацикловир (Валтрекс),
- Фамацикловир (Фамвир),
- Пенцикловир (Денавир).
На практике широко применим Ацикловир. Эффективность терапии зависит от скорой диагностики и назначения курса лечения.
Пик активности действующего вещества наступает с началом терапии, в первый день после возникновения мелких волдырей.
При сверх частых обострениях (более 6 раз в год) осуществляют вспомогательное лечение для недопущения в продолжении 2-3 месяцев. Эти мероприятия дают возможность понижения рецидивов на 75% и минимизации проявлений вторичных обострений.
Рецепты растворов для спринцеваний:
![]()
Настаивание для спринцеваний и гигиены из трав. Во-первых в равных пропорциях необходимо перемешать следующие растения: цветки клевера, листочки березы, лекарственная календула, пустырник и корень мать-и-мачихи. От перемешанного состава нужно взять 10 гр. и залить холодной водой 350 мл. Во-вторых траву необходимо проварить на малом огне в течение 5 минут. Затем процедить, остудить и применять как спринцевания и гигиенические подмывания. Процедура выполняется перед сном продолжительностью 14 суток;- Свойство ромашки лекарственной обеспечивает противовоспалительный эффект поможет снять болезненное чувство и устранить зуд. Применяют в качестве впрыскиваний в вагинальную полость и подмываний. Нужно взять 5 гр.сухой травы и залить кипяченной водой в объёме 200 мл. Всё это настоять приблизительно час. Проводить спринцевания дважды в день.
Дополнительный, и приемлемый режим в употреблении пищи при герпесе – это самая начальная помощь больному организму.

Кроме применения лекарств и нетрадиционных методов, весьма принципиально убрать из своего питания продукты, способствующие заболеванию:
- Насыщенный чай и кофе;
- Шоколадные конфеты;
- Сахар;
- Спиртосодержащие напитки;
Режим питания при вирусе герпеса содействует в устранении пиковых симптомов, оптимизации состояния поверхности эпителия и оболочек, усилит иммунную систему и улучшит функцию ЖКТ.
Несколько важных продуктов диеты:
- Рыба, морепродукты, мясо;
- Кисломолочная продукция;
- Большое количество растительной пищи;
![]()
Масло чайного дерева. Для использования потребуется в 400 мл кипяченной воды влить 10 капель эфира. Средство применять в качестве гигиены полости влагалища. Проводить процедуру необходимо вечером непосредственно перед сном;- Череда. С целью устранения зуда, в начале заражения герпесом, нужно 10 грамм сухой череды залить 250 мл кипяченой воды и настоять около часа. Настой пропустить через ситечко. Насыщенный данным раствором кусок чистой ткани или бинта и использовать в виде примочки в продолжении 10 минут. Также настой можно выпивать (по 100 мл два раза в день).
Осложнения генитального герпеса у женщин
Начальные признаки болезни исчезают, а возникшие на поверхности кожи язвочки зажили. В данный период, большинство людей наивно полагают что заболевание побеждено и напрасно пренебрегают установленным лечением.
- Когда воспалительный процесс распространяется на область сплетения в малом тазу, больному не предотвратить возникновения невралгии – болезнь перебрасывается на периферические нервные окончания, а этому сопутствуют значительные болезненные ощущения в данной локации;
- Под влиянием физического раздражения слизистая влагалищной полости периодически пересыхает и нарушается поверхность эпителия, формируя трещинки и гнойнички. Такие проявления сильно влияют на половой акт, угнетают либидо и сексуальную жизнь. Нередко у больных с подобными симптомами развивается раздражительность и нервозность– психическая болезнь;
- Недолеченный генитальный вирус, практически всегда возвращается. Эти рецидивные состояния воздействуют на общий и местный иммунитет, а это в свою очередь, на возникновение в половой системе неспецифических патологий.
Герпес при беременности
Инфицирование плода вирусом от зараженной беременной матери может случится в период вынашивания ребенка, хотя степень перехода вируса в целом очень невысока.
Однако при начальном половом герпесе эта опасность может быть и в значении 50%.
Нередко инфицирование случается в момент родоразрешения (перинатальное), при естественных родах, посредством перехода по подвергнувшемуся герпесу родовому ходу.
Кроме того, нельзя говорить о том что кесарево сечение полностью исключает заражение герпесом новорожденного.
Инфицирование ребенка способно стать причиной тяжелого заболевания нервных волокон и окончаний(35% эпизодов), глаз и кожных покровов (45%) и спровоцировать инвалидизацию ребенка и даже остановку его жизнедеятельности.
В целом эпизоды передачи герпеса новорожденным детям от заболевших матерей составляют 5%. Присутствие белков-антител к ВПГ-2 минимизирует угрозу заражения герпесом в состоянии беременности.
Профилактика возникновения
К способам специфического недопущения инфицирования причисляют применение вакцин. Однако поскольку вирус обладает особыми качествами, получить уверенный результат не всегда под силу. Почему и необходимо принимать другие меры профилактики.
Неспецифическими методами недопущения генитального вируса являются:
![]()
Постоянные физические упражнения и активный спорт;- Отрицательное отношение к табакокурению и спиртным напиткам;
- Стимуляция иммунной защиты организма;
- Эксплуатация средств барьерной защиты при всяческих видах секса;
- Осмысленные гигиенические меры (не эксплуатировать нижнее белье, полотенца другого человека и т. д.).
В обстоятельстве когда пациент уже заражен данным опасным вирусом, в целях недопущения рецидивов, необходимо лечить заболевание, следует не допускать воздействия резких температур (чрезмерный перегрев, либо промерзания), употреблять объединенные в одном препарате витамины.
Читайте также: