Что такое кандидозный вульвагинит

Кандидозный вульвовагинит: что это? Многим женщинам знакомо такое заболевание, как молочница. Оно хотя бы раз в жизни поражало почти каждую женщину. Заболевание, о котором речь пойдет ниже, является сходным понятием.
Кандидозный вульвовагинит: МКБ
Международная классификация болезней присваивает данному заболеванию номер 77.1 и говорит о том, что оно затрагивает влагалище и вульву женщины. Существует несколько приемом и методов лечения этой болезни. Но конечное решение должно приниматься только доктором в обязательном порядке. Причем также нужно отмечать, протекает ли заболевание в острой форме или оно уже успело перейти в стадию хронизации.
Кандидоз или вульвовагинит?
Для того, чтобы между данными понятиями не возникало никакой путаницы, нужно немного прояснить отличия. Под кандидозом, который имеет синонимичное название – молочница, понимается, болезнь грибковой природы, которая поражает наружные половые органы, реже внутренние органы. Кандидоз часто поражает влагалище и вульву.
Кандидозный вульвовагинит – это поражение вульвы и влагалища, вызванное избыточным ростом и размножением грибков из рода Кандидоза. Отличие от молочницы состоит в том, что в данном случае не так ярко выражен зуд, симптоматика начинает проявлять себя в первые дни после менструации. Выделения могут иметь желтый, серо-белый цвет и чаще всего обильны. Они липкие, пенообразные и имеют неприятный запах. При молочнице будет очень сильный зуд, симптомы начнут появляться еще до месячных и выделения будут исключительно творожистыми.
Кандидоз ный вульвовагинит: симптомы
При остром течении заболевания симптоматика будет проявлять себя следующим образом:
- Будут наблюдаться жжение, рези в процессе мочеиспускания;
- Перед месячными будут усиливаться выделения из влагалища. Сами выделения обычно умеренные или обильные, имеют желтоватый или белый оттенок. Они могут быть творожистыми или сливкообразными. Запах как правило неприятный;
- Женщина ощущает интенсивный дискомфорт в районе половых органов;
- Ощущаются зуд и жжение в аногенитальной области, в районе паха, на слизистых влагалища. Эти ощущения возрастают тогда, когда женщина проявляет физическую активность, после водных процедур, при вступлении в сексуальную связь и в ночное время суток.
При осмотре доктор замечает описанные выше выделения и отечность влагалища вместе с покраснением. На половых губах могут быть обнаружены высыпания.
Острый кандидозный вульвовагинит: фото
Выше были описаны основные симптомы, с которыми может столкнуться пациентка, если у нее зафиксирована острая форма вульвовагинита. Но поскольку мы не всегда доверяем врачам и в некоторых случаях больше верим интернету, многие женщины после постановки такого диагноза ищут в сети фотографии патологии и сверяют с тем, что имеется у них. Иногда это хороший способ, но не всегда такие фотографии могут оказаться правдивыми. В интернете очень многие вещи излишне преувеличиваются.
Дрожжевой вульвовагинит: причины
В принципе данное понятие можно считать синонимом кандидозного вагинита, так как его вызывает грибок. В чем заключается причина появления такого вульвовагинита у женщин?
- Постоянные нервные перегрузки и высокая подверженность стрессовым ситуациям;
- Долгий и нерациональный прием антибиотиков;
- Гормональные сбои и перестройки в организме. Именно по этой причине дрожжевой вульвовагинит так часто появляется у беременных женщин;
- Ослабление защитных сил организма, которое вызвано недостатком в нем витаминов, наличием сопутствующих заболеваний, оперативными вмешательствами;
- Венерические болезни.
Кандидозный вульвовагинит при беременности
Частота грибковой инфекции на протяжении периода вынашивания ребенка достигает сорока процентов, что примерно в три раза больше по сравнению с теми, кто не находится в положении. Почему так происходит? Дело в том, что:
- В данный период у женщины очень меняется гормональный фон;
- В клетках тела увеличивается содержание гликогена, а это является отличной питательной средой и для лактобактерий, и для дрожжевой инфекции;
- Клеточные защитные механизмы угнетаются на физиологическом уровне во время протекания беременности. Это нужно для тог, чтобы женский организм не воспринимал плод как инородное образование и делал все возможное, чтобы полноценно выносить беременность;
- Эпителиальный слой слизистой влагалища становится более рыхлым.
Важно помнить, что кандидозный вульвовагинит представляет опасность для плода: он грозит преждевременными родами, инфицированием плода и его гибелью. То есть если женщина во время беременности заподозрила у себя такую проблему, ее нужно срочно лечить.
Чем лечить кандидозный вульвовагинит у женщин?
Кандидозный вульвовагинит: лечение – что самое важное в данном аспекте? При постановке соответствующего диагноза возникает весьма логичный вопрос: чем лечить кандидозный вульвовагинит?Во-первых, нужно максимально внимательно следить за собственным организмом и при появлении любых подозрительных симптомов обращаться к опытному доктору. Лечение хронического кандидозного вульвовагинита является делом более сложным по сравнению с лечением острой формы. Во-первых, он труднее поддается диагностике и самой женщине сложнее его заметить. Но в то же время такой вульвовагинит является следствием невылеченного и проигнорированного кандидозного вульвовагинита в его острой форме. То есть ответственность лежит полностью на самой женщине, которая не обратилась к врачу в нужное время или начала заниматься самолечением.
Лечение кандидозного вульвовагинита.
Для лечения патологии назначаются полиеновые антибиотики. Это Натамицин, Микогептин и Леворин. Также эффективными принято считать имидазольные препараты, например, Бутоконазол и Эконазол. Среди комбинированных средств можно отметить Полижинакс, Тержинан, Клион-Д.
Часто гинекологи назначают использование интравагинальных средств в виде кремов, вагинальных таблеток и мазей. Кроме того, лечение хронического кандидозного вульвовагинита включает использование препаратов, поднимающих иммунные силы организма.

Кандидозный вульвовагинит – это патология воспалительного характера, поражает область вульвы и влагалища у женщин. Чаще диагностируется в подростковом и старческом возрасте. Вероятность прогрессирования заболевания в зрелый период жизни крайне мала. Эта патология занимает первое место среди заболеваний мочеполовой системы в возрасте до 8 лет у девочек. По мере взросления до 50 лет вероятность прогрессирования данной патологии уменьшается.
Содержание
Из чего состоит вульва и влагалище?
Вульва представляет собой наружные органы мочеполовой системы женского пола:
- выход канала мочеиспускания;
- лобок;
- половые губы;
- клитор;
- начало влагалища;
- пленка, закрывающая вход во влагалище, если девочка ещё девственна;
- участок кожного покрова между влагалищем и анальным проходом – промежность.
Влагалище представляет собой своеобразную трубку. В виде стенки выступают мышечные ткани со слизистой. Здесь локализируется большое количество желез, выделяющих природную смазку. Основная задача данного органа – половой акт. При развитии кандидозного вульвовагинита у женщин поражается один или несколько элементов половой системы.

Почему возникает?
Существует несколько причин развития вульвовагинита. Каждую форму патологии следует рассмотреть в отдельности.
Бактериальная форма
Во влагалище всегда находится множество бактерий, проникающих чаще в процессе полового акта. Микроорганизмы не провоцируют воспалительный процесс и развитие других патологий. Объясняется это отсутствием патогенных свойств, а также способностью органа самоочищаться. Бактериальный вульвовагинит провоцируется следующими факторами.
- Проникновение патогенных микроорганизмов во влагалище, например, инфицирование кишечной палочкой.
- Ослабленная иммунная система женщины. Воспалительный процесс могут спровоцировать даже безопасные при крепком иммунитете микроорганизмы.
- Вторичное прогрессирование бактериальной формы на фоне патологии мочеполовой системы, например, воспаления мочевого пузыря.
- Несоблюдение правил личной гигиены половых органов.

Ирритативная форма
Чаще провоцируется в результате механического воздействия. Появляется раздражение слизистой. Характерно для следующих случаев.
- Ввод инородных предметов во влагалище.
- Частые занятия сексом.
- Использование узкого нижнего белья.
- Несоблюдение правил личной гигиены половых органов.
- Частый онанизм.
При гельминтозе
Изначальное место обитания гельминтов — кишечник, но, если глистную инвазию не лечить, паразиты могут распространиться на мочеполовую систему. Что и приводит к прогрессированию воспалительного процесса, нарушению микрофлоры и как следствие- развитию кандидоза вульвы.
При ослаблении иммунной системы
Вульвовагинальный микоз развивается при воздействии следующих факторов:
- Тяжелые или часто развивающиеся инфекционные заболевания, например, ОРВИ.
- Вирус иммунодефицита.
- Неправильно составленный рацион питания, переизбыток или недостаток витаминов.
- Частый стресс, хронический недосып, эмоциональная усталость.
Одним из осложнений в результате дрожжевой формы вульвовагинита является дальнейшее распространение грибков кандида.
После использования антибактериальных средств
В случае неправильно составленного курса лечения антибиотиками поражается полезная микрофлора во влагалище, что создает благоприятную атмосферу для размножения в нем патогенных микроорганизмов. В результате прогрессирует грибковый вагинит. Чаще развивается кандидозная разновидность.
Аллергическая форма
Аллергический вульвовагинит подразумевает прогрессирование воспалительного процесса в результате аллергии.
- Негативная реакция может возникнуть на медикаментозные средства местного применения, используемые для терапии гинекологических патологий.
- Возможна аллергия на кандидозные микроорганизмы.
- Реакция иммунной системы возможна на любые предметы, которые контактируют с внешними половыми органами женщины.
Специфическая форма
Выделяют несколько провоцирующих факторов специфической формы вульвовагинита:
- При сифилитическом поражении половой системы распространяется первичный очаг (шанкр), что служит фактором развития воспаления.
- У взрослых гонорея развивается после полового контакта, провоцирует гонорейную форму вульвовагинита. В возрасте до 7 лет инфекция проникает по причине высокой степени уязвимости влагалища. Гонорейный вульвовагинит характеризуется быстрым развитием.
- Трихомонадный вульвовагинит. Трихомониаз способен спровоцировать специфическую форму. Чаще диагностируется у женского пола, ведущих активную половую жизнь. Также возможна передача патологии бытовым путем.
- Различные вирусные заболевания могут спровоцировать вульвовагинит, например, грипп, папилломавирус (впч ). Инфицирование ребенка возможно в процесс родов.
- Кандидоз, прогрессирующий при ослабленной иммунной системе, терапии антибиотиками.
- Неспецифический вульвовагинит часто по мере развития патологии принимает инфекционный характер.
Диабетическая форма
При отсутствии терапии сахарного диабета увеличивается вероятность прогрессирования вульвовагинита. Объясняется это поражением мелких сосудистых каналов. В области половых органов нарушается кровообращение, что приводит к инфекционному заболеванию. Диабетическую форму очень трудно излечить.
Классификация вульвовагинитов в зависимости от провоцирующего фактора условная. Во время диагностики выявляется ассоциация, которая состоит из разновидностей бактерий. В большинстве случаев патология имеет или принимает инфекционный характер.
Остальные причины
Также врачи выделяют несколько провоцирующих факторов, которые нельзя отнести ни к какой категории.
- Опрелости, возникающие между складками кожного покрова в области половых органов. Характерно для полных женщин.
- Физические повреждения, царапины, расчесы, которые раздражают кожные покровы.
- Патологические синдромы кожи, например, псориаз.
- Опущение матки.
- Заболевания кишки, например, трещины в анальном проходе.
- Прогрессирование гнойных воспалительных заболеваний.
- Использование гормональных средств контрацепции.
- Прием лекарственных препаратов цитостатического характера.
- Прохождение лучевой терапии.
- Ослабления иммунной системы, связанные с оперативным лечением, доброкачественными или злокачественными опухолями.
При наличии одного из вышеописанных факторов, вероятность прогрессирования кандидозного вульвовагинита увеличивается.
При беременности
Вагинальный грибок может распространиться во время вынашивания ребенка. Провоцирующие факторы обширны. Вульвовагинит при беременности вторичное заболевание на фоне нарушений в эндокринной системе. Выделяют такие провоцирующие факторы:
- Неправильно составленный рацион питания.
- Длительный прием медикаментозных средств гормонального характера.
- Неправильная методика эксплуатации тампонов.
- Патологии яичников.
- Высокая частота спринцеваний.
Симптоматика
Симптомы зависят от разновидности вульвовагинита. Возможна острая и хроническая форма патологии. Общие клинические признаки:
- Чувство зуда пораженной области и чувство жжения.
- Покраснение кожных покровов.
- Отечность пораженной области.
- Развивается болевой синдром в нижней области живота, а также в районе наружных половых органов.
- Из половых путей выделяется слизь с гнойными примесями.
- Процесс полового акта сопровождается болевыми ощущениями.
- Нарушается работа мочеиспускательной системы.
- Процесс вывода каловых масс затрудняется.
- Развивается хроническая усталость.

Острая разновидность патологии характеризуется бурным течением. При тяжелом развитии отмечается повышенная температура тела, хроническая усталость. Внешне отмечается отечность половых губ, покраснение пораженного участка. Возможно развитие язвенных очагов.
Часто пациентки жалуются на болезненные ощущения в области лобка, а также во влагалище во время полового контакта. Это становится причиной уменьшения полового влечения. При отсутствии своевременной терапии болезнь распространяется на мочеиспускательную систему. К клинической картине добавляется болевой синдром и дискомфорт во время посещений туалета.
Специфичные разновидности патологии отличаются особенными клиническими признаками. Хронический характер вульвовагинита на фоне прогрессирования сифилиса сопровождается следующими особенностями.
- Инкубационный период длится около 28 дней.
- Имеется шанкра большой плотности, не сопровождается болевыми ощущениями.
- Лимфатические узлы в паховой зоне увеличены.
- У больной отмечается хроническая усталость.
- Появляются высыпания в виде узлов.
Для герпетической формы патологии инкубационный период составляет от 14 до 28 дней. У пациентки отмечаются: небольшие язвенные очаги, повышенная температура тела, сыпь пузырькового характера, выделения не имеют оттенка. Сильное чувство зуда и жжения, отсутствие симптомов интоксикации характерно для аутоиммунной или аллергенной формы патологии.
При развитии папилломавирусной инфекции отмечается возникновение мягких по структуре образований в виде соска. Могут достигать больших размеров. Наличие клинических признаков воспалительного процесса влагалища вместе с поносом и уменьшением аппетита характерно для паразитарной формы патологии.
Диагностика
При подозрениях на вульвовагинит начинается сбор анамнеза, диагностика подразумевает осмотр половых органов у гинеколога. В зависимости от характера поражений, присутствия гнойных выделений, предполагается возможный возбудитель патологии. Принимается во внимание гиперемия, отечность слизистых, образование язвенных очагов. При осмотре берется мазок из влагалища. Анализ бактерий позволяет определить молочницу и другую вредную микрофлору, выявить чувствительность к лекарственным препаратам антибактериального характера.
Назначается сдача крови и урины. Для постановки точного диагноза требуется пройти ультразвуковое исследование органов малого таза. Таким образом удастся исключить воспалительный процесс матки. Часто инфекционное заболевание распространяется дальше, что требует других методик лечения. Если доктор предполагает развитие вирусной инфекции, проводится анализ полимеразно-цепная реакция.
Женщинам проводят анализы крови и берут мазок из влагалища на болезни венерической природы. В возрасте от 18 до 40 лет это основная причина прогрессирования воспалительного процесса. Девочкам назначают анализ кала для обнаружения глистов.

Лечение вульвовагинита
После определения провоцирующего фактора составляется курс лечения вульвовагинита. Если патология имеет вторичный характер, занимаются терапией провоцирующего фактора. Лечение направлено на восстановление микрофлоры пораженной области, уничтожение патогенных микроорганизмов, устранение клинических признаков.
При аллергической форме заболевания исключают контакт с раздражающим веществом, пациенту назначается Супрастин или аналогичный ему лекарственный препарат.

При кандидозной форме вульвовагинита используется Клотримазол или Нистатин в виде таблеток.


Терапия бактериальной формы подразумевает назначение Метронидазола, Цефрадина.

Если вульвовагинит вызван герпетическим вирусом, назначается Ацикловир или аналогичные ему препараты.

Для избавления от трихомонадной формы пациенту требуется пропить курс Тинидазола.

Для уничтожения болезнетворных микроорганизмов используются суппозитории, вагинальные свечи от грибка устраняют симптоматику, уничтожают большую часть бактерий и вирусов. Назначается Йодоксид или Бетадин.


Лечение хронической формы
При рецидивирующей форме вульвовагинита терапия подразумевает комплексный характер. Для больных девочек рекомендуется использование травяных отваров. Пациенткам назначается медикаментозное средство дезинфицирующего характера. Больным следует подмываться не менее 3 раз в день. При наличии гнойных выделений назначаются спринцевания.
В случае ослабленного иммунитета назначаются иммуномодулирующие лекарственные препараты. Вносятся корректировки в рацион питания. Больным рекомендуется ежедневно заниматься физической культурой.
Профилактика
Профилактика вульвовагинита заключается в соблюдении следующих правил.
- Для выбора средств контрацепции следует обратиться в медицинское учреждение за консультацией.
- Требуется своевременно проходить осмотры у гинеколога.
- Избегать случайных и незащищенных половых контактов.
- Соблюдать правила личной гигиены половых органов.
- Своевременно заниматься лечением инфекционных заболеваний.
- Требуется носить нижнее белье подходящего размера из натуральных материалов.
- Ограничить эксплуатацию средств гигиены с ароматическими добавками и красителями.
- Рекомендуется отказаться от частых спринцеваний. Это позволит сохранить микрофлору влагалища.
- Использовать лекарственные препараты антибактериального характера только по назначению лечащего врача.
- Необходимо ежедневно менять нижнее белье.
Вульвовагинит – неопасное заболевание при своевременном лечении. При развитии патология доставляет сильный дискомфорт больной. Если вовремя начать лечение, удастся быстро избавиться от болезни. При развитии первых клинических признаков требуется обратиться в медицинское учреждение за консультацией. Самостоятельное лечение может спровоцировать осложнения. Медикаментозные средства должны назначаться врачом.








Генитальный кандидоз, или кандидозный вульвовагинит, относится к группе заболеваний женской половой сферы, которые затрагивают слизистые оболочки. Основной причиной развития данного заболевания является стремительный рост грибков Кандида, а это может случиться по самым разным причинам.
Симптомы кандидозного вульвовагинита
Рассматриваемое заболевание может быть диагностировано при осмотре наружных половых органов женщины и внутреннего пространства влагалища – врач обнаружит признаки присутствия воспалительного процесса. Кандидозный вульвовагинит затрагивает исключительно наружные половые органы – дрожжеподобные грибки активно растут, что требует назначения эффективной терапии.
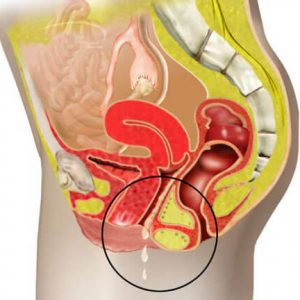
Если воспалительный процесс был отмечен врачом только на слизистом слое влагалища, то будет ставиться диагноз вагинит. Спровоцировать кандидозный вагинит могут и общие, и местные причины, но чаще всего развитие заболевания происходит по причине снижения иммунитета у пациентки.
Кандидозный вульвовагинит может протекать в разных формах, врачи выделяют три вида этого заболевания – от того, какой конкретно будет прогрессировать, зависит и клиническая картина.
Такая форма патологии характеризуется выраженной симптоматикой. Женщины, которым был поставлен данный диагноз, обращаются за квалифицированной медицинской помощью с характерными признаками:
- выделения из влагалища напоминают творожистую массу, они отличаются обильностью, что приводит к раздражению наружных органов и половых путей;
- присутствует сильный зуд и жжение, женщина непроизвольно (обычно это случается во сне) расчесывает кожу и слизистые оболочки;
- любые сексуальные контакты вызывают сильнейшую боль – это связано с уже имеющимся раздражением наружных половых органов;
- от наружных половых органов исходит неприятный кислый запах.
При осмотре на гинекологическом кресле врач выявит высыпания на коже наружных половых органов и слизистых, которые характеризуются как небольшие пузырьки. Кроме этого, специалист сразу отметит покраснение и отечность стенок влагалища, а также малых/больших половых губ.
Длительность течения острой формы вульвовагинита составляет максимум 2 месяца. Если в этот период женщина не проводит никакого лечения, то рассматриваемое заболевание приобретает хроническую форму течения.
Симптомы при такой форме будут не выраженными, в большинстве случаев они вообще отсутствуют. Например, выделения из влагалища будут вполне нормальными, но может присутствовать зуд – он может быть периодическим или постоянным.
При осмотре на гинекологическом кресле врач обратит внимание на атрофичность тканей влагалища – они будут истончены. Возможно будут выявлены инфильтрация или слабые беловатые выделения из влагалища.
Никаких субъективных проявлений заболевания, протекающего в такой форме, нет, даже осмотр женщины на гинекологическом кресле подтверждает нормальное состояние влагалища. Врач может заподозрить развитие патологии по результатам мазка – в нем будут видны отклонения. Бессимптомный кандидоз выявляется у 20% женщин, которые пребывают в репродуктивном возрасте.
Диагностические мероприятия
Кандидозный вульвовагинит диагностируется врачом уже при первичном осмотре пациентки на гинекологическом кресле. Подтверждается диагноз только после получения результатов лабораторного исследования мазка из влагалища. В обязательном порядке женщина должна пройти обследование на венерические заболевания – нередко рассматриваемое заболевание протекает одновременно с другими половыми инфекциями.
Как лечить кандидозный вульвовагинит
Лечение рассматриваемого заболевания должно быть комплексным. Не стоит доверять рекламе и надеяться на то, что после приема одной таблетки наступает полноценное выздоровление – даже если симптомы патологии исчезают, это совсем не означает, что кандидозный вульвовагинит побежден.
Если женщина обратилась за квалифицированной медицинской помощью при первом появлении острого воспалительного процесса и прошла полный курс лечения, то обострений заболевания не будет. Важно в период медикаментозного лечения проводить мероприятия, направленные на общее укрепление иммунитета.
Хроническая форма кандидозного вульвовагинита лечится гораздо сложнее – женщине нужно будет пройти полное обследование, вылечить все гинекологические и сопутствующие заболевания. Для лечения хронической формы рассматриваемого заболевания применяют длительный курс приема антимикотических (антигрибковых) препаратов.
Такая терапия при кандидозном вульвовагините состоит из применения препаратов местного и общего воздействия – используют капсулы, свечи, кремы и таблетки. Если в ходе обследования у женщины были выявлены специфические возбудители заболевания, то может понадобиться антибактериальное лечение.
Препараты местного назначения, используемые для лечения кандидозного вульвовагинита:
- крем и таблетки Клотримазол;
- влагалищные свечи и крем Миконазол;
- суппозитории Нистатин;
- мазь Тиоконазол;
- крем Бутоконазол;
- свечи вагинальные Пимафуцин.
Форму препарата, дозировку и длительность применения средства должен определить лечащий врач. Как правило, крем применяется для лечения вульвитов и вульвовагинитов в случае их ранней диагностике. Если заболевание протекает длительно и отличается интенсивной симптоматикой, то врачи будут назначать одновременно и местные, и общие противогрибковые препараты. К лекарственным средствам системного антимикотического действия относятся Флуконазол и Кетоконазол в таблетках.
Очень важным этапом лечения рассматриваемого заболевания является повышение иммунитета женщины, а этого можно добиться с помощью иммуномодулирующих средств и комплекса поливитаминов.
Женщина, находящаяся на лечении от кандидозного вульвовагинита, должна соблюдать и врачебные рекомендации:
Обратите внимание: лечение кандидозного вульвовагинита у беременной женщины должен проводить только специалист, он же может подобрать и конкретные медикаменты. Стоит учитывать, что самостоятельный выбор лекарственных препаратов может губительно отразиться на внутриутробном развитии плода.
Кандидозный вульвовагинит – заболевание достаточно неприятное, но совершенно не опасное. Строгое соблюдение назначений и рекомендаций лечащего врача позволит предотвратить рецидивы патологии.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
15,072 просмотров всего, 2 просмотров сегодня
Читайте также:


