Глубокие микозы с поражением легких патанатомия
Патогенное воздействие плесневых грибов зависит от вида и количества клеток грибов в воздухе, которое может достигать 800-2300 КОЕ/м куб. Максимальное количество клеток плесневых грибов (52-80%) относится к классу дисперсности 0,7-2,1 мкм, а 88-98% плесневых грибов относится к фракции от 0,7 до 4,1 мкм, то есть может глубоко проникать в дыхательные пути, представляя таким образом неседиментирующий аэрозоль.
В отличие от плесневых грибов, являющихся, как правило, аэроаллергенами, грибы рода Candida имеют определенные особенности, обусловленные средой обитания. Сенсибилизация этим видом грибов происходит преимущественно на фоне инвазивного процесса, либо в результате колонизации и персистенции этих грибов в пищеварительном тракте у практически здоровых лиц. В то же время доказано, что в условиях производства кормовых белков, кормовых дрожжей, ферментов и аминокислот, грибы Candida выступают в роли аэроаллергена и вызывают респираторную аллергию. У лиц, работающих на предприятиях по производству белково-витаминного концентрата (БВК), преобладающим фактором, воздействующим на организм рабочих, является белково-содержащая пыль.
Известно, что БВК на 30% состоит из частиц размером до 1 мкм, 57% - 1-5 мкм и только 13% - более 5 мкм, то есть является мелкодисперсным. Это определяет высокую способность БВК проникать на значительную глубину в органы дыхания и вызывать аллергизацию легочной ткани.
Установлено, что метаболические нарушения в организме могут способствовать развитию грибов в нем. По данным патологоанатомического обследования 2562 умерших людей каждый второй случай микоза был связан с поражением органов дыхания.
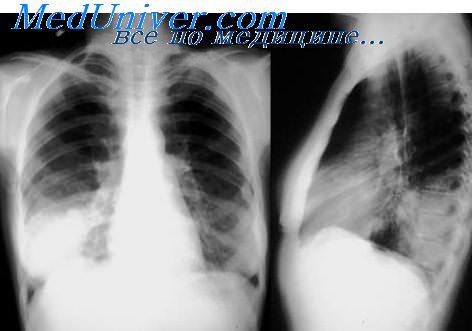
Коваленко В.Л. и др. при клинико-патологоанатомическом сопоставлении 120 случаев пневмомикозов установил, что во всех возрастных группах грибковые поражения легких развиваются в связи с наличием у пациента первичного или вторичного иммунного дефицита. В качестве основного или фонового заболевания могут выступать хронический бронхит с бронхоэктазами, хронические абсцессы. При этом характер тканевых реакций в легких при пневмомикозах наряду с тинкториальными свойствами возбудителя и особенностями фоновой патологии определяется напряженностью местного клеточного иммунитета. О снижении местных клеточных и субклеточных факторов защиты при хронической кандидоинфекции свидетельствуют исследования, проведенные Сардыко Н.В. и др. Особенности защитных клеточных реакций при различных оппортунистических микозах в значительной степени зависят от взаимодействия макро-микроорганизма. В условиях иммунодефицита отмечается увеличение колонизации и инвазия возбудителя, изменение характера и выраженности тканевых и клеточных реакций.
Существует мнение, что воспаление легких является пусковым механизмом к развитию генерализованных инфекций бактериальной или грибковой природы.
Основным возбудителем аспергиллеза у человека является Aspergillus fumigatus. Aspergillus вызывает аспергиллему легких (сапрофитическая колонизация) и аллергический бронхолегочный аспергиллез (АВРА). В связи с этим будут различными и клинические проявления заболевания.
Особую форму взаимодействия гриба и организма представляют аллергический бронхолегочный кандидоз (АВРС) и аллергический бронхолегочный аспергиллез (АВРА). При этих состояниях отмечается прорастание гриба непосредственно в легочную ткань, то есть инвазивный процесс, что вызывает развитие аллергичеких реакций.
Имеются данные о том, что у 10-12% больных кистозным фиброзом развивается аллергический бронхолегочный аспергиллез. Аналогичные результаты были получены в клинико-экспериментальном исследовании, проведенном Соловьевой Т.Н. при изучении микотических поражений у больных туберкулезом органов дыхания.
Следует указать, что до настоящего времени многие звенья патоморфогенеза микозов у человека остаются недостаточно изученными. На наш взгляд, для более глубокого понимания характера взаимодействия гриба с макроорганизмом можно использовать представление о формировании оппортунистических инфекций, вызываемых условно-патогенными грибами рода Candida. Согласно этой концепции при кандидозе имеет место адгезия грибов к барьерным системам организма, размножение возбудителя с проникновением его через барьерные системы, взаимодействие грибов с. клеточными элементами соединительной ткани, внедрение возбудителя в сосудистое русло, диссеминация грибов по организму с образованием в органах кандидозных очагов поражения. При этом клинически можно условно выделить различные виды поражения легких грибами: носительство, поверхностное воспаление, глубокое воспаление (инвазия), гранулема, полостное поражение (аспергиллема). По форме можно выделить местное и диссеминированное поражение грибами. По характеру течения процесс может быть острым и хроническим. Кроме того, грибы могут быть индукторами аллергического воспаления.
3. Грибковые заболевания
Грибковые заболевания (микозы) – это группа заболеваний, вызываемых грибами. При одних микозах происходит экзогенное заражение (трихофения, парша, актиномикоз, нокардиоз, кокцидиомикоз), а при других экзогенное, т. е. происходит развитие аутоинфекции под влиянием неблагоприятных факторов (кандидоз, аспергиллез, пенициллез, мукормикоз).
Различают грибковые заболевания кожи (дерматомикозы) и внутренних органов (висцеральные микозы).
1. Дерматомикозы разделяются на 3 группы: эпидермикозы, поверхностные и глубокие дерматомикозы:
1) эпидермикозы характеризуются поражением эпидермиса и вызываются эпидермофитами различных видов (отрубевидный лишай, эпидермофития);
2) при поверхностном дерматомикозе основные изменения развиваются в эпидермисе (трихофития и парша);
3) глубокие дерматомикозы характеризуются поражением собственно дермы, но эпидермис также страдает.
2. Висцеральные микозы по этиологическому фактору различаются:
1) заболевания, вызываемые лучистыми грибами (актиномикоз, нокардиоз);
2) заболевания, вызываемые дрожжеподобными и дрожжевыми грибами (кандидоз, бластомикозы);
3) заболевания, вызываемые плесневыми грибами (аспергиллез, пенициллез, мукормикоз);
4) заболевания, вызываемые другими грибами (кокцидиоидомикоз, риноспоридиоз, споротрихоз, гистоплазмоз).
Актиномикоз
Актиномикоз – это висцеральный микоз, характеризующийся хроническим течением, образованием гнойников и гранулом. Вызывается анаэробным лучистым грибом Actinomyces Israeli.
Патологическая анатомия
При попадании гриба в ткань вокруг него развивается гиперемия, стаз, начинают эмигрировать нейтрофилы, что приводит к формированию гнойничка, вокруг которого происходит пролиферация макрофагов, молодых соединительно-тканных элементов, плазматических клеток, появляются ксантомные клетки и новообразованные сосуды. Формируется актиномикотическая гранулома. Эти грануломы склонны к слиянию и образованию плотных очагов, на разрезе желто-зеленоватой окраски. В гное видны белые крупинки – друзы актиномицета. Друзы представлены многочисленными короткими палочковидными элементами гриба, прикрепленными одним концом к гомогенному центру, который представляет собой конгломерат из переплетающегося мицелия. Протекает заболевание длительно, могут возникать свищи, а наиболее тяжелым осложнением является амилоидоз.
Кандидоз
Кандидоз, или молочница, вызывается дрожжеподобными грибами рода Candida. Это аутоинфекционное заболевание, возникающее при воздействии неблагоприятных факторов или при приеме антибактериальных препаратов. Может протекать локально (кожа, слизистые, желудочно-кишечный тракт, мочеполовые органы, легкие, почки) и генерализованно. При локальном кандидозе чаще всего поражаются слизистые оболочки, покрытые многослойным плоским эпителием. Гриб растет поверхностно, появляются буроватые наложения, состоящие из переплетающихся нитей псевдомицелия, слущенных клеток эпителия и нейтрофилов. При проникновении гриба в толщу слизистой оболочки появляются фокусы ее некроза. Некротические участки отграничиваются от здоровой ткани демаркационным валом нейтрофилов. Прорастание псевдомицелия в просвет сосуда говорит о метастазировании. Во внутренних органах вокруг грибов появляется нейтрофильный инфильтрат. При затяжном течении образуются грануломы, которые состоят из макрофагов, фибробластов и гигантских многоядерных клеток. При кандидозе пищевода на слизистой оболочке образуются пленки, которые полностью за-крывают просвет. Поражение желудка встречается редко. При поражении кишечника возникают язвы и псевдомембранозные наложения. При поражении почек в корковом слое появляются мелкие гнойнички, очаги некроза и грануломы, которые содержат элементы гриба. Грибы могут проникать в просвет канальцев и выделяться с мочой. При кандидозе легких формируется фибринозное воспаление с некрозом в центре. В дальнейшем происходит нагноение и образование полостей. При затянувшемся процессе формируется грануляционная ткань; процесс заканчивается фиброзом. Генерализованный кандидоз характеризуется попаданием грибов в кровеносное русло и появлением метастатических очагов (кандидозная септикопиемия).
Аспергиллез
Аспергиллез вызывается несколькими видами рода Aspergillus. Как аутоинфекция – протекает при лечении высокими дозами антибиотиков, стероидных гормонов и цитостатиков.
Патологическая анатомия.
Наиболее характерен легочный аспергиллез, который разделяется на:
1) негнойный легочный аспергиллез, при котором образуются серо-бурые плотные очаги с белесоватым центром, где среди инфильтрата скапливается гриб;
2) гнойный легочный аспергиллез, при котором образуются очаги некроза и нагноения;
3) аспергиллез-мицетома – характеризуется формированием бронхоэктатической полости или легочного абсцесса; возбудитель растет по внутренней поверхности полости и образует толстые сморщенные мембраны, которые слущиваются в просвет полости;
4) туберкулоидный легочный аспергиллез – характеризуется появлением узелков, сходных с туберкулезными.
Данный текст является ознакомительным фрагментом.
Грибковые заболевания (микозы)
Микозы – большая группа заболеваний с разнообразными клинико-морфологическими проявлениями. При одних микозах происходит экзогенное зара-жение, при других – эндогенное, т. е. развивается аутоинфекция под влиянием тех или иных неблагоприятных факторов. В связи с этим целесообразно раз-делить все микозы на экзогенные и эндогенные. К экзогенным микозам относят трихофитию, паршу, актиномикоз, нокардиоз, кокцидиоидомикоз, риноспоридиоз и гистоплазмоз. При этих заболеваниях обнаружение в тканях гриба (ми-целий, органы плодоношения, споры) позволяет ставить диагноз. В группу эндогенных микозов включают кандидозы, европейский бластомикоз, аспергиллез, пенициллез, мукормикоз. Возбудители этих микозов часто находятся в качестве сапрофитов на слизистых оболочках здоровых людей, не вызывая изменений (миконосительство). Однако под влиянием неблагоприятных факторов возникает дисбактериоз и грибы проявляют патогенное действие. Отмечаемое за последнее десятилетие увеличение заболеваемости микозами происходит главным образом за счет форм, развивающихся на почве дисбактериоза при лечении иммунодепрессантами и цитостатическими препаратами.
Различают грибковые заболевания кожи – дерматомикозы и внутренних органов – висцеральные микозы.
Дерматомикозы
Дерматомикозы разделяют на три группы: эпидермомикозы, поверхностные и глубокие дерматомикозы.
Эпидермомикозы характеризуются поражением эпидермиса и вызываются эпидермофитами различных видов. Наиболее частыми формами этой группы микозов являются отрубевидный (разноцветный) лишай и эпидермофития. При поверхностных дерматомикозах основные изменения развиваются в эпидермисе, хотя дерма не остается интактной. Наибольшее практическое значение имеют трихофития и парша. Глубокие дерматомикозы характеризуются поражением главным образом собственно дермы, но страдает также и эпидермис.
Висцеральные микозы
Висцеральные микозы, т. е. грибковые поражения внутренних органов, весьма разнообразны. Чаще они вызываются дрожжевыми и дрожжеподобными плесневыми грибами, актиномицетами и др. Однако в редких случаях, например при трихофитии, парше, поражение внутренних органов могут вызвать некоторые поверхностные дерматофиты. Эти тяжелые формы заболевания, встречающиеся у ослабленных людей, сопровождаются кахексией и обычно заканчиваются смертью.
Классификация.
По этиологическому принципу висцеральные микозы делят на 4 группы:
1. заболевания, вызываемые лучистыми грибами: актиномикоз, нокардиоз (стрептотрихоз);
2. заболевания, вызываемые дрожжеподобными и дрожжевыми грибами: кандидоз, бластомикозы;
3. заболевания, вызываемые плесневыми грибами: аспергиллез, пенициллез, мукормикоз;
4. заболевания, вызываемые другими грибами: кокцидиоидомикоз, риноспоридиоз, споротрихоз, гистоплазмоз.
Актиномикоз
Актиномикоз – висцеральный микоз, характеризующийся хроническим течением, образованием гнойников и гранулем. Вызывается анаэробным лучистым грибом Actinomyces Israeli, попадающим в организм чаще всего через пищеварительный тракт или дыхательные пути. Возбудитель находят в кариозных зубах, криптах миндалин у здоровых людей, поэтому считают, что эндогенный способ заражения является наиболее вероятным. Большое значение в развитии актиномикоза имеют травма и проникновение гриба с инородными телами. Различают первичные (локальные) и вторичные проявления актиномикоза. Вторичный актиномикоз возникает при переходе процесса с соседнего органа, ткани или при распространении гриба гематогенным путем – генерализованный актиномикоз.
Патологическая анатомия.
Заболевание течет длительно, причем распространение актиномикотического инфильтрата происходит по клетчатке и соединительнотканным прослойкам органов и тканей. Он всегда направляется к свободной поверхности органов или тканей, где открывается свищами. В одних случаях преобладает разрушение ткани с образованием крупных гнойников (деструктивная форма), в других разрастание соединительной ткани сочетается с деструктивными изменениями (деструктивно-пролиферативная форма). В зависимости от локализации актиномикоз делят на шейно-лицевой (наиболее частое проявление), актиномикоз легких и органов грудной клетки, абдоминальный, костносуставной и мышечный, актино-микоз кожи, нервной системы и других органов.
Наиболее тяжелым ослож-нением актиномикоза является амилоидоз.
Кандидоз
Кандидоз (кандидамикоз, монилиаз, оидиомикоз), или молочница,- одно из наиболее распространенных и частых проявлений висцеральных микозов. Вызывается дрожжеподобными грибами рода Candida, главным образом Candida albicans. Эти грибы спор не образуют, размножаются почкованием, причем дрожжевые клетки располагаются в виде нитей псевдомицелия, хорошо выявляемых с помощью ШИК-реакции. Принято различать кандиданосительство и кандидоз как заболевание.
Кандидоз – один из ярких примеров аутоинфекции, возникающей под влиянием каких-либо факторов, чаще всего неправильного применения антибиотиков и кортикостероидов; при этом большое значение имеет повышенная чувствительность организма к продуктам жизнедеятельности гриба. Различают кандидоз первичный, наблюдающийся обычно у маленьких детей без провоцирующих факторов, ивторичный – после каких-либо воздействий на организм (вирусная инфекция).
Не нашли то, что искали? Воспользуйтесь поиском:
Микозы легких относительно редки и возникают преимущественно у пациентов с резко сниженными защитными реакциями организма (СПИД, раковая кахексия, длительное лечение антибиотиками широкого спектра действия, глюкокортикоидами и иммуносупрессивной терапии). Возбудители микозов лёгких — микроскопические грибы (микромицеты). Проявления заболевания и характер его течения в значительной степени отличается от бактериальных и вирусных инфекций. Идентификация возбудителей грибковых пневмоний является основой успешного лечения.

Инвазивный аспергиллёз (пневмония).
Основными возбудителями инвазивного аспергиллёза являются: A. fumigatus (60-90%), A.flavus (10-30%) и A. niger (2-15%). Частота составляет 12-34 случая на 1 млн. населения в год. Инфицирование происходит в результате вдыхания конидий Aspergillus. От человека к человеку аспергиллёз не передаются. Наиболее часто развивается у больных острым лейкозом во время цитостатической терапии, у пациентов, длительно получающих глюкокортикоиды и иммуносупрессоры.
Клинические проявления
Продолжительность инкубационного периода не определена.
Наиболее частыми признаками заболевания являются - неэффективность антибиотиков широкого спектра, повышение температуры тела более 38°С длительностью более 96 ч, непродуктивный кашель, боли в грудной клетке, кровохарканье и одышка. В 30% случаев повышения температуры может не отмечаться. Иногда клиника аспергиллеза напоминает признаки тромбоза ветвей лёгочной артерии: внезапно возникшие боли в груди и выраженная одышка. Нередко единственным проявлением заболевания служат изменения на рентгенограмме или КТ лёгких.
Основной метод выявления:
- очагов поражения — мультиспиральная компьютерная томография (МСКТ);
- микробиологического подтверждения диагноза — микроскопия и посев респираторных субстратов;
- серологической диагностики — определение антигена Aspergillus (галактоманнана) в сыворотке крови.
- рентгенография лёгких и придаточных пазух носа;
- КТ грудной клетки (МСКТ);
- при наличии неврологической симптоматики — МСКТ или МРТ головного мозга;
- определение антигена Aspergillus в сыворотке крови;
- бронхоскопия, бронхоальвеолярный лаваж (БАЛ), биопсия очагов поражения;
- микроскопия и посев смывов БАЛа, мокроты, отделяемого из носа, биопсийного материала.

Лечение включает антифунгальную (антигрибковую) терапию, устранение факторов риска и хирургическое удаление поражённых тканей.
Прогноз. Без лечения инвазивный аспергиллёз практически всегда заканчивается летальным исходом (в течение 1-4 нед.). При проведении лечения летальность составляет 30-50% и зависит от основного заболевания (острый лейкоз и др.), а также от распространённости аспергиллеза или локализации заболевания (диссеминация, поражение ЦНС)
Аллергический бронхолёгочный аспергиллёз характеризуется развитием реакции гиперчувствительности I типа при поражении дыхательных путей Aspergillus. Частота у больных бронхиальной астмой составляет 1-5%, у больных муковисцидозом — 5-14%.
Возбудители — Aspergillus fumigatus, A. clavatus, реже — другие Aspergillus.
Возникновению способствуют врождённая предрасположенность.
Инвазивного поражения тканей лёгких не наблюдается. Заболевание обычно протекает хронически с периодическими обострениями бронхообструктивного синдрома и/или возникновением эозинофильных инфиль¬тратов. Основными признаками обострения являются приступы удушья, повы¬шение температуры тела, боли в грудной клетке и кашель с мокротой, содержа¬щей коричневые включения и слизистые пробки. При длительном течении формиру¬ются бронхоэктазы и фиброз лёгких, приводящие к дыхательной недостаточности.
Инвазивный кандидоз лёгких (кандидозная пневмония) встречается относительно редко и составляет приблизительно 5-15% всех случаев инвазивного кандидоза. Он может быть первичным или вторичным, возникшим в результате гематогенной диссеминации Candida из другого очага.
Развивается преимущественно у больных на фоне тяжелой патологии (хирургическое лечение желудочно-кишечного тракта, инфицированный панкреонекроз, длительное парентеральное питание, применение иммуносупрессоров, искусственная вентиляция лёгких, гемодиализ, повторные гемотрансфузии, сахарный диабет).
Основными возбудителями кандидозной пневмонии являются С. albicans, С. tropicalis, С. parapsilosis, С. glabrata и др. Многие Candida являются обитателями организма человека и выявляются при посевах со слизистой оболочки полости рта и желудочно-кишечного тракта у 30-50% здоровых людей.
Клинические признаки (повышение температуры тела, непродуктивный кашель, одышка и боль в груди) неспецифичны и не позволяют отличить кандидозную пневмонию от бактериальной или другого микоза легких. Основа диагностики - выявление Candida при гистологическом исследовании и/или посеве биоптата лёгкого.
Лечение.
Важным условием успешного лечения является идентификация возбу¬дителя. Вид Candida чётко коррелирует с чувствительностью к антимикотикам.
Частота криптококкоза в последние годы значительно увеличилась в связи с пандемией ВИЧ-инфекции. В подавляющем большинстве случаев возбудителем криптококкоза является Cryptococcus neoformans - распространен повсеместно (в почве, на растениях, в испражнениях птиц).
Основные факторы риска — нарушения клеточного иммунитета, обусловленные СПИДом, лимфомой, хроническим лимфолейкозом, Т-клеточным лейкозом, а также длительным применением глюкокортикоидов и иммуносупрессоров. Риск развития криптококкоза определяется степенью выраженности иммунодефицита. Например, частота криптококкоза у больных СПИДом составляет до 30%. У иммунокомпетентных пациентов криптококкоз развивается редко. У женщин он возникает реже, чем у мужчин, у детей — реже, чем у взрослых. Заражение происходит ингаляционным путём.
У больных СПИДом наиболее часто поражаются ЦНС, лёгкие, кожа, развиваются диссеминированные варианты инфекции с вовлечением костей, почек, надпочечников и т.д. Основными признаками являются лихорадка (81%), кашель (63%), одышка (50%), снижение массы тела (47%), редко — боли в грудной клетке и кровохарканье. Диагностика: см. инвазивный аспергиллез.
При любой локализации криптококковой инфекции необходимо проведение люмбальной пункции (определение внутримозгового давления, микроскопия спинномозговой жидкости и посев на флору).
Лечение. Выбор и продолжительность применения антимикотиков определяются состоянием больного и локализацией процесса
Возбудители — относящиеся к классу Zygomycetes низшие грибы.
Зигомицеты распространены повсеместно, обита¬ют в почве, часто встречаются на пищевых продуктах и в гниющих растительных отходах. Возбудитель попадает в лёгкие при вдыхании спор.
Факторы риска аналогичны как и при прочих микозах.
Зигомикоз характеризуется чрезвычайно агрессивным течением с очень быстрым разрушением всех тканевых барьеров, поражением кровеносных сосудов, гематогенной диссеминацией с последующим развитием тромбозов, инфарктов и некрозов тканей. При зигомикозе возможно поражение любых органов, но наиболее часто поражаются придаточные пазухи носа (35-50% всех случаев), лёгкие (20-30%), кожа и подкожная клетчатка (10%), а также желудочно-кишечный тракт (5-10%).
Зигомикоз лёгких обычно проявляется повышением температуры тела более 38 °С, не снижающейся на фоне лечения антибиотиками широкого спектра действия, кашлем, болями в груди, обильным кровохарканьем или лёгочным кровотечением.
Гиалогифомикозы — группа заболеваний, вызываемых грибами Fusarium spp., Acremonium spp., Paecilomyces spp., Scedosporium spp., Scopulariopsis brevicaulis и Trichoderma longibrachiatum. Возбудители распространены повсеместно, часто встречаются в почве, на раз¬личных растениях.
Fusarium считают вторыми по частоте возбудителями инвазивных микозов лёгких после Aspergillus. Кроме пневмонии гиалогифомицеты у иммунокомпетентных пациентов вызывают локальные поражения, у иммуноскомпрометированных — фунгемию (грибок в крови) и диссеминированные инфекции, которые характеризуются очень высокой летальностью. Неблагоприятный прогноз связан как с выраженностью иммуносупрессии у больных, так и с низкой чувствительностью гиалогифомицетов к большинству применяемых антимикотиков.
Гиалогифомикозы лёгких наиболее часто развиваются у больных гемобластозами или реципиентов трансплантатов костного мозга, значительно реже — у больных с распространёнными глубокими ожогами. Инфицирование обычно происходит ингаляционным путём. Одним из возможных источников возбудителя являются поражённые ногти при онихомикозе. Возбудители могут поражать артерии с последующим развитием тромбозов, инфарктов и гематогенной диссеминацией. Заболевание обычно начинается как пневмония или синусит, при прогрессировании развивается гематогенная диссеминация с поражением кожи, внутренних органов, костей и головного мозга. Клиническая картина заболевания определяется локализацией процесса; общим признаком является рефрактерная к антибиотикам лихорадка. У 55-70% больных развивается характерное поражение кожи и подкожной клетчатки: болезненные эритематозные папулы или подкожные узелки с последующим образованием очага некроза в центре.
Диагностика: см. инвазивный аспергиллез.
Лечение.
Возбудители гиалогифомикозов характеризуются низкой чувствительностью и даже резистентностью к антимикотикам
ЛЕКЦИЯ № 13. Болезни органов дыхания
Среди заболеваний органов дыхания наибольшее значение имеют острый бронхит, острые воспалительные и деструктивные заболевания легких, хронические неспецифические заболевания легких, рак бронхов и легких, плеврит.
1. Острый бронхит
Острый бронхит – это остро возникшее воспаление бронхиального дерева. Этиология: вирусы и бактерии. Предрасполагающими факторами являются переохлаждение, химические факторы и пыль, а также общее состояние иммунной системы. Патологическая анатомия. Слизистая оболочка бронхов становится полнокровной и набухает. Возможны мелкие кровоизлияния и изъязвления. В просвете бронхов много слизи. В слизистой оболочке развиваются различные формы катара (серозный, слизистый, гнойный и смешанный), фиброзное и фиброзно-геморрагическое воспаление. Возможна деструкция бронха с изъязвлениями в слизистой оболочке (деструктивно-язвенный бронхит). Утолщение стенки бронхов идет за счет инфильтрации ее лимфоцитами, макрофагами, плазматическими клетками и пролиферации эндотелия.
Исход зависит от глубины поражения стенки бронха. Чем глубже, тем меньше процент регенерации; также исход зависит от вида катара и длительности пребывания возбудителя.
2. Острые воспалительные заболевания легких (пневмонии)
Различают первичные и вторичные пневмонии (как осложнения многих заболеваний). Первичные пневмонии делятся на интерстициальную, паренхиматозную и бронхопневмонию, вторичные пневмонии – на аспирационные, гипостатические, послеоперационные, септические и иммунодефицитные. По распространенности пневмонии делятся на милиарную, ацинозную, дольковую, сливную, сегментарную, полисегментарную и долевую. По характеру воспалительного процесса пневмонии могут быть серозными, серозно-лейкоцитарными, серозно-десквамативными, серозно-геморрагическими, гнойными, фибринозными и геморрагическими.
Крупозная пневмония – это острое инфекционно-аллергическое заболевание. Патологоморфологически различают 4 стадии:
1) стадия прилива длится сутки и характеризуется резкой гиперемией, микробным отеком пораженной доли, повышается проницаемость сосудистой стенки. Сначала в просвете альвеол происходит диапедезное пропитывание. Легкое уплотнено и полнокровно;
2) стадия красного опеченения формируется на 2-й день заболевания. Усиливается диапедез эритроцитов, к ним присоединяются нейтрофилы и выпадают нити фибрина. Большое количество возбудителя; лимфатические сосуды переполнены лимфой, ткань легкого становится плотной и приобретает темно-красный цвет. Регионарные лимфатические узлы увеличены и полнокровны;
3) стадия серого опеченения возникает на 4—6-й день заболевания. В просвете альвеол накапливаются фибрин и нейтрофилы, которые вместе с макрофагами фагоцитируют бактерии. Эритроциты подвергаются гемолизу. Легкое приобретает серый цвет и уплотняется. Лимфатические узлы корня легкого бело-розовые и увеличены;
4) стадия разрешения наступает на 9—11-й день заболевания. Фибринозный экссудат под влиянием протеолитических ферментов и макрофагов подвергается расплавлению и рассасыванию, а затем выводится по лимфатическим дренажам легкого и через мокроту.
К общим проявлениям крупозной пневмонии относятся дистрофические изменения паренхиматозных органов, их полнокровие, гиперплазия селезенки и костного мозга, полнокровие и отек головного мозга.
Бронхопневмония – это воспаление легких, развивающееся на фоне бронхита или бронхиолита. Она может быть очаговой (первичной) и распространенной (вторичной) – как осложнение многих заболеваний. В отличие от крупозной пневмонии бронхопневмония всегда сопровождается воспалительным процессом в бронхах. Как правило, экссудат распространяется неравномерно, а межальвеолярные перегородки пронизаны клеточным инфильтратом.
Межуточная (интерстициальная) пневмония характеризуется развитием воспалительного процесса в строме легкого. Причиной данной пневмонии могут быть вирусы, гноеродные бактерии и грибы. Различают три вида межуточной пневмонии.
1. Перибронхиальная пневмония – возникает тогда, когда воспалительный процесс начинается в стенке бронха, переходит на перибронхиальную ткань и распространяется на прилежащие межальвеолярные перегородки. Стенки перегородок утолщаются. В альвеолах накапливаются макрофаги и единичные нейтрофилы.
2. Межлобулярная пневмония – возникает при распространении воспалительного процесса на межлобулярные перегородки со стороны легочной ткани, висцеральной плевры и медиастинальной плевры. Когда процесс принимает флегмонозный характер, происходит расслаивание легкого на дольки – имеет место расслаивающая или секвестрирующая межуточная пневмония.
3. Межальвеолярная пневмония является морфологией интерстициальных болезней легких.
3. Острые деструктивные процессы в легких
Абсцесс – это полость, заполненная воспалительным экссудатом. Абсцесс легкого может быть пневмогенного характера, тогда сначала возникает некроз легочной ткани и ее гнойное расплавление. Расплавленная гнойно-некротическая масса выделяется через бронхи с мокротой, образуется полость. При бронхогенном характере абсцесса сначала происходит разрушение стенки бронха с последующим переходом на легочную ткань. Стенка абсцесса образована как бронхоэктазом, так и уплотненной тканью легкого.
Гангрена легких характеризуется как тяжелый исход любого воспалительного процесса в легких. Легочная ткань подвергается влажному некрозу, становится серо-грязной и имеет зловонный запах.
4. Хронические неспецифические заболевания легких
Механизм их развития различен. Бронхогенный – заключается в нарушении дренажной функции легких и ведет к группе заболеваний, называющихся хронические обструктивные заболевания легких. Пневмогенный механизм приводит к хроническим необструктивным заболеваниям легких. Пневмонитогенный механизм приводит к хроническим интерстициальным заболеваниям легких.
Хронический бронхит – это затянувшийся острый бронхит. Микроскопическая картина разнообразна. В одних случаях преобладают явления хронического слизистого или гнойного катара с нарастающей атрофией слизистой оболочки, кистозным превращением желез, метаплазией покровного призматического эпителия в многослойный плоский, увеличением числа бокаловидных клеток. В других случаях – в стенке бронха и особенно в слизистой оболочке резко выражены клеточная воспалительная инфильтрация и разрастание грануляционной ткани, которая набухает в просвете бронха в виде полипа (полипозный бронхит). Когда происходит созревание грануляционной ткани и разрастание в стенки бронха соединительной ткани, мышечный слой атрофируется, и бронхи деформируются (деформирующий хронический бронхит).
Бронхоэктаз – это расширение бронхов в виде цилиндра или мешка, которое может быть врожденным и приобретенным, единичным и множественным. Микроскопически: полость бронхоэктаза выстлана призматическим или многослойным эпителием. В стенке бронхоэктаза отмечаются признаки хронического воспаления. Эластические и мышечные волокна замещены соединительной тканью. Полость заполнена гноем. Легочная ткань, которая окружает бронхоэктаз, резко изменена. В ней возникают абсцессы и поля фиброза. В сосудах развивается склероз. При множественных бронхоэктазах возникают гиперплазия в малом круге кровообращения и гипертрофия правого желудочка сердца. Таким образом происходит формирование легочного сердца.
Эмфизема легких – патологическое состояние, характеризующееся избыточным содержанием воздуха в легких и увеличением их размеров. Различают 6 видов эмфизем.
1. Хроническая диффузная обструктивная эмфизема легких. Причиной, как правило, является хронический бронхит или бронхиолит. Макроскопически: легкие увеличены в размерах, прикрывают своими краями переднее средостение, вздутые, бледные, мягкие, не спадают и режутся с хрустом. Стенки бронхов утолщены, в их просвете находится слизисто-гнойный экссудат. Микроскопически: слизистая оболочка бронхов полнокровна, с наличием воспалительного инфильтрата и большого количества бокаловидных клеток. Происходит расширение стенки ацинусов. Если они расширены полностью, то имеет место панацинарная эмфизема, а если расширены лишь проксимальные отделы – центральная эмфизема. Растяжение ацинусов приводит к растяжению и истончению эластических волокон, расширению альвеолярных ходов, изменению альвеолярных перегородок. Стенки альвеол истончаются и выпрямляются, межальвеолярные перегородки расширяются, капилляры запустевают. Таким образом, бронхиолы расширяются, альвеолярные мешочки укорачиваются, в межальвеолярных капиллярах разрастаются коллагеновые волокна (интракапиллярный склероз). Возникает альвеолярно-капиллярный блок, что приводит к гипертензии малого круга кровообращения и формированию легочного сердца.
2. Хроническая очаговая эмфизема, или перифокальная рубцовая эмфизема. Все вышеперечисленные патологоанатомические изменения возникают на локальном участке легких. Как правило, этому предшествует туберкулезный процесс или наличие постинфарктных рубцов. Гипертрофия малого круга кровообращения не характерна.
3. Викарная (компенсаторная) эмфизема легких возникает после удаления части или доли легкого. Возникают гипертрофия и гиперплазия структурных элементов легочной ткани.
4. Первичная (идиопатическая) панацитарная эмфизема морфологически представлена атрофией альвеолярной стенки, редукцией капиллярной стенки и выраженной гипертонией малого круга кровообращения.
5. Старческая эмфизема патологоанатомически проявляется как обструктивная, но возникает в результате физиологического старения организма.
6. Межуточная эмфизема отличается от прочих возникновением разрывов в альвеолах и поступлением воздуха в межуточную ткань, а затем распространяется в средостение и подкожную клетчатку шеи.
Бронхиальная астма – заболевание, характеризующееся приступами экспираторной одышки, которые возникают вследствие нарушения проходимости бронхов. Причинами возникновения данного заболевания являются аллергены или инфекционные агенты либо их комбинация. Не следует забывать о лекарственных препаратах, которые, действуя на ?-рецепторы, способны вызывать бронхообструкцию. К таким препаратам относится группа ?-блокаторов. Патологическая анатомия в легких при астме может быть различной. Так, в остром периоде (во время приступа) отмечаются резкое полнокровие сосудов микроциркуляторного русла и повышение их проницаемости. Развивается отек слизистой и подслизистого слоя. Они инфильтрируются лаброцитами, базофилами, эозинофилами, лимфоидными и плазматическими клетками. Базальная мембрана бронхов утолщается и набухает. Возникает гиперсекреция слизи за счет бокаловидных клеток и слизистых желез. В просвете бронхов скапливается слизистый секрет с примесью эозинофилов и клеток слущенного эпителия, который препятствует прохождению воздуха. Если имеет место аллергическая реакция, то при иммуногистохимическом исследовании выявляется свечение IgЕ на поверхности клеток. При повторяющихся приступах в стенке бронхов развиваются диффузное хроническое воспаление, утолщение и гиалиноз базальной мембраны, склероз межальвеолярных перегородок и хроническая обструктивная эмфизема легких. Возникает гипертония малого круга кровообращения, что приводит к формированию легочного сердца и в конечном результате – к сердечно-легочной недостаточности.
По ходу оттока лимфы от стенки хронического абсцесса к корню легкого появляются белесоватые прослойки соединительной ткани, что ведет к фиброзу и деформации ткани легкого.
При этом заболевании участки карнификации и фиброза сочетаются с полостями хронических пневмониогенных абсцессов. Хроническое воспаление и фиброз развиваются вдоль лимфатических сосудов, в межлобулярных перегородках, в периваскулярной и перибронхиальной ткани, что приводит к эмфиземе легочной ткани. В сосудистой стенке мелкого и среднего калибра появляются воспалительные и склеротические процессы, вплоть до их облитерации. Как правило, формируются бронхоэктазы и очаги воспаления, которые в дальнейшем склерозируются и деформируют легочную ткань.
К интерстициальным болезням легких относят группу заболеваний, характеризующихся первичным воспалительным процессом в межальвеолярном легочном интерстиции. Морфологически различают три стадии. В стадии альвеолита происходит нарастающая диффузная инфильтрация интерстиция альвеол, альвеолярных ходов, стенок респираторных и терминальных бронхиол нейтрофилами, лимфоцитами, макрофагами, плазматическими клетками – так выглядит диффузный альвеолит. При грануломатозном альвеолите процесс носит локальный характер и характеризуется образованием макрофагальных гранулом как в интерстиции, так и в стенке сосудов. Клеточная инфильтрация ведет к утолщению альвеолярного интерстиция, сдавлению капилляров и гипоксии. Стадия дезорганизации альвеолярных структур и пневмофиброза проявляется глубоким повреждением альвеолярных структур. Разрушаются эндотелиальная и эпителиальная мембраны и эластические волокна, усиливается клеточная инфильтрация альвеолярного интерстиция и образуются коллагеновые волокна, развивается диффузный пневмосклероз. В стадии формирования сотового легкого развивается панацитарная эмфизема, возникают бронхоэктазы и на месте альвеол появляются кисты с фиброзно измененными стенками.
Пневмофиброз – патологическое состояние, проявляющееся разрастанием в легком соединительной ткани. Пневмофиброзом завершается развитие разных процессов в легких. Иными словами, вся бронхолегочная система замещается соединительной тканью, что приводит к деформации легких.
Существует следующая классификация рака легкого.
1. По локализации:
1) прикорневой (центральный), который исходит из стволового, долевого и начальной части сегментарного бронха;
2) периферический, исходящий из периферического отдела сегментарного бронха и его ветвей, а также из альвеолярного эпителия;
2. По характеру роста:
1) экзофитный (эндобронхиальный);
2) эндофитный (экзобронхиальный и перибронхиальный).
3. По микроскопической форме:
3) эндобронхиальный диффузный;
4. По микроскопическому виду:
1) плоскоклеточный (эпидермоидный);
2) аденокарцинома, недифференцированный анапластический рак (мелкоклеточный и крупноклеточный);
3) железисто-плоскоклеточный рак;
4) карцинома бронхиальных желез (аденоидно-кистозная и мукоэпидермальная).
Прикорневой рак развивается в слизистой оболочке стволовой, долевой и начальной части сегмента бронхов. Вначале образуется бляшка, а в дальнейшем, в зависимости от характера роста, приобретает микроскопическую форму. Прикорневой рак чаще имеет строение плоскоклеточного вида, нежели других видов. Периферический рак чаще имеет железистый вид и развивается из альвеолярного эпителия, поэтому он безболезнен и выявляется случайно при профилактических осмотрах или когда переходит на плевру. Плоскоклеточный эпидермальный рак при высокой дифференцировке характеризуется образованием кератина многими клетками и формированием раковых жемчужин. Для умеренно дифференцированного рака характерны митозы и полиморфизм клеток. Низкодифференцированный рак проявляется еще большим полиморфизмом клеток, большим числом митозов, кератин определяется лишь в отдельных клетках. При высокодифференцированной аденокарциноме клетки ацинарных, тубулярных или сосочковых структур продуцируют слизь. Умеренно дифференцированная аденокарцинома имеет железисто-солоидное строение, в ней встречается большое число митозов. Низкодифференцированная состоит из солидных структур, и ее полигональные клетки продуцируют слизь. Недифференцированный анапластический рак легкого бывает мелкоклеточным и крупноклеточным. Мелкоклеточный рак состоит из мелких лимфоподобных или овсяновидных клеток с гиперхромным ядром, клетки растут в виде пластов или тяжей. Крупноклеточный рак представлен крупными полиморфными и многоядерными клетками, которые продуцируют слизь. Железисто-плоскоклеточный рак легкого – смешанный рак, так как он представляет собой сочетание аденокарциномы и плоскоклеточного рака.
Плеврит – воспаление плевры. Этиология может быть самой разнообразной – например, при токсическом или аллергическом плеврите висцеральная плевра становится тусклой с наличием точечных кровоизлияний. Иногда она покрыта фиброзными наложениями. При плеврите в плевральной полости скапливается серозный, серозно-фибринозный, фибринозный, гнойный или геморрагический экссудат. Когда на плевре имеются фибринозные наложения и отсутствует выпот, говорят о сухом плеврите. Накопление гнойного экссудата называют эмпиемой плевры.
Читайте также:


