Как влияет молочница на развитие ребенка
Каждую будущую мамочку волнует влияние молочницы либо другого заболевания на ее будущего ребенка и на возможность нормально его выносить. На что следует обратить внимание для того, чтобы свести к минимуму риск и для плода, и для матери? Конечно же, главное – вовремя и без последствий вылечить заболевание.
Причины кандидоза у беременных

Но и они, так же как и те женщины, в планы которых не входила беременность, могут столкнуться с признаками кандидоза:
- Неприятно пахнущими творожистыми выделениями белесого цвета;
- Чувством жжения или зуда во влагалище;
- Боль при половом акте либо мочеиспускании.
В этом случае на первый план выходит проблема: влияет ли молочница на то, как развивается плод? Можно ли уберечься от такого стресса и избежать развития молочницы?
Медицинская статистика свидетельствует о том, что это заболевание часто преследует беременных женщин. Виной всему – гормональные изменения в организме будущей мамы и снижения иммунитета. Обе эти причины связаны с зачатием и внедрением в матку оплодотворенного плодного яйца. При этом большую роль играет прогестерон, который называют гормоном беременности. Он изменяет pH влагалища в кислую сторону, и тем самым создает благоприятные условия для развития грибков кандид.
Препятствовать этому, конечно же можно, если побеспокоиться о следующем:
- Укреплении иммунитета;
- Соблюдении диеты;
- Следовании нормам личной гигиены;
- Профилактике обострения хронических недугов.
Молочница и течение беременности
Для того, чтобы навредить ребенку, возбудители заболевания должны проникнуть в матку, где он развивается. Но природа побеспокоилась о мерах предосторожности. С наступлением беременности цервикальная слизь становится вязкой и плотной и как пробкой обволакивает шейку матки, препятствуя проникновению различных микроорганизмов повосходящей по половым путям женщины. Кроме механической защиты, цервикальная пробка способствует образованию иммуноглобулина и других веществ, отвечающих за иммунный ответ на инфекционную атаку. Хотя, бывают варианты, когда под влиянием гормонов либо других факторов слизь разжижается, и тогда кандиды могут проникнуть в святая святых женского организма. Происходит это довольно редко, но такие случаи являются довольно опасными для дитя.
Поражая плод, грибки могут вызывать его недоразвитие и даже гибель. Также большая вероятность заражения возникает перед самым появлением младенца на свет. В это время все родовые пути готовятся к сему нелегкому процессу. И среди прочего, исчезает защитная цервикальная пробка. Матка приоткрывается, и грибки уже беспрепятственно проникают в ее полость, поражая эндометрий и слизистые оболочки ребенка: рта, глаз, дыхательных путей.

Наиболее высокая вероятность заражения – при родах, когда плод проходит через инфицированные кандидой родовые пути. Если новорожденный ослабленный либо недоношенный, последствия встречи с враждебно настроенными микроорганизмами могут быть очень печальными, вплоть до летального исхода.
Чем лечить будущую мать
Итак, лечение молочницы у беременных можно распределить на три этапа – в зависимости от триместра вынашивания плода:
- Первый триместр. В это время проходит закладывание всех органов и систем, поэтому в это время количество применяемых препаратов сводиться к нулю. Максимум, что можно позволить – подмываться содой для снятия симптомов молочницы;
- Второй триместр. Здесь врач уже может подобрать ряд препаратов местного действия, которые практически не всасываются в кровь женщины. А вот от спринцевания нужно отказаться;
- Третий триместр. В этот период с большой осторожностью уже можно использовать вагинальные свечи.
Причин, вызывающих бесплодие, — много. В организме все взаимосвязано, поэтому нужно изучать факторы в комплексе. Молочница и бесплодие — вещи далекие только на первый взгляд. Безобидный, казалось бы, кандидоз вполне может иметь решающее значение.
Как молочница может привести к бесплодию

Молочница — заболевание очень известное. Его вызывают грибки рода кандида (candida). Вряд ли найдется женщина, которая не сталкивалась с молочницей. По статистике, 30–40% не могут избавиться от нее. Остальная часть страдает периодически, кто-то перенес минимум один раз.
Молочница поражает и мужчин, а также детей. Внутри рода этих дрожжеподобных грибков есть виды. Они поражают разные части тела, используют для распространения кровь. К молочнице чаще всего приводят аномально высокие цифры вида Candida albicans.
По мнению некоторых медиков и ученых, молочница — одна из причин бесплодия, хоть и косвенная. Поэтому женщин обычно волнуют вопросы о том, приводит ли кандидоз к выкидышу и не может ли он помешать зачатию.
Поначалу беспокоит острая форма кандидоза, которая перерастает в хроническую. Легкомысленно подходить к лечению нельзя. Самый распространенный — вагинальный кандидоз. Если запустить его, то грибки из влагалища попадают дальше. Кандида способны проникнуть в маточные трубы и яичники. К тому же молочница создает благоприятную среду для размножения других бактерий.
В итоге появляются патологии, которые уже опасны для здоровья, будущей беременности. Сюда относятся, например, спайки или эрозия шейки матки. Длительное, хроническое заболевание способствует повышению кислотности во влагалище, ухудшению продвижения спермы. Все это ведет к бесплодию.
Одним грибковым поражением организма дело может не ограничиться. Кандида создают условия для других микробов, более опасных. Это тоже приводит к серьезным нарушениям — причинам бесплодия.
Причины развития молочницы
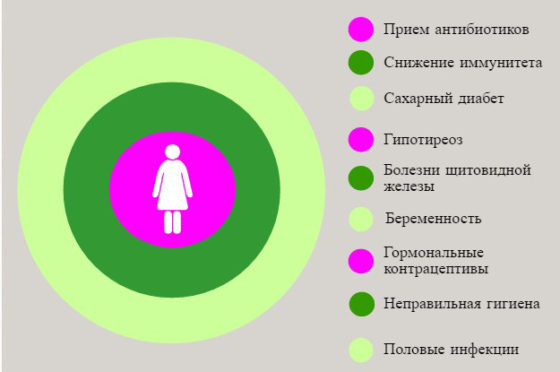
Гормональный сбой, в свою очередь, появляется благодаря плохому состоянию желез:
Эндокринная система страдает также из-за диабета или неумеренной страсти к сладкому.
Кроме эндокринных расстройств, к причинам кандидоза относятся.
- Ослабленный иммунитет часто провоцирует молочницу. Когда защита дает сбой, кандида, остальные микробы пользуются этим. Их размножение и деятельность гораздо меньше сдерживаются. Грибок продолжает активно развиваться, когда у человека имеются болезни, стрессы, травмы. Все это подрывает способность организма к сопротивлению.
- Любые нарушения обычной микрофлоры. Они появляются, допустим, из-за воспаления в половых органах, действия препаратов (антибиотики, гормоны). Сюда же относится и питание: если слишком много углеводов, сладкого, любого хлеба из магазина.
- Неправильное, без ведома врача, использование средств для улучшения микрофлоры во влагалище.
- Причиной хронического кандидоза нередко становятся болезни почек, печени, герпес и другие.
- Прокладки на каждый день с ароматизаторами.
- Можно заразиться от других, например, в быту или во время полового акта.
- Иногда грибок попадает с одного участка тела на другой. В результате страдает уже иной орган, система. Это самозаражение.
Как распознать молочницу у женщин и мужчин
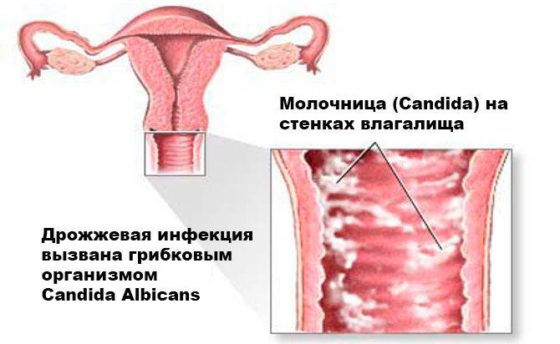
Молочница получила свое название благодаря густым выделениям и налету белого цвета. У беременной женщины признаки кандидоза встречаются практически в 100% случаев. Обычно их нетрудно узнать, болезнь проявляется:
- выделениями из влагалища, обильными и похожими на что-то из молочной продукции;
- зудом, жжением, неприятными ощущениями в области половых органов, живота;
- белым налетом, отечностью;
- характерным кисловатым запахом;
- походы в туалет и половые контакты вызывают дискомфорт, боль;
- депрессией, вялостью, раздражительностью.
Симптомы молочницы могут пропадать, а потом появляться вновь. Усиливаются перед менструацией. Хроническую форму выявить чуть сложнее. Некоторые из признаков заболевания, например, зуд или дискомфорт, почти не заметны. Остальные симптомы появления кандидоза — те же.
У мужчин молочница бывает редко. Она обязательно будет заметна. Внешних признаков заболевания — больше, чем достаточно:
- половой член краснеет, головка, крайняя плоть — отекают;
- зуд, жжение, неприятные ощущения в районе гениталий;
- белый налет: сначала на пенисе, потом — на мошонке, ногах;
- мочеиспускание и секс приносят дискомфорт;
- опухоль распространяется на область паха;
- меняется цвет языка;
- поражения кожи по всему телу, особенно в суставах;
- гнойные образования, запах.
Как молочница влияет на развитие плода
Кандидоз способен вредить оплодотворению. Грибы покрывают поверхность яичников, маточных труб, а также вызывают появление спаек, рубцов. Все это мешает движению сперматозоидов. При ЭКО затрудняется подсадка, приживление эмбриона. Если мужские клетки все же преодолели препятствия или плод остался, для зародыша есть следующие угрозы:
- при запущенной молочнице плод не сможет нормально питаться;
- интоксикация: кандида выделяют вещества, которые могут отравлять эмбрион, организм в целом;
- грибки иногда добираются до плода и заражают его;
- микробы провоцируют появление опасных заболеваний, поражающих ребенка и мать.
Даже если с инфекцией удалось справиться, могут остаться спайки. Они способны спровоцировать внематочную беременность. К сожалению, сразу ее выявить не удастся: определяется, только когда плоду уже 2–3 недели. Придется удалять или рассекать маточную трубу, чтобы спасти женщину. При этом шансы на новое зачатие, вынашивание становятся ниже. Развивается трубное бесплодие.
Приводит ли кандидоз к выкидышу
Молочница способствует прерыванию беременности. Плод у женщин в утробе из-за грибка иногда серьезно ограничивается в питании. Это приводит к замиранию и выкидышу.
Кандидоз часто вызывается нарушениями иммунной защиты. После развития болезни она еще больше ослабляется. Нездоровая микрофлора приводит к появлению и других микробов. Слабость иммунитета, кандида и прочие микровредители вызывают болезни при беременности. Возможных патологий — много, некоторые приводят к поражению органов, систем ребенка. Иногда они несовместимы с жизнью.
Лечение 
Основные врачи — гинеколог, уролог, дерматовенеролог. Для диагностики молочницы берется мазок. Проводится посев, полимеразная цепная реакция.
Лечение — индивидуальное. Есть много факторов, которые нужно учитывать, и терапевтических средств. Самолечение в лучшем случае не остановит болезнь, в худшем — приведет к непредсказуемым реакциям организма, тяжелым последствиям. Не стоит верить людям, предлагающим простое избавление за пару дней.
В лечебный комплекс от молочницы входит нижеприведенные мероприятия.
- Определение нужных лекарств. Современных препаратов — много, видов candida — тоже. Есть противопоказания, разная чувствительность организма, стадии и другие условия, которые нужно учитывать. Иногда применяются народные средства типа отвара календулы. Они используются только по согласованию с врачом, как дополнение.
- Приведение в порядок микрофлоры влагалища.
- Определение причин, способствующих болезни и их ограничение, устранение. Например, если женщина пила иммунодепрессанты, нужно сочетать их с влагалищными пробиотиками.
- Поддержание собственных защитных сил.
- Борьба с воспалением, различными микробами и болезнями.
Совместное лечение пары
Инфекция легко передается. К заражению молочницей может привести половой акт или обычные бытовые контакты. Обследоваться и лечиться должны оба партнера.
Специальная терапия бесплодия назначается, только когда наблюдаются симптомы. Если у человека нет признаков болезни, ему все равно нужно пройти профилактику. Не стоит забывать, что избыточное размножение грибка приводит к тяжелым последствиям. Оба партнера — в группе риска.
Препараты
Лекарства для избавления от молочницы делятся на два типа.
- Местного действия — применяются на пораженном участке. Это мази, кремы, свечи, вагинальные таблетки. Наносятся как минимум раз в день, курс — от двух недель. Воздействие — щадящее, поэтому назначаются даже беременным или после родов. Способны справиться только с легкими формами болезни.
- Системного действия — назначаются внутрь. Это различные капсулы, таблетки, иногда — уколы, чаще — внутривенные. Их включает лечение от острой формы, чтобы не допустить хроническую.
Средства для системного лечения обычно представлены препаратами одной группы — противогрибковые — применяются по схеме, иногда — однократно. Действующие вещества: флуконазол, кетоконазол и другие.
В процессе лечения важно устранить причины молочницы, например:
- восстановить иммунитет;
- справиться с патологиями матки, допустим, эрозией ее шейки. Терапия касается и других органов, нарушения в которых способствовали кандидозу;
- привести в порядок гормоны.
Молочница и бесплодие : 2 комментария
Очень часто обостряется молочница. Не могу забеременеть. Постоянно провожу санацию влагалища, поддерживаю, партнер всегда один. Что посоветуете? Может у меня бесплодие на фоне кандидоза?
Здравствуйте! Постоянное обострение молочницы может свидетельствовать о нарушении углеводного обмена. Сахарный диабет зачастую манифестирует у женщин именно кандидозом, инфекциями мягких тканей. В Вашем случае важно пройти обследование: сдать сахар натощак, можно сдать гликированный гемоглобин. Это позволит исключить или подтвердить сахарный диабет.

Молочница – это неприятное заболевание, с которым, к сожалению, приходится сталкиваться большинству беременных. От нее тяжело избавиться, но если приложить усилия и действовать разумно, то молочницу можно победить.
Что такое молочница и может ли она навредить ребенку?
Candida albicans – это микроскопический грибок, который отвечает за большинство случаев кандидоза, или молочницы. По некоторым данным, он присутствует у 80% людей, но в небольших количествах. В благоприятных для него условиях грибок Candida начинает активно размножаться, вызывая молочницу.
Так как его место обитания – кишечный тракт, то именно там происходят все случаи молочницы, но проявляться болезнь может в разных частях тела – во рту, влагалище, на сосках. У женщин чаще всего наблюдается именно влагалищный кандидоз.
В чем опасность молочницы во время беременности:
- молочница вызывает неприятные симптомы, усложняя и без того непростое положение беременной;
- она может возвращаться после кажущегося выздоровления;
- молочница способна спровоцировать возникновение более серьезных воспалительных заболеваний, которые требуют интенсивного лечения;
- наличие кандидоза увеличивает риск послеродового эндометрита;
- грибки делают стенки влагалища рыхлыми, в связи с чем возрастает вероятность разрывов во время родов.
Тем не менее для ребенка молочница не представляет опасности, пока он находится в утробе матери. Плод надежно защищен плацентой, и кандидоз не навредит ему.
Есть небольшой шанс, что ваш ребенок подхватит молочницу, проходя через влагалище во время родов. Заболевание у ребенка проявляется как белые пятна во рту. Это не опасно, но через рот малыша молочница может перейти на грудь во время грудного вскармливания. То есть вы с ребенком можете продолжать повторно заражать друг друга, и тогда от болезни будет тяжело избавиться.
Причины молочницы

Во время беременности во влагалище выделяется много гликогена. Считается, что этот процесс связан с экстрасекрецией эстрогенов и снижением кислотности на поверхности половых органов. Гликоген питает рост грибков. Вот почему беременные женщины гораздо чаще страдают молочницей.
Развитию заболевания способствует:
- сниженный иммунитет;
- хронические недуги и любые заболевания, связанные с иммунитетом (например, диабет);
- утренняя тошнота, которая негативно сказывается на ЖКТ;
- стресс.
Эти факторы – открытое приглашение для молочницы. Кроме того, риск заболеть увеличивается, если в организме недостаточно хороших пробиотических бактерий, которые борются с вредоносными организмами. На их количество влияет рацион человека. Сладости и кофеин – это наиболее опасные продукты для пробиотиков. Также полезные бактерии могут уничтожать медикаменты: антибиотики, противозачаточные, стероидные или гормональные препараты. Если вы ранее принимали что-то из этого списка, то вы находитесь в зоне риска.
Важно знать: молочница передается половым путем, но среди супружеских пар такой путь заражения большая редкость. Кроме того, как говорилось ранее, грибки и так находятся у нас в организме, но болезнь развивается только при сочетании определенных факторов.
Симптомы молочницы у беременных
Признаком беременности могут быть ежедневные влагалищные выделения молочного цвета, которые являются результатом изменения уровня гормонов. Если выделения становятся белыми, густыми, как творог, и более обильными, то это, скорее всего, молочница. Обратите внимание на другие симптомы, например:
- зуд в области влагалища;
- жжение в области половых губ во время мочеиспускания;
- боль или жжение во время полового акта.
К проявлением молочницы, которая расположена вне влагалища, относятся:
- белые пятна или покраснения в ротовой полости (на языке, деснах, внутренней части щек);
- болезненность, которая может быть достаточно серьезной, чтобы вызвать затруднения при еде или глотании;
- небольшие кровотечения;
- трещины в уголках рта.
У некоторых женщин другие симптомы, кроме выделений, отсутствуют, и молочница может остаться незамеченной.
В первом триместре кандидоз протекает спокойнее, а вот ко второму-третьему триместру он становится более агрессивным. Это связано с увеличением матки и давлением ее на вены, что провоцирует плохой отток крови из половых органов.
Диагностика
При возникновении указанных нарушений важно посетить гинеколога и пройти обследование. Иногда то, что похоже на молочницу, может быть чем-то более опасным, особенно если у вас проблемы с его лечением. Например, схожие симптомы имеет бактериальный вагиноз, а также некоторые венерические заболевания.
Гинеколог осмотрит влагалище и возьмет мазки на анализы. Это единственный способ, который поможет поставить правильный диагноз.
Чем лечить молочницу у беременных

Так как причина молочницы – грибок, то в ее лечении используются противогрибковые средства. В аптеках продаются специальные противогрибковые мази, которыми нужно смазывать влагалище или соски. Также можно использовать свечи и вагинальные таблетки. Такие препараты уничтожают грибок и способствуют исчезновению неприятных симптомов. Курс лечения – минимум неделя.
В тяжелых случаях для подавления роста грибков прописывают системные противогрибковые средства в таблетках. Конечно, они оказывают мощное действие на весь организм, но имеют достаточно много побочных эффектов.
Скорее всего, врач порекомендует пропить курс витаминов для укрепления иммунитета, а также пробиотиков для восстановления микрофлоры кишечника.
Противогрибковое лечение желательно пройти обоим партнерам, а во время секса нужно использовать барьерные контрацептивы, чтобы избежать передачи инфекции друг другу.
Будьте осторожны с препаратами, содержащими флуконазол. Исследования показали, что это вещество может влиять на развитие плода.
Прием медикаментов во время беременности, конечно же, нежелателен, особенно на ранних сроках. К счастью, есть много естественных средств от молочницы.
Вот несколько подручных средств, которые можно использовать беременным:
- Яблочный уксус. Он поможет сбалансировать уровень pH вашего тела. Но от него будет польза, только если вы покупаете органический, непастеризованный и нефильтрованный уксус. Добавляйте по одной чашке уксуса в воду во время купания или принимайте по 1–2 ст.л. ежедневно.
- Содовый раствор. Приготовьте раствор из 1 ст.л. соды и 1 л кипяченой воды. Подмывайтесь им 1–2 раза в день или перелейте раствор в удобный тазик, опуститесь в него и посидите 10–15 минут.
- Йогурт. В молочных продуктах содержатся натуральные пробиотики. Например, можно приобрести закваску для приготовления йогурта без ароматизаторов. Такое средство можно не только пить, но и использовать для смазывания влагалища. Йогуртом пропитывают тампоны и вставляют их на два часа. Многие женщины говорят, что такой метод помогает им облегчить зуд и дискомфорт.
Совет: если молочница также проявляется в ротовой полости, то проводите полоскание солевым раствором (0.5 ч.л. соли на стакан воды).
Обязательные условия для излечения молочницы

Чтобы держать молочницу под контролем и предотвратить ее повторное развитие, придерживайтесь следующих советов:
- Измените рацион питания. Ешьте побольше свежих овощей, фруктов и зелени. Вам будут полезны белки, хлеб без дрожжей, рис, орехи, хорошие жиры (содержатся в таких продуктах, как авокадо, кокосовое масло, яйца и рыба). Можно готовить любые продукты на кокосовом масле. Оно обладает противогрибковыми, антибактериальными и антивирусными свойствами. А вот сладости, выпечку, кофе, мед, различные безалкогольные напитки и в том числе соки в упаковках нужно исключить из рациона.
- Укрепляйте иммунную систему, гуляйте на свежем воздухе, делайте несложные упражнения.
- Избавьтесь от неудобного нижнего белья из синтетических тканей. Выбирайте натуральное, дышащее хлопковое белье. Дома вообще можно ходить без него.
- Не сидите подолгу в теплой ванне, так как грибы Candida любят теплую, влажную среду.
- Соблюдайте правила личной гигиены, но не переусердствуйте.
- Избегайте использования продуктов, которые могут вызвать раздражение кожи, таких как салфетки с отдушками, прокладки и ароматизированные гели для душа. Для интимной гигиены используйте только мягкие средства.
- Не нервничайте, поберегите нервную систему!
Если эти рекомендации не будут выполнены, то есть вероятность, что болезнь будет возвращаться вновь и вновь.
Классификация
В основе классификации кандидозного вульвовагинита лежит распределение по форме течения. Специалисты выделяют два основных типа заболевания:
Кандидоз легкой степени тяжести характеризуется спорадическим течением — случайным, однократным появлением симптомов. Он сопровождается неярко выраженной клинической картиной, хорошо поддается терапии. Чаще всего такой тип молочницы встречается у женщин с нормальным иммунным статусом.
Кандидозный вульвовагинит тяжелой степени имеет хроническое, рецидивирующее течение. После курса медикаментозной терапии наступает ремиссия, однако симптомы заболевания возвращаются через 1-3 менструальных цикла. Тяжелая степень молочницы имеет яркую клиническую картину. Обычно данный вариант патологии наблюдается у пациенток с нарушениями иммунитета.
В классификации молочницы нет здорового носительства грибов Candida. При обнаружении во влагалищном мазке возбудителей и отсутствии клинической картины женщина здорова.
Причины
Этиологический фактор развития молочницы — грибок рода Candida. Он является нормальным представителем микрофлоры влагалища и вульвы.
Во влагалищном мазке большинства здоровых женщин в небольшом количестве обнаруживаются грибки Candida. Однако симптомы заболевания развиваются только на фоне их активного размножения.
Ученые выделяют два основных типа грибов Candida — Albicans и Non-albicans. Первая группа возбудителей встречается в 90% случаев молочницы. Грибы Albicans плохо устойчивы к действию антибиотиков, обычно они вызывают спорадические случаи заболевания.
Остальные представители грибов Candida объединены в группу Non-albicans. Они характеризуются хорошей устойчивостью к медикаментозной терапии, встречаются в 5-10% случаев молочницы. Описанные грибы часто вызывают рецидивирующий кандидоз тяжелого течения.
Влагалище здоровой женщины заселено палочкообразными бактериями — лактобациллами. В небольших количествах на стенке органа могут находиться другие микробы. Лактобациллы поддерживают низкий кислотно-основной состав и не дают размножаться патогенным микроорганизмам.
Причина кандидозного вульвовагинита — сдвиг среды влагалища в щелочную сторону, гибель лактобацилл и активация размножения грибков. Процессам способствуют различные внешние и внутренние факторы.
Часто молочница связана с приемом антибактериальных средств. Медикаментозная терапия приводит к гибели полезных лактобацилл и развитию кандидоза.
Патология наблюдается на фоне снижения защитных сил организма. Беременность — состояние физиологического иммунодефицита со снижением синтеза защитных глобулинов. Нарушение функции местного иммунитета влагалища способствует росту грибков.
Молочница может развиваться на фоне гормональных сбоев в женском организме. В норме эстрогены поддерживают жизнедеятельность лактобацилл. Во период вынашивания могут возникать гормональные скачки, влияющие на состояние микрофлоры половых органов. Относительный недостаток эстрогенов вызывает гибель лактобацилл и рост других микроорганизмов.
Сахарный диабет — причина рецидивирующего кандидоза. Глюкоза — хорошая среда для возбудителей заболевания. При ее повышенном уровне в крови создаются условия для роста грибов.
Молочница во время беременности: причины, симптомы и лечение
Симптомы
Клиника зависит от степени кандидоза и длительности его течения. В начале молочница проявляется тремя субъективными симптомами:
-
Появление обильных выделений беловатого цвета с кисловатым запахом. По форме они напоминают творог.
Ощущение зуда и дискомфорта в области наружных половых органов.
Острая фаза заболевания может сопровождаться кровоточивостью слизистых влагалища. Симптом связан с их эрозивным повреждением.
Ранние рецидивы заболевания имеют вышеописанную клинику. Обычно очередное обострение молочницы наблюдается сразу после окончания менструального кровотечения.
Длительно рецидивирующий кандидоз имеет скудную клиническую картину. Выделения становятся менее обильными, иногда они сопровождаются неприятным запахом. Его появление говорит о присоединении бактериального вагиноза.
Хроническая форма может сопровождаться зудом и другими неприятными ощущениями, но чаще она протекает практически бессимптомно. Слизистая становится сухой и атрофичной. Именно поэтому женщина испытывает боль при половом акте.
При рассмотрении половых органов имеется небольшое покраснение. Оно менее выражено, чем при наличии спорадический формы патологии.

Факторы риска
Один из главных факторов риска вагинального кандидоза — наличие патологий иммунитета. К ним относятся ВИЧ и СПИД, туберкулез, заболевания красного костного мозга — лейкозы. Медикаментозный иммунодефицит возникает на фоне длительного приема глюкокортикостероидов.
Длительное и бесконтрольное использование антибиотиков — дополнительный фактор молочницы. Особо опасны препараты из группы макролидов, карбапенемов.
Сопутствующие гормональные заболевания также повышают риск кандидоза. Наиболее часто молочница возникает на фоне патологий щитовидной железы, яичников, надпочечников. Прием эндогенных гормонов может способствовать размножению грибков.
Неправильная гигиена способствует развитию патологии. Повышает риск инфицирования ношение тесного белья и подмывания сзади-вперед.
Хронические стрессы могут стать фактором развития молочницы. Постоянное нервное напряжение угнетает защитные силы организма и снижает работу иммунитета.
Влияние на плод
Кандидозный вульвовагинит может оказывать отрицательное влияние на беременность. Заболевание повышает риск ее самопроизвольного прерывания или замирания. Также молочница способствует патологиям родовой деятельности — слабости, дискоординированности.
Молочница — заболевание, имеющее негативное влияние на плод. Кандидоз — фактор риска восходящего инфицирования будущего ребенка.
На ранних сроках заражение малыша имеет самые опасные последствия. Инфицирование будущего ребенка способствует его гибели или формированию тяжелых врожденных аномалий. Чаще всего беременность заканчивается замиранием или выкидышем.
На более поздних сроках беременности заражение плода имеет лучший прогноз. Со 2 триместра функционирует плацента, защищающая малыша от патогенных микроорганизмов. Внутриутробное инфицирование может сопровождаться отставанием в росте и развитии, врожденными патологиями будущего ребенка. Наиболее часто поражается центральная нервная система плода.
Инфицирование плода в последнем триместре периода вынашивания повышает вероятность преждевременных родов. Малыши с врожденным кандидозом часто отстают от сверстников в физическом и умственном развитии.

Диагностика
При появлении признаков кандидоза женщине следует обратиться к гинекологу. На первой консультации специалист проводит опрос жалоб пациентки. Особое внимание уделяется наличию факторов риска. Далее врач приступает к осмотру в зеркалах.
Во время гинекологического осмотра врач видит покраснение слизистой и белый налет на стенках влагалища. Специалист забирает мазок и рассматривает его под микроскопом. Наличие спор грибов и характерной клинической картины позволяет поставить предварительный диагноз.
Для дополнительной диагностики проводится посев мазка из влагалища. При молочнице через несколько суток на питательных средах наблюдается рост грибов. При наличии рецидивирующего кандидоза определяется их чувствительность к различным антибиотикам.
В качестве дополнительного метода исследования пациентке следует сдать мочу на общий анализ. Он позволяет уточнить вовлеченность уретры в воспалительный процесс. Для определения штамма возбудителя показан забор крови на ПЦР.

Лечение
Основа терапии заболевания — подбор антигрибковых средств. Во время беременности предпочтение следует отдать местным формам выпуска — свечам, мазям, вагинальным таблеткам. Перечисленные виды медикаментов практически не всасываются в системный кровоток. Местные формы выпуска не оказывают негативного влияния на внутриутробное развитие плода.
В 1 триместре беременности происходит формирование всех органов будущего ребенка. Именно поэтому на данном сроке запрещено использование большинства противогрибковых препаратов.
На первых неделях беременности разрешено использование противогрибкового антибиотика Пимафуцина в форме свечей. Также возможно использование Бетадина — антисептической мази с йодом.
На ранних сроках врачи назначают антисептические растворы — Мирамистин, Гексикон, Клиорон. Лекарственные средства безопасны для организма плода.
Также в 1 триместре беременности возможно применение бур в глицерине. Активное вещество препарата — антисептик тетраборат натрия. Аналогом лекарства являются вагинальные таблетки Флуомизин.
В список разрешенных препаратов для 2 триместра беременности входят все перечисленные выше медикаменты кроме тетрабората натрия. К 12 неделе периода вынашивания заканчивается формирование зачатков органов будущего ребенка. Именно поэтому с данного срока врачи назначают более эффективные, но токсичные препараты.
Со 2 триместра показано использование Клотримазола. Лекарство выпускается в виде мазей, свечей и вагинальных таблеток. Также на данном сроке разрешены аналогичные препараты Залаин, Клион Д.
После 12 недели периода вынашивания возможно назначение комбинированных препаратов Тержинан и Полижинакс. Медикаментозные средства имеют в составе несколько компонентов, поэтому они обладают более высокой эффективностью.
В 3 триместре беременности разрешены все перечисленные выше препараты. Также на поздних сроках безопасно рациональное использование системных форм противогрибковых антибиотиков.
Как избавиться от молочницы во время беременности?
В ходе клинических испытаний выявлены негативные эффекты некоторых препаратов на плод. Они связаны с высокой токсичностью медикаментов, их способностью провоцировать врожденные аномалии. К запрещенным средствам врачи относят Кетоконазол, Ливарол, Флуконазол, Бутоконазол, Эконазол.
Лекарства строго запрещены к использованию в 1 триместре беременности. Их применение на более поздних сроках вынашивание показано лишь при наличии угрозы жизни и здоровью матери.
Читайте также:


