Посев мочи при кандидозе
Моча здорового человека является полностью стерильной. Если по результатам анализов стерильность не подтверждается, то это свидетельствует о развитии патологического процесса в организме. Присутствие в моче дрожжевых грибков — это признак серьезной проблемы. И она требует незамедлительного лечения. В этом случае в урине обнаруживаются колонии и споры дрожжевых грибков в моче. Что это значит и каким способом лечить проблему, разберем в статье.
Определение грибка
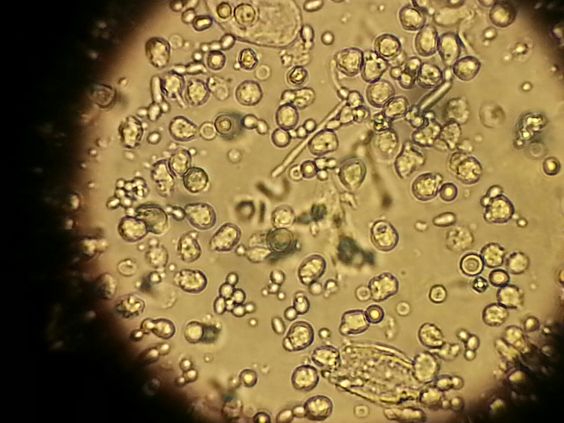
Дрожжевые грибки (Candida albicans) — это микроорганизмы, которые составляют условно-патогенную флору человека и в незначительном количестве даже приносят пользу организму. Но под влиянием определенных факторов наблюдается их активное размножение, что приводит к развитию различных заболеваний. Обнаружение в моче грибков дрожжевого типа говорит об отклонениях в работе организма. Такое состояние называется кандидурия. У женщин диагностируется чаще, но у мужчин симптоматика проявляется значительно тяжелее.
Существуют следующие виды кандидурии:
- Бессимптомная. Присутствие грибов Candida в моче обнаруживается совершенно случайно во время диагностики других заболеваний. Как правило, такая форма кандидурии не требует лечения, но требует контроля.
- С ярко выраженной симптоматикой. Клиническая картина напоминает проявления цистита.
Причины появления

Существует большое количество факторов, по причине которых в моче диагностируют присутствие грибков. Рассмотрим их подробнее:
- Снижение иммунитета — это одна из основных причин, при которой начинается активный рост микроорганизмов, составляющих условно-патогенную среду человека.
- Длительные стрессы.
- Хронические заболевания почек и других органов мочеполовой системы.
- Неправильное питание, в котором преобладает сладкая пища. Гликоген является благоприятной средой для размножения грибка.
- Сахарный диабет.
- Длительный прием антибиотиков.
- Инфекционные заболевания мочевыводящих путей.
- Беременность.
- Ношение тесного синтетического нижнего белья.
- Гормональные сбои.
- Молочница.
- Употребление алкоголя.
- Недостаточная гигиена интимной зоны.
- Половые незащищенные контакты.
- ИППП.
- Очень редко встречаются ситуации, при которых заражение грибком произошло по причине использования нестерильных медицинских инструментов.
Диагностирование грибка в моче у ребенка в большинстве случаев происходит в связи с болезнью или длительным приемом антибиотиков, вследствие чего возникает дисбактериоз. Также провоцирующим фактором появления грибка в моче часто является неправильное питание, при котором употребляется большое количество продуктов, богатых сахаром.
Симптоматика

В подавляющем большинстве случаев присутствие дрожжевых грибков в моче проявляется типичными признаками цистита.
- Усиленное мочеиспускание или его задержка.
- Зуд и жжение во время мочеиспускания.
- Тянущая боль внизу живота, иногда отдающая в поясницу.
- Изменение цвета мочи.
- Раздражение кожи.
- Появление сыпи.
- Беловатый налет на половых органах.
- Появление красных телец в моче.
- Белые выделения с неприятным запахом.
- Общее недомогание.
- Повышение температуры тела.
Диагностические меры

При обнаружении в моче грибов Candida albicans через неделю назначают повторный анализ и назначаются следующие диагностические мероприятия:
- Общий анализ мочи и крови.
- Биохимический анализ крови.
- Бактериологический посев мочи.
- Мазок из уретры.
- Ультразвуковое исследование органов мочевыводящей системы.
При сдаче анализа очень важно использовать стерильную емкость, так как часто бывают ситуации, при которых именно этот факт становился причиной неправильного результата анализа. Также перед сбором мочи необходимо проводить гигиенические процедуры без использования ароматизированного мыла.
Особенности при беременности
Дрожжевой грибок в моче при беременности диагностируется достаточно часто. Это связывают с нарушениями в иммунной системе и изменением гормонального фона. Несмотря на то, что в большинстве случаев на плод и течение беременности кандидурия не оказывает негативного влияния, симптомы, которые сопровождают эту патологию, доставляют большие неудобства. Под воздействием грибов могут произойти разрывы при родах. Также во время прохождения ребенка по родовым путям велик риск его инфицирования.
Варианты лечения

При кандидурии симптомы и лечение отчасти взаимосвязаны. Основная терапия направлена на подавление роста грибов, создание неблагоприятных условий для их размножения и снятие сопровождающей симптоматики.
Наиболее эффективным планом лечения является комплексный подход, который включает в себя не только прием медикаментозных препаратов, но и соблюдение рекомендаций по питанию.
Медикаментозная терапия включает в себя применение противогрибковых препаратов. К ним относятся:
Также необходимы пробиотики, которые помогут восстановить нормальную микрофлору.
Важным этапом лечения является соблюдение интимной гигиены и временное прекращение использования ежедневных прокладок, гелей и мыла с ароматическими отдушками и красителями.
Особенности лечения при беременности
Терапию для устранения грибка в моче должен назначать лечащий врач. Применение некоторых антигрибковых лекарственных средств может вызвать нежелательные побочные эффекты, а иногда и нанести серьезный вред плоду. Поэтому в большинстве случаев для лечения грибка при беременности используются противогрибковые средства для местного применения. К ним относятся вагинальные таблетки, свечи и мази. Например, "Клотримазол", "Пимафуцин" и другие.
Диетотерапия
Большое значение для избавления от спор дрожжевого грибка в моче имеет соблюдение диеты, так как многие продукты способны создавать благоприятную среду для их жизнедеятельности.
К продуктам, провоцирующим рост грибков, относятся:
- Сладости.
- Сдоба.
- Алкоголь.
- Сладкие фрукты и сухофрукты.
- Острые, копченые блюда.
Отлично себя проявили в борьбе с грибками следующие продукты:
Необходимо создать кислую среду, которая является неблагоприятной для грибов.
Осложнения
Грибки при благоприятных условиях очень активно размножаются. Без своевременного лечения и при постоянном воздействии провоцирующих факторов могут возникать опасные осложнения. Рассмотрим наиболее распространенные из них:
- Токсические вещества, которые выделяют микроорганизмы в процессе жизнедеятельности, могут вызывать развитие аллергических реакций.
- Может появиться молочница.
- Дисбактериоз.
- Стеноз влагалища.
- Рождение детей с малым весом.
- Цистит и другие инфекционные и воспалительные заболевания органов мочевыводящей системы.
- У новорожденных происходит стремительное распространение грибка по организму в связи с несовершенностью иммунной системы.
- Во время беременности воздействие грибков может привести к преждевременным родам.
- При запущенном течении патологии существует опасность нанести вред плоду.
Профилактические меры

Для того чтобы снизить вероятность появления дрожжевых грибков в моче, необходимо соблюдать ряд правил.
- Соблюдать интимную гигиену.
- После мытья кожу необходимо протирать насухо.
- Гели для интимной гигиены должны быть без запаха.
- При выборе нижнего белья отдавать предпочтение натуральным тканям.
- Белье не должно быть тесным.
- Избегать стрессовых ситуаций.
- При приеме антибиотиков следует принимать пробиотики и противогрибковые средства.
- Избегать чрезмерных физических нагрузок.
- Иметь сбалансированный рацион.
- Употреблять больше кисломолочной продукции, которая поможет создать благоприятные условия для поддержания полезной микрофлоры в организме.
- Не носить длительное время резиновую обувь.
- На пляжах и в бассейне пользоваться тапочками.
- Не использовать чужие средства гигиены и полотенца.
- Заниматься умеренными физическими нагрузками.
- Своевременно и до конца лечить все заболевания, не допуская развития хронической фазы. Особенно это касается заболеваний мочеполовой системы.
- Не заниматься самолечением, так как неправильная терапия способна усугубить течение патологии, вызвав более серьезные заболевания.
- Своевременно менять постельное белье.
- Избегать незащищенного секса.
Прогноз и заключение
Присутствие дрожжевых грибков в моче без должного лечения может обернуться возникновением неприятных симптомов, а в запущенной стадии нанести серьезный вред организму. Особенно внимательно нужно следить за здоровьем и появлением сопутствующей симптоматики у беременных женщин, а также у новорожденных детей, особенно если они были рождены раньше срока. В этот период иммунная система не до конца сформирована, поэтому любые патологические состояния способны очень быстро приводить к опасным последствиям. В большинстве случаев при своевременном лечении и корректировке состояния прогноз положительный. Но не стоит заниматься самолечением. Все медикаментозные препараты должны назначаться лечащим врачом.
Микробиологическое исследование, позволяющее выявить в биоматериале дрожжеподобные грибы рода Candida (С. spp.), определить их количество и чувствительность к противогрибковым (антимикотическим) препаратам.
Бак. посев на грибковые инфекции (Candida spp.), посев на грибы рода кандида (Candida, кандидоз).
Fungal culture (Candida spp.).
Какой биоматериал можно использовать для исследования?
Кал, мазок из десневого кармана, мазок из зева (ротоглотки), мазок с конъюнктивы, мазок из носа, мазок из носоглотки, мазок урогенитальный, мокроту, ногти, соскоб, среднюю порцию утренней мочи, эякулят.
Как правильно подготовиться к исследованию?
- За 3-4 часа до взятия мазков из ротоглотки (зева) не употреблять пищу, не пить, не чистить зубы, не полоскать рот/горло, не жевать жевательную резинку, не курить. За 3-4 часа до взятия мазков из носа не закапывать капли/спреи и не промывать нос. Взятие мазков оптимально выполнять утром, сразу после ночного сна.
- Исследование рекомендуется проводить до начала приема антимикотических препаратов.
- Женщинам исследование (процедуру взятия урогенитального мазка или сбор мочи) рекомендуется производить до менструации или через 2-3 дня после её окончания.
- Мужчинам - не мочиться в течение 3 часов до взятия урогенитального мазка или сбора мочи.
Общая информация об исследовании
Грибковые инфекции (микозы) – обширная группа инфекционных заболеваний человека, вызываемых дрожжевыми, плесневыми или диморфными грибами. Микозы можно разделить на поверхностные, при которых поражение ограничивается кожей и слизистыми оболочками (например, кандидозный стоматит), и глубокие (инвазивные), при которых могут поражаться практически любые внутренние органы, например легкие, головной мозг, клапаны сердца, почки, суставы. Наибольшую трудность представляет диагностика инвазивных микозов.
Candida spp. попадет в организм половым, контактным путем, а также во время беременности и родов. В 30-40 % случаев кандидоз развивается вследствие половых контактов, однако чаще заболевание обусловлено эндогенной инфекцией, когда при воздействии неблагоприятных факторов, приводящих к нарушению баланса естественной микрофлоры, происходит бурное размножение этих грибов.
Candida обычно поражает слизистые оболочки или кожу. Чаще всего встречается кандидоз слизистой мочеполового тракта, который характеризуется жжением и зудом в половых органах, творожистыми белыми выделениями (налетом), болями при мочеиспускании и иногда появлением мелких пузырьков, эрозий и трещин. Вульвовагинальный кандидоз составляет 75 % всех случаев кандидоинфекции, как правило, это бессимптомное кандидоносительство. Возможно развитие кандидозного эндоцервицита, уретрита или цистита. При кандидозе ротовой полости (псевдомембранозном мукозите, молочнице) появляется белый налет на слизистой оболочке щек, задней стенке глотки и языке. Чаще всего он встречается у новорождённых. У взрослых кандидоз ротовой полости нередко бывает ранним признаком СПИДа. Кандидоз желудочно-кишечного тракта развивается, как правило, после приема антибиотиков широкого спектра действия и характеризуется клиническими признаками колита и/или дисбактериоза кишечника. При кандидозе кожи возникает много мелких пузырьков, на месте которых образуются эрозии с четкими границами. Могут наблюдаться "отсевы" на здоровой коже в виде мелких язв и розовые пятна, шелушащиеся в центре, паронихии, поражение межпальцевых складок кистей и стоп, паховых и подмышечных областей, области заднего прохода. В некоторых случаях происходит генерализация инфекции с инфицированием различных органов (чаще почек, печени, головного мозга, сердца, легких и глаз), формированием вторичных метастатических очагов и появлением симптомов лихорадки, поражения центральной нервной системы, дисфункции органов желудочно-кишечного тракта. Может развиться сепсис, эндокардит, эндофтальмит, инфекция мочевыводящих путей и т.д.
Золотым стандартом в выявлении Candida spp. является микробиологический метод – культивирование на питательных средах. Определение чувствительности выделенных микроорганизмов к противогрибковым (антимикотическим) препаратам используется главным образом при недостаточной эффективности лечения или при переходе от парентеральных противогрибковых препаратов одного класса на пероральные препараты другого класса (например, флуконазол) при необходимости длительного лечения кандидозной инфекции (например, при кандидозном менингите, эндокардите или остеомиелите).
В ходе бактериологического исследования анализируемый биоматериал вносят в специальную питательную среду. Следует отметить, что чувствительность бактериологического метода зависит от характера биоматериала, используемого для исследования. Так, например, выделить культуру гриба из крови, даже в случае диссеминированной инфекции, удается нечасто. Другой фактор, влияющий на точность результата теста, – это использование антимикотических препаратов до взятия биоматериала. Применение азолов, амфотерицина и эхинокандинов до взятия биоматериала на исследование может приводить к ложноотрицательному результату. Учитывая эти особенности, важно подчеркнуть, что отрицательный результат посева не всегда позволяет полностью исключить инвазивный микоз.
Для чего используется исследование?
- Для выявления кандидоза.
- Для дифференциальной диагностики (наряду с другими исследованиями) при заболеваниях, протекающих со сходными симптомами (бактериальном вагинозе, трихомониазе, генитальном герпесе, неспецифическом вагините и др.).
- Чтобы выбрать рациональную противогрибковую терапию и оценить ее эффективность.
Когда назначается исследование?
- При подозрении на грибковую инфекцию, в том числе после антибактериальной терапии и при клинических признаках дисбактериоза кишечника (вздутии и боли в животе, жидком стуле).
- При выделениях из влагалища, сопровождающихся зудом.
- При противогрибковой терапии (для оценки эффективности лечения).
Что означают результаты?
Выявление Сandida spp. в биоматериале из стерильных в норме органов и тканей свидетельствует об этиологической роли этих грибов в развитии заболевания. Выделение Сandida spp. из нестерильных тканей (кожа, слизистые ротовой полости и половых путей) в количестве, не превышающем 10 4 КОЕ/мл, при отсутствии клинической картины кандидоинфекции расценивают как бессимптомное носительство. Число микроорганизмов, превышающее 10 4 КОЕ/мл, свидетельствует о кандидозе. Так, о наличии кандидоза кишечника можно утверждать при выделении C. spp. в кале > 10 3 КОЕ/мл в сочетании с симптомами кишечной диспепсии и лабораторно подтвержденным дисбиозом кишечника.
При отрицательном результате (отсутствии роста) кандидоз маловероятен.
Причины положительного результата
- Кандидоз.
- Сочетание вагинального кандидоза с бактериальным вагинозом – если одновременно обнаруживается большое количество облигатно анаэробных бактерий и гарднерелл (>10 9 КОЕ/мл) при резком снижении концентрации или отсутствии лактобацилл.
Причина отрицательного результата – отсутствие кандидоза.
Что влияет на результат?
- Предшествующая противогрибковая терапия может приводить к ложноотрицательному результату.
- Характер биоматериала также следует учитывать при интерпретации положительного результата. Нестерильные среды (мокрота, моча) могут в норме содержать грибы, поэтому положительный результат исследования нестерильных сред не позволяет говорить о наличии инвазивного микоза. Так, Candida spp. являются условно-патогенной флорой дыхательных путей и могут быть выделены в культуре при посеве мокроты здоровых людей. С другой стороны, обнаружение грибов в стерильных средах (кровь, образец ткани), особенно у пациента с иммуносупрессией, – это всегда патологический признак, который указывает на наличие инвазивного микоза.
- Бактериологический метод целесообразно дополнить другими лабораторными исследованиями, в первую очередь гистологическим исследованием.
- Candida albicans, ДНК [реал-тайм ПЦР]
- Дисбактериоз кишечника
- Микроскопическое исследование отделяемого мочеполовых органов мужчин (микрофлора)
- Микроскопическое исследование отделяемого мочеполовых органов женщин (микрофлора), 3 локализации
- Trichomonas vaginalis, ДНК [реал-тайм ПЦР]
- Herpes Simplex Virus 1/2, ДНК [реал-тайм ПЦР]
Кто назначает исследование?
Гинеколог, уролог, врач общей практики, педиатр , гастроэнтеролог, инфекционист.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Кандидоз мочевыводящих путей обычно возникает у больных с факторами риска, чаще в качестве внутрибольничной инфекции.
Кандидоз и колонизация мочевыводящих путей - факторы риска развития инвазивного кандидоза.

[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
Причины кандидоза мочевыводящих путей
Сахарный диабет, катетеризация мочевого пузыря, мочекаменная болезнь, длительный приём антибиотиков широкого спектра действия, могут послужить причиной заболевания.

[8], [9], [10], [11], [12]
Симптомы кандидоза мочевыводящих путей
Для кандидозного цистита характерно частое болезненное мочеиспускание. Для кандидозного пиелонефрита характерны боли в поясничной области, повышение температуры тела и боль при мочеиспускании.

[13], [14], [15], [16], [17]
Диагностика кандидоза мочевыводящих путей
Диагностика кандидоза мочевыводящих путей основана на выявлении Candida spp. в моче и оценке состояния больного. Важно правильно понимать клиническое значение выявления Candida spp. в моче. У большинства больных возникает бессимптомная кандидурия, свидетельствующая о колонизации Candida spp. нижних отделов мочевыводящих путей, данное обстоятельство не считают показанием для применения антимикотиков (достаточно устранения или коррекции факторов риска).
Кандидурия в сочетании с клиническими или инструментальными признаками инфекции мочевыводящих путей - показание для применения противогрибковых препаратов. Кроме того, кандидоз мочевыводящих путей может быть источником, а кандидурия - проявлением инвазивного кандидоза. Именно поэтому при высоком риске развития инвазивного кандидоза (наличие факторов риска, предполагаемых клинических признаков) показано дополнительное обследование и решение вопроса о назначении противогрибковой терапии.

[18], [19], [20], [21]
К кому обратиться?
Лечение кандидоза мочевыводящих путей
Лечение проводят больным с клиническими признаками инфекции мочевыводящих путей или с бессимптомной кандидурией и наличием факторов риска развития инвазивного кандидоза. Лечение кандидоза мочевыводящих путей состоит в применении системных антимикотиков, удалении или замене мочевых катетеров, в устранении или уменьшении выраженности других факторов риска (оптимизации применения антибактериальных препаратов, коррекции сахарного диабета и т. д.). Препарат выбора - флуконазол, в отличие от других антимикотиков он создает высокую концентрацию активного вещества в моче. При неэффективности флуконазола используют промывание мочевого пузыря раствором амфотерицина В (50-200 мкг/мл), обычно сопровождающееся временным прекращением кандидурии, однако данный метод лечения неэффективен при поражении вышележащих отделов мочевыводящих путей. При неэффективности флуконазола и возможном поражении паренхимы почек применяют каспофунгин или вориконазол.
При бессимптомной кандидурии у пациентов без факторов риска развития инвазивного кандидоза антимикотики не применяют. Устранение или уменьшение выраженности факторов риска кандидоза мочевыводящих путей (удаление или замена мочевого катетера, оптимизация применения антибактериальных препаратов, коррекция сахарного диабета и так далее) обычно приводит к устранению бессимптомной кандидурии.
Мочевыводящая система – не самая частая локализация молочницы. Кандидоз мочевого пузыря развивается в основном у женщин ввиду анатомических особенностей. Симптомы напоминают острый цистит. Лечение проводят специфическими противогрибковыми препаратами.
Описание
Молочница мочевого пузыря представляет собой воспалительный процесс в стенке органа, вызванный дрожжеподобными грибами. Болезнь редко возникает самостоятельно, чаще это осложнение других заболеваний или следствие длительного лечения антибактериальными препаратами. Грибковое поражение внутренних органов свидетельствует о серьезных перебоях в работе организма.
Причины возникновения кандидоза мочевого пузыря
Причиной развития молочницы является активное размножение грибов рода Candida на внутренней оболочке мочевого пузыря. Эти микроорганизмы относят к условно-патогенной флоре. Это означает, что они бессимптомно проживают на коже и слизистых оболочках здорового человека, но при наличии определенных факторов способствуют развитию заболевания.

Предрасполагающими факторами в данном случае являются:
- снижение общего и местного иммунитета на фоне тяжелого заболевания;
- длительное или бесконтрольное применение антибиотиков, гормональных средств;
- наличие у человека сахарного диабета, туберкулеза, онкологической патологии, ВИЧ-инфекции;
- частые медицинские манипуляции – катетеризации или эндоскопические исследования.
Так как в норме моча и слизистая мочевого пузыря стерильны, грибы сюда попадают восходящим путем из влагалища, прямой кишки. Реже инфекция проникает в пузырь нисходящим путем – при наличии кандидоза глотки или пищевода. Происходит это при тяжелом течении молочницы. Поэтому грибковое поражение мочевых путей не бывает изолированным — всегда имеются проблемы со стороны других органов.
Чаще страдают женщины — так как мочеиспускательный канал у них более короткий и широкий. В результате инфекции с наружных половых органов легче проникнуть в мочевой пузырь. Подвержены развитию мочеполового кандидоза и жители теплых стран.
Симптомы и признаки
Начало болезни протекает бессимптомно. В дальнейшем возможно развитие трех вариантов:
- бессимптомное носительство грибка;
- острый кандидозный цистит;
- хронический кандидоз мочевого пузыря.
Симптомы молочницы в мочевом пузыре наиболее выражены при остром воспалении.

Первым признаком становится боль в нижней части живота. Она носит умеренный характер. Человек описывает ее как ноющую или тянущую. Боль связана с растяжением стенок мочевого пузыря из-за их воспаления. Затем появляются следующие симптомы:
- умеренная лихорадка;
- ощущение зуда и жжения в процессе мочеиспускания;
- частые безрезультатные позывы в туалет;
- чувство неполного опорожнения пузыря.
Изменяется характер мочи. Она становится мутной, приобретает неприятный запах. В моче обнаруживаются белые хлопья или нити, изредка заметна кровь.
Характерно и поражение наружных половых органов, даже если этих проявлений не было изначально. Слизистая воспаляется и покрывается налетами, человека беспокоит интенсивный зуд. Часто отмечается повышение температуры, увеличение паховых лимфоузлов.
Слизистая мочевого пузыря становится отечной и гиперемированной. На ней образуются белые налеты и эрозии. Такую картину может увидеть врач при эндоскопическом исследовании.
В некоторых случаях заболевание переходит в хроническую форму. Она характеризуется малосимптомным течением, периодически обостряется. Человека беспокоит повышенная утомляемость, он становится раздражительным. Присутствуют постоянные нарушения мочеиспускания.
При отсутствии адекватного лечения инфекция распространяется на почки и способствует развитию пиелонефрита и гломерулонефрита. Эти состояния очень сложно поддаются лечению, характеризуются рецидивирующим течением.
Особенности лечения молочницы в мочевом пузыре
При кандидозе мочевого пузыря лечение проводится для любой формы, включая бессимптомную.

Осуществляется в амбулаторных условиях, но при тяжелом течении врачи рекомендуют стационарную терапию.
Основное мероприятие – это проведение специфической антимикотической терапии. Для этого используются препараты, способные воздействовать на грибы рода Candida:
Эти препараты подавляют рост и размножение грибов. Дифлюкан и Флуконазол для лечения кандидоза мочевого пузыря назначают внутрь, Орунгамин и Итраконазол выпускаются и в инъекционных формах. Курс лечения составляет 14-21 день. Препараты могут вызвать следующие побочные эффекты:
- головную боль и головокружение;
- диспептические явления;
- аллергические реакции.
Не рекомендуют их для применения у беременных женщин, при наличии индивидуальной непереносимости.
Тяжелый кандидоз лечат путем промывания мочевого пузыря раствором амфотерицина Б. Это сильный противогрибковый препарат, обладает выраженным токсическим действием. Относится к полиеновым антибиотикам. Способствует разрушению грибковой клетки. Дозировки препаратов и их комбинации определяет врач с учетом тяжести патологического процесса и особенностей организма. Лечение Амфотерицином может вызвать тошноту и рвоту, головную боль, тяжелую анемию.
Препараты разрешены к использованию даже у новорожденных. Дозировки высчитываются по массе тела. Осторожное применение рекомендуется при наличии заболеваний печени и почек. Нежелательно использовать эти лекарства у беременных. Окончание лечения проводится после отрицательного посева мочи на грибковую флору.
Для десенсибилизации и дезинтоксикации организма применяется инфузионная терапия:
- раствор натрия хлорида;
- полиглюкин;
- тиосульфат натрия.
Помимо специфического лечения должна назначаться симптоматическая терапия:
- спазмолитики – Но-шпа, Платифиллин;
- противовоспалительные – Нимесил, Мовалис;
- диуретики – Верошпирон, Диувер;
- гемостатики – Викасол, Этамзилат.
Помимо медикаментозной терапии, применяются промывания мочевого пузыря и инстилляции антисептиков. После курса противогрибковых препаратов необходимо принимать иммуностимулирующие средства. Для укрепления иммунной системы и профилактики рецидивов заболевания назначают Циклоферон, Виферон, Полиоксидоний по схеме.
Рекомендуется соблюдение лечебной диеты. Из рациона исключают следующие продукты:
- жирная и жареная пища;
- копчености и консерванты;
- специи;
- алкоголь;
- сыр;
- изделия из дрожжевого теста.
Рекомендуется ограничить углеводы, мясные продукты, соль. Предпочтительна молочно-растительная диета, большое количество овощей и фруктов, зелени.
На период лечения необходимо ограничить физическую нагрузку, соблюдать постельный режим при наличии лихорадки. Не рекомендуется принимать ванну — вместо нее используют душ, после чего тщательно просушивают область половых органов.
Народное лечение используется только под контролем врача. Оно не всегда оказывается эффективным, а при неправильном применении может и навредить. Домашние средства нельзя использовать в качестве основной терапии, они могут быть только вспомогательными. Используют лекарственные растения, обладающие мочегонным и противовоспалительным эффектом.
- Настой или отвар толокнянки. Принимают по стакану два раза в день.
- Растительный сбор Бруснивер. Пьют по стакану перед сном.
- Для подмывания используют отвар ромашки или цветков календулы, настой коры дуба.
Профилактика
Для профилактики развития кандидозного цистита нужно проводить следующие мероприятия:
- тщательное соблюдение личной гигиены – ежедневное подмывание и смена нательного белья;
- исключение перегревания половых органов;
- полноценное и здоровое питание;
- своевременное лечение заболеваний половых органов и других систем;
- регулярное посещение гинеколога;
- поддержание иммунитета;
- исключение переохлаждений, стрессов;
- прием лекарственных препаратов только по назначению врача.
Если же болезнь все-таки появилась, необходимо начинать лечение как можно раньше, чтобы не допустить распространения инфекции и возникновения осложнений.
Читайте также:


