Препараты для лечения микозов влагалища
На сегодняшний день грибковые заболевания ногтей, слизистых оболочек, ног, кожи и даже дыхательных путей, к сожалению, не редкость. Для лечения которых используются различные противогрибковые препараты. В гинекологии они применяются при вагинальном кандидозе.
Иными словами при молочнице. Кандидоз, заболевание, которое может быть как острым, так и хроническим. Поэтому его лечение зависит от тяжести проявления симптомов молочницы у женщин и длительности протекания болезни. Современная фармацевтическая промышленность предлагает массу препаратов для избавления женщин от этой неприятности.
Если грибковое поражение не значительное, не запущенное, то благодаря лекарственным препаратам, избавиться от молочницы можно буквально за считанные дни. Если же заболевание хроническое, то это процесс, как правило, не одного дня и зачастую требует регулярного лечения и системными лекарственными препаратами общего действия, и местными средствами — мазями, свечами, вагинальными таблетками, кремами, гелями.
Кроме того, лечение молочницы будет более эффективным, если организм получает необходимое количество минералов, витаминов, если нормализуется микрофлора кишечника, поскольку часто причины возникновения молочницы у женщин связаны с общим снижением иммунитета и дисбактериозом кишечника. Поэтому следует одновременно принимать витаминно-минеральные комплексы и пробиотики (см. Пробиотики- список препаратов). Более подробно узнать как лечить молочницу у женщин можно из наших статей.

Некоторые самые современные препараты для местного применения, способны подавить размножение грибка за 1-2 суток, при лечении другими препаратами, требуется более длительное использование — это 3-6 дней.
Среди недостатков применения противогрибковых препаратов в гинекологии как местного, так и системного применения является развитие бактериального вагиноза (см. лечение бактериального вагиноза и выделения с запахом рыбы).
А лекарственные средства в капсулах и таблетках для приема внутрь оказывают токсическое действие на печень и почки, поэтому бесконтрольное, самостоятельное использование этих препаратов без назначения врача не целесообразно.
Противогрибковые препараты в гинекологии для местного применения
- Залаин — действующее вещество сертаконазол — это эффективное противогрибковое средство в свечах, производное бензотиофена и имидазола.
- Антифунгол, Кандизол, Клотримазол, Йенамазол 100, Кандибене, Канестен, Кандид В6 – это вагинальные свечи, крема с действующим вещество клотримазол.
- Ирунин — итраконазол
- Флуомизин — деквалиния хлорид
- Гино-певарил, Ифенек – действующее вещество эконазол.
- Гино-травоген, Овулум –изоконазол.
- Гино-дактарин, Клион-Д 100, Гинезол 7, Микогал – действующее вещество миконазол.
- Ломексин — фентиконазол.
- Макмирор комплекс — нистатин+ нифурател
- Пимафуцин, Примафунгин, Экофуцин – действующее вещество натамицин.
- Нистатин, Полижинакс, Тержинан – действующее вещество нистатин.
- Ливарол, Кетоконазол, Микозорал, Ороназол, Низорал, Бризорал, Веторозал – действующее вещество кетоконазол.
Более подробно о преимуществах и недостатках применения местных препаратов читайте в нашей статье — Обзор 10 эффективных свечей от молочницы.
Противогрибковые препараты для системного применения
- Флуконазол – аналоги Флюкостат, Микосист, Дифлюкан, Микомакс, Дифлазон, Цискан, Микофлюкан, Эналаприл гексал
- Пимафуцин в таблетках
- Нистатин в таблетках
- Итраконазол — аналоги Итразол, Ирунин, Кандитрал, Румикоз, Орунит, Орунгал
- Кетоконазол, аналоги Микозорал, Ороназол, Низорал, Фунгавис
- Тинидазол в таблетках.
При приеме противогрибковых препаратов в таблетках могут возникать различные побочные эффекты, чаще всего со стороны пищеварительной системы, это тошнота, боль в животе, диарея, нарушение функции печени, метеоризм, изменение вкуса. Со стороны нервной системы также возникают нежелательные побочные действия, такие как головная боль, судороги, головокружение, а также различные аллергические реакции. Особенно серьезные и частые побочные действия оказывают препараты с действующим веществом Итраконазол.
Поэтому применение пероральных противогрибковых препаратов в гинекологии должно назначаться только при тяжелом развитии кандидоза, хроническом его течении, когда местное лечение становится недостаточным. Большинство этих лекарственных средств нельзя применять беременным женщинам, в период лактации, при печеночной и почечной недостаточности, при гиперчувствительности и пр.
Инфекционное заболевание женской репродуктивной системы, которое может переброситься на матку и половые губы, называется грибок влагалища.
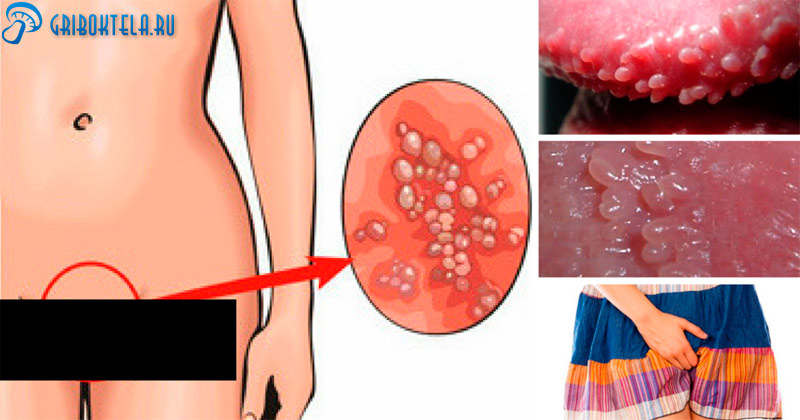
Иные названия патологического состояния – дисбактериоз, кандидоз, молочница. С ним сталкивалась каждая женщина хотя бы раз в жизни. Развивается из-за ускоренного роста грибка Кандида. Условно-патогенная флора начинает свое активное развитие только при возникновении благоприятных условий. Не стоит недооценивать данное заболевание. Запущенная стадия может привести к развитию кольпита, цистита, уретрита.
Патогенез
Возбудители кандидоза содержатся в воздухе, земле, овощах, фруктах, кондитерских изделиях. Дрожжевые грибы, в незначительных количествах, встречаются на поверхности слизистых и коже у здорового человека, они относятся к условно-патогенной флоре.
Если беременная больна кандидозом, то возрастает риск заражения новорожденного во время прохождения через родовые пути. Также младенец может заразиться через руки матери и персонала, медицинский инструмент, ухаживающую косметику.
Факторы, которые способствуют развитию патогенной флоры:
- негативное влияние окружающей среды;
- эндогенные факторы;
- вирулентные свойства микроорганизмов.
Наиболее повреждены развитию грибов кандида работники на кондитерских фабриках и консервных заводах. Ведь у них ежедневно происходит контакт кожных покровов с сахаросодержащими веществами, а также разного рода кислотами.
Причины возникновения
Существует много факторов, которые провоцируют развитие кандидоза, а именно:
- снижение защитных сил организма;
- частые переохлаждения;
- туберкулез легких;
- недавно начатая половая жизнь;
- дисбактериоз кишечника;
- венерические заболевания;
- неправильная гигиена половых органов;
- частые спринцевания;
- прием гормональных и антибактериальных препаратов;
- незащищенный половой акт;
- стрессовые ситуации;
- редкая смена ежедневных прокладок;
- наличие внутриматочной спирали;
- травматизм слизистой влагалища;
- ношение белья из искусственных материалов;
- эндокринные нарушения в организме: сахарный диабет и т.п.;
- наличие вредных привычек: табакокурение, прием алкогольных напитков;
- несбалансированный рацион питания, дефицит витаминов, большое количество сладких и мучных изделий.
Чаще всего грибок влагалища развивается в последние дни менструации. Редкие гигиенические процедуры, несвоевременная смена прокладок ведут к возникновению благоприятных условий для развития патогенной флоры.
Симптоматика
Влагалищный грибок активно размножается и приводит к поражению внутренних слизистых оболочек. Если обращение к врачам не своевременное, то кандидоз из острой формы переходит в хроническую. Инфекция может переброситься на мочевой пузырь и кишечник.
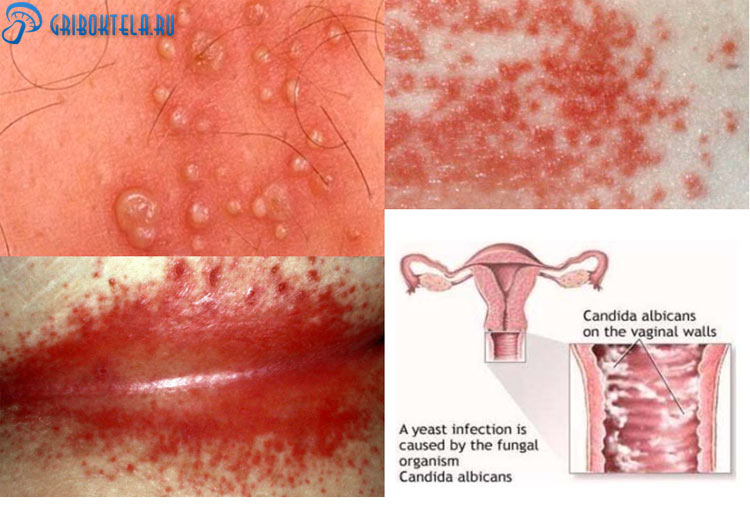
Микоз влагалища проявляется следующими симптомами:
- зуд;
- жжение и резь;
- выделения имеют кислый запах;
- отечность слизистых оболочек;
- неприятные ощущения при мочеиспускании;
- частые позывы к мочеиспусканию, при этом мочевой пузырь полностью не заполнен;
- увеличенная сухость влагалища;
- болезненные ощущения в интимной зоне;
- проблемы со сном, бессонница;
- творожистые выделения, которые имеют белый окрас;
- зуд усиливается после полового акта и приема душа;
- раздражение половых органов из-за контактирования с уриной.
Кандидоз, протекающий в хронической стадии, может привести к ряду осложнений. Если развитие грибка дополняется половой инфекцией, то это может привести к изменениям в матке и яичниках, что чревато бесплодием.
Диагностика заболевания
При возникновении негативных ощущений рекомендуется незамедлительно посетить гинеколога. Предварительный диагноз устанавливается после визуального осмотра. Подтвердить диагноз можно после проведения исследований в лаборатории.
Анализы, которые необходимо провести:
- исследование мазков из уретры, кишечника, влагалища;
- бактериологический посев на среду;
- серологические реакции;
- ПФР-тест;
- иммуноферментное исследование.
Самым быстрым и надежным методом является анализ мазка, а самым ввысокоинформативным – бактериологический анализ. Он позволяет выявить не только наличие грибка, но и его стойкость к лекарственным препаратам. После данного анализа можно подобрать наиболее эффективную лечебную терапию.
В случаях, когда мазок взять невозможно, прибегают к серологическим реакциям, взяв кровь из вены.
Лечение
Медикаментозное лечение грибка влагалища назначает гинеколог. Не стоит заниматься самолечением. Неправильно подобранная терапия может привести к возникновению различных осложнений.
Основа лечебной терапии – использование препаратов, обладающих местным воздействием. Средства наружного применения включают: мази, крема, свечи. Они эффективно действуют в месте поражения. Практически не имеют противопоказаний.
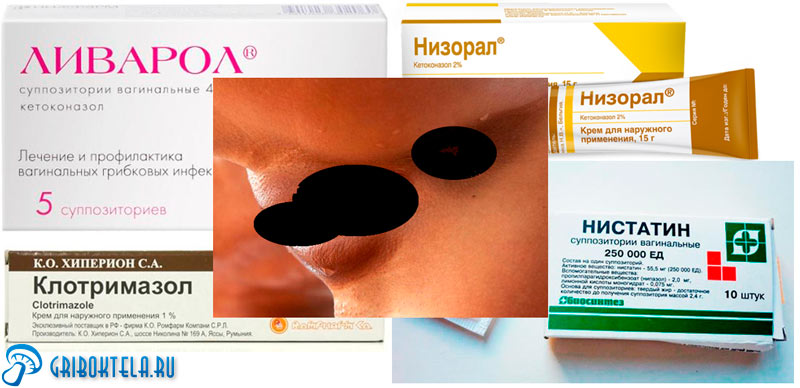
Наиболее распространенные препараты:
В случаях, когда препараты местного действия малоэффективны или заболевание перешло в хроническую форму, используются таблетки и капсулы.
Во время приема таблеток в слизистой концентрируется большое количество действующего компонента, который нейтрализует грибки во влагалище.
Таблетки от кандидоза:
При выявлении грибка лечение должны пройти оба партнера. Ведь грибок без труда передается при незащищенном половом акте. До полного выздоровления стоит воздержаться от половой жизни.
Для лечения мужчин применяются мази в комплексе с таблетками. Мази необходимо наносить на половой член два раза в день.
Для избавления от грибкового поражения необходимо придерживаться дозировки и кратности приема. После прохождения курса лечения придется сдать контрольные анализы. Иногда грибки, которые находятся в организме, могут оказать стойкость к препарату.
Лечение народными средствами
Издавна наши бабушки боролись с кандидозом народными средствами.
Рецепты народной медицины:
Профилактические меры
Для недопущения развития подобного заболевания необходимо:

- Не заниматься самолечением с применением антибактериальных препаратов. Лечение антибиотиками должен назначать только врач.
- Тщательно соблюдать личную гигиену. Своевременно менять прокладки во время критических дней. Не использовать тампоны дольше 5-ти часов. Гигиена половых органов два раза в день. Во время критических дней чаще.
- Ношение белья только из натуральных материалов.
- При посещении общественных бань, садиться на лавку, покрыв ее чистым полотенцем.
- Тщательно подбирать интимные гели в зависимости от уровня РН.
- Исключить половые контакты на время лечения.
- Исключить из рациона пряные, соленые, маринованные, сладкие блюда, а также выпечку.
- После лечения антибиотиками пропить курс пробиотиков. Они помогут нормализовать микрофлору организма.
- Употреблять больше свежих фруктов и овощей.
- Не увлекаться спринцеваниями.
Правильное и своевременное лечение позволит забыть о грибке влагалища. Не допустить рецидива можно, соблюдая простые правила профилактики.
Многие женщины знают на личном опыте, что такое грибок во влагалище и какой дискомфорт он причиняет. Candida albicans – основной дрожжевой грибок, что является составляющей микрофлоры половой системы у 80% населения планеты. Основной источник питания грибка – гликоген, что содержится в слизистом слое влагалища. 
О заболевании
Грибок влагалища (синонимы – микоз или дисбактериоз влагалища, генитальный грибок, молочница или же кандидоз) – это патология инфекционной природы, что поражает преимущественно женщин. Классическая локализация – влагалище, иногда обнаруживается грибок на половых губах и в матке.
Кроме Candida albicans, заболевание вызывают другие грибки рода Candida.
При частых рецидивах и отсутствии лечения болезнь осложняется воспалением:
Главным этиологическим фактором является дрожжевой грибок. Его избыточный рост приводит к нарушению равновесия между безобидными (палочки Додерлейна) и опасными бактериями. В результате погибают полезные бактерии и начинают интенсивно расти грибки.
Причины

Причины возникновения кандидоза влагалища:
- слабость иммунной системы организма;
- частые перемерзания;
- туберкулез;
- активные половые контакты;
- дисбактериоз кишечника;
- половые инфекции;
- нарушение личной гигиены;
- незащищенные половые контакты;
- чрезмерное количество спринцеваний;
- прием стероидных гормонов;
- редкая смена ежедневных гигиенических прокладок;
- внутриматочная спираль, а также применение спермицидных препаратов с целью контрацепции;
- тяжелая патология инфекционной природы;
- микроскопическое травмирование слизистой оболочки влагалища;
- белье из искусственной ткани;
- патология эндокринной системы (диабет, беременность, гормональные контрацептивы);
- продолжительная антибиотикотерапия;
- несбалансированное питание (дефицит витаминов, избыточное употребление сладостей);
- вредные привычки.
Вероятность возникновения кандидоза увеличивается по окончании менструации. Candida albicans прекрасно размножается в условиях неудовлетворительной гигиены – редкие подмывания и смены гигиенических прокладок.
Симптомы

При интенсивном размножении грибки повреждают слизистую половых органов женщины. Острый кандидоз часто приобретает хронический характер.
Для заболевания характерны следующие симптомы:
- интенсивный зуд половых органов;
- чувство жжения;
- отечность органов, а также кисловатый запах;
- ощущение сухости, боли во влагалище;
- плохое настроение, беспокойство, раздражительность;
- выделения творожистого характера, белого или желтого цвета;
- зуд усиливается после полового контакта или гигиенических процедур.
Влагалищный хронический грибок может быть причиной многих осложнений. Он способен вызвать воспаление шейки матки, так называемый цервицит, после чего может попасть в матку. Встречается также воспаление мочевого пузыря и уретры, вызванное кандидой.
Неблагоприятным фактором является комбинация молочницы и половых инфекций. Их сочетание приводит к необратимым последствиям в матке, яичниках, конечным результатом которых является бесплодие. Иногда наличие вагинального грибка является начальным симптомом сахарного диабета и иммунодефицитных состояний.
Способы диагностики

Предварительный диагноз выставляется гинекологом и подтверждается лабораторными исследованиями.
Ниже представлен перечень необходимых анализов:
- Исследование мазка влагалища.
- Анализ на грибки рода Candida с помощью полимеразной цепной реакции, иммуноферментного анализа, различных серологических реакций.
- Бактериологический посев содержимого влагалища.
- Определение чувствительности грибков к препаратам.
- Мазок из уретры, прямой кишки берут для дифференцировки с другими заболеваниями.
Вагинальные дрожжевые грибки у женщин выявляются быстрее всего с помощью окрашивания полученных мазков по Граму. При невозможности взятия мазка пользуются серологическими методами, для которых требуется кровь из вены женщины.
Лечение
Грибковая инфекция должна лечится комплексно. Как лечить ее правильно – подскажет гинеколог. Часто самолечение приводит к повторному возникновению заболевания и переходу его в хроническую форму. При появлении на фоне антибиотикотерапии не стоит ее отменять, нужно проконсультироваться с врачом по поводу антигрибкового лечения и приема пробиотиков по окончанию приема антибактериальных средств.

Чем лечить молочницу? Ниже представлен список возможных препаратов.
При легкой степени кандидоза шейки матки и влагалища применяют средства локального действия – вагинальные свечи и мази:
- Нистатин;
- Пимафуцин;
- Циклопирокс;
- Натамицин;
- Кетоконазол;
- Тержинан;
- Канизон;
- Изоконазол;
- Дафнеджин;
- Клион-Д;
- Кандибене;
- Антифунгол;
- Гинезол-7;
- Клотримазол;
- Миконазол.
Существуют препараты для лечения молочницы у женщин, однократный прием которых может вылечить кандидоз шейки матки и влагалища. К ним относятся: Дифлюкан, Микосист, Дифлазон, а также Медофлюкон.
Грибковые заболевания лечатся в течение от одной недели до месяца. Если есть частые рецидивы, то нужно обследоваться у эндокринолога для исключения системных заболеваний.
Лечиться нужно не только женщине, но и ее сексуальному партнеру.
На период противогрибковой терапии необходимо воздерживаться от полового контакта. Лечение грибка влагалища должно проводиться на фоне активной, частой гигиены половых органов, отказа от пряной, соленой еды, различных маринованых продуктов, сладостей, жирной пищи. В рацион рекомендуется включить кисломолочные продукты, свежие овощи, фрукты.

Некоторые травы и масла успешно применяются некоторыми женщинами и врачами, чтобы вылечить грибковый вагинит. Иногда они помогают избавится от навязчивых, болезненных симптомов.
- Сочетание масла календулы и чайного дерева.
– Берут 1 ложку первого и добавляют 2 капли второго.
– Эта смесь вводится шприцом без иглы во влагалище. - Содовый раствор.
– 1 ч. ложку пищевой соды разводится в 1 л кипятка до полного растворения.
– Этот раствор применяют для вливаний во влагалище.
– Использовать ежедневно в течение одной недели. - Мед.
– Его растворяют в кипятке в соотношении 1:10.
– Этим раствором рекомендуется подмываться утром и вечером. - Растительный сбор.
– Берут 1 ст. л. коры дуба, 1 ст. ложку ромашки и одну ст. л. шалфея, а также 3 ст. л. крапивы.
– Все это перемешивается и 2 ст.л. смеси заливаются 1 л кипятка.
– Она должна настоятся ночь, после чего ею проводят спринцевания. - Кефир 0% жирности.
– Им смачивается тампон, который на ночь помещается во влагалище каждый день.
– Утром его нужно извлечь и произвести спринцевание настоем ромашки или календулы. - Сочетание меда и алоэ.
– 2 ст. ложку сока алоэ перемешиваются с 1 ст. л. теплой кипяченой воды и 1 ч. л. меда.
– Этой смесью смачивается тампон и помещается на ночь во влагалище каждый день.
– Курс лечения – 3 дня. - Аптечные квасцы.
– 2 ложки квасцов разводятся в 1 л воды и доводятся до кипения.
– Теплым раствором подмываются. - Зверобой.
– 2 ч. л. измельченной травы обдают стаканом кипятка и настаивают.
– Применяют от грибка влагалища для подмываний и спринцеваний.
Вагинальный кандидоз лечится народными средствами только по согласованию с гинекологом. Неправильные методики могут привести к хронизации заболевания.
Профилактика

Для предотвращения заболевания следует исключить некоторые факторы, что способствуют его возникновению.
- Избегать самолечения антибактериальными средствами. Применять антибиотики только по назначению врача.
- Придерживаться должной интимной гигиены. Чаще менять прокладки во время менструаций. Не использовать один тампон более 5 часов в день.
- Отказаться от нижнего белья из синтетики.
- В общественных саунах или бассейнах лучше всего садиться сверху на свое чистое полотенце, а не на голые поверхности.
- Гели для интимной гигиены нужно подбирать в зависимости от уровня РН.
- Во время лечения исключить половые контакты.
- Снизить употребление сладостей, пряностей, соленой пищи, включить в рацион свежие овощи, фрукты, витамины.
- После курса антибиотикотерапии обязательно принимать пробиотики для нормализации микрофлоры организма.
- Не злоупотреблять спринцеваниями.
Заключение
Своевременное и корректное лечение, назначенное гинекологом, помогает избавиться от вагинального грибка, предотвратить возможный рецидив. Также следует ответственно отнестись к способам профилактики и навсегда забыть, что такое кандидоз влагалища и шейки матки.

Кандидоз или грибок влагалища представляет собой инфекционно-воспалительное заболевание. В норме дрожжевой грибок Кандида есть у каждого человека во рту, пищеводе, половых органах, тонком кишечнике.
У 80% людей на планете в составе микрофлоры половых органов обнаруживается Кандида, но в нормальных условиях грибок не вызывает патологии.
Влагалищный грибок развивается, когда микрофлора нарушается под воздействием внешних или внутренних факторов, при снижении иммунитета.
Грибок Кандида может путешествовать по кровотоку, проникая в разные органы – носовые проходы, кишечник, влагалище, среднее ухо и пр. Основная пища грибков Кандида – углеводы, а точнее – гликоген, вырабатываемый клетками слизистой влагалища.
Во время активного размножения грибки Кандида поедают весь гликоген. В результате полезным бактериям вроде палочек Додерляйна нечем питаться, и они гибнут.
Это нарушает микрофлору, ведет к усилению воспалительного процесса, провоцируя вульвовагинальный микоз.
Грибковый кандидоз во влагалище вызывают грибки Candida pseudotropicalis, Candida albicans, Candida krusei, Candida glabrata, Candida parapsilosis. Врачи могут по-разному называть кандидоз: микоз влагалища, молочница, генитальный грибок, вульвовагинальный микоз, и это все будет одна болезнь. Все типы грибков Candida способны вызывать вагинальный микоз. В зависимости от течения болезни и чувствительности к противогрибковым препаратам, врач назначает адекватное лечение.
Причины грибка половых органов
Кандидоз не относят к заболеваниям, передающимся половым путем, но во время незащищенного секса заразиться им можно. Если у партнерши грибки во влагалище, есть вероятность подцепить инфекцию во время орально-вагинального полового акта и др.
У многих людей есть грибок Кандида, которым можно заразиться с первых лет жизни. К примеру, заболеть можно, если употреблять в пищу немытые овощи, фрукты, прикасаться к поверхностям, зараженным грибками (в больнице и др.).
Причины вагинального грибка
- слишком обтягивающее и плотное нижнее белье из синтетики;
- злоупотребление ношением ежедневных прокладок;
- сахарный диабет;
- беременность;
- прием оральных контрацептивов с высоким содержанием гормонов;
- неправильный и слишком частый прием антибиотиков;
- прием стероидных лекарств;
- наличие внутриматочной спирали, диафрагмы, использование спермицидов для предотвращения нежелательной беременности;
- снижение иммунитета после стресса, болезни, операции;
- переохлаждение.
Из всех перечисленных причин чаще всего кандидоз на половых губах проявляется после использования антибиотиков, понижения иммунитета. Переохлаждение и стресс – дополнительные факторы, в результате которых снижается активность иммунной системы, и грибки начинают атаковать организм.
Симптомы кандидоза

Распознать грибок половых органов может и гинеколог на осмотре, и сама женщина по сопутствующим симптомам. Женщина может заметить у себя следующие признаки:
- выделения из влагалища, по виду напоминающие творог;
- нестерпимый зуд в области половых губ;
- чувство жжения в области половых органов;
- после водных процедур, полового акта зуд усиливается;
- во время полового акта и мочеиспускания может возникать боль;
- выделения из влагалища приобретают серо-белый цвет.
При осмотре гинеколог обнаруживает отечность преддверия влагалища, покраснение. Кожа на половых губах покрывается серо-белым налетом, под которым выраженное покраснение.
Диагностика кандидоза
Чтобы дифференцировать заболевание от других патологий, назначают следующие исследования:
- мазок из уретры, прямой кишки, отделяемого влагалища;
- бакпосев на среду;
- серологические реакции (агглютинации, связывания комплемента, преципитации);
- иммуноферментный анализ;
- ПЦР.
Наиболее оперативный метод определения грибков – исследование мазков, как свежих, так и окрашенных по Граму. В лаборатории могут провести иммунофлуоресцентное исследование, позволяющее специалисту с высокой точностью определить наличие грибков Кандида.
Достаточно информативным считают посев на среду, с помощью которого определяют не только наличие грибков, но и их вид, а также чувствительность к лекарственным препаратам.
Если по какой-либо причине нет возможности взять мазок, тогда прибегают к серологическим реакциям, взяв на анализ кровь из вены.
Лечение грибка влагалища
Самолечение при грибковой инфекции чревато стёртыми симптомами и превращением заболевания в хроническое. При первых признаках дискомфорта лучше обратиться к гинекологу, рассказать о симптомах. Во время осмотра врач может отметить наличие сероватого налета, творожистых выделений, отечности влагалища.
Чтобы убедиться, что это кандидоз, а не другие заболевания, необходимо сдать анализы – мазок, показывающий чрезмерное количество Candida, а также посев на чувствительность к антигрибковым препаратам. При лечении вагинального микоза нужно следовать рекомендациям:
- прекратить прием антибиотиков, если они были назначены самостоятельно;
- легкое течение грибковых заболеваний лечат мазями и свечами (Клотримазол, Кетоконазол, Пимафуцин, Настицин и др.);
- внутрь рекомендован однократный прием таблетки Флуконазола 150 мг;
- поскольку молочница может развиваться в организме, врач может рекомендовать прием пробиотиков – полезных бактерий, нормализующих пищеварение;
- в комплексе лечения принимают витамины группы В.
Укрепление иммунной системы
При регулярных рецидивах молочницы нужно обратить внимание врача на это, чтобы обследовать другие органы на предмет наличия хронических заболеваний. В том числе нужно оценить работу эндокринной системы. Повторяющаяся молочница требует комплексного лечения, курс которого может длиться 2 и более месяцев. В частности, внутрь применяют Флуконазол 100 мг раз в неделю до выздоровления. Регулярный контроль у врача позволит победить заболевание, не навредив организму.
При наличии постоянного полового партнера, важно, чтобы курс лечения от грибковой инфекции прошли оба во избежание повторного заражения. Пролечив острый кандидоз, через неделю можно сдавать анализы на контроль. Если курс был нацелен на лечение хронического микоза влагалища, то анализы на контроль сдаются трижды с интервалом через месяц. Забор анализа происходи сразу после менструации.
Профилактика кандидоза

Молочницу не относят к заболеваниям, передающимся половым путем, но есть факторы, способствующие развитию болезни в организме.
С целью профилактики нужно максимально устранить причины, из-за которых возникает кандидоз. Ниже перечислены основные догматы:
- Самостоятельное лечение антибиотиками неприемлемо. Особенно, если нет медицинского образования. Выписывать лекарства должен врач, если есть на то основания.
- Важно соблюдать рекомендации по гигиене половых органов. Во время менструаций нужно часто менять прокладки, тампоны. От ежедневных прокладок лучше отказаться, на них бактерии активно размножаются.
- От синтетического белья лучше вовсе отказаться в пользу натуральных тканей. Они обеспечивают нормальный микроклимат в паховой зоне.
- Грибки Кандида передаются в местах общественного пользования – саунах, банях, бассейнах. Желательно не садиться на лавки и скамьи, не постелив своё полотенце.
- Выбирая средства для интимной гигиены, нужно обращать внимание на подходящий уровень РН, чтобы не нарушить кислотно-щелочной баланс внутри влагалища. Вытираться чужим полотенцем нельзя.
- Умеренность полезна во всем – и в питании, и в половой жизни. В ходе лечения грибка нужно воздержаться от интимной жизни, снизить потребление сладкого, увеличить количество витаминов.
- При обоснованном приеме антибиотиков нужно увеличить количество кисломолочных продуктов в рационе. Для спринцевания рекомендуются противогрибковые средства.
Читайте также:


