При молочнице появилась шишка во влагалище
Большинство женщин не понаслышке знают, что такое кандидоз. Отек при молочнице — один из частых симптомов недуга, который вызывает панику и угнетает. Однако это не первый признак болезни. Отечность является причиной халатного отношения к собственному здоровью. Вследствие несвоевременного обращения к доктору грибок разрастается, вызывая покраснение и опухлость половых губ.

Причины отеков при молочнице
Отечность наружных половых органов сопровождается покраснением и набуханием. Это происходит в результате расширения сосудов и переполнения их кровью. Существует несколько причин отеков:
- Беременность. Во время развития ребенка женский организм перестраивается. Происходит отложение жиров в области живота и половых губ для защиты плода и поддержания комфортной температуры. Это естественный процесс, с которым сталкивается каждая женщина во время беременности.
- Заболевания, способствующие отечности организма или определенных органов. Такую реакцию вызывают заболевания почек, эндокринной и сердечно-сосудистой систем.
- Повреждение половых губ во время родов или грубого полового акта.
- Аллергическая реакция.
- Инфекционные заболевания.

Плохая гигиена интимных органов способствует распространению инфекции.
Однако самая распространенная причина отека в области влагалища — молочница. Дрожжевой грибок вследствие плохого иммунитета и дисбаланса микрофлоры разрастается, образовывая пленку или белые комочки. При неудовлетворительной гигиене это приводит к покраснению внешних органов, образованию мелких язв и отечности.
Другие симптомы патологии
| Симптомы | Характерные признаки |
|---|---|
| Дискомфорт | Зуд |
| Жжение | |
| Боль при мочеиспускании и половом акте | |
| Выделения | Густые |
| Неоднородной консистенции | |
| Молочного цвета | |
| Увеличиваются в объеме после полового акта, водных процедур, в ночное время | |
| Запах | Кисловатый |
| Покраснение | Распространяется на внутренние и наружные половые губы до анального отверстия |
Диагностика
- посетить венеролога;
- сдать ПЦР-анализ на инфекции, передающиеся половым путем;
- сдать кровь на иммуноферментный анализ и реакцию иммунофлюоресценции.
Если болезнь хроническая, женщину направляют на комплексное обследование и назначают анализ крови на глюкозу, поскольку кандидоз является первым признаком сахарного диабета. А также назначаются обследования желудочно-кишечного тракта в виде УЗИ и анализов. Если болезнь привела к осложнениям в мочеполовой системе, больную направляют к урологу. Ей необходимо пройти УЗИ почек и мочевого пузыря, сдать мочу и мазок с влагалища на анализ.
Как справиться с проблемой?
В аптеках имеется огромный выбор лекарств от молочницы. Существует 2 метода лечения:
- Местное. Такое лечение является щадящим, поскольку медицинские препараты в виде свечей, мазей или кремов вводят во влагалище, и они не влияют на общее состояние организма. Этот метод назначают больным с легкой формой болезни. При осложнениях молочницы их добавляют в комплексное лечение.
- Общее. Пациенту назначают таблетки для внутреннего применения. Попадая в организм, они влияют не только на очаг заболевания, но и на остальные органы и ткани. Такое лечение применяется при тяжелой или хронической форме кандидоза.
Для того чтобы назначить действенное лечение, мазок с влагалища исследуют: определяют вид грибка и его чувствительность к препаратам.
При несвоевременном лечении болезнь принимает хроническую форму, возможны серьезные осложнения на мочеполовую и пищеварительную системы. Самолечение при кандидозе не дает позитивных результатов, поскольку только по анализам можно определить восприимчивость грибка к компонентам и выбрать эффективное лекарство. Потому, главное, при проявлениях симптомов молочницы — не мешкать и провериться у специалиста.
Шишки, узелки, бугорки и другие уплотнения на наружных половых губах женщины – почти всегда патологическое явление, которое требует неотложной медицинской помощи. Даже в том случае, если новообразования кажутся вам доброкачественными, не принося острого дискомфорта и боли.
Наиболее частые причины
- Такие явления могут обнаруживаться еще в детском возрасте и быть врожденными. В этом случае родителям целесообразно проверить свою кровь на сифилис, поскольку чаще всего видоизменения половых органов у младенцев свидетельствуют именно о его наличии.
- Кроме того, бугорки могут быть признаком аномального развития половых губ, врожденных дефектов мочеиспускательного канала и прочих особенностей, не имеющих инфекционной или вирусной этиологии. Однако это скорее частный случай, нежели здоровое явление.
- Не следует забывать, что новообразования в области половых органов могут стать признаком опухолевых процессов в организме.
- Кроме того, узелковые фрагменты могут указывать на развитие ВПЧ (вирус папилломы человека). Эта болезнь в определенном проценте случаев влечет за собой рак шейки матки.

Если бугорки появились у вас внезапно и хорошо прощупываются под кожей или слизистой – немедленно обратитесь к специалисту за консультацией и сдачей всех необходимых анализов. Возможно, именно раннее вмешательство специалиста поможет вам избежать страшных необратимых последствий.
Бартолинит
Чрезвычайно часто шишки на половых губах проявляются из-за воспаления бартолиновых желез. Они локализуются у входа во влагалище и располагаются в подкожно-жировой клетчатке больших губ. Бартолиновая железа синтезирует слизистый секрет, который образуется во влагалище в преддверии полового акта. Закупорка выводных протоков этих желез ведет к воспалительному процессу в органе, в результате чего отмечаются новообразования в виде небольших шишек. Часто такая болезнь встречается у женщин, которые не уделяют должного внимания личной гигиене.
Как развиваются симптомы?
- Специфика заболевания такова, что симптомы проявляются не сразу;
- Спустя 1-2 недели после начала воспалительного процесса, с внутренней стороны большой половой губы образуется уплотнение;
- Шарик начинает болеть и приносить дискомфорт, особенно при ношении тесного белья;
- Большие губы набухают, отмечаются жжение и рези в промежности;
- Возможно нагноение и излитие экссудата, однако чаще этого не происходит.
Бартолинит не требует специфического лечения, однако при полном его отсутствии у женщины отмечаются частые рецидивы воспалительного процесса. При этом начинается новое заболевание – киста бартолиновой железы. В этом случае используется уже хирургическое лечение, поскольку альтернативные терапевтические методики становятся бессильными. Если при бартолините начинается нагноение шишки, отмечается резкое ухудшение общего самочувствия, боли во время половых актов, повышение температуры тела вплоть до 40 градусов. Следует подчеркнуть, что бартолинит во время беременности способен спровоцировать самопроизвольный аборт.
Если вам диагностировали бартолинит, наши опытные специалисты подберут вам курс щадящего антибиотического лечения или применят хирургическую тактику для иссечения кисты. Не забывайте поддерживать состояние здоровья после лечения, соблюдайте правила личной гигиены и используйте контрацептивы при смене партнера. Знайте, что бартолинит также может развиться из-за паразитирования патогенных микроорганизмов в вашей индивидуальной микрофлоре. Часто заболевание становится последствием трихомониаза, гонореи и хламидиоза.
Опухолевые образования
Шишки в паховой области и на половых губах могут стать признаком опухолевого процесса в организме. К счастью, новообразования половых органов чаще бывают доброкачественными.
- Фиброма – новообразование доброкачественной этиологии, которое локализуется в соединительной ткани, реже – в фасции параметральной клетчатки. Как правило, располагается на больших половых губах. Лечение опухоли исключительно хирургические. Наши доктора эффективно излечивают данное заболевание, гарантируя дальнейший благоприятный прогноз.
- Фибромиома – опухоль, которая не влечет за собой деструкцию тканей и метастазирование (также доброкачественная). Образуется из мышечных волокон, проявляется в виде шишки на больших половых губах. Иссечение хирургическим путем обязательно.
- Липома – более тяжелая опухоль, не имеющая злокачественной этиологии. Образуется из жировой ткани и располагается поблизости от вульвы. Представляет собой узелок или несколько разросшихся новообразований мелкого размера. Располагается на плотной устойчивой ножке. Размеры узелкового образования обычно малы, однако имеют тенденцию к росту. Такая опухоль всегда доступна при традиционном осмотре без дополнительных диагностических манипуляций. Вы также можете обнаружить липому при ощупывании половых органов или подмывании. Если заболевание не лечить, возможны различные осложнения: кровоизлияние, инфекционный процесс, отек и даже некроз ткани. Наши хирурги производят иссечение липомы и назначают дальнейшую поддерживающую терапию.
- Гидраденома – редкий тип опухолевых новообразований в области половых органов. Развивается из-за активной деятельности потовых желез и некоторых других отклонений. В случае этого заболевания, на половых губах образуются затвердения в виде узелков, иногда они локализуются по всей площади органа или являются одиночными. Гидраденому необходимо своевременно лечить, в противном случае, она может эволюционировать в злокачественную опухоль.
- Онкология. (Рак или саркома влагалища, онкологическая опухоль вульвы). Проявляется в виде узлов и плотных бугорков в области половых органов. Если доброкачественные опухоли практически не вызывают дополнительных симптомов, онкология всегда сопровождается обильным отделением гноя или слизи с резким запахом, кровотечениями, диффузными инфильтратами. К сожалению, в этом случае никто не может дать однозначного благоприятного прогноза, даже при своевременно начатом лечении.
Терапия в нашей клинике
Если вы заметили у себя уплотнения на половых органах, мы рекомендуем вам не медлить с обращением к нашим квалифицированным специалистам. Вас в обязательном порядке осмотрят наши гинекологи, после чего, в случае необходимости, направят к хирургу. Мы проведем соответствующее лечение, подобрав для вас оптимальный его вариант. Мы всегда стремимся выбрать щадящие методики, однако если это невозможно, наш хирург устранит вашу опухоль быстро, безболезненно, с гарантией отсутствия осложнений.
Многолетняя практика и обширный опыт наших специалистов позволяют нам ручаться за состояние здоровья каждого пациента. Мы рекомендуем вам своевременное обращение к докторам во избежание серьезных осложнений и рецидивов болезни.
Очень часто встречаются такие случаи, когда женщина в процессе самообследования, либо же проведения гигиенических процедур, выявляет наличие новообразования во влагалище. Зачастую это образование имеет вид небольшой шишки.
В этой ситуации крайне необходимо не впадать в панику и как можно быстрее посетить гинеколога. Врач после осмотра пациентки сможет определить вид новообразования и возможно установить причину спровоцировавшую его возникновение.
При возникновении каких-либо сомнений, он может назначить комплекс мероприятий, направленных на установления принадлежности шишки к виду новообразований, а также фактора вызвавшего её образование. Врачи рекомендуют напрасно не волноваться до момента точного установления диагноза.
Причины
Новообразование, возникшее на наружных органах репродуктивной системы, зачастую имеет различное происхождение. Для того чтобы от шишки избавиться, необходимо выявить фактор, вызвавший её возникновение.
При обращении за помощью к врачу женщины называют появившееся новообразование в области влагалища – шишкой. Шишка во влагалище может быть результатом ранее перенесённых воспалительных и гиперпластических изменений и процессов.
Источниками, спровоцировавшими рост новообразования, также могут выступать железы вульвы, различные оболочки вагинальной стенки и близко расположенные ткани к органам малого таза.
Наиболее часто факторами возникновения данного образования являются такие гинекологические заболевания:
В медицинской практике были зафиксированы случаи, когда женщина принимает шейку матки за шишку. Данное явление происходит вследствие сильного ослабления тазовых связок и в результате этого шейка матки опускается очень низко вплоть до преддверия влагалища.
Такие патологические изменения наиболее часто происходят у женщин более взрослого, либо же преклонного возраста, которые ранее перенесли не одни роды, а также занимались тяжёлой физической работой. Помимо этого, в этом возрасте у женщин также наступает климактерический период, характеризующийся огромным количеством изменений и процессов, в том числе и гормональным сбоем.
Симптоматика
Посещение врача начинается со сбора анамнеза и всех жалоб, тревожащих женщину. В данном случае основной проблемой, тревожащей её, будет образование шишки во влагалище. После этого женский врач попросит женщину раздеться и пройти к гинекологическому креслу для последующего осмотра.
Гинеколог, проводя осмотр на кресле, применяет специальное медицинское оборудование, а также проводит бимануальное исследование. В процессе проведения осмотра специалист обращает внимание на все локальные и общие признаки, которые могут быт связаны с возникновением новообразования, имеющего неясную этиологию.

Рисунок взят из zhenskay-pilulya.info
Очень часто возникновение шишки в интимной области связана с бартолинитом. Данное патологическое состояние встречается очень часто и характеризуется воспалением бартолиновых желёз, расположенных у основания женских половых губ.
Бартолиновая железа представляет собой парный орган, отвечающий за производимость специальной смазки, способствующей смягчению трения, возникающего в процессе полового контакта. Выработка этого вещества происходит непосредственно в период сексуального влечения. У девушек подросткового возраста шишечки, связанные с бартолинитом, не возникают, так как железа не полностью развита.
На сегодняшний день известны две стадии недуга, которые отличаются между собой характером протекания, а именно:
- острая стадия бартолинита – боль, возникающая в области половой губы, покраснение и отек, гипертермия;
- хроническая стадия – в случае наличия данной стадии болезненность может периодически обостряться и беспокоить женщину на протяжении длительного времени.
При наступлении хронической стадии происходит уплотнение и закупорка бартолиновых желёз. В результате этого смазка перестает выходить наружу, образуя при этом возникновение шишек (кисты бартолиновой железы).
Поначалу эти новообразования не беспокоят женщину, не провоцируют появление болезненности и других крайне неприятных симптомов. В случае попадания внутрь вредных микроорганизмов начинается воспалительный процесс.
Если женщина своевременно не обратится к гинекологу, то у неё может возникнуть абсцесс бартолиновой железы. Немаловажным является прохождение специальной диагностики и терапии, направленной на устранение новообразования.
Основными симптомами, свидетельствующими о возникновении абсцесса, являются следующие изменения:
- припухлость и сильное покраснение кожного покрова;
- возникновение болезненных ощущений при надавливании;
- перекрытие входа во влагалище;
- боль начинает появляется при малейших движениях;
- увеличение температуры тела.
В случае возникновения истинного гнойного воспаления начинается расплавление тканей, очень часто сопровождающееся более ярко выраженной симптоматикой приносящий огромнейший дискомфорт. Самой распространённой симптоматикой для данного состояния принято считать:
- увеличение региональных лимфоузлов;
- сильная отёчность половых губ;
- ухудшение общего состояния женщины;
- повышенная слабость и быстрая утомляемость;
- головные боли.
Когда происходит вскрытие гнойного новообразования, оно опорожняется не полностью и в результате этого повышается опасность рецидива с последующим очень затяжным течением.
Обострение хронического процесса зачастую происходит в период наступления менструации, а также в случае резкого снижения иммунитета и возникновения различных заболеваний. В этот момент в области расположения железы начинает возникать уплотнение небольшого размера, доставляющее дискомфорт женщине в процессе движений. Если не предпринимать никаких мер, то на этом месте образуется киста.
Подводя небольшой итог, можно сказать что бартолинит – недуг, возникающий в результате попадания бактерий и других микробов, провоцирующих развитие воспалительного процесса бартолиновой железы, расположенной у преддверия влагалища. Данное явление сопровождается появлением шишки, приносящей боль и другие неприятные ощущения.
Фактором, в результате которого может возникнуть шишка во влагалище, является – киста. Данный недуг встречается намного реже, нежели бартолинит, но о нём не стоит забывать.
Киста – это новообразование, внутри заполненное жидкостью или эпителиальной тканью, и образуется из стенок внутренних органов. Данная патология может быть врождённой либо же возникнуть после различного рода травм.
Протекает недуг практически бессимптомно, в связи с этим её выявляют в процессе профилактического осмотра. Есть исключения, когда киста имеющая довольно таки большие размеры способствует возникновению следующих признаков:
- женщина ощущает инородное тело;
- в процессе полового акта появляются неприятные ощущения;
- частые позывы к мочеиспусканию;
- проблемы с дефекацией.
Во время гинекологического осмотра данное новообразование не вызывает появление болезненности, а её гладкая оболочка практически не имеет отличий от слизистой оболочки органов репродуктивной системы.
Киста огромного размера создает большие препятствия для рождения малыша. В случае возникновения воспаления у женщины появляются нехарактерные для нормального состояния выделения, сопровождающиеся болевыми ощущениями. В этом случае может произойти не только изъявление, но и самостоятельное вскрытие кисты.
Виды опухолей
Все опухолевые новообразования подразделяют на две большие группы :
К данной группе опухолей, имеющих доброкачественный характер и наиболее часто возникающим во влагалище, относятся:
Фиброма – это новообразование, имеющее доброкачественную этиологию и локализирующееся в соединительной ткани больших половых губ, крайне редко в фасции параметральной клетчатки. Для устранения этого новообразования используется хирургический метод.

Рисунок взят из medknsltant.com
Фибромиомы – доброкачественное опухолевое образование, которое не способствует деструкции тканей и появлению метастаз. Фиброма возникает из мускульных волокон и наиболее часто проявляется в форме шишки на больших половых губах. Устранить проблему можно только путём иссечения новообразования.
Липома — это более тяжёлая форма опухолевого новообразования, которая также, как и две предыдущие, имеет доброкачественную этиологию. Липома возникает из жировой ткани, расположенной в близости от вульвы, и имеет форму небольшого узелка или нескольких шишечек маленького размера, которые имеют плотную и устойчивую ножку.
Зачастую липома имеет очень маленький размер, но со временем она может значительно увеличиваться. Диагностировать новообразование можно в процессе гигиенических процедур интимного органа. В случае, если не применять необходимую терапию, могут возникнуть различного рода осложнения и патологические процессы.
Наиболее часто это проявляется в виде отёчности, кровоизлияния, инфекционного и воспалительного процесса, а также возможного некроза. Для удаления липомы выполняют её иссечение, а затем используют поддерживающую терапию, чтобы не дать возможности рецидива недуга.
Все вышеописанные новообразования возникают из слоев вагинальной стенки и не имеют характерных особенностей атипичного роста. В основном опухоли, принадлежащие к данной группе, не провоцируют возникновение симптоматики и наиболее часто появляются на поверхности влагалища. Крайне редко женщина может ощущать следующие изменения в виде:
- незначительных болевых ощущений имеющих тянущий или ноющий характер;
- дискомфорт в процессе интимной близости;
- нарушение таких жизненно необходимых процессов, как мочеиспускание и дефекация.
Выше описанные изменения в основном возникают при наличии опухоли достаточно большого размера.
Опухоли, которые имеют злокачественную этиологию, характеризуются следующими процессами:
- клетки данного новообразования имеют среднюю и низкую степень зрелости, при этом значительно отличаются от обычных клеток;
- злокачественные клетки прорастают в близко расположенные ткани, нервы и сосуды;
- новообразования способствуют возникновению метастаз;
- для злокачественных опухолей характерно такое явление, как рецидив.
Одним из самых распространённых злокачественных новообразований, который обладает огромной опасностью, есть карцинома или рак влагалища. Зачастую онкология возникает вторично, а точнее, в случае распространения зараженных клеток с других источников. В основном карцинома протекает бессимптомно, но есть случаи, что недуг сопровождается такими признаками:
- появление скудных кровянистых и других патологических выделений, в период между месячными;
- возникновение болевых ощущений в процессе интимной близости.
Когда происходит прорастание опухоли вблизи расположенные ткани, возможно происхождение дизурических расстройств, а также нарушения дефекации. В крайне запущенных случаях происходит снижение общего состояния женщины.
Диагностика
Для того чтобы установить причину возникновения шишки во влагалище, а также её принадлежность к определённой этиологии, используют следующие методы диагностирования:
- осмотр на гинекологическом кресле;
- сдача общего анализа крови и мочи;
- биохимический анализ крови;
- анализ выделений из полости влагалища;
- мазок на онкоцитологию;
- кольпоскопию;
- биопсию.
По результатам комплекса клинических и лабораторных исследований гинеколог может сделать заключение и назначить соответственную терапию для устранения новообразования.
Терапия
После того как будет установлена причина, провоцирующая возникновение шишки во влагалище, а также её принадлежность к группе доброкачественных либо же злокачественных новообразований, врач выбирает соответственную терапию, которая поможет как можно быстрее избавится от возникшей проблемы.
В основном все доброкачественные новообразования протекают без возникновения каких-либо симптомов, поэтому за ними ведётся постоянное наблюдение. В случае появления перспективы роста используют хирургический метод терапии и новообразование иссекается. Если шишка находится непосредственно на слизистом слое влагалища, её просто вылущивают из него.
При наличии злокачественного опухолевого образования основными методами лечения являются оперативное вмешательство с последующим облучением.
Помимо этого, женщине могут быть назначены препараты, принадлежащие к группе антибиотиков, которые помогут устранить инфекционные и воспалительные процессы, а также предотвратить развитие осложнений. В комплексе с медикаментозными лекарственными средствами рекомендуется применение антибактериальных ванн.
Профилактика
После прохождения курса терапии женщине необходимо выполнять последующие рекомендации:
- чёткое соблюдение правил личной гигиены;
- использование индивидуально подобранных средств для интимной гигиены;
- в период половых контактов использовать средства для контрацепции;
- избегать сильного переохлаждения и контролировать тепловой баланс тела;
- регулярно проходить гинекологический осмотр;
- отказаться от пагубных привычек;
- вести здоровый образ жизни.
Выполнение вышеописанных рекомендаций поможет значительно снизить риск рецидива заболевания, а также как можно дольше сохранить интимное здоровье. В случае обнаружение у себя какого-либо новообразования во влагалище рекомендуется как можно быстрее записаться к гинекологу и обязательно пройти осмотр на кресле. Ранее выявление опухоли значительно снижает риск развития различных осложнений и не дает возможности перехода недуга в хроническую форму.
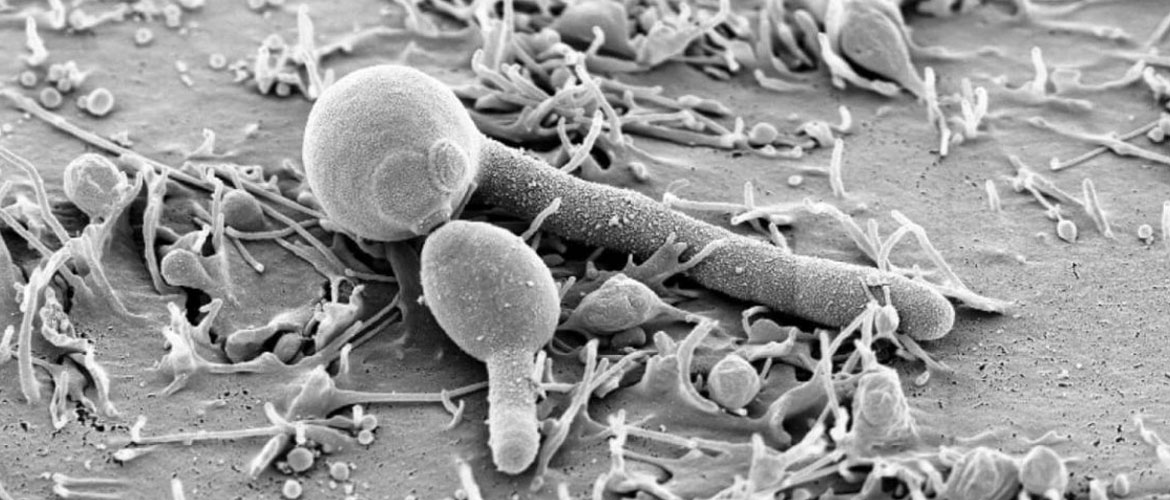
Вагинальный кандидоз – заболевание, вызванное дрожжеподобными грибками кандида, которые считаются условно-патогенными и есть в организме любого человека. При сильной иммунной системе бактерии не могут активизироваться, но любые провоцирующие факторы становятся сигналом для их роста и атаки слизистой урогенитальных путей. В народе патология называется молочницей, чаще встречается у женщин и может переходить в хроническую форму, даже при лечении медикаментами.
Причины вагинального кандидоза
Среди основных причин, по которым начинают активироваться и развиваться грибы кандида выделяют:
- Употребление медикаментов, которые угнетают иммунную систему. К ним относят антибиотики, цитостатики и кортикостероиды.
- Болезни, протекающие в хронической фазе, которые вызывают ослабевание защитных свойств иммунной системы. Основные проблемы скрываются в болезнях почек, печени, кариесе, тонзиллите или заболеваниях, передающихся половыми путями.
- Нехватка витаминов в организме.
- Гормональные изменения вызваны диабетом, болезнями щитовидной железы, климаксом, месячными или лишним весом.
- Период беременности.
- Использование гормональных средств контрацепции.
- Дисбактериоз ЖКТ.
- Переохлаждение или перегрев организма, частая перемена часового пояса и климата.
- Стрессовые ситуации.
- Частое спринцевание, которое губительно отражается на полезной флоре.
- Несоблюдение правил гигиены или использование средств, которые могут раздражать кожный покров.
- Использование тесного синтетического белья.
Молочница часто появляется у женщин на фоне беременности по причине физиологической перестройки организма и подавления защиты иммунной системы.
Основные факторы, которые способствуют развитию патологии:
- Внешние. Размножение бактерий появляется по причине изменений климата и температуры, повреждений кожного покрова, влияния химических или гигиенических средств, которые вымывают полезную флору.
- Внутренние. Заболевание вызвано нарушением обменных процессов, воспалениями, сбоями работы эндокринной системы или гормональными нарушениями.
Кроме общепринятых факторов выделяют несколько причин, которые могут вызвать развитие микроорганизмов. В группу риска попадают следующие категории людей:
- Те, кто принимает антибиотики и другие мощные препараты, которые уничтожают полезные бактерии во влагалище и приводят к размножению бактерий.
- Женщины, в организме которых увеличен уровень эстрогенов, поскольку из-за такого гормона дрожжевидные бактерии быстро развиваются. Чаще проблема появляется у беременных, которые используют гормональные препараты без назначения доктора.
- Пациенты с неконтролируемым диабетом, которые не могут нормально следить за уровнем сахара.
- Больные с ослабленной иммунной системой на фоне заболеваний, передающихся половым путем.
Молочница проходит в нескольких формах, доктора выделяют, что при легком течении пациенты не замечают появление проблемы, а организм сам в состоянии справиться с микроорганизмами, после чего состояние быстро нормализуется. Если признаки болезни начинают проявляться и доставляют дискомфорт, обязательно нужно обратиться в медицинское учреждение, сдать анализы, чтобы понять, чем лечить вагинальный кандидоз.
Молочница в медицине не считается серьезной патологией, а лечение зачастую легкое и быстрое, но если игнорировать симптомы или полностью отказаться от терапии, возникает ряд серьезных последствий. Основные осложнения:
- Поражение слизистой половых органов, которое приводит к вторичному инфицированию.
- Переход инфекции на почки.
- Появление постоянных болей во время интимной близости.
- Хронизация болезни, которая вызывает усиленный рост микроорганизмов и соединительных тканей, есть риски начала спаечных процессов, рубцов и бесплодия.
Отказываясь от терапии возможно развитие аднексита, эндометрита или сальпингита, после чего патология не поддается лечению.
Симптомы молочницы

Признаки молочницы сложно спутать с иными инфекционными патологиями. При болезни появляются белые выделения на внешних половых органах, подобны творожной массе. До начала такого симптома у женщин возможно развитие зуда, который становится интенсивнее после гигиенических процедур и на вечер. В зависимости от формы течения признаки будут отличаться.
Острый вагинальный кандидоз характеризуется воспалением слизистой влагалища, длительность течения составляет до 2 месяцев, а пациенты ощущают следующие симптомы:
- Творожные выделения разной интенсивности из влагалища.
- Жжение и зуд, который не проход и усиливается после оттока мочи, интимной близости или во время менструации.
- Учащается мочеиспускание, а во время самого процесса появляется боль.
- Визуально заметна отечность и краснота тканей.
Через 2 месяца бездействий, болезнь переходит в хроническую форму и начинает рецидивировать время от времени. При хронизации симптомы будут слабее или вовсе незаметны. Основные признаки хронической молочницы:
- Белые жидкие выделения, не имеющие специфического запаха.
- Атрофия слизистой влагалища.
- Легкий зуд, который усиливается при переохлаждении организма или интимной близости.
Если хроническая форма обостряется, то появляются все симптомы, характерны для острого протекания.
Вагинальный кандидоз и беременность
Во время беременности у женщин повышается риск развития патологии по причине перестройки гормонального фона. Согласно статистическим данным у беременных молочница встречается в 4 раза чаще, чем у других женщин. В таком случае повышается риск заражения плода еще в утробе, хотя на практике это случается очень редко.
Грибы кандида могут попадать в рот ребенка, поражая его пищевод и другие внутренние органы, что приводит к угрозе жизни. Даже если удалось избежать заражения плода, высока вероятность инфицирования при родах, когда он будет проходить по родовым путям.
Сама беременность при развитом вагинальном кандидозе возможна, кроме того, женщины могут не ощущать никаких патологических признаков. Циклы не меняются, а репродуктивная система работает в обычном режиме. На зачатие влияет исключительно флора во влагалище, в которой сперматозоиду нет условий для выживания. Данная проблема характерна для женщин с хроническим течением патологии.
Чаще при беременности молочница проходит в острой фазе и сопровождается зудом, творожными выделениями. Обильное поражение влагалища может вызывать попадание инфекции в матку и глубже. При любом подозрении на заболевание стоит обратиться к доктору для проведения диагностики и терапии на ранних стадиях.
Способы диагностики
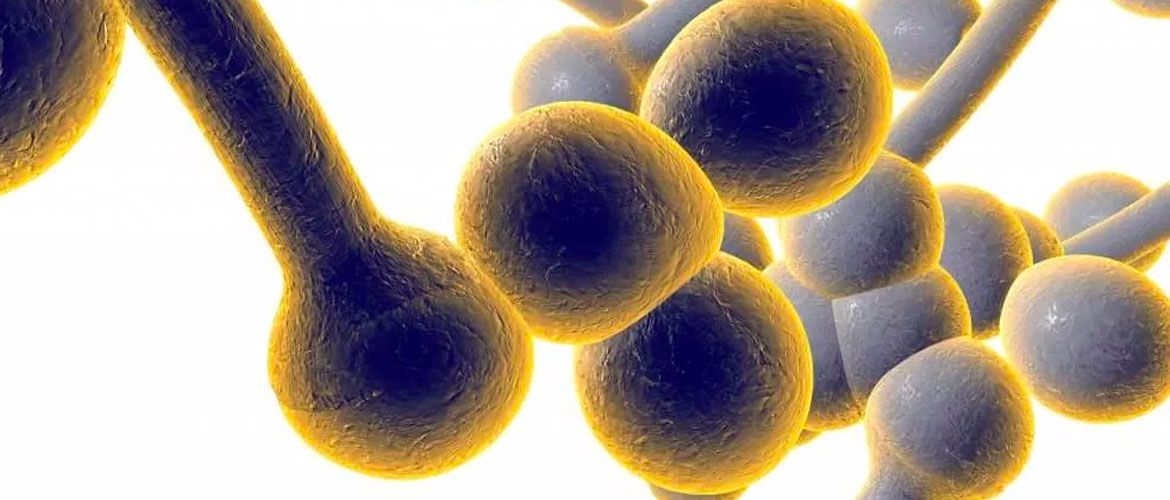
Для диагностики нужно обратиться к гинекологу. Изначально врач собирает все жалобы и симптомы у пациентов, определяет давность характерных признаков и проводит визуальный осмотр. Зачастую для определения типичных форм патологии, сложностей не возникает.
Во время осмотра гинеколог может увидеть измененную и отекшую слизистую. В самом начале воспалительного процесса на ней появляется белый налет и плотные спайки. После удаления их остается небольшая эрозия, которая может слегка кровоточить. Чем позднее обнаружено заболевание, тем проще удаляется налет, а последствий от процедуры почти не возникает.
Основной метод диагностирования – мазок и его дальнейшее исследование. Для этого проводят забор слизи со стенок влагалища при помощи тампона, после чего она передается в лабораторию, где под микроскопом изучается биоматериал.
Вторым важным методом будет бактериологическое исследование, при котором материал помещается в питательную среду для быстрого роста колоний. Всего за несколько дней они вырастают и можно определить вид грибов, их количество и восприимчивость к медикаментам. В дополнение для диагностики используют следующие методы:
- ПЦР-диагностика для определения второстепенных болезней, передающихся половым путем.
- Анализ крови на сахар и гормоны.
- Анализ кала на дисбактериоз и гельминты.
По результатам обследования врачи назначают корректную терапию, которая за короткие сроки избавит от патогенных бактерий и нормализует микрофлору.
Лечение вагинального кандидоза
Когда определены причины, доктор установил точный диагноз по результатам исследований, только тогда разрабатывается персональный план терапии. Врач определяется, чем лечить вагинальный кандидоз, исходя из его формы. За основу всегда берутся антибактериальные лекарства, которые помогут остановить развитие и рост патогенных организмов. В дополнение лечатся второстепенные болезни и купируются провоцирующие факторы.
В самом начале терапии при раннем обращении к доктору, эффективными оказываются локальные препараты в виде мазей, свечей или вагинальных таблеток.
Таблетки для приема внутрь назначаются в том случае, когда местные препараты не дают результатов, а само заболевание обнаружено на поздних стадиях или молочница переходит в хроническую форму. Эффект от медикаментов стойкий, а для терапии назначают:
- Имидазолы – в группу входят препараты Овулум, Канестен или Ороназол.
- Полиены – фармакологическая категория включает лекарства Леворин и Нистатин.
- Триазолы – среди эффективных препаратов выделяют Флюкостат, Дифлюкан или Микосист.
Мази против дрожжевидных бактерий обладают некоторыми достоинствами, которых нет у других форм препаратов:
- Наружное использование, которое быстро купирует зуд, жжение, боли и снимает отечность.
- Первые результаты появляются через несколько минут.
- Легкость применения.
Лучше всего зарекомендовали себя мази с микостатическим действием, которых очень много в аптеках. Определить конкретно, чем лечить вагинальный кандидоз может только доктор. С его помощью подбираются оптимальные мази, указывается курс лечения и частота нанесения. Зачастую назначают:

Распространенным видом лекарства считаются вагинальные свечи от молочницы. Они устанавливаются в самый очаг воспалительного процесса, помогают даже при активном размножении бактерий, обеспечивая быстрые результаты. Для терапии используют самые новые противогрибковые суппозитории, после их применения пациентки ощущают улучшение спустя 20-30 минут. Главное достоинство – минимальное количество противопоказаний и почти не возникают побочные эффекты. Для быстрого улучшения состояния используются следующие свечи:
Высокую эффективность демонстрируют вагинальные таблетки. От свечей они отличаются формой и концентрацией активных компонентов. Применение и действие аналогичное, а среди самых популярных препаратов выделяют:
Для быстрого лечения используется комплексный подход. В некоторых случаях подойдут народные средства, но врачи не дают однозначного ответа по эффективности терапии. Лечение нетрадиционной медициной возможно, но оно оказывает только симптоматическое действие. Гинекологи рекомендуют пользоваться следующими рецептами:
- Настой календулы. Нужно на 1 ч.л. цвета добавить 200 мл воды и варить на слабом огне под крышкой 15 минут. Настоять 1 час, процедить и пить 2 раза в день. Отвар подходит для спринцевания.
- Настой можжевельника. На 15 грамм плодов добавить стакан кипятка, настоять 4 часа, а после процеживания пить по 1 ст.л. 3 раза в сутки.
- Настой на корнях полыни. Для приготовления измельчить 20 грамм корня и добавить 200 мл кипятка. Оставить настояться 4 часа, принимать лекарство внутрь по 1 ст.л. 3 раза в сутки.
Любые описанные рецепты разрешается использовать только после консультации с доктором. Самостоятельно лечить молочницу запрещается, чтобы исключить побочные эффекты и осложнения.
Выше описаны общие правила терапии, но для конкретной формы болезни методика будет отличаться. В случае не осложненного протекания молочницы со слабыми признаками врачи используют следующую тактику:
- Назначается краткий курс противогрибковой терапии при помощи Клотримазола, Миконазола или Бутоконазола. Препараты используют в виде таблеток или локальных средств. Курс лечения определяется индивидуально от 1 до 7 дней. В качестве побочных эффектов возможно легкое раздражение и жжение.
- Однократно назначают пероральное употребление Флуконазола, а при сильной симптоматике препарат используется в двойной дозировке, между приемами делается промежуток 3 дня.
- В дополнение потребуется наносить крем или применять свечи, которые продаются без рецептов. Многие из них разрешаются во время беременности, они не представляют угрозы для матери и плода. Лечение ими проводится до недели. Если признаки болезни сохраняются или появляются повторно, через 2 месяца, то проводится еще одна диагностика, корректируется схема терапии.
В случае появления осложнений и вторичном заражении влагалища применяется иная схема:
- Назначается длительный курс вагинальных препаратов, который длится 1-2 недели. Для этого подходит Азол, он эффективно подавляет развитие грибка. Препарат выпускается в виде суппозиториев, мази и таблеток.
- Для перорального приема назначают 2-3 дозы Флуконазола с одновременным использованием вагинальных препаратов. Такая тактика не рекомендуется беременным женщинам.
- В качестве профилактики врачи прописывают регулярное употребление Флуконазола по разу в неделю в течение полугода. Это исключает рецидивы болезни. Подобная схема используется только после полного восстановления и 2-недельного лечения.
Если у интимного партнера появляются симптомы молочницы, то ему тоже нужно обратиться к урологу для определения схемы терапии. Проходя курс лечения надо воздержаться от половой связи.
Во время восстановления важно соблюдать правильное питание, которое помогает быстрее нормализовать флору. Суть диеты заключается в том, чтобы не давать пищу для грибов в виде сахара и углеводов. На время лечения из меню надо убрать все виды сладостей, сдобу, мед и спиртное, отказаться от соков. Вместе с этим рацион дополнить белковыми продуктами. Отлично подойдут мясные и рыбные блюда в отварном, паровом или запеченном виде. Среди овощей допускается употребление огурцов, фасоли, помидоров и капусты.
Грибы кандида – условно-патогенные бактерии, которые есть во флоре у любой женщине, но не вызывают заболевание. Полностью избавиться от микроорганизмов невозможно, но нужно следить за образом жизни, чтобы не допускать развитие и рост грибка.
Способы профилактики
Зная, чем лечить вагинальный кандидоз, необходимо понимать основные правила профилактики, которые помогут не допустить развитие роста грибов кандида:
- Постоянно следить за чистотой и сухостью в районе гениталий.
- Во время гигиены применять вещества, предназначенные для интимной зоны.
- Не пользоваться спреями или пенками для ванной, выбирать натуральные порошки для стирки.
- Любые отбеливатели для стирки способны негативно влиять на флору влагалища.
- Исключить спринцевание.
- Во время лечения антибиотиками обязательно пить лактобактерии.
- Использовать средства контрацепции во время интимной близости, особенно с новыми партнерами.
- Исключить использование синтетического нижнего белья и тесной одежды.
- При диабете следить за уровнем сахара в крови.
Очень важно правильно питаться, особенно когда проводиться лечение молочницы. Развитие грибов существенно усиливается, если в рационе содержится много сахара, кофеина и спиртного. Любому человеку нужно постоянно следить за иммунной системой, поэтому надо принимать витамины для коррекции иммунитета. Для профилактики болезней проводить осмотр у гинеколога по 2 раза в год.
ТОП-5 проверенных клиник венерологии
Источники
Читайте также:


